Чешется тело что за вирус
Обновлено: 24.04.2024
Зуд кожи – это раздражение сенсорных рецепторов, представляющих собой свободные нервные окончания. Сильное раздражение сенсорных рецепторов ощущается как боль, незначительное – как зуд. Однако порою зуд вытерпеть гораздо сложнее; человек неизбежно начинает чесаться, а делать это не следует. При сильном зуде человек может расчесать себя до крови. Следует помнить, что расчёсывании кожа травмируется, а через ранки в организм может попасть инфекция. Расчесывание часто становится причиной развития местного воспаления.
Каким бывает и чем вызывается зуд кожи?
Различают локализованный и генерализованный зуд кожи.
Локализованный зуд кожи
Локализованным называют зуд, сосредоточенный в каком-либо одном месте. Наиболее часто такой зуд отмечается в области:
- заднего прохода (при геморрое, глистах, воспалении прямой кишки);
- наружных половых органов (в случае заболевания этих органов, а также у женщин – в период климакса);
- волосяного покрова головы (педикулёз).
Локализированный зуд может вызываться также сухостью кожи, укусами насекомых и аллергическими реакциями.
Зуд по всему телу
Генерализованный (то есть распространённый по всему телу) зуд может вызываться различными причинами, среди которых:
- заболевания печени (в том числе – вирусный гепатит);
- эндокринные заболевания (например, сахарный диабет);
- некоторые заболевания крови;
- заболевания кожи;
- психические расстройства;
- некоторые онкологические заболевания.
Когда при зуде следует обратиться к врачу?
Консультация врача необходима, если зуд:
- продолжается в течение значительного времени (более недели);
- создаёт значительный дискомфорт, мешает спать;
- распространяется на всё тело (то есть имеет место генерализированный зуд);
- сопровождается другими тревожащими симптомами (сыпью, утомляемостью, потерей веса, изменением стула и т.п.).
К какому врачу надо обращаться при зуде?
В случае локализованного зуда кожи следует обращаться к врачу-дерматологу. Иногда аллергическое происхождение зуда является несомненным; в этом случае рекомендуется посетить аллерголога-иммунолога. Женщинам при зуде в области половых органов требуется консультация гинеколога.
Если же зуд кожи является генерализованным, то в первую очередь следует обратиться к терапевту. Скорее всего, потребуется комплексное обследование, чтобы установить причину зуда.
Квалифицированный и опытные врачи "Семейного доктора" помогут Вам выявить причину зуда и назначат эффективный курс лечения.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Аллергия - это патологическая (отличная от нормальной) реакция иммунной системы.

Функция иммунной системы состоит в защите от чужеродного проникновения, способного принести нашему организму вред.
Для чего в организме вырабатываются антитела, связывающие проникшие в нас вирусы и микробы, а также переродившиеся (раковые) клетки. Обезвреженные таким образом вредоносные агенты (их называют антигенами) выводятся из организма. Защищённый иммунной системой организм оказывается способен длительное время не поддаваться инфекции. Эта способность противостоять болезни называется иммунитетом.
Но если иммунная система работает неправильно, она может увидеть угрозу в веществах, которые для организма опасности не представляют. Посчитав их антигенами, организм начинает активно вырабатывать к ним антитела, в результате мы чувствуем, что организм борется с болезнью, хотя настоящих возбудителей болезни нет есть лишь воздействие какого-то внешнего фактора, часто самого обыденного. Такая повышенная чувствительность к воздействию отдельных веществ называется аллергией, а вещества, на которые организм отвечает аллергической реакцией аллергенами.
Виды аллергии
В зависимости от того, что провоцирует аллергическую реакцию и какими путями аллергены попадают в наш организм, могут быть выделены различные виды аллергии:
Пищевая аллергия это аллергия на пищевые продукты и их компоненты. В качестве аллергенов могут выступать молоко, куриный белок, рыба, белковые компоненты ячменя, ржи, пшеницы и другие продукты. Аллергию также могут вызывать пищевые добавки и консерванты.
Аллергия на лекарства наиболее заметна, когда проявляется немедленно после приёма или введения препарата, но реакция на лекарство может быть и замедленной. Наиболее часто аллергическую реакцию вызывают анальгин, сульфамидные препараты и антибиотики.
Чтобы снизить риск аллергической реакции рекомендуется не вводить более одного нового препарата сразу и принимать новый препарат, начиная с малых доз. При появлении реакции на препарат следует немедленно прекратить приём и обратиться к врачу. Если аллергическая реакция протекает в острой форме необходимо немедленно принять антигистаминный препарат, который есть под рукой.
Аллергия на прививки это аллергическая реакция на компоненты вакцин. При наличии реакции на определённые аллергены, например, антибиотики, куриный белок или пекарские дрожжи, следует ожидать аллергическую реакцию на вакцину, содержащую данное вещество. Поскольку аллерген в случае прививки попадает непосредственно в кровь, реакция может быть, с одной стороны, замедленной, а с другой более тяжёлой.
Аллергия на укусы насекомых возникает как патологическая иммунная реакция на яд, выделяемый насекомыми при укусе. При нормальной реакции место укуса может немного опухнуть, покраснеть, обычно чувствуется зуд, но эти симптомы быстро проходят. Из тех насекомых, которые обитают в средней полосе России, наиболее тяжелые формы аллергической реакции вызывают укусы пчёл, ос и муравьёв.

Аллергия на животных один из самих распространённых видов аллергии. Аллергию могут вызывать как домашние животные (собаки, кошки, грызуны, птицы), так и фермерские (лошади). Аллергенами являются шерсть, перхоть, слюна и моча животных, перья и экскременты птиц. Аллергическую реакцию обычно вызывает вдыхаемая пыль, содержащая эти аллергены.
Аллергия на пыльцу (поллиноз) обычно имеет сезонный характер. Как правило, аллергию вызывает пыльца растений, которые опыляются ветром. Пора цветения соответствующих видов весна, лето является самой проблемной для людей, страдающих поллинозом.
Аллергия на пыль. Пыль может содержать различные аллергены (частички пищи, перхоть животных, споры грибков), однако основным аллергеном является микроскопическое паукообразное пылевой клещ. Пылевые клещи питаются частичками отшелушившейся человеческой кожи. Их особенно много в матрасах кроватей, подушках, одеялах, мягких игрушках, коврах спален и занавесках. Белковая структура пылевых клещей близка к белковой структуре паразитов (например, глистов). Нарушение работы иммунной приводит к тому, что на пылевых клещей начинают вырабатываться те же антитела, что и на паразитов. В результате развивается аллергическая реакция.
Аллергия на холод. В этом случае уместнее говорить о псевдоаллергии, ведь вещества, вызывающего аллергию аллергена при аллергической реакции на холод нет. Под воздействием холода белки наших тканей видоизменяются, и неадекватно реагирующая иммунная система вдруг распознаёт в них чужеродных агентов и начинает с ними бороться.
Фотодерматит. Его ещё называют аллергией на солнце, но это не очень правильно. Ультрафиолетовые лучи воздействуют на те вещества, которые находятся на нашей коже, в результате чего они начинают распознаваться иммунной системой как антигены. Это так называемый экзогенный (т.е. внешнего происхождения) фотодерматит. Его причиной могут быть нанесенный на кожу крем для загара, дезодорант, духи. Подобный эффект вызывают также некоторые лекарства, неизбежно попадающие на кожу в капельках пота.
Выделяют также луговой дерматит. В период цветения многие луговые растения выделяют особые вещества фукрокумарины. Они оседают на коже и под воздействием ультрафиолета провоцируют аллергическую реакцию.
Наряду с экзогенным бывает и эндогенный фотодерматит. В этом случае иммунная система реагирует на изменение тканей кожи под воздействием солнечных лучей. Подобные заболевания встречаются достаточно редко.
Аллергия при беременности. Признаки аллергии во время беременности обнаруживает у себя примерно каждая третья женщина, ранее с аллергией не сталкивавшаяся. Основная причина неизбежные в этот период гормональные изменения.
Непосредственной угрозы для плода аллергия не представляет, поскольку ни аллергены, ни антитела не проникают через плаценту. Главная проблема в том, что во время беременности противопоказаны практически все антигистаминные препараты. Поэтому без консультации с врачом пытаться снять у себя аллергическую реакцию нельзя. В острых случаях надо вызывать скорую помощь, а в остальных идти на приём к аллергологу.
Причины аллергии
В настоящее время считается, что склонность к аллергии в значительной степени предопределена генетически. Развитию аллергических заболеваний также способствуют неблагоприятная экология, несбалансированная структура питания, стрессы, чрезмерное употребление лекарств.
Симптомы аллергии
Аллергические реакции могут быть разными по интенсивности (от слабых до острых).
Пищевая аллергия проявляется, как правило, в виде аллергического дерматита. Типичные проявления аллергии на теле: кожа краснеет, уплотняется, появляется зуд. В тяжелых случаях пораженный участок начинает мокнуть. Иногда пищевые аллергены вызывают также аллергический насморк или конъюнктивит. В случае аллергического поражения желудочно-кишечного симптомами могут быть кишечные расстройства, рвота, боль в животе. Вдыхание паров или частиц-аллергенов, например, при приготовлении пищи может привести к поражению дыхательной системы.
Аллергическую реакцию на лекарства следует отличать от реакций других типов. Если после приёма лекарства наблюдается ухудшение состояния, то это не обязательно следствие аллергии. Это может быть побочный эффект препарата или отравление в результате превышения допустимой дозы.
Возможны следующие проявления аллергии на лекарства:
-
; ;
- приступы бронхиальной астмы;
- аллергический ринит ( насморк);
- аллергический дерматит; самое опасное проявление лекарственной аллергии.
В случае аллергии на прививки возможны следующие проявления:
- крапивница;
- отёк Квинке;
- синдром Лайела распространение по всей коже сыпи и пузырей, сопровождающихся сильным зудом;
- сывороточная болезнь воспалительное поражение сосудов, развивающаяся через 1−2 недели после прививки. Характеризуется лихорадкой, крапивницей, отёками Квинке, увеличением лимфатических узлов и селезёнки, болью в суставах;
- анафилактический шок.
В случае аллергии на укусы насекомых реакция оказывается более обширной, могут наблюдаться крапивница, отёк Квинке и даже анафилактический шок.
Аллергию на животных легко установить, если при контакте с ним или в его присутствии у вас:
- начинается насморк или закладывает нос; , текут слёзы (аллергический конъюнктивит);
- затрудняется или становится хриплым дыхание, начинается сухой кашель;
- при контакте с животным краснеет и чешется кожа.
При аллергии на пыльцу могут наблюдаться:
- аллергический насморк; (проявления покраснение глаз, обильное слезотечение);
- зуд нёба и языка;
- затруднение дыхания (одышка или удушье);
- хрипы и сухой кашель;
- покраснение кожи.
При аллергии на пыль могут наблюдаться:
- аллергического ринита;
- бронхиальной астмы;
- аллергических кожных заболеваний.
При аллергии на холод возникают такие проявления как:
- холодовая крапивница волдыри на коже, сопровождающиеся зудом;
- холодовый дерматит покраснение и шелушение кожи. В тяжёлых случаях возможен отёк;
- псевдоаллергический холодовый ринит (насморк);
- псевдоаллергический конъюнктивит на морозе в глазах чувствуется жжение, они начинают слезиться.
Самые распространённые симптомы аллергии
Аллергическая сыпь, как правило, сопровождается зудом. Повышения температуры при аллергических высыпаниях обычно не наблюдается. В некоторых случаях (при контактном дерматите) сыпь появляется на тех участках, где произошел контакт с аллергеном. Однако сыпь может быть вызвана не только аллергией. Например, сыпь характерна для многих инфекционных заболеваниях. Чтобы разобраться в природе сыпи, следует обратиться к врачу.
Зуд сопровождает аллергические высыпания. Довольно часто сначала возникает зуд, а потом в этом же месте появляется сыпь. В некоторых случаях может наблюдаться зуд без сыпи.
Аллергический отёк может иметь любую локализацию, однако наиболее часто отекают лицо, конечности, части тела, покрытые слизистой оболочкой (глаза, губы, носоглотка, половые органы). Особую опасность представляют отёки горла и носоглотки, способные вызвать удушье.
Типичная аллергическая реакция на аллергены, способные находиться в воздухе. Слезотечение может проявлением аллергического конъюнктивита (воспаления слизистой оболочки глаза)
При контакте с аллергеном, присутствующем в воздухе, также может наблюдаться аллергический ринит (насморк).
У некоторых пациентов контакт с аллергеном приводит к развитию отека и спазма дыхательных путей.
Методы диагностики аллергии
Задача диагностики - определить аллерген, вызывающий аллергическую реакцию.
В некоторых случаях для установления аллергена достаточно сбора анамнеза. При проведении сбора анамнеза особое внимание уделяется наследственности и образу жизни (жизненным обстоятельствам, сопутствующим возникновению симптомов аллергии, пищевым привычкам и т.п.). Однако для полной уверенности в сделанных выводах, а также в тех случаях, когда анализа анамнеза недостаточно, обычно проводятся специальные исследования.
Анализ крови на аллергены необходим для того, чтобы определить, какой именно аллерген вызывает аллергическую реакцию. В ходе анализа оценивается содержание в крови специфических иммуноглобулинов E (IgE).
Метод аллергологических проб заключается в организации контакта пациента с потенциальными аллергенами. Используются минимальные дозы аллергенов. Их достаточно, чтобы зафиксировать реакцию организма на аллерген, но они неспособны вызвать аллергическую реакцию в масштабах, способных сказаться на состоянии пациента.
Методы лечения аллергии
В первую очередь лечение аллергии направлено на устранение аллергических проявлений. Аллергические реакции могут быть достаточно тяжелыми и даже представлять серьёзную опасность для жизни человека (анафилактический шок, отёк Квинке). Проявления аллергии способны снизить нашу работоспособность, ухудшить качество жизни.
Прежде всего, необходимо прервать контакт с аллергеном. Здесь возможна проблема: аллерген не всегда известен. И даже наоборот: если человек впервые сталкивается с аллергией, то, скорее всего, он не сможет однозначно сказать, какой именно аллерген вызвал реакцию. Поэтому в случае аллергии необходимо обратиться к врачу аллергологу-иммунологу и пройти диагностические процедуры. Когда аллерген будет установлен (довольно часто реакцию вызывает не один, а сразу несколько аллергенов), надо будет по возможности минимизировать контакт с ним.
Успешно проведенное лечение позволяет добиться длительной ремиссии (то есть аллергические проявления могут отсутствовать многие годы). Чем раньше начато лечение, тем ощутимее будет эффект. Поэтому своевременное обращение к специалисту – аллергологу-иммунологу - первый и главный фактор успеха в борьбе с аллергией.
В лечении аллергии используется медицинские препараты, принадлежащие к разным группам лекарств. Это:
- антигистаминные препараты, подавляющие действия свободного гистамина. Гистамин – это биологически активное вещество, находящееся в организме, как правило, в связанном состоянии. При попадании аллергена в организм гистамин высвобождается, вызывая сыпь, зуд, отёки – типичные аллергические проявления. Антигистаминные препараты, таким образом, являются эффективным средством для устранения основных (острых) симптомов аллергии. Однако злоупотреблять антигистаминными средствами не стоит, особенно препаратами первого поколения (Супрастин и др.), вызывающими замедление реакций и сонливость. Приём препаратов следует согласовать с лечащим врачом;
- глюкокортикостероиды. Данные препараты имеют гормональную основу. Во избежание осложнений и побочных эффектов их следует принимать только по назначению врача. Глюкокортикостероиды обладают мощным антиаллергическим действием. Однако нарушения правил их приёма может привести к быстрому набору веса (ожирению), повышению артериального давления, развитию сахарного диабета, язвенной болезни и т.п.;
- сорбенты. Не обладая прямым антиаллергическим действием, препараты этой группы способствуют связыванию и быстрому выведению из организма токсинов и аллергенов, что способствует снижению остроты аллергической реакции;
- другие медицинские препараты.

Для лечения аллергии могут использоваться некоторые физиотерапевтические методы. В частности высокую эффективность показывает ВЛОК – внутривенное лазерное облучение крови. Суть метода состоит в том, что в русло вены (как правило, у локтевого сгиба) посредством специальной иглы вводится световод, по которому подаётся лазерный импульс.. Кванты световой энергии воздействуют на кровь, в результате чего достигается противовоспалительный и иммуноукрепляющий эффект.
Лечение с помощью ВЛОК показано при любой форме и проявлениях аллергии. Однако метод имеет свои противопоказания, поэтому процедура ВЛОК проводится только по назначению врача.
Очищение крови может проводиться и другими методами. Например, с помощью плазмафереза.
АСИТ - аллерген-специфическая иммунотерапия - это метод лечения аллергии, при котором в результате постепенного введения в организм установленного аллергена во всё возрастающих дозах достигается эффект снижения чувствительности к данному аллергену (гипосенсибилизация).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.


Возможен ли симптом без видимых высыпаний?
При отсутствии кожных высыпаний зудит кожа при желтухе, симптом обусловлен накапливанием в глубоких слоях желчных пигментов, раздражающих нервные окончания. При вирусном гепатите А нарушаются функции печени и желчь поступает в кровь, что приводит к окрашиванию кожи и настоятельной потребности чесаться.
Аналогичный симптом наблюдается при терминальной стадии хронических гепатитов В и С, когда цирроз печени резко снижает её функциональные возможности.
Когда зуд кожи – первый признак инфекционного заболевания?
У ВИЧ-инфицированных, не знающих о своем статусе, зудение при отсутствии видимых повреждений может быть первым признаком заболевания. Предполагают, что один из белков, составляющих поверхностную оболочку вируса иммунодефицита, непосредственно раздражает периферические нейроны.
При ВИЧ кожный зуд появляется в разные периоды заболевания, поскольку иммунные нарушения способствуют присоединению разнообразных кожных инфекций, а в стадии СПИД может отмечаться распространенная сухость кожных покровов и слизистых, прогрессивно нарастающая в зимнее время.
В международной клинике Медика24 быстро проведут обследование и поставят правильный диагноз, что позволит безотлагательно начать лечение, и это возможно в праздничные и выходные дни.
Мы вам перезвоним
Лечение зуда кожи
От зудения спасает лечение основного заболевания, симптоматическая лекарственная терапия навязчивого симптома не может похвастать высоким результатом.
Для уменьшения зуда рекомендуется:
- носить комфортную и легкую одежду из натуральных тканей, чтобы перегреванием не увеличивать приток крови к кожным покровам;
- сухой воздух в помещениях усиливает зудение, поэтому необходимо его увлажнение;
- принимать прохладные ванны со смягчающими веществами, а после мытья смазываться кремом;
- ограничить купания до минимально возможной гигиенической потребности;
- не применять для мытья щелочное мыло.
Лечебные препараты, уменьшающие зуд назначает только врач-инфекционист, возможно, потребуется комплексное воздействие с применением физиотерапии.
Возбудитель ветряной оспы относится к вездесущему, но немногочисленному семейству герпесвирусов. Все члены семейства вызывают кожные поражения при простом и генитальном герпесе, цитомегаловирусной инфекции и опоясывающем лишае. Все они, и ветряная оспа не исключение, начинают внедрение со слизистых, а после на всю оставшуюся жизнь человека прячутся в нервной ткани, выходя на поверхность в виде герпетических высыпаний.


Как и почему происходит заражение ветряной оспой?
Источник заболевания – больной человек в период образования сыпи. Не обязательно встречаться с самим больным, достаточно получить плавающую в воздухе вылетевшую при кашле или разговоре капельку слюны с живым вирусом.
Причиной заболевания становится попадание вируса ветряной оспы на слизистую оболочку верхних дыхательных путей, где он сразу же внедряется внутрь эпителиальной клетки, размножается и с током крови путешествует в лимфатические узлы, а дальше - по всему организму.
Как обнаружить вирус ветряной оспы?
Большинство переносит ветрянку в детском саду, восприимчивость к инфекционному агенту практически 96%, поэтому ветряная оспа у взрослых встречается очень редко, а течение её преимущественно нетипично. Симптомы либо слишком выражены, либо почти не выражены, только не классический вариант.
Часто инфекцию принимают за аллергическую реакцию, когда не появляются пузырьки, процесс останавливается на стадии пятнышек. Часто на передний план выходят симптомы тяжелой интоксикации, при этом сыпь малозаметная. Усугубляют общую реакцию сопутствующие хронические болезни и возрастное снижение иммунитета.
Время от заражения до появления первых симптомов болезни занимает 10 - 21 день, но чаще укладывается в 2 недели.
Заболевание начинается остро, на начало – продромальный период – уходит около двух суток. Характерных симптомов у начала ветряной оспы нет, просто интоксикация. Но у каждого третьего взрослого болезнь начинается с выраженных проявлений: лихорадка, головная боль, тошнота, боли в животе и пояснице.
В некоторых случаях первыми симптомами ветряной оспы могут быть катаральные явления: першение в горле, насморк и сухой кашель.
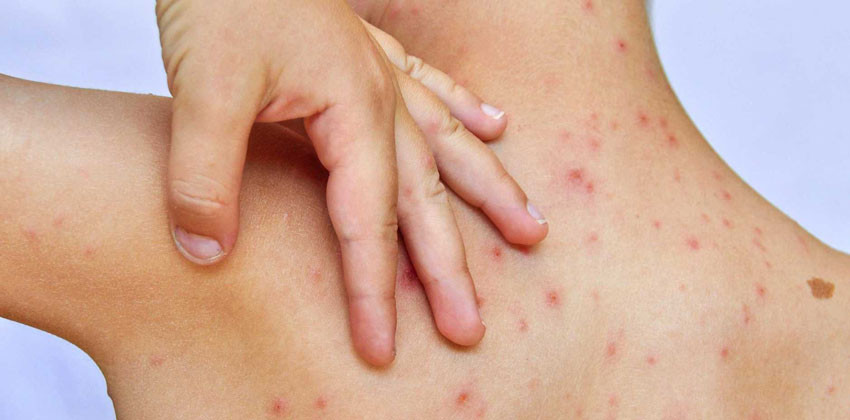
Самый характерный признак ветряной оспы
Это сыпь, возникающая на не воспаленной коже. Сначала появляется быстро растущее пятнышко, серединка его постепенно возвышается, и в ней вырастает пузырек, как капелька росы. Жидкость в нем скоро мутнеет, и уже на 3 день образуется корочка. Пузырьки разных размеров, от точки до сантиметра. Пузырек не обязательно вырастет, может оставаться в стадии пятнышка.
Где может появиться ветряночная сыпь?
Сначала на туловище и конечностях, но не на ладошках и стопах, а после – на лице и голове. Во рту тоже бывает, вызывая боли при жевании и слюнотечение, пузырьки легко вскрываются, образуя эрозии, которые за 3 дня заживают. На слизистой половых органов тоже возникают пузыри. Папулы вырастают и в глазу, переносятся довольно легко, пузырек быстро вскрывается, образуя язвочку, которая за пару дней бесследно проходит.
В международной клинике Медика24 проводится обследование на высокоточном оборудовании, что позволяет быстро поставить правильный диагноз и безотлагательно начать лечение.
Какие еще симптомы встречаются при ветряной оспе?
При образовании сыпи повышается температура, сыпь идет волнами и лихорадка тоже волнами, но температура редко длится более 5 дней. При чрезвычайно обильной сыпи возможна высокая температура и сонливость, судороги и потеря сознания. Сыпь, конечно, сильно чешется.
Почти у половины на шее и в подчелюстных областях увеличиваются лимфатические узлы, чего почти не встречается у детишек. Самочувствие взрослых страдает значительнее, чем у детей, и выраженность клинических проявлений интенсивнее.
Как обычно протекает инфекция?
Легкое течение с немногочисленными высыпаниями, нормальной или кратко повышающейся до 38°С температурой, пузыри проходят за 3 дня.
При течении инфекции средней тяжести с температурой до 39°С обильные кожные образования проходят за 5 дней.
Тяжелая ветрянка отмечается у ослабленных хроническими болезнями пациентов, свежая сыпь держится почти неделю, состояние тяжелое с выраженными симптомами интоксикации.
Как еще может протекать инфекция?
У взрослых чаще встречаются атипичные формы. Так, при лечении иммуноглобулином контактировавшего с больным взрослого, что практикуется при безусловной вероятности развития заболевания, симптомы ветряной оспы почти не выражены и этот вариант называется стёртым.
У больных с тяжелыми хроническими процессами, опухолями или после пересадки, наоборот, развиваются тяжелые формы по типу гангрены пузырьков, с огромными пузырями – буллезная, геморрагическая с кровоизлияниями в пузырьки – при заболеваниях крови. Очень тяжело течет генерализованная форма, когда сыпь образуется даже во внутренних органах.
Позаботьтесь о себе, запишитесь на консультацию сейчас
Когда больной считается излеченным?
Не раньше, чем он сам себя почувствует выздоравливающим, а по медицинским критериям:
- У пациента не должно быть кожной сыпи и слизистые тоже чистые.
- Нет никаких признаков интоксикации.
- Хотя бы трое суток температура должна быть нормальной.
- Анализ крови без отклонений от нормы.
Большинство переносит ветрянку в детстве, у взрослых инфекция протекает гораздо тяжелее, чем у детишек, которые даже во время расцвета заболевания хорошо себя чувствуют и активны.
Причина развития ветряной оспы - вирус из немногочисленного семейства герпесвирусов, его обозначили как тип 3. С одной стороны, он очень нежный и не выдерживает не только ультрафиолета, но и просто солнечного света.
Не требуется обработки антисептиками поверхностей в комнате больного, потому что попадание вируса на них приводит к его гибели, но в холоде он сохраняется довольно долго и легко восстанавливается после замораживания. При этом вирусная частица очень летуча и на частичках слюны летает от человека к человеку.
Кто устойчив к вирусному заражению?
Ветряная оспа – удивительная инфекция по степени прилипчивости, и поэтому большинство переносит её в детстве. На некоторое время новорожденному остается защита от давным-давно переболевшей ветрянкой мамы, причина этой устойчивости – доставшиеся малышу противовирусные антитела, циркулировавшие в системе кровотока беременной. Как только антитела разрушатся, ребенок станет беззащитным.
Иммунитет после болезни характеризуют как устойчивый, практически пожизненный, тем не менее, в редчайших случаях повторное заболевание возможно. Дело в том, что вирусная частица оседает в нервных узлах – ганглиях, и даже через несколько лет она может стать причиной опоясывающего лишая или даже повторной ветряной оспы, а циркулирующие в крови антитела не чинят неприятностей внезапно активизирующемуся герспесвирусу 3 типа.
Только квалифицированный врач-инфекционист способен быстро провести дифференциальный диагноз и выявить причину патологического состояния. Иногда при этом необходимо прибегнуть к современным методам диагностики. Всё это возможно в международной клинике Медика24.
Причина заражения: как болезнь передается от человека к человеку?
Маловероятно, что причиной ветряной оспы может стать контактный путь передачи – через прикосновение к больному. Но вирусная частица прекрасно передается воздушно-капельным путем с помощью аэрозоля, который образуется в воздухе из мельчайших капелек слюны при кашле и разговоре больного человека.
В мельчайших капельках слюны плавают живые инфекционные агенты, считают, что и через вентиляционную систему инфекция распространяется таким же способом, ведь достаточно одного больного на многоквартирный подъезд, и заболеют все жильцы, не имеющие иммунитета.
При возникновении заболевания необходимо сразу обратиться к специалисту, который ведёт приём без выходных и праздников международной клинике Медика24. Ранее начало терапии позволит избежать непоправимых последствий.
Почему образуются пятна и пузырьки на коже?
Главное проявление ветряной оспы – характерное поражение кожи. Ветряночный агент имеет тропизм к коже, первым делом он устремляется туда, внедряется в клетки и размножается. Пока частица находится в клетке, организм реагирует на непорядок образованием воспалительного вала: рядом расширяются сосудики, по которым активно прибывают иммунные клетки, наполненные биологически активными веществами, растворяющими все чужеродные вещества. В общем, развивается воспалительный отек.
Плодящийся вражеский агент и иммунные защитники совместно становятся причиной гибели клетки. На месте умершей клетки образуется полость, которая наполняется окружающей воспалительной жидкостью, отслаивающей поверхностный слой кожи. Так из пятнышка образуется пузырек.
Когда больной заразен для окружающих?
Период от проникновения инфекционного агента до развития симптомов заболевания при ветряной оспе продолжается не более 3-х недель. Но уже в последние несколько дней инкубации в организме инфицированного человека происходит размножение вирусов и выделение его в окружающее пространство. В это время человек еще не знает о своей болезни, но он уже способен стать причиной заражения других людей за сутки до появления высыпаний.
На все время появления новых кожных проявлений ветряной оспы человек является источником заразы. Когда новых пузырьков уже не появляется, но ещё остаются корочки, человек уже не опасен и вполне может контактировать с людьми. В среднем весь период зарождения и созревания пузырей длится около недели, но у ослабленных сопутствующими заболеваниями взрослых инфекция может протекать нетипично, долго и тяжело.
Ветряная оспа передается необыкновенно летучим вирусом герпеса 3 типа. В медицинской литературе высокая вероятность передачи инфекции обозначается как вирулентность 96%, а в жизни выглядит так: если в подъезде дома появился больной ветрянкой, то заболевают все, кто не переболел ранее.
Всегда ли нужно сдавать анализ на ветряную оспу?
Диагностика несложна, и часто не требуется сдавать анализы для выявления возбудителя инфекции. Ветряная оспа имеет очень характерные клинические проявления, поэтому диагностика проводится врачом-инфекционистом по симптомам.
В пользу инфекции говорит и высокая степень передачи, в большинстве случаев удается проследить, откуда пришла инфекция. Диагностика возбудителя может потребоваться при атипичном течении заболевания, когда проявления либо менее, либо более выражены и не похожи на ветряную оспу.
Какие методы диагностики может назначить врач при ветряной оспе?
При любом инфекционном процессе в общем анализе крови отмечаются изменения, и при ветрянке тоже, но специфичных только для этого заболевания проявлений нет. В большинстве случаев отмечается ускорение скорости оседания эритроцитов – СОЭ.
Для выявления возбудителя берут содержимое пузырька или соскоб-отпечаток с эрозии, после специального серебрения при микроскопии определяют скопления вирусов или гигантские клетки с множеством ядер. При нетипичной форме, проявляющейся катаральными изменениями в горле, тоже выполняют эти реакции.
С помощью тестовых систем молекулярно-биологическими методами выявляют антитела к вирусу в крови, это называется серологическим исследованием. Как правило, диагностику выполняют при тяжелом течении, правда, выраженность изменений никак не коррелирует с тяжестью заболевания.
Инфекционист международной клиники Медика24, обладая обширным клиническим кругозором, имеет в своём распоряжении самые современные методы диагностики и оборудование с возможностью выполнения сложных анализов, что сказывается на благоприятном прогнозе для пациента.
На какие болезни могут быть похожи проявления ветрянки?
Дифференциальная диагностика ветряной оспы проводится с другими процессами, при которых также возникают кожные изменения в сочетании с симптомами интоксикации. Прежде всего, с ОРВИ и герпетическими инфекциями: генерализованным герпесом и цитомегаловирусной инфекцией.
Ищут отличия от гнойничкового поражения кожи – стрептодермии и опасной инфекции животных – ящура, и другими инфекциями.
Только квалифицированный специалист, имеющий широкие диагностические возможности, способен быстро провести дифференциальный диагноз и выявить причину патологического состояния, и всё это возможно в инфекционном центре Международная клиника Медика24.
Читайте также:

