Что означает туб инфицированный
Обновлено: 23.04.2024
Тубинфицированный ребёнок не является больным и не может заразить других детей. Просто он впервые встретился с туберкулёзной палочкой. При этом образовался очаг в лёгких или лимфатическом узле, который обычно не виден даже на рентгеновском снимке. У некоторых детей может наблюдаться субфебрильная температура, они теряют аппетит, становятся бледными и скучными. Наличие такого “немого” очага даже даёт ребёнку некоторую защиту от повторного заражения. Но если у него резко снизился иммунитет из-за болезни или подростковой гормональной перестройки, может вспыхнуть вторичный туберкулёз. И тогда придётся серьёзно и долго лечиться.
Где он мог заразиться?
И в общественных местах, и в транспорте, и в магазинах есть больные туберкулёзом, а туберкулёзная палочка очень устойчива во внешней среде. Вероятность заразиться при разовом контакте мала, но всё же есть. Известен случай, когда семья въехала в квартиру, где до этого жил туберкулёзный больной, и хотя был сделан ремонт, ребёнок всё же заразился.
Нередко инфекцию детям передают пожилые родственники, у которых туберкулёз проявляется лишь привычным кашлем.
Как врач определяетинфицирован ли ребёнок?
О том, что инфицирование произошло, мы узнаём по положительной реакции на введение туберкулина или пробе Манту. Если папула 5 мм и больше возникла впервые или увеличилась на 6 мм по сравнению с прошлой пробой, считается, что ребёнок заразился туберкулёзом. Надо сразу начинать профилактическое лечение - тогда инфекционный очаг можно подавить, и вероятность его активации в будущем снизится в 10 раз.
В роддоме делают прививку БЦЖ, разве она не защищает от туберкулёза?
БЦЖ защищает от заражения туберкулёзом на 80-85%, а если ребёнок и заболеет, болезнь протекает в более лёгкой форме. Длится иммунитет 5-7 лет. Для его поддержания в 7 и 14 лет проводят повторные прививки БЦЖ.
У ребёнка, вакцинированного БЦЖ, реакция Манту всегда положительная.
Но она у здорового ребёнка не увеличивается, а с годами угасает. Если увеличивается, есть подозрение, что ребёнок инфицирован. За ним устанавливается наблюдение, будет расти папула или нет. Если растёт, назначается химиопрофилактика.
Не принесёт ли ребёнку вред назначенное лекарство?
Не принесёт. Для профилактического лечения используют меньше, чем лечебные дозы препаратов, дети хорошо их переносят.
Инфицированных детей лечат противотуберкулёзными препаратами одним или двумя (изониазид, пиразинамид) и витамином В6 в течение 3, реже 6 месяцев. Хотя сейчас туберкулёз благополучно лечится, процесс это долгий, и если пропустить начало болезни, придётся выпить гораздо больше лекарств. Поэтому легче болезнь предупредить. Профилактическое лечение как раз и основано на подавлении активности возбуждения туберкулёза в тот период, когда нет признаков заболевания. Самым активным действием противотуберкулёзные обладают в период первичной туберкулёзной инфекции-виража туберкулиновых проб. Лечение в этот период предупреждает не только развитие заболевания, оно снижает чувствительность к туберкулёзу, а также препятствует образованию кальцинатов в тканях, что способствует защите от заболевания и во взрослой жизни.
Кому назначают профилактическое лечение?
Врач-фтизиатр назначает профилактическое лечение детям и подросткам:
- с виражом туберкулиновых проб;
- с нарастанием чувствительности к туберкулину;
- из очагов туберкулёзной инфекции.
Лечение можно проводить в домашних условиях, но более эффективно приём таблеток совместить с общеукрепляющим лечением в санаторных условиях. Там ребёнок будет получать кислородные коктейли, фитотерапию, массаж, лечебную гимнастику на фоне охранительного режима диетического питания.
– Нет, ребенок не болен, он не может заразить других детей, просто он впервые встретился с туберкулезной палочкой. Теперь у него образовался небольшой очаг в легких или лимфатическом узле, который обычно не виден даже на рентгеновском снимке. Иногда этот очаг обнаруживают на снимке после того, как в нем отложатся соли кальция. Никаких других симптомов инфицирования может не быть, лишь у некоторых детей наблюдается субфебрильная температура, они теряют аппетит, становятся бледными и вялыми.
– Где он мог заразиться?
– Как врач по пробе Манту определяет, инфицирован ребенок или нет?
– О том, что инфицирование туберкулезом произошло, врачи узнают по положительной реакции на введение туберкулина. Методика была разработана сто лет назад и названа в честь ее автора реакцией Пирке, сейчас пробу ставят в модификации, предложенной мадам Манту. Ребенку вводят внутрикожно 2 единицы туберкулина.
– Но ведь еще в роддоме всем детям делают прививку БЦЖ. Разве она не защищает от инфекции?
БЦЖ защищает от заражения туберкулезом хоть и не на 100%, но на 80-85. А если ребенок и заболевает, то болезнь протекает в более легкой форме. От менингита БЦЖ защищает почти на все 100%!
– Но если ребенку с БЦЖ ввели туберкулезную палочку, значит, реакция Манту у него всегда будет положительной?
То есть папула может увеличиться, хотя никакого заражения не произошло. Сейчас за ребенком с недостаточными признаками инфицирования, если у него нет контакта с туберкулезным больным, устанавливают наблюдение. И считают его инфицированным только тогда, когда появляются симптомы болезни или проба Манту растет и дальше.
В США и Германии прививку БЦЖ отменили: в этих странах положительная реакция Манту точно свидетельствует о том, что ребенок инфицирован. Но в России отменять вакцинацию БЦЖ пока нельзя. Да и в развитых странах БЦЖ продолжают делать детям эмигрантов, детям из бедных районов, из различных групп риска.
– Родители боятся тубдиспансеров, не хотят туда вести инфицированного ребенка, считают, что он там может заразиться…
– Маловероятно. Заразиться можно от больного с открытой формой туберкулеза, а в детское отделение тубдиспансера приходят на консультацию такие же инфицированные, но незаразные дети.
– Не принесет ли лекарство, которое прописывают инфицированным детям, ребенку вред, если произошла ошибка и он на самом деле не инфицирован?
– Не принесет. Инфицированных детей лечат амбулаторно противотуберкулезными препаратами в течении трех, реже – шести месяцев. Пропишут, скорее всего, фтивазит, который убивает туберкулезную палочку, и витамин В6. Ну, пропьет он фтивазит зря – ничего страшного, только аппетит улучшится. Я понимаю сложное положение врача, который ставит диагноз. Если не считать ребенка с увеличенной пробой Манту инфицированным, он может не получить необходимого ему лечения. А если считать, он, возможно, будет лечиться без надобности. Но тут уж лучше перестраховаться. Потому что хотя сейчас лечение туберкулеза и оканчивается благополучно, длится оно долго – до года и более, и лекарственных препаратов придется принимать много. Так что лучше эту болезнь предупредить.
Дело в том, что есть разница в том, как осуществляется профилактика туберкулеза (далее - ТБ) у детей и у взрослых.
Эта разница обусловлена тем, что у детей заболевание возникает как первичный ТБ, а у взрослых, как вторичный. Поэтому у детей важно обнаружить момент возникновения того самого первичного инфицирования микобактерией туберкулеза (ПТИ), чтобы при необходимости сделать вовремя профилактику и не допустить заболевания ТБ, а у взрослых отслеживать возникновение самой социально опасной формы ТБ - открытой легочной, когда больной выделяет в окружающую среду возбудитель и представляет опасность для окружающих (для этого раз в год показано делать флюорографию).
Большинство детей заражаются именно от больных с активной открытой формой ТБ взрослых, с которыми находятся в тесном близком длительном контакте.
Все дети изначально не инфицированы микобактерией туберкулеза (МБТ). Но со временем они встречаются с возбудителем. По статистике к 7 годам до 70 % (по некоторым данным до 80 %) детей уже тубинфицированы, к 12 годам этот % приближается к 90 %, а 90-95 % взрослого населения в нашей стране тубинфицированы.
Но заразиться (т.е. инфицироваться) - еще не значит заболеть. Хотя если возбудитель один раз попал в организм, он уже никуда не денется. Давайте разберемся, что происходит после этого.
Допустим, ребенок в 5 лет (не важно, может и в 3-4 года) впервые встретился с возбудителем и получил тубпалочку (т.е. возникло то самое ПТИ). Далее возможны такие варианты:
1. Примерно 2-5% навсегда от нее избавятся и никогда не будут ее иметь, т.к. в силу врожденного иммунитета невосприимчивы к возбудителю.
2. Примерно 5% в течение ближайших 2 лет после момента возникновения ПТИ без профилактического лечения точно заболеют. Это т.н. первичный ТБ.
Самая распространенная форма у детей - ТБ внутригрудных лимфоузлов (его на рентгене не всегда видно, только томография показывает). Но бывают и самоизлеченные формы, когда образуются кальцинаты. Если их обнаруживают, то тоже назначают профилактическое лечение.
3. Примерно 90% сформируют без посторонней помощи нестерильный иммунитет, который "запрет" эту палочку в организме. При этом он не будет никоим образом опасен для окружающих. Но потом в течение жизни примерно 6-8 % от этих 90 % заболеют ТБ по разным причинам (ухудшение условий и качества жизни, приема препаратов, иммунодефицитов и пр.). Это т.н. вторичный ТБ, возникающий после активации "запертой" инфекции.
Т.о. в момент проникновения тубпалочки в организм все будут инфицированы, но заболеют не все.
Поэтому целью туберкулинодиагностики у детей является не столько обнаружение уже заболевания ТБ, сколько успеть поймать момент, когда произойдет ПТИ. А вот далее уже можно обсуждать, как это лучше делать. Раньше кроме пробы Манту и ее разновидности накожной пробы Пирке ничего и не было. Их применение имеет очень много недостатков, а интерпритация результатов очень сильно зависит от субъективных факторов (квалификации врача, возможности пройти полноценное дополнительное комплексное обследование и пр. Сейчас появились неинвазивные методы (Квантифероновый тест и T.SPOT.TB), которые более специфичны и чувствительны.
Допустим, что факт ПТИ точно установлен (не важно, с помощью какого именно метода). Далее устанавливают, является инфекция активной или организм ее уже "запер". Это делают с помощью Диаскинтеста. Далее нужно исключить заболевание ТБ. И только тем, у кого инфекция активна, но ребенок еще не болен, показано профилактическое лечение (при наличии заболевания лечение уже совсем другое, более серьезное и длительное). В дальнейшем Диаскинтест назначают делать раз в год, чтобы отслеживать, не произошла ли активизация инфекции.
Вообще, диагностика ТБ - вещь очень сложная. Нет одного единственного метода, на основании которого можно установить диагноз. Всегда потребуются дополнительные методы обследования.
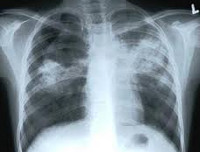
Туберкулез у детей – специфическое инфекционно-воспалительное поражение различных тканей и органов, вызываемое микобактериями туберкулеза. Основными клиническими формами туберкулеза у детей служат ранняя и хроническая туберкулезная интоксикация, первичный туберкулезный комплекс, туберкулезный бронхоаденит, острый милиарный туберкулез; реже встречаются туберкулезный менингит, мезаденит, туберкулез периферических лимфоузлов, кожи, почек, глаз, костно-суставной системы. Диагностика туберкулеза у детей включает микроскопию, бакпосев, ПЦР исследование биологических сред; постановку туберкулиновых проб, рентгенографию, томографию, бронхоскопию и пр. При туберкулезе у детей показано назначение туберкулостатических препаратов.
МКБ-10
Общие сведения

Причины
Микобактерия туберкулеза (туберкулезная палочка, палочка Коха) благодаря наличию кислотоустойчивой стенки может сохранять жизнеспособность и вирулентность в различных условиях внешней среды – при высушивании, замораживании, воздействии кислот, щелочей, антибиотиков и т. п. Способность к образованию L-форм обусловливает широкий диапазон изменчивости морфологических свойств и приспосабливаемость к существованию в различных условиях. Высокопатогенными для человека являются 2 вида возбудителя: Mycobacterium tuberculosis humans (человеческого типа) и Mycobacterium bovis (бычьего типа).
Микобактерии туберкулеза могут попадать в организм ребенка аэрогенным, алиментарным, контактным, смешанным путем, в соответствии с чем образуется первичный очаг воспаления. У детей может иметь место внутриутробное трансплацентарное инфицирование туберкулезом или итранатальное, во время родов при аспирации околоплодных вод.
К группе повышенного риска по заболеваемости туберкулезом принадлежат дети:
- не получившие вакцинацию БЦЖ в период новорождённости;
- ВИЧ-инфицированные;
- длительно получающие лечение гормонами, цитостатиками, антибиотиками;
- проживающие в неблагоприятных санитарно-эпидемиологических и социальных условиях;
- часто болеющие дети;
- страдающие сахарным диабетом и др.
В большинстве случае дети заражаются туберкулезом дома и в семье, однако возможны эпидемические вспышки в детских садах и школах, внутрибольничное инфицирование, заражение в других общественных местах. Наиболее восприимчивыми к туберкулезу оказываются дети в возрасте до 2-х лет – для них характерны генерализованные формы инфекции (милиарный туберкулез, туберкулезный сепсис). Среди детей старше 2-х лет чаще встречается туберкулез органов дыхания (75% случаев), значительно реже – все другие формы.
Патогенез
Вначале туберкулез у детей манифестирует как общая инфекция, затем при благоприятных для возбудителя условиях развиваются очаги поражения (туберкулезные бугорки) в том или ином органе. Исходом первичного туберкулезного процесса может служить полное рассасывание, фиброзная трансформация и кальцинация очагов, где нередко сохраняются живые микобактерии туберкулеза. При реинфицировании происходит обострение и прогрессирование туберкулезного процесса, нередко с диссеминацией микобактерий и образованием множественных очагов в других органах (вторичный туберкулез).
Классификация
Классификация форм туберкулеза у детей учитывает клинико–рентгенологические признаки, течение, протяженность (локализацию) процесса:
I. Ранняя и хроническая туберкулезная интоксикация детей и подростков.
II.Туберкулезное поражение органов дыхания у детей:
- первичный туберкулезный комплекс
- туберкулезный бронхоаденит (туберкулез внутригрудных лимфатических узлов)
- туберкулез легких (милиарный, диссеминированный, инфильтративный, очаговый, кавернозный, фиброзно-кавернозный, цирротический, туберкулема)
- туберкулезный плеврит
- туберкулез трахеи, туберкулез бронхов, верхних дыхательных путей и др.
III.Туберкулез других локализаций у детей:
- туберкулез нервной системы (туберкулезный менингит, миелит, лептоменингит, менингоэнцефалит)
- костно-суставной туберкулез
- туберкулез органов мочеполовой системы
- туберкулез кожи и подкожной клетчатки
- туберкулез кишечника, брюшины и брыжеечных лимфоузлов
- туберкулез периферических лимфоузлов
- туберкулез глаз (кератит, кератоконъюнктивит, эписклерит, хориоретинит, иридоциклит)
По периоду течения туберкулезного процесса различают фазу инфильтрации, распада, обсеменения, рассасывания, уплотнения, рубцевания, обызвествления. По факту бацилловыделения различают туберкулезный процесс с выделением M. tuberculosis (БК+) и без выделения M. tuberculosis (БК ).
В рамках данного обзора остановимся на основных формах туберкулеза органов дыхания у детей. Туберкулез почек, туберкулез гортани, генитальный туберкулез рассмотрены в соответствующих самостоятельных статьях.
Симптомы туберкулеза у детей
Ранний период первичной туберкулезной инфекции
Начальная фаза взаимодействия возбудителя и макроорганизма длится от 6 до 12 месяцев от момента инфицирования ребенка микобактериями туберкулеза. В этом периоде выделяют бессимптомный этап (около 6-8 недель) и вираж туберкулиновых проб - переход реакции Манту из отрицательной во впервые положительную. Ребенок с виражом туберкулиновых реакций подлежит направлению к фтизиатру и наблюдению специалистом в течение года. В дальнейшем у таких детей сохраняется состояние инфицированности микобактериями туберкулеза либо, при неблагоприятных условиях, развивается та или иная локальная форма туберкулеза.
Туберкулезная интоксикация детей и подростков
Представляет собой промежуточную форму между первичным инфицированием и развитием локального туберкулезного процесса, определяемого рентгенологическими и другими методами. Клиническое течение данной формы туберкулеза у детей характеризуется неспецифическими проявлениями: недомоганием, раздражительностью, ухудшением аппетита, головной болью, тахикардией, диспепсией, остановкой или снижением массы тела, склонностью к интеркуррентным заболеваниям (ОРВИ, бронхитам).
Если признаки туберкулезной интоксикации у детей сохраняются более 1 года, состояние расценивается как хроническое.
Первичный туберкулезный комплекс
Данная форма туберкулеза у детей характеризуется триадой признаков: развитием специфической реакции воспаления в очаге внедрения инфекции, лимфангитом и поражением региональных лимфоузлов. Развивается при сочетании массивности и высокой вирулентности туберкулезной инфекции со снижением иммунобиологических свойств организма. Первичный туберкулезный комплекс может локализоваться в легочной ткани (95%), кишечнике, реже – в коже, миндалинах, слизистой оболочке носа, в среднем ухе.
Заболевание может начинаться остро или подостро; маскироваться под грипп, острую пневмонию, плеврит либо протекать бессимптомно. Клинические проявления включают интоксикационный синдром, субфебрилитет, кашель, одышку. Изменения в первичном очаге проходят инфильтративную фазу, фазу рассасывания, уплотнения и кальцинации (формирования очага Гона).
Туберкулезный бронхоаденит
Бронхоаденит или туберкулез внутригрудных лимфатических узлов у детей протекает со специфическими изменениями лимфоузлов корня легкого и средостения. Частота этой клинической формы туберкулеза у детей достигает 75-80%.
Кроме субфебрилитета и симптомов интоксикации, у ребенка появляется боль между лопаток, коклюшеподобный или битональный кашель, экспираторный стридор, обусловленные сдавлением увеличенными внутригрудными лимфоузлами трахеи и бронхов. При осмотре обращает внимание расширение подкожной венозной сети в верхних отделах груди и спины.
Осложнениями туберкулезного бронхоаденита у детей могут являться эндобронхит, ателектазы или эмфизема легких. Данный клинический вариант туберкулеза у детей требует дифференциации с саркоидозом Бека, лимфогранулематозом, лимфосаркомой, неспецифическими воспалительными аденопатиями.
Диагностика
- Скрининг на туберкулез. В настоящее время для массового выявление туберкулеза среди детей в качестве основных скрининг-тестов используются проба Манту с 2 ТЕ и диаскин-тест. При желании родителей они могут быть заменены на исследования крови на туберкулез (T-spot, квантиферон-тест). В возрасте 15 и 17 лет подросткам выполняется профилактическая флюорография.
- Рентгенография грудной клетки. При различных формах туберкулеза органов дыхания у детей позволяет визуализировать изменения во внутригрудных лимфоузлах или легких. При необходимости исследование дополняется линейной или компьютерной томографией органов грудной полости.
- Эндоскопия.Бронхоскопия ребенку необходима для оценки косвенных признаков туберкулезного процесса (выявления признаков эндобронхита, деформации трахеи и бронхов увеличенными лимфоузлами) и получения смывов для исследований.
- Лабораторная диагностика. Для выделения возбудителя из различных биологических сред (мокроты, мочи, испражнений, крови, плевральной жидкости, промывных вод бронхов, отделяемого костных секвестров, спинномозговой жидкости, мазка из зева и мазка с конъюнктивы) осуществляется микроскопическое, бактериологическое, ИФА, ПЦР-исследование. Забор и исследование материала на КУБ производится не менее 3 раз.
- Специфическая диагностика. В условиях диспансера детям с подозрением на инфицированность или туберкулез проводится индивидуальная туберкулинодиагностика (повторная реакция Манту, проба Пирке, проба Коха).
Лечение туберкулеза у детей
Принципы терапии туберкулеза у детей подразумевают поэтапность, преемственность и комплексность. Основные этапы включают лечение в условиях стационара, специализированного санатория и противотуберкулезного диспансера. Длительность курса терапии составляет в среднем 1,5-2 года. Важная роль в организации лечения туберкулеза у детей отводится санитарно-диетическим мероприятиям (высококалорийному питанию, пребыванию на свежем воздухе, обучению режиму кашля).
Комплексная терапия туберкулеза у детей включает химиотерапевтическое, хирургическое и реабилитационное воздействие. Режим специфического противотуберкулезного лечения (комбинация препаратов, длительность приема, необходимость госпитализации) определяется детским фтизиатром на основании формы заболевания и наличия бацилловыделения.
Дети с виражом туберкулезных реакций не нуждаются в госпитализации и лечатся амбулаторно одним противотуберкулезным препаратом (изониазидом, фтивазидом) в течение 3-х месяцев. Диспансерное наблюдение продолжается 1 год, после чего при отрицательных данных клинико-лабораторного обследования ребенок может быть снят с учета. В остальных случаях в соответствии с индивидуальными показаниями используются комбинации из 2-х, 3-х и 4-х и более противотуберкулезных препаратов, основными из которых являются стрептомицин, рифампицин, изониазид, пиразинамид и этамбутол. Курс лечения туберкулеза у детей подразделяется на фазу интенсивной терапии и фазу поддерживающей терапии.
В случае сохранения выраженных остаточных явлений через 6-8 месяцев после активной терапии туберкулеза у детей решается вопрос о хирургическом вмешательстве.
Прогноз и профилактика
Исходом и лечения может являться значительное улучшение, улучшение, отсутствие перемен, ухудшение течения туберкулеза у детей. В большинстве случаев при правильном лечении достигается полное выздоровление. Серьезный прогноз туберкулеза может ожидаться у детей раннего возраста, при диссеминации процесса, развитии туберкулезного менингита.
Специфическая профилактика туберкулеза у детей начинается в период новорожденности и продолжается в подростковом возрасте (см. Вакцинация против туберкулеза). Большую роль в вопросе профилактики туберкулеза у детей играет систематическая туберкулинодиагностика, улучшение санитарно-гигиенических условий, рациональное вскармливание, физическое закаливание детей, выявление взрослых больных туберкулезом.
Читайте также:

