Что такое базисная терапия вирусного гепатита в
Обновлено: 18.04.2024
Исаков В.А. Отделение гастроэнтерологии и гепатологии ГУ НИИ питания РАМН, Москва
Данные, приведенные в статье, были получены в исследовании оригинального препарата энтекавира (Бараклюд ® ). Применение несертифицированных противовирусных средств может угрожать вашему здоровью, привести к возникновению мутантных штаммов вируса гепатита В и неэффективности дальнейшей терапии.
В последние 20 лет заболеваемость хроническим вирусным гепатитом В (ХГВ) в мире неуклонно снижалась в связи с осуществлением программ вакцинации населения против вируса гепатита В (ВГВ). Тем не менее в мире насчитывается около 350 млн инфицированных [8]. Полагают, что до 40% из этого числа умрут в ближайшие 50 лет вследствие прогрессирования ХГВ в цирроз печени, его декомпенсации и возникновения гепатоцеллюлярной карциномы (ГЦК). Опасность ХГВ в качестве предшественника цирроза печени и ГЦК всегда оценивалась специалистами как достаточно высокая. Однако, принимая во внимание значительные вариабельность и длительность течения заболевания, огромное количество кофакторов (со стороны макроорганизма и окружающей среды), влияющих на его течение, не было разработано критериев, которые помогали бы врачу определить риск неблагоприятного исхода заболевания у конкретного пациента. В последние годы были завершены крупные эпидемиологические исследования, созданы новые лекарственные препараты, эффективно подавляющие репликацию ВГВ, получены отдаленные результаты их использования, на основании которых были не только разработаны критерии прогрессирования ХГВ, но и изменилось представление о том, какие задачи должны решаться в процессе диагностики и лечения данного заболевания. Можно констатировать, что в начале XXI века была создана новая стратегия лечения ХГВ.
Если задаться вопросом, когда хронический вирусный гепатит В становится опасным и почему, то прежде всего следует вспомнить, откуда берутся больные ХГВ. Известно, что если взрослый заражается вирусом гепатита В, то в подавляющем большинстве случаев (около 90%) острая инфекция заканчивается выздоровлением, а в остальных 10% случаев течение заболевания напоминает таковое у лиц, заразившихся вирусом при рождении от инфицированной матери. Для них характерна фаза иммунной толерантности с медленной сероконверсией HBeAg и сохраняющимся умеренным уровнем ДНК ВГВ в крови (около 100 000 копий на мл). Именно такие пациенты и составляют большинство инфицированных ВГВ в мире на сегодняшний день [10]. Учитывая, что более чем у 80% из них заболевание протекает бессимптомно, а активность аланинаминотрансферазы (АЛТ) в крови флюктуирует, нередко принимая нормальные значения, такие больные выпадают из поля зрения врача, расценивающего их состояние как носительство, не предполагающее ни активного наблюдения, ни тем более проведения каких-либо лечебных мероприятий. Однако, как оказалось, у данных пациентов даже при стойко нормальном уровне АЛТ может развиваться цирроз печени [4]. Фактическое большинство случаев цирроза печени и ГЦК (> 75%) развиваются в позднюю фазу инфекции, то есть после сероконверсии HBeAg [13]. Также важно помнить, что ВГВ обладает значительным канцерогенным действием и может провоцировать возникновение ГЦК даже при отсутствии цирроза печени. Все это косвенно свидетельствует в пользу того, что пациенты с неактивным гепатитом имеют определенный и достаточно высокий риск неблагоприятного исхода заболевания при длительном течении.
Согласно опубликованным результатам нескольких эпидемиологических исследований, основным фактором, определяющим исход хронической инфекции ВГВ, является уровень вируса в крови пациентов, или вирусная нагрузка. Так, в исследовании REVEAL были проанализированы результаты наблюдения за 3653 пациентами (2925 из которых были HBeAg-негативными) в течение 11,4 лет [2]. Была выявлена прямая зависимость между уровнем вирусной нагрузки и заболеваемостью ГЦК (рис. 1). Кроме того, эта зависимость наблюдалась и среди лиц без HBeAg, нормальным уровнем АЛТ и без цирроза печени. Достоверность полученных результатов сохранялась после стандартизации по возрасту, полу, уровню потребления алкоголя и курения.
Рис. 1. Зависимость заболеваемости гепатоцеллюлярной карциномой (ГЦК) от вирусной нагрузки ВГВ. Цит. по [2]
Интересно, что риск ГЦК был ниже у пациентов, у которых в процессе наблюдения вирусная нагрузка уменьшилась по сравнению с исходным уровнем, а у пациентов, вирусная нагрузка у которых увеличилась, была отмечена самая высокая заболеваемость ГЦК. Наибольший риск возникновения ГЦК был у пациентов с вирусной нагрузкой 100 000 копий/мл или выше (отношение шансов - 10,1). Даже при уменьшении в процессе наблюдения вирусной нагрузки ниже уровня в 10 000 копий/мл риск возникновения ГЦК все еще оставался достаточно высок (отношение шансов - 3,8). Иными словами ГЦК возникает у пациентов с высокой вирусной нагрузкой в 10 раз чаще, а у больных с низкой вирусной нагрузкой примерно в 4 раза чаще, чем у лиц контрольной группы, то есть не инфицированных ВГВ. Эти данные не только убедительно доказывают, что ГЦК может развиваться при отсутствии цирроза печени и активного гепатита, но что частота ее возникновения напрямую зависит от вирусной нагрузки. Все это позволяет предположить, что уменьшение вирусной нагрузки в течение заболевания (в том числе и с помощью терапии) существенно снижает риск возникновения ГЦК.
Рис. 2. Зависимость заболеваемости циррозом печени от вирусной нагрузки ВГВ. Цит. по [в]
И, наконец, результаты исследования, в котором в течение 46,9 месяцев наблюдали 3233 пациента, инфицированных ВГВ, также доказали связь между содержанием ДНК ВГВ в крови и возникновением ГЦК и цирроза печени [13]. В отличие от вышеприведенных исследований в этом было продемонстрировано, что даже при практически нормальном уровне АЛТ (в 0,5-1 раз выше нормы) развивается цирроз печени. В 50% наблюдений он развился при низкой вирусной нагрузке (менее 10 000 копий/мл).
Все эти исследования ставят принципиально важный вопрос: какой уровень ДНК ВГВ считается безопасным? Иными словами, насколько необходимо подавлять репликацию вируса, чтобы кардинально снизить или совсем исключить риск возникновения цирроза печени и ГЦК? До последнего времени считалось, что риск развития осложнений ВГВ существенен, если вирусная нагрузка составляет 100 000 копий/мл или выше. Однако вышеприведенные результаты опровергают правильность данного положения. Так, в ретроспективном исследовании на 165 пациентах с гепатитом В ни уровень АЛТ, ни сероконверсия HBeAg не были достоверно связаны с вирусной нагрузкой [3]. Более чем у половины пациентов после сероконверсии HBeAg вирусная нагрузка составляла больше 100 000 копий/мл, в то же время у 45% больных HBeAg-негативным хроническим гепатитом вирусная нагрузка была меньше 100 000 копий/мл. В другом исследовании при сравнении групп больных с циррозом печени (79 человек) и носителями ВГВ (158 человек) оказалось, что цирроз печени развился у 67,1% пациентов значительно позже сероконверсии HBeAg [12]. Интересно, что у пациентов, у которых развился цирроз печени, в 37,7% наблюдений вирусная нагрузка составляла более 100 000 копий/мл, а в 24,5% наблюдений - менее 10 000 копий/мл. В целом, у пациентов с циррозом печени исходный уровень вирусной нагрузки был достоверно выше, чем у пациентов без цирроза (р = 0,02). Таким образом, хроническая виремия ВГВ даже на низком уровне может сопровождаться прогрессированием поражения печени и развитием осложнений, что совпадает с результатами эпидемиологических исследований. Таким образом, очевидно, что безопасным уровнем виремии считается наиболее низкий. На сегодняшний день это предельно определяемое количество ВГВ в крови с помощью полимеразной цепной реакции - 300-400 копий/мл.
Итак, если эти выводы справедливы, тогда в результате лечения, снижающего вирусную нагрузку, у больных должны реже развиваться осложнения и хронический гепатит не должен прогрессировать. Метаанализ результатов 26 рандомизированных клинических исследований показал, что снижение вирусной нагрузки в процессе терапии - единственно независимый прогностический фактор успешного лечения как для HBeAg-позитивных, так и для HBeAg-негативных пациентов [11]. В исследовании на 63 HBeAg-позитивных пациентах, получавших в течение 3 лет лечение ламивудином в 56% случаев индекс гистологической активности (ИГА) уменьшился на 2 балла, в 33% наблюдений не изменился и только у 11% пациентов ухудшился [5]. Важно, что индекс фиброза уменьшился на 1 пункт у 63% пациентов, в том числе и у 73% пациентов с циррозом печени. Только у 3 (9%) пациентов фиброз, по данным серийных биопсий печени, прогрессировал в мостовидный и у 1 (2%) больного развился цирроз. Главный вывод этого исследования заключается в том, что и удачное лечение, и прогрессирование заболевания зависели от вирусной нагрузки. В процессе лечения у 65% пациентов ВГВ приобрел YMDD мутацию, вследствие которой возникла резистентность к ламивудину, и препарат не подавлял репликацию вируса столь же эффективно, как в начале лечения. Дополнительно проведенный анализ показал, что у больных без YMDD мутации (и низкой вирусной нагрузкой) вышеописанное улучшение гистологической картины печени наступило в 77% случаев, а ухудшение лишь в 5%, в то же время, в подгруппе пациентов с YMDD мутацией (и, соответственно, более высокой вирусной нагрузкой) эти показатели составили 44 и 15% соответственно. У всех пациенты с прогрессированием заболевания (3 с фиброзом и 1 с циррозом печени) наблюдались YMDD мутация и более высокий уровень вирусной нагрузки по сравнению с остальными.
В плацебо-контролируемом исследовании, включавшем 185 HBeAg-негативных пациентов, было показано, что у 71% пациентов, получавших адефовир в течение 96 недель, вирусная нагрузка составила меньше 1000 копий/мл, что сопровождалось уменьшением ИГА на 4,7 балла по сравнению с исходным уровнем. У них также достоверно уменьшился индекс фиброза. Характерно, что среди получавших плацебо такой же уровень вирусной нагрузки отмечался лишь в 8% наблюдений. Эти исследования показывают, что фиброз и даже цирроз являются обратимыми при стойком уменьшении вирусной нагрузки.
В другом исследовании была изучена связь между подавлением репликации вируса и осложнениями цирроза печени. В группе из 651 пациента (58% HBeAg-положительные) с гистологически подтвержденным выраженным фиброзом или циррозом печени изучали эффективность лечения ламивудином в сравнении с плацебо в течение 5 лет [9]. Исследование было завершено через 32 месяца в виду явного преимущества ламивудина. Гораздо меньше пациентов, принимавших ламивудин, умерло от осложнений цирроза печени или ГЦК (7,8 против 17,7%, р = 0,001). Прогрессирование цирроза печени (увеличение класса по классификации Чайлд-Пью) реже наступало в группе пациентов, получавших ламивудин (3,4 против 8,8%), также в этой группе снижался риск возникновение ГЦК (3,9 против 7,4%). И вновь, как и в предыдущих исследованиях, клинические показатели эффективности были обусловлены влиянием терапии на вирусную нагрузку. Среди лиц с прогрессированием цирроза печени на фоне приема ламивудина основную массу составили пациенты с YMDD мутацией, то есть вирусная нагрузка которых не контролировалась противовирусной терапией. Так, у пациентов с YMDD мутацией цирроз прогрессировал в 7% наблюдений, если же вирус оставался чувствительным к ламивудину и вирусная нагрузка контролировалась, цирроз прогрессировал менее чем у 1% пациентов.
Из вышепредставленных данных становится понятным, что основной задачей терапии хронического ВГВ является стойкое подавление репликации вируса в течение длительного времени, так как необходимы годы для регрессии воспалительного процесса в печени и ремоделирования сформировавшейся фиброзной ткани. Эта же задача стоит и при лечении циррозов печени, сформировавшихся вследствие хронического ВГВ. Только удержание репликации на как можно более низком уровне удлиняет ремиссию и уменьшает осложнения, включая возникновение ГЦК.
Очевидно, что для достижения этой цели в большей степени подходят аналоги нуклеозидов, как пероральные препараты с высоким профилем безопасности, которые могут применяться длительно и непрерывно. Недостаток, свойственный данному классу препаратов, резистентность вируса резистентности к ним.
Следует отметить, что частота возникновения резистентности связана с противовирусной активностью, так как при лечении препаратом с более выраженной противовирусной активностью резистентность возникает реже и в гораздо более поздние сроки. Данная закономерность отражена на рис. 3 и 4. Как видно из представленных на них данных, наиболее выраженным противовирусным действием и наилучшим профилем резистентности обладает энтекавир. За 2 года у пациентов, не получавших ранее терапию нуклеозидами, не были зафиксированы штаммы вируса, резистентных к энтекавиру. 3-летнее наблюдение показало, что вирусологический рецидив, обусловленный резистентностью к энтекавиру, наблюдался менее чем у 1% пациентов, не получавших ранее нуклеозиды [14]. Эти свойства и определяют клиническую эффективность препарата.
Puc. 3. Выраженность противовирусного действия различных препаратов на момент окончания курса терапии стандартными дозами в течение 48 недель
Рис. 4. Увеличение числа резистентных штаммов ВГВ на фоне терапии аналогами нуклеозидов. Цит. с изменениями по [14], а также Lai С. et at. Clin Infect Dis 2003; 36: 687-96 u Hadziyannis S. et al. Gastroenterology 2006 [in press]
В двух мультицентровых контролируемых исследованиях, в которые были включены как HBeAg-позитивные, так и HBeAg-негативные пациенты, энтекавир по всем клиническим показателям превосходил ламивудин в течение курса терапии длительностью 48 недель (табл. 1) [1, 7]. Увеличение терапии до 96 недель улучшило эти показатели в группе энтекавира. При HBeAg-позитивном хроническом гепатите количество пациентов с содержанием ДНК ВГВ было ниже порога чувствительности метода (менее 300 копий/мл) составил 80%, в то же время в группе, получавшей ламивудин, он составил всего лишь 39% (p < 0,001) [15]. Аналогично, при HBeAg-негативном хроническом гепатите на 96-й неделе лечения этот показатель составил 94% и 77% (p < 0,001) соответственно [17].
Таблица I. Результаты применения энтекавира и ламивудина в течение 48 недель у пациентов с активным хроническим гепатитом В
| Характеристики пациентов | HBeAg-позитивный хронический активный гепатит | HBeAg-негативный хронический активный гепатит | ||
| энтекавир 0,5 мг/сут | ламивудин 100 мг/сут | энтекавир 0,5 мг/сут | ламивудин 100 мг/сут | |
| % пациентов с ДНК ВГВ < 300 копий/мл | 67* | 36 | 90* | 72 |
| % пациентов с AЛT=N | 68++ | 60 | 78+ | 71 |
| % пациентов с улучшением ИГА (> 2 балла) | 72* | 62 | 70* | 61 |
Таким образом, выраженная репликация ВГВ под действием энтекавира выразилась в более быстром уменьшении вирусной нагрузки, сопровождавшейся регрессией патологического процесса в печени у значительного числа пациентов. Результаты крупных мультицентровых исследований вновь подтвердили справедливость представлений о том, что вирусная нагрузка у больных ХГВ является не только важным критерием отдаленных исходов болезни, но и важным фактором клинической эффективности применяемой противовирусной терапии. Небольшое исследование, выполненное на группе из 47 больных с циррозом печени, также подтвердило правильность подобных выводов (рис. 5) [16]. Как видно из представленных на рис. 5 данных, энтекавир превосходил ламивудин как по числу пациентов с неопределяемой ДНК ВГВ, так и по регрессии воспалительного процесса в печени. Следует отметить, что энтекавир - первый из нового поколения аналогов нуклеозидов, созданных специально для лечения вирусного гепатита В и обладающий выраженным противовирусным эффектом. Ближайшие 5-7 лет ознаменуются появлением целого ряда аналогов нуклеозидов разнообразных по механизму действия и так же обладающих выраженной противовирусной активностью (табл. 2). Современная стратегия лечения ХГВ предполагает, что основой определения риска осложнений и отдаленных исходов заболевания является вирусная нагрузка, она же является критерием эффективности лечения. Невозможность элиминации вируса у большинства пациентов предполагает, что основным методом лечения является длительное подавление репликации вируса. Уже сейчас ясно, что такая стратегия, пусть и не идеальная, гарантирует отсутствие прогрессирования заболевания у подавляющего числа пациентов, а в случае ранней фазы таких осложнений, как цирроз печени может обеспечить его стабилизацию, уменьшение риска возникновения ГЦК, а в ряде случаев и регрессию фиброзных изменений. Существующий недостаток нуклеозидов - появление резистентных штаммов ВГВ с созданием новых, более интенсивно подавляющих репликацию вируса препаратов существенно уменьшен, а для пациентов, у которых вирус уже резистентен, в качестве терапии выбора может быть предложен переход на новый препарат или применение комбинации препаратов.
Рис. 5. Сравнительная эффективность лечения цирроза печени энтекавиром или ламивудином в течение 48 недель. Цит. по [16]
Статья подготовлена при поддержке компании Bristol-Myers Squibb
Взяв вирус гепатита В под контроль мы гарантируем вам здоровую печень
Лечение вирусного гепатита В в нашем специализированном научном гепатологическом центре – это профессиональный подход к сложному и опасному заболеванию, которое пока неизлечимо. Противовирусная терапия при гепатите В не может убрать вирус из организма, но тем не менее может спасти жизнь, то есть сохранить печень и избежать цирроза и гепатоцеллюлярной карциномы.
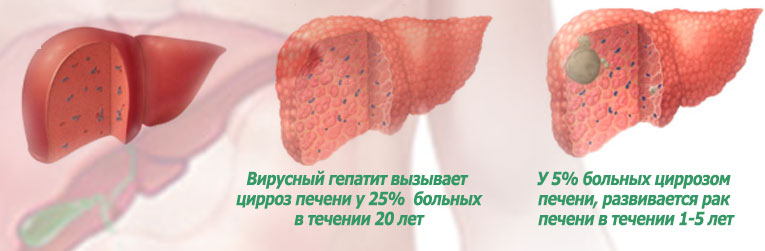
По данным всемирной организации здравоохранения (ВОЗ) у 25% пациентов после заражения вирусным гепатитом в течении 20 лет развивается циррооз печени. Ежегодно у 5% больных циррозом печени развивается рак печени. Вот почему так важно своевременно обратиться к врачу, пройти обследование и начать лечение.
Лечение хронического вирусного гепатита В проводится противовирусными препаратами со следующими целями:
- подавить активность вируса, то есть его размножение, ведущее к разрушению печеночной ткани и формирования цирроза;
- улучшить состояние печени, в том числе замедлить и остановить формирование цирроза, а в случаях начального цирроза - восстановить ее нормальную структуру и функции;
- препятствовать развитию цирроза и рака печени.
Лечение гепатита Б в Москве в нашем специализированном центре проводится строго по рекомендациям Европейской ассоциации по изучению печени, так как нет единого стандарта лечения для всех пациентов с вирусом гепатит В, и могут приниматься разные решения, причем диаметрально противоположные.
Лечение хронического вирусного гепатита Б происходит на базе противовирусной терапии. Поскольку задачей лечения является только сохранение здоровой печени и жизни пациента, возможны разные рекомендации для достижения этой цели:
- назначение противовирусных препаратов с целью подавить опасную для жизни активность вируса и улучшить состояние печени (курс лечения не менее 5 лет, иногда пожизненный);
- без назначения противовирусной терапии, только длительный контроль (часто пожизненный), при этом под контролем находится активность вируса и степень поражения печени по данным эластометрии.
К сожалению, такая ситуация с лечением вирусного гепатита В создает огромные проблемы для пациента. Тактику лечения должен выбирать квалифицированный гепатолог с учетом данных полного обследования вируса и печени. Лечение должно быть обосновано правилами Европейской и Российской ассоциаций гепатологов, и пациент должен быть информирован, на каком основании принято то или иное решение.
Обследование для назначения лечения гепатита В
- Полное обследование вируса гепатита В: все иммуноферментные показатели, а также анализ методом ПЦР с вирусной нагрузкой;
- Анализ на вирус дельта;
- Полное обследование печени: биохимические анализы, отражающие структурное и функциональное состояние печеночных клеток, УЗИ брюшной полости с допплерографией, оценка степени фиброза (Эластометрия печени, ФиброМакс, фибротест). Обследование в нашем центре проводится на аппарате Фиброскан нового поколения;
- Клинический анализ крови;
- Анализ на мутацию вируса В и устойчивость к препаратам.
- с 9:00 до 17:30 по будням
- с 9:00 до 15:00 в субботу
Обследование в нашем центре проводится в день обращения и занимает около 2-х часов. Ориентировочная стоимость обследования 25000 руб (может изменяться при наличии у Вас результатов уже сделанных анализов либо при необходимости других анализов дополнительно к стандартному обследованию).
Обследование в нашем Гепатологическом центре
- Обследование проводится в день обращения за 2 часа, АНОНИМНО;
- на аппаратуре экспертного класса и с использованием самых современных аналитических технологий;
- при обследовании для назначения противовирусной терапии гепатитов В и С исследуются показатели, влияющие на выбор тактики лечения, повышение эффективности терапии, соответствующие рекомендациям профессиональных ассоциаций гепатологов;
- Вам не назначат ненужные анализы для увеличения стоимости обследования, в то же время все необходимые и достаточные для принятия решений анализы будут Вам рекомендованы;
Препараты для лечения вирусного гепатита Б
В настоящее время противовирусных препаратов для лечение гепатита Б, гарантировано обеспечивающих полное удаление вируса, не разработаны. Поэтому существующие в мире противовирусные препараты – аналоги нуклеозидов (нуклеотидов) применяются с целью подавить репликацию вируса, чтобы остановить или замедлить развитие цирроза, сократить риск рака печени и увеличить продолжительность и качество жизни пациентов с вирусным гепатитом Б. К таким препаратам относятся энтекавир, тенофовир и другие препараты. В ряде случаев назначается альфа-интерферон.
В настоящее время идет разработка нового препарата – МЕРКЛЮДЕКС.
Кому может быть назначена противовирусная терапия при гепатите В.
Для назначения противовирусной терапии необходимы серьезные основания. Поводом для начала терапии является высокий уровень ДНК HBV в крови, повышенная активность печеночных ферментов и умеренно или сильно выраженный фиброз (больше F2 по шкале МЕТАВИР).
Длительность терапии не может быть меньше, чем 5 лет. Если степень поражения печени близка к циррозу, или цирроз уже сформирован, терапия назначается пожизненно,. Противовирусные препараты представляют собой таблетки, которые хорошо переносятся и редко вызывают лекарственную устойчивость. Препараты обладают противофиброзным действием и в ряде случаев при терапии у пациента наблюдается обратное развитие фиброза.
Решение о назначении терапии должен принимать врач-гепатолог после соответствующего обследования. По рекомендациям Европейской ассоциации по изучению печени, все пациенты с циррозом печени должны получать лечение независимо от уровня виремии, также как и пациенты с семейным анамнезом (генетической, наследственной предрасположенностью) по раку печени и циррозу.
Пациентам с уровнем виремии больше 20 000 МЕ в мл крови и АЛТ в 2 раза превышающим норму лечение назначается независимо от степени фиброза.
Пожизненный контроль при лечении
Если оснований для применения противовирусной терапии гепатита Б нет, то необходим регулярный контроль, не реже 1 раза в год. Под контролем должна быть вирусная нагрузка и состояние печени по биохимическим данным и степени фиброза по результатам эластометрии печени.
Противовирусные препараты для лечения гепатита В
Для лечения хронического гепатита В используются следующие препараты:
1. интерферон альфа-2, пегилированные интерфероны.
2. аналоги нуклеозидов.
Установлена высокая эффективность препаратов интерферона альфа-2. Их терапевтический эффект объясняется иммуностимулирующим и противовирусным действием, что в совокупности помогает бороться с фиброзом.
Для терапии хронического гепатита B, в зависимости от активности воспалительного процесса в печени, используются разные схемы лечения. Их можно разделить на три категории: схемы с использованием высоких, средних и низких доз.
На фоне проведения курса лечения у ряда больных могут наблюдаться побочные эффекты: гриппоподобный синдром (лихорадка, озноб, головные боли, миалгии), диспептические расстройства, нарушения сна, слабость, снижение массы тела, лейкопения, тромбоцитопения. Большинство побочных эффектов являются дозозависимыми и могут быть устранены тщательным подбором дозы.
В настоящее время в клинической практике для лечения хронического вирусного гепатита B применяют пегилированные интерфероны. Они представляют собой соединение интерфрона с полиэтиленгликолем, позволяющим поддерживать в крови высокий уровень интерферона в крови на протяжении целой недели. Это делает препарат значительно более эффективным и удобным для применения.
Преимуществом лечения вирусного гепатита В пегилированными интерферонами является отсутствие лекарственной резистентности (устойчивости вируса гепатита В к применяемому препарату).
Пегилированный интерферон вводится один раз в неделю на протяжении 12 месяцев. Эффективность пегилированных интерферонов значительно выше, чем стандартного интерферона. Их применение приводит к более частому появлению антител к HBeAg и HBsAg и характеризуется меньшей частотой рецидива гепатита В после окончания курса лечения у HBe позитивных пациентов.
В последние годы появилось большое количество новых препаратов для лечения вирусного гепатит В с прямым противовирусным действием. Это аналоги нуклеозидов, применяемые в виде таблеток – ламивудин, адэфовир, энтекавир, телбувидин, тенофовир.
Аналоги нуклеозидов быстро и эффективно подавляют репликацию вируса гепатита В, при этом практически не имеют побочных действий. Однако, у ряда препаратов выявлена неприятная особенность: при длительном применении вирус гепатита В может мутировать и становиться устойчивым (резистентным) к данному препарату. Это делает применение лекарственного средства бесполезным. Немаловажно также, что препараты назначаются на длительный срок, часто неопределенно длительный (несколько лет) и их отмена может приводить к рецидиву заболевания или обострению вирусного гепатита В.
Было установлено, что длительный прием аналогов нуклеозидов в случае достижения авиремии (прекращения репликации вируса гепатита В) вызывает обратное развитие фиброза печени.
Врач-гепатолог нашего специализированного научного гепатологического центра определяет тактику лечения вирусного гепатита В. Поскольку нет единого стандарта принятия решений, тактика полностью зависит от состояния печени и активности вируса. Первичные пациенты получают в нашем центре бесплатную консультацию гепатолога с целью назначения соответствующего обследования.
На этой бесплатной консультации вы получите ответы на все вопросы по поводу заболевания, методов лечения, смысла обследования и эпидемической опасности для окружающих, а также о возможности и необходимости прививок от гепатита В для окружающих с целью предотвратить их заражение опасным вирусом. Вам назначат необходимое обследование на вирусный гепатит, по результатам которого будут рекомендованы или противовирусные препараты, или контроль без противовирусного лечения.
Гепатит В – очень коварная болезнь. Она протекает без симптомов, поэтому часто обращаются к врачу с впервые выявленным заболеванием на стадии цирроза, когда полное восстановление уже маловероятно. Поэтому главное условие успешного лечения вирусного гепатита В – контролировать состояние печени и активности вируса путем регулярного обследования. Необходимо посещать гепатолога в процессе лечения и контроля.
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
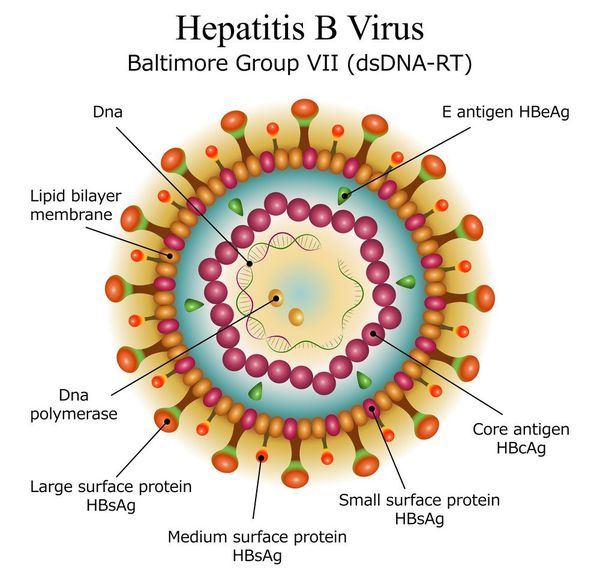
Этиология
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
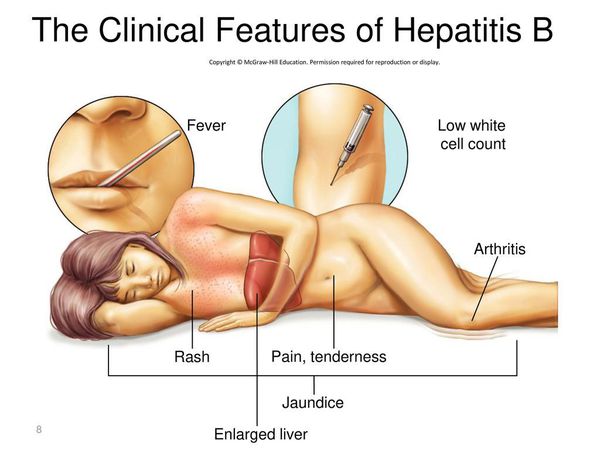
Первые признаки гепатита B
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
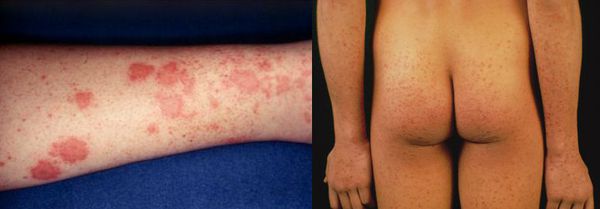
Желтушный период
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
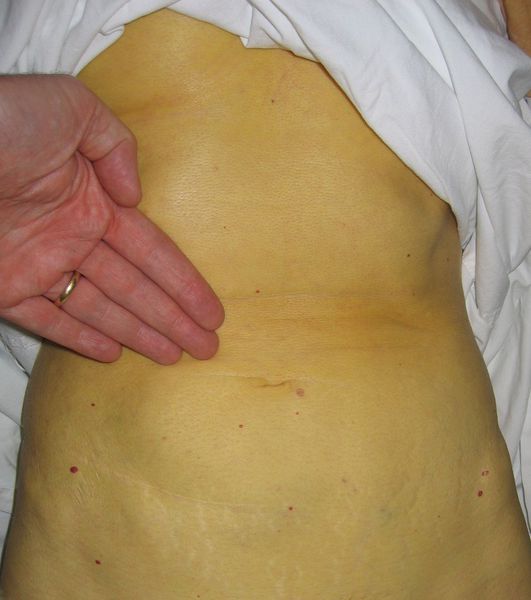
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
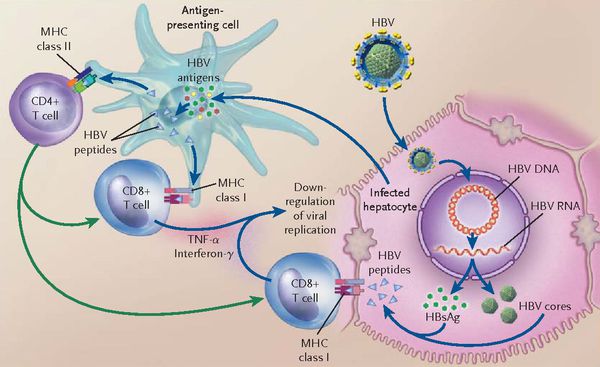
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
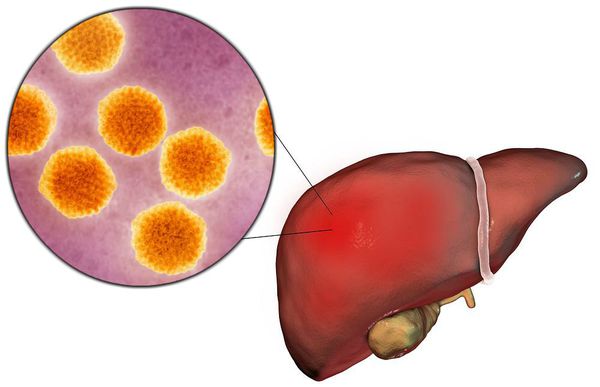
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
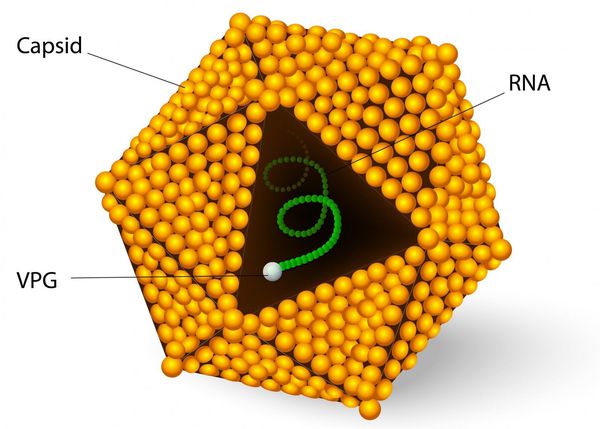
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
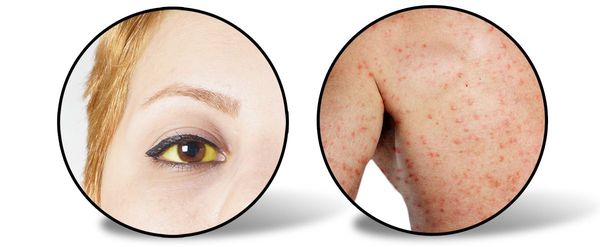
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
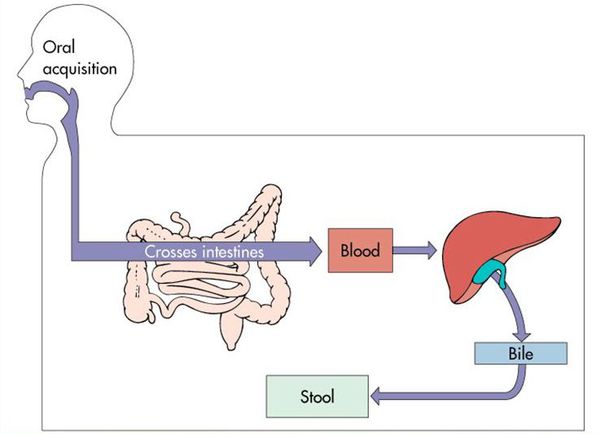
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
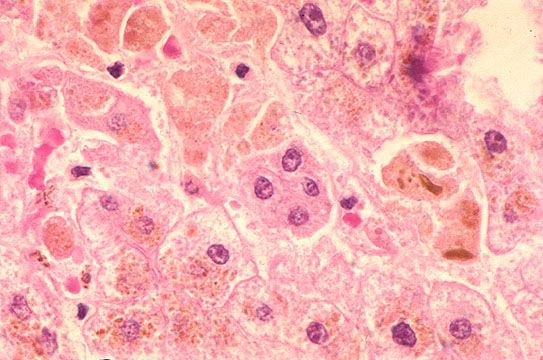
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Читайте также:

