Что такое гепатит высокой степени активности
Обновлено: 17.04.2024
Хронический гепатит неуточненный (синдром хронического гепатита, криптогенный хронический гепатит) - группа воспалительных болезней печени, вызываемых различными причинами, характеризующаяся различной степенью выраженности гепатоцеллюлярного некроза и воспаления с преобладанием лимфоцитов в инфильтрате Инфильтрат - участок ткани, характеризующийся скоплением обычно не свойственных ему клеточных элементов, увеличенным объемом и повышенной плотностью.
.
Примечание
Из данной подрубрики исключены все хронические гепатиты с выявленной этиологией, а именно:
- В15-В19 Вирусные гепатиты
- B25.1+ Цитомегаловирусный гепатит (K77.0*)
- B58.1+ Токсоплазмозный гепатит (K77.0*)
- B94.2 Отдаленные последствия вирусного гепатита
- K70.1 Алкогольный гепатит
- K71-. Токсическое поражение печени
- K75.2 Неспецифический реактивный гепатит
- K75.3 Гранулематозный гепатит, не классифицированный в других рубриках
- O98.4 Вирусный гепатит, осложняющий беременность, деторождение или послеродовой период
- P35.3 Врожденный вирусный гепатит
- Z22.5 Носительство возбудителя вирусного гепатита
- K75.9 Воспалительная болезнь печени неуточненная
- K76.9 Болезнь печени неуточненная
- K77.0* Поражения печени при инфекционных и паразитарных болезнях, классифицированных в других рубриках
- K77.8* Поражение печени при других болезнях, классифицированных в других рубриках
- R94.5 Отклонения от нормы, выявленные при исследовании функции печени
- T86.4 Отмирание и отторжение трансплантата печени
- K76.0 Жировая дегенерация печени, не классифицированная в других рубриках
- R93.2 Отклонения от нормы, выявленные при получении диагностического изображения в ходе исследования печени и желчных протоков
Период протекания
Минимальный период протекания (дней): 180
Максимальный период протекания (дней): не указан
Классификация
I. Классификация по МКБ-10
- K73.0 Хронический персистирующий гепатит, не классифицированный в других рубриках;
- K73.1 Хронический лобулярный гепатит, не классифицированный в других рубриках;
- K73.2 Хронический активный гепатит, не классифицированный в других рубриках;
- K73.8 Другие хронические гепатиты, не классифицированные в других рубриках;
- K73.9 Хронический гепатит неуточненный.
II. Принципы классификации, выдержки (Лос-Анджелес, 1994)
1. По степени активности (морфологические критерии):
- минимальная;
- низкая;
- умеренная;
- высокая.
2. По стадии заболевания (морфологические критерии):
- фиброз отсутствует;
- слабый;
- умеренный;
- тяжелый;
- цирроз.
Активность и стадию воспалительного процесса (кроме цирроза) определяют только на основании гистологического исследования. При предварительном диагнозе, в случае отсутствия гистологии, возможно предварительное (оценочное) определение по уровню АЛТ.
Определение степени активности по уровню АЛТ:
1. Низкая активность - увеличение АЛТ менее 3 норм.
2. Умеренная - от 3 до 10 норм.
3. Выраженная - больше 10 норм.
Степень активности криптогенного гепатита в этих случаях может быть также описана как минимальная, слабо- и умеренно выраженная, выраженная.
III. Для определения степени активности также используются гистологический индекс активности Кнодела.
Компоненты индекса:
- перипортальный некроз с наличием мостовидных некрозов или без них (0-10 баллов);
- внутридольковая дегенерация и фокальный некроз (0-4 балла);
- портальный некроз (0-4 балла);
- фиброз (0-4 балла).
Первые три компонента отражают степень активности, четвертый компонент - стадию процесса.
Гистологический индекс активности считается путем суммирования первых трех компонентов.
Различают четыре степени активности:
1. Минимальная степень активности - 1-3 балла.
2. Низкая - 4-8 баллов.
3. Умеренная - 9-12 баллов.
4. Выраженная - 13-18 баллов.
IV. Хронические гепатиты различают по стадии (шкала METAVIR):
- 0 - фиброз отсутствует;
- 1 - слабовыраженный перипортальный фиброз
- 2 - умеренный фиброз с порто-портальными септами;
- 3 - выраженный фиброз с порто-центральными септами;
- 4 - цирроз печени.
Ранее по морфологии выделяли два вида хронического гепатита:
1. Хронический персистирующий гепатит - когда инфильтрация была только в портальных зонах.
2. Хронический активный (агрессивный) гепатит - когда инфильтрация заходила на дольки.
Потом эти термины были заменены степенью активности. Эта же классификация используется и в МКБ-10. Минимальная активность соответствует персистирующему гепатиту, умеренная и высокая активность - активному.
Примечание. Определение стадии активности и морфологических особенностей позволяет более точно кодировать криптогенный гепатит в соответствующих подрубриках рубрики K73 "Хронический гепатит, не классифицированный в других рубриках".
Этиология и патогенез
Поскольку хронический гепатит является неуточненным, этиология заболевания не указана или не определяется.
Морфологическое определение: хронический гепатит - диффузное воспалительно-дистрофическое поражение печени, характеризующееся лимфоплазмоцитарной инфильтрацией портальных полей, гиперплазией купферовских клеток, умеренным фиброзом в сочетании с дистрофией печеночных клеток при сохранении нормальной дольковой структуры печени.
Эпидемиология
Возраст: преимущественно у взрослых
Признак распространенности: Редко
Истинная распространенность или значительно варьирует или неизвестна.
По мере совершенствования методов диагностики становится очевидным, что криптогенный хронический гепатит прерогатива в основном взрослых пациентов. У детей, как правило, хронический гепатит удается верифицировать как вирусный и/или аутоиммунный.
В одном исследовании указывается на небольшое преобладание мужчин зрелого возраста среди пациентов с этим диагнозом.
Факторы и группы риска
Факторы и группы риска для хронического гепатита не определены. Безусловно важную роль играют:
- генетически детерминированные изменения метаболической активности гепатоцитов;
- аутоиммунные заболевания и другие нарушения иммунного ответа;
- вирусные инфекции;
- токсические повреждения.
Клиническая картина
Клинические критерии диагностики
слабость; дискомфорт в животе; снижение массы тела; тошнота; отрыжка; боли в правом подреберье; лихорадка; желтуха; телеангиоэктазиии; вздутие живота; гепатомегалия
Cимптомы, течение
Клиническая картина хронического гепатита многообразна. Заболевание может иметь различное течение - от субклинических форм с минимальными лабораторными изменениями до симптомокомплекса обострения (острого гепатита).
Диагностика
Диагноз хронического криптогенного гепатита является диагнозом исключения.
Пункционная или более безопасная трансюгулярная биопсия с гистологическим исследованием позволяет верифицировать диагноз хронического гепатита, определить его активность и стадию.
Лабораторная диагностика
К лабораторным синдромам при хроническом гепатите относятся синдромы цитолиза, печеночноклеточной недостаточности, иммуновоспалительный синдром и синдром холестаза.
Синдром цитолиза - основной показатель активности воспалительного процесса в печени, маркерами которого являются повышение активности АЛТ, АСТ, ГГТП, глутаматдегидрогеназы, ЛДГ и ее изоферментов ЛДГ4 и ЛДГ5.
Синдром печеночно-клеточной недостаточности характеризуется нарушением синтетической и обезвреживающей функции печени.
Нарушение синтетической функции печени отражается снижением содержания альбуминов, протромбина, проконвертина и других факторов свертывания крови, холестерина, фосфолипидов, липопротеидов.
В связи с диспротеинемией нарушается устойчивость коллоидной системы крови, на оценке которой основаны осадочные или флоккуляционные пробы. В СНГ получили распространение тимоловая и сулемовая пробы.
Резкое снижение протромбина и проконвертина (на 40% и более) свидетельствует о выраженной печеночно-клеточной недостаточности, угрозе печеночной прекомы и комы.
Оценку обезвреживающей функции печени проводят с помощью нагрузочных проб: бромсульфалеиновой, антипириновой и других проб, а также определения аммиака и фенолов в сыворотке крови. О нарушении детоксикационной функции печени свидетельствуют задержка бромсульфалеина в плазме, снижение клиренса антипирина, повышение концентрации аммиака и фенолов.
Иммуновоспалительный синдром характеризуется прежде всего изменениями лабораторных данных:
- гипергаммаглобулинемия;
- изменение осадочных проб;
- повышение содержания иммуноглобулинов;
- появление антител к ДНК, гладкомышечным клеткам, митохондриям;
- нарушения клеточного иммунитета.
Синдром холестаза:
- кожный зуд, потемнение мочи, ахоличный стул;
- повышение концентрации в крови компонентов желчи - холестерина, билирубина, фосфолипидов, желчных кислот и ферментов - маркеров холестаза (ЩФ, 5-нуклеотидазы, ГГТП.
При превышении уровня ЩФ/ АЛТ>3, следует подумать об исключении других причин выраженного холестаза.
Анализы мочи и кала: при холестазе в моче может определяться билирубин при отсутствии уробилина в моче и стеркобилина в кале.
Дифференциальный диагноз
Дифференциальный диагноз хронического гепатита неуточненного проводится со следующими заболеваниями:
I. Поражения печени, этиология которых определена:
1. Алкоголизм. Имеет значение прямое токсическое действие алкоголя при стойкой ежедневной алкоголизации, образование в гепатитах алкогольного гиалина, на который развивается иммунный ответ.
2. Вирусная инфекция. В 70% случаев, доказана хронизация воспаления, вызванного вирусами гепатита В, С, дельта и их сочетанием. Если через 3 месяца после перенесенного острого гепатита у больного находят маркер гепатита австралийский антиген (HBs), вероятность развития хронического гепатита достигает 80%. В случае гепатита А хронизации практически не наблюдается.
3. Токсические (в том числе - лекарственные) повреждения:
- отравление грибами;
- отравления препаратами, нарушающими метаболизм гепатоцита (противотуберкулезные, психотропные, таблетированные контрацептивы, парацетамол, противоаритмические, сульфаниламиды, антибиотики - эритромицин, тетрациклины);
- производственные интоксикации трихлористым углеродом, продуктами перегонки нефти, тяжелыми металлами.
6. Аутоиммунные, при которых нет четкой связи с токсическим поражением и вирусом, но диагностируются симптомы иммунного воспаления.
II. Уточненные морфологически и лабораторно формы хронического гепатита внутри рубрики "Хронический гепатит, не классифицированный в других рубриках" - K73.
1. Хронический активный гепатит, не классифицированный в других рубриках (K73.2).
Хронический активный гепатит (ХАГ) - длительно текущий воспалительный процесс с некрозом и дистрофией гепатоцитов.
Для ХАГ свойственен полиморфизм клинических проявлений - от скудных до значительных, с потерей трудоспособности, лихорадкой и появлением печеночных знаков - “звездочек” на плечевом поясе, пальмарной эритемы.
Печень остается безболезненной, увеличена в размере и выступает из-под края реберной дуги на 2-3 см и более, край ее несколько заостренный. У большинства больных удается пальпировать селезенку.
Патоморфологические характеристики ХАГ, приводящие к нарушению дольковой архитектоники печени:
- разрушение ограничительной пластинки гепатоцитов;
- лимфоидно-клеточной пролиферация;
- портальный и перипортальный фиброз;
- ступенчатые некрозы.
Морфологическое исследование биоптатов печени необходимо для подтверждения клинического диагноза ХАГ и проведения дифференциальной диагностики с другими поражениями, в первую очередь, с хроническим персистирующим гепатитом и циррозом.
Диагностические ошибки при морфологическом исследовании могут быть возникать при биопсии малоповрежденного участка печени или при ее проведении в период ремиссии.
Результаты биохимического исследования крови больных ХАГ свидетельствуют о нарушении различных функций печени:
- белково-синтетической - гипоальбуминемия и гиперглобулинемия;
- регуляции пигментного обмена - гипербилирубинемия (приблизительно у каждого четвертого больного);
- ферментативной - 5-10-кратное повышение уровня АЛТ и АСТ.
Формы ХАГ по характеру течения:
- с умеренной активностью процесса;
- с высокой активностью процесса (агрессивный гепатит).
Клинические проявления активности процесса: повышение температуры, артралгия , выраженные печеночные знаки.
2. Хронический лобулярный гепатит, не классифицированный в других рубриках (K73.1).
Хронический лобулярный гепатит - форма хронического гепатита, соответствующая незавершенному острому гепатиту.
Основной морфологический признак - преимущественное развитие воспалительной инфильтрации внутри дольки печени при длительном повышении уровня трансаминаз.
Выздоровление регистрируется у 5-30% больных, у остальных наблюдается переход в хронический активный гепатит или хронический персистирующий гепатит.
Понятие "хронический лобулярный гепатит" имеет место, когда патологический процесс сохраняется более 6 месяцев. Современная классификация хронических гепатитов обозначает его как хронический гепатит с минимальной морфологической и лабораторной активностью процесса.
3. Хронический персистирующий гепатит, не классифицированный в других рубриках (K73.0).
Хронический персистирующий гепатит (ХПГ) - длительно текущий (более 6 месяцев) доброкачественный диффузный воспалительный процесс с сохранением структуры дольки печени.
Типично отсутствие ярко выраженных клинических признаков заболевания. Лишь около 30% больных отмечают общее недомогание и слабость. Печень несколько увеличена ( на 1-2 см). Печеночные “знаки” отсутствуют.
Патоморфологические характеристики ХПГ: мононуклеарные, в основном лимфоцитарные, инфильтраты портальных трактов с умеренными дистрофическими изменениями и слабо выраженным некрозом гепатоцитов (или его отсутствием). Слабо выраженные морфологические изменения могут сохраняться в течение нескольких лет.
Биохимическое исследование крови больных ХПГ (изменения свидетельствует о нарушении функции печени, но менее выражены чем при ХАГ):
- АЛТ и АСТ повышены в 2-3 раза;
- билирубин несколько повышен (около 1/4 больных ХПГ);
- возможно незначительное повышение уровня ГГТП и ЛДГ;
- другие биохимические показатели остаются в пределах нормы.
Современная классификация хронических гепатитов обозначает ХПГ как хронический гепатит с минимальной активностью процесса или слабовыраженный.
Хронический вирусный гепатит – воспаление ткани печени, сохраняющееся в течение длительного (более 6-ти месяцев) периода времени.
Код протокола: Н-T-026 "Хронический вирусный гепатит"
Для стационаров терапевтического профиля
- Другие уточненные хронические вирусные гепатиты В18.8
- Другие неуточненные хронические вирусные гепатиты В18.9
Классификация
- хронический вирусный гепатит В (ХВГВ): HbeAg-позитивный и HBeAg-негативный (с мутацией pre-cor зоны); HbsAg-негативный (с мутацией по гену S);
- хронический вирусный гепатит С (ХВГС): 1b / 1а / 2 / 3 / 4 генотип; с высокой или низкой вирусной нагрузкой;
- хронический вирусный гепатит, не классифицируемый другим образом.
- иммунной толерантности (для вирусного гепатита В).
4. По стадии:
*Степени активности хронического гепатита определяют по выраженности некроза паренхимы и воспалительной клеточной инфильтрации применением полуколичественного (рангового) анализа, оценивая выраженность гистологических признаков в баллах (индекс Knodell, шкала METAVIR).
**Оценка индекса гистологической активности
| Компоненты индекса | Пределы баллов |
| 1. Перипортальные некрозы с мостовидными некрозами или без них | 0-10 |
| 2. Внутридольковая дегенерация и фокальные некрозы | 0-4 |
| 3. Портальное воспаление | 0-4 |
| 4. Фиброз | 0-4 |
Факторы и группы риска
В группу риска входят:
- наркоманы;
- лица с беспорядочными половыми связями;
- пациенты отделений гемодиализа;
- больные, нуждающиеся в повторных трансфузиях крови или ее компонентов;
- медицинские работники;
- члены семьи носителя вирусов.
Наиболее значимые пути заражения, по которым происходит массивная передача возбудителя, - переливание крови и ее продуктов (70% случаев посттрансфузионного гепатита), инъекции и другие инвазивные вмешательства, гемодиализ, трансплантация органов, татуаж. Роль полового, вертикального и перинатального путей заражения более существенна для ХВГВ. В 40% случаев не удается установить путь передачи возбудителя. Основной путь передачи HCV - парентеральный: трансфузии, трансплантации органов от инфицированных доноров, внутривенное введение наркотиков.
Диагностика
Жалобы и анамнез
ХВГВ чаще протекает с явлениями астеновегетативного синдрома, пациентов беспокоят слабость, утомляемость, бессонница или гриппоподобный синдром, мышечные и суставные боли, тошнота. Менее характерны боли в эпигастральной области, диарея, кожная сыпь, желтуха.
У большинства пациентов с ХГС даже на фоне высоких уровней сывороточных трансаминаз заболевание зачастую протекает бессимптомно либо с явлениями астеновегетативного синдрома. Реже отмечается тошнота, потеря аппетита, кожный зуд, артралгии и миалгии.
ХВГД является исходом суперинфекции вирусом гепатита Д у пациентов с ХВГВ и имеет, по сравнению с ХВГВ и ХВГС более выраженные клинические проявления.
При физикальном обследовании основным объективным симптомом является гепатомегалия, повышение плотности печени. При высокой активности процесса, а также формировании цирроза печени возможны спленомегалия, иногда – лимфаденопатия, наличие печеночных знаков (пальмарная и подошвенная эритема, сосудистые звездочки, гиперпигментация).
- эндоскопическое исследование, контрастное исследование пищевода с барием (варикозное расширение вен пищевода);
- ультразвуковое исследование гепатобилиарной системы (гепатомегалия, спленомегалия, изменение структуры печени);
Формирование и прогрессирование портальной гипертензии: спонтанного бактериального перитонита, портосистемной энцефалопатии, гепаторенального синдрома, гепатопульмонального синдрома, вторичного гиперспленизма с цитопенией (аплазия костного мозга), коагулопатия (потребления), ДВС-синдром.
- общий анализ крови;
- общий анализ мочи;
- копрограмма;
- биохимические пробы печени (АЛТ, АСТ, щелочная фосфатаза, ГГТП или ГГТ, билирубин, белки сыворотки крови, коагулограмма или протромбиновое время, креатинин или мочевина);
- серологические маркеры (HBsAg, HBeAg, анти-HBc, HBe IgG, анти-HBc IgM, анти HBe IgG, DNA HBV, анти-HCV total, RNA HCV, анти-HDV, RNA HDV);
Лабораторная диагностика
Изменения общего анализа крови малохарактерны и чаще наблюдаются в качестве побочных эффектов противовирусной терапии.
Биохимические изменения крови включают:
- синдром цитолиза (повышение активности АЛТ, АСТ, альдолазы, ЛДГ,4,5-орнитинкарбамилтрансферазы);
- синдром холестаза (повышение активности/содержания ЩФ, 5-нуклеотидазы, ГГТП, билирубина (прямой фракции), желчных кислот, холестерина, b-ЛП, фосфолипидов);
- синдром печеночно-клеточной недостаточности (снижение содержания альбуминов, холинестеразы, протромбина, проконвертина, задержка выделения бромсульфалеина);
- синдром иммунного воспаления (повышение содержания g-глобулинов, IgA, IgM, IgG, увеличение тимоловой пробы, снижение сулемовой пробы, наличие аутоантител: антинуклеарных (ANA), антигладкомышечных (ASMA), к микросомам печени и почек 1 типа (LKM-1), к растворимому антигену печени (SLA));
- синдром шунтирования (повышение содержания аммиака, фенолов, свободных аминокислот).
- анти-HDV, RNA HDV.
Дифференциальный диагноз
1. Болезни печени и ее сосудов: аутоиммунный гепатит, латентный цирроз печени, эхинококкоз печени, рак печени, доброкачественные опухоли печени, непаразитарные кисты печени, туберкулезный гранулематоз, туберкулома печени, болезнь Бадда-Киари.
3. Болезни сердечно-сосудистой системы: констриктивный перикардит, недостаточность кровообращения II и III степени ("застойная печень").
Лечение
- щадящий режим (избегать физических перегрузок, перегреваний, переохлаждений);
- диета №5;
- обязательное исключение любых алкогольсодержащих напитков.
В лечении хронического вирусного гепатита ведущую роль играет противовирусная терапия с использованием интерферонов и аналогов нуклеозидов/нуклеотидов. Учитываются активность процесса, клинико-биохимические и гистологические изменения печени.
- гистологические признаки активности.
- анемия или невозможность переносимости анемии.
- отсутствие ИФН-терапии в анамнезе.
- большая давность заболевания (свыше 10 лет);
- рецидив.
Факторы пациента:
Для лечения ХВГВ используются пегилированные интерфероны в монотерапии и аналоги нуклеотидов/нуклеозидов.
Стандартная доза пегилированного интерферона α2а составляет 180 мкг 1 раз в неделю, пегилированного интерферона α2b - 1,5 мкг/кг 1 раз в неделю. Стандартная длительность терапии – 24 недели, однако в настоящее время она пересматривается в сторону увеличения до 48 и даже 96 недель.
В качестве альтернативы, а также при наличии противопоказаний к интерферонотерапии используют аналоги нуклеотидов/нуклеозидов (ламивудин 100 мг/сутки или адефовир 10 мг/сут. или энтекавир 0,5 мг/сут.). Лечение у HBe-позитивных пациентов длится до достижения сероконверсии (появление anti-HBe) и исчезновения DNA HBV, у HBe-негативных пациентов - до исчезновения DNA HBV на протяжении не менее 24 недель. При отсутствии сероконверсии и отрицательной качественной ПЦР эффективность терапии оценивают по снижению вирусной нагрузки (не более 104), а длительность терапии в этих случаях может быть неопределенно долгой.
На фоне лечения аналогами нуклеотидов/нуклеозидов возможно возникновение резистентности (чаще к ламивудину) в виде ухудшения течения заболевания, подъема АЛТ, увеличения вирусной нагрузки. В этих случаях дальнейшее лечение ламивудином комбинируют с адефовиром.
При ХВГС используют комбинированную противовирусную терапию интерферонами и рибавирином. Продолжительность лечения при 1,4,5 и 6 генотипах составляет 48 недель, а при генотипах 2 и 3 – 24 недели. Стандартная доза пегилированного интерферона α2а составляет 180 мкг 1 раз в неделю, пегилированного интерферона α2b - 1,5 мкг/кг 1 раз в неделю. Доза рибавирина при лечении пациентов с генотипами 1,4,5 и 6 составляет 1200 мг в сутки, с генотипами 2 и 3 - 1000 мг в сутки.
При ХВГД используют стандартные дозы пегилированных интерферонов. Рекомендуемая длительность лечения - от 48 до 96 недель.
В случаях сопутствующего холестаза у пациентов с хроническими вирусными гепатитами доказана эффективность урсодезоксихолевой кислоты (500-1000 мг/сутки). При возникновении серьезных побочных эффектов терапии, не поддающихся коррекции (лейкопения менее 1,8, тромбоцитопения менее 80, анемия тяжелой степени, глубокая депрессия, аутоиммунные заболевания), рассматривают вопрос об отмене терапии. У пациентов с ХВГС терапию отменяют также при отсутствии вирусологического ответа после 12 недель лечения.
Диспансеризация проводится поликлиническим терапевтом, гатроэнтерологом, инфекционистом. Осмотры с определением биохимических показателей активности воспаления, маркеров вирусной репликации и других тестов проводятся не реже 1 раза в полгода, а при проведении ПВТ – 1 раз в месяц.
Через 6 месяцев после окончания курса лечения исследуют уровень АЛТ, HCV RNA и HBV DNA. Если уровень АЛТ нормален, HCV RNA и HBV DNA отрицателен, то эффект расценивают как стойкий положительный.
В противном случае дальнейшую тактику ведения пациента выбирают индивидуально. У больных на стадии вирусного цирроза печени каждые 6 месяцев проводят исследование α-фетопротеина и УЗИ.
3. Рибавирин 200 мг
Перечень дополнительных медикаментов:
5. Лактулоза 200,0
- ответ на момент окончания лечения – эффективность лечения оценивают непосредственно на момент завершения его курса;
- стойкий ответ – сохранение нормального уровня АЛТ и отрицательные результаты HCV RNA и HBV DNA через 6 месяцев после завершения курса лечения.
Госпитализация
Госпитализация при необходимости коррекции печеночной дисфункции, уточнения активности процесса, подбора противовирусной терапии и ее коррекции при возникновении нежелательных явлений – в гастроэнтерологические или терапевтические стационары.
Профилактика
Проводится с помощью рекомбинантной HBV-вакцины, которая вводится трехкратно (0-1-6 месяцев).
Иммунизации подлежат:
- наркоманы, проститутки, гомосексуалисты (обеспечить полную иммунизацию данной категории невозможно, но при всяком удобном случае им нужно предлагать вакцинацию).
Поддерживающие дозы вакцины следует вводить каждые 5-10 лет.
Заключается во введении двух доз гипериммунного HBV-иммунноглобулина (500 МЕ внутримышечно с интервалом в 1 месяц).
Категории лиц, подлежащие данному виду иммунизации:
- ранее не иммунизированный медицинский персонал, получивший травмы кожных покровов при оказании помощи пациентам, инфицированным вирусом гепатита В. Иммуноглобулин следует вводить в течение первых 7 суток с последующим проведением активной иммунизации. Если пациент является HBV- негативным, необходимо провести активную иммунизацию и проанализировать действия персонала для предупреждения повторных травм;
- новорожденные от HBV-позитивных матерей. В первые 12 ч. с момента рождения в разные участки тела вводят 200 МЕ иммуноглобулина и 0,5 мл (10 мкг) рекомбинантной вакцины. Вторую и третью дозы вакцины вводят через 1 и 6 месяцев.
Информация
Источники и литература
Информация
Нерсесов А.В. д.м.н., профессор, кафедра внутренних болезней, факультет усовершенствования врачей, КазГМА
Петрова Н.П., доцент кафедры инфекционных болезней Алматинского государственного института усовершенствования врачей
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
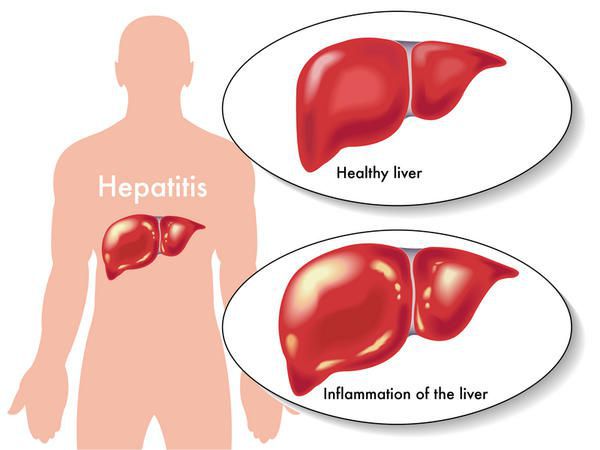
Этиология
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
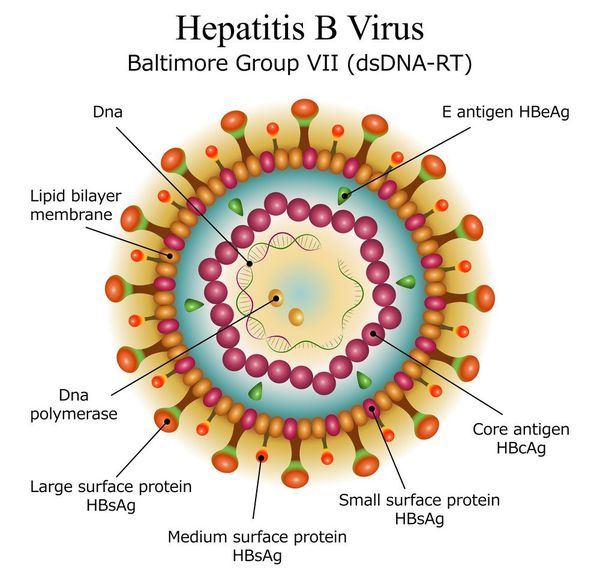
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
Первые признаки гепатита B
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
Желтушный период
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
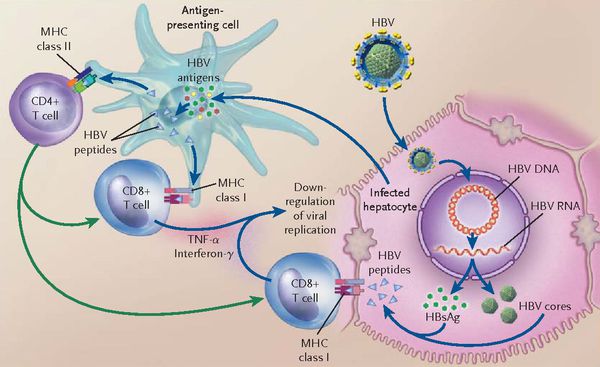
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гепатит С: причины появления, классификация, симптомы, диагностика и способы лечения.
Определение
Гепатит С – это вирусное инфекционное заболевание, которое вызывает воспаление печени, зачастую приводя к ее серьезным повреждениям. Вирус гепатита С распространяется через зараженную кровь.
До недавнего времени лечение гепатита С требовало еженедельных инъекций и приема пероральных препаратов, которые многие люди, инфицированные вирусом, не могли использовать из-за других проблем со здоровьем или серьезных побочных эффектов.
Сегодня ситуация изменилась – разработаны лекарства нового поколения, и с их помощью хронический гепатит С поддается терапии.
Тем не менее около половины людей с гепатитом С не подозревают о том, что инфицированы, поскольку часто болезнь протекает бессимптомно.
Поэтому скрининг гепатита С необходимо проходить регулярно, особенно при наличии факторов риска заражения.
Причины появления гепатита С
Заболевание обычно распространяется, когда кровь человека, зараженного вирусом гепатита С, попадает в организм незараженного. Особенно часто это происходит в среде наркоманов.
В группе риска находятся люди, которым часто переливают кровь, и длительное время находящиеся на гемодиализе.
Заражению подвержены новорожденные дети, если их мать больна гепатитом С.
Кроме того, существуют редкие, но все же возможные ситуации инфицирования вирусом:
- Совместное использование предметов личной гигиены, которые могли соприкасаться с кровью больного человека (бритвы, ножницы или зубные щетки).
- Половой контакт с человеком, зараженным вирусом гепатита С.
- Татуировки или пирсинг, выполненные в ненадлежащих санитарных условиях.
Вирус гепатита С не передается при совместном использовании столовых приборов, кормлении грудью, объятиях, поцелуях, при держании за руку, кашле или чихании, через укусы насекомых. Также он не распространяется через еду или воду.
- Острый гепатит С – это ранняя стадия, когда гепатит длится менее шести месяцев.
- Хронический гепатит С – это долгосрочный тип, когда заболевание длится больше шести месяцев.
- Минимальная активность (печеночные трансаминазы (АЛТ и АСТ) в биохимическом анализе крови повышены не более, чем на 3 нормы)).
- Умеренная активность (3–10 норм печеночных трансаминаз).
- Высокая активность (> 10 норм).
В течение первых 6 месяцев от начала заболевания человек может даже не подозревать, что болен, ощущая лишь необъяснимую усталость, плохой аппетит, тяжесть в правом подреберье, регулярную головную боль и головокружение.
В этот же период может меняться цвет кала (от светлого вплоть до белого) и мочи (от темно-желтой до коричневой). Некоторые пациенты говорят, что у них болят суставы.
По мере прогрессирования заболевания к первоначальным симптомам присоединяются спонтанные кровотечения (носовые, маточные, кровотечения из десен), желтушность кожных покровов, склонность к образованию гематом, зуд, накопление свободной жидкости в брюшной полости (асцит), отеки ног. Кроме того, пациенты начинают терять вес, снижается память, появляются проблемы со зрением, на коже формируются сосудистые звездочки.
У мужчин может отмечаться гинекомастия (увеличение грудных желез), снижение либидо, уменьшение размера яичек.
Симптомы острого гепатита С включают желтуху, усталость, тошноту, жар и мышечные боли. Они появляются через 1-3 месяца после инфицирования вирусом и продолжаются от двух недель до трех месяцев.
Диагностика гепатита С
Диагноз ставится на основании жалоб больного и анамнеза. При подозрении на вирусный гепатит С врач обязательно выясняет, были ли в течение жизни переливания крови, хирургические манипуляции, не употреблял ли пациент инъекционные наркотики, делал ли татуировки и пирсинг, имели ли место незащищенные половые контакты.
Для уточнения диагноза могут понадобиться следующие обследования:
-
Клинический анализ крови с развернутой лейкоцитарной формулой.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

