Что такое нейроинфекция вирусного генеза
Обновлено: 24.04.2024
Острые нейроинфекции и их последствия. Инфекционные поражения нервной системы – одна из часто встречающихся форм неврологической патологии, которая составляет не менее 42% всех заболеваний этой сферы.
Нейроинфекция головного мозга классифицируется в зависимости от локализации патологического процесса, исходя из чего, различают:
энцефалит (воспаление ткани головного мозга, обусловленное инфекцией); миелит (воспалительный процесс спинного мозга, вызванный болезнетворными микроорганизмами); арахноидит (инфекционное воспаление затрагивает паутинную мозговую оболочку); менингит (инфекционное воспаление распространяется на оболочки мозга).
Кроме перечисленных видов нейроинфекции, развиваются и комбинированные патологии, например, энцефаломиелит, менингоэнцефалит.
Сочетанные формы инфекции нервной системы диагностировать намного сложней, несмотря даже на то, что в последние годы возможности диагностики нейроинфекций значительно улучшились.
В зависимости от длительности патогенного процесса, различают острое (менингит, энцефалит), подострое и хроническое (арахноидиты, арахноэнцефалиты) течение инфекционного поражения центральной нервной системы.
Основной путь передачи – воздушно — капельный: инфицирование чаще всего происходит при контакте с вирусоносителем, больным человеком, во время его кашля или чихания. Передается инфекция, в том числе, посредством поцелуя, если слюна попала на слизистую оболочку здоровых людей.
Предрасполагающим фактором является наличие эрозий на деснах или их воспаление, а также микроскопические травмы слизистого эпителия полости рта – при актуальности перечисленных обстоятельств, болезнетворному возбудителю будет проще проникнуть в организм и начать циркулировать в нем, развивая инфекцию.
Гематогенный путь инфицирования – не менее распространенный. Патологический процесс переходит на головной и спинной мозг в том случае, когда в организме имеется очаг хронической инфекции, в том числе, поражение сосудов, снабжающих эти важные центры. Такими предрасполагающими патологиями являются отит, абсцесс мозга, тромбоз синусов мозга.
Нейроинфекция развивается, в том числе из-за лимфогенного пути передачи, когда в организме пациента присутствуют скрытые осложнения перенесенных черепно-мозговых и спинномозговых травм. Особенно, если это отягощено ликвореей.
Инфекция не передается контактно-бытовым путем, поэтому, если использовать личные средства и вещи вирусоносителя, заражение не произойдет. Сезонность патологии – жаркое лето – такое условие является наиболее благоприятным для распространения инфекции, поэтому поражению нейроинфекцией больше подвержены населенные места с засушливым, знойным климатом.
Обобщая, следует отметить, что инфекция, поражающая нервную систему, может быть вызвана как вирусной, бактериальной, так и грибковой этиологией.
Причинами нейроинфекции головного мозга являются:
Перенесенные черепно-мозговые травмы (особенно, сопровождающиеся длительной компрессией); переохлаждение (пребывание на воздухе низкой температуры без головного убора); если во время проведения оперативных вмешательств на головном или спинном мозге, использовались медицинские инструменты или расходный материал, некачественного уровня стерилизации; если хирургическое или терапевтическое вмешательство осложнилось нарушением целостности перчаток врача или осуществлялось без их применения; перенесенные вирусные заболевания (чаще – грипп).
Нейроинфекция нередко возникает как внутрибольничное заболевание и может стать следствием посещения стоматолога, который во время работы использовал недостаточно продезинфицированные инструменты.К предрасполагающим факторам относится:
низкий иммунитет (особенно, если у пациента ВИЧ, туберкулез, сифилис или другие заболевания, подрывающие защитные свойства организма); наличие очагов гнойной инфекции (тонзиллит, отит), их скрытое течение или стремительный переход из острой стадии в хроническую форму; игнорирование контрольного обследования после перенесенных заболеваний, а также черепно — или спинномозговых травм.
В неврологической практике встречаются следующие виды инфекции нервной системы.
Менингит — воспаление оболочек головного и/или спинного мозга. Инфицирование происходит гематогенным, лимфогенным или воздушно-капельным путем.
Болезнетворные возбудители – вирусы, бактерии, грибы; предрасполагающими факторами являются наличие (в том числе скрытых) гнойных или воспалительных хронических процессов в пазухах носоглотки или слуховом канале, а также переохлаждение организма.
Симптомы менингита – достаточно специфические: визуализируя их, можно максимально быстро диагностировать этот вид нейроинфекции, приступив к ее лечению.
Наиболее выраженные проявления:
ригидность мышц затылка (пациент не может наклонить голову вперед); интенсивная головная боль, которая всегда сопровождается рвотой (этот симптом вызывает сомнение специалистов относительно того, менингит ли у пациента или же сотрясение мозга – определяющим фактором является анамнез); повышение температуры тела до высокой отметки.
Лечение предполагает постельный режим и антибиотикотерапию лекарственными препаратами антимикробного широкого спектра действия. Прогноз – благоприятный.
Арахноидит — воспалительный процесс, локализация которого – в паутинной оболочке головного мозга. Развитие арахноидита обусловливают перенесенные травмы головы, наличие ревматизма, своевременно не вылеченной ЛОР-инфекции.
Симптомами этого вида нейроинфекции являются:
сильная, устойчивая головная боль, лишающая возможности выполнять даже элементарные действия; ухудшение зрения; слабость; тошнота, приступ которой завершается рвотой; повышение температуры тела; возможно развитие носового кровотечения из-за нарушения мозгового кровообращения; бессонница; в тяжелых случаях – нарушение сознания или его отсутствие.
Прогноз для пациента благоприятный лишь в том случае, когда своевременно установлен диагноз и выполняется лечение. Терапия этой болезни направлена на устранение воспалительного процесса, стабилизацию мозгового кровообращения и общее укрепление организма пациента.
Энцефалит — воспаление ткани головного мозга является следствием клещевого поражения, а также проникновения и воздействия бактерий и вирусов. Если пациент пренебрегает обращением за медицинской помощью – прогноз неблагоприятный и даже летальный. Симптомы этого вида нейроинфекции ярко выражены:
головная боль усиливается в положении лежа, устойчива (плохо и кратковременно купируется анальгетиками); происходит повышение температуры тела; нарастает слабость и чувство разбитости, как проявления общей интоксикации организма.
лазодвигательные расстройства – часть симптомокомплекса, характерного для этого вида нейроинфекции: у пациента формируется птоз (опущение века), ощущение двоения в глазах, общее нарушение зрения.
Диспепсия проявляется тошнотой, которая особенно часто возникает после передвижения транспортом; возникает рвота.
Госпитализация предполагает дальнейшую терапию антибиотиками, гормональными препаратами и общеукрепляющими средствами.
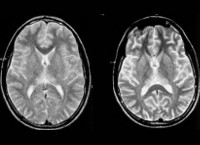
Наиболее информативным видом исследования является МРТ, КТ, а также энцефалограмма. Лабораторная часть диагностики предполагает исследование крови и мочи.
Также проводится анализ спинномозговой жидкости – ликвора, в котором определяется повышенный уровень белка. Каждая из этих диагностических процедур позволяет визуализировать состояние головного и спинного мозга, определить локализацию патогенного процесса, степень инфицирования и вовлечения в воспалительный процесс тканей.
Лечение нейроинфекции сводится к следующему:
Установив диагноз, больного госпитализируют. Выполняется катетеризация вены (устанавливается постоянный внутривенный катетер). Назначается антибиотикотерапия. Антимикробный препарат выбирается врачом с учетом того, какой возбудитель спровоцировал развитие нейроинфекции: только придерживаясь этого, можно рассчитывать на успешность лечения. Антибиотики вводят внутривенно или капельно (посредством инфузий), поскольку это обеспечивает мгновенно попадание лекарственного вещества в кровь, в отличие от выполнения внутримышечных инъекций. Среди часто используемых препаратов – Цефепим, Медаксон, Цефтазидим. Пациенту назначают гормональные препараты – в основном, Преднизолон и Дексаметазон, дозировку которых определяется степенью тяжести пациента и формой патологии. Если нейроинфекция сочетанная, то дозировка гормонального вещества должна быть выше, чем при отдельном инфекционном заболевании нервной системы. Иммунитет пациента поддерживают введением витаминных комплексов. Коррекция уровня артериального давления проводится посредством введения сернокислой магнезии. Для того чтобы снизить степень отека мозга, больному вводят мочегонные средства: Фуросемид, Лазикс. На протяжении всего пребывания пациента в больнице, проводится мониторинг жизненных показателей его организма. Поддержание их на нормальном уровне обеспечивает постоянная инфузионная терапия пациента солевыми растворами и глюкозой. Проводят контроль диуреза больного. В целях профилактики истощения, выполняется парентеральное питание больного; осуществляют гигиенический уход. К наиболее тяжелым последствиям нейроинфекции относится летальный исход; инвалидность; слабоумие. Эти последствия являются веским основанием не откладывать обращение за медицинской помощью, пройти обследование и выполнять все назначения врача.Предупредить развитие нейроинфекции возможно: для этого следует своевременно лечить ЛОР и стоматологические патологии, избегать контакта с инфицированными людьми, надевать голвной убор при низкой температуре воздуха и укреплять иммунитет.Нейроинфекции — что это такое? Каковы причины развития таких заболеваний, эффективные пути лечения? С такими вопросами сталкиваются люди, которые впервые услышали от врача, что у них развивается нейроинфекция.В медицинских справочниках это заболевание трактуется как инфекционное, вызванное грибками, вирусами или бактериями, которое поражает нервную систему, при этом имеет тяжелое течение с высоким процентом смертности.Нейроинфекция включает в себя достаточно большой список заболеваний, многие из которых губительны для головного мозга. Все они могут иметь острую форму течения или переходить в хроническую и протекать достаточно вяло. Как показывает медицинская практика, эти заболевания могут пройти в острой форме один раз и больше не беспокоить больного или иметь частые и яркие рецидивы до конца его дней.Среди всех заболеваний этой группы к острым формам относятся:
Энцефалит — воспаляется вещество головного мозга. Самой частой причиной становится вирус клещевого энцефалита. Менингит — воспаляется оболочка мозга. Здесь может поражаться как головной, так и спинной мозг. Столбняк. Бешенство. Миелит — воспаляется спинной мозг из-за запущенной в нем инфекции. Арахноидит — воспаляется арахноидальная оболочка головного мозга.
К хроническим формам относят:
нейросифилис; нейроСПИД; проказа; поражение нервной системы туберкулезом; нейробруцеллез; бруцеллез.
Независимо от вида и места поражения, нейроинфекция головного и спинного мозга проявляется тремя яркими симптомами:
Общая интоксикация организма. У больного резко поднимается температура тела, очень часто до критических отметок, появляется общая слабость в организме, снижается трудоспособность. Ликворный синдром. В клетках ликворы значительно увеличивается количество белка и клеток, которые превалируют над белками. Симптомы ликворной гипертензии. Больные указывают, что в положении лежа у них значительно усиливается головная боль, особенно в утренние часы, может отмечаться спутанность или рассеянность сознания, бывают случаи тахикардии и пониженного артериального давления.
Миелит. Этот вид нейроинфекций считается одним из самых тяжелых и опасных для человека. При поражении спинного мозга практически всегда остаются серьезные осложнения: гибнут нервные клетки, что приводит к параличу, нарушениям функций кишечника, мочевого пузыря.В качестве лечения будут использоваться препараты группы глюкокортикостероидов и антибиотики широкого спектра действия. Очень важно проходить своевременное лечение в стационаре, чтобы сразу останавливать развитие сопутствующих заболеваний, которые будут активироваться на фоне миелита.Так как практически во всех случаях при миелите наступает паралич, то крайне важно организовать правильный уход за больным и его кожей, использовать средства, которые предотвращают появление пролежней.
У взрослого человека после перенесенных заболеваний остается головная боль, постоянные болевые ощущения в спине, которые усиливаются при изменении погоды. Многие медики также констатируют, что у таких больных после выздоровления ухудшается память, отмечаются проблемы с запоминанием, может нарушаться слух, зрение. Встречаются единичные случаи, когда нейроинфекционное заболевание приводит к полной инвалидизации, человек теряет зрение или слух.
Однако для уточнения диагноза и определения места поражения используют лабораторные и инструментальные методы:
Методы нейровизуализации: компьютерная и магнитно-резонансная томография, позволяют оценить состояние ткани ЦНС, мозговых оболочек. Электроэнцефалография используется для оценки функционирования клеток головного мозга и позволяет выявить распространенность и тяжесть поражения нервной ткани. Электронейромиография применяется для выявления степени тяжести поражения проводящих нервных путей при наличии у пациента парезов или параличей. Люмбальная пункция с последующим анализом спинномозговой жидкости позволяет выявить воспалительный процесс в ЦНС, определить его возбудителей (вирусы или бактерии). Клинический и биохимический анализ крови способствуют выявлению воспалительного процесса в организме. Правильное использование описанных методов совместно со сбором жалоб и проведением неврологического осмотра позволяет ставить верный диагноз и назначить рациональное лечение.
Медленные инфекции ЦНС — поражения центральной нервной системы вирусными вирионами или инфекционными прионами, возникающие после длительного скрытого (инкубационного) периода. Клинически характеризуются парезами, гиперкинезами, расстройством мозжечковых функций, психическими нарушениями, когнитивным снижением до глубокой деменции. Диагностика осуществляется при помощи неврологического обследования, церебральной томографии, анализа спинномозговой жидкости, определения антивирусных антител в крови. Лечение проводится симптоматическими средствами.
Общие сведения
Понятие медленные инфекции ЦНС включает целый ряд неврологических болезней, обусловленных вирионами (вирусными частицами) и прионами (вирусоподобными белками). Первые данные были опубликованы в 1954 году в Исландии учёным, длительно наблюдавшем неописанные ранее заболевания овец, поражающие ЦНС. Автор дал им название медленные инфекции. В 1957 году появилось описание нового заболевания — куру, распространённого среди жителей Новой Гвинеи. Болезнь полностью соответствовала критериям медленных инфекций и открыла список подобных патологий у человека, который продолжает пополняться. Медленные инфекции ЦНС — редко встречающаяся группа нозологий, точные данные о заболеваемости не собраны. Одни формы распространены повсеместно, другие имеют эндемичный характер.

Причины медленных инфекций ЦНС
Изучение свойств возбудителей позволило установить вирусный характер инфекций. Ранее ошибочно предполагалось, что возбудителями выступают специфические вирусные агенты. В последующем удалось определить два этиологических фактора возникновения патологии: вирусы и прионы.
- Вирусы. В настоящее время опровергнута теория специфической этиологии, подтверждена роль обычных вирусов: полиомавируса, флавивируса, цитомегаловируса, вирусов кори, краснухи, простого герпеса. Медленные инфекционные процессы в ЦНС развиваются вследствие персистирования вируса в организме на протяжении многих лет после перенесённого в типичной форме заболевания. Заражение может происходить воздушно-капельным, алиментарным, парентеральным, трансплацентарным путём.
- Прионы. Являются белками, обладающими некоторыми свойствами вирусов, в отличие от последних не имеют ДНК или РНК. Инфекционные прионы вызывают развитие болезни путём трансформации аналогичных нормальных белков нервных клеток в патологические. Инфицирование происходит при употреблении в пищу недостаточно термически обработанного мяса заражённых животных, трансплантации содержащих патогенные прионы тканей, гемотрансфузиях, нейрохирургических вмешательствах.
Доподлинно неизвестно, что становится причиной многолетнего персистирования вирусов, которые остаются в организме переболевших обычной инфекцией пациентов. Возможными причинами считают дефектное строение вирионов, недостаточность иммунной системы, сопровождающуюся пониженной выработкой антител, активацию пролиферативных процессов внутри поражённых вирусами клеток.
Патогенез
Общей патогенетической характеристикой, объединяющей различные медленные инфекции, выступает длительное скрытое развитие патологии, сопровождающееся накоплением возбудителя в церебральных тканях. После перенесённого вирусного заболевания (чаще внутриутробно или в раннем детстве) возбудители остаются в клетках головного мозга в неактивной форме. Причины и механизмы их активации не установлены. Перейдя в активную фазу, возбудители вызывают постепенное развитие воспалительных изменений в ЦНС.
Попавший в клетку прион взаимодействует с находящимся внутри неё геном, что приводит к синтезу аналогичных прионов вместо нормальных клеточных белков. Продолжительный скрытый период обусловлен временем, требующимся для попадания прионов в головной мозг, длительным процессом внутриклеточного накопления синтезируемых патологических белков. Результатом аномального белкового синтеза являются метаболические изменения, приводящие к гибели нейрона.
Морфологическая картина медленных инфекций достаточно вариабельна. Наиболее часто в тканях ЦНС наблюдается формирование очагов глиоза, демиелинизирующихся участков. При истинно вирусной этиологии процесса типично образование периваскулярных лимфоцитарных инфильтратов, фокусов астроцитоза. Морфологические изменения захватывают различные области мозга, часто носят распространённый характер.
Классификация
Медленные инфекции ЦНС имеют различную клиническую картину, однако отмечаются отдельные особенности течения болезней, связанные с их вирусным или прионным генезом. С учетом этого обстоятельства в неврологии заболевания подразделяются по этиологическому принципу на:
- Вирионные — вызванные типичными вирусами. Сопровождаются выработкой специфичных противовирусных антител. Наиболее распространены подострый склерозирующий панэнцефалит, прогрессирующая мультифокальная лейкоэнцефалопатия, краснушный панэнцефалит.
- Прионные — вызванные белками-прионами. Близкое сходство инфекционных прионов с внутриклеточными белками организма обуславливает практически полное отсутствие иммунного ответа при их внедрении. Большинство случаев составляет болезнь Крейтцфельдта-Якоба. К прионным инфекциям относятся также фатальная семейная инсомния, куру, синдром Герстмана.
Симптомы медленных инфекций ЦНС
Общей чертой заболеваний этой группы является медленное незаметное начало без температурной реакции. Характерен продромальный период, в котором отмечается раздражительность, эмоциональная неуравновешенность, рассеянность больного, лёгкие расстройства координации, шаткость во время ходьбы. Период клинической манифестации отличается постепенным нарастанием симптоматики, длящимся 1-3 недели. Типичны экстрапирамидные и пирамидные нарушения, атаксия, психические расстройства, когнитивное снижение.
Экстрапирамидные симптомы включают гиперкинезы (атетоз, тремор, дистонические синдромы), иногда — брадикинезию, паркинсоническую скованность. Пирамидные двигательные расстройства протекают в виде прогрессирующих геми- и тетрапарезов. Возможно поражение черепных нервов, проявляющееся парезом лицевой мускулатуры, тугоухостью, нарушением зрения, затруднением глотания и пр. Психические отклонения характеризуются эпизодами эйфории, фобий, бреда, спутанного сознания, отрывочных галлюцинаций. Все медленные инфекции сопровождаются постепенным распадом интеллектуальных функций (памяти, мышления, внимания) с исходом в глубокую деменцию. Нарушения речи обусловлены одновременно сенсомоторной афазией и когнитивным дефицитом. В терминальной стадии наблюдается мутизм — речь отсутствует полностью.
Симптоматика каждой отдельной инфекции имеет свои особенности. Для болезни Крейтцфельдта-Якоба, краснушного панэнцефалита характерна мозжечковая атаксия. Отличительным клиническим проявлением фатальной бессонницы выступает инсомния, доводящая пациентов до психического и физического истощения. Базовым симптомом болезни куру является тремор, типична насильственная улыбка. Синдром Герстмана-Штраусслера-Шейнкера протекает с мышечной гипотонией и угнетением сухожильных рефлексов.
Диагностика
Поскольку медленные инфекции — редкие заболевания, диагностировать их непросто. Неспецифическая клиническая симптоматика, трудности выделения вируса-возбудителя, инфекционного приона осложняют диагностику. Диагностический поиск осуществляется в рамках следующих исследований:
- Сбор анамнеза. Большое значение имеет расспрос относительно перенесённых в прошлом (возможно внутриутробно) инфекций, операций с пересадкой тканей. Опрос включает выявление продромальных симптомов, особенностей дебюта патологических проявлений.
- Оценка неврологического статуса.Неврологи исследует двигательную, чувствительную, рефлекторную, когнитивную сферы, координацию. На основании полученных данных формируется картина многоочагового поражения, свидетельствующая о диффузном характере патологических изменений церебральных тканей.
- Нейровизуализация. Проводится при помощи МРТ, КТ, МСКТ головного мозга. Томография определяет мультифокальное поражение мозга в виде демиелинизации, дегенерации, атрофии. Наблюдается расширение желудочков, говорящее о наличии гидроцефалии.
- Исследование цереброспинальной жидкости. Материал получают при люмбальной пункции. Отсутствие воспалительных изменений спинномозговой жидкости позволяет исключить типичные нейроинфекции. Проводятся ПЦР-исследования, направленные на выявление ДНК вероятных возбудителей, анализ на наличие противовирусных антител. В случае вирионного генеза инфекции эти методики дают возможность верифицировать возбудителя у 70-90% больных.
- Анализ крови на антитела. Информативен в случае вирусной этиологии. Осуществляется с определением противокоревых, противокраснушных антител. Диагностически значимы повторные исследования, демонстрирующие нарастание титра в период активации вируса.
- Биопсия мозга. Выполняется при крайней необходимости. Исследование биоптатов позволяет выявить интранейрональные скопления прионов. Однако в ходе биопсии существует вероятность забора участка неизменённых тканей.
При наличии показаний проводятся консультации смежных специалистов: офтальмолога, психиатра, инфекциониста, генетика. Необходима дифференциальная диагностика с энцефалитами, имеющими подострое начало, сосудистой деменцией, хроническими энцефалопатиями, болезнью Альцгеймера.
Лечение медленных инфекций ЦНС
Эффективная терапия не разработана. Предложенные схемы лечения противовирусными фармпрепаратами оказались безрезультатными. Назначается симптоматическая терапия, которая позволяет облегчить состояние пациентов, но не может замедлить прогрессирование патологического процесса. Она включает противоотёчные, нейропротекторные, витаминные, психотропные, противосудорожные средства. Поиск эффективных способов лечения продолжается.
Прогноз и профилактика
Медленные инфекции ЦНС остаются смертельными заболеваниями. Гибель пациентов вследствие тотального поражения мозга происходит в среднем в течение 1-2 лет от момента развития клинических симптомов. Наибольшая продолжительность жизни наблюдается у больных синдромом Герстмана — 3-5 лет. Профилактические мероприятия сводятся к предупреждению распространения вирусных инфекций, поддержанию должного уровня иммунитета. В отношении кори и краснухи возможна специфическая профилактика, которая проводится путём обязательной вакцинации детей соответствующими вакцинами. Способы предупреждения прионных заболеваний не найдены, поскольку отсутствуют методики определения прионов в трансплантируемых тканях, препаратах крови.

Инфицирование нейротропными вирусами, а также местные индуцированные иммунные реакции могут необратимо нарушить сложную структурную и функциональную архитектуру ЦНС, часто оставляя пациента с неблагоприятным или фатальным прогнозом. Помимо немедленных и прямых эффектов, существует несколько неврологических расстройств, часто связанных с аутоиммунными механизмами, которые, как предполагается, являются отсроченными вирусными расстройствами: рассеянный склероз, синдром Гийена-Барре, нарколепсия и летаргический энцефалит. Нейротропные патогены могут попадать в головной мозг различными путями, включая ретроградный аксональный транспорт по двигательным и обонятельным нейронам, гематогенное распространение через гематоэнцефалический барьер (ГЭБ), менингеально-спинномозговой барьер, путем прямого инфицирования эндотелиальных клеток или путем распространения инфицированных лейкоцитов через ГЭБ в паренхиму головного мозга. Существует неудовлетворенная потребность в понимании механизмов, которые приводят к нейропатологическим или иммунопатологическим изменениям, возникающим после проникновения вируса в ЦНС или другие части тела, и клинических проявлений, связанных с этими изменениями.
Ниже описан ряд нейротропных вирусов
Альфавирусы
Род Alphavirus группы Togaviridae семейство включает группу оболочечных одноцепочечных РНК-вирусов с положительным смыслом, большинство из которых передаются комарами. Как правило, инфицирование людей альфавирусами , такими как O'nyong-nyong и вирус реки Росс, проявляется лихорадкой, макуло-папулезной сыпью и полиартритом, тогда как заражение вирусами энцефалита лошадей нового мира (EEV) может привести к потенциально летальному энцефалиту. К энцефалитным альфавирусам, вызывающим озабоченность общественного здравоохранения, относятся альфавирусы нового мира, вирус восточного энцефалита лошадей (EEEV), вирус венесуэльского энцефалита лошадей (VEEV) и вирус западного энцефалита лошадей (WEEV). Совсем недавно вирус Чикунгунья Старого Света (CHIKV) также был связан с энцефалитом. Учитывая, что случаи WEEV стали редкими и спорадическими, в этой главе основное внимание уделяется неврологическим проявлениям EEEV.
Герпесвирусы
Герпесвирусы представляет собой древнее семейство оболочечных двухцепочечных ДНК-вирусов, широко распространенных в животном мире. На основании геномных и биологических свойств герпесвирусы делятся на три подсемейства: α-, β- и γ-вирусы. Альфа-герпесвирусы имеют короткий репродуктивный цикл и устанавливают латентный период в нейронах сенсорных ганглиев. Бета- и гамма-герпесвирусы имеют более ограниченный диапазон типов клеток и относительно медленно реплицируются в клеточной культуре. В то время как бета-герпесвирусы могут сохранять латентность во многих типах клеток и органах (например, в секреторных железах, лимфоцитах и почках), гамма-герпесвирусы ограничены определенными субпопуляциями лимфоцитов, включая В- и Т-клетки. Среди восьми вирусов герпеса человека (HHV) подсемейство альфа включает вирусы простого герпеса типа 1 (HSV-1) и -2 (HSV-2) и вирус ветряной оспы (VZV). Цитомегаловирус человека (ЦМВ) и вирусы розеолы HHV-6 и -7 принадлежат к бета-подсемейству, а онкогенное гамма-подсемейство состоит из вирусов Эпштейна-Барр (EBV) и HHV-8. Первичная инфекция HHV, обычно в раннем детстве через орофациальный путь, как правило, протекает бессимптомно или в легкой форме (например, ветряная оспа и детская розеола, вызванная VZV и HHV-6 соответственно) и не требует терапии. Отличительной чертой герпесвирусов является установление пожизненной латентности в определенных типах клеток и прерывистая реактивация, приводящая к бессимптомному выделению вируса или рецидиву заболевания. В то время как врожденный иммунитет предотвращает распространение вируса во время первичной инфекции, адаптивный иммунитет имеет решающее значение для контроля латентного периода. Следовательно, тяжелые HHV-инфекции чаще встречаются у взрослых, ранее не инфицированных HHV, и у пациентов с ослабленным иммунитетом, но также связаны с анатомическим очагом инфекции. Инфицирование HHV иммунно-привилегированных участков, таких как ЦНС и глаза, может привести к потенциальным заболеваниям, угрожающим зрению или даже жизни, соответственно. В то время как HSV и VZV попадают в ЦНС трансаксональным путем, остальные шесть HHV распространяются в мозг гематогенным путем внутри лимфоцитов. Высокая распространенность инфекций HHV во всем мире свидетельствует об их потенциальной этиопатогенной роли в заболеваниях ЦНС, которые могут быть монофазными, рецидивирующими или даже хроническими. представляют интерес клинические и патологические особенности ключевых HHVs, связанных с дисфункцией ЦНС.
Вирус простого герпеса
HSV-инфекция, вызванная первичной или реактивацией латентного вируса, является наиболее частой причиной инфекционного энцефалита у людей . Инкубационный период HSV-1 после первичной инфекции составляет 2–12 дней, тогда как у HSV-2 инкубационный период у восприимчивых лиц составляет 3–7 дней. HSV-1 является причиной до 90% случаев HSV-энцефалита (HSE), в то время как HSV-2 встречается реже и чаще проявляется клинически как менингит. Предрасполагающими факторами являются сахарный диабет, злокачественные новообразования и состояния, нарушающие иммунную систему. Интересно, что дефекты в TLR3-интерфероне (IFN) и интерферон-зависимых путях предрасполагают к ВПГ-энцефалиту, особенно у детей. Таким образом, TLR3-опосредованный иммунный ответ в ЦНС может играть важную роль в борьбе с локальной инфекцией HSV. Клинически у пациентов с HSE наблюдаются головная боль, лихорадка и изменение психического состояния, такое как спутанность сознания, психоз, а также изменение сознания от сонливости до ступора и комы. При предрасположенности HSV к поражению лобных и височных долей у пациентов с HSE также могут быть судороги. У пациентов с ослабленным иммунитетом HSE может быть атипичным, заболевание может быстро развиваться и угрожать жизни. МРТ-сканирование пациентов с HSE часто показывает гиперинтенсивность на флэр- и Т2-взвешенных изображениях, соответствующую цитотоксическому отеку в этих областях
Цитомегаловирус человека (ЦМВ) имеет самый большой геном среди HHV и вызывает множество заболеваний, от самоизлечивающихся до летальных с клиническими симптомами, проявляющимися у некоторых пациентов через 3–12 недель после заражения. Неврологические расстройства, вызванные ЦМВ, в основном у пациентов с иммуносупрессией из-за реактивации ЦМВ, включают пояснично-крестцовый полирадикуломиелит, продольный обширный поперечный миелит и энцефалит . До появления АRТ ЦМВ был наиболее частой оппортунистической инфекцией ЦНС у больных СПИДом. Неврологические заболевания ЦМВ, особенно энцефалит, трудно диагностировать из-за атипичных клинических и нейровизуализационных особенностей. Исследования тканей головного мозга, пораженных HCMV, показывают, что базальные ганглии, промежуточный мозг и ствол головного мозга являются основными местами инфицирования HCMV. Анализ in situ показал, что большинство цитомегалических клеток происходит из инфицированных астроцитов, но HCMV также был обнаружен в нейронах, астроцитах, олигодендроцитах, эпендиме, сосудистом сплетении и эндотелиальных клетках. Нейропатология HCMV может проявляться в виде слабовыраженного энцефалита с распространенными узлами микроглии, часто ассоциированными с небольшим количеством цитомегалических клеток, или в виде некротизирующего вентрикулоэнцефалита с обильными внутриядерными тельцами-включениями. Врожденная инфекция HCMV является серьезной проблемой общественного здравоохранения, вызывая тяжелые неврологические заболевания у младенцев, приводящие к умственной отсталости, церебральному параличу и нейросенсорной тугоухости.
Вирус Эпштейн - Барр
Вирус Эпштейна-Барр является возбудителем инфекционного мононуклеоза (ИМ) у ранее не инфицированных детей и молодых людей с клиническими симптомами, проявляющимися через 4–6 недель после заражения. Менее 5 % первичных EBV-инфекций вызывают поражение ЦНС, которое проявляется в виде менингита, энцефалита, церебеллита, краниальной или периферической невропатии и полирадикуломиелита. Неврологическое вовлечение может возникать незадолго до, во время или после инфекционного мононуклеоза или даже в его отсутствие. Полирадикуломиелит чаще всего является постинфекционным аутоиммунно-опосредованным синдромом, и пациенты хорошо реагируют на стероидную терапию, часто назначаемую в сочетании с противовирусными препаратами . Заболевания ЦНС, связанные с EBV, могут быть вызваны первичной инфекцией или реактивацией, но также могут быть связаны с хронической инфекцией EBV. В отличие от HSV и VZV, в очагах энцефалита человека, вызванного EBV, не обнаруживается присутствие вирусного белка и нуклеиновых кислот, что ставит под сомнение прямое нейропатическое действие вируса. Сообщается, что мозжечок и базальные ганглии в равной степени вовлекаются во время инфекции EBV, наряду с полушариями головного мозга. Сообщалось, что пациенты с изолированным поражением серого или белого вещества полушария достигли хорошего выздоровления, в то время как почти у половины пациентов с поражением таламуса развились осложнения. Самая высокая смертность была среди пациентов с изолированным поражением ствола головного мозга . Нейропатология характеризуется лептоменингеальной мононуклеарной воспалительной инфильтрацией, периваскулярной манжеткой и периодической периваскулярной демиелинизацией. Текущие данные свидетельствуют о том, что EBV-индуцированная патология ЦНС является иммуноопосредованной.
Вирус герпеса 6 типа
Два варианта HHV-6, HHV-6A и -B, недавно были повторно классифицированы как отдельные HHV на основании различий в эпидемиологии, клеточном тропизме и ассоциации с заболеванием . В то время как ни одно заболевание не было четко связано с HHV-6А, HHV-6В может привести к субитумной экзантеме, инкубационный период которой составляет 1-2 недели. По сравнению с другими лимфотропными HHV инфекция HHV6 также проявляет нейротропные характеристики. Неврологические осложнения первичной инфекции HHV6, в основном HHV-6B, в детском возрасте включают судороги, гемиплегию, менингоэнцефалит и остаточную энцефалопатию, исходы которых остаются неопределенными. Плохой прогноз наблюдался у детей с субитум-ассоциированным энцефалитом и фебрильным эпилептическим статусом. Кстати, реактивация HHV-6 у взрослых пациентов после трансплантации, в основном после трансплантации костного мозга с участием HHV-6B, может быть возбудителем миелита, менингита и посттрансплантационного острого лимбического энцефалита . Нейропатология человека состоит из периваскулярных мононуклеарных клеточных манжет, расположенных в гиппокампе (лимбический энцефалит), лобной и островковой коре, связанных с кровоизлияниями. В височной коре была описана заметная потеря нейронов с глиозом и узелками микроглии. Нет ни вирусных включений, ни воспалительной демиелинизации, ни паренхиматозного некроза, ни менингеального воспаления. Иммунохимически антиген HHV-6 находится в ядрах нейронов гиппокампа и в астроцитах.
Ортомиксовирусы
Материнский грипп был связан с шизофренией и биполярным расстройством (BD) у потомства. Ранние исследования пренатального гриппа и шизофрении были экологическими, связывая эпидемии гриппа в популяции с пациентами, которые находились бы внутриутробно во время этих эпидемий. При заражении гриппом в первом триместре риск развития шизофрении увеличивался в семь раз. Однако во второй половине беременности не наблюдалось повышенного риска развития шизофрении при контакте с гриппом, что указывает на специфичность для раннего и среднего периода беременности. Дополнительные исследования показали, что материнский грипп был связан с более чем четырехкратным статистически значимым увеличением риска возникновения биполярного расстройства.
Мы знаем, что наша центральная нервная система выполняет одну из ключевых функций в работе всего организма. Нервные волокна полностью обволакивают человеческое тело с головы до ног, где беспрерывно работают нервные импульсы, которые отвечают за чувствительные факторы, двигательные и смешанные – работа импульсов из рецептора в центральную нервную систему и наоборот. Функционал центральной нервной системы может быть нарушен при возникновении в организме нейровирусной инфекции.
Нейровирусная инфекция в свою очередь представляет собой группу инфекционных болезней с локализацией возбудителя в различных отделах центральной нервной системы. Причинами такой инфекции могут стать вирусы, бактерии, грибы, простейшие. В основном это происходит при воспалении оболочек головного и спинного мозга (менингит), поражение вещества головного мозга (энцефалит) и спинного мозга (миелит). Появление подобных причин, которые относятся к вышеуказанным воспалениям, происходит из-за широкого распространения вирусной инфекции нервной системы, высокого сопротивления организма при появлении бактериальных и вирусных веществ к химиопрепаратам, а также из-за появления вирусно-бактериальных, вирусно-вирусных и вирусно-грибковых носителей. Как отмечают специалисты, существует более 85 вирусов, способных поражать центральную нервную систему человека.

Инфекцию можно считать нейровирусной в случае соответствия следующим критериям. Если возникает нейроинвазивность – процесс проникновения конкретного вируса в нервную систему организма; если проявляется нейротропизм – когда происходит инфицирование вирусом клеток головного мозга, а конкретно его нейронов; и, наконец, если врач обнаруживает у пациента нейровирулентность – заболевание нервной системы, возникающее при вторжении в организм массовой группы вирусов.
Для того, чтобы своевременно предотвратить возможность развития нейровирусной инфекции, необходимо обратиться к ЛОР-специалисту, сделать полное обследование на отсутствие стоматологических патологий, полностью исключить контакт с уже инфицированными людьми, носить головной убор при низкой температуре воздуха и укреплять иммунитет, употреблять фрукты, овощи и полезные витамины. Казалось бы, ничего сложного в этом нет, и данные рекомендации легко соблюдать. Однако, некоторые люди пренебрегают своим здоровьем, за что потом им же и расплачиваются, когда появляются симптомы болезни, и вирус в организме дает о себе знать. Уже при возникновении стадии высокого развития нейроинфекции пациенты начинают обращаться к специалисту за эффективным и быстрым лечением. Только в данном случае на выздоровление заболеваний потребуется масса времени и усилий.

Электроэнцефалография (ЭЭГ) — диагностика головного мозга
Источник - Неврологическая клиника доктора Яценко
В медицинских справочниках нейровирусное заболевание трактуется как инфекционное, вызванное грибками, вирусами или бактериями, которое поражает нервную систему, при этом имеет тяжелое течение с высоким процентом смертности. Нейроинфекция включает в себя достаточно большой список заболеваний, многие из которых губительны для головного мозга. Все они могут иметь острую форму течения или переходить в хроническую и протекать достаточно вяло. Как показывает медицинская практика, эти заболевания могут пройти в острой форме один раз и больше не беспокоить больного или иметь частые и яркие рецидивы до конца его дней. У взрослого человека после перенесенных заболеваний остается головная боль, постоянные болевые ощущения в спине, которые усиливаются при изменении погоды. Многие специалисты констатируют тот факт, что у таких больных после выздоровления ухудшается память, отмечаются проблемы с запоминанием, может нарушаться слух, зрение. Встречаются и такие единичные случаи, когда нейроинфекционное заболевание приводит к полной потере зрения и слуха. К счастью, это происходит крайне редко.
Методики проведения терапии во многом зависят от того, какая именно инфекция спровоцировала возникновение патологии, от места локализации, а также вида самой инфекции. К основным задачам проведения медикаментозной терапии относятся: нормализация деятельности нервной системы; восстановление иммунной системы организма; устранение путей распространения инфекции и его возбудителя.
Если же пациенту удалось вылечить сложную стадию нейровирусной инфекции, то всё равно степень осложнения на здоровье организма остается. Последствия перенесенной нейроинфекции зависят от вида заболевания и времени начала лечения. У пациентов может остаться головная или спинная боль, усиливающиеся при изменениях погоды. Стоит отметить, что на фоне нейровирусной инфекций могут активироваться и сопутствующие заболевания. Например, при миелите практически всегда наступает паралич. Самыми серьезными считаются последствия нейроинфекции головного мозга, перенесенной во внутриутробном периоде. Они влекут за собой аномалии развития ребенка, различные пороки внутренних органов и систем.
Запомните, что нейроинфекционные процессы, поражающие нервную систему, несут серьёзную угрозу для жизни человека, поэтому крайне важно своевременно обращаться к доктору при наличии симптомов болезни, а также проводить профилактику своего здоровья.
Источник изображения в тексте и на главной странице - Неврологическая клиника доктора Яценко
Читайте также:

