Что такое папиллома щитовидной железы
Обновлено: 16.04.2024
Щитовидная железа расположена в передней части шеи и вырабатывает гормоны щитовидной железы трийодтиронин (Т3) и тетрайодтиронин или тироксин (Т4). Эти гормоны щитовидной железы обеспечивают основной обмен веществ в организме и влияют на работу головного мозга, сердца, мышц и других органов.
Выброс гормонов щитовидной железы регулируется гипофизом, расположенным в головном мозге. Тиреотропный гормон (ТТГ) высвобождается в гипофизе и определяет продукцию Т3 и Т4 в щитовидной железе. Если гормонов щитовидной железы слишком много, то ТТГ снижается, тогда как если гормонов щитовидной железы слишком мало, то ТТГ увеличивается, чтобы стимулировать высвобождение большего количества гормонов щитовидной железы.
Отклонения в работе щитовидки
При заболеваниях щитовидной железы может наблюдаться:
- повышение активности щитовидной железы, называемое гипертиреозом;
- снижение активности щитовидной железы, называемое гипотиреозом.
Нередко в щитовидной железе образуются узлы, в этом случае может быть как нормальная, так и нарушенная функция щитовидной железы.
Гипертиреоз
При гипертиреозе щитовидная железа выделяет слишком много гормона щитовидной железы, что ускоряет обмен веществ в организме. Гипертиреоз может быть разной степени тяжести.
Жалобы, характерные для пациентов с гипертиреозом:
- тахикардия, аритмия;
- повышенная потливость, плохая переносимость жары;
- нервозность, раздражительность, повышенная эмоциональность;
- тремор тела, чаще тремор рук;
- частые испражнения, диарея;
- повышенный аппетит;
- снижение веса при нормальном или даже повышенном аппетите;
- менструальные расстройства;
- нарушения сна;
- увеличение щитовидной железы;
- слабость;
- тонкие волосы, выпадение волос.
Наиболее частыми причинами гипертиреоза – болезнь Грейвса или, реже, один или несколько узлов щитовидной железы, секретирующих повышенные уровни гормонов щитовидной железы.
Что такое болезнь Грейвса?
Каковы осложнения болезни Грейвса?
Гипертиреоз, если его не лечить, может привести к сердечной недостаточности и остеопорозу. Беременные женщины с неконтролируемой болезнью Грейвса подвергаются большему риску выкидыша и преждевременных родов.
Болезнь Грейвса вызывает проблемы с глазами, называемые болезнью Грейвса или аутоиммунной офтальмопатией. Характеризуется:
- выпячиванием глазных яблок или экзофтальмом;
- сухостью глаз, покраснением, слезотечением;
- светобоязнью;
- ограничением движения глазного яблока;
- двоением, воспалением, нарушениями зрения.
Как лечится болезнь Грейвса?
Если человек курит, очень важно бросить курить. Заболевание обычно лечат препаратами, снижающими выработку гормонов щитовидной железы, но лечение необходимо проводить под наблюдением врача в течение длительного времени, не менее года, чаще дольше. В некоторых случаях также используется терапия радиоактивным йодом или хирургическое вмешательство.
Гипотиреоз
При гипотиреозе щитовидная железа выделяет слишком мало гормона щитовидной железы, что замедляет обмен веществ в организме. Следует отметить, что жалобы, характерные для больных гипотиреозом, могут различаться по степени выраженности и не всегда могут быть одинаковыми для всех.
Жалобы, характерные для больных с гипотиреозом:
- усталость, сонливость;
- фривольность;
- запор;
- сухая кожа;
- увеличение веса;
- медленный сердечный ритм;
- отеки;
- высокий уровень холестерина в крови;
- охриплость;
- мышечная слабость;
- депрессия;
- нерегулярный менструальный цикл;
- тонкие волосы;
- нарушение памяти.
- тиреоидит Хашимото – аутоиммунное заболевание щитовидной железы, впервые описанное японским врачом Хакару Хашимото;
- операция на щитовидной железе;
- лечение щитовидной железы радиоактивным йодом;
- врожденная проблема со щитовидной железой;
- повреждение гипофиза – в результате чего он не вырабатывает ТТГ.
Тиреоидит Хашимото чаще всего встречается у женщин среднего возраста – 50-60 лет, но может возникать в любом возрасте и может встречаться у мужчин, детей и подростков.
Гипотиреоз у детей и подростков имеет те же симптомы, что и у взрослых, но может отмечаться:
- более медленным ростом;
- задержкой полового созревания;
- задержкой умственного развития.
Гипотиреоз очень важно лечить и контролировать во время беременности. Как правило, беременным женщинам с тиреоидитом Хашимото требуется более высокая доза левотироксина во время беременности, чем до беременности.
Нелеченный гипотиреоз у матери может привести к:
- патологии новорожденных;
- повышенному риску преждевременных родов или мертворождений;
- нарушению психического развития.
Как лечить гипотиреоз?
Пациентам с гипотиреозом следует ежедневно принимать таблетку, содержащую гормон щитовидной железы, для возмещения дефицита гормона в организме. Синтетический Т4 или левотироксин точно такой же и работает так же, как Т4, произведенный организмом. Доза индивидуальна для каждого человека – может потребоваться некоторое время, чтобы найти нужную дозу.
Врач определит начальную дозу в зависимости от веса пациента, возраста и других условий. Через 6-8 недель потребуются анализы крови для корректировки необходимой дозы до тех пор, пока не будет достигнут нормальный уровень гормонов. Тестирование следует продолжать проводить каждые 6–12 месяцев. При гипотиреозе левотироксин обычно следует применять до конца жизни для обеспечения стабильного и нормального обмена веществ в организме.
Антитела к тиреопероксидазе
Тиреопероксидаза представляет собой фермент щитовидной железы, играющий важную роль в синтезе тиреоидных гормонов. В крови могут быть обнаружены антитела к тиреопероксидазе (ТПО av). Высокие уровни TPO av указывают на возможное аутоиммунное заболевание щитовидной железы. Ими могут быть болезнь Грейвса или тиреоидит Хашимото.
Аутоиммунные заболевания характеризуются тем, что иммунная система ошибочно вырабатывает антитела, повреждающие нормальные ткани организма, в данном случае щитовидную железу. Повышенные антитела к ТПО указывают на риск заболевания щитовидной железы, но могут быть случаи, когда эти антитела высоки, а гормоны щитовидной железы находятся в пределах нормы. В таких случаях лечение не требуется, но следует периодически проводить анализы на гормоны щитовидной железы под наблюдением врача.
Узлы щитовидной железы
Узлы в щитовидной железе встречаются часто. Примерно у половины людей в какой-то момент жизни могут появиться узлы щитовидной железы, обычно они незначительны, но в некоторых случаях могут стать большими и повлиять на нормальный размер щитовидной железы.
Примерно у 5% людей появляются крупные узлы размером более 1 см. Большинство узлов доброкачественные. Но всегда необходимо оценить, действительно ли узлы доброкачественные.
Щитовидная железа может быть увеличена без узлов или с узлами. Она может содержать кисты. Киста представляет собой полость, заполненную жидкостью, и обычно доброкачественная. Врач может нащупать более крупные узлы, исследуя щитовидную железу.
Лучший способ их оценки – проведение УЗИ щитовидной железы. В ходе него опытный специалист описывает форму узлов, диаметр и т. д., а их доброкачественность оценивают, классифицируя их по шкале TIRADS:
Папиллярный рак щитовидной железы выявляется чаще всех остальных видов злокачественных опухолей данной локализации. Заболевание характеризуется относительно благоприятным течением, медленным прогрессированием и невысоким риском образования отдаленных метастазов.
Причины возникновения
В настоящее время известно несколько предрасполагающих факторов, которые увеличивают вероятность развития рака щитовидной железы. К ним относятся:
- Влияние ионизирующего излучения (например, воздействие радиации на область головы и шеи во время лечения).
- Недостаточное поступление с пищей йода.
- Прием антитиреоидных лекарственных препаратов.
- Генетический фактор.
Опухоль может начать развиваться как в нормальной ткани, так и в измененной щитовидной железе при наличии зоба. Причем риск выявления рака является более высоким даже при наличии единичных узлов.
Симптоматика
Папиллярный рак щитовидной железы в большинстве случаев развивается в молодом возрасте и более характерен для лиц женского пола. Данная опухоль склонна к региональному метастазированию. Образование отдаленных метастазов, напротив, для этого новообразования не характерно.
На начальных стадиях папиллярного рака щитовидной железы чаще всего не наблюдается никаких клинических проявлений. Первым, а иногда и единственным симптомом болезни является увеличение и уплотнение лимфоузлов ярёмной и паратрахеальной области.
Среди других проявлений могут отмечаться:
- Признаки, которые связаны с развитием опухоли (рост в щитовидной железе узлового образования с бугристой поверхностью).
- Симптомы прорастания образования в ближайшие ткани и органы.
- Проявления, которые обусловлены метастазированием рака.
При распространении опухоли за пределы железы изменяется голос пациента в результате сдавления возвратного нерва. Также новообразование большого размера может мешать больному нормально дышать и глотать. Если папиллярный рак прорастает средостение, то на груди могут определяться расширенные вены.
Отдаленные метастазы чаще всего обнаруживаются в нижних отделах легких. Также вторичные очаги могут выявляться в костях, плевре, головном мозге, печени.
Стадии папиллярного рака щитовидной железы
Для классификации данной опухоли по стадиям применяется международная классификация рака TNM. С ее помощью можно охарактеризовать размер первичного новообразования и его распространенность на другие органы и ткани.
Для молодых пациентов выделяют всего 2 стадии папиллярной формы рака щитовидной железы. При этом первая из них характеризуется первичным очагом любого размера, который может сопровождаться наличием регионарного метастазирования, но отсутствием отдаленных метастазов. Вторая стадия, соответственно, отличается от первой наличием отдаленного метастазирования.

При выявлении заболевания у людей старше 45 лет выделяют 4 стадии опухолевого процесса:
- Первая стадия — размеры менее 2 см, без метастазов.
- Для второй стадии критерии те же, но размеры составляют до 4 см.
- На третьей стадии определяется образование больше 4 см без распространения или любого размера с поражением ближайших лимфоузлов.
- На четвертой стадии наблюдается поражение шейных лимфоузлов (независимо от размера); прорастание и распространение образования за пределы железы; либо опухоль с любыми характеристиками, имеющая отдаленные метастазы.
Таким образом, данная классификация отражает степень распространенности опухолевого процесса. Перечисленные характеристики помогают при подборе тактики лечения каждого отдельного пациента.
Диагностика
Папиллярный рак щитовидной железы чаще диагностируют во время обследования пациента с узловым зобом. Еще часть случаев заболевания обнаруживается в связи с наличием семейного анамнеза, изменением голоса, выявлением метастазов.
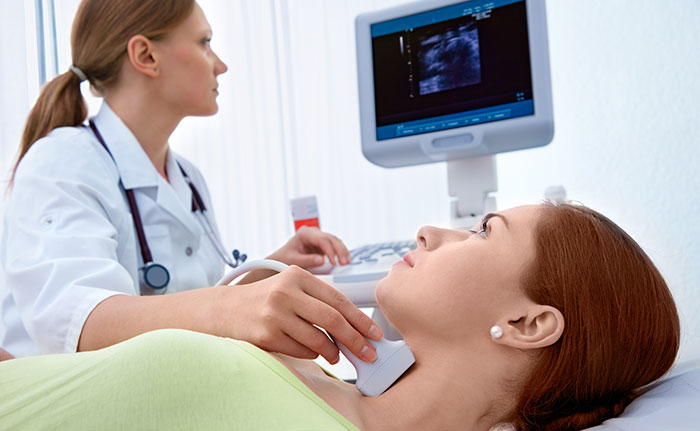
После подробного опроса, осмотра пациента и пальпации щитовидной железы, онколог использует дополнительные диагностические методы:
- В рамках проведения лабораторных исследований показано определение уровня сывороточного тиреотропного гормона (ТТГ) и кальцитонина.
- Одним из главных методов инструментальной диагностики папиллярного рака щитовидной железы сегодня является УЗИ. Это исследование при проведении с профилактической целью помогает выявить рак на ранних стадиях, когда он еще никак не проявляется клинически. Под контролем УЗИ проводится еще одно важное исследование — пункция щитовидной железы.
- Выполнение тонкоигольной аспирационной биопсии с цитологическим исследованием полученного материала применяется для уточнения характера опухоли.
- КТ определяет наличие прорастания папиллярного рака в трахею. Также при помощи данного исследования оценивают состояние ближайших к щитовидной железе лимфоузлов.
- МРТ является наиболее информативным методом для определения рецидива рака. Данное исследование позволяет отличить опухолевую ткань от фиброзной.
- Сцинтиграфия является методом, позволяющим визуализировать метастазы (при их наличии) и выявить в железе остатки опухолевой ткани после операции.
Помимо этого, всем пациентам, у которых подозревается рак щитовидной железы, рекомендуется проводить непрямую ларингоскопию с оценкой функции голосовых связок, для исключения инвазивного роста опухоли. Также используются рентгенологические методы, в частности, для оценки отклонения или сужения трахеи, метастатических очагов в легких.
Методы лечения
Лечение данного вида опухоли происходит с применением оперативного метода (который является ведущим), радиойодтерапии, гормональных лекарственных средств. Назначение химиотерапевтических и таргетных препаратов, а также лучевая терапия являются вспомогательными.
Хирургический метод
Для лечения папиллярного рака щитовидной железы применяются следующие виды операций:
- Экстрафасциальная тиреоидэктомия. При этом щитовидная железа полностью удаляется. Такой метод лечения применяется при значительном объеме поражения. с перешейком относится к органосберегающим операциям и может быть проведена только при наличии солитарного (единичного) очага размерами менее 2 см. Еще одним обязательным условием для выбора такой хирургической тактики является достоверно доказанное отсутствие метастатического распространения опухоли. Минусом данной операции является наличие вероятности рецидивирования новообразования в противоположной доле железы.
Регионарные метастазы папиллярного рака удаляются при помощи фасциально-футлярной шейной диссекции по щитовидному варианту. Часть шейной клетчатки иссекается при этом вместе с метастатическими очагами.
Радиойодтерапия
Терапия радиоактивным йодом может использоваться в качестве вспомогательного метода после хирургического лечения и в качестве основного метода лечения. В первом случае применение этой методики приводит к таким результатам, как:
- Уничтожение атипичных клеток, незначительное количество которых могло остаться в железе после резекции.
- Обнаружение микрометастазов в лимфоузлах, что значительно облегчается после удаления основного очага.
Лечение отдаленных метастазов папиллярного рака щитовидной железы с использованием радиойодтерапии проводят при их обнаружении во время сканирования. Женщинам до начала терапии обязательно следует исключить беременность.
На 4-10 день после окончания лечения выполняется контрольное сканирование для определения уровня накопления организмом радиоактивного йода. Иногда при помощи этого исследования обнаруживаются очаги, которые не выявились на этапе диагностики.
Лучевая терапия
В качестве основного метода лечения лучевая терапия используется редко ввиду невысокой чувствительности папиллярного рака щитовидной железы к ионизирующему излучению. Поэтому как правило, данный метод оправдан при недостаточной эффективности хирургического лечения. Исключение составляют единичные опухолевые очаги, которые не накапливают радиоактивный йод и являются хирургически нерезектабельными. Лучевая терапия также может применяться в рамках оказания паллиативной помощи при запущенных формах рака щитовидной железы.

Гормонотерапия
Проведение заместительной терапии препаратами тиреоидных гормонов показано всем пациентам после операции на щитовидной железе. Суточная доза подбирается индивидуально с учетом характера вмешательства, возраста и общего состояния здоровья больного.
Супрессивную гормональную терапию назначают с целью подавления роста остаточных тканей опухоли после ее удаления. Лечение проводится левотироксином.
Химиотерапия
Лечение папиллярного рака щитовидной железы химиотерапевтическими средствами показано при наличии опухолей значительного размера, оперативное удаление которых невозможно. Еще одним условием для выбора данной тактики является слабое накопление радиоактивного йода в тканях опухоли. Применяется монотерапия доксорубицином или его комбинации с другими препаратами.

Таргетная терапия
Применение мультикиназных ингибиторов в качестве таргетной терапии показано в следующих ситуациях:
- Наличие очага, который не подлежит оперативному удалению и не накапливает радиоактивный йод.
- Если опухолевый процесс продолжает прогрессировать на фоне радиойодтерапии.
- Очаги не регрессируют при достаточной активности применяемого радиоактивного йода.
Послеоперационный период
После хирургического удаления папиллярного рака щитовидной железы, помимо назначения заместительной терапии, врач-онколог производит постановку больного на онкологический учет. В течение всей последующей жизни пациент должен наблюдаться специалистами.
В целях динамического наблюдения необходимо периодически определять уровень тиреоглобулина (ТГ) в сыворотке крови, который является специфическим послеоперационным маркером папиллярного рака щитовидной железы. Впервые назначается этот анализ через 3 месяца после окончания заключительного этапа лечения.
Стойкая ремиссия (клиническое излечение) характеризуется неопределяемым уровнем ТГ и антител к нему на фоне стимуляции тиреотропным гормоном. Пациентам со стойкой ремиссией рака щитовидной железы следует контролировать уровень ТТГ, ТГ и антител к нему каждые полгода.
Прогноз и профилактика
Прогноз зависит от распространенности папиллярного рака щитовидной железы и ответа на подобранное лечение. При условии обнаружения новообразования на ранних сроках, излечение наступает более, чем у 90% больных. Даже в случае наличия метастазов в регионарных лимфоузлах, пятилетняя выживаемость составляет 84%, если выбрана правильная тактика лечения.
Также существенное значение на дальнейший прогноз оказывает возраст больного. У молодых людей высокодифференцированные опухоли щитовидной железы характеризуются особенно медленным прогрессированием.
Меры профилактики папиллярного рака щитовидной железы заключаются в регулярной компенсации недостатка йода, поступающего с пищей. При обнаружении узловых образований органа, необходимо своевременно проводить их лечение.
Папиллярный рак получил свое название из-за особого строения опухоли — она образует сосочковые структуры, в которых имеются соединительнотканные стержни, пронизанные кровеносными и лимфатическими сосудами мелкого калибра. При этом часто зоны папиллярных образований чередуются с зонами солидного или фолликулярного строения. В подавляющем большинстве случаев папиллярный рак поражает щитовидную железу. Реже папиллярные злокачественные новообразования возникают в почках, органах ЖКТ, молочной железе и яичниках.
Причины возникновения папиллярного рака
Причины возникновения папиллярного рака сложны и многогранны. При этом для разных органов могут быть разные факторы риска. Например, к развитию папиллярного рака щитовидной железы приводят следующие факторы:
- Хроническое воздействие на орган тиреотропного гормона в высоких дозах. Такие состояния наблюдаются при хронических гипертиреозах и при тиреотоксикозе.
- Воздействие ионизирующего излучения, в том числе радиоактивных изотопов йода.
- Наличие доброкачественных новообразований щитовидной железы.
- Дефицит йода.
- Наследственные синдромы — синдром Карни, Каудена, МЭН и др.
Для новообразований других органов может быть своя специфика. Например, папиллярный рак желудка может возникать на фоне полипов, язвенной болезни, инфицирования хеликобактером и др. Рак яичников и молочной железы часто имеет гормональнозависимую природу, при этом новообразования чаще встречаются у нерожавших женщин. Практически для всех локализаций большую роль играют химические канцерогены, курение, неблагоприятная экологическая обстановка, несбалансированное и избыточное питание.

Классификация
Папиллярный рак классифицируют в зависимости от его гистологического варианта, места первичной локализации и стадии заболевания. Ключевое значение имеет первично пораженный орган, поскольку именно от этого будет зависеть гистологический вариант новообразования и прогноз его течения. Что касается стадии заболевания, то здесь учитывается размер опухоли, инвазия в соседние ткани, наличие метастазов в лимфоузлы и отдаленные органы. В целом для каждого органа определены параметры установления стадии рака по системе ТNM (опухоль, лимфогенные и гематогенные метастазы).
Локализация папиллярного рака
Чаще всего папиллярный рак локализуется в щитовидной железе. В других органах он встречается значительно реже. В целом папиллярные новообразования могут развиваться в следующих органах:
- Молочная железа.
- Почки.
- Яичники.
- Кожа.
- Желудок.
- Поджелудочная железа.
Поскольку в подавляющем большинстве случаев локализацией папиллярного рака является именно щитовидная железа, в данной статье рассмотрим данную нозологию.
Симптомы папиллярного рака
На ранних этапах папиллярный рак щитовидной железы не вызывает никаких симптомов. В более позднем периоде могут возникать некоторые признаки, но они неспецифичны и часто присутствуют при других заболеваниях эндокринной системы:
- Наличие узловых образований в органе. Узлы в щитовидной железе еще не являются критерием постановки диагноза, поскольку часто они являются доброкачественными. А вот что должно насторожить, так это возникновение узлов у молодых людей в возрасте до 20 лет, поскольку в этой возрастной группе доброкачественные узловые гиперплазии встречаются редко.
- Лимфаденопатия шейных лимфоузлов (увеличение лимфоузлов). Это также неспецифический признак, поскольку может быть симптомом инфекций верхних дыхательных путей или лимфом.
- Симптомы гипертиреоза: нестабильность настроения, снижение веса, учащенное сердцебиение, повышение аппетита, потливость, слабость и др.
- На распространенных стадиях, когда опухоль выходит за пределы органа, может меняться конфигурация шеи, ее объемы и контуры. Некоторые больные могут отмечать необычные ощущения, например, першение, комок в горле, изменение голоса, затруднение глотания, боль в горле и др.
Все эти симптомы могут быть и при других заболеваниях, поэтому для подтверждения диагноза требуется специальное обследование.

Диагностика папиллярного рака
Для диагностики папиллярного рака применяется ряд специальных тестов:
- Ультразвуковое исследование щитовидной железы. При папиллярном раке будут обнаруживаться узловые новообразования. Заподозрить их злокачественную природу можно по нечеткому контуру и размытым краям.
- Биопсия обнаруженных новообразований. Как правило, для диагностики папиллярного рака используется тонкоигольная аспирационная биопсия, с помощью которой пунктируют узловые новообразования и аспирируют их содержимое. Полученный материал направляется в лабораторию для цитологического исследования. Увеличенные лимфатические узлы также пунктируют. Чтобы результат был максимально достоверным, материал берут из нескольких точек. Если лаборатория выдает неопределенный результат, исследование следует повторить.
- Радиоизотопное сканирование. Это исследование позволяет максимально точно определить объем опухолевой ткани и обнаружить метастазы при их наличии.
- Лабораторные анализы. Всем пациентам, при подозрении на папиллярный рак, назначают анализ на тиреоидные гормоны, а также на тиреоглобулин. При успешном лечении его уровень снижается, а при развитии рецидива или прогрессировании заболевания опять начинает нарастать.
Лечение папиллярного рака
Ключевым моментом в лечении папиллярного рака щитовидной железы является хирургическая операция. Как правило, проводится тотальное удаление органа вместе с капсулой. Также выполняется шейная диссекция, которая подразумевает удаление жировой клетчатки лимфатических узлов. Если рак распространился на окружающие ткани и органы, по возможности проводится их резекция.
Следующим этапом лечения папиллярного рака является радиойодтерапия. Ее суть заключается в следующем — пациент принимает радиоактивный йод, который избирательно аккумулируется в клетках щитовидной железы, в том числе и злокачественных. Это приводит к их локальному облучению и гибели. Перед тем как начинать такую терапию, искусственно создают дефицит йода в организме. Для этого отменяют прием заместительной гормональной тиреоидной терапии на несколько недель и исключают из рациона продукты, богатые йодом (йодированная соль, морепродукты и др).

Кроме того, крайне не рекомендуется в это время проходить компьютерную томографию с контрастированием, поскольку в контрасте содержится йод. На момент начала радиотерапии уровень ТТГ должен превышать 30 мЕд/л. Лечение проводится курсами до полного исчезновения очагов накопления йода и снижения ТГ до 2 нг/л и менее.
И, наконец, заключительным этапом лечения является гормональная терапия. Поскольку при операции полностью удаляется щитовидная железа, продуцировать тиреоидные гормоны просто нечему, и у человека развивается тяжелый гипотиреоз. Чтобы его компенсировать, назначается искусственный гормон, аналогичный тироксину — L-тироксин. Однако его назначают в дозировках, значительно превышающих заместительные уровни гормона. Это необходимо для подавления гормона гипофиза, который стимулирует ткань щитовидной железы, и в том числе злокачественные клетки. Уровень L-тироксина подбирается таким образом, чтобы ТТГ было в пределах 0,05-01 мЕд/л.
Прогноз при папиллярном раке щитовидной железы
Прогноз при папиллярном раке щитовидной железы благоприятный, поскольку эта опухоль является высокодифференцированной. Более чем у 95% пациентов удается добиться полного выздоровления. Однако они вынуждены будут пожизненно принимать искусственный тироксин.
Профилактика папиллярного рака
Профилактика папиллярного рака заключается в следующих мероприятиях:
- Восполнение дефицита йода для людей, проживающих в эндемичный районах. Для этого подходит йодированная соль, увеличение в рационе количества морепродуктов, применение специальных препаратов.
- Своевременное лечение заболеваний щитовидной железы.
- Динамический контроль пациентов из группы риска — лица, проживающие в эндемичной по йод-дефициту районах, лица с обнаруженными узлами в щитовидной железе, пациенты, подвергавшиеся облучению.
Осложнения папиллярного рака щитовидной железы
Осложнения при раке щитовидной железы могут быть связаны с действием опухоли и с лечением заболевания. При прорастании новообразования за пределы органа может происходить поражение органов шеи и головы. При этом отмечается выраженная боль и неврологическая симптоматика. При прорастании в крупные кровеносные сосуды может возникнуть тяжелое кровотечение. Если объем опухоли большой, она может сдавливать пищевод и даже трахею, приводя к нарушению дыхания и прохождению пищевого комка.
Что касается лечения, то как мы уже говорили, удаление щитовидной железы приводит к тяжелому гипотиреозу, который при отсутствии лечения может привести к инвалидизации больного и даже его гибели. Поэтому очень важно принимать L-тироксин.

Заболевания, при которых необходима общая операция на щитовидной железе, включают папиллярный, фолликулярный и медуллярный рак щитовидной железы, а также недифференцированный и анапластический рак. Наиболее распространенная патология — папиллярный рак. Каковы симптомы этого заболевания и как его лечить?
Рак щитовидной железы
Рак щитовидной железы — наиболее распространенная злокачественная опухоль желез внутренней секреции. Рак щитовидки чаще всего поражает людей в возрасте от 40 до 50 лет, хотя заболевание может начаться в любом возрасте.
Папиллярный рак щитовидной железы (лат. Carcinoma papillare ) является наиболее распространенным раком щитовидной железы, который встречается в районах с достаточным количеством йода в рационе. На его долю приходится от 50 до 85% всех злокачественных изменений щитовидной железы. Этиологические факторы включают возраст, женский пол, генетику — наследственность и плохую экологию.
Как проявляется рак щитовидной железы?
Рак щитовидной железы может не давать никаких симптомов в течение очень длительного времени. Обычно, когда болезнь уже заметна, рак находится на поздней стадии. Поэтому так важны профилактика и регулярные осмотры у эндокринолога.
Список симптомов, которые могут указывать на раковые заболевания щитовидной железы, включает следующее:

Появление таких признаков должно подтолкнуть к немедленному посещению эндокринолога — специалиста по патологиям щитовидной железы.
Диагностика рака щитовидной железы
Диагностика рака щитовидной железы возможна на основании результатов гистопатологического исследования, поскольку клиническая картина такой патологии не отличается от других нарушений щитовидки, возникающих при узловой гиперплазии.
Таким образом, единственное обследование, позволяющее провести раннюю диагностику поражения, — это аспирационная биопсия тонкой иглой (BAC) под контролем ультразвукового исследования. Морфологическая диагностика в исследуемом материале, полученном с участка поражения, основывается на появлении признаков, характерных для структуры опухолевых клеток.
Основываясь на исследовании, можно выделить несколько типов этого рака, в том числе:
- анапластический;
- фолликулярный;
- классический;
- плоскококлеточный;
- медуллярный .
Форма, которая требует особого подхода, — это папиллярный рак размером менее 1 см, который называют микрокарциномой. Согласно определению, установленному Всемирной организацией здравоохранения (ВОЗ) совместно с Международным союзом против рака (UICC), под микрокарциномой понимается папиллярная опухоль размером до 1 см, которая была диагностирована при послеоперационном гистопатологическом исследовании. Согласно имеющимся статистическим данным, эти опухоли составляют от 1 до 36% всех папиллярных раков.
Хирургическое лечение рака щитовидной железы
При раке щитовидной железы обычно используется радикальное хирургическое лечение, включающее полное удаление щитовидной железы вместе с регионарными лимфатическими узлами, а также адъювантное лечение радиоактивным йодом .

Радиоактивный йод
Прогноз зависит от гистологической формы опухоли и стадии заболевания. Факторы, ухудшающие прогноз — возраст >45 и мужской пол. Через двадцать лет после радикального лечения папиллярного рака щитовидной железы выживает 80-90% пациентов.
Перед операцией на щитовидной железе необходимо сделать:
- базовые лабораторные анализы (анализ крови, электролиты, параметры коагуляции, мочевина, креатинин, анализ мочи, определение группы крови);
- лабораторные тесты для оценки функции щитовидной железы (уровень свободных гормонов щитовидной железы FT3, FT4 и кальцитонина, уровень тиреотропина в сыворотке);
- анализы на определение антител щитовидной железы (анти-TSHR, анти-TPO, анти-Tg);
- УЗИ щитовидной железы;
- аспирационную биопсию тонкой иглой (BAC);
- рентгенографию грудной клетки или ЭКГ;
- сцинтиграфию щитовидной железы;
- компьютерную томографию и магнитно-резонансную томографию.
Процедуру следует проводить в высококвалифицированных учреждениях, специализирующихся на хирургическом лечении заболеваний щитовидной железы. Из-за сложности операции и возможных осложнений, операция на щитовидной железе должна проводиться опытными хирургами.
Что нужно знать об операции на щитовидной железе?
Важным тестом в аспекте хирургии щитовидной железы является фониатрическое обследование , оценивающее состояние и подвижность голосовых связок как до, так и после операции. Решение о масштабах операции принимается в зависимости от степени поражения опухоли. Возможные варианты: полная резекция щитовидной железы, частичное удаление железы или удаление одной доли. Процедура проводится под общим наркозом и обычно длится 2-3 часа.

Фониатрическое обследование
Рекомендации после операции удаления раковой опухоли щитовидной железы
В послеоперационном периоде требуется тщательное наблюдение за больным. Редким, хотя и возможным ранним осложнением является кровотечение, проявляющееся в увеличении объема шеи, и давлении на трахею. Кровотечение может быть причиной дыхательной недостаточности. Это состояние требует срочной медицинской помощи. Возможный гортанный стридор является показанием для пациента вернуться в операционную, где анестезиолог должен выполнить интубацию.
Из-за возможного повреждения гортанного нерва, после операции на щитовидной железе обязательно проводится обычное обследование, представляющее собой исследование подвижности голосовых связок. Также важно оценить голосовой статус пациента сразу после пробуждения, попросив его произнести громко несколько фраз.
Пациент покидает больницу с соответствующими рекомендациями обычно через 3-4 дня. Он должен обратиться в клинику для снятия шва через 7 дней после операции. В течение этого времени нужно носить повязку и промывать рану предпочтительно специальным мылом и дезинфицирующими средствами, о которых расскажет врач.
В течение двух недель пациент должен избегать чрезмерных физических усилий, чтобы рана не раскрылась.. После полного заживления в борьбе с шрамами помогают различные мази, в том числе коллагеновые.
Пациент после операции на щитовидной железе должен периодически контролировать уровень гормонов щитовидной железы (FT3 и FT4) и тиреотропина. Кроме того, необходимо принимать гормоны, соблюдая правильную дозировку, назначенную эндокринологом.
Читайте также:

