Что такое сетевой график иммунизации по гриппу
Обновлено: 23.04.2024
Открывая селекторное совещание, Геннадий Онищенко отметил, что по итогам заявочной компании по поставкам медицинских иммунобиологических препаратов (МИБП) Роспотребнадзором были проведены торги и заключены 15 Государственных контрактов, в том числе на вакцину туберкулезную, вакцину полиомиелитную инактивированную (ИПВ), вакцину коклюшно-дифтерийно-столбнячную, вакцину паротитно-коревую и др.
В рамках национального календаря профилактических прививок для вакцинации детей против гепатита В в 2009 году закуплена и своевременно поставляется вакцина из штаммов, циркулирующих на территории Российской Федерации, и не содержащая консервант, а также отдано предпочтение комбинированной вакцине (АКДС+гепатит В), что позволит сократить более чем на 3 млн. число инъекций, снизить стрессовую нагрузку на детей, уменьшить число посещений лечебно-профилактических учреждений родителей с детьми, а также сократить объем расходных средств, применяемых при иммунизации.
За январь-февраль 2009 г. вакцинировано против полиомиелита инактивированной полиовакциной (ИПВ) 206 782 детей – 13,03% от подлежащих прививкам в 2009 году. При этом в 9-ти субъектах страны охват законченной вакцинацией ИПВ составляет менее 10% (Москва, Московская, Тверская, Пензенская, Саратовская, Свердловская области, Республика Северная Осетия, Республика Тыва, и Еврейская АО).
Против кори начата иммунизация взрослых лишь в 36 субъектах Российской Феерации, привито (с учетом сроков поставок вакцины) 16 571 человек, из числа взрослых до 35 лет, что составляет 2,72%.
Против кори и эпидемического паротита привито 14,6 - 14,7 % детей от количества запланированных на прививки. В 4-х субъектах Российской Федерации (в Новгородской, Сахалинской областях, Республике Удмуртия и Забайкальском крае) иммунизировано менее 10% детей.
Против дифтерии, коклюша, столбняка иммунизировано 14,9% детей и взрослых, подлежащих прививкам. Наиболее низкий процент привитых отмечается в Пензенской области - 7,4%.
Против туберкулеза в среднем по России привито 13,6% детей. Низкий процент охвата детей прививками отмечается в Калининградской (6,1%) и Пензенской (7,7%) областях, в республиках Кабардино-Балкария (5,8%) и Чеченской (8,2%), в Чукотском АО (8,1%).
Против гепатита В из числа взрослых контингентов 2008 года привито 7 459 768 человек, или 58,05% от численности подлежащих.
В соответствии с утвержденным сетевым графиком должны были закончить вакцинацию в феврале - 3 и в марте - 12 субъектов Российской федерации. Не выполнен сетевой график только в Республике Тыва – привито 90,8%.
Всего на 1 апреля 2009 г. полностью завершена вакцинация контингентов 2008 года в 23 субъектах Российской Федерации.
В ходе селекторного совещания был рассмотрен вопрос об эпидситуации по гриппу и ОРВИ в России.
В Архангельске, Иркутске, Нижнем Новгороде, Новосибирске, Перми Петропавловск-Камчатском, Кирове, Челябинске эпидемический подъем определяется повышенной заболеваемостью в детских возрастных группах, в Барнауле, Вологде, Санкт-Петербурге, Самаре - во всех возрастных группах населения.
В течение последних недель в городах, где регистрировался эпидемический подъем заболеваемости среди совокупного населения, отмечено снижение заболеваемости до неэпидемического уровня: в Уфе, Ижевске, Красноярске, Томске, Мурманске, Калуге, Ханты-Мансийском АО.
Среди детей 0-2 лет эпидпорог превышен в 23 городах и 2 субъектах, среди дошкольников 3-6 лет - в 24 городах и 1 субъект, среди школьников 7 - 14 лет - в 13 городах, среди возрастной группы 15 лет и старше - в 10 городах.
В г. Москве заболеваемость гриппом и ОРВИ за прошедшую неделю (с 30 марта по 5 апреля 2009 г.) по сравнению с прошлой неделей снизилась на 3,5%.
Всего заболело 61 тыс. 338 человек (показатель составил – 586,6 на 100 тыс. человек), что на 18,6% ниже эпидпорога. Госпитализировано всего 1027 человек, из них детей от 0 до 2 лет - 521 человек, от 3 до 6 лет – 249 человек, от 7 до 14 лет – 99 человек.
За прошедшую неделю уровень заболеваемости среди детей старшего дошкольного возраста (3-6 лет) превышает эпидемический порог на 5,3%, среди школьников (7-14 лет) – на 0,9%.
По данным вирусологических исследований клинических материалов от больных гриппом и ОРВИ изолированы вирусы гриппа А(H3N2), А(H1N1) и вирус типа В.
На селекторном совещании было доложено об эпидситуации по энтеровирусной инфекции (ЭВИ) в Китайской Народной Республике.
У 74% заболевших детей идентифицируется энтеровирус 71 типа.
Симптомами заболевания являются лихорадка, изъязвления на слизистых рта и высыпания на коже со склонностью образования пузырей (пустул).
В текущем году пик заболеваемости, по данным наблюдений за 2007-2008 годы, ожидается в июне-июле.
Органы управления здравоохранением пораженных провинций КНР активно проводят работу по предотвращению распространения болезней и контролю ситуации, лечению заболевших детей.
Учитывая сложившуюся ситуацию, с целью предупреждения завоза с территории КНР и распространения среди населения Российской Федерации случаев энтеровирусной инфекции Геннадий Онищенко поручил Руководителям Управлений Роспотребнадзора по субъектам Российской Федерации проанализировать эпидситуацию по заболеваемости энтеровирусной инфекцией на курируемой территории, обратив особое внимание на случаи завоза ЭВИ, в первую очередь на территориях, граничащих с КНР, это Читинская, Амурская области, Еврейская автономная область, Хабаровский и Приморский края.
В случае регистрации завозных случаев энтеровирусной инфекции необходимо обеспечить организацию и проведение комплекса санитарно-противоэпидемических (профилактических) мероприятий.
Геннадий Онищенко на селекторном совещании напомнил, что в соответствии с предложением Европейского регионального бюро Всемирной организации здравоохранения в странах Европы, в том числе и в Российской Федерации, 20 - 26 апреля 2009 года будет проведена Европейская неделя иммунизации (ЕНИ). Во всех субъектах Российской Федерации уже идет целенаправленная работа по ее подготовке и проведению.
Дополнительные материалы
Национальный календарь прививок – документ, утверждаемый приказом Минздрава РФ, который определяет сроки и типы вакцинаций (профилактических прививок), проводимых бесплатно и в массовом порядке в соответствии с программой обязательного медицинского страхования (ОМС).
Прививочный календарь разрабатывается с учетом всех возрастных особенностей, в том числе и наиболее опасных инфекционных заболеваний у детей первого года жизни. Прививки, которые делаются в рамках Национального календаря, позволяют значительно снизить риск заболевания у детей. А если ребенок все же заболеет, то сделанная прививка будет способствовать протеканию болезни в более легкой форме и избавит от тяжелых осложнений , многие из которых крайне опасны для жизни.
Национальный календарь прививок – это система наиболее рационального применения вакцин, обеспечивающая развитие напряженного иммунитета в самом раннем (ранимом) возрасте в максимально короткие сроки. Календарь прививок можно разделить на две части.
Первая часть – Национальный календарь профилактических прививок, предусматривающий вакцинацию против повсеместно распространенных инфекций, которыми переболевает практически вся человеческая популяция (воздушно-капельные инфекции – корь, краснуха, эпидемический паротит, коклюш, ветряная оспа, дифтерия, грипп), а также инфекций, которые характеризуются тяжелым течением с высокой летальностью (туберкулез, гепатит В, дифтерия, столбняк, полиомиелит, гемофильная инфекция типа b).
Вторая часть – прививки по эпидемическим показаниям – против природно-очаговых инфекций (клещевой энцефалит, лептоспироз и др.) и зоонозных инфекций (бруцеллез, туляремия, сибирская язва). К этой же категории могут быть отнесены прививки, проводимые в группах риска – лицам как с высокой возможностью заражения, так и с высокой опасностью для окружающих в случае их заболевания (к таким заболеваниям относятся гепатит А, брюшной тиф, холера).
Национальный календарь – это авторитетный источник информации, который поможет родителям сориентироваться, от каких болезней можно защитить ребенка, и в какие сроки это лучше делать.
На сегодняшний день в мире известно более 1,5 тыс. инфекционных заболеваний, но люди научились предотвращать только 30 самых опасных инфекций с помощью профилактических прививок. Из них 12 инфекций, которые наиболее опасны (в том числе, своими осложнениями) и которыми легко заболевают дети во всем мире, входят в Национальный календарь профилактических прививок России. Еще 16 из списка опасных болезней включены в Национальный календарь прививок по эпидемическим показаниям.
Число предупреждаемых болезней по всему миру и болезни, включённые в обязательные Национальные календари прививок разных стран

В каждой стране-участнице ВОЗ есть собственный календарь прививок. Национальный календарь прививок России не имеет принципиального отличия от национальных календарей прививок развитых стран. Правда, в некоторых из них предусмотрено проведение прививок против гепатита А, менингококковой инфекции, вируса папилломы человека, ротавирусной инфекции (например, в США). Таким образом, к примеру , нацкалендарь прививок США более насыщен, чем календарь РФ. Календарь прививок в нашей стране расширяется – так, с 2015 г. в него включена прививка против пневмококковой инфекции.
С другой стороны, в некоторых странах в рамках Национального календаря не предусмотрена вакцинация против туберкулеза, сохранять которую в нашей стране заставляет высокий уровень заболеваемости этой инфекцией. И до сих пор вакцинация против туберкулеза включена в календарь прививок более чем 100 стран, при этом во многих предусмотрено проведение ее в первые дни после рождения, как это рекомендовано Календарем прививок ВОЗ.
Национальные календари прививок разных стран
| Инфекции | Россия | США | Великобритания | Германия | Кол-во стран, использующих вакцину в НК |
| Туберкулез | + | более 100 | |||
| Дифтерия | + | + | + | + | 194 |
| Столбняк | + | + | + | + | 194 |
| Коклюш | + | + | + | + | 194 |
| Корь | + | + | + | + | 111 |
| Грипп | + | + | + | + | |
| Гемофильная инфекция типа b/Хиб | + (группы риска) | + | + | + | 189 |
| Краснуха | + | + | + | + | 137 |
| Гепатит А | + | ||||
| Гепатит В | + | + | + | 183 | |
| Полиомиелит | + | + | + | + | все страны |
| Паротит | + | + | + | + | 120 |
| Ветряная оспа | + | + | |||
| Пневмококк | С 2015 г. | + | + | + | 153 |
| Вирус папилломы человека / РШМ | + | + | + | 62 | |
| Ротавирусная инфекция | + | 75 | |||
| Менингококковая инфекция | + | + | + | ||
| Всего инфекций | 12 | 16 | 12 | 14 | |
| Кол-во инъекций, вводимых до 2 лет | 14 | 13 | 11 |
В России Нацональный календарь менее насыщен, чем календари прививок таких стран, как США, ряда стран Европы:
- отсутствуют прививки против ротавирусной инфекции, ВПЧ, ветряной оспы;
- привики против ХИБ проводят только в группах риска, гепатита А – по эпидпоказаниям;
- отсутствует 2-я ревакцинация против коклюша;
- недостаточно используются комбинированные вакцины.
Национальный календарь профилактических прививок
| Категории и возраст граждан, подлежащих обязательной вакцинации | Наименование профилактической прививки |
| Новорожденные в первые 24 часа жизни | Первая вакцинация против вирусного гепатита B |
Первая, вторая и третья вакцинации проводятся по схеме 0-1-6 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 3 доза - через 6 месяцев от начала вакцинации), за исключением детей, относящихся к группам риска, вакцинация против вирусного гепатита B которых проводится по схеме 0-1-2-12 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 2 доза - через 2 месяца от начала вакцинации, 3 доза - через 12 месяцев от начала вакцинации).
Вакцинация проводится вакциной для профилактики туберкулеза для щадящей первичной вакцинации (БЦЖ-М); в субъектах Российской Федерации с показателями заболеваемости, превышающими 80 на 100 тыс. населения, а также при наличии в окружении новорожденного больных туберкулезом - вакциной для профилактики туберкулеза (БЦЖ).
Первая, вторая и третья вакцинации проводятся по схеме 0-1-6 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 3 доза - через 6 месяцев от начала вакцинации), за исключением детей, относящихся к группам риска, вакцинация против вирусного гепатита B которых проводится по схеме 0-1-2-12 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 2 доза - через 2 месяца от начала вакцинации, 3 доза - через 12 месяцев от начала вакцинации).
Вакцинация проводится детям, относящимся к группам риска (родившимся от матерей - носителей HBsAg, больных вирусным гепатитом B или перенесших вирусный гепатит B в третьем триместре беременности, не имеющих результатов обследования на маркеры гепатита B, потребляющих наркотические средства или психотропные вещества, из семей, в которых есть носитель HBsAg или больной острым вирусным гепатитом B и хроническими вирусными гепатитами).
Первая и вторая вакцинации проводятся вакциной для профилактики полиомиелита (инактивированной).
Вакцинация проводится детям, относящимся к группам риска (с иммунодефицитными состояниями или анатомическими дефектами, приводящими к резко повышенной опасности заболевания гемофильной инфекцией; с онкогематологическими заболеваниями и/или длительно получающим иммуносупрессивную терапию; детям, рожденным от матерей с ВИЧ-инфекцией; детям с ВИЧ-инфекцией; детям, находящимся в домах ребенка).
Вакцинация проводится детям, относящимся к группам риска (с иммунодефицитными состояниями или анатомическими дефектами, приводящими к резко повышенной опасности заболевания гемофильной инфекцией; с онкогематологическими заболеваниями и/или длительно получающим иммуносупрессивную терапию; детям, рожденным от матерей с ВИЧ-инфекцией; детям с ВИЧ-инфекцией; детям, находящимся в домах ребенка).
Первая и вторая вакцинации проводятся вакциной для профилактики полиомиелита (инактивированной).
Первая, вторая и третья вакцинации проводятся по схеме 0-1-6 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 3 доза - через 6 месяцев от начала вакцинации), за исключением детей, относящихся к группам риска, вакцинация против вирусного гепатита B которых проводится по схеме 0-1-2-12 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 2 доза - через 2 месяца от начала вакцинации, 3 доза - через 12 месяцев от начала вакцинации).
Третья вакцинация и последующие ревакцинации против полиомиелита проводятся детям вакциной для профилактики полиомиелита (живой); детям, рожденным от матерей с ВИЧ-инфекцией, детям с ВИЧ-инфекцией, детям, находящимся в домах ребенка - вакциной для профилактики полиомиелита (инактивированной).
Вакцинация проводится детям, относящимся к группам риска (с иммунодефицитными состояниями или анатомическими дефектами, приводящими к резко повышенной опасности заболевания гемофильной инфекцией; с онкогематологическими заболеваниями и/или длительно получающим иммуносупрессивную терапию; детям, рожденным от матерей с ВИЧ-инфекцией; детям с ВИЧ-инфекцией; детям, находящимся в домах ребенка).
Вакцинация проводится детям, относящимся к группам риска (родившимся от матерей - носителей HBsAg, больных вирусным гепатитом B или перенесших вирусный гепатит B в третьем триместре беременности, не имеющих результатов обследования на маркеры гепатита B, потребляющих наркотические средства или психотропные вещества, из семей, в которых есть носитель HBsAg или больной острым вирусным гепатитом B и хроническими вирусными гепатитами).
Третья вакцинация и последующие ревакцинации против полиомиелита проводятся детям вакциной для профилактики полиомиелита (живой); детям, рожденным от матерей с ВИЧ-инфекцией, детям с ВИЧ-инфекцией, детям, находящимся в домах ребенка - вакциной для профилактики полиомиелита (инактивированной).
Третья вакцинация и последующие ревакцинации против полиомиелита проводятся детям вакциной для профилактики полиомиелита (живой); детям, рожденным от матерей с ВИЧ-инфекцией, детям с ВИЧ-инфекцией, детям, находящимся в домах ребенка - вакциной для профилактики полиомиелита (инактивированной).
Вторая ревакцинация проводится анатоксинами с уменьшенным содержанием антигенов.
Ревакцинация проводится вакциной для профилактики туберкулеза (БЦЖ).
Вторая ревакцинация проводится анатоксинами с уменьшенным содержанием антигенов.
Третья вакцинация и последующие ревакцинации против полиомиелита проводятся детям вакциной для профилактики полиомиелита (живой); детям, рожденным от матерей с ВИЧ-инфекцией, детям с ВИЧ-инфекцией, детям, находящимся в домах ребенка - вакциной для профилактики полиомиелита (инактивированной).
Вакцинация проводится детям и взрослым, ранее не привитым против вирусного гепатита B, по схеме 0-1-6 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 3 доза - через 6 месяцев от начала вакцинации).
Интервал между первой и второй прививками должен составлять не менее 3 месяцев
Первые прививки по Национальному календарю ребенок получает еще в роддоме – это самая первая прививка против гепатита В, которая делается в первые часы жизни. Нередко также в стенах роддома проводится и первая вакцинация против туберкулеза. До года дети прививаются от гемофильной инфекции, коклюша, полиомиелита, дифтерии, столбняка, пневмококковой инфекции. С полугода можно прививать ребенка от гриппа. Более старшие дети, в возрасте 12 месяцев, получают с помощью прививок защиту от кори, краснухи, эпидемического паротита.
Прививки полисахаридной вакциной (пневмо23, менингококковая вакцина и др.) следует начинать после 2-летнего возраста, так как организм ребенка не реагирует выработкой антител на эти антигены. Для детей более раннего возраста рекомендованы конъюгированные вакцины (полисахарид с белком).
Дополнительные материалы
Национальный календарь прививок – документ, утверждаемый приказом Минздрава РФ, который определяет сроки и типы вакцинаций (профилактических прививок), проводимых бесплатно и в массовом порядке в соответствии с программой обязательного медицинского страхования (ОМС).
Прививочный календарь разрабатывается с учетом всех возрастных особенностей, в том числе и наиболее опасных инфекционных заболеваний у детей первого года жизни. Прививки, которые делаются в рамках Национального календаря, позволяют значительно снизить риск заболевания у детей. А если ребенок все же заболеет, то сделанная прививка будет способствовать протеканию болезни в более легкой форме и избавит от тяжелых осложнений , многие из которых крайне опасны для жизни.
Национальный календарь прививок – это система наиболее рационального применения вакцин, обеспечивающая развитие напряженного иммунитета в самом раннем (ранимом) возрасте в максимально короткие сроки. Календарь прививок можно разделить на две части.
Первая часть – Национальный календарь профилактических прививок, предусматривающий вакцинацию против повсеместно распространенных инфекций, которыми переболевает практически вся человеческая популяция (воздушно-капельные инфекции – корь, краснуха, эпидемический паротит, коклюш, ветряная оспа, дифтерия, грипп), а также инфекций, которые характеризуются тяжелым течением с высокой летальностью (туберкулез, гепатит В, дифтерия, столбняк, полиомиелит, гемофильная инфекция типа b).
Вторая часть – прививки по эпидемическим показаниям – против природно-очаговых инфекций (клещевой энцефалит, лептоспироз и др.) и зоонозных инфекций (бруцеллез, туляремия, сибирская язва). К этой же категории могут быть отнесены прививки, проводимые в группах риска – лицам как с высокой возможностью заражения, так и с высокой опасностью для окружающих в случае их заболевания (к таким заболеваниям относятся гепатит А, брюшной тиф, холера).
Национальный календарь – это авторитетный источник информации, который поможет родителям сориентироваться, от каких болезней можно защитить ребенка, и в какие сроки это лучше делать.
На сегодняшний день в мире известно более 1,5 тыс. инфекционных заболеваний, но люди научились предотвращать только 30 самых опасных инфекций с помощью профилактических прививок. Из них 12 инфекций, которые наиболее опасны (в том числе, своими осложнениями) и которыми легко заболевают дети во всем мире, входят в Национальный календарь профилактических прививок России. Еще 16 из списка опасных болезней включены в Национальный календарь прививок по эпидемическим показаниям.
Число предупреждаемых болезней по всему миру и болезни, включённые в обязательные Национальные календари прививок разных стран

В каждой стране-участнице ВОЗ есть собственный календарь прививок. Национальный календарь прививок России не имеет принципиального отличия от национальных календарей прививок развитых стран. Правда, в некоторых из них предусмотрено проведение прививок против гепатита А, менингококковой инфекции, вируса папилломы человека, ротавирусной инфекции (например, в США). Таким образом, к примеру , нацкалендарь прививок США более насыщен, чем календарь РФ. Календарь прививок в нашей стране расширяется – так, с 2015 г. в него включена прививка против пневмококковой инфекции.
С другой стороны, в некоторых странах в рамках Национального календаря не предусмотрена вакцинация против туберкулеза, сохранять которую в нашей стране заставляет высокий уровень заболеваемости этой инфекцией. И до сих пор вакцинация против туберкулеза включена в календарь прививок более чем 100 стран, при этом во многих предусмотрено проведение ее в первые дни после рождения, как это рекомендовано Календарем прививок ВОЗ.
Национальные календари прививок разных стран
| Инфекции | Россия | США | Великобритания | Германия | Кол-во стран, использующих вакцину в НК |
| Туберкулез | + | более 100 | |||
| Дифтерия | + | + | + | + | 194 |
| Столбняк | + | + | + | + | 194 |
| Коклюш | + | + | + | + | 194 |
| Корь | + | + | + | + | 111 |
| Грипп | + | + | + | + | |
| Гемофильная инфекция типа b/Хиб | + (группы риска) | + | + | + | 189 |
| Краснуха | + | + | + | + | 137 |
| Гепатит А | + | ||||
| Гепатит В | + | + | + | 183 | |
| Полиомиелит | + | + | + | + | все страны |
| Паротит | + | + | + | + | 120 |
| Ветряная оспа | + | + | |||
| Пневмококк | С 2015 г. | + | + | + | 153 |
| Вирус папилломы человека / РШМ | + | + | + | 62 | |
| Ротавирусная инфекция | + | 75 | |||
| Менингококковая инфекция | + | + | + | ||
| Всего инфекций | 12 | 16 | 12 | 14 | |
| Кол-во инъекций, вводимых до 2 лет | 14 | 13 | 11 |
В России Национальный календарь менее насыщен, чем календари прививок таких стран, как США, ряда стран Европы:
- отсутствуют прививки против ротавирусной инфекции, ВПЧ, ветряной оспы;
- прививки против ХИБ проводят только в группах риска, гепатита А – по эпидпоказаниям;
- отсутствует 2-я ревакцинация против коклюша;
- недостаточно используются комбинированные вакцины.
Национальный календарь профилактических прививок
| Категории и возраст граждан, подлежащих обязательной вакцинации | Наименование профилактической прививки |
| Новорожденные в первые 24 часа жизни | Первая вакцинация против вирусного гепатита B |
Первая, вторая и третья вакцинации проводятся по схеме 0-1-6 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 3 доза - через 6 месяцев от начала вакцинации), за исключением детей, относящихся к группам риска, вакцинация против вирусного гепатита B которых проводится по схеме 0-1-2-12 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 2 доза - через 2 месяца от начала вакцинации, 3 доза - через 12 месяцев от начала вакцинации).
Вакцинация проводится вакциной для профилактики туберкулеза для щадящей первичной вакцинации (БЦЖ-М); в субъектах Российской Федерации с показателями заболеваемости, превышающими 80 на 100 тыс. населения, а также при наличии в окружении новорожденного больных туберкулезом - вакциной для профилактики туберкулеза (БЦЖ).
Первая, вторая и третья вакцинации проводятся по схеме 0-1-6 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 3 доза - через 6 месяцев от начала вакцинации), за исключением детей, относящихся к группам риска, вакцинация против вирусного гепатита B которых проводится по схеме 0-1-2-12 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 2 доза - через 2 месяца от начала вакцинации, 3 доза - через 12 месяцев от начала вакцинации).
Вакцинация проводится детям, относящимся к группам риска (родившимся от матерей - носителей HBsAg, больных вирусным гепатитом B или перенесших вирусный гепатит B в третьем триместре беременности, не имеющих результатов обследования на маркеры гепатита B, потребляющих наркотические средства или психотропные вещества, из семей, в которых есть носитель HBsAg или больной острым вирусным гепатитом B и хроническими вирусными гепатитами).
Первая и вторая вакцинации проводятся вакциной для профилактики полиомиелита (инактивированной).
Вакцинация проводится детям, относящимся к группам риска (с иммунодефицитными состояниями или анатомическими дефектами, приводящими к резко повышенной опасности заболевания гемофильной инфекцией; с онкогематологическими заболеваниями и/или длительно получающим иммуносупрессивную терапию; детям, рожденным от матерей с ВИЧ-инфекцией; детям с ВИЧ-инфекцией; детям, находящимся в домах ребенка).
Вакцинация проводится детям, относящимся к группам риска (с иммунодефицитными состояниями или анатомическими дефектами, приводящими к резко повышенной опасности заболевания гемофильной инфекцией; с онкогематологическими заболеваниями и/или длительно получающим иммуносупрессивную терапию; детям, рожденным от матерей с ВИЧ-инфекцией; детям с ВИЧ-инфекцией; детям, находящимся в домах ребенка).
Первая и вторая вакцинации проводятся вакциной для профилактики полиомиелита (инактивированной).
Первая, вторая и третья вакцинации проводятся по схеме 0-1-6 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 3 доза - через 6 месяцев от начала вакцинации), за исключением детей, относящихся к группам риска, вакцинация против вирусного гепатита B которых проводится по схеме 0-1-2-12 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 2 доза - через 2 месяца от начала вакцинации, 3 доза - через 12 месяцев от начала вакцинации).
Третья вакцинация и последующие ревакцинации против полиомиелита проводятся детям вакциной для профилактики полиомиелита (живой); детям, рожденным от матерей с ВИЧ-инфекцией, детям с ВИЧ-инфекцией, детям, находящимся в домах ребенка - вакциной для профилактики полиомиелита (инактивированной).
Вакцинация проводится детям, относящимся к группам риска (с иммунодефицитными состояниями или анатомическими дефектами, приводящими к резко повышенной опасности заболевания гемофильной инфекцией; с онкогематологическими заболеваниями и/или длительно получающим иммуносупрессивную терапию; детям, рожденным от матерей с ВИЧ-инфекцией; детям с ВИЧ-инфекцией; детям, находящимся в домах ребенка).
Вакцинация проводится детям, относящимся к группам риска (родившимся от матерей - носителей HBsAg, больных вирусным гепатитом B или перенесших вирусный гепатит B в третьем триместре беременности, не имеющих результатов обследования на маркеры гепатита B, потребляющих наркотические средства или психотропные вещества, из семей, в которых есть носитель HBsAg или больной острым вирусным гепатитом B и хроническими вирусными гепатитами).
Третья вакцинация и последующие ревакцинации против полиомиелита проводятся детям вакциной для профилактики полиомиелита (живой); детям, рожденным от матерей с ВИЧ-инфекцией, детям с ВИЧ-инфекцией, детям, находящимся в домах ребенка - вакциной для профилактики полиомиелита (инактивированной).
Третья вакцинация и последующие ревакцинации против полиомиелита проводятся детям вакциной для профилактики полиомиелита (живой); детям, рожденным от матерей с ВИЧ-инфекцией, детям с ВИЧ-инфекцией, детям, находящимся в домах ребенка - вакциной для профилактики полиомиелита (инактивированной).
Вторая ревакцинация проводится анатоксинами с уменьшенным содержанием антигенов.
Ревакцинация проводится вакциной для профилактики туберкулеза (БЦЖ).
Вторая ревакцинация проводится анатоксинами с уменьшенным содержанием антигенов.
Третья вакцинация и последующие ревакцинации против полиомиелита проводятся детям вакциной для профилактики полиомиелита (живой); детям, рожденным от матерей с ВИЧ-инфекцией, детям с ВИЧ-инфекцией, детям, находящимся в домах ребенка - вакциной для профилактики полиомиелита (инактивированной).
Вакцинация проводится детям и взрослым, ранее не привитым против вирусного гепатита B, по схеме 0-1-6 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 3 доза - через 6 месяцев от начала вакцинации).
Интервал между первой и второй прививками должен составлять не менее 3 месяцев
Первые прививки по Национальному календарю ребенок получает еще в роддоме – это самая первая прививка против гепатита В, которая делается в первые часы жизни. Нередко также в стенах роддома проводится и первая вакцинация против туберкулеза. До года дети прививаются от гемофильной инфекции, коклюша, полиомиелита, дифтерии, столбняка, пневмококковой инфекции. С полугода можно прививать ребенка от гриппа. Более старшие дети, в возрасте 12 месяцев, получают с помощью прививок защиту от кори, краснухи, эпидемического паротита.
Прививки полисахаридной вакциной (пневмо23, менингококковая вакцина и др.) следует начинать после 2-летнего возраста, так как организм ребенка не реагирует выработкой антител на эти антигены. Для детей более раннего возраста рекомендованы конъюгированные вакцины (полисахарид с белком).
Первые вакцины против гриппа производились из убитых или обезвреженных вирусов, они называются цельновирионными, а также из аттенуированных штаммов, так называемые, живые вакцины. Практически все современные прививки для профилактики гриппа относятся к инактивированным (убитым) вакцинам со сменяемым штаммовым составом. Вирусы гриппа для всех без исключения прививок выращиваются на куриных эмбрионах, что находит свое отражение в списках противопоказаний при вакцинации.
Большинство инактивированных цельновирионных прививок от гриппа состоят из очищенных и концентрированных вирусов, культивированных на куриных эмбрионах, инактивированных формалином или УФ-облучением. Инактивированные прививки в свою очередь подразделяются на цельновирионные, основу которых составляют неразрушенные цельные вирусы гриппа; предварительно убитые и очищенные, расщепленные, или сплит-вакцины, которые включают в себя частички разрушенных вирионов, то есть полный антигенный состав (наружные и внутренние белки). Также применяются субъединичные вакцины против гриппа, которые состоят из смеси двух белков вируса: гемагглютинина и нейраминидазы. Поэтому эти вакцины имеют минимальное количество побочных реакций.
Виросомальные вакцины – новая технология в изготовлении прививочного материала. Данные прививки содержат инактивированный виросомальный комплекс с поверхностными антигенами вируса гриппа. Виросомы усиливают иммунный ответ на вакцинацию. Виросомальная вакцина не содержит консервантов (тиомерсал) и отличается хорошей переносимостью.
Классификация тривалентных вакцин от гриппа
Живые вакцины
- Высокая реактогенность
- Область применения ограничена
- Ультравак (Микроген)
Инактивированные вакцины
- Хорошие показатели иммуногенности
- Высокая реактогенность
- Микрофлю (СПбНИИВС)
- Флюваксин (Чанчунь Чаншэн Лайф Сайенсиз Лтд, Китай)
- Содержат по 15 мкг антигенов каждого штамма вируса гриппа и реактогенные липопротеины клеточной стенки вируса
- Ультрикс (Форт)
- Содержат по 15 мкг антигенов каждого штамма вируса гриппа
- Эффективны, наименее реактогенны
- Инфлювак (Abbott)
- Агриппал (Novartis)
- Содержат втрое меньшее количество антигенов (по 5 мкг ГА каждого штамма, для Гриппола - 11 мкг штамма типа В)
- Эффективны, имеют высочайший профиль безопасности
- Вакцинация разрешена вплоть до начала эпидподъема заболеваемости
- Гриппол плюс (Петровакс)
- Гриппол (Микроген, СПбНИИВС)
- Классическое содержание гемагглютинина (по 15 мкг)
- Эффективны для пожилых
- Инфлексал V (Berna Biotech)
- Содержат сниженное количество антигенов (по 5 мкг ГА типа А и 11 мкг типа В)
- Эффективность и безопасность не ясна (отсутствует опыт применения), одобрена только для лиц старше 18 лет
- Совигрипп (Микроген)
Классификация четырехвалентных вакцин от гриппа
- Содержат по 15 мкг антигенов каждого штамма вируса гриппа и реактогенные липопротеины клеточной стенки вируса
- Содержит дополнительный штамм вируса гриппа типа B
- Одобрена для лиц от 6 до 60 лет
- Эффективна, имеют высочайший профиль безопасности
- Формирует высокий специфический иммунитет против гриппа типа A и B
- Ультрикс Квадри (Форт)
Реактогенность – свойство вакцины вызывать при введении в организм какие-либо побочные эффекты (повышение температуры тела, местный отек и т.д.)
Принципы и цели вакцинации
Вакцинация особенно важна для людей из групп повышенного риска развития серьезных осложнений гриппа, а также для людей, живущих вместе с людьми из групп высокого риска или осуществляющих уход за ними. ВОЗ рекомендует ежегодную вакцинацию против гриппа для следующих групп населения: беременные женщины на любой стадии беременности; дети от 6 месяцев до 5 лет; пожилые люди 65 лет и старше; люди с хроническими болезнями; работники здравоохранения.
С 2006 года вакцинация от гриппа включена в Национальный календарь профилактических прививок РФ. Ежегодной вакцинации подлежат: дети с 6 месяцев, дети, посещающие дошкольные учреждения, учащиеся 1-11 классов, студенты высших профессиональных и средних профессиональных учебных заведений, взрослые, работающие по отдельным профессиям и должностям (работники медицинских и образовательных учреждений, транспорта, коммунальной сферы и др.), взрослые старше 60 лет.
Эффективность вакцин
Применение прививки против гриппа снижает уровень заболеваемости в 1,4-1,7 раза, способствует уменьшению тяжести заболевания, предупреждает развитие тяжелых осложнений и смертельных исходов. Прививка эффективна во всех возрастных группах примерно в диапазоне 70-90 % случаев.
В результате иммунизации у здоровых взрослых сокращается число госпитализаций по поводу пневмонии на 40%, а среди пожилых людей — на 45-85%. Кроме того, на 36-69% снижается частота среднего отита, на 20% — обострений хронического бронхита, на 60-70% сокращается количество обострений бронхиальной астмы. В организованных коллективах пожилых людей (дома престарелых, интернаты) смертность от гриппа снижается на 80%.
Иммунитет после введения вакцины формируется через 14 дней и сохраняется в течение всего сезона. К сожалению, иммунитет, вырабатываемый после вакцинации, кратковременный. Это в значительной степени обусловлено высокой изменчивостью циркулирующего вируса гриппа, появлением нового или даже возвратом старого подтипа вируса. В связи с этим противогриппозный иммунитет, выработанный в предыдущем году, не спасает от заболевания в текущем году. Поэтому необходима ежегодная иммунизация с использованием прививки только текущего года производства. Проведение прививок прошлогодними вакцинами эффективно только в 20-40 %.
Поствакцинальные реакции
Цельновирионные прививки от гриппа обладают относительно высокой реактогенностью. Поэтому при их применении могут развиваться общие реакции в виде повышения температуры тела, головной боли, слабости, а также местные реакции в виде отечности, покраснения и болезненности в месте введения. Обычно эти реакции слабо выражены и проходят самостоятельно.
Субъединичные, сплит-вакцины и виросомальные являются наименее реактогенными из всех прививок против гриппа. Только в 3% случаев у привитых допускается развитие побочных реакций.
Риск поствакцинальных осложнений
При повышенной чувствительности к отдельным компонентам вакцины от гриппа могут появиться кожный зуд, крапивница или другая сыпь. Чрезвычайно редко могут возникнуть тяжелые (системные) аллергические реакции, такие как анафилактический шок. Со стороны нервной системы: часто - головная боль, редко - парестезии, судороги. Однако убедительного подтверждения связи этих реакций с вакцинацией не получено.
Противопоказания
Для всех гриппозных вакцин:
- гиперчувствительность к куриному белку или какому-либо другому компоненту вакцины
- сильные температурные или аллергические реакции после предыдущей вакцинации гриппозными вакцинами.
Вакцинация от гриппа откладывается до окончания острых проявлений заболевания и обострения хронических заболеваний. При нетяжелых ОРВИ, острых кишечных и других заболеваниях вакцинацию проводят сразу же после установления нормальной температуры у больного.
Живая вакцина не применяется у детей до 3 лет, беременных женщин и у людей с нарушениями иммунитета.
Когда прививать?
Начинать прививки от гриппа детям можно с 6 месяцев. Вакцинация против гриппа проводится ежегодно.
Дети с 6 месяцев до 3 лет ранее не прививавшиеся против гриппа вакцинируются 2-кратно по 0,25 мл с интервалом 1 месяц.
Министерство здравоохранения России составило список контролируемых инфекций, от которых рекомендует прививать детей. Всего таких инфекций 12, и все они включены в Национальный календарь профилактических прививок¹, который регулярно пересматривается. Из нашей статьи вы узнаете о сроках плановой вакцинации и ревакцинации для детей, а также как подготовиться к прививке и какие бывают противопоказания к введению вакцин.
Виды вакцинации
Вакцинацию разделяют на: плановую, догоняющую, срочную, постконтактную, дополнительную и вакцинацию по эпидемическим показаниям.
Кроме того, некоторые прививки периодически нужно обновлять, и тогда врачи говорят о ревакцинации.
Плановая вакцинация
Такая вакцинация включена в Национальный календарь прививок, который составляет Министерство здравоохранения. Календарь включает плановые прививки против 12 инфекций и уточняет, каким категориям граждан они показаны: новорожденным, детям и взрослым.
Плановая вакцинация не является обязательной. Каждый вакцинируется в добровольном порядке. Те категории граждан, которые включены в нацкалендарь, смогут сделать прививки бесплатно.
Догоняющая вакцинация
Если были нарушены сроки плановой вакцинации, на помощь приходит догоняющая. В этом случае должны быть соблюдены минимальные интервалы между введением доз вакцин.
В настоящее время в России отсутствует сформированная нормативная база, описывающая принципы догоняющей вакцинации. Российские врачи в этом вопросе руководствуются международными рекомендациями, а также недавно вышедшим документом, подготовленным Федеральным медико-биологическим агентством, который также носит рекомендательный характер.
Срочная (или экстренная) вакцинация
Такую вакцинацию проводят, если внезапно появилась какая-то новая эпидемия. В качестве примера можно привести COVID-19 и срочную вакцинацию населения против этой болезни во всём мире.
Постконтактная вакцинация
Постконтактная вакцинация может понадобиться:
- после контакта с больным человеком (например, после тесного общения с больным корью, свинкой, гепатитом А и В, ветряной оспой) или пребывания на эндемичной территории,
- после укуса или ослюнения животным (в первую очередь следует подумать о вакцинации против бешенства и столбняка),
- в случае получения открытой раны (здесь может быть нужна прививка против столбняка).
Важно! Вакцинироваться после контакта рекомендуется всем людям, кто не делал прививок ранее, прошел неполный курс вакцинации или не знает свой вакцинальный статус.
Дополнительная вакцинация
Вакцины защищают от вирусов и бактерий. Национальные календари разных стран включают разные прививки, так как защита требуется от тех микробов, которые наиболее активны в конкретном регионе.
Поэтому, когда человек меняет регион, например, едет в отпуск или бизнес-поездку, ему нужно пройти дополнительную вакцинацию, чтобы обезопасить себя от типичных для этого региона болезней. Подробнее о том, какие прививки следует сделать перед поездкой в ту или иную страну, можно узнать, ознакомившись с соответствующими разделами на сайтах CDC и ВОЗ.
Вакцинация по эпидемическим показаниям
Если есть какая-то особая угроза заражения, то проводят вакцинацию по эпидемическим показаниям. Этот план профилактических прививок также утверждает Минздрав.
В отличие от плановой вакцинации, которая является добровольной, вакцинация по эпидпоказаниям обязательна для определенных групп граждан. К ним относят лиц, которые:
- живут или планируют поездку в опасный регион;
- работают в условиях, где риск заражения выше: бактериологи, фермеры, доктора, животноводы, строители, работники общепита и др.;
- живут в месте нахождения источника инфекции и не имеют документального подтверждения, что они уже переболели или прививались ранее.
Ревакцинация
Ревакцинация необходима для продления действия вакцин, так как некоторые прививки действуют не всю жизнь, а лишь на протяжении нескольких лет. Как правило, это относится к убитым или субъединичным вакцинам, например, прививкам от:
- гриппа (обновляют ежегодно),
- дифтерии и столбняка (бустерная доза 1 раз каждые 10 лет),
- клещевого энцефалита (обновляют раз в 3 года).
Однократная или двукратная ревакцинация детей школьного возраста от контролируемых инфекций также включена в нацкалендарь профилактических прививок.
График профилактических прививок
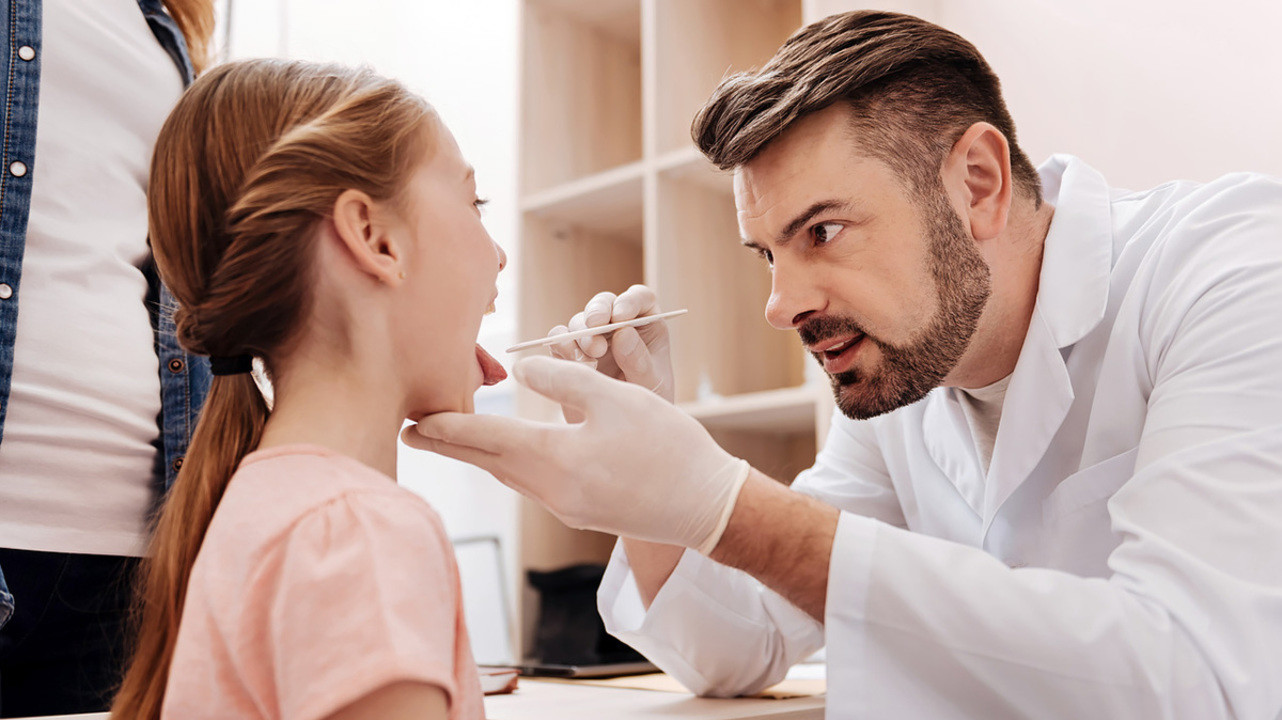
Перед вакцинацией педиатр проводит осмотр пациента, исключая наличие острой инфекции. Фото: yacobchuk1 / Depositphotos
В Национальном календаре прививок, составленном Министерством здравоохранения¹, отображены все профилактические прививки. Их делят на прививки плановые и прививки по эпидпоказаниям.
Плановых прививок сейчас 12 (табл. 1), их начинают делать с момента рождения и далее по определённой схеме. Нацкалендарь содержит также информацию о сроках ревакцинации по каждой болезни.
Первая доза: при рождении (первые 24 часа)
Вторая доза: в 1 месяц
Третья доза: в 6 месяцев
Четвертая доза: в 12 месяцев (только для детей из групп риска)
Первая доза: в 2 месяца
Вторая доза: в 4,5 месяца
Первая доза: в 2 месяца
Вторая доза: в 4,5 месяца
Третья доза: в 6 месяцев
Первая: в 18 месяцев
Вторая и третья: в 6–7 и в 14 лет. Далее с 18 лет – бустерная доза каждые 10 лет
Первая доза: в 3 месяца
Вторая доза: в 4,5 месяца
Третья доза: в 6 месяцев
Первая доза: в 3 месяца
Вторая доза: в 4,5 месяца
Третья доза: в 6 месяцев
Важно! В Национальном календаре профилактических прививок нет некоторых инфекционных заболеваний, от которых всё равно лучше вакцинироваться. Педиатры настоятельно рекомендуют делать детям прививки также от ротавирусной инфекции (с 2-х месяцев), менингита и вирусного гепатита А (с 3-х лет), ветрянки (перед детсадом) и вируса папилломы человека (девочкам с 12 лет)².
Календарь прививок по эпидпоказаниям включает другие заболевания. Эти прививки рекомендованы, если планируется поездка с детьми в регионы, в которых постоянно присутствует какая-либо специфическая инфекция. Такие прививки становятся обязательными, если начинается эпидемия или если ребенок проживает или планирует находиться вблизи очага инфекции.
По эпидпоказаниям вакцинируют от:
- дизентерии,
- чумы,
- сибирской язвы,
- бешенства,
- холеры,
- желтой лихорадки,
- клещевого энцефалита и других заболеваний.
Календарь прививок по возрасту
Согласно календарю, по мере взросления дети должны получать определенное количество прививок. Чтобы убедиться, что все прививки сделаны вовремя, можно свериться с таблицей ниже.
| Возраст (включительно) | Вакцинация |
| До 1 года | Гепатит В, туберкулез, пневмококковая инфекция, дифтерия, столбняк, коклюш, полиомиелит, гемофильная инфекция, корь, краснуха, эпидемический паротит, грипп |
| До 3 лет | Ревакцинация: пневмококковая инфекция, дифтерия, столбняк, коклюш, полиомиелит, гемофильная инфекция (для детей из группы риска), грипп |
| До 7 лет | Ревакцинация: туберкулез, дифтерия, столбняк, корь, краснуха, эпидемический паротит, грипп |
| От 7 до 18 лет | Ревакцинация: полиомиелит, дифтерия, столбняк (бустерная доза), грипп |
Возраст и время вакцинации могут отличаться для детей, которые находятся в группе риска или которые не были привиты по графику.
В группы риска по отдельным болезням, как правило, входят дети:
- с различными болезнями и аномалиями (нервной системы, кишечника, иммунодефицитом, анатомическими дефектами, онкологией);
- рождённые от матерей с гепатитом В и ВИЧ-инфекцией;
- недоношенные дети;
- проживающие в домах ребёнка.
Если график вакцинации по каким-то причинам был нарушен, следует обратиться к специалисту: тот поможет подобрать индивидуальную схему вакцинации с учетом истории прививок ребенка.
Подготовка к прививке
Обычно никакой специальной подготовки к иммунизации не требуется. Перед вакцинацией педиатр обязательно должен осмотреть ребенка. Он объяснит, зачем нужна иммунопрофилактика, расскажет о возможных реакциях и осложнениях.
Родители должны обязательно сказать врачу о прошлых сильных реакциях на введение вакцины. К таким реакциям относят температуру выше 40℃ или отёк в месте укола диаметром больше 8 см.
Перед прививкой можно исключить из рациона ребенка продукты, которые вызывают у него аллергию (часто — шоколад, цитрусовые, копчености). Врачи также не рекомендуют давать детям антибиотики и противомикробные средства группы сульфаниламидов за несколько дней до введения живых вакцин³.
Советы родителям

При повышении температуры после прививки ребенок нуждается в покое и обильном питье. Фото: vodolej / Depositphotos
Родителям, которым предстоит вакцинировать ребенка, могут помочь эти советы:
- Ещё до прививки можно спросить врача о препаратах, которые помогут смягчить возможные нежелательные реакции. Рекомендуется также узнать у специалиста о побочных эффектах для каждой вакцины.
- После прививки лучше посидеть с ребенком 30 минут возле прививочного кабинета. Тогда при развитии анафилаксии ребенку будет оказана незамедлительная помощь.
- При повышенной температуре после прививки врачи рекомендуют давать детям больше жидкости: компотов, соков или обычной воды.
Видео 1. Проблемы после вакцинации: советы родителям. О поствакцинальных эффектах рассказывает Н.Е. Ткаченко, заведующая отделением вакцинопрофилактики в Научном центре здоровья детей.
Возможна ли вакцинация не по графику?
График вакцинации можно изменить, например, если вы планируете поездку с ребенком. В этом случае врач-педиатр проконсультирует по новым срокам в индивидуальном порядке. И все же врачи советуют не нарушать установленную схему. Догоняющая вакцинация требует жесткого соблюдения интервалов между прививками. Если курс вакцинации растягивается, она может быть менее эффективной.
Противопоказания к вакцинации
Противопоказания к вакцинации бывают постоянными и временными и меняются в зависимости от вакцины.
К постоянным относят⁵:
- сильную реакцию после первой дозы (температура выше 40 ℃ и/или отек диаметром более 8 см);
- первичный иммунодефицит, сильное угнетение иммунитета (глубокая иммуносупрессия), злокачественные новообразования, прогрессирующие заболевания нервной системы, афебрильные судороги в анамнезе;
- непереносимость компонентов вакцины (куриного белка, дрожжей и др.);
- вес ребенка менее 2000 граммов.
При этом чаще всего постоянный медотвод дают от применения живых вакцин. Врачи-педиатры все равно настаивают на необходимости прививок и стремятся сделать вакцинацию максимально безопасной. Так, детей с первичным иммунодефицитом вместо живых вакцин прививают инактивированными и анатоксинами. В период проведения иммуносупрессивной терапии дожидаются ее окончания, а при наличии злокачественной опухоли — стабильного состояния пациента. Недоношенных детей начинают прививать сразу, как стабилизируется их состояние и начнет прибавляться вес.

ОРВИ может служить поводом временно отложить вакцинацию. Фото: belchonock / Depositphotos
Вакцинация временно противопоказана при:
- острых инфекциях или хронических заболеваниях при их обострении;
- нетяжелых формах ОРВИ, острых кишечных заболеваниях — до того, как нормализуется температура.
Если есть противопоказания, врач оформляет медицинский отвод на срок до 3-х месяцев или навсегда – при постоянных противопоказаниях. Медотвод должен быть обоснован. Основаниями для отвода не являются астма, дисбактериоз, колики, болезни в семье и т. д.
Важно! При наличии временного медотвода важно продолжить вакцинацию после того, как он закончится. Отсутствие прививок может привести к гораздо более серьезным последствиям, чем осложнение после вакцин. Например, если ребенок не привит против столбняка, любая открытая рана, если в нее попадет грязь, может привести к инфекции (напомним, что столбняк без должного лечения приводит к смерти 70–90% больных). Также в период пандемий или эпидемий ребенку могут отказать в приеме в школу или детский сад, если он не вакцинирован.
Заключение
Профилактические прививки включены в Национальный календарь, составленный Минздравом. В него входят прививки против 12 инфекций, которые врачи настоятельно рекомендуют делать детям. В календаре предусмотрена схема: когда какую прививку делать, сколько нужно доз и когда нужно ревакцинироваться.
Помимо плановых прививок, детей иммунизируют по эпидемических показателям, когда речь идёт о возникновении какой-то новой инфекции или о нахождении ребёнка рядом с очагом заболевания. Тогда детей прививают также от холеры, клещевого энцефалита, дизентерии и т. д.
График вакцинации изменять можно, но врачи этого делать не рекомендуют. Любая последующая вакцинация в этом случае должна происходить после того, как врач составит индивидуальный график прививок для ребёнка. Соблюдение сроков и интервалов вакцинации — чрезвычайно важная задача, так как при сбое графика вакцина может не оказать необходимого эффекта или вызвать нежелательные побочные реакции.
Читайте также:

