Что такое вирион вируса гепатита с
Обновлено: 25.04.2024
Белки и антигены вируса гепатита С. Диагностика ВГС
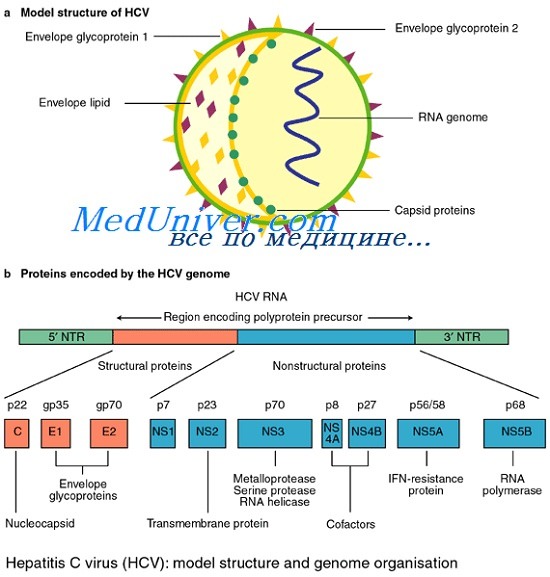
Сегодня известно минимум 10 структурных и неструктурных белков, кодируемых геномом HCV. К структурным белкам относят core, envelop 1 и envelop 2. Белок core является белком нуклеокапсида, тогда как envelop 1 и envelop 2 — гликопротеины внешней оболочки вируса. В структурной зоне кодируется также белок р7, функция которого не ясна, однако аналогия с другими представителями семейства Flaviviridae позволяет предположить, что его функция связана с высвобождением вириона из инфицированной клетки.
Этот белок отщепляется клеточной пептидазой от envelop 2, но не во всех случаях, что обусловливает существование envelop 2 в виде двух форм более и менее протяженной.
Неструктурная область генома HCV кодирует 6 белков — NS2, NS3, NS4A, NS4B, NS5A и NS5B. Белок NS2 является вирусной металлозависимой протеиназой. Белок NS4A действует как эффектор или кофактор для NSЗ-протеолитической активности в NS4A/NS4B, NS4B/NS5A, NS5A/NS5B сайтах нарезания полипротеина вируса.
В настоящее время фрагменты структурных и неструктурных белков, полученных генноинженерным путем (рекомбинантные белки) или с помощью химического синтеза, используют в качестве антигенов при конструировании иммуноферментных тест-систем. Первое поколение иммуноферментных тест-систем появилось на рынке в 1989 году и было основано на прямом ИФА. В качестве иммуносорбента были использованы фрагменты двух белков, NS3 и NS4, обозначаемых как 5-1-1 и С100-3.
Одновременно были разработаны и подтверждающие тесты на основе иммуноблота с рекомбинантными белками (RIBA). Чувствительность этих тест-систем первого поколения составляла только 64% для ИФА и 55% для иммуноблота. Тест-системы второго поколения появились на рынке в 1991 году. В качестве антигенов, сорбированных на твердой фазе, в этих тест-системах использовали капсидные белки (фрагмент с22-3) и антигены неструктурных регионов NS3 (фрагменты с200 и сЗЗс) и NS4, что позволило повысить чувствительность и специфичность исследований. Поскольку гуморальный иммунный ответ на капсидные антигены (структурные белки) нагинается быстрее, гем на неструктурные белки, период от инфицирования до выявляемой сероконверсии удалось уменьшить до двух месяцев.
Подтверждающие тест-системы на основе иммуноблота позволяли идентифицировать участвующие в реакции антигены. Результаты, полученные при помощи этих тест-систем, интерпретировали как положительные лишь при реакции антител, находящихся в исследуемом субстрате, по крайней мере, с двумя антигенами, тогда как при наличии реакции лишь с одним из антигенов результат считали неопределенным. Было установлено, что специфичность второго поколения тест-систем зависела от источника антигенов. В 1993 году на рынке появилось третье поколение тест-систем. В дополнение к вышеупомянутым антигенам в этих тест-системах используются также антигены, аминокислотная последовательность которых соответствует иммунодоминантным участкам NS5 белков.
В тест-системах первого, второго и третьего поколений в качестве антигенов использовались или рекомбинантные, или синтетические пептиды. В настоящее время можно выделить также тест-системы четвертого поколения, в которых в качестве иммуносорбента используют сочетания рекомбинантных и синтетических пептидов.
Опыт применения тест-систем различных поколений в мире очень большой. Было установлено, что если с помощью тест-систем первого или второго поколения у больных с острым вирусным гепатитом С антитела выявляли на 10-16, а в ряде случаев и 25-30 неделе от начала заболевания, то диагностикумы третьего поколения позволяли сократить этот срок до 2-3 недель. Согласно обобщенным данным чувствительность тест-систем первого, второго и третьего поколений составляет соответственно 70-80%, 92-95% и 97%.
В то же время, по данным С. Colin, 2001, чувствительность тест-систем третьего поколения составила 98,9% у пациентов с хроническими заболеваниями печени и 97,2% на специальных контрольных панелях сывороток. Достижение высокой чувствительности иммуноферментных тест-систем 3 и 4 поколения сопряжено с некоторыми проблемами в обеспечении специфичности исследований, что в ряде случаев может приводить к появлению ложноположительных результатов. В литературе имеются данные о возможных погрешностях в специфичности ELISA 3 тест-систем. Они являются общими для всех ELISA тест-систем, включая тест-системы для диагностики СПИДа.
Ложнопозитивные результаты могут быть следствием повышенного содержания в образцах гамма-глобулинов (сыворотки пациентов африканской расы, миеломная болезнь, ревматоидные факторы), заболеваний печени (цирроз, рак), аутоиммунных заболеваний (коллагенозы, аутоиммунные гепатиты), других вирусных инфекций (ВИЧ, гепатит В) и длительного хранения сывороток в меняющихся температурных условиях. Проведение какой-либо иммунизации также может сопровождаться повышением частоты ложнопозитивных реакций. Рекомендуемые в настоящее время меры по устранению этой проблемы следующие: а) повторная постановка образца в этой же ИФТС; б) повторная детекция anti-HCV в другой ИФТС; в) использование подтверждающих тестов на основе ИФА и иммуноблота.
Однако использование предлагаемых способов подтверждения результатов зачастую приводят к расхождениям в их итоговой трактовке, что показано исследованиями российских и зарубежных исследователей.
В настоящее время производители ИФТС для детекции anti-HCV достигают высокой чувствительности или за счет более полного выявления антител к NS3 или антител к антигенам core. Сравнительные исследования, выполненные на различных группах риска и специальных контрольных панелях показали, что тест-системы, лучше выявлявшие антитела к NS3, оказались несколько более чувствительными, чем тест-системы, лучше выявлявшие антитела к антигенам core. Их чувствительность составляла, соответственно 99,9% и 98,6%.
Что такое гепатит Е? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит Е — это острое (и редко хроническое) инфекционное заболевание, которое вызывает вирус гепатита Е. Клинически проявляется синдромом общей инфекционной интоксикации, энтерита (воспаления тонкой кишки) и холестаза (застоя желчи), желтухой, увеличением и нарушением работы печени. Болезнь протекает доброкачественно, за исключением беременных, у которых заболевание имеет катастрофические последствия в любом триместре беременности.
Этиология
Вид — вирус гепатита Е (HЕV)
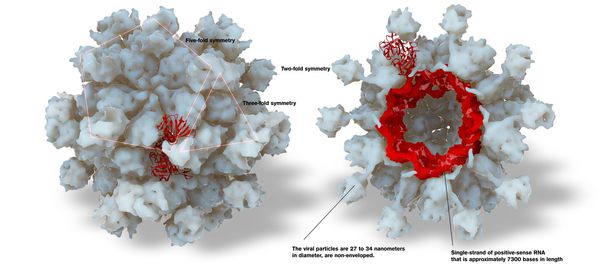
Данный вирус представляет собой одноцепочечный РНК-вирус округлой формы диаметром 30-35 нм. Он лишён наружной оболочки. На поверхности вириона есть вдавления, напоминающие чаши.
Чтобы вирус внедрился в клетку, в процессе жизни он кодирует трансмембранный белок и такие ферменты, как РНК-зависимую РНК-полимеразу, РНК-хеликазу, метилтрансферазу и папаин-подобную протеазу.
Существует пять генотипов вируса:
- I и II — только человеческие;
- III и IV — есть также у животных, т. е. может передаваться от них людям; вызывает хронические формы, если есть предрасположенность;
- V — птичий.
При температуре от 0°C быстро инактивируется. Длительно сохраняется в воде и при отрицательных температурах. Неплохо себя чувствует в ЖКТ человека. Хорошо сохраняется в плохо прожаренном мясе. При нагревании воды до 71°C погибает в течение 20 минут, при кипячении — практически мгновенно [1] [2] [3] [8] [10] .
Эпидемиология
Источник инфекции — вирусоноситель или человек, который уже болен какой-либо формой гепатита Е, в особенности острой. Вирус распространяется с последней недели инкубационного периода и до 30 дней от начала заболевания.
Каждый год повсеместно регистрируется около 3,3 млн случаев заболевания. При этом количество людей с гепатитом Е, который протекает пока без симптомов или совсем себя не проявляет, по предварительным оценкам может достигать 20 млн. Смертность — около 4 %, преимущественно умирают беременные.
В окружающую среду вирус выделяется с экскрементами инфицированных людей. Иногда человек заражается при употреблении недостаточно приготовленного мяса свиней, оленей и моллюсков.
- фекально-оральный — через заражённые вирусом руки (контактно-бытовой путь), воду или пищу;
- парентеральный — при переливании крови (встречается редко);
- половой путь — при орально-анальном контакте;
- вертикальный — от матери к плоду.

Наибольшее значение имеет водный путь передачи. Часто он связан с сезоном дождей и наводнениями, когда вода загрязняется фекалиями.
Восприимчивость к гепатиту Е высокая. Преимущественно болеют люди 15-44 лет. К группе повышенного риска относятся работники животноводческих ферм и боен.
Факторы риска заражения:
- высокая плотность населения, особенно в бедных странах;
- антисанитария, несоблюдение правил личной гигиены, неправильное хранение, обработка и приготовление пищи;
- нарушения санитарно-технических требований на объектах водоснабжения — заражение воды;
- бытовой очаг заболевания.
Заболевание обычно возникает в осенне-весенний период. В основном распространено в странах Восточной и Южной Азии.
После перенесённой болезни формируется стойкий иммунитет, чаще пожизненный [1] [3] [7] [9] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Е
Болезнь начинается постепенно. Инкубационный период длится от 2 до 10 недель.
Как и в случае гепатита А, заболевание обычно протекает в бессимптомной и субклинической (предсимптомной) форме.
При возникновении явных клинических признаков (т. е. при манифестации), преобладают случаи лёгкого и среднетяжёлого течения. Симптоматика медленно нарастает. Появляется немотивированная слабость, подташнивание, снижение аппетита, повышение температуры до 37,1-38,0°С (субфебрилитет), дискомфорт и тяжесть в правом подреберье, дискомфорт в суставах, возможна рвота.
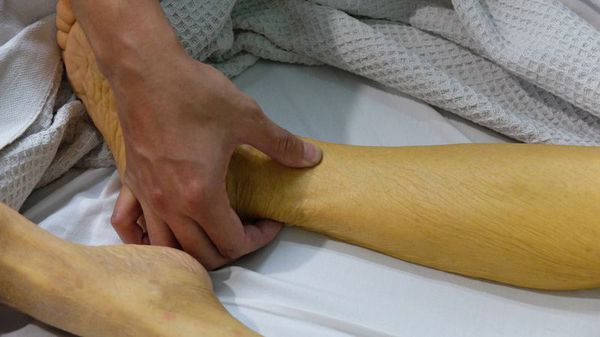
Вслед за этими симптомами через 3-7 дней наступает желтушный период, который длится максимум один месяц. Он сопровождается пожелтением кожи и слизистых оболочек, потемнением мочи и обесцвечиванием кала. Общее состояние больных не улучшается, сохраняется плохое самочувствие, выраженный дискомфорт в правом подреберье, увеличение размеров печени и селезёнки, желтушность кожных покровов, нарастает зуд кожи.
При неосложнённом и нетяжёлом течении начинает медленно регрессировать в течение нескольких недель. Как правило, после этого человек полностью выздоровливает, иногда развиваются непродолжительные остаточные явления в виде астении (бессилия) и дискомфорта в правом подреберье.
Раньше считалось, что гепатит Е — лишь острое заболевание. Однако в последнее время накоплен ряд данных, позволяющих выделить небольшую группу больных, переносящих хронический вариант болезни. Он встречается у ВИЧ-инфицированных людей в стадии СПИДа, после пересадки органов, а также у тех, кто получает мощную иммуносупрессивную терапию.
Специфичной симптоматики у хронического гепатита А нет. Больные жалуются на повышенную утомляемость, артралгии, неустойчивый стул, тяжесть в правом подреберье, субфебрилитет, иногда устойчивый лёгкий зуд кожи. Если не лечить это состояние, может развиться цирроз печени.
Гепатит Е у беременных
При заражении беременной в I и II триместрах происходит 100 % гибель плода. Летальность самих беременных невелика.
При заражении беременной в III триместре ребёнок может родиться живым, но 50 % из них умирают в первые месяцы жизни. Смертность самих женщин достигает 25-30 %. А если беременные живут в районах, которым не свойственно данное заболевание, то летальность может достигать 80 %.
Тяжесть течения Гепатита А при беременности связана со специфической аутоиммунной перестройкой организма женщины. В этом случае заболевание часто протекает по фульминантному типу (острой печеночной недостаточности) — на фоне начальных симптомов болезни резко нарастает желтуха, развивается тяжёлая интоксикация, некупируемая рвота, кровотечения (ДВС-синдром), нарушается сознание. Роды (преждевременные или выкидыш) стремительно ухудшают состояние больной: развиваются массивные послеродовые кровотечения, острая почечная недостаточность, печеночная энцефалопатия. Из-за такого состояния в острый период искусственно прерывать беременность нельзя [1] [5] [6] [8] [9] .
Патогенез гепатита Е
В цитоплазме гепатоцитов внешняя оболочка вируса вируса раскрывается, и запускается выработка вирусных белков. Одновременно с этим происходит подготовка клетки-хозяина к этому процессу.
Во время своей жизни вирус напрямую провоцирует дегенеративные изменения в гепатоцитах, в т.ч. вызывая их гибель по типу баллонной дистрофии — переполнение клетки жидкостью. После этого готовые вирусные частицы распространяются и заражают новые здоровые клетки.
Со временем в организме формируются специфические антитела, которые позволяют полностью вывести вирус из организма человека (за исключением случаев выраженного угнетения иммунитета).
Тяжёлое течение гепатита Е у беременных не связано со свойствами вируса напрямую. Оно вызвано лишь иммунологической перестройкой иммунной защиты беременных. Из-за этого развивается каскад иммунопатологических и гормональных реакций, которые приводят к массированному некрозу гепатоцитов, дефициту плазменных факторов свёртывания и внутрисосудистому гемолизу — разрушению эритроцитов крови [1] [2] [3] [5] [10] .
Классификация и стадии развития гепатита Е
По клиническим признакам выделяют два варианта заболевания:
- безжелтушная форма — до появления симптомов или при освобождении организма от вируса и формировании стойкого иммунитета;
- желтушная форма — при нарастании симптомов.
По тяжести процесса гепатит Е делят на четыре степени:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная, гепатит у беременных).
Факторы риска развития тяжёлого течения болезни:
- беременность любого триместра (наиболее неблагоприятно заболевание протекает в III триместре);
- пожилой возраст:
- мужской пол;
- иммуносупрессивная терапия (на фоне трансплантации органов); ;
- комбинированная соматическая патология (сахарный диабет, ишемическая болезнь сердца, аутоиммунный гепатит, пациенты на гемодиализе);
- наличие хронической вирусной патологии печени (вирусные гепатиты В и С);
- алкоголизм.
По исходу заболевание бывает трёх типов:
- с выздоровлением (полным, с остаточными явлениями);
- с хронизацией;
- с неблагоприятным прогнозом (у беременных) [4][5][6] .
Осложнения гепатита Е
Осложнения при гепатите Е можно разделить на три группы:
- Истинные (печёночные) осложнения:
- острая печёночная недостаточность — осложнение с неблагоприятным исходом, при котором быстро развивается массивное повреждение ткани печени (до 90 %), резкое нарушаются её функции, возникает печёночная энцефалопатия (нарушение работы мозга), геморрагический синдром (повышенная кровоточивость) и коагулопатия (нарушение свёртывания крови);
- холестаз — нарушение синтеза и выведения желчи (желтуха), осветление кала и потемнение мочи, появление выраженного кожного зуда и чувства горечи во рту;
- тромбо-геморрагический синдром у беременных (ДВС-синдром) — кровотечения и кровоизлияния различной интенсивности и направленности;
- преждевременные роды или выкидыш у беременных.
- Внепечёночные осложнения: — острое неврологическое заболевание, которое сопровождается нарушением чувствительности в руках и ногах, мышечной слабостью и иногда параличом.
- острый поперечный миелит — нарушение всех функций спинного мозга;
- различные нейропатии и полирадикулопатии;
- панкреатит — тошнота, рвота, опоясывающие боли в животе; — боли в поясничной области, нарушение мочеобразования, повышенная потеря эритроцитов и белка с мочой;
- повышение вероятности развития рака кожи и заболеваний кровеносной системы.
- Резидуальные (постгепатитные) явления:
- дискинезия (нарушение моторики) желчевыводящих путей — застой желчи, чувство тошноты, отрыжка, горечь во рту;
- постгепатитная гепатомегалия — увеличение печени в связи с разрастанием соединительной ткани;
- постгепатитный синдром — повышенная утомляемость, астения, раздражительность, чувство тошноты и дискомфорта в правом подреберье [1][2][6][7][8] .
Диагностика гепатита Е
Лабораторная диагностика:
- Клинический анализ крови — нормальный объём эритроцитов или умеренная лейкопения, повышение количества лимфоцитов, моноцитов и снижение нейтрофилов в крови, сниженная или нормальная СОЭ.
- Биохимический анализ крови — повышенный уровень общего билирубина за счёт прямой и непрямой фракции, увеличение АЛТ и АСТ, сниженый индекс протромбина (ПТИ), повышение тимол-вероналоовой пробы (уменьшение альбуминов и увеличение гамма-глобулинов), повышение ГГТ и щелочной фосфатазы.
- Общий анализ мочи — появление гематурии, протеинурии и цилиндрурии (обнаружение эритроцитов, белка и цилиндров в моче).
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина.
- Серологические тесты — обнаружение антител в сыворотке крови:
- анти-HЕV IgM — выявляются при острой инфекции с конца первой недели от момента заражения, могут сохраняться до двух лет, иногда бывают ложноположительными при активной ЦМВ-инфекции;
- анти-HЕV IgG — выявляются с 41 дня в течение 15 лет методом иммуноферментного анализа (ИФА);
- HЕV RNA — выявляются при острой инфекции, начиная с 22 дня, а также при хронизации в течение долгого времени благодаря полимеразной цепной реакции (ПЦР).
- УЗИ органов брюшной полости — увеличение печени с реактивным изменением структуры её ткани, увеличение лимфоузлов в воротах печени, иногда увеличена селезёнка.
Дифференциальная диагностика с другими заболеваниями:
- Вирусные гепатиты В и С — связь с парентеральными вмешательствами (например, с переливанием крови), более длительный преджелтушный период, характерные серологические тесты. , желтушная форма — выраженный синдром общей инфекционной интоксикации, увеличение лимфоузлов, тонзиллит, специфические изменения общей крови и серологические тесты.
- Жёлтая лихорадка — острое начало, высокая температура, гиперемия и отёчность лица, временное улучшение, а затем ухудшение состояния. — острое начало, высокая температура, частое поражение почек, выраженные боли в икроножных мышцах, изменения общей крови бактериального характера.
- Псевдотуберкулёз — умеренно высокая температура, мезаденит (воспаление лимфоузлов брыжейки кишечника), терминальный илеит (воспаление подвздошной кишки), симптомы носков и капюшона (мелкоточечные высыпания), скарлатиноподобная сыпь, бактериальные изменения крови, специфические маркеры.
- Острые кишечные инфекции, например, сальмонеллёз — острое начало, выраженный синдром поражения ЖКТ (энтерит, колит, высокая температура).
- Листериоз — высокая температура, увеличение лимфоузлов, поражения железистой ткани ротоглотки, бактериальная кровь.
- Сепсис — гектическая (изнуряющая) лихорадка, выраженные полиорганные нарушения.
- Амебиаз — характерные симптомы поражения кишечника, эозинофилия крови, выявления возбудителя.
- Токсические поражения печени — связь с употреблением токсинов, отсутствие синдрома общей инфекционной интоксикации.
- Опухоли гепатобилиарной области — длительное постепенное начало, отсутствие яркой выраженной симптоматики, умеренное повышение АЛТ или АСТ, резкое повышение СОЭ, характерные изменения на УЗИ, КТ или МРТ. — типичные болевые приступы, умеренное повышение АЛТ или АСТ, данные инструментальных исследований [1][2][6][8][10] .
Лечение гепатита Е
При лёгкой степени гепатита Е лечение проводится в амбулаторных условиях (на дому). Во всех остальных случаях показано стационарное лечение в инфекционном отделении больницы. Режим постельный или полупостельный.
Чтобы снизить нагрузку на поражённую печень, необходимо придерживаться механически и химически щадящей диеты № 5 по Певзнеру. Она подразумевает употребление витаминов и повышенного количества воды (более 1,5 л в сутки), исключение алкогольных и газированных напитков, жаренной и острой пищи, грибов, сдобного теста и других продуктов.
Специфического лечения, которое бы устраняло причины гепатита Е, нет. В основном все методы направлены на устранение симптомов, интоксикации и восстановление нормальной функции печени.
Показан приём сорбентов и препаратов, которые повышают энергетические ресурсы. Иногда назначают гепатопротекторы. Если случай тяжёлый, то проводится терапия гормональными средствами и препаратами крови, а также гипербарическая оксигенация (использование кислорода под высоким давлением) и плазмаферез.
Назначение инфузионной терапии — внутривенного введения глюкозо-солевых растворов и витаминов — зависит от степени тяжести и определённых симптомов.
При тяжёлом течении и хронизации возможно применение препаратов общевирусного действия. Они позволяют снизить вирусную нагрузку.
Людям, получающим цитостатическую (противоопухолевую) терапию по возможности следует снизить дозу на 30 %. Это повышает вероятность спонтанной гибели вируса.
Беременные с гепатитом Е должны находиться в условиях реанимации инфекционного стационара. В острый период болезни лечение проводится по общим принципам, преждевременное родоразрешение противопоказано.
Выписывать больных можно в том случае, если в ходе лечения у них стойко улучшается клиническая картина и лабораторные показатели. После выписки пациенты, которые идут на поправку после неосложнённых форм болезни, находятся под наблюдением врача в течение шести месяцев. Осмотр и обследования проводятся минимум один раз в месяц [5] [6] [8] [9] .
Прогноз. Профилактика
Прогноз гепатита Е зачастую благоприятный, за исключением случаев заболевания при беременности. После выписки из больницы окончательное выздоровление наступает спустя 2-3 месяца. Крайне редко болезнь может стать хронической и затяжной.
Чтобы снизить количество случаев инфицирования, необходимо придерживаться следующих правил:
- создавать все условия для того, чтобы потребляемая питьевая вода была безопасной (касается водоснабжения);
- соблюдать правила утилизации сточных вод (канализационное хозяйство);
- соблюдать правила личной гигиены (всегда мыть руки);
- следить за качеством обследования работников, которые связаны с пищевой промышленностью;
- соблюдать технологию хранения, приготовления и транспортировки продуктов питания и воды;
- беременным на любом сроке стоит воздержаться от поездок в потенциально опасные в эпидемиологическим плане места (тёплые страны, особенно Азиатского региона).

Для предотвращения развития болезни разработана специфическая профилактика — вакцинация против гепатита Е. С этой целью применяется вакцина Hecolin (Китай). Она вырабатывает иммунитет к одному генотипу у 95 % трехкратно привитых людей [1] [2] [3] [5] [8] .
Вирусный гепатит С - антропонозная вирусная инфекция из условной группы трансфузионных гепатитов, характеризующаяся поражением печени, безжелтушным, лёгким и среднетяжёлым течением в острой фазе и частой склонностью к хронизации, развитию циррозов печени и первичных гепатокарцином.
Что провоцирует / Причины Вирусного гепатита С:
Отличительной особенностью вируса вирусного гепатита С является способность к длительной персистенции в организме, что обусловливает высокий уровень хронизации инфекции. Механизмы, лежащие в основе неэффективной элиминации вируса, изучены недостаточно. Основное значение придают высокой изменчивости возбудителя. Подобно другим флавивирусам дочерние популяции вирусного гепатита С образуют квазиштаммы - иммунологически различающиеся антигенные варианты, ускользающие от иммунного надзора, что усложняет разработку вакцины.
Поскольку вирус вирусного гепатита С не размножается на культурах клеток, сведения о чувствительности вируса к воздействию факторов внешней среды малочисленны. Вирус устойчив к нагреванию до 50 °С, инактивируется УФО. Устойчивость возбудителя во внешней среде более выражена, чем у ВИЧ.
Резервуар и источник инфекции - больные хроническими и острыми формами болезни, протекающими как с клиническими проявлениями, так и бессимптомно. Сыворотка и плазма крови инфицированного человека заразны в течение периода, начинающегося с одной или нескольких недель до появления клинических признаков болезни, и могут содержать вирус неопределённо долгое время.
Механизм передачи гепатита С. Аналогичен вирусному гепатиту В, однако структура путей заражения имеет свои особенности. Это связано с относительно невысокой устойчивостью вируса во внешней среде и довольно большой инфицирующей дозой, необходимой для заражения. Вирус вирусного гепатита С передаётся прежде всего через заражённую кровь и в меньшей степени через другие биологические жидкости человека. РНК вируса обнаружена в слюне, моче, семенной и асцитической жидкостях.
К группам повышенного риска относят лиц, которым многократно переливали кровь и её препараты, а также лиц, имеющих в анамнезе массивные медицинские вмешательства, пересадку органов от доноров с ВГС-положительной реакцией и многократные парентеральные манипуляции, особенно при повторном использовании нестерильных шприцев и игл. Распространённость вирусного гепатита С среди наркоманов очень высока (70-90%); этот путь передачи представляет собой наибольшую опасность в распространении заболевания.
Вертикальная передача вирусного гепатита С от беременной к плоду редка, но возможна при высоких концентрациях вируса у матери или при сопутствующем инфицировании вирусом иммунодефицита человека. Роль половых контактов в передаче вирусного гепатита С достаточно невелика и составляет около 5-10% (при передаче вирусного гепатита В - 30%). Частота половой передачи возбудителя возрастает при сопутствующей ВИЧ-инфекции, большом количестве сексуальных партнёров. Определение идентичных генотипов вирусного гепатита С в семьях подтверждает возможность (хотя и маловероятную) его бытовой передачи.
Естественная восприимчивость высокая и в большой степени определяется инфицирующей дозой. Напряжённость и длительность постинфекционного иммунитета неизвестны. В экспериментах на обезьянах показана возможность повторного заболевания.
Основные эпидемиологические признаки. Инфекция распространена повсеместно. По данным ВОЗ, в конце 90-х годов около 1% населения мира было инфицировано вирусным гепатитом С. В Европе и Северной Америке распространённость инфекции составляет 0,5-2%, в ряде регионов Африки - 4% и выше.
Основную группу заболевших составляют, как и при вирусном гепатите В, подростки и лица 20-29 лет. Число заразившихся в лечебно-профилактических учреждениях составляет 1-2% всех случаев инфекции. Вирусный гепатит С является одной из основных причин развития хронических диффузных заболеваний печени и гепатоцеллюлярной карциномы (первичного рака печени). Цирроз печени, обусловленный вирусным гепатитом С, занимает одно из основных мест в ряду показаний к трансплантации печени.
Патогенез (что происходит?) во время Вирусного гепатита С:
Патогенез остаётся плохо изученным. Прямому цитопатическому действию вируса на гепатоциты отводится незначительная роль, причем, только при первичной инфекции. Основные поражения различных органов и тканей при вирусном гепатите С обусловлены иммунологическими реакциями. Доказана репликация вируса вне печени - в тканях лимфоидного и нелимфоидного происхождения. Размножение вируса в иммунокомпетентных клетках (моноцитах) приводит к нарушению их иммунологических функций.
Высокая хронизация вирусного гепатита С, очевидно, в первую очередь объясняется отсутствием формирования достаточного защитного иммунного ответа, т.е. образования специфических антител, что является следствием большой частоты сбоев транскрипции РНК вирусного гепатита С. У инфицированных лиц происходит постоянная быстрая мутация вирусного гепатита С, особенно по поверхностным белкам вируса, что не позволяет полностью реализоваться клеточным звеньям иммунитета (антителозависимый и Т-клеточно-опосредованный киллинг инфицированных вирусом клеток).
Всё это позволяет предположить наличие двух ведущих факторов в патогенезе вирусного гепатита С:
1. Постоянная неконтролируемая репликация вируса;
2. Активный, но неэффективный гуморальный иммунный ответ. Эти факторы способствуют образованию значительного количества перекрёстно реагирующих аутоантител и поликлональной гаммаглобулинопатии, что реализуется в виде большого числа аутоиммунных заболеваний, ассоциируемых с персистенцией вирусного гепатита С или запускаемых вирусным гепатитом С с последующей элиминацией вируса.
Симптомы Вирусного гепатита С:
Инкубационный период. Составляет 2-13 нед, однако в зависимости от пути передачи может удлиняться до 26 нед.
При клинически манифестной форме острого вирусного гепатита С классические признаки заболевания выражены незначительно или отсутствуют. Больные отмечают слабость, вялость, быструю утомляемость, ухудшение аппетита, снижение толерантности к пищевым нагрузкам. Иногда в дожелтушном периоде возникают тяжесть в правом подреберье, лихорадка, артралгии, полиневропатия, диспептические проявления. В общем анализе крови могут выявлять лейко- и тромбоцитопению. Желтуху встречают у 25% больных, в основном у лиц с посттрансфузионным заражением. Течение желтушного периода чаще всего лёгкое, иктеричность быстро исчезает. Заболевание склонно к обострениям, при которых вновь возникает желтушный синдром и повышается активность аминотрансфераз.
Вместе с тем в настоящее время описаны редко встречающиеся (не более 1% случаев) фульминантные формы вирусного гепатита С.
В части случаев манифестацию острой инфекции сопровождают тяжёлые аутоиммунные реакции - апластическая анемия, агранулоцитоз, периферическая невропатия. Эти процессы связаны с внепечёночной репликацией вируса и могут завершиться гибелью больных до появления значимых титров антител.
Отличительная особенность вирусного гепатита С - многолетнее латентное или малосимптомное течение по типу так называемой медленной вирусной инфекции. В таких случаях заболевание большей частью долго остаётся нераспознанным и диагностируется на далеко зашедших клинических стадиях, в том числе на фоне развития цирроза печени и первичной гепатоцеллюлярной карциномы.
Симптомы гепатита С отражают, в основном, повреждения и нарушение функции печени.
Наиболее общие симптомы развивающегося гепатита включают:
• слабость и утомляемость
• потерю аппетита
• тошноту
• тяжесть или дискомфорт в животе (справа, где расположена печень)
• потемнение мочи
• изменение цвета кала (становится светлым)
• желтуху
Перечисленные выше признаки представлены в хронологическом порядке. Это значит, что желтуха (изменения цвета кожи, белков глаз, языка) при остром гепатите появляется последней, когда самочувствие заболевшего улучшается.
Период до развития желтухи называется преджелтушным (продромальный, преиктерический).
Желтуха в обычном понимании служит одним из синонимов гепатита, однако может быть вызвана и другими причинами.
Признаки хронического гепатита С
Для хронических гепатита С характерны слабо выраженные симптомы и даже длительное их отсутствие. Наиболее типичны длительные слабость и утомляемость, астенический синдром.
Иногда хронический гепатит замечают только тогда, когда уже развились его необратимые исходы.
Грозное последствие хронического вирусного гепатита - цирроз печени может проявляться ухудшением состояния заболевшего, развитием желтухи и появлением асцита (увеличение живота).
Может развиться печеночная энцефалопатия - поражение головного мозга с нарушением его деятельности.
Нередко хронические гепатиты обнаруживаются случайно, при обследовании по поводу других заболеваний или диспансеризации.
Диагностика Вирусного гепатита С:
Дифференциальная диагностика гепатита С аналогична таковой при гепатитах А и В. При этом следует учитывать, что желтушная форма гепатита С, как правило, протекает со слабо выраженной интоксикацией. Единственно достоверным подтверждением гепатита С служат результаты маркерной диагностики. Учитывая большое количество безжелтушных форм гепатита С, необходимо проводить маркерную диагностику лиц, систематически получающих большое количество инъекций (в первую очередь лиц, употребляющих наркотики внутривенно).
Лабораторная диагностика острой фазы гепатита С
Основана на обнаружении вирусной РНК в ПЦР и специфических IgM различными серологическими методами. При обнаружении РНК вируса гепатита С желательно проведение генотипирования. Обнаружение сывороточных IgG к антигенам вирусного гепатита С свидетельствует либо о ранее перенесённом заболевании, либо о продолжающейся персистенции вируса.
Лечение Вирусного гепатита С:
В настоящее время, стандартом лечения вирусного гепатита С, принятым рядом стран, является комбинированная противовирусная терапия (ПВТ) препаратами интерферона альфа и рибавирина. ПВТ показана пациентам с постоянно повышенными уровнями АЛТ в сыворотке крови, при определении РНК вируса гепатита С (ВГС) и наличии выраженных гистологических изменений в биопате печени больного. Длительность терапии может составлять от 24 до 48 недель, в зависимости от генотипа вируса гепатита С.
Препараты интерферона альфа делятся на короткоживущие и пегилированные ИФН. Последние, при использовании совместно с рибавирином, показали большую эффективность, по сравнению со стандартными ИНФ. Критерием эффективности лечения является стойкая биохимическая ремиссия (нормализация уровня аланинаминотрансферазы в течение длительного времени после ПВТ) и отсутствие виремии (неопределяемый уровень РНК ВГС через 6 месяцев и более после завершения лечения).
Профилактика Вирусного гепатита С:
Политика здравоохранения, направленная на снижение передачи ВИЧ-инфекции, например продвижение рекламы безопасного секса среди молодёжи и применение индивидуальных шприцев и игл среди наркоманов, способствует снижению передачи вирусного гепатита С в группах высокого риска. Профилактические меры по предупреждению инструментального заражения вирусным гепатитом С, как и мероприятия, направленные на нейтрализацию естественных путей передачи, те же, что и при вирусном гепатите В. Создание ВГС-вакцины затрудняется наличием большого количества подтипов (более 90) и мутантных разновидностей вирусного гепатита С, а также кратковременностью эффекта нейтрализующих антител.
К каким докторам следует обращаться если у Вас Вирусный гепатит С:
Интересные факты о болезни Вирусный гепатит С:
Для пациентов, которые страдают вирусом гепатита С, факторы риска заболевания раком печени включают цирроз, пожилой возраст, мужской пол, повышенный уровень альфа-фетопротеинов (маркеров рака), употребление алкоголя, зараженность вирусом гепатита В. Некоторые ученые предполагали, что фактором риска может быть также вирус гепатита С генотипа 1b, однако, последние исследования не подтверждают данное утверждение.
Ученым до сих пор не до конца понятно, каким образом вирус гепатита С вызывает рак печени. В отличие от вируса гепатита В, генетический материал вируса гепатита С не вводится напрямую в генетический материал клеток печени. Однако, точно известно, что цирроз печени является серьезным фактором риска развития рака печени. Следовательно, ведутся споры относительно того, является ли вирус гепатита С, который вызывает цирроз, непрямой причиной появления рака печени.
Однако, у некоторых пациентов, страдающих гепатитом С и раком печени, цирроз не развивался вовсе. Таким образом, ученые предположили, что центральный протеин вируса гепатита С является причиной развития рака печени. Считается, что центральный протеин вируса гепатита С препятствует природному процессу отмирания клеток или функционированию гена (p53), который отвечает за подавление клеток опухоли. Результатом данных процессов является функционирование печени без природных ограничителей, что и вызывает рак.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Вирусного гепатита С, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Гепатит С. Вирус гепатита С. Диагностика гепатита С. Лечение гепатита С. Профилактика гепатита С.
Гепатит С обычно протекает хронически и характеризуется преимущественным развитием хронических форм гепатита с исходом в цирроз и первичную карциному печени. Вирус гепатита С включён в состав рода семейства Flaviviridae.
Резервуар возбудителя гепатита С — инфицированный человек. Основной путь передачи вируса гепатита С — парентеральный. Основное отличие от эпидемиологии вируса гепатита В — более низкая способность вируса гепатита С к передаче от беременной к плоду и при половых контактах.
Больной выделяет вирус гепатита С за несколько недель до появления клинических признаков и в течение 10 нед после начала проявлений. Заболевание чаще регистрируют в США (до 90% всех трансфузионных гепатитов) и Африке (до 25%).
Для клинической симптоматики вирусного гепатита С характерны изменение консистенции и размеров печени. При активном процессе печень обычно увеличена и болезненна при пальпации, её консистенция умеренно плотная. Другие проявления включают спленомегалию, диспепсический и астенический синдромы, желтуху, артралгии и миалгии, кардиты, васкулиты, лёгочные поражения, анемии и др. Осложнения хронического процесса — цирроз и первичная карцинома печени.

Принципы микробиологической диагностики гепатита С
Маркёры репликации вируса гепатита С — AT [IgM) к Аг вируса гепатита С и вирусная РНК. Маркёры гепатита С выявляют методами ИФА и ПЦР.
Показание для поиска AT или РНК вируса гепатита С — любое воспалительное заболевание печени. Вирусспецифические AT появляются в среднем через 3 мес и указывают на возможное инфицирование вирусом гепатита С или на перенесённую инфекцию. В серонегативный период выявляют РНК вируса гепатита С. Для подтверждения результатов ИФА, а также при обследовании пациентов, не относящихся к основным группам риска, применяют метод рекомбинантного иммуноблотинга, позволяющий эффективно исключить ложноположительные результаты ИФА.
Лечение и профилактика гепатита С
Средства этиотропной терапии гепатита С отсутствуют; при хронических инфекциях можно использовать а-ИФН. На фоне терапии ИФН у 40-70% больных отмечают стихание воспалительного процесса (на что указывает снижение содержания концентрации аминотрансфераз в сыворотке), однако по окончании курса у 40-50% пациентов наблюдают рецидив воспаления.
Средства специфической иммунопрофилактики гепатита С не разработаны.
Вирус гепатита С и его геном
Вирус гепатита С (HCV) идентифицирован в 1989 году американскими исследователями под руководством М. Houghton, когда была выделена нуклеиновая кислота при экспериментальном заражении шимпанзе и в дальнейшем получена ДНК-копия, которую использовали для создания библиотеки клонов. Скрининг образцов из этой библиотеки позволил выявить клон, экспрессирующий антиген, который реагировал с антителами из сывороток людей, больных посттрансфузионным гепатитом ни А ни В.
Далее был получен рекомбинантный белок, который содержал последовательность из 363 аминокислотных остатков вирусного белка. Эту последовательность обозначили как С-100-3 и использовали в качестве антигена при создании иммуноферментной тест-системы.
Геном вируса гепатита С представлен однонитевой позитивной линейной молекулой РНК, состоящей из 9379 оснований и кодирующей полипротеин из ЗОН аминокислот, который под действием вирусных и клеточных протеаз нарезается на отдельные вирусные белки. Таксономический анализ выявил принадлежность вируса гепатита С к семейству Flaviviridae самостоятельному роду Hepacivirus.
Проведенный анализ нуклеотидных последовательностей изолятов вируса гепатита С различных частей его генома сделал возможным классификацию этого вируса. Наиболее удобной в настоящее время является номенклатура P. Simmonds et al, 1993, основанная на анализе последовательностей области NS5. Эта классификация, а также разработанная примерно в это же время система Н. Okamoto et al., 1992 стала общепринятой. К наиболее распространенным в мире генотипам вируса гепатита С относят: la, lb, 2а, 2b и 3а. Эти генотипы распространены в странах Западной Европы и в Америке, причем преобладающим является генотип lb.
Совсем другое распределение генотипов HCV в странах центрального Востока и Северной и Центральной Африки. Генотип 4, главным образом 4а, доминирует в Египте, Йемене, Кувейте, Ираке, Саудовской Аравии, Заире, Бурунди, Габоне. На юге Африке наиболее часто встречается генотип 5а, который в других частях мира находили исключительно редко. Генотип 3 выявлен в странах Западной Европы, в Сингапуре, Таиланде, Мьянме и Восточной Индии. Всего выделено 9 подтипов третьего генотипа HCV.
В России также проведены исследования по определению структуры генотипов ВГС, циркулирующих в различных ее регионах. Наиболее часто — 60-70 % случаев определен генотип HCV lb. Далее следуют генотипы За, 1а, и 2а. Так, в 1998 году Е. В. Лисицина во Владимирской области выявила следующую структуру генотипов HCV: lb — 72,9 %, 2а — 2,9 %, 2Ь — 2,9 % и За — 15,7 %. В 5,7 % случаев с имеющимся набором праймеров генотип определить не удалось.
При этом было отмечено, что у лиц различного возраста структура генотипов различается. У лиц в возрасте 7-14 лет генотип It и За выявлен с одинаковой частотой —42,9%. Среди лиц старше 50 лет генотип lb выявлен в 90% случаев, тогда как За не определен вовсе.
Читайте также:

