Что такое вирус куру
Обновлено: 19.04.2024

Вирус Эпштейна-Барр (ВЭБ) — инфекционный возбудитель, который обнаруживается практически у каждого человека. Проявления инфекции сильно разнятся: от простого фарингита до опухолевых новообразований. Чаще всего ВЭБ является причиной инфекционного мононуклеоза. Тем не менее большинство людей даже не подозревает о наличии этого патогена в организме — вирус никак себя не проявляет в условиях нормальной работы иммунной системы. Подробно о различных проявлениях ВЭБ читайте в нашем материале.
Что такое вирус Эпштейна-Барр
Вирус Эпштейна-Барр (Epstein-Barr Virus) относится к семейству герпесвирусов человека 4 типа. Состоит из генетического материала (двухцепочечной молекулы ДНК), белковой оболочки (капсида) и липидной оболочки. Размножается в эпителиальных клетках носоглотки и B-клетках крови (в меньшей степени — в Т-клетках), с помощью которых распространяется по всему организму. Типичное для вируса заболевание — инфекционный мононуклеоз. Абсолютное большинство острых процессов приходится на детский и юношеский возраст.
Патогенез инфекции
Вирусные частицы попадают на слизистую оболочку носоглотки вместе со слюной зараженного человека. Далее патоген проникает в эпителиальные клетки слизистой носоглотки. Он использует их белоксинтезирующий аппарат и ферменты синтеза ДНК для сборки новых вирусных частиц. Этот этап клинически проявляются признаками ОРВИ. То есть симптомами инфекционного мононуклеоза.
Можно ли избавиться от вируса Эпштейна-Барр навсегда?


эксперт

Заместитель главного врача ООО "БИОН", медицинский консультант онлайн-лаборатории Lab4U
Иммунные нарушения
Известна также способность ВЭБ подавлять местный и общий иммунитет за счет снижения выработки интерферонов и ряда других веществ, играющих важную роль в иммунном ответе. Данное обстоятельство способствует присоединению других инфекционных агентов к патологическому процессу. Нарушением местного иммунитета можно объяснить развитие такого осложнения острой инфекции, как, например, паратонзиллярный абсцесс. Влияние на общий иммунитет может стать причиной обострения других вирусных инфекций, увеличения вероятности появления опухолей (лимфома Беркитта, назофарингеальная карцинома и другие) и аутоиммунных заболеваний (ревматоидный артрит, гемолитическая анемия).
Как передается вирус Эпштейна-Барр?
Основным и однозначно доказанным путем передачи инфекции является воздушно-капельный. Для передачи вируса в подростковом и взрослом периодах, как правило, простого общения с вирусоносителем недостаточно — требуется тесный контакт.

Вирус Эпштейна-Барр передается воздушно-капельным путем, в том числе и через поцелуи. Фото: mne_len / Depositphotos
Из других важных способов передачи инфекции также выделяют совместное использование зубных щеток и посуды.
В детском и юношеском возрасте, по-видимому, для заражения требуется менее длительный и тесный контакт с переносчиком. Большинство случаев заражения в этом периоде также обусловлено не завершившимся формированием иммунной системы. В детском коллективе вирус легко может быть передан с помощью игрушек, которые дети часто кладут в рот.
Также имеются данные о передаче вируса трансплантационным путем через переливаемую кровь или пересаженный орган.
Симптомы вируса Эпштейна-Барр
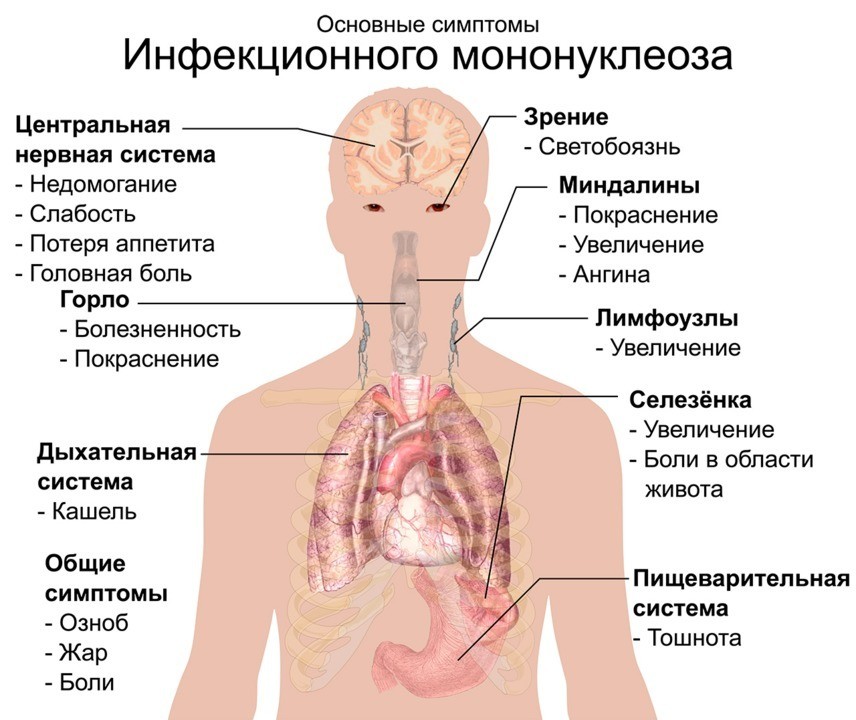
Рисунок 1. Основные симптомы инфекционного мононуклеоза. Источник: Wikipedia
Под симптомами ВЭБ чаще всего подразумевают клинические проявления инфекционного мононуклеоза, поскольку это типичное для данного вируса заболевание. Эти симптомы малоспецифичны, и их часто интерпретируют как банальное простудное заболевание. Больные жалуются на:
- постоянную усталость, влияющую на трудоспособность;
- лихорадку;
- боль в горле (воспаление зева и миндалин);
- боль в области правого подреберья (врачи при этом обнаруживают увеличение размеров печени);
- увеличение и болезненность шейных лимфатических узлов;
- пятнисто-узелковая сыпь.
В среднем острый инфекционный процесс длится около 16 дней. Усталость на некоторое время может оставаться и после заболевания.
Как отличить вирус Эпштейна-Барр от обычной простуды?


эксперт

Заместитель главного врача ООО "БИОН", медицинский консультант онлайн-лаборатории Lab4U
Вирус Эпштейна-Барр у беременных
У беременных женщин иммунитет физиологически снижен, что делает их более уязвимыми к инфицированию. Выявлено, что у беременных женщин с активной и хронической персистирующей формами ВЭБ-инфекции в несколько раз чаще, чем у здоровых женщин, встречались:
- хроническая фетоплацентарная недостаточность;
- угроза прерывания беременности;
- маловодие, многоводие;
- гипоксия плода;
- преждевременное старение плаценты.
Эти осложнения могут стать причиной выкидышей на раннем сроке, преждевременных родов и пороков развития у плода.
При этом инфекция может дать о себе знать уже описанными симптомами или не давать никакой симптоматики.
Вирус Эпштейна-Барр у детей
В возрасте до 10 лет симптомы инфекции часто вообще отсутствуют. Иногда при остром процессе наблюдаются признаки ОРВИ, при которых ВЭБ-инфекцию сложно заподозрить.
Классификация вируса Эпштейна-Барр
Инфекция может протекать в нескольких вариантах, в первую очередь на это влияет иммунный статус больного.
Острая инфекция
Острая инфекция — типичные проявления инфекционного мононуклеоза. Наблюдают описанные выше неспецифические симптомы, похожие на проявления ОРВИ. Иногда симптомы при этой форме заболевания могут оставаться на продолжительный срок, причиняя беспокойство больному. Это в особенности касается чувства усталости. Но в конце концов иммунитет самостоятельно справляется с недугом и вирус переходит в латентную стадию.
Латентная инфекция
Это такое состояние вируса, при котором он в неактивном состоянии присутствует в B-лимфоцитах. В латентную форму инфекция переходит после острой симптомной или бессимптомной формы и остается в таком состоянии пожизненно, никак о себе не напоминая. В случае грубых нарушений иммунитета заболевание снова может обостриться и перейти в хроническую персистирующую форму.
Хроническая инфекция (ХЭБВИ)
Развивается при нарушении функций иммунитета, которое может быть спровоцировано и самим вирусом при генетической предрасположенности у больного. Различают 2 формы ХЭБВИ:
- Латентная форма - вирус дает о себе знать за счет различных лимфопролиферативных заболеваний (лимфома Беркитта, ходжкинские и неходжкинские лимфомы), эпителиальных опухолей (назофарингеальная карцинома) и синдрома хронической усталости.
- Активная форма. Характерны мононуклеозоподобный синдромы с затяжным и рецедивирующим течением, аутоиммунные заболевания (системные васкулиты, болезнь Шенлейн-Геноха), поражения нервной системы (острый энцефалит, острая мозжечковая атаксия, острые миелит и менингит), поражение печени (гепатит), волосатая лейкоплакия языка.
Осложнения
Осложнения ВЭБ-инфекции развиваются нечасто, но могут иметь очень тяжелое течение и неутешительный прогноз.
Ранние осложнения
В краткосрочной перспективе развиваются острые осложнения (ранние), которые, как правило, являются последствиями тяжелого протекания инфекционного мононуклеоза. Появляются в первые 1-3 недели инфекции. К таковым относят:
- Паратонзиллярный абсцесс — гнойно-некротическое воспаление тканей в клетчатке около миндалин.
- Синусит — воспаление слизистой придаточных пазух носа.
- Гнойный лимфаденит — гнойное воспаление лимфатических сосудов.
- Гнойный мастоидит — скопление гноя в ячейках сосцевидного отростка височной кости.
- Спленомегалию — увеличение селезенки вплоть до ее разрыва.
- Миокардит — воспаление мышцы сердца.
- Менингоэнцефалит, энцефалит — воспаление оболочек и вещества мозга.
- Полиневриты — множественное воспаление периферических нервов.
- Поражение черепных нервов.
Поздние осложнения
Поздние осложнения появляются по прошествии трех недель заболевания. Они являются следствием изменения вирусом свойств иммунитета и проявляются аутоиммунными патологическими процессами:
- Гемолитическая анемия — аутоиммунный процесс, при котором разрушаются эритроциты крови.
- Болезнь Шенлейн-Геноха — аутоиммунное заболевание, при котором повреждаются мелкие сосуды.
- Апластическая анемия — нарушение воспроизводства клеток крови.
- Гепатит и множество других аутоиммунных процессов.
Ассоциированные с ЭБВИ заболевания
Перечисленные ранее осложнения характерны в большей степени для инфекционного мононуклеоза. Но существует также ряд клинических состояний, которые также развиваются относительно поздно и статистически связаны с персистенцией ВЭБ в организме. Среди них:
- Лимфома Беркитта — злокачественная агрессивная опухоль из B-лимфоцитов.
- Назофарингеальная карцинома — злокачественная опухоль из эпителия носоглотки.
- Волосатая лейкоплакия — доброкачественные опухолевые образования на языке.
- Болезнь Ходжкина — злокачественные опухоли лимфатических узлов.
- Рак желудка.
Кто входит в группу риска

Болезнь молодых людей
В группу риска можно отнести детей, подростков и молодых людей. У лиц старшего возраста проявления инфекционного мононуклеоза встречаются очень редко. Обычно вирус уже присутствует в их организме в подавленном состоянии после перенесенной в детстве инфекции, а повторно заболевание не развивается из-за выработанного иммунитета.
Уязвимые группы по тяжелому течению заболевания
У людей с первичными и вторичными (СПИД) иммунодефицитами, генетической предрасположенностью к тяжелому течению ЭБВИ заболевание протекает менее благоприятно. Нередко происходит хронизация инфекции, развиваются аутоиммунные состояния и опухоли.

Перечисленным группам людей при обнаружении симптомов острой ВЭБ-инфекции целесообразно обратиться к врачу. Высока вероятность, что симптомами ОРВИ инфекция не ограничится и, следовательно, нужно основательно подойти к вопросу лечения и профилактики осложнений.
Диагностика
ВЭБ-инфекцию невозможно диагностировать без соответствующих лабораторных тестов, так как симптомы острого заболевания неспецифичны. Типичные для ЭБВИ боль в горле, лихорадка и воспаление лимфатических узлов встречаются при множестве других острых вирусных и бактериальных заболеваниях. С такими симптомами многие люди не обращаются за медицинской помощью, а даже если и приходят к врачу, то специалист думает о ВЭБ не в первую очередь и нужные тесты редко назначает.
Диагностировать ВЭБ можно только с помощью лабораторных тестов. Фото: motortion / Depositphotos
Неспецифические лабораторные тесты
Неспецифические лабораторные исследования помогают значительно сузить круг патологий дифференциальной диагностики. К ним относят:
- Мазок периферической крови. В мазке крови обнаруживают увеличение количество лейкоцитов за счет мононуклеарных клеток, а не нейтрофилов, что является характерной чертой мононуклеоза. Однако такие результаты можно встретить и при ряде других инфекций.
- Анализ на гетерофильные антитела. Этот анализ при положительном результате и типичной клинической картине уже позволяет позволяет поставить диагноз инфекционного мононуклеоза. Но и это исследование может дать ложноотрицательные результаты или быть положительным при ряде других патологий.
- Функциональные печеночные тесты. Нарушение функций печени при острой ВЭБ-инфекции встречается в 80% случаев, поэтому данный анализ повышает достоверность диагноза.
Специфичные для ВЭБ тесты
Являются более дорогостоящими и очень точными исследованиями, которые позволяют не только подтвердить факт наличия инфекции, но и предоставить информацию об остроте процесса и установить факт перенесенного заболевания независимо от давности. Среди таковых выделяют:
Тесты на ВЭБ-специфические антитела. Путем определения концентрации в крови различных классов антител делают выводы об остроте настоящего процесса или устанавливают факт перенесенного заболевания.
Обнаружение и количественное определение вирусов. Может быть выполнено методом полимеразной цепной реакции (ПЦР) и путем гибридизации. Суть методов состоит в обнаружении ВЭБ или его ДНК в тканях и выделениях больного и исследовании количественных показателей присутствия вируса.
Лечение вируса Эпштейна-Барр
Лечение ВЭБ-инфекции — медикаментозное. Направлено на поддержание иммунитета и коррекцию симптомов. На данный момент не существует доказанного способа полностью удалить вирус из организма, поэтому при нарушениях иммунитета возможно повторное заболевание. При хронических формах проводится лечение обострений. К хирургическому лечению прибегают очень редко в случае развития таких тяжелых осложнений, как, например, разрыв селезенки.
Основные принципы лечения и группы используемых препаратов:
- Поддержание водного баланса и сбалансированного питания. Имеет важное значение для поддержки дезинтоксикационной функции организма и обеспечения необходимыми витаминами, макро- и микронутриентами.
- Ограничение активности. Постельный режим имеет смысл при тяжелых формах инфекции, при средних и тяжелых формах не обязателен. Важно воздержание от контактных видов спорта в период болезни.
- Нестероидные противовоспалительные препараты. Назначают при лихорадке выше 38°С, а также с целью обезболивания.
- Местные антисептики и анальгетики. Используются для лечения воспалительных процессов в ротоглотке и местного обезболивания при сильных болях в горле.
- Антибиотики. Часто на миндалинах развивается смешанная инфекция и к ВЭБ присоединяются бактериальные агенты, что и обуславливает применение антибактериальной терапии.
- Глюкокортикостероиды. Гормональная терапия имеет место при тяжелых формах инфекции, а также используется в лечении аутоиммунных последствий.
- Иммуностимулирующая терапия. Применяются препараты интерферонов и иммунодуляторы для повышения имунного ответа.
- Противовирусная терапия. Эффективность противовирусной терапии в лечении ЭБВИ имеет низкую доказательную базу, но при тяжелых средних и тяжелых формах все-таки прибегают к их использованию.
- Инфузионная терапия, диуретики. При стационарном лечении среднетяжелых форм применяются для дезинтоксикации организма.
- При неврологических осложнениях применяют антиоксиданты, сосудистые средства.
Прогноз и профилактика
Прогноз по заболеванию в большинстве случаев благоприятный. Учитывая масштабы инфекции (инфицированы более 95% людей), можно сделать вывод, что вероятность тяжелых осложнений, инвалидизации и летальных исходов очень низкая. Однако всегда стоит помнить об уязвимых группах людей, у них прогноз ухудшается как минимум за счет опухолевого потенциала вируса.
Меры профилактики
Низкая выявляемость вируса и высокий процент латентных форм обуславливает трудности профилактики. Поэтому на данный момент меры сводятся к изоляции и ограничению контактов с людьми, у которых замечены признаки ОРВИ. При выявлении острой инфекции больного помещают в стационар на 2-3 недели.

Малоэффективная профилактика
Больные заразны не только при остром процессе или обострении хронического. В латентной стадии вирус также может выделяться со слюной, но в меньших количествах. Из этого следует, что даже изоляция симптомных больных не позволяет говорить об эффективной профилактике.
Специфических мер профилактики (вакцинация) на данный момент не разработано, но исследования на эту тему активно ведутся.
Отдельно для лиц, которым предстоит трансплантация органов, разработана профилактика противовирусными препаратами накануне операции. К сожалению, такая мера не исключает вероятность посттрансплантационной лимфопролиферативной болезни.
Заключение
Вирус Эпштейна-Барр является причиной множества болезней: инфекционного мононуклеоза, лимфопролиферативных и некоторых эпителиальных опухолей и аутоиммунных заболеваний. Несмотря на такую потенциальную угрозу, чаще всего ВЭБ не дает о себе знать вообще или проявляется признаками ОРВИ. Люди с нарушениями иммунитета больше остальных страдают от последствий инфекции. Лечение на данный момент не позволяет полностью удалить вирус из организма. В то же время людям, не состоящим в уязвимых группах по инфекции, специального лечения часто не требуется — заболевание проходит самостоятельно. Надежных мер профилактики до сих пор не разработано.

12 октября 1976 года, был открыт вирус лихорадки Эбола. Он происходил из образца крови монахини, скончавшейся от неизвестной прежде болезни.
Обезьяна из Ямбуку
Участники этой истории демонстрировали такую беспечность, что эпидемия 1976 года имела все шансы охватить Африку и заодно Западную Европу. Не допустила этого горстка врачей из шести стран – 45 человек, бросившихся на место трагедии. И надо сказать, что им сопутствовала сверхъестественная удача.
Источником вируса, вероятно, стала обезьяна, добытая в Экваториальной провинции Заира в районе деревни Ямбуку. Там работала католическая миссия, где служили бельгийские священники и монахини. В колониальные времена, до Патриса Лумумбы, Заир был Бельгийским Конго, и тесные связи с бывшей метрополией сохранились. При миссии функционировали школа и больница, отлично снабжённая лекарствами из Европы и весьма популярная среди местного населения. Многие проделывали 50-60 километров пешком, чтобы получить там медицинскую помощь. Амбулатория принимала от 6 до 12 тысяч больных каждый месяц.
Ужин из антилопы
Миссионеры думали, что это дизентерия или жёлтая лихорадка, но тогда откуда кровь из глаз? Как ни странно, в их больнице не было никого с медицинским образованием.
Разбившийся термос
Ближайший профессиональный врач, доктор Нгой, работал в 100 километрах, в уездном центре – посёлке Бумба. 16 сентября его вызвали в миссию. Осмотрев 17 пациентов, он заявил, что это неизвестная прежде болезнь. Ему не поверили. Из столицы страны Киншасы прибыли ведущие эпидемиологи, и диагностировали брюшной тиф. Заболевшую медсестру перевезли в Киншасу, под наблюдение опытных врачей. Когда она заразила медперсонал уже в столице, образец её крови доставили в Тропический институт в Антверпене.
Перевозили в обычном термосе, который по дороге как следует приложили обо что-то твёрдое, так что одна из двух пробирок разбилась. Талая вода с кровью пропитала заложенную в термос записку от доктора с описанием клинической картины. Начальник лаборатории исследования инфекций Стефан Паттин приказал своим сотрудникам брать эту записку в перчатках – всё-таки речь идёт об инфекции.
Но при этом юные врачи Петер Пиот и Гвидо ван дер Гройн, занимавшиеся культивированием вирусов, работали без масок и в хлопчатобумажных халатах. Более того, когда они вручили своему боссу пробирку с материалом для микроскопии, тот немедленно уронил её, так что среда забрызгала ботинки ассистента.
Баррикады против лехорадки
Паттин уже знал, что 11 из 17 миссионеров умерли, что неведомый вирус вызывает смерть более чем 70% заражённых (больше - только вирус бешенства), и поэтому он в ужасе замер. К счастью, присутствующие не растерялись, пол живо дезинфицировали, а прекрасные ботинки отправились в печь.
Тем временем доктор Нгой оповестил жителей своей провинции об эпидемии, и те безо всякого приказа сверху закидали бревнами въезды в свои деревни, как делали их деды при известии об эпидемии оспы. Информацию распространяли самые настоящие тамтамы – тогда хватало людей, понимающих их язык. Больница при миссии закрылась, и число заболевших лихорадкой перестало расти. Но теперь в ужас пришли власти Киншасы и Всемирная организация здравоохранения.
ВОЗ приказала Паттину отослать материал в Британию, откуда его переправят в Атланту, в лучшую в мире лабораторию при Центре контроля заболеваний США. Рассматривали также вариант с советскими лабораториями, оборудованными для исследования геморрагических лихорадок.
Лихорадка едет в Британию
Однако Паттину было обидно отдавать открытие в чужие руки, и он придержал материал: мол, клетки Vero, на которых культивировали вирус, ещё не готовы, и тому подобное. На самом деле 12 октября всё было готово. Ван дер Гройн сделал сверхтонкий срез, который отправили на электронную микроскопию в университетскую клинику Антверпена. Выполнял её Вим Якоб, личный друг Паттина. Через несколько часов он вернулся с фотографиями.
Клопы под подозрением
На следующий день американцы сфотографировали этот вирус, причём обнаружили, что антитела к вирусу Марбург на него не действуют.
В Киншасе глава комиссии Карл Джонсон разделил отряд на две части: одни обеспечивают изоляцию больных в столичной больнице, а другие – только добровольцы – отправятся в Ямбуку и там установят пути заражения, и при возможности переносчика. Подозревались клопы, комары, летучие мыши и грызуны. Петер Пиот вызвался первым. От природы он был скептик и не очень верил страшным рассказам. Это помогло ему убедить военных лётчиков доставить миссию на аэродром Бумба. Пилоты поначалу категорически отказывались. Они говорили, что сами видели, как падают на лету больные птицы, а вдоль дорог лежат непогребенные тела. В Киншасе, куда не долетали звуки тамтамов, не знали, что творится в зоне эпидемии.
Фотография смерти
Но фотография вируса производила на толпы туземцев необыкновенное впечатление. Загадочная смерть, лишившая их нормальной жизни, ещё не получила имени, зато стало ясно, как она выглядит. Она материализовалась. В каждой деревне, пока разбирали завал на дороге, Пиот показывал заветную фотографию, и спрашивал, есть ли заболевшие. Почти до самого Ямбуку их не было.
С больными лихорадкой встретились, когда наконец прибыли в несчастную миссию. Пока мальчишки ловили для экспедиции крыс, летучих мышей и клопов (в которых вируса так и не нашли), врачи отбирали пробы крови и опрашивали тех, кто оплакивал умерших. Нанесённая на график кривая заболеваемости явно клонилась вниз, причём эта тенденция началась сразу после закрытия миссионерской больницы 30 сентября.
Проклятая больница
Петер Пиот отправился в опечатанное здание миссии посмотреть на процедурный кабинет. Резиновые крышечки банок с растворами были истыканы иглами шприцев. Некоторые баночки и вовсе были заткнуты ватой. И тут страшное подозрение осенило бельгийцев. Они каждый вечер общались с уцелевшими сёстрами миссии, за рюмочкой вермута услаждая их беседой на родном фламандском наречии. И когда языки у монахинь развязались, их спросили, как именно они делали инъекции.
Сестра Геновева Гизебрехтс охотно поведала, что свои стеклянные шприцы они кипятили с утра, вместе с акушерскими инструментами. Потом весь день одним и тем же шприцем кололи приходящих пациентов, меняя иглы и промывая шприц после каждой инъекции чистой водой. Ведь этого достаточно, не так ли?
Имя для лехорадки
Было очень трудно ответить на этот вопрос. Как сказать самоотверженным женщинам, лучшие годы убившим на эти джунгли, что они из-за своей плохой подготовки стали причиной смерти 280 человек? И что сделают местные жители, услыхав, что медработники разнесли инфекцию, которая иначе закончилась бы на поедателе обезьяньего мяса? Станет эта тёмная толпа вникать в тонкости?

Заболеваемость куру с искоренением каннибализма устремилась к нулю, хотя отдельные спорадические случаи отмечались даже в последнее десятилетие – в связи с чрезвычайно продолжительным инкубационным периодом, который, по разным источникам, может достигать 30-50 лет. Что касается опасных для человека прионных инфекций вообще, то из-за сложностей прижизненной диагностики статистика крайне противоречива, недостоверна и, по мнению ряда ученых, существенно занижена.
2. Причины
Как показано выше, непосредственной причиной заболевания куру является особая форма трансмиссивного (передающегося человеку) прионного белка, способного к самовоспроизводству за счет трансформации белковой ткани, в которой он находится, и приводящего в итоге к массивному губчатому перерождению этой ткани – прежде всего, мозговой.
3. Симптоматика, диагностика
4. Лечение
Эффективной этиопатогенетической терапии прионных губчатых энцефалопатий на сегодняшний день не существует: обычно в течение 4-12 мес (в лучшем случае, до 24 мес) с момента манифестации первой симптоматики заболевший неизбежно погибает. Все известное сегодня лечение носит паллиативный, симптоматический характер и ориентируется на поддержание сомато-неврологического статуса.
Следует отметить, однако, что функциональные клетки не являются совершенно беззащитными перед прионной инвазией и для разрушения чужеродного белка пытаются использовать, в частности, интенсивную оксигенацию. Проблема в том, что прионы блокируют опасный для них кислород внутри самой клетки, что лишь ускоряет ее разрушение и перерождение. В последние годы, как и в случае с диагностикой, появились достаточно оптимистичные сведения об опытах по активизации защитных клеточных механизмов, стимуляции иммунного ответа и преодоления оборонительных барьеров прионного белка, что дает основания предполагать появление, – в обозримом будущем, – эффективного этиопатогенетического лечения спонгиоформных энцефалопатий.

Ку́ру — болезнь, встречающаяся почти исключительно в высокогорных районах Новой Гвинеи у аборигенов племени форе, впервые обнаружена в начале XX века.
Содержание
История
Болезнь была подробно описана в 1957 г. австралийским врачом Зигасом и американцем словако-венгерского происхождения Карлтоном Гайдучеком.
Куру — наиболее типичный пример трансмиссивных прионовых заболеваний человека — губкообразных энцефалопатий. Именно при изучении куру сформировалась концепция трансмиссивных спонгиоформных энцефалопатий человека.
Клиника
Болезнь распространялась через ритуальный каннибализм. С искоренением каннибализма куру практически исчезла. Однако, всё ещё появляются отдельные случаи, потому что инкубационный период может длиться более 30 лет.
В начальной стадии болезнь проявляется головокружением и усталостью. Потом добавляется головная боль, судороги и, в конце концов, типичная дрожь. В течение нескольких месяцев ткани головного мозга деградируют, превращаясь в губчатую массу. Заболевание характеризуется прогрессирующей дегенерацией нервных клеток центральной нервной системы, особенно в той области головного мозга, которая контролирует осуществляемые человеком телодвижения. В результате происходит нарушение контроля мышечных движений и развивается тремор туловища, конечностей и головы. Это заболевание встречается преимущественно у женщин и детей и считается неизлечимым — через 9-12 месяцев оно заканчивается смертельным исходом.
Патогенез
По современным данным, куру — прионная инфекция, один из видов губчатой энцефалопатии.
За открытие инфекционного характера болезни куру Карлтон Гайдучек был удостоен в 1976 г. Нобелевской премии по физиологии и медицине. Деньги премии он пожертвовал племени форе. Сам Гайдучек прионовую теорию не признавал и был убеждён, что губчатую энцефалопатию вызывают так называемые медленные вирусы. Эта теория всё ещё имеет сторонников, хотя их меньшинство.
Прионовую теорию развития губчатой энцефалопатии разработал другой американский учёный Стэнли Прузинер (англ. Stanley Prusiner ), за что тоже был удостоен Нобелевской премии по физиологии и медицине в 1997 г.
Иммунитет
Читайте также:

