Что такое вирус маршала
Обновлено: 24.04.2024
Синдром периодической лихорадки, афтозного стоматита, фарингита и шейного лимфаденита (PFAPA синдром, синдром Маршалла, Periodic Fever, Aphthous Stomatitis, Pharyngitis, Adenitis) — сложное генетическое заболевание и один из наиболее распространенных синдромов периодической лихорадки.
Обычно проявляется в детстве, характеризуется периодическими лихорадками с регулярными интервалами от двух до восьми недель (в среднем 4 недели) и стереотипными клиническими признаками фарингита, афтозного стоматита и шейного лимфаденита. Между эпизодами какие-либо симптомы отсутствуют. Со временем приступы становятся менее тяжелыми, менее частыми и менее продолжительными. У большинства пациентов приступы прекращаются к 10 годам.
Клиническая картина
Периодическая лихорадка — отличительный признак синдрома Маршалла. Начинается внезапно, часто сопровождается ознобом. Температура колеблется от 38,5 до 41 ºC в течение 2-7 дней, а затем резко падает до нормы. До лихорадки у ребенка могут проявляться раздражительность, перепады настроения, он может жаловаться на недомогание, боль в горле, во рту появляются афтозные язвы.
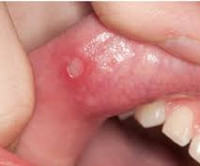
Афтозный стоматит — язвы обычно располагаются на внутренней стороне губ или слизистой оболочки щек, возникают примерно у 40-80% пациентов.
Фарингит (иногда с экссудатом — жидким содержимым в миндалинах, реже с язвами на миндалинах) встречается у 65–100% пациентов.
Шейная лимфаденопатия (увеличение лимфоузлов) сопровождает лихорадку у 60–100% пациентов. Шейные лимфоузлы могут быть болезненными при пальпации.
Во взрослом возрасте эпизоды редко имеют одинаковый интервал между приступами, а при самом приступе редко диагностируется фарингит, при этом чаще возникают боль в груди, головная боль, артралгии (боль в суставах), миалгии (боль в мышцах), глазные симптомы и сыпь.
Диагностика
Диагностических лабораторных тестов для установления PFAPA синдрома не существует. Диагноз в первую очередь ставится на основании истории болезни и результатов осмотра.
В посеве из горла (бактериологическое исследование) может выявляться бета-гемолитический стрептококк группы А (БГСА), но на лечение пенициллинами данные пациенты не отвечают. Это позволяет сделать вывод, что они являются носителями БГСА, то есть имеющиеся симптомы не являются проявлением БГСА-тонзиллофарингита.
В острый период в анализах крови выявляется умеренный лейкоцитоз (13,6 ± 4,5 x 10 9 /л), повышение скорости оседания эритроцитов (СОЭ) и С-реактивного белка (СРБ), нейтропения. Все показатели нормализуются в межприступный период.
PFAPA синдром — это диагноз исключения. В первую очередь исключаются другие причины рецидивирующей лихорадки: инфекция, воспалительные заболевания кишечника, лихорадка при лимфоме Ходжкина, циклическая нейтропения и другие.
Для диагностики имеют значения следующие критерии:
- Более трех задокументированных стереотипных эпизодов лихорадки, возникающих через регулярные промежутки времени. Для отдельных пациентов интервалы между приступами почти идентичны в пределах от двух до восьми недель. Каждый эпизод обычно длится от 2 до 7 дней. Важно, что симптомы каждого эпизода практически идентичны.
- Во время обострения у пациентов часто наблюдается фарингит, шейная лимфаденопатия или афтозный стоматит.
- Нормальные параметры роста и развития у детей.
- Разрешение симптомов в течение нескольких часов после лечения преднизолоном в виде однократной дозы или двух доз с интервалом от 12 до 48 часов.
Лечение синдрома Маршалла
Учитывая благоприятное естественное течение, лечение необязательно.
Клинический опыт показывает, что жаропонижающие средства, такие как ацетаминофен (парацетамол) и нестероидные противовоспалительные препараты (ибупрофен), неэффективны в борьбе с другими симптомами PFAPA, кроме лихорадки.
Для лечения в острый период назначаются глюкокортикоиды (преднизолон) в дозировке 1-2 мг/кг (максимальная дозировка 60 мг). Основным недостатком такой терапии является возможное сокращение интервала между приступами. Это происходит у 19–50% пациентов. После прекращения терапии глюкокортикоидами частота эпизодов возвращается к исходному уровню.
У некоторых пациентов в качестве профилактики в межприступный период могут применяться циметидин или колхицин.
Тонзиллэктомия также является вариантом лечения для пациентов, которые не реагируют или не переносят медикаментозное лечение (глюкокортикоиды с профилактической терапией или без нее), или у которых тяжесть эпизодов сильно снижает качество жизни. Риски хирургического вмешательства и доброкачественный долгосрочный характер PFAPA всегда следует принимать во внимание при решении о тонзиллэктомии. У большинства пациентов с PFAPA после тонзиллэктомии сохраняется афтозный стоматит, при этом другие симптомы, включая лихорадку, полностью регрессируют.
Как происходит лечение синдрома Маршалла в клинике Рассвет?
Диагностикой и лечением PFAPA синдрома должен заниматься специалист, хорошо знакомый с данным заболеванием. В клинике Рассвет любой педиатр может провести полноценную дифференциальную диагностику для исключения других причин лихорадки. Только после этого врач назначит диагностическую пробу с глюкокортикоидами, подберет оптимальный вариант лечения и профилактики. После установления диагноза пациенту нет необходимости проводить лабораторные исследования при каждом обострении.
В клинике Рассвет оториноларингологи не назначают антибактериальную терапию при БГСА-носительстве, если у пациента есть подозрение на PFAPA синдром. Тонзиллэктомия не предлагается пациентам с легким течением, так как в возрасте до 10 лет миндалины вносят важный вклад в работу иммунной системы. Удаление миндалин рекомендуется только в случаях неэффективности других методов лечения.
Ближневосточный респираторный синдром – это острое, высоколетальное инфекционное заболевание, вызываемое РНК-содержащим бета-коронавирусом. Патогномоничными симптомами инфекции служат преимущественное поражение дыхательного тракта с высокой вероятностью развития респираторного дистресс-синдрома взрослых. Клинически заболевание проявляется лихорадкой, одышкой, кашлем, кровохарканьем. Диагностика патологии подразумевает обнаружение вируса и Ат к нему в биоматериале заболевшего. Этиотропная терапия состояния включает противовирусные препараты; в лечении также используются симптоматические средства (жаропонижающие, муколитики и другие).
МКБ-10
Общие сведения
Ближневосточный респираторный синдром (БВРС, MERS) представляет собой острое вирусное поражение респираторного тракта. Впервые о данном заболевании стало известно в 2012 году, когда в Саудовской Аравии был выявлен пациент с симптомами данной болезни. К 2015 г. эпидемия MERS охватила 25 стран Ближнего Востока, Африки, Азии, Европы. Наиболее массовая вспышка инфекции, вызванная бета-коронавирусом, случилась в Южной Корее, где погибло более 30 человек, в карантине находились почти 3000 контактных лиц. Заболеваемость повышается в зимне-весенний сезон (особенно в марте и апреле), что связывают с инфицированием человека от молодых верблюдов. Чаще поражаются взрослые (более 90%) в возрасте 50 лет и старше.

Причины БВРС
Возбудитель заболевания – коронавирус ближневосточного респираторного синдрома, принадлежащий к роду бета-коронавирусов линии С. Впервые у человека данный вирус был выделен в 2012 году, ранее обнаруживался только среди одногорбых верблюдов. Изучение вопроса показало, что животные инфицировались при рождении либо в первые месяцы жизни, в дальнейшем примерно треть из них становились бессимптомными носителями коронавируса. Следовательно, источниками инфекции могут быть как больные животные, люди, так и носители вируса.
Заражение людей с помощью аэрогенного механизма передачи от верблюдов доказано в небольшом числе случаев болезни, чаще всего причиной инфицирования служило употребление в пищу некипяченого верблюжьего молока, недостаточно термически обработанного мяса, соприкосновение с мочой, кровью и фекалиями больного животного при уходе за ним. Заражение здоровых лиц от больного человека происходит преимущественно воздушно-капельным путём, может реализоваться при контакте с инфицированными биологическими жидкостями и в быту через контаминированные коронавирусом предметы обихода.
Описаны внутрибольничные заражения: южнокорейская эпидемия является следствием внутригоспитального инфицирования от нулевого пациента с завозным случаем болезни. Возбудитель малоустойчив в окружающей среде: чувствителен к воздействию стандартных доз дезинфектантов, ультрафиолетовому облучению и нагреванию.
Группами риска по заболеванию являются лица старше 65 лет, с сопутствующими заболеваниями (сахарный диабет, ожирение, патологии почек, сердца, болезни лёгких, ВИЧ-инфекция, злокачественные новообразования), жители коммунальных квартир, бараков, общежитий, военнослужащие, ветеринары, скотоводы, сотрудники зоопарков, цирков, медработники и сотрудники сферы обслуживания. У детей болезнь встречается редко, описанные случаи наблюдались среди больных с врожденными патологиями (синдром Дауна, муковисцидоз и другие).
Патогенез
Патогенез заболевания изучен недостаточно, патоморфологические исследования ввиду религиозных убеждений не могли быть проведены в ряде стран. Определено, что бета-коронавирус обладает тропностью к клеткам бронхиального эпителия и альвеолярным пневмоцитам 2 типа, клеткам почек и Т-лимфоцитам. При попадании в респираторный тракт возбудитель активно размножается в эпителии трахеи, вызывая дискинезию ресничек, клетках бронхов, подвергая их массовой деструкции и нарушая мукоцилиарный клиренс. Внутри альвеолоцитов вирус способен вызывать дисрегуляторные изменения в генах.
Почечная недостаточность при данной патологии обусловлена прямым повреждающим действием вируса, и, в неменьшей степени, гипоксическим поражением тканей. Патогистологически при MERS обнаруживаются геморрагические проявления, апоптоз, диффузные поражения альвеол, сквамозная метаплазия альвеолоцитов, явления бронхиолита, а также формирование эозинофильных гиалиновых мембран, нарушение активности сурфактанта. Были описаны явления портально-долькового гепатита и миозита с атрофическими изменениями мышц; серое и белое вещество головного мозга, кардиомиоциты при данной болезни не имели специфических повреждений.
Иммунитет после перенесенного заболевания, его длительность, напряженность изучаются; есть данные о возможности повторного заражения. Считается, что вирус способен вызывать функциональный паралич системы продукции интерферона, может задерживать физиологическое образование провоспалительных цитокинов.
Симптомы БВРС
Через 2-4 дня развивается клиника тяжелой вирусной пневмонии. Беспокоит появление кашля с необильной мокротой, чувство сжатия, стеснения в груди, одышка с тенденцией к усугублению, иногда появляется кровохарканье. Нарастание дыхательной недостаточности вынуждает больных принимать специальную позу, облегчающую их состояние (сидя, опершись на руки). Отмечается западание межреберных промежутков, надключичных ямок, синюшный оттенок кожи конечностей, изменения сознания (от возбуждения до апатии). Могут появиться признаки поражения мочевыделительной системы в виде тенденции к олигоурии.
Осложнения
Опасность БВРС заключается в развитии острого респираторного дистресс-синдрома, сопровождающегося резкой гипоксией и гипоксемией. Самостоятельное дыхание становится затруднительным, больные нуждаются в вентиляционном пособии. Кроме ДН, к числу наиболее частых осложнений ближневосточного респираторного синдрома следует отнести острую сердечную, почечную, полиорганнную недостаточность. В связи с выполнением инвазивных медицинских манипуляций и лечебных процедур (внутривенные, внутримышечные инъекции, искусственная вентиляция лёгких, постановка сосудистых, мочевых катетеров и др.) возможно появление вторичной бактериальной инфекции.
Диагностика
При подозрении на бета-коронавирусную инфекцию обязательна консультация инфекциониста, пульмонолога и реаниматолога, при выраженном гастроэнтерите - гастроэнтеролога. Этиологическая верификация возбудителя и вспомогательная диагностика проводится физикальными, лабораторными и инструментальными методами, включающими:
Дифференциальную диагностику проводят с атипичной пневмонией (ТОРС) и COVID-19. Необходимо исключить другие респираторные заболевания: грипп, легионеллёз, орнитоз, аспергиллёз, микоплазмоз, пневмоцистоз, туберкулезный казеозный распад лёгких. Требуется разграничение с брюшным тифом, сепсисом, бактериальными пневмониями, бронхитами. Симптомы гастроэнтерита следует дифференцировать с вирусными диареями, энтеровирусной инфекцией, пищевыми отравлениями, сальмонеллёзом и шигеллёзом.
Лечение БВРС
Госпитализации в инфекционный стационар подлежат все больные с подозрением на инфекцию. Контактные лица подвергаются разобщению с коллективом на максимальный срок инкубационного периода MERS (14 суток). Больным рекомендуется обильное питьё, частый приём легких и питательных блюд небольшими порциями.
Специфического лечения ближневосточного респираторного синдрома не разработано. Существующие этиотропные препараты широкого спектра действия должны быть введены в первые дни, в идеале – в первые часы заболевания. Во время вспышек на Ближнем Востоке и Корее наилучшие результаты лечения достигались при применении рибавирина, часто в сочетании с интерфероном α2β. Успешным оказалось использование моноклональных антител к бета-коронавирусу, препаратов сыворотки крови реконвалесцентов. Использование системных глюкокортикостероидов не влияло на уменьшение смертности больных MERS, в ряде случаев их применение было оправдано уменьшением выраженности иммунопатологических реакций.
Симптоматическая терапия предусматривает использование муколитиков, вазопротекторов, антибиотиков (в случае доказанного вторичного бактериального поражения), дезинтоксикационных средств (реополиглюкин, глюкозо-солевые растворы) и других. Нарастание дыхательной недостаточности является показанием для начала оксигенотерапии и перевода больных на искусственную вентиляцию лёгких.
Прогноз и профилактика
Прогноз заболевания зависит от возраста, наличия сопутствующей патологии, своевременности обращения за медицинской помощью, но всегда серьёзный. Среднее число дней до поступления в стационар составляет 0-4 суток от дебюта клинических проявлений; до наступления состояния, требующего неотложных реанимационных мероприятий, ‒ 1-5 суток от начала болезни. Смерть чаще всего наступает через 5-11 дней; летальность при заболевании составляет около 35 %.
Средств специфической профилактики (вакцин) на данном этапе развития медицины не существует, но ведутся активные разработки в этой области. К неспецифическим мерам профилактики относится избегание посещений стран с высокой заболеваемостью MERS (ОАЭ, Саудовская Аравия, Южная Корея, Бахрейн, Катар и ряд других), употребления в пищу верблюжьего мяса и некипяченого молока, отказ от массовых мероприятий, контактов с больными людьми и животными. При вынужденном пребывании рядом с потенциальным источником заражения рекомендуется использование одноразовых масок или респираторов, защитных очков или щитков на глаза, перчаток, халатов (эти правила распространяются и на медицинских работников), частое гигиеническое мытье рук с мылом или антисептическим средством на спиртовой основе.
1. Ближневосточный респираторный синдром/ Краснова Е.И., Проворова В.В., Хохлова Н.И., Куимова И.В.// Лечащий врач. – 2015.
2. Коронавирус ближневосточного респираторного синдрома (БВРС-КоВ) – информация и обзор последних публикаций (по состоянию на 20 января 2014 г.)/ ВОЗ.
4. Эпидемическая вспышка ближневосточного респираторного синдрома в Республике Корея (май-июль 2015 г.): причины, динамика, выводы/ Щелканов М.Ю., Ананьев В.Ю., Кузнецов В.В., Шуматов В.Б.// Тихоокеанский медицинский журнал – 2015 - №3.
Синдром Маршалла (PFAPA-синдром) – это заболевание преимущественно детского возраста, включающее периодическую лихорадку, афтозный стоматит, фарингит, шейную лимфаденопатию. Симптомами являются регулярно повторяющиеся эпизоды повышения температуры выше 39˚С, боли в горле, язвенные поражение слизистой рта, увеличение шейных лимфоузлов. Диагноз устанавливается на основании клиники, анализов крови, посевов отделяемого из зева, исключения других возможных причин рецидивирующей лихорадки. Лечение ограничено глюкокортикоидами или жаропонижающими препаратами, так как антибиотики и противовирусные средства неэффективны. В редких случаях проводится тонзиллэктомия.
МКБ-10
Общие сведения
В 1987 году американским педиатром Г.Маршаллом и соавторами описана ранее неизвестная периодическая лихорадка, которая первоначально была названа синдромом Маршалла. В современных источниках используется название PFAPA-синдром как аббревиатура симптомов, включающих периодическую лихорадку (periodic fever), афтозный стоматит (aphthous stomatitis), фарингит (pharingitis), шейный лимфаденит (cervical adenitis). Распространенность и заболеваемость точно неизвестны. Дебют патологии отмечается в возрасте от 1 до 5 лет и, как правило, к подростковому периоду симптоматика разрешается. В последнее время появились данные о возможности развития PFAPA-синдрома у взрослых. Среди заболевших преобладают мужчины (55-70%).

Причины синдрома Маршалла
Этиология остается неизвестной. Сегодня PFAPA-синдром рассматривается как полигенное или мультифакториальное заболевание, при котором модифицирующую роль играют генетические, средовые факторы, возможные особенности реагирования организма на инфекцию. У 7-10% пациентов выявляются мутации гена MEFV, который участвует в образовании белка пирина гранулоцитами, моноцитами, дендритными клетками, фибробластами кожи, брюшины и синовиальной оболочки. Его предполагаемая функция состоит в снижении воспалительного ответа путем ингибирования активации и хемотаксиса нейтрофилов. Выявляются мутации TNFRSF1A, МВК, гена, кодирующего белок NLRP3.
Цитокиновый профиль при данной патологии позволяет отметить повышение сывороточных уровней интерлейкина-1β (ИЛ-1β), ТNFα, ИЛ-6, ИЛ12р70, в том числе в период между атаками, что указывает на постоянно текущее субклиническое воспаление. Определенный инфекционный агент не выделен, некоторые исследования указывают на возможное участие вирусов Эпштейна-Барр, простого герпеса 1, 2 типов и цитомегаловируса, а также редких бактериальных агентов: Муcobacterium chelonae (микобактерии хелона), Plasmodium (плазмодии), Borrelia (боррелии), Brucella (бруцеллы). У части исследуемых больных выявляется дефицит витамина D.
Патогенез
Точный патогенез не установлен. Современные исследователи относят PFAPA-синдром к системным аутовоспалительным заболеваниям. Их отличием от аутоиммунных являются генетически обусловленные особенности протекания воспалительной реакции и реагирования иммунитета, а не механизмы синтеза антител и активации Т-лимфоцитов при контакте с антигеном. Наличие мутации гена MEFV ведет к синтезу дефектного пирина, который в норме ослабляет и ингибирует чрезмерную восприимчивость организма, а в измененном виде приводит к дефициту ингибитора хемотаксического фактора С5а, что нарушает функцию контроля процесса воспаления.
Ген NLRP3 кодирует белок криопирин, при его мутации моноциты под влиянием разнообразных триггеров начинают синтезировать огромное количество ИЛ-1β. В норме иммунная система способна защитить себя от избытка данного цитокина. При PFAPA-синдроме эта регуляция нарушена, вследствие чего развивается клиническая картина, так как интерлейкин-1β ответственен не только за гипертермию, но и за повреждение, ремоделирование тканей, повышенный уровень маркеров системного воспаления.
Симптомы синдрома Маршалла
Клиническая картина представляет собой лихорадочные эпизоды, которые повторяются каждые 2-12 недель (средний цикл 28 дней). Температура чаще повышается внезапно, лихорадка достигает высоких цифр (от 40 до 41°C). Иногда за сутки перед повышением температуры появляется общая слабость, астения, снижение аппетита. Затем присоединяется афтозный стоматит, при котором появляются мелкие (до 5 мм) язвенные поражения слизистой полости рта – афты. Фарингит характеризуется болью в горле, гиперемией слизистой глотки. В типичных случаях развивается шейный лимфаденит – лимфоузлы в области шеи увеличиваются, становятся болезненными при пальпации.
В 43-48% наблюдений симптомы возникают все вместе, чаще всего встречается стоматит (55%). Крайне редко пациентов беспокоит головная боль, тошнота, рвота, вздутие живота. На 4-5 сутки температура тела нормализуется, воспалительные явления разрешаются. Интервалы между атаками составляют от 2 до 7 недель. Со временем межприступные промежутки могут удлиняться. Особенностью протекания лихорадки является то, что при температуре 40°C общее самочувствие детей остается относительно удовлетворительным. Между эпизодами восстанавливается аппетит, набирается потерянная масса тела. Рост, общее психоэмоциональное развитие не страдает. Течение заболевания доброкачественное, атаки обычно прекращаются к подростковому возрасту. Описание дебютов синдрома Маршалла во взрослом возрасте делает его актуальным не только для педиатрии.
Осложнения
Осложнений синдрома Маршалла описано не было. Долгосрочных исследований у пациентов не проводилось. Однако на фоне афтозного стоматита, фарингита возможно присоединение вторичной инфекции, что может привести к развитию тонзиллита, заглоточного абсцесса, отита, гнойного медиастинита. Длительно текущий воспалительный процесс повышает риск возникновения амилоидоза. Кроме того, рецидивирующие эпизоды лихорадки оказывают изнуряющее действие, вынуждают ребенка пропускать школьные занятия, могут привести к неуспеваемости.
Диагностика
Для постановки диагноза PFAPA-синдрома используют диагностические критерии, предложенные Маршаллом (1987 г.): регулярно повторяющиеся лихорадки с раннего возраста (начало 2-5 лет); присутствие одного из следующих клинических признаков: афтозный стоматит, шейный лимфаденит, фарингит; полностью бессимптомный интервал между эпизодами лихорадки; нормальное физическое и нервно-психическое развитие ребенка; отсутствие циклической нейтропении. На данный момент нет специфических анализов для установления синдрома Маршалла. Диагностический поиск включает:
- Консультацию педиатра, ревматолога. Производится детальный сбор анамнеза пациента: история течения беременности и родов у матери, наследственность, особенности питания, роста, развития ребенка, перенесенные заболевания, информация о вакцинации, наличие или отсутствие контакта с инфекционными больными. Осматриваются слизистые оболочки щёк, глотки, миндалин; проводится аускультация сердца, легких, измерение АД, пульса; пальпация живота, лимфоузлов.
- Клинико-биохимические анализы. В период лихорадки общий анализ крови выявляет лейкоцитоз с повышением нейтрофилов, ускорение СОЭ. В периоды между приступами все воспалительные параметры нормализуются. Также во время атак повышается уровень С-реактивного белка, печеночные ферменты не изменены. Анализ крови на 25-OH может выявлять дефицит витамина Д3- холекальциферола. IgG, IgA, IgM, IgD, прокальцитонин, антинуклеарные антитела, ревматоидный фактор даже при повышении температуры тела остаются нормальными.
- Дополнительные исследования. Посев отделяемого из верхних дыхательных путей на микрофлору и чувствительность к антибиотикам, посев мочи, крови на стерильность (на высоте лихорадки), рентгенография органов грудной клетки, придаточных пазух носа выполняются для исключения инфекционной природы лихорадки. При синдроме Маршалла патологических изменений при данных исследованиях не выявляется.
Дифференциальный диагноз синдрома Маршалла проводят со следующими нозологиями: возвратный тонзиллит, инфекционные заболевания, ювенильный идиопатический артрит, циклическая нейтропения, семейная средиземноморская лихорадка (FMF), синдром гиперглобулинемии D, болезнь Бехчета.
Лечение синдрома Маршалла
Методы лечения все еще являются предметом споров. Антибиотикотерапия, применение противовирусных, антигистаминных препаратов не имеют эффективности; НПВС обладают только кратковременным жаропонижающим эффектом. На сегодняшний день для терапии PFAPA-синдрома успешно используются:
- Кортикостероиды. Одна или две дозы преднизолона (1-2 мг/кг), бетаметазона (0,1-0,2 мг/кг) могут резко прекратить приступы лихорадки в течение нескольких часов. Другие сопутствующие симптомы требуют больше времени для разрешения. Стероиды применяются только во время приступов, указанные дозировки не вызывают токсических эффектов. Глюкокортикоидная терапия способна сократить интервал между приступами, но не предотвращает рецидивы.
- Колхицин. Может быть эффективным для предотвращения частых эпизодов лихорадки, на течение лихорадочного периода он не влияет. Побочным эффектом являются желудочно-кишечные расстройства (в 20% случаев). Было проведено несколько исследований данного препарата, причем большинство из них – в Израиле, где большая доля пациентов несут патогенные варианты MEFV.
- Циметидин. В исследованиях на небольших группах примерно четверть пациентов (24-27%) имели полное разрешение эпизодов лихорадки при его приеме, а еще 24-32% сообщили о частичной эффективности с уменьшением частоты или тяжести приступов.
- Анакинра. В настоящее время в качестве экспериментальной терапии рассматриваются рекомбинантные антагонисты рецептора интерлейкина-1β (анакинра), проводятся исследования данной группы препаратов. Все пациенты продемонстрировали клиническое улучшение, снижение уровня цитокинов в крови.
- Тонзиллэктомия. Является радикальным методом, который приводит к полному излечению. Операция должна выполняться только в случае непереносимости или неэффективности стандартной лекарственной терапии в связи с определенными рисками инвазивного вмешательства (кровотечение, осложнения анестезии).
Прогноз и профилактика
Все проявления синдрома Маршалла обычно самостоятельно разрешаются до подросткового возраста. Фатальные последствия и серьезные осложнения в литературе не описаны. Несмотря на благоприятный прогноз, при появлении схожих жалоб необходимо обратиться к детским специалистам (педиатру, отоларингологу, стоматологу) для обследования, установления диагноза и подбора адекватной терапии. Специфических методов профилактики не существует. Пациентам, страдающим данным синдромом, рекомендовано применять витамин Д3 в дозе 400 МЕ в зимнее время.
1. Клинико-лабораторная характеристика детей с синдромомм Маршалла/ Жданова Л.В., Бимбаев А. Б-Ж.// Вестник Бурятского государственного университета. - 2017.
2. Случай трудной диагностики больной с синдромом Маршалла/ Сафина А.И., Лутфуллин И.Я., Закиров К.З, Шапиро В.Ю.// Казанский медицинский журнал. - 2001.
3. Синдром периодической лихорадки, афтозного стоматита, фарингита и шейного лимфаденита (синдром Маршалла)/ Таточенко В.К. и соавт.// Вопросы современной педиатрии. - 2003.
Синдром Маршалла у детей – это патологическое состояние, для которого характерна периодическая лихорадка. Повышение температуры тела не является проявлением инфекции, наблюдается через примерно одинаковые промежутки времени, с интервалом 2-12 недель. Температурные показатели могут подниматься до фебрильных значений - 39˚С и выше, вероятна и другая симптоматика. Приступы купируются глюкокортикостероидами.
Причины
Этиология синдрома Маршалла полностью не изучена. Как одну из вероятных причин выделяют мутацию гена, который отвечает за контроль развития воспалительного процесса. Из-за хромосомных патологий повышается восприимчивость организма к воспалению. Болезнь, как и в случае с синдромом Апера, зарождается еще в эмбриональном периоде, но физические уродства при ней отсутствуют.

Синдром Маршалла впервые встречается у детей 1-5 лет жизни
Также следует отметить, что при синдроме Маршалла, в отличие от Ретта, болеют преимущественно мальчики. Особенностью синдрома является то, что он принадлежит к аутовоспалительным заболеваниям, для которых характерна особая реакция иммунной системы, касающаяся воспалительного процесса. Организмом вырабатывается повышенное количество цитокина, который приводит к развитию таких состояний:
- гипертермия – повышение температуры тела до высоких фебрильных значений;
- повреждение тканей;
- повышение в крови маркеров системного воспаления.
Иммунная система должна реагировать на выработку патологически большого количества цитокина, но этого не происходит. Воспалительный процесс в организме никак не связан с воздействием инфекционных агентов, что усложняет обследование и постановку диагноза.
Симптомы
Отклонения во внешности ребенка, физические уродства, поведенческие расстройства или нарушения интеллектуальных способностей, как в случае с синдромом Каннера, при Маршале отсутствуют. Малыши развиваются нормально, ничем не отличаются от сверстников.
При синдроме Маршалла у детей внезапно поднимается высокая температура, иногда показатели достигают 40˚С. Фебрилитет может держаться 4-5 суток, затем температурные показатели приходят в норму. Но такое состояние повторяется спустя примерно одинаковые промежутки времени, что дает основание предполагать синдром Маршалла у детей.
Другие сопутствующие признаки:
- афтозный стоматит – ранки на слизистой ротовой полости;
- фарингит – покраснение и першение в горле;
- лимфаденит – увеличение шейных лимфатических узлов, их болезненность при пальпации.
Это основные проявления болезни, но некоторые из них могут отсутствовать. Полный комплекс симптомов наблюдается примерно у половины больных детей.

Полный комплекс симптомов наблюдается приблизительно у 40-50% детей
Совместно с основным симптомом – лихорадкой - иногда ребенка беспокоит головная боль, ухудшение аппетита, вздутие и болезненность живота, тошнота, рвота, слабость. Но как только температура тела нормализуется, все другие проявления исчезают. В период между приступами ребенок чувствует себя хорошо, хотя по результатам анализов крови можно говорить о вялотекущем воспалении.
Диагностика
Для постановки диагноза ребенка следует показать педиатру. Врач проведет визуальный осмотр, изучит жалобы. Как и в случае с синдромом Альпорта, при синдроме Маршалла важную роль играет установление связи с наследственностью. Врачом изучается семейный анамнез болезней, течение беременности.
После осмотра носоглотки, слизистой ротовой полости, пальпации лимфатических узлов, живота, обязательно назначается лабораторное обследование. Основу диагностики составляет:
- общий анализ крови – выявляется лейкоцитоз, повышенная СОЭ;
- биохимия сыворотки – увеличение концентрации С-реактивного протеина;
- иммунограмма – иммуноглобулин A, D, G, M, ревматоидный фактор в норме;
- иммуноферментный анализ – ревматоидный фактор нормальный.
После лабораторной диагностики может потребоваться инструментальная. Делается рентгенография грудной клетки, пазух носа, УЗИ органов брюшной полости, малого таза. Важно исключить соматическое хроническое заболевание, которое может сопровождаться лихорадкой.

Синдром Маршалла иногда принимают за простуду, но лечение не помогает
Дополнительно в ходе обследования иногда требуется помощь ЛОРа, стоматолога, иммунолога, желательна консультация генетика.
Осложнения
Синдром Маршалла не несет угрозы жизни ребенка. Прогнозы благоприятны. К подростковому возрасту все проявления исчезают. Только в редких случаях болезнь остается пожизненно.
Что касается осложнений, то они в большей степени связаны не с аутоиммунными реакциями, а с симптомами данного синдрома. На фоне фарингита и стоматита высока вероятность присоединения вторичной инфекции и развития таких последствий:
- отит;
- заглоточный абсцесс;
- гнойный медиастинит;
- тонзиллит;
- бронхит;
- пневмония.
Из-за часто повторяющихся приступов обострения ребенок вынужден пропускать занятия в школе, в результате чего он отстает от сверстников. Но при желании программу можно изучать на дому. Прогнозы не столь критичны, как при синдроме Ушера, когда ребенок не может посещать школу из-за проблем со слухом и зрением: малыш к 9-10 годам может ослепнуть и оглохнуть.
Лечение
Основу терапии составляют глюкокортикостероиды. Однократного применения бывает достаточно, чтобы купировать приступ обострения. В ряде случаев могут применяться блокаторы Н-2 гистаминовых рецепторов и иммуносупрессоры.
При правильном поддерживающем лечении приступы проходят по мере взросления ребенка. Если состояние ребенка тяжелое, прибегают к радикальным методикам, а именно к тонзиллэктомии. Результаты такое лечения неоднозначны, поэтому прибегают к операции только в крайнем случае.
Прогнозы при синдроме Маршалла оптимистичны.
Читайте в следующей статье: симптомы аутизма у детей
Видео


* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Читайте также:

