Что за вирус у ребенка высокая температура и сыпь
Обновлено: 24.04.2024
Что такое клубничный язык и синдром нашлепанных щек? Почему корь называют первой болезнью, а скарлатину – второй? Почему банальная розеола так пугает родителей? В честь Дня защиты детей говорим про детские инфекции.
Любой студент-медик знает про шесть первичных экзантем. Это инфекционные болезни с похожими проявлениями: они всегда начинаются с лихорадки и сопровождаются кожными высыпаниями, которые и называются иначе экзантемами. Болеют ими в основном дети – обычно легко, но некоторые инфекции из этого списка могут быть опасными, а другие хоть и безобидны, однако часто заставляют родителей понервничать. Вот эта знаменитая классическая шестерка.
Первая: корь
Корь, с которой практикующие педиатры долгое время не сталкивались, сейчас у всех на слуху – вспышка первой болезни распространилась на полтора десятка европейских стран, растет заболеваемость и в России. Корь не такое легкое заболевание, как принято считать. Болеть ею неприятно даже в детском возрасте, а взрослые из-за особенностей работы иммунной системы переносят ее тяжело. Кроме того, она опасна осложнениями, которые могут развиться у любого: коревой пневмонией, гнойным отитом, стенозом гортани, бронхитом, поражениями почек, печени и головного мозга. Последствием кори могут быть глухота или слепота, от нее до сих пор умирают.
Типичный симптом: пятна Бельского – Филатов – Коплика – похожая на манную крупу белая сыпь, окруженная красной каймой. Они появляются на слизистой щек примерно за сутки до коревой сыпи.
Профилактика и лечение: лекарств от кори нет, самая надежная профилактика заражения – двукратная вакцинация.
Вторая: скарлатина
Скарлатину вызывает гемолитический стрептококк группы А. Она похожа на ангину, но проявляется не только высокой температурой, общим недомоганием и болью в горле, но и мелкой сыпью, которая обычно через сутки после начала болезни выступает на щеках, на сгибах рук и ног, под мышками, по бокам тела. Скарлатина – очень заразная болезнь, по санитарным нормам она подлежит контролю: поставив такой диагноз, врач должен сообщить в орган эпидемического надзора. После выздоровления устанавливается карантин до 12 дней.
Типичный симптом:клубничный язык – поверхность языка алого цвета, усеяна белыми точками.
Профилактика и лечение:гемолитический стрептококк передается воздушно-капельным путем, риск заражения снижает личная гигиена — мытье рук, влажная уборка и пр. Лечат скарлатину антибиотиками.

Третья: краснуха
Учитывая высокую заразность краснухи и тот факт, что выделять вирус больной начинает задолго до появления первых симптомов, заболеть ею легко, если нет прививки. Часто краснуха протекает очень легко, порой только с сыпью, а то и вообще бессимптомно. Иногда, когда высыпаний нет, ее принимают за легкое ОРВИ. При этом больной все равно заразен.
Главную опасность краснуха представляет для беременных женщин: заражение во время беременности может привести к прерыванию или тяжелым патологиям у плода. Риск тем выше, чем меньше срок беременности, именно поэтому анализ крови на антитела к краснухе и, если он отрицательный, последующая прививка, входят в план подготовки к зачатию. Детей от краснухи прививают одновременно с корью – в 12 месяцев и 6 лет.
Типичный симптом: увеличение шейных лимфоузлов перед появлением сыпи, красные точки на небе – так называемые пятна Форксгеймера. Сама сыпь на ощупь гладкая, похожа на капли краски. Она выступает сначала на лице и за ушами, потом на остальных участках кожи.
Профилактика и лечение: от краснухи есть вакцина, а специфического лечения нет.
Четвертая: мононуклеоз
Раньше четвертой была болезнь Филатова-Дьюкса – скарлатинозная краснуха. Ее описывали как легкую форму скарлатины – с невысокой температурой, увеличением лимфоузлов и похожей сыпью, которая проходила сама и не давала осложнений. Впоследствии она перестала считаться самостоятельным заболеванием.
Типичные симптомы: длительная лихорадка, воспаление миндалин, значительное увеличение лимфоузлов, ампициллиновая сыпь.
Профилактика и лечение:личная гигиена – вирус Эпштейна-Барра очень распространен и легко передается воздушно-капельным путем и при бытовом контакте (мононуклеоз еще называют болезнью поцелуев). Лечат заболевание противовирусными и симптоматическими препаратами.
Пятая: инфекционная эритема
Пятая болезнь, парвовирусная инфекция, болезнь пощечины — все это инфекционная эритема, очень распространенная среди детей. Начинается она с лихорадки, головной боли и насморка, но от ОРЗ отличается высыпаниями на щеках, а потом и на теле. Сыпь медленно проходит, иногда зудит, становится ярче, например, на жаре. Пятая болезнь, которую вызывает парвовирус B19, протекает легко и без последствий. Однако есть две категории людей, для которых эта инфекция может быть опасна – беременные, особенно на ранних сроках, и больные анемией, в частности серповидноклеточной. Им при заражении парвовирусом нужно обратиться к врачу.
Типичный симптом:у детей – синдром нашлепанных щек (ярко-красная кожа на щеках), у взрослых – боль в суставах. Сыпь на теле похожа на кружева.
Профилактика и лечение:личная гигиена, лечение обычно не требуется.
Шестая: розеола
Эта болезнь очень пугает родителей, а врачи не всегда ее узнают, что приводит к ненужному назначению антибиотиков. У ребенка внезапно поднимается высокая температура, которая плохо поддается снижению с помощью жаропонижающих средств. Никаких других симптомов нет — ни кашля, ни насморка, ни каких-либо болей.
На самом деле в розеоле нет ничего опасного. Она развивается, когда ребенок заражается вирусом герпеса 6 типа. Происходит это настолько часто, что до 5 лет розеолой успевают переболеть практически все дети. Перенести ее можно только один раз в жизни.
Типичный симптом: ровно через 3 суток температура резко нормализуется (отсюда другое название розеолы – детская трехдневная лихорадка) и еще через сутки появляется сыпь.
Профилактика и лечение: не требуются — розеола не опасна и проходит самостоятельно.
Конечно, этими шестью болезнями список инфекций, которые могут сопровождаться высыпаниями, не исчерпывается. Он довольно большой – это и ветрянка, и энтеровирусная инфекция, и иерсиниоз, и опоясывающий лишай, и многие другие. К сожалению, среди таких инфекций есть и очень опасные, при которых промедление может привести к тяжелым последствиям и гибели человека. Как не пропустить подобные ситуации, на что обращать особое внимание, когда сыпь – тревожный симптом, в каких случаях нужны лабораторные исследования рассказывает врач-педиатр Елена Никифорова, медицинский эксперт лаборатории персонифицированной медицины ЛабКвест.

В каких случаях нужно сдавать анализы?
– Как правило эти заболевания диагностируются клинически, потому что есть типичная картина болезни. Это касается кори, краснухи, розеолы, инфекционной эритемы, при которых сыпь появляется в определенный момент и поэтапно. При кори диагноз в дальнейшем подтверждается в инфекционном отделении – эту болезнь не лечат на дому. При краснухе врач может назначить общие анализы крови и мочи, если есть подозрения, что присоединилась бактериальная инфекция.
При скарлатине диагностикой является тест на стрептококк группы А. Есть домашние тесты, которые помогают на месте дифференцировать возбудителя, в лаборатории берется мазок из зева. Сдать анализ нужно оперативно, при первых симптомах, до начала лечения и даже использования симптоматических средств – спрея для горла, таблеток для рассасывания и пр. Если результат положительный, а у ребенка температура, красное горло, налеты на миндалинах, назначается антибиотик.
Сейчас массово назначают анализ крови на антитела к вирусу Эпштейна-Барр, который вызывает мононуклеоз. И зачастую лечение назначается даже в том случае, если выявляются антитела типа IgG, которые говорят о перенесенной ранее инфекции и сформировавшемся иммунитете. Мононуклеоз же лечится только в острый период – определить это можно с помощью исследования крови на антитела типа М (IgM).
Когда лихорадка и сыпь – повод вызвать скорую помощь?
Геморрагическая сыпь может появиться и при таком заболевании, как идиопатическая тромбоцитопения. Это аутоиммунная болезнь, которое может развиться на фоне любого инфекционного процесса. У больного падает уровень тромбоцитов в крови и может появиться характерная сыпь – обычно на ногах, на животе. Идиопатическая тромбоцитопения может быть жизнеугрожающей, поэтому при обнаружении на коже пурпурной сыпи, пятен, мелких синяков нужно обратиться к врачу.

В 2015 году в серии клинические рекомендации Союза педиатров России, вышел сборник "Лихорадящий ребёнок. Протоколы диагностики и лечения." В нем пересмотрены некоторые моменты относительно действий врачей и родителей при повышении температуры у детей при различных заболеваниях. В этой статье я постарался собрать ответы на наиболее часто задаваемые родителями вопросы с учетом современных рекомендаций и практического опыта.
Какая температура является поводом для паники?
Вот чего не нужно, так это паники. По современным данным, лишь температура свыше 40 градусов может нанести вред детям с хроническими заболеваниями.
Изначально здоровые дети переносят высокую температуру без последствий для здоровья. Здоровый ребенок просто не способен нагреть сам себя до опасных цифр. Но, его так нагреть можно извне, неправильными действиями. Например, при обычной лихорадке укрыть одеялом, при температуре воздуха в комнате выше 22°С. Но это уже не лихорадка, а именно гипертермия, состояние при котором нужно вызывать скорую помощь. Основное отличие – не помогают жаропонижающие и обтирания.
Но ведь высокая температура говорит об опасной болезни?
Как раз у детей вовсе не цифры градусника указывают на опасность. Опасна не температура, а болезнь, ее вызвавшая. Высокая температура может быть и при неосложненной ОРВИ, которая пройдет за 2-3 дня. Или при безопасной детской инфекции – внезапная экзантема, ее еще называют: розеола, трехдневная лихорадка, температура нередко 40-41°С. А при опасной болезни менингит, часто может не превышать 39,5. Есть и опасные заболевания, сопровождающиеся температурой. Вот что требует вызова скорой помощи:
- возраст до 3 месяцев
- появление наряду с холодными руками и ногами "мраморного" рисунка на "гусиной коже"
- отсутствие видимых признаков болезни, кроме повышенной температуры у ребёнка до 3 лет
- сохранение температуры выше 38,5 на 4 день болезни с появлением частого дыхания
- сыпь на коже, не бледнеющая при надавливании пальцем
- невозможность прижать подбородок к груди и/или выбухание родничка
- боль в животе
- боли в ногах и/или в руках
- температура через 2 часа после приема жаропонижающего стала выше, это признак перегрева – гипертермии.
А как же судороги?
Наблюдаются примерно у четырёх детей из ста и не зависят напрямую от высоты подъема температуры. Кроме того, не являются опасными для здоровья, хотя, несомненно, очень пугают родителей. Помощь при возникновении фебрильных судорог заключается в повороте головы набок и обеспечении доступа свежего воздуха. Все необходимые препараты вводятся врачом "скорой", которую необходимо вызвать и встретить другому взрослому.
И что, совсем ничего опасного в высокой температуре нет?
Есть, это обезвоживание – потеря жидкости из-за испарения с дыханием и потом. При лихорадке ребенка сложно уговорить пить, но именно в этот момент это ему необходимо.
А холодные руки и ноги?
Чаще всего это кратковременное явление, не требующее вмешательства врача и не представляющее угрозы здоровью.
На сколько нужно сбивать температуру?
На 1-1,5 градуса достаточно, ибо только с помощью повышения температуры организм ребёнка борется с инфекцией.
При каких значениях градусника давать жаропонижающие?
Привожу общие рекомендации, нужно советоваться с врачом, который лечит вашего конкретного ребенка.
- У детей в возрасте до 3 месяцев – с 38°С
- У детей старше 3 месяцев, не имеющих хронических заболеваний – с 39°С
- У детей с заболеваниями головного мозга, сердца и лёгких – с 38,5°С
Только ли эти цифры являются основанием?
Нет. Цифры на градуснике не имеют значения для начала приема жаропонижающего, если ребёнок:
- очень плохо переносит повышенную температуру, ведёт себя беспокойно
- имеет "мраморный" рисунок на бледной "гусиной коже"
- дрожит, его "бьет озноб"
Какие лекарства использовать?
Только на основе ибупрофена и парацетамола, названия действующего вещества всегда указаны на упаковке под торговой маркой жаропонижающего.
Почему они не помогают?
Самая частая причина – неправильная дозировка, расчет дозы на возраст, а не на вес ребёнка. Второй частой причиной является обезвоживание. Третьей - ребенок слишком тепло одет, укрыт, в комнате тепло.
Какую дозу надо дать?
Самым популярным жаропонижающим на основе ибупрофена является "Нурофен для детей" в виде сиропа. Нужно вес ребёнка в килограммах разделить пополам. Например, если вес 10 кг, то 10:2 = 5 мл детского Нурофена и следует ему дать. Такую дозу можно повторить не раньше, чем пройдёт 8 часов.
Самым удачным по форме выпуска жаропонижающим является "Эффералган" сироп для детей с действующим веществом парацетамол. Его мерная ложка позволяет набирать дозу лекарства сразу на вес, не вычисляя ее в мг.
Все остальные препараты "Панадол", "Калпол", "Парацетамол" сироп и т.п. требуют математических действий, умножения веса на 0,6. Например, если ребёнок весит 10 кг, то 10*0,6=6 мл "Панадола" следует дать. Такую дозу можно повторить через 6 часов.
Можно ли их чередовать?
Можно, но между приёмами парацетамола и ибупрофена должно проходить не менее 2 часов. Если их принять вместе, то есть опасность повреждения почек.
Почему нельзя другие лекарства от температуры?
Медицинские исследования не выявили реальной пользы от других лекарств, зато определили вред каждого:
- "Но-шпа" не имеет эффекта при холодных руках и ногах, зато имеет список побочных эффектов.
- "Анальгин" опасен развитием потери сознания и не должен использоваться родителями без присутствия работников служб скорой и неотложной помощи.
- "Найз" у одного из 250 принимавших его пациентов вызвал повреждение печени
- "Аспирин" может вызывать у детей поражение печени и головного мозга
Сколько нужно пить жидкости, чтобы снижалась температура?
На каждый килограмм веса ребенку в час надо выпивать 4 мл. То есть, если ребёнок весит 10 кг, то каждый час он должен выпивать не менее 10*4=40 мл.
Можно ли обтирать?
Что же делать с холодными руками и ногами?
Их нужно аккуратно согреть, мягко растирая до легкого покраснения кожи, для чего использовать шерсть, махровое полотенце или просто свои ладони.
Сколько ждать эффекта от жаропонижающего и обтирания?
Два часа. Если температура не снизилась, то следует дать второе жаропонижающее, продолжить обтирания и выпаивание ещё 2 часа. Если температура не снизилась и/или ещё повысилась, то вызвать "скорую".
Чем может помочь "скорая"?
Оценить состояние ребенка, определить, нужна ли в этом случае госпитализация. Оказать помощь путём инъекционного введения лекарств и врачебных методов снижения температуры у ребёнка. Именно при лихорадке, реально она нужна в очень небольшом проценте случаев, неэффективности жаропонижающих, связанных с гипертермией – состоянием, осложняющим лихорадку, когда ребёнок не способен отдать тепло тела.
Как правильно измерять температуру?
Измерение температуры подмышкой ртутным стеклянным термометром у детей уже признано наименее предпочтительным из-за опасности его разбить. На смену ему пришли электронные и инфракрасные термометры. Мало кто знает, но для получения результата, сравнимого с ртутным термометром, электронный должен находиться подмышкой то же самое время. То есть, 5 минут, если ребенок находился при комнатной температуре. И 10 минут, если находился до измерения при более низкой температуре.
Почему электронные градусники показывают температуру ниже?
Причины резные: неплотное прижатие, измерение меньше 5 минут, пот, спазм сосудов кожи, разряд батарейки, отсутствие заводской установки на измерение температуры кожи. Можно использовать эти термометры с учетом поправки. Для этого взрослый, без повышенной температуры, ставит под одну подмышку электронный, а под другую – ртутный. Измеряет 5 минут и сравнивает. Например, получили 35.6 и 36.6 соответственно. При последующих измерениях электронным будете прибавлять 1 градус.
Какой термометр лучше?
Температуру равную подмышечной имеет область виска. Для ее измерения используют инфракрасные термометры. Это самый оптимальный метод для родителей на сегодня. Для правильного применения нужно гораздо меньше тонкостей: вытереть пот с виска, убрать волосы, держать на правильном расстоянии (указано в инструкции), вовремя менять батарейку, произвести настройку на измерение температуры височной области (тоже написано в инструкции). Использование других термометров: в соске, ушных, полосок для лба – чревато ошибками измерения в сторону занижения или ложного повышения.
Как часто измерять температуру?
Ребенку с лихорадкой необходим контроль температуры:
- каждые 6 часов, если не требуются жаропонижающие
- каждые 4 часа при их эффективном применении
- каждые 2 часа при неэффективном применении.
Ребенку с нормальной температурой, но имеющему острое заболевание – каждые 12 часов, вечером измерить. Здоровому ребенку с риском острого заболевания по контакту или повышения температуры на прививку, по состоянию, для контроля измерить раз в сутки, вечером. Здоровым детям без риска болезни – не нужно.
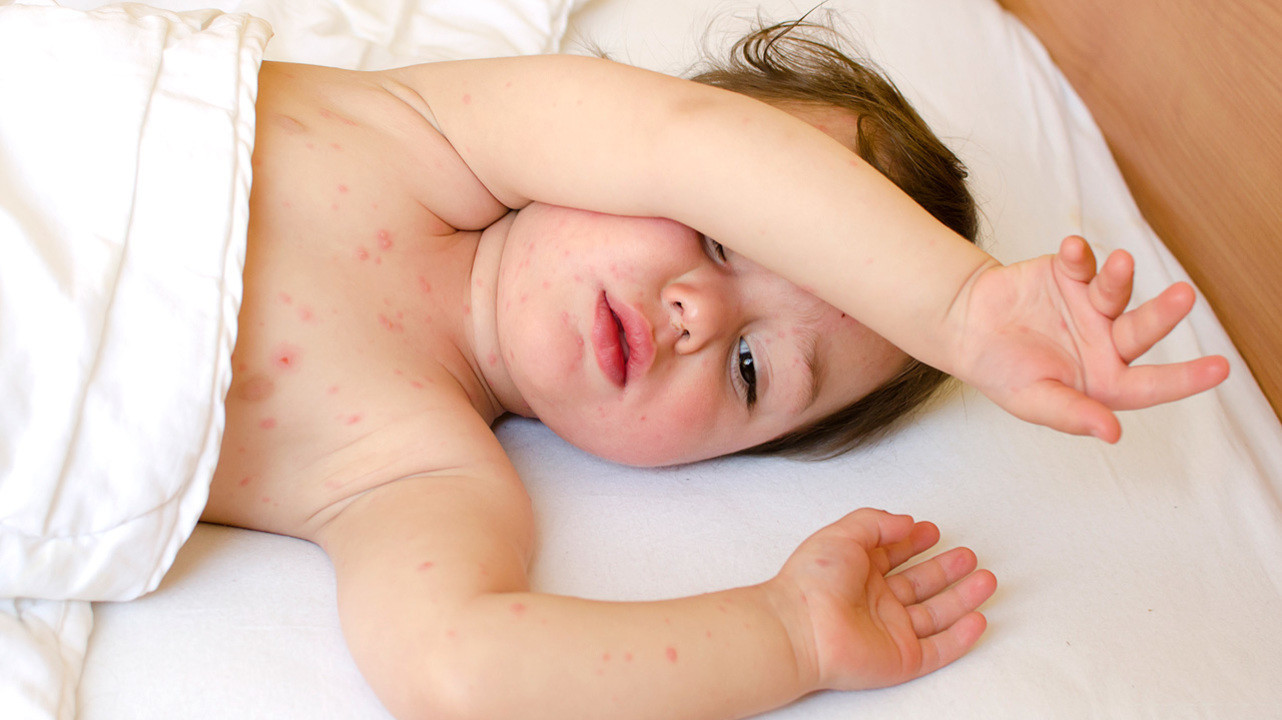
Многие родители сталкиваются с тем, что у их маленьких детей появляется сыпь на разных участках тела, которая может идти вслед за высокой температурой. Такое встречается и у взрослых, причем обычно, такое явление не вызывает сильного беспокойства — оно быстро проходит и не несет каких либо последствий. Однако отсутствие внимательного наблюдения и отсутствие своевременного оказания медицинской помощи может привести к ряду осложнений, влияющих на здоровье человека.
Сыпь, сопровождающаяся температурой, может возникнуть по нескольким причинам. Некоторые лекарственные препараты и аллергические реакции могут спровоцировать это явление как у взрослых, так и у детей.
Наиболее распространенной причиной сыпи с температурой – ряд вирусных инфекций. Дети до двух лет наиболее подвержены таким заболеваниям. Их иммунная система еще не функционирует в полной мере и может остро реагировать на внешних возбудителей. У взрослых подобная клиническая картина наблюдается реже, и в основном как осложнение другого заболевания или из-за ряда внешних факторов.
Несмотря на то, что некоторые из этих инфекций могут привести к ряду негативных последствий, большинство из них не нуждаются в лечении, а симптомы исчезают самостоятельно.
Важно: В некоторых случаях, сыпь может возникнуть уже после того, как температура тела начала приходить в норму. Это является своеобразным признаком эффективной борьбы организма с инфекцией. Однако некоторые пациенты могут начать паниковать, полагая что их состояние усугубляется.
Помимо лихорадки и сыпи, у пациента могут наблюдаться следующие общие симптомы:
- Быстрая утомляемость;
- Озноб;
- Сильный зуд и боли на пораженных участках кожи;
- Головные боли.
Сама сыпь, в зависимости от вида инфекции, может выглядеть как обычные красные пятна, так и в виде шишек или папул с жидкостью внутри. Локализация сыпи также зависит от типа инфекции, что позволяет сузить круг заболеваний при диагностике.
Следует помнить, что вирусные заболевания передаются воздушно-капельным путем при разговоре, кашле или чихании. Человек может распространять болезнь уже за несколько дней до того как появиться сыпь. При этом контакт с пораженным участком кожи пациента не вызывает заражения.
Несмотря на то, что подхватить вирусное заболевание может любой человек, дети уязвимы к ним в большей степени. Самые распространенные инфекции, которые вызывают лихорадку, сопровождающуюся сыпью, поражают преимущественно детей до 5 лет.
Розеола
Один из самых распространенных видов заболевания, при котором наблюдается сыпь с температурой. Вызывается вирусом герпеса 6-го типа. Поражает детей в возрасте от 6 месяцев до 2 лет. Взрослые подвержены данному заболеванию значительно реже.
Розеола не нуждается в активном лечении, потому что болезнь не опасна для здоровья ребенка и проходит за 7-10 дней как обычная простуда. В данном случае сыпь возникает после лихорадки и представлена плоскими или выпуклыми розовыми пятнами. Они начинают развиваться на животе, постепенно переходят на руки и лицо.
Инкубационный период составляет 5 - 15 дней, после которого начинают проявляться симптомы:
- Диарея;
- Боль в горле и легкий кашель;
- Раздражительность;
- Плохой аппетит;
- Опухшие гланды.
Ветрянка
Ветрянку вызывает вирус ветряной оспы. Обычно её считают детской болезнью (хотя если заболеть ей в старшем возрасте, то она может стать значительно опаснее). Переболев ветрянкой 1 раз, человек приобретает к ней иммунитет на всю жизнь.
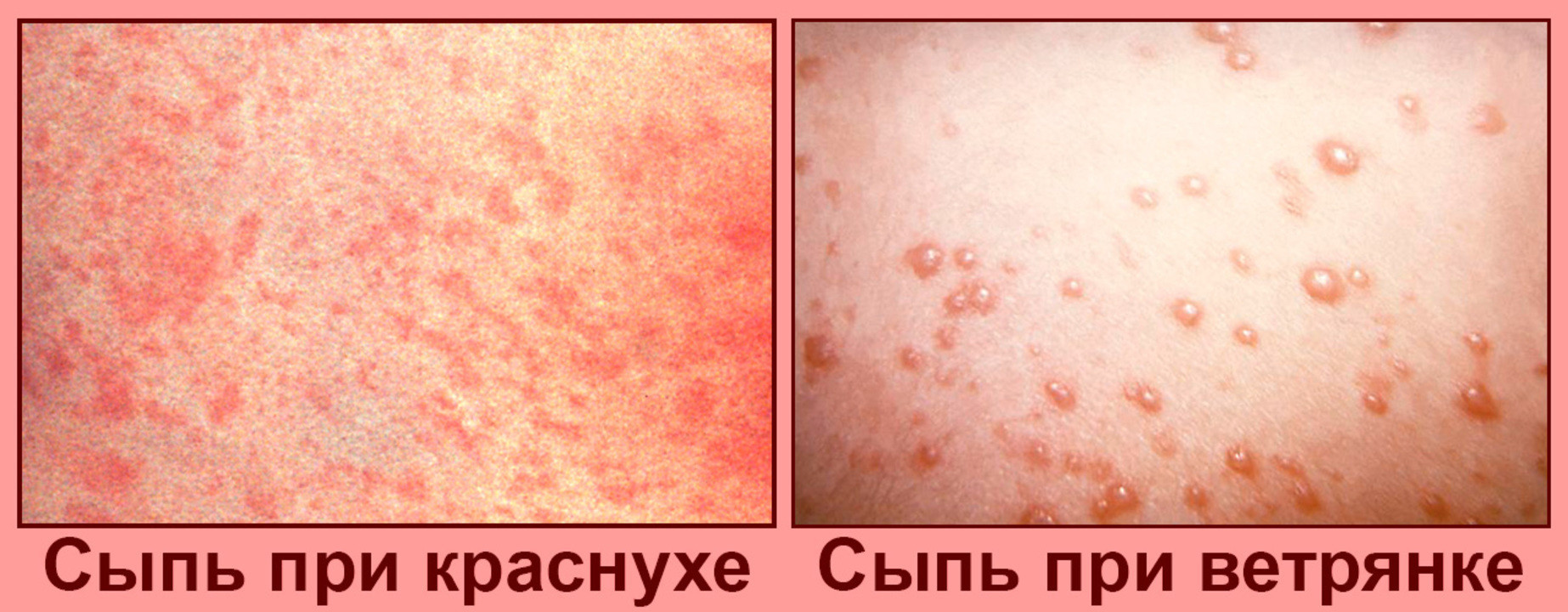
Рисунок 1. Сыпь при краснухе и при ветрянке. Источник: PHIL CDC
Инкубационный период от 7 до 21 дня, после которого появляется сыпь: красные или розовые шишки, которые в течении 14 дней покрываются коркой и исчезают. Сыпь сопровождается головными болями и лихорадкой.
Лечение ограничивается мазями местного применения и изоляцией больного от окружающих. Также рекомендуются теплые ванны.
Ветрянка наиболее опасна для беременных. Возрастает риск рождения детей со следующими отклонениями:
- Проблемы с интеллектуальным развитием;
- Патологии глаз;
- Физическая недоразвитость (малый рост).
Краснуха
Заболевание, которое обычно поражает детей от 5 до 9 лет. Помимо температуры и сыпи наблюдается увеличение лимфатических узлов. Краснуха представляет собой легкую инфекцию, которая проходит в течение одной недели даже без лечения.
Сыпь представляет собой розовые или красные пятна, которые возникают на лице, постепенно распространяясь на другие части тела.
Данное заболевание может представлять опасность для беременных, так как это может привести к хронической краснухе плода, что повышает вероятность выкидыша или физических отклонений после рождения малыша.
Мононуклкоз
Мононуклеозу подвержены все возрастные группы, но наиболее он распространен у подростков. Распространяется через слюну, поэтому его еще иногда называют болезнью поцелуев.
Инкубационный период длится в течении 4-6 недель, после чего проявляются такие симптомы:
- Головная боль;
- Быстрая утомляемость;
- Сыпь, в виде розовых и пурпурных бляшек или дисков на коже или во рту;
- Воспаление миндалин;
- Повышенная потливость.
Симптомы наблюдаются от 1 до 2 месяцев и их иногда сложно отличить от симптомов гриппа.
Болезнь может протекать незаметно без вреда для организма, но в редких случаях может вызвать осложнения:
- Ангина;
- Тонзиллит;
- Анемия;
- Менингит.
Вирусные заболевания, которые опасны для здоровья взрослого человека

Источник: Polina Tankilevitch: Pexels
Существует ряд вирусных заболеваний, которые могут вызвать сыпь с лихорадкой и у взрослого человека. Эти болезни не распространены в России, но ими можно заразиться во время отпуска в тропических и жарких странах.
Вирус Зика. Заболевание распространено в Центральной и Южной Америке. Передается через укусы насекомых, переливании крови и половом акте. Симптомы представляют собой сыпь в виде розовых плоских пятен или гноящихся бугорков. Часто болезнь проходит бессимптомно.
Сама сыпь не опасна для здоровья, но заболевание может вызвать ряд осложнений, особенно у беременных женщин:
- Увеличивается вероятность рождения детей с микроцефалией (маленькой головой или головным мозгом);
- Менингит;
- Менингоэнцефалит;
Синдром Гийена-Барре — аутоиммунного заболевания способного привести к параличу.
Лихорадка Западного Нила. Вирус передается человеку от птиц через укус насекомых. Симптомы развиваются редко, однако они могут привести к серьезным последствиям:
- Потеря зрения;
- Паралич;
- Судороги;
- Кома.
Заболеванию наиболее подвержены люди пожилого возраста (от 60 лет).
Лихорадка денге. Также распространяется преимущественно через укусы насекомых. Симптомы схожи с симптомами гриппа и длятся около 10 дней.
У небольшого процента заболевших может развиться более тяжелая форма заболевания – геморрагическая лихорадка денге. В таком случае у пациента могут наблюдаться такие признаки:
- Кровотечение из носа и десен;
- Нарушение кровообращения и повреждение сосудов;
- Увеличение печени.
Эти симптомы могут привести к шоковому синдрому денге, который может привести к смерти.
Когда обращаться за врачебной помощью
Многие вирусные заболевания не несут серьезной опасности для организма. Болезнь протекает гладко и проходит без особых осложнений в течении 7-14 дней. Несмотря на это, такие заболевания могут с трудом поддаваться лечению. Некоторые вирусные заболевания полностью резистентны к антибиотикам и требуют особого подхода и наблюдения специалистов.
Симптомы, при которых необходимо обратиться за врачебной помощью:
- Сыпь не проходит долгое время (более 10 дней) и не наблюдается признаков улучшения;
- Температура выше 39 градусов;
- Вместо пятен начинают образовываться пузырьки c жидкостью;
- Сыпь распространяется очень быстро по всему телу;
- Сыпь вызывает явно выраженные болевые ощущения;
- Пораженные части тела опухают.
Особое внимание следует уделять и общему состоянию пациента. Плохой аппетит, быстрая утомляемость и постоянная слабость, при которой больной не может выполнять повседневные действия, говорят о необходимости консультации с лечащим врачом.
Беременным женщинам следует внимательно относится к таким симптомам, потому что вирусные заболевания могут негативно повлиять на здоровье ребенка.
Важно: При появлении симптомов вирусных заболеваний во время посещения тропических районов или после возвращения из них, необходимо немедленно обратиться за медицинской помощью. Такие заболевания могут быть крайне опасны для здоровья человека.
Диагностируются такие заболевания быстро. Врач может установить тип заболевания по характеру сыпи и другим характерным симптомам. Для подтверждения диагноза, в большинстве случаев, достаточно анализа крови.

Источник: Howcast / YouTube
При обычных условиях, во время лечении подобных вирусных заболеваний, врач назначает курс антибиотиков, в зависимости от типа заболевания.
Чтобы бы смягчить симптомы, назначают мази или кремы местного применения. Для большего эффекта, при больших площадях поражения – компрессы.
Облегчить симптомы позволяют не сложно, например можно:
- Носить свободную и мягкую одежду;
- Принимать теплые ванны;
- Соблюдать постельный режим.
Самый эффективный метод профилактики таких заболеваний — вакцинация. Обычно детям её назначают в возрасте от 12 до 15 месяцев. Повторную вакцинацию проводят в 4-6 лет.
Не следует забывать о том, что такие заболевания заразны, и поэтому важно иметь возможность изолировать пациента — или как минимум обеспечить здоровых членов семьи средствами индивидуальной защиты. При этом и заболевшим и ухаживающим важно соблюдать правила личной гигиены, чтобы снизить риск развития осложнений.
К вирусным заболеваниям, которые сопровождаются сыпью и лихорадкой, следует относится внимательно, но без излишней осторожности. В подавляющем большинстве случаев, такие болезни проходят сами, не вызывая значительного дискомфорта и вреда. Наблюдение за симптомами и общим состоянием здоровья позволят избежать редких осложнений, а постельный режим и хороший уход ускорят выздоровление.
Все чаще пациентами ковидных отделений становятся дети. И если раньше полагали, что почти у всех несовершеннолетних коронавирус протекает в легкой форме, то сегодня ситуация изменилась. В России более чем у половины детей с COVID-19 отмечаются яркие клинические проявления, а у многих болезнь протекает в тяжелой форме. Как маленькие пациенты справляются с коронавирусом и нужна ли им вакцинация? Ответы на эти и многие другие вопросы читайте в нашем материале.
Болеют ли дети коронавирусом?
Сегодня количество зараженных коронавирусом детей постоянно растет. Согласно данным Американской академии педиатрии, в США ковидом переболело почти 7 миллионов детей, что составляет 17% от всех случаев за все время пандемии¹. При этом отмечается устойчивый рост доли зараженных детей в общей структуре заболеваемости. Например, за первую неделю декабря 2021 года дети составили почти четверть от всех случаев заболевания (24,6%).
Дети болеют легче, чем взрослые?


эксперт

Европейский Медицинский Центр, врач-педиатр
Опаснее ли омикрон-штамм для детей?
Согласно статистическим данным, которые поступают из США, очередная эпидемическая волна, вызванная штаммом омикрон, спровоцировала существенный рост не только заражений, но и госпитализаций среди детей. Значит ли это, что новый штамм более опасен для детей? Точного ответа на этот вопрос пока нет, и вот почему.
- Штамм омикрон намного заразнее как оригинального варианта коронавируса, так и штамма дельта. Это значит, что за единицу времени заражается больше людей, в том числе и детей. В данном случае провести четкие разграничения между контагиозностью вируса и его опасностью для здоровья очень сложно. Более заразный вирус увеличивает смертность (количество смертей на 100 тыс. населения), но при этом предварительные данные показывают, что у омикрона ниже летальность.
- Дети — наименее вакцинированная категория. Они хуже взрослых защищены от коронавирусной инфекции. Лишь недавно в ряде стран начали вакцинировать детей старше 5 или 12 лет.
- Изменилась политика противоэпидемических ограничений в странах. Если с появлением коронавируса сразу же были введены жесткие ограничения (в частности, закрытие школ), то сейчас ситуация иная. Подавляющее большинство школ работают в привычном режиме, что способствует распространению вируса. Поэтому мы не можем сравнивать оригинальный вариант вируса (или дельту) со штаммом омикрон.
- Штамм омикрон сохраняет опасность для маленьких детей, у которых бронхи быстрее закупориваются из-за сравнительно узкого просвета. Поэтому дети чаще взрослых страдают бронхитами и их осложнением — бронхиолитом.




Что делать, если ребенок заболел коронавирусом?
Делать нужно все то же самое, что и в случае заражения взрослого человека. В первую очередь необходимо связаться со своим педиатром и четко обрисовать ситуацию. Врач спросит о текущих симптомах у ребенка (ухудшаются ли они?), возможных контактах и других обстоятельствах, которые позволят доктору дать нужные рекомендации. Если это легкая (или бессимптомная) форма заболевания, то лечение проводится на дому.

Срочно обратитесь к своему педиатру или вызывайте скорую помощь при следующих симптомах COVID-19 у ребенка:
- высокая температура, которая держится более 3-х суток;
- сильная слабость и сонливость;
- заметное ухудшение аппетита вплоть до отказа принимать пищу и питье;
- сниженная реакция на окружающих;
- боли в груди;
- тахикардия;
- снижение сатурации (насыщенность тканей кислородом) до 94% и ниже.
Родителям нужно изолировать ребенка, особенно от пожилых людей и лиц с хроническими заболеваниями (у которых высока вероятность тяжелого течения болезни). Если вы еще не провели тест на коронавирус (но имеются подозрительные симптомы), то изоляцию нужно выдержать до получения результатов исследований. Сдать ПЦР-тест можно в районной поликлинике или частном медицинском учреждении, который предоставляет такие услуги. Тесты на антитела малоинформативны, поэтому их диагностическая ценность существенно ниже ПЦР-анализа. К тому же, для определения антител нужен забор крови, что вызывает страх у ребенка.
О заражении ребенка нужно сообщить в школу, где будут предприняты противоэпидемические меры. В таких случаях класс закрывается на недельный карантин, а обучение проходит дистанционно.
Как часто дети попадают в стационар?


эксперт

Европейский Медицинский Центр, врач-педиатр
Симптомы коронавируса у детей
Инкубационный период коронавирусной инфекции для детей такой же, как и для взрослых. Это в среднем 2-7 суток (в редких случаях — до 14 дней). Педиатры отмечают, что течение COVID-19 у детей и взрослых отличается. Более того, симптомы ковида отличаются и в зависимости от возраста. Среди общих особенностей коронавирусной инфекции у детей выделяют следующие:
- бессимптомное или очень легкое течение болезни (около 50% случаев);
- боль в горле и небольшой кашель (40-50% случаев);
- легкие расстройства органов пищеварения (тошнота, легкая диарея, спазмы в животе);
- высокая температура тела;
- ковидные пальцы (легкий отек и покраснение/посинение пальцев).
Коронавирус у новорожденных (до 4 недель)
В большинстве случаев у младенцев наблюдается бессимптомное или легкое течение заболевания. Среди симптомов могут быть:
Воспаление легких на фоне ковида у новорожденных бывает крайне редко. Тяжелые формы заболевания могут возникать у малышей с пороками развития органов, недоношенностью и другими серьезными проблемами со здоровьем.
COVID-19 у детей до года
По сравнению с новорожденными, у детей до года коронавирус протекает тяжелее. Чаще всего в этой возрастной группе COVID-19 вызывает желудочно-кишечные расстройства, в частности, рвоту и диарею. Повышение температуры тела часто незначительное (до 37,5°С). На нарушение пищеварения могут указывать следующие признаки:
- ребенок прижимает ножки к животу;
- у малыша плохой аппетит;
- частые срыгивания;
- ребенок очень беспокойный (плохо спит).
Движение крыльев носа у ребенка может свидетельствовать о наличии одышки и дыхательной недостаточности.

Опасные симптомы
Диарея, частые срыгивания и рвота — опасные симптомы, которые могут привести к обезвоживанию. С поносом и рвотой малыш теряет много влаги. Обезвоживание у маленьких детей — состояние, требующее срочной медицинской помощи.
У малышей до года ковид может протекать и в тяжелой форме. Немедленно обратитесь к врачу при появлении следующих симптомов:
- повышение температуры до 39°С и выше;
- судороги;
- обильная диарея (жидкий стул более 5 раз в сутки);
- появление кровяных сгустков в кале;
- затрудненное дыхание (наличие свиста и хрипов при вдохе или выдохе);
- тахикардия.
Осложнения после коронавируса
«К наиболее частым постковидным проявлениям у детей относятся:
- признаки хронической усталости;
- головная и мышечная боль;
- проблемы со сном и концентрацией внимания.


эксперт

Европейский Медицинский Центр, врач-педиатр
Коронавирусная инфекция у детей 1-5 лет
Дети старше 1 года преимущественно переносят COVID-19 как простуду. Среди симптомов могут отмечаться:
- слабость;
- плаксивость;
- потеря аппетита;
- заложенность носа;
- боль в горле;
- повышенная температура тела;
- затрудненное дыхания (боли в груди/одышка);
- конъюнктивит;
- симптомы со стороны пищеварительного тракта.
В редких случаях у детей этого возраста (и старше) может развиться детский мультисистемный воспалительный синдром (ДМВС или цитокиновый шторм). Это патологическое состояние, связанное с COVID-19 и поражающее сразу несколько систем и органов³. Для такого осложнения характерно резкое повышение температуры, падение давления, спутанное сознание, боли в животе, диарея, отечность, рвота и сильные головные боли. Нередко ДМВС сопровождается воспалением сердечной мышцы и ее оболочек (миокардиты, перикардиты, а также воспаление коронарных артерий).
Изначально мультисистемный воспалительный синдром у детей диагностировался в виде синдрома Кавасаки из-за высокого сходства признаков. Последний представляет собой системное воспаление средних и мелких сосудов и преимущественно встречается среди детей до 5 лет⁴.
Однако вскоре выяснилось, что ДМВС имеет несколько отличий от синдрома Кавасаки:
- ДМВС встречается у детей разных возрастов. Если средний возраст для синдрома Кавасаки составляет 2 года, то для ДМВС — 7 лет. В редких случаях ДМВС бывает и среди взрослых. Поскольку у исследователей пока крайне мало информации об этой патологии, то не совсем понятно, можно ли ее считать только детской.
- При ДМВС чаще, чем при синдроме Кавасаки наблюдаются симптомы со стороны желудочно-кишечного тракта.
Как проявляется коронавирус у детей 6-12 лет
У детей этой возрастной категории COVID-19 обычно протекает как типичная ОРВИ. Среди симптомов чаще всего встречаются боль в горле, насморк, кашель и повышенная температура тела (до 38°С). Значительно реже бывает ломота в теле, боли в мышцах и сыпь.
Группы риска среди детей


эксперт

Европейский Медицинский Центр, врач-педиатр
COVID-19 у подростков
Симптомы коронавируса у детей старше 12 лет практически не отличаются от таковых у взрослых. Это сухой кашель, боль в горле, насморк, головная боль и другие симптомы ковида. Потеря обоняния и вкуса, как и у взрослых, зависит от штамма вируса. При заражении штаммом омикрон эти симптомы стали встречаться редко, в том числе и среди подростков.
Как дети переносят коронавирус?
Дети легче взрослых переносят коронавирусную инфекцию. Но это не значит, что у детей не бывает тяжелых форм болезни (например, упомянутый выше ДМВС) или летальных исходов. Все это присутствует, но на порядки реже, чем у взрослых. В подавляющем большинстве случаев самочувствие детей при заражении коронавирусом остается удовлетворительным.
Почему дети легче переносят COVID-19, до сих пор не до конца понятно. По этому поводу выдвигается несколько теорий:
Как защитить ребенка?


эксперт

Европейский Медицинский Центр, врач-педиатр
Есть ли летальные случаи среди детей?
Случаи смерти от коронавируса среди детей, как правило, связаны с отягчающими обстоятельствами. Это тяжелые хронические заболевания и пороки развития. В данном случае коронавирус выступил в роли триггера, который усугубил течение основных заболеваний у ребенка.
Лечение коронавируса у детей
Терапия при коронавирусной инфекции у детей ничем не отличается от лечения любых других ОРВИ. При легких формах заболевания больному ребенку нужно обеспечить обильное теплое питье. Это позволит быстрее снять вирусную интоксикацию, жар, а также смягчить кашель и боль в горле.
Применять лекарства можно по назначению врача. Это могут быть:
- жаропонижающие (на основе парацетамола);
- антибиотики — только в случае присоединения бактериальной инфекции (COVID-19 НЕ лечится антибиотиками!);
- противовоспалительные препараты — при ломоте в теле, сильной головной боли, среднетяжелом и тяжелом течении болезни;
- антикоагулянты — если у ребенка имеются проблемы со свертываемостью крови (коронавирусная инфекция способствует тромбообразованию);
- другие лекарства — для коррекции имеющихся нарушений у ребенка.
Учтите, что лекарства в большинстве случаев не нужны, поскольку у детей COVID-19 протекает преимущественно в легкой форме. Достаточно соблюдения домашнего режима и обильного питья.
Формы заболевания
Условно выделяют несколько форм коронавирусной инфекции у детей:
- Легкая. Это наиболее распространенный вариант заболевания. При такой форме температура тела повышается не выше 38,5°С. У ребенка нет одышки в спокойном состоянии, уровень сатурации выше 95%.
- Средняя. Температура тела может быть выше 38,5°С, ребенок беспокойный (плаксивый). Одышка в покое не наблюдается, но возникает при физической активности. Уровень насыщения кислородом в пределах 94-95%.
- Тяжелая. При такой форме у ребенка наблюдается одышка и в состоянии покоя. Он испытывает чувство нехватки воздуха, жалуется на дискомфорт или боль в груди. Уровень сатурации — 93% и меньше. Из-за снижения насыщенности кислородом тканей развивается цианоз — появление синюшного оттенка на коже (изначально на кончиках пальцев) и слизистых (на губах).
В очень редких случаях возможна и крайне тяжелая степень коронавирусной инфекции, когда ребенку показана респираторная поддержка (в частности, искусственная вентиляция легких). Как правило, причина подобных случаев — тяжелые хронические заболевания и пороки развития в анамнезе. На фоне COVID-19 обостряются имеющиеся хронические заболевания, что может привести к недостаточности некоторых органов и систем.
Последствия коронавируса у детей
Среди возможных осложнений коронавирусной инфекции у детей отмечают:
- воспаление сердца (миокардиты, перикардиты);
- тромбозы сосудов;
- острую сердечную недостаточность;
- острую почечную недостаточность;
- острый респираторный дистресс-синдром — стремительное нарастание дыхательной недостаточности с широким воспалительным процессом в легких;
- детский мультисистемный воспалительный синдром;
- септический шок;
- полиорганную недостаточность.
Профилактика коронавируса у детей
Детям стоит соблюдать те же профилактические меры, что и взрослому человеку. Родителям нужно приучить ребенка к следующим правилам:
- соблюдать дистанцию в людных местах (однако в школах и детских садах это невозможно);
- носить маску;
- мыть руки с мылом;
- рассказать своим друзьям о заболевании;
- объяснить, что дедушки и бабушки находятся в зоне риска, и контакты с ними лучше минимизировать, особенно в период эпидемических волн.
К неспецифическим мерам профилактики относятся мероприятия, укрепляющие иммунитет в отношении большинства инфекционных заболеваний. К ним относятся:
- сбалансированное питание;
- оптимальный режим физических нагрузок;
- полноценный сон (для ребенка — до 10 часов);
- рациональное распределение труда (учебы) и отдыха.
Прививка от коронавируса детям в России
Специфической профилактикой инфекционных заболеваний является иммунизация прививками. В мире и в России продолжается активная кампания по вакцинации от коронавируса. В некоторых странах уже начали проводить бустерную вакцинацию, а также прививать детей. Например, в США привито уже более 12 млн подростков (12-17 лет). Недавно Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) одобрило использование вакцины Comirnaty (Pfizer/BioNTech) для вакцинации детей 5-11 лет (2 дозы с интервалом в 3 недели)⁶.
Читайте также:

