Чума последний зарегистрированный случай заражения
Обновлено: 24.04.2024
Страна еще не оправилась от пандемии коронавируса, как с юго-востока пришли новые тревожные вести: до России добралась чума.
Возбудители страшной эпидемической болезни были обнаружены на юге Алтая — в Кош-Агачском районе на плато Укок, где часто пасутся животные. Последний случай чумы был зафиксирован здесь еще в 1958 году. В связи с этим по всей Республике Алтай уже вакцинировали более 18 тысяч человек. Специалисты местной противочумной станции уже выразили обеспокоенность, так как плато Укок — туристическое место.
Точно такие же возбудители обнаружились и в соседней Республике Тыва, на территории Овюрского и Монгун-Тайгинского районов. В срочном порядке на территории зараженных районов провели барьерную дезинсекцию — обработку против постельных клопов и блох, являющихся переносчиками чумы. Также в скором времени будет проведена вакцинация — как людей, так и домашнего скота. Вообще население республики ежегодно делает прививку от чумы.
В эти районы чума могла прийти из Монголии, где в начале августа были зафиксированы случаи заболевания людей, в том числе и несколько летальных исходов. Правда, в Роспотребнадзоре эту версию отвергают, так как границы с Китаем и Монголией сейчас закрыты. Но дело в том, что в этих районах распространены сурки, за которыми находятся браконьеры и которые, в свою очередь, переносят блох, от которых болезнь передается людям. Поэтому тувинцам, как и жителям Республики Алтай, настоятельно рекомендуют воздержаться от охоты на этих диких животных.
Кроме того, сразу восемь очагов чумы выявлено в нескольких районах Хабаровского края — там заражаются свиньи. В Нанайском районе уже установили две карантинные зоны — оттуда запрещено вывозить скот, а также производить и продавать сельскохозяйственные продукты. Но здесь речь идет о другой чуме — африканской.
Чума чуме рознь
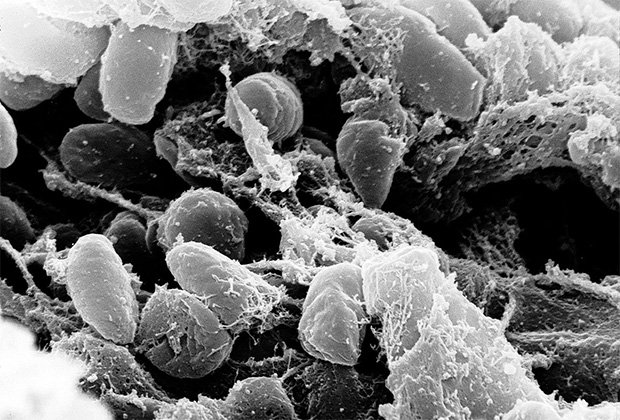
Возбудителем же бубонной чумы, опасной для людей, является вовсе не вирус, а бактерия — чумная палочка. Эта бактерия живет в латентной форме у сурков и крыс, человеку же передается через блох. То есть блоха кусает человека, и он заболевает. При бубонной чуме возбудитель попадает в подмышечные или паховые лимфоузлы, после чего происходит воспаление, интоксикация организма.
Как отметил Альтштейн, смертность от бубонной чумы высокая, но не повальная. Гораздо опаснее, если бубонная чума переходит в легочную форму — когда бактерия проникает в легкие и размножается там. В этом случае болезнь уже передается от человека к человеку через дыхательные пути.
От легочной формы бубонной чумы погибают от 90 до 100% заболевших. Если такая чума охватывает район, то это происходит тяжелейшая эпидемия — та самая, которая в Средние века закончилась вымиранием 2/3 населения Европы.
Сейчас люди уже не так беззащитны перед чумой, как в Средневековье. Во многих регионах России существуют противочумные станции, которые следят за состоянием популяции диких животных — в особенности, сурков и крыс. Против бубонной чумы существует не только вакцина, но и, поскольку это бактериальная инфекция, антибиотики, которые подавляют размножение бактерии в организме.
По словам Альтштейна, вероятность распространения бубонной чумы по всей России невысока — все-таки в современном мире научились бороться с распространением блох, против них есть множество различных средств. Однако если где-то зафиксируют случай легочной формы, то ситуация будет уже гораздо серьезнее: тут уже нужна вакцинация населения и строгие противоэпидемические мероприятия, вплоть до карантина.
Ранее другой российский вирусолог, профессор кафедры вирусологии биологического факультета МГУ Алексей Аграновский также отмечал, что вряд ли чума может охватить всю Россию — люди уже давно научились своевременно ее выявлять и изолировать больных. Но при этом профессор отметил, что ко вспышкам в Туве и на Алтае следует отнестись со всей серьезностью и принять необходимые меры — что, в общем-то, уже было сделано.

В городе Баян-Нур во Внутренней Монголии — китайском автономном районе, граничащем с Монголией и Россией, — объявлен третий уровень эпидемиологической угрозы из-за бубонной чумы. До 2021 года там будут усилены меры безопасности.
Власти напомнили местным жителям об обязательном соблюдении личной гигиены, а также порекомендовали избегать мест обитания грызунов, переносящих заболевание. Предписывается обращаться в больницу в случае недомогания и высокой температуры.
Решение правительства было принято из-за того, что по меньшей мере один китайский гражданин оказался заражен чумой. Бактериальную инфекцию подхватил скотовод, побывавший в одном из предполагаемых очагов заражения. Он госпитализирован, его состояние оценивается как стабильное.

Фото: China Daily CDIC / Reuters
Двумя днями ранее в Западной Монголии — монгольском регионе, граничащем с российской Республикой Алтай, — выявили два случая заражения бубонной чумой. Известно, что госпитализированы два человека — 27-летний мужчина и девушка, возраст которой неизвестен.
Сообщалось, что пациентка находится в критическом состоянии. При этом на момент появления первых симптомов болезни она непосредственно контактировала с 60 людьми, а косвенно — с более чем 400. По данным местных медиков, все потенциально инфицированные изолированы, а город Ховд, где выявили зараженных, закрыт для въезда и выезда.
Несмотря на близость вспышки к российской границе, россиянам чума скорее всего не угрожает. По словам главного инфекциониста Федерального медико-биологического агентства Владимира Нефедова, болезнь не получит широкого распространения, если все больные будут изолированы и пройдут антибактериальную терапию. В таком случае бубонная чума не превратится в легочную и не начнет передаваться от человека к человеку.
Нефедов уточнил, что в России бубонная чума последний раз фиксировалась на Алтае в 2016 году, а смертельных случаев, по словам врача, не было уже больше 100 лет.
Отсутствие угрозы подтвердили и в российском посольстве в Улан-Баторе. По словам дипломатов, монгольские власти приняли все требуемые меры для того, чтобы не допустить проникновения чумы в соседние регионы и страны.

По большей части бубонная чума распространяется через зараженных блох, живущих на тарбаганах, монгольских сурках. Кроме того, подхватить инфекцию можно при поедании сырого мяса или его разделке.
Среди жителей Монголии и китайской Внутренней Монголии существует обыкновение охотиться на сурков и употреблять их в пищу. В результате вспышки бубонной чумы происходят в этих регионах довольно часто. В связи с опасностью, которую несет эта местная традиция, власти запретили охоту на сурков — но население пренебрегает этими предписаниями.
Отмечается, что при отсутствии необходимого лечения бубонная чума способна убить взрослого человека в течение двух суток.

Тень величия
Несмотря на то что чуму часто называют болезнью прошлого, она продолжает существовать и представляет угрозу для определенных групп населения, например, жителей Африки. Врачи классифицируют ее как вновь возникающую болезнь, то есть для нее характерно повторное появление активных очагов и распространение по территориям, где она уже присутствовала ранее. Как правило, чума ограничена ареалом распространения возбудителя.
Африканцы подвергаются большому риску, поскольку им приходится жить бок о бок с грызунами, а повальная бедность вкупе с суевериями препятствуют получению квалифицированной медицинской помощи. Однако болезнь, как и в прошлом, способна за короткое время распространяться на большие расстояния из-за того, что грызуны с блохами могут залезать в сумки и контейнеры.
В большинстве случаев болезнь, передавшаяся через блох, проходила в бубонной форме, однако в некоторых случаях развивалась более опасная легочная форма. Примерно половина случаев приходится на людей 12-45 лет, и мужчины заражаются чаще, чем женщины. Инкубационный период заболевания — от одного дня до недели, а смертность при отсутствии лечения достигает 30-60 процентов при бубонной форме и ста процентов при легочной форме.
Ежегодно от чумы умирает менее 200 человек, что на порядки меньше, чем от гриппа. Кроме того, чаще всего гибель наступает из-за отсутствия лечения. Сами вспышки ограничены определенной местностью — это далекие от цивилизации районы Африки, некоторые страны Центральной и Южной Америки, а также Индия и Монголия. Самые эпидемиологически неблагоприятные территории находятся в Демократической Республике Конго, Мадагаскаре и Перу. На Мадагаскаре вспышки бубонной чумы происходят каждый год, в период от сентября до апреля.

В 2017 году на острове произошла довольно крупная вспышка чумы, при этом болезнь выбралась за пределы эндемичных районов, где обычно живут возбудители инфекции. Лишь с августа по октябрь заразились около двух тысяч человек и более двухсот умерло. Доминирующей формой оказалась крайне опасная легочная форма заболевания. Усилиями ВОЗ и других международных организаций здравоохранения удалось не допустить проникновения чумы в другие страны. Врачи внимательно следили за состоянием здоровья контактирующих с больными людьми, проводили профилактические курсы антибиотиков и усилили скрининг потенциально больных в международных аэропортах страны.
Иногда, правда, чума затрагивает и страны Запада. В США чумная палочка ежегодно инфицирует от 5 до 15 человек, при этом большинство случаев смерти приходится на Нью-Мексико — штат, известный своим пустынным и засушливым климатом. Естественные резервуары патогена в США — луговые собачки и скалистые суслики. Блохи, обитающие на диких животных, могут перепрыгнуть на домашних питомцев, что повышает риск заражения человека.
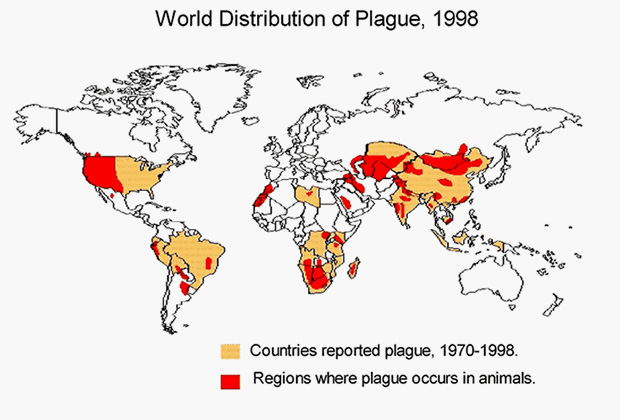
Природные очаги вспышек чумы
В России неблагоприятными районами являются территории Республики Алтай, Астраханская область, а также те, что граничат с Казахстаном, Монголией и Китаем. Высокому риску заражения подвергается около 20 тысяч человек, живущих вблизи природных очагов заболевания.
Чума не пройдет
Вакцина от чумы, создающая временный иммунитет, существует, однако из-за редких вспышек ее проводят, как правило, только ученым и врачам, работающим с Yersinia pestis, и непосредственно контактирующим с ее переносчиками; и тем, кто живет в районах естественного ареала обитания источников возбудителя инфекции. Для прививки изначально использовались мертвые бактерии, однако против легочной формы чумы применяют живые и белковые вакцины. Если же человек уже заболел, то главным способом лечения остаются антибиотики — стрептомицин, тетрациклин и другие.
В случае своевременного лечения можно спасти пациента даже от практически всегда смертоносной легочной чумы
Есть несколько факторов, сдерживающих пандемию в современном мире. Главным можно считать высокий уровень гигиены, когда возможность контакта с переносчиками возбудителя сводится к минимуму. Именно поэтому вспышки происходят в отдаленных регионах, а случаи заболевания чумой в городах достаточно редки. Вместе с тем инфекция на других людей практически не распространяется. Исключение составляет лишь легочная форма, передающаяся воздушно-капельным путем.
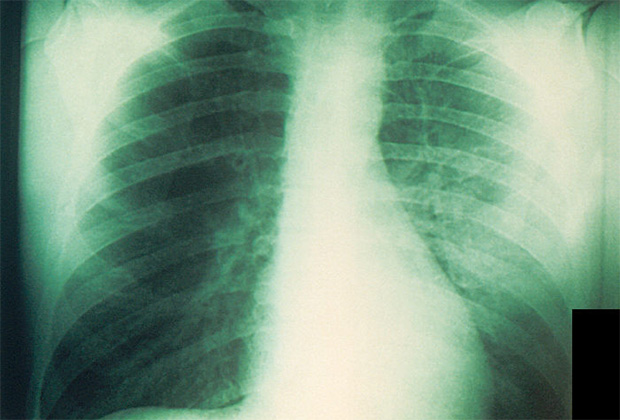
Легкие, пораженные чумной палочкой
Другим фактором является своевременное лечение антибиотиками. Наконец, чтобы эпидемия возникла, требуется, чтобы большое количество грызунов-переносчиков с блохами заразилось чумной палочкой. Тогда свою роль сыграют антисанитарные условия, облегчающие контакты насекомых с людьми. Если вспышка случилась, то эффективным методом сдерживания остается планомерное уничтожение грызунов.
Врачи обычно рекомендуют воздержаться от поездок в страны с неблагоприятной эпидемиологической обстановкой, поскольку прививки от чумы путешественникам обычно не ставят. Впрочем, тяжелые и стремительно развивающиеся симптомы позволяют достаточно быстро выявлять больных, не распространяя инфекцию через границы стран. Поэтому крайне маловероятно, что зараженные бубонной чумой люди, приехавшие из-за рубежа, могут вызвать эпидемию в России, как это случилось с коронавирусной инфекцией, всегда передающейся воздушно-капельным путем.
Однако стоит отметить, что, как и в случае других бактериальных инфекций, существует опасность развития резистентности к антибиотикам, когда появляются неуязвимые к лекарствам штаммы. Первый случай антибиотикоустойчивости Yersinia pestis был зафиксирован на Мадагаскаре в 1995 году. Но такие штаммы вряд ли опаснее, чем более распространенные золотистый стафилококк и Klebsiella pneumoniae, которые рассматриваются как реальная угроза международному здравоохранению.
Примерно через две недели в мадагаскарском столице Антананариву, от дыхательной недостаточности скончалась женщина. Посев показал большое количество чумной палочки в мокроте. Позже выяснится, что незадолго до смерти она встречалась с 31-летним пассажиром автобуса из Анказоба в Таматаву. Именно его ВОЗ затем признает нулевым пациентом крупнейшей за последние десятилетия эпидемии чумы 2017 года, которая заразила больше 2,5 тысячи жителей острова и убила 202 из них.

Число заболевших чумой в Мадагаскаре в 2017 году
Почему болезнь, которая в XIV-XV веках уничтожила почти половину населения Европы, до сих пор существует в мире, где роботы делают операции, а оспа, дифтерия и полиомиелит давно побеждены?
Вечный голод
Грамотрицательная чумная палочка Yersinia pestis появилась сравнительно недавно — генетические данные показывают, что она отделилась от своей ближайшей родственницы, бактерии Yersinia pseudotuberculosis, провоцирующей у людей дальневосточную скарлатиноподобную лихорадку, не более 10-20 тысяч лет назад. Y. pseudotuberculosis и ее родственница Y. enterocolitica — добропорядочные болезнетворные бактерии, которые строго соблюдают главное правило паразитов: не убивать свою жертву слишком быстро, чтобы успеть заразить других.

Yersinia pestis, возбудитель чумы
Быстрая смерть хозяев не дает их иммунной системе полноценно отреагировать на инфекцию, поэтому кровь жертвы оказывается переполнена возбудителями — в миллилитре может содержаться до 100 миллионов бактерий. Даже небольшого количества крови, которое способна поглотить блоха, оказывается достаточно, чтобы заразить человека.

Xenopsylla cheopis, один из переносчиков чумной палочки
Если человек заражается в результате укуса блохи, это обычно приводит к бубонной форме чумы — при ней поражаются лимфоузлы, которые образуют характерные вспухшие узлы-бубоны. Однако в зависимости от восприимчивости организма возможно развитие септической и вторично-легочной формы чумы. Во втором случае у человека развивается чумная пневмония, он начинает кашлять, распространяя чумную палочку воздушно-капельным путем, а у зараженных начинается первичная легочная форма — так было в Мадагаскаре.
Хранилище чумы
По его словам, в некоторых природных очагах чумы паузы между эпизоотиями, то есть периоды, когда ученые не фиксируют зараженных чумой животных, могут длиться по десять лет и больше.
Существует версия, что после гибели животных в их норах остаются блохи-носители, которые могут жить без питания по пять-шесть, а по некоторым данным — и до десяти месяцев, пока в норе не появится новая жертва.
Кроме того, в цикле могут участвовать не только грызуны — чумная палочка может жить в организмах более 300 видов теплокровных животных, в их числе кошачьи, обезьяны, верблюды, другие копытные и даже птицы.
Наконец, следует учесть, что ученые не могут проверить все норы и всех зверьков.
В очаге
В России существует 11 природных очагов чумы, все они расположены в южных регионах.
Один из самых активных (именно здесь в последние 10 лет регистрировались случаи заражения людей) — Горно-Алтайский очаг. Это примерно 600 квадратных километров горной местности в Кош-Агачском районе Республики Алтай, в 300 километрах от Горно-Алтайска, столицы республики. Регион находится на границе трех государств: Китая, Монголии и Казахстана.
Сотрудники Алтайской противочумной станции следят за состоянием очага: подсчитывают плотность нор сурков, проверяют, есть ли на пойманных животных зараженные блохи. За все время наблюдений на территории очага было обнаружено 65 штаммов микроба чумы, из них два — алтайского подвида Y. p. altaica.

Активность природных очагов чумы на территориях России и стран СНГ в 2012 году. Границы очагов к 2020 году изменились незначительно. (1) широкое (более 1 тыс. км 2 ) распространение чумы среди животных; (2) локальное (менее 1 тыс. км 2 ) распространение; (3) территории, на которых у животных обнаруживают в крови антигены чумы; (4) возбудитель и его следы не обнаружены; (5) нет данных
В 2019 году на двух сурках (из, в среднем, 2 500 пойманных и обследованных животных) обнаружились блохи, инфицированные чумной палочкой. При этом индекс обилия (среднее число блох, приходящееся на одно животное) составил для сурков 0,2 (против 0,5 в 2018 году). На территориях, где в 2014–2018 годах наблюдалась повышенная активность циркуляции чумной палочки, численность серого сурка значительно снизилась и тенденции к ее восстановлению не отмечается. Однако повысилась плотность населения сурков в высокогорной местности. В этих местах, где раньше не регистрировали циркуляцию возбудителя, плотность сурковых нор достигла пяти на гектар. Поэтому ученые ожидают эпизоотий в поселениях сурка в высокогорных районах.
В соседнем, Тувинском природном очаге чумы в 2019 году эпизоотическая ситуация году характеризовалась широким распространением основного подвида чумного микроба вдоль государственной границы страны. В 2020 году прогнозируется сохранение повышенной численности носителей и переносчиков чумы в очаге и продолжение эпизоотической активности на всей его территории.
Во всех остальных природных очагах чумы, расположенных на территории России, ситуация на протяжении многих лет остается спокойной. Долгие годы в них не обнаруживают зараженных животных. Например, в ближайшем к Москве Прикаспийском Северо-западном степном очаге эпизоотии чумы не регистрируют с 1991 года. По прогнозам, и в 2020 году эпизоотических проявлений чумы на территории России не ожидается, кроме двух самых активных очагов, упомянутых выше.
Ситуацию в очагах чумы контролируют противочумные станции. Их сотрудники регулярно отлавливают грызунов и проверяют их на антитела к инфекции и сами микробы.
Другие форпосты
В России и в соседних странах чума находится под контролем, здесь фиксируются лишь единичные случаи заражения людей. Самая тяжелая ситуация в Африке. Например, на острове Мадагаскар регистрируется до 500 случаев заболевания, до 150 человек в год умирают от инфекции. Вместе с Демократической Республикой Конго и Перу, Мадагаскар входит в тройку эндемичных по чуме стран, где периодически возникают вспышки болезни.
Из-за низкой санитарии в городских трущобах острова, крысы и другие мелкие грызуны, которые переносят чумную палочку, хорошо приспособились к городским условиям. Есть версия, что одной из причин их переселения в город становятся ежегодные лесные пожары.
Дубянский поясняет, что Мадагаскар попал в лидеры не вполне заслуженно — там работает Институт Пастера, который наладил систему дианостики и лечения чумы, поэтому можно быть уверенным, что статистика по этой стране практически полна. В странах континентальной Африки ситуация может быть значительно хуже, но мы об этом не знаем, потому что диагностические средства в дефиците.
Как протекает болезнь
Инкубационный период легочной чумы совсем короткий — около суток. И ровно столько же времени есть у человека, чтобы обратиться за помощью при первых симптомах заболевания, в противном случае риск летального исхода резко повышается.
Без лечения антибиотиками (стрептомицин в мазях, таблетках, уколах; при тяжелых формах добавляются антибиотики тетрациклинового ряда) человек может погибнуть через 2-3 суток после появления первых симптомов.
Последняя крупная вспышка заболевания на континенте случилась в Демократической Республике Конго в 2006 году и унесла жизни около ста человек. За последние десять лет страна смогла снизить уровень заболеваемости чумой в среднем до 70 человек в год, хотя в 2018 болезнь чумой переболели 133 человека.
В 2010 году ВОЗ отметила резкий подъем заболеваемости чумой в Перу, но за период 2010-2019 годов переболели чумой всего 67 человек, 8 из которых скончалось. Такой показатель для Перу можно считать хорошим, ведь в одном только 2003 году чумой переболели 198 человек. Ситуация с иностранными медицинскими организациями и уровнем диагностики повторяется и здесь. Североамериканский сосед Перу — США — как ни странно, тоже пополняет статистику чумной болезни. Ежегодно на западном побережье в среднем регистрируется до пяти-шести случаев чумы в год. Люди заражаются, в основном, от блох луговых собачек и других грызунов в природных очагах чумы.

Распределение природных очагов чумы в марте 2016 года
В целом природные очаги чумы находятся на Евроазиатском, Африканском и Американском континентах в зоне между 50° северной и 40° южной широты. Синантропные (связанные с человеческим жильем) очаги чумы, где источником возбудителя болезни являются серая и черная крысы, характерны только для тропиков и субтропиков на территории между 35° северной и 35° южной широты. И дальше: страны Средней Азии, Китай, Индия — природные очаги чумы есть и там.
Природные очаги, которые располагаются на территории двух стран, обычно становятся предметом сотрудничества этих стран в области недопущения циркуляции микроба через границу. Обычно это карантинные мероприятия в регионе, в котором произошел случай заболевания. Карантин позволяет пресечь перенос возбудителя на территорию другой страны в организме человека, у которого еще не развились симптомы чумной болезни. За животными так уследить не удается.
Всего за 10-е годы нашего века монгольский минздрав сообщил о семи случаях заболевания. Четыре из них закончились смертью больных. В мае 2019 года не удалось спасти семейную пару, заразившуюся чумой после обеда, главным блюдом которого был пойманный ими сурок.
Чума XXI века
Отдельные вспышки заболевания могут перерасти в эпидемию при совпадении двух условий:
- слабый противочумной контроль со стороны служб здравоохранения региона,
- низкая осведомленность населения о способах заражения чумой.
Изучение природной очаговости чумы, ежегодный мониторинг эпизоотий, должные профилактические мероприятия — все это, по словам Дубянского, несмотря на низкую эпидемиологическую опасность чумы, в России развито хорошо. Возможно, именно поэтому она и низкая. Это наследство Советского Союза — хотя официально в Стране Советов чумы не было, известно о вспышке легочной чумы в 1921 году на Дальнем Востоке и эпидемиях чумы в Калмыцкой АССР и Сталинградской области в 1937 году. То, что за последние десять лет в России чумой заболело три человека, можно считать успехом работы российской противочумной службы.
Во многих развивающихся странах, жители которых до сих пор добывают пищу на охоте, работа противочумных служб может нивелироваться банальным незнанием охотников и их семей о способах заражения чумой. В таких местностях люди употребляют в пищу пойманную ими дичь, которую никто не проверял на наличие чумной палочки в их организме. В лучшем случае заболевшие своевременно попадают в больницу.
Впрочем, справится с самой болезнью достаточно просто — чума успешно лечится антибиотиками.
Однако в целом чума остается непобежденной, и судьба оспы ей не грозит: носители чумы столь многочисленны и столь тесно связаны с биоценозами, что уничтожить их, не уничтожив попутно огромные биоценозы невозможно.
Дубянский напомнил, что площади очагов чумы обычно исчисляется сотнями и тысячами квадратных километров — ни одна страна мира не может позволить себе такие глобальные противочумные мероприятия.
В середине прошлого столетия в СССР попытки ликвидации природных очагов чумы предпринимались: на мелких грызунов ставили капканы и уничтожали их ратицидами, но ни к чему особенному это не привело. Помимо явного вредного влияния химикатов на окружающую среду, буквальное уничтожение целого вида в отдельно взятой местности грозит неминуемыми изменениями во всем биогеоценозе, причем не самыми благоприятными — это же беспокоит и противников генного драйва малярийных комаров в Африке.
Норы и подземные ходы мелких грызунов участвуют в процессе миграции органических и неорганических веществ в почве. Исчезновение их создателей повышает риск деградации земель, вплоть до заболачивания или опустынивания.
Поздние исследования показали, что эффективность столь радикальных мероприятий невысока: ратицидная эффективность истребительных работ против носителей чумы в период исследований не превышала 57 процентов, и в целом профилактические мероприятия по ограничению численности малых песчанок в Волго-Уральских песках не предотвратили эпизоотии чумы, не снизили их интенсивность, лишь ограничив широту распространения.
Также мешает полному истреблению носителей чумной палочки ее способность приживаться у самых разных видов животных.
Например, как рассказывает Дубянский, раньше Забайкальский степной очаг был заселен в основном сурком-тарбаганом. Со временем сотрудники противочумной станции и местные охотники истребили почти всех особей тарбагана, и, казалось, победа над чумой была одержана. Но чумная палочка перескочила на даурского суслика, и со временем тот стал новым основным носителем инфекции.
С переносчиками дело обстоит немного иначе. Блох можно уничтожить, но делается это только в крайних случаях, если эпизоотия чумы обнаружена в непосредственной близости к человеку. Противочумная служба проводит дезинсекцию в радиусе нескольких (а то и тысяч) гектар от населенного пункта, рядом с которым обнаружена эпизоотия чумы. Она вносит в найденные норы грызунов инсектициды, убивающие блох. Таким образом прерывается циркуляция возбудителя, а риск заражения человека через укус блохи сводится к минимуму. При этом численность грызунов остается нетронутой.
В связи с этим актуальным становится другой подход противочумной работы. Все больше внимания в опасных очагах уделяется профилактической работе по предотвращению распространения возбудителя чумной болезни за пределы природного очага. Население, проживающее на территории такого очага, должно информироваться о самом факте наличия заболевания в регионе, о недопустимости употребления в пищу непроверенного мяса (промысловых и диких животных), о необходимости оставаться дома и обращаться за медицинской помощью при недомогании после употребления такого мяса или контакта с дикими животными.
Современная профилактика инфекционных заболеваний не может обойтись без вакцинации. От чумы есть вакцина: она создает стойкий иммунитет против чумной палочки длительностью до года. Прививка показана работникам противочумных служб, врачам в эндемичных регионах и людям, которые живут в особо опасных зонах с подтвержденными эпизоотиями чумы. ВОЗ не рекомендует проводить повальную вакцинацию населения, так как процент людей, проживающий в очагах инфекции невелик, а при необходимости поездки в эндемичные территории вопрос о вакцинации решается индивидуально.
Что касается эпидемиологии чумы среди людей, то в современных реалиях в России невозможно заразиться чумой, просто выйдя на улицу, даже если находиться посреди природного очага чумы. Большинство случаев заболевания связано с заражением чумой от трупов животных. При своевременном обнаружении и изоляции больного, риск передачи бубонной чумы сводится к нулю. При легочной форме он немного выше: от медиков в эндемичных регионах требуется особая внимательность при обнаружении больного с симптомами чумы и характерной историей заболевания. От его действий может зависеть эпидемиологическая обстановка города, региона и даже страны (как это было на Мадагаскаре).
Бояться новой глобальной пандемии чумы не стоит. Да, чума продолжает существовать в некоторых уголках нашей планеты, но мы за ней внимательно следим. Если что-то идет не так и болезнь вырывается за пределы своего обитания, то человечество к этому вызову готово. Антибиотики, если их применить на ранних этапах заболевания, позволяют полностью излечить человека от этой когда то смертельной болезни.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.

Иллюстрация: United Nations COVID-19 Response/Unsplash
Бубонная чума
4 июля пастуха из Внутренней Монголии, автономного района на севере Китая, госпитализировали с диагнозом бубонная чума. Точно неизвестно, каким образом он заразился. Спустя два дня в Китае объявили о третьем из четырех возможных уровне эпидемиологической угрозы, самым серьезным считается первый.
Бубонная чума передается через укусы животных и блох, которые живут на их шерсти, поэтому местным жителям запретили охотиться и употреблять в пищу сусликов и других зверей, также их обязали сообщать о мертвых и больных грызунах. Кроме того, они должны информировать власти провинции о внезапных смертях людей или о высокой температуре у их знакомых без видимой причины.

Монголия. Охота на сурков Фото: Jeanne Menjoulet/Flickr
Китай — вторая страна, где в этом месяце зафиксирована болезнь. 28 июня в Монголии госпитализировали с чумой 27- и 17-летнего жителей провинции Ховд, которые съели сырое мясо сурка. 6 июля 15-летний подросток из соседней провинции Баян-Улгий попал в больницу с тем же диагнозом. Баян-Улгий находится на западе Монголии и граничит с Китаем и Россией. Сейчас все пациенты проходят лечение. Опасности распространения бубонной чумы в России нет, но возможны единичные случаи заражения, заявил советник директора Центрального НИИ эпидемиологии Роспотребнадзора, академик РАН Виктор Малеев. Тем не менее в Горном Алтае, который граничит с Монголией, эпидемиологи уже начали объезжать отдаленные районы, чтобы пресечь охоту на сурков — основных переносчиков болезни, в Бурятии их начали отлавливать и проверять на чуму, а в Туве власти попросили воздержаться от употребления не только мяса сурков, но и верблюдов.
В Азии и на территории России чуму переносят песчанки и сурки, в городских условиях — крысы. Распространенность чумы совпадает с географической распространенностью грызунов, которые обитают на всех континентах, кроме Австралии. Вспышки чумы периодически происходят по всему миру. С 2010-го по 2015 годы, по данным ВОЗ, было выявлено 3248 случаев заболевания в разных странах, в том числе 584 с летальным исходом. Наибольшее количество зафиксировано в Перу, Демократической Республике Конго (ДРК) и на Мадагаскаре. Каждый год появляется около семи случаев заражения в США.
Бубонная чума вызывает лихорадку, озноб, кашель и болезненное воспаление лимфатических узлов с образованием бубонов. Иногда бубонная чума провоцирует пневмонию, что приводит к развитию легочной формы болезни — в этом случае инфекция может распространяться от человека к человеку воздушно-капельным путем.
Доказано, что лечение антибиотиками при условии, что болезнь диагностирована вовремя, помогает значительно снизить риск смертельного исхода. По данным ВОЗ, коэффициент летальности бубонной чумы достигает 30–60%.
Вакцина от чумы существует, но ее использование в большинстве случаев нецелесообразно. Роспотребнадзор рекомендует прибегать к ней в том случае, если планируется поездка в очаг распространения чумы. Это нужно сделать за 15–20 дней до выезда. Кроме того, ведомство советует избегать прямого контакта с мелкими млекопитающими, не разбивать полевые лагеря вблизи нор и колоний грызунов, не ходить по открытой местности в легкой обуви или босиком, не допускать попадания на тело и под одежду блох и клещей, а также при снятии шкур и разделке добытых на охоте зверьков соблюдать меры личной гигиены, избегать порезов кожных покровов.
Корь
В конце апреля 2020 года, уже во время пандемии, власти Ленинградской области сообщили о случаях заболевания корью, выявленных в Тосненском районе, неподалеку от Санкт-Петербурга. Всего заболели шестнадцать человек, из них шестеро взрослых. Тринадцать заболевших госпитализировали в Тосненскую больницу — они стали единственными пациентами стационара, где ввели карантин. В Роспотребнадзоре отметили, что ситуация находится под контролем: несмотря на то что в 2020 году эпидемическое неблагополучие в отношении кори сохраняется, при этом за истекший период года уровень заболеваемости корью в Санкт-Петербурге не превышает показатель прошлого года.
Корь на начальной стадии вызывает насморк, кашель и жар. Через несколько дней на лице появляется сыпь, которая затем распространяется по всему телу. Большинство людей выздоравливают, но корь может стать причиной пожизненной инвалидности. Болезнь распространяется воздушно-капельным путем и очень заразна — вирус вызывает инфекцию у 90% людей, которые общаются с заболевшим и при этом не имеют иммунитета. Для того чтобы заболеть, не обязательно вступать в тесный контакт — вирус с легкостью преодолевает расстояние в несколько десятков метров по воздуху.
Единственная эффективная мера профилактики кори — плановая вакцинация. Болезнь можно предотвратить при помощи двух доз вакцины. На протяжении нескольких лет глобальный охват первой дозой не меняется, оставаясь на уровне 85%. Для предотвращения вспышек заболевания необходимо, чтобы этот показатель был на уровне 95%. Охват второй дозой вакцины, хотя и расширяется, составляет 67%. Болезнь продолжает циркулировать по миру. ВОЗ признает, что ни одно государство не застраховано от случаев кори, пока инфекция существует хотя бы в одной стране мира.

Фото: CDC/Unsplash
Эбола

Фото: Baz Ratner/Reuters
Вирус вызывает тяжелое заболевание, которое в большинстве случаев оказывается летальным, если его не лечить. Люди инфицируются Эболой в результате взаимодействия с инфицированными животными (обычно после забоя, приготовления или употребления в пищу) или контакта с биологическими жидкостями инфицированных людей. В большинстве случаев передача вируса происходит, когда кровь, другие жидкости или выделения — кал, моча, слюна, сперма — инфицированного человека попадают в организм здорового через поврежденную кожу или слизистую оболочку. Вопреки популярному мифу, комары не распространяют Эболу. Ей также нельзя заразиться, разговаривая с людьми, гуляя по улице или совершая покупки на рынке.
Эбола вызывает лихорадку, утомляемость, головную боль, боль в спине, а также потерю аппетита. По мере прогрессирования болезни у человека обычно развивается рвота и диарея, сыпь, нарушение функционирования почек и печени, а также в некоторых случаях внутреннее и наружное кровотечение.
До 2019 года от Эболы не существовало официальной вакцины. Несмотря на то что ее разработки начались еще в 2014 году, все они считались экспериментальными. Сейчас восемь вакцин находятся на разных стадиях исследования, и одна из них — вакцина Эрвебо от компании Merck — наконец получила официальное признание. К сожалению, до повсеместной практики применения этой вакцины еще далеко. И местным жителям, и туристам остается только выполнять рекомендации ВОЗ.
Люди могут защитить себя от инфицирования вирусом Эбола, соблюдая меры безопасности. Необходимо мыть руки и избегать контактов с жидкостями организма людей с подозреваемой или подтвержденной Эболой. ВОЗ также советует в местах распространения болезни находиться в пределах досягаемости профессионального медицинского учреждения.
Вирус гриппа G4
Власти Китая опровергли заявление ученых. В министерстве сельского хозяйства КНР сообщили, что эксперты провели специальное совещание по ситуации с новым штаммом и пришли к выводу, что вероятность его распространения среди населения довольно низкая.
Последняя пандемия гриппа, с которой столкнулся мир, — это вспышка вируса свиного гриппа 2009 года. Она оказалась менее опасной, чем прогнозировали специалисты. Это произошло в первую очередь из-за того, что многие пожилые люди имели иммунитет, предположительно из-за сходства этого вируса с другими вирусами гриппа, которые были распространены ранее.
Неглерия Фоулера
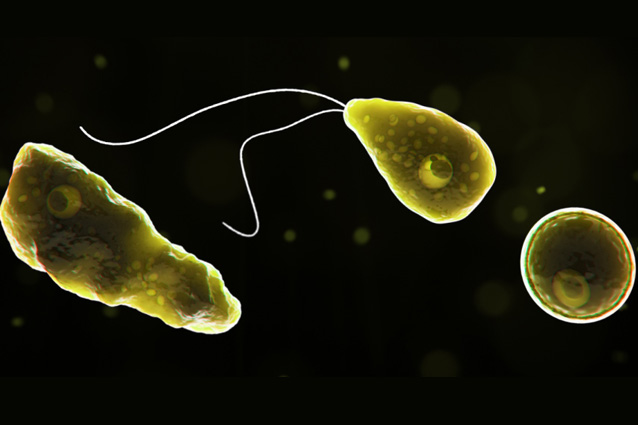
Неглерия Фоулера под микроскопом Фото: Wikimedia Commons
Министерство здравоохранения Флориды рассказало о подтвержденном случае заражения микроскопической одноклеточной амебой Неглерии Фоулера, которая разрушает мозг человека, проникая в него через нос. Неглерия Фоулера обычно встречается в теплой пресной воде озер, рек и прудов.
Амеба попадает в организм во время купания, вызывая амебный менингоэнцефалит. Симптомы заболевания проявляются в течение десяти дней после заражения. Это головокружение, галлюцинации и припадки, напоминающие эпилептические. Большинство пациентов умирают, потому что болезнь часто не диагностируют вовремя.
Чтобы уберечься от инфицирования, рекомендуется избегать теплых, особенно неочищенных, водоемов, а во время купания в них — попадания воды в нос.
Читайте также:

