Цирроз и гепатит таблица
Обновлено: 25.04.2024
Гепатит B (сывороточный гепатит) – инфекционное заболевание печени, вызываемое вирусом гепатита B (HBV). Это наиболее распространенная форма гепатита в мире с неоднородной распространенностью (числом случаев) в разных частях мира. Он представляет собой глобальную проблему общественного здравоохранения именно из-за своей большой распространенности, но также из-за его четкой связи с циррозом печени и гепатоцеллюлярной карциномой.
Вирус гепатита В
Вирус гепатита В относится к группе ДНК-вирусов – семейству Hepadnaviridae. Он состоит из двухцепочечной ДНК и реплицируется с помощью фермента обратной транскриптазы. Он имеет три основных антигена: HbsAg (поверхностный антиген), HbcAg (сердцевинный антиген) и HbeAg (эндогенный — внутренний антиген). Он подразделяется на 8 генотипов.
Эпидемиология гепатита В
По данным Всемирной организации здравоохранения (ВОЗ), до двух миллиардов человек (30% населения) во всем мире инфицированы вирусом гепатита В. Из них от 300 до 500 миллионов являются носителями вируса, то есть источником инфекции.
Инфекция HBV – самая большая проблема в развивающихся и бедных странах Африки к югу от Сахары, Китае и странах Юго-Восточной Азии. В слаборазвитых странах большинство инфекций происходит в перинатальном периоде или в раннем детстве. В развитых странах наиболее распространена передача половым путем. По оценкам, от 500 до 700 тысяч человек ежегодно умирают от инфекции HBV, и это состояние связано с острым и хроническим заболеванием печени.
Гепатит B – девятая по частоте причина смерти в мире.
Путь передачи и группы риска
Источником инфекции являются люди. У инфицированных людей вирус в количестве, достаточном для заражения чувствительных контактов, обнаруживается в:
- крови;
- слюне;
- спинномозговой жидкости; сперме;
- вагинальных выделениях
- других жидкостях организма.
Передача вируса от человека человеку происходит при парентеральном контакте с кровью и другими инфицированными жидкостями организма:
- половой контакт;
- тесный семейный контакт (через кожу и слизистые оболочки);
- внутривенная инъекция наркотиков;
- при перинатальной передаче от инфицированной матери ребенку;
- переливание крови и производных крови (больше не является таким значительным источником инфекции, поскольку кровь проверяется на наличие вируса гепатита B) и трансплантация тканей и органов;
- в медицинских и других учреждениях, контактирующих с инфекционным материалом (инфицированные иглы, хирургические инструменты, во время нанесения татуировок, пирсинга, иглоукалывания и т.д).
Ключевым источником заражения являются люди – носители вируса, но не имеющие симптомов – бессимптомные носители. Важно отметить, что около 30% людей не имеют никаких симптомов!
Симптомы гепатита В
Клиническая картина меняется, особенно с возрастом. В детстве заболевание может остаться незамеченным, поскольку симптомы заболевания обычно легкие и неспецифические. Различают острую, молниеносную и хроническую формы гепатита В.
Инкубационный период гепатита B – от 45 до 180 дней (от 1 до 6 месяцев), чаще всего от 60 до 90 дней. Ранние симптомы гепатита B включают:
- усталость;
- потеря аппетита;
- слегка повышенная температура;
- тошнота и рвота;
- мышечные и суставные боли;
- боль под правой реберной дугой.
Через одну-две недели наступает стадия желтухи. Признаки:
- темная моча;
- пожелтение склеры;
- желтуха.
Большинство инфицированных людей проходят острую фазу заболевания без симптомов, а затем либо выздоравливают, либо становятся хроническими.
Самая тяжелая форма острого гепатита В – это так называемая молниеносная форма. Она начинается внезапно и быстро заканчивается смертью. Встречается очень редко (от 1 до 4,7% пациентов). Проявляется:
острая печеночная недостаточность с развитием комы (летальность более 80% при развитии более глубокой комы);
- кровотечение (особенно из желудка);
- тяжелые осложнения со стороны сердца и легких;
- бактериальные инфекции.
Симптомы хронического гепатита В
Хронический гепатит B – серьезное заболевание печени. В результате него часто развиваются цирроз, печеночная недостаточность и смерть. Если признаки заболевания не исчезают через 6 месяцев, речь идет о хроническом гепатите В. Хронический гепатит может быть легким, с минимальной активностью заболевания, а может быть более активным заболеванием с ярко выраженной тенденцией к развитию цирроза и гепатоцеллюлярной карциномы.
Примерно у 5-10% пациентов развивается хроническая инфекция HBV, а у некоторых из них также развивается хроническое заболевание печени.
Новорожденные и дети имеют более высокий риск развития хронической инфекции HBV, особенно в некоторых регионах, где заболеваемость этой инфекцией очень высока (Африка к югу от Сахары, Китай, Юго-Восточная Азия).
Цирроз печени
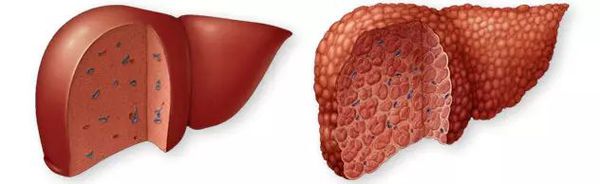
Цирроз печени – это хроническое заболевание печени. При нем ткань печени замещается соединительной тканью, что в конечном итоге приводит к прекращению функции печени.
Вирусы, возбудители гепатита, вызывают воспаление в клетках печени, что приводит к их разрушению. Если воспаление очень сильное, разрушение клеток прогрессирует и образуется слой рубцовой ткани. В запущенных случаях печень уменьшается в размерах.
Из-за нарушенной структуры происходят изменения в портальном кровотоке и повышение давления в v. Portae, что приводит к расширению вен пищевода и желудка (варикозу). В случае разрыва этих кровеносных сосудов может возникнуть кровотечение. Асцит – скопление жидкости в брюшной полости – также развивается, из-за повышенного портального давления. Отчасти это происходит из-за нехватки белка, так как в результате снижаются функции печени, синтезирующей альбумин. Другие признаки и симптомы включают нарушения коагуляции, желтуху, зуд, темную мочу, паутинные невусы (обычно на коже, пятнистые красные пятна, из которых распространяются покрытые паутиной кровеносные сосуды) и т. д.
Примерно у 3-5% людей, инфицированных вирусом гепатита B, развивается хроническая форма, и только у половины из них разовьется цирроз.
Цирроз – неизлечимое заболевание. Но правильная диета и лечение могут замедлить его течение. У пациентов с гепатитом B пятилетняя выживаемость после установленного цирроза печени составляет 71%.
Гепатоцеллюлярная карцинома (ГЦК)
Гепатоцеллюлярная карцинома – злокачественная и наиболее распространенная первичная опухоль печени (более 90%). Ее происхождение, несомненно, связано с:
- гепатитом B или гепатитом C;
- афлатоксином;
- циррозом;
- дополнительными факторами риска – курением, ожирением и употреблением алкоголя.
ГЦК может образовывать твердую массу, множественные узелки или диффузно проникать в ткань печени. Она имеет бело-желтый цвет и часто содержит кровоточащие и некротические участки.
Она метастазирует чаще всего лимфогенным путем в регионарные лимфатические узлы и дает гематогенные метастазы чаще всего в легкие и другие органы: надпочечники, желудок, сердце, поджелудочная железа, селезенка, яичники, кости.
Это шестой по распространенности рак в мире, причем 90% случаев в западном мире напрямую связаны с хроническим заболеванием печени или циррозом.
Что такое цирроз печени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
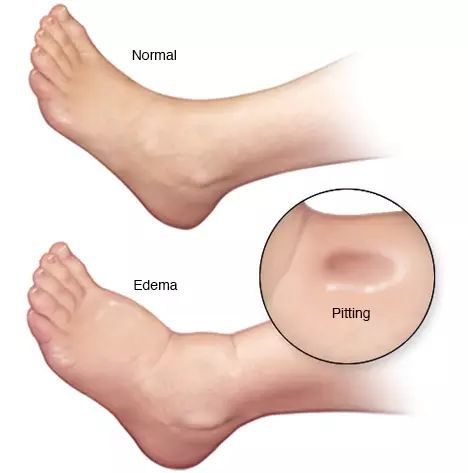
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
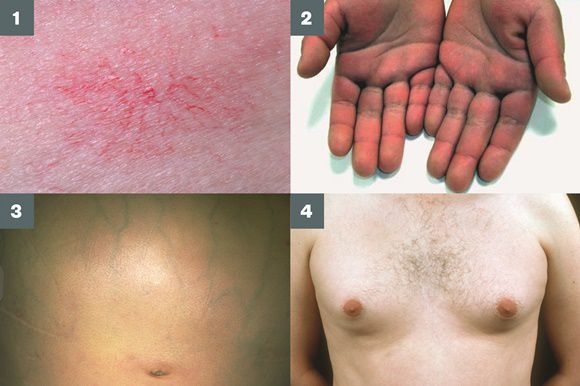
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты. [3] [4] [5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.
Хронические гепатиты - полиэтиологическое диффузное заболевание печени, обусловленное первичным поражением ее клеток, продолжающееся без улучшения не менее 6 месяцев и характеризующееся воспалительно-дистрофическими, а также дегенеративными изменениями как паренхимы, так и интерстиция органа без нарушения дольковой архитектоники печени, имеющее стационарное или прогрессирующее в циррозе печени течение.
Протокол "Хронический гепатит"
Коды МКБ-10: К 73
Классификация
Классификация хронических гепатитов и цирроза печени (принята конгрессом гепатологов, Лос-Анджелес 1994).
- хронический вирусный гепатит (с указанием вызвавшего его вируса В, С, Д);
- хронический вирусный гепатит (не идентифицируемый);
- хронический гепатит (не идентифицируемый ни как аутоиммунный, ни как вирусный);
- хронический медикаментозный, лекарственно-индуцированный гепатит;
- первичный билиарный цирроз;
- первичный склерозирующий холангит;
- болезнь недостаточности ά1 антитрипсина.
- смешанный (макро- и микронодулярный);
- причина не установлена.
- активный (минимальная степень активности, умеренная степень активности, резко выраженная степень активности).
Диагностика
Диагностические критерии
Жалобы и анамнез: боли в правом подреберье, увеличение печени и уплотнение ее края, тошнота при приеме пищи, слабость, носовые и другие кровотечения, преходящая желтуха, асцит, печеночные знаки, внепеченочные проявления.
Лабораторные исследования: умеренное повышение активности трансаминаз, увеличение тимоловой пробы, гипергаммаглобулинемия, гипоальбуминемия, снижение протромбинового индекса, анемия, лейкопения, тромбоцитопения, повышение преимущественно непрямого билирубина, холестерина, глутаматдегидрогеназы, признаки репликации вирусов (положительные серологические маркеры гепатитов В, С, Д), повышение активности щелочной фосфотазы.
Инструментальные исследования: увеличение печени, повышение ее плотности (диффузные изменения).
Компьютерная томография - изменение структуры печени, увеличение печени.
Показания для консультации специалистов:
- гематолог (по показаниям);
- невропатолог (по показаниям);
- окулист (по показаниям);
Минимум обследования при направлении в стационар:
- УЗИ органов брюшной полости;
- АЛТ, АСТ, билирубин;
- кал на яйца гельминтов;
- соскоб на энтеробиоз.
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров).
2. Определение свертываемости капиллярной крови.
3. Определение гаммаглютамил транпептидазы.
4. Определение щелочной фосфотазы.
5. Определение билирубина.
6. Определение холестерина.
7. Гистологическое исследование ткани печени.
8. Тимоловая проба.
9. ПЦР HCV-РНК (генотип).
10. ПЦР HCV-РНК (колич.).
11. УЗИ органов брюшной полости.
12. Общий анализ мочи.
14. Протромбиновый индекс.
15. Определение общего белка.
16. Определение белковых фракций.
17. Определение железа.
20. ИФА HDV IG M.
21. Определение АЛТ.
22. Определение АСТ.
23. Определение креатинина.
24. Определение ост. азота.
25. Определение В-липопротеидов.
27. Определение церулоплазмина.
28. Определение меди в сыворотке.
29. Определение меди в моче.
32. Гематолог (по показаниям).
33. Невропатолог (по показаниям).
34. Окулист (по показаниям).
35. Инфекционист-гепатолог (по показаниям).
Перечень дополнительных диагностических мероприятий:
1. Определение глюкозы.
2. Биопсия (по согласию родителей).
3. ИФА на суммарные аутоантитела.
4. Определение на ВИЧ.
5. Определение диастазы.
6. Исследование кала на скрытую кровь.
7. Компьютерная томография.
Дифференциальный диагноз
Дифференциальная диагностика хронических гепатитов требует исключения ряда заболеваний, сопровождающихся гепатомегалией и желтухой.
Заболевания, проявляющиеся преимущественным увеличением печени можно разделить на 3 группы (Подымова, 1998):
1. Болезни печени и ее сосудов: острый вирусный гепатит, хронический вирусный гепатит В, С, Д и др., аутоиммунный гепатит, цирроз (латентная форма), эхинококкоз, рак, доброкачественные опухоли, непаразитарные кисты, туберкулезный гранулематоз, болезнь Бадда-Киари, туберкулома.
2. Болезни накопления: жировой гепатоз, гемохроматоз, гепатолентикулярная дегенерация, амилоидоз.
3. Болезни сердечно-сосудистой системы: констриктивный перикардит, недостаточность кровообращения 2 и 3 степени различной этиологии (застойная печень).
Острый вирусный гепатит. Имеет острое начало, неблагоприятный эпидемиологический анамнез, указание на гемотрансфузии, инъекции и операции. В крови - повышение активности аминотрансфераз, обнаруживаются маркеры гепатитов А, В или D антигенов.
Цирроз печени. В анамнезе - острый вирусный гепатит, токсические отравления. При осмотре - отмечаются внепеченочные сосудистые знаки, гинекомастия. В крови - повышение содержания глобулинов, аминотрансфераз, понижение уровня альбуминов, протромбина. Наблюдаются признаки портальной гипертензии: расширение вен пищевода, желудка, геморроидальных вен, увеличение диаметра портальной и селезеночной вен. Прицельная биопсия печени позволяет выявить мультилобулярные узлы до 5 мм в диаметре при макронодулярной форме, узлы одинаковых размеров до 3 мм и фибринозные септы при микронодулярной форме цирроза.
Жировая дистрофия печени. В анамнезе - сахарный диабет, заболевания желудочно-кишечного тракта. Печень увеличена с закругленным краем, гладкой поверхностью. Жировая дистрофия хорошо диагностируется при УЗИ и КТ. Характерных функциональных критериев диагностики нет. Наблюдается диффузное ожирение гепатоцитов в биоптате печени.
Гемохроматоз. В начальной стадии характерные клинические симптомы могут отсутствовать. Отмечается значительное увеличение содержания железа в сыворотке крови, повышенное насыщение железом трансферрина, резкий рост уровня ферритина с сыворотке. В биоптатах печени наблюдается обильное отложение железа, дающего положительную реакцию Периса. В последующем отмечается гаптомегалия, сахарный диабет, гиперпигментация кожи и кардиомиопатия.
Гепатолентикулярная дегенерация (болезнь Вильсона - Коновалова). При абдоминальной форме характерных клинических симптомов нет. Выявляется неврологическая симптоматика, дрожательно-ригидный симптом или гиперкинезы, снижение интеллекта. При осмотре роговицы с помощью щелевой лампы наблюдается кольцо Кайзера-Флейшера (темно-зеленый ободок, содержащий медь). В сыворотке крови - снижение содержания сывороточного церулоплазмина (
Амилоидоз печени. Характерно повышение α-2- и γ-глобулинов в сыворотке крови. В биоптате печени обнаруживается амилоид в виде гомогенных масс, окрашивающихся Конго красным в розовый цвет.
Наследственные пигментные гепатозы. Для семейной гипербилирубинемии Жильбера (аутосомно-доминантный тип наследования) характерно повышение непрямого билирубина крови, после эмоционального или физического стресса, острых инфекций, операций. Возможны жалобы астенического и диспепсического характера. Основные проявления - иктеричность и субиктеричность склер. Желтуха часто носит перемежающий характер. Диагностическая проба с введением индукторов транспортных белков и глюкуронилтрансферазы, фенобарбитала или зиксорина позволяет установить истинную причину желтухи. Решающим в диагностике является пункционная биопсия печени - выявляются отложения желтовато-коричневого пигмента по ходу желчных капилляров в центре долек.
Клиническая симптоматика при синдромах Дабина-Джонсона и Ротора сходна и включает астенический, диспепсический, болевой, абдоминальный синдром. Желтуха, постоянная или интермиттирующая, сопровождается нерезким кожным зудом, чаще наблюдается в подростковом и молодом возрасте. При синдроме Дабина-Джонсона в крови повышается содержание прямого билирубина вследствие нарушения его выделения из гепатоцитов в желчь. Отмечается увеличение печени и селезенки, отсутствие контрастирования желчного пузыря при пероральной холецистографии, накопление в печени крупнозернистого меланинподобного темно-коричневого пигмента.
Основная функция печени состоит в фильтрации и очищении крови от шлаков, токсинов, а также побочных продуктов метаболизма. По данным ВОЗ, этот орган поражен почти у трети населения Земли. Его заболевания могут протекать остро или в хронической форме, различаться по степени тяжести.
Раннее выявление болезней печени повышает шансы на выздоровление, поэтому крайне важно вовремя их диагностировать.
Гепатит
Этим термином обозначается воспалительный процесс в печени. Его вызывают:
- вирусы;
- токсическое воздействие алкоголя, лекарств;
- специфические причины — паразиты, бактерии туберкулеза;
- аутоиммунная реакция — организм воспринимает собственные клетки как чужеродные и атакует их.
Проявления гепатита зависят от формы заболевания. К основным симптомам относят тяжесть, боли в правом подреберье, тошноту, рвоту, пожелтение кожных покровов, обесцвечивание кала, потемнение мочи, кожный зуд.
Вид гепатита, тяжесть течения и степень поражения печени диагностируются с помощью лабораторных и инструментальных исследований:
- анализа крови на определение вирусных частиц и антител к ним;
- УЗИ печени;
- КТ, МРТ печени;
- общего анализа мочи;
- биохимического анализа крови;
- общего анализа крови.
Лечение патологии зависит от ее причины:
- вирусные заболевания предполагают курс противовирусной терапии;
- паразиты — прием соответствующих средств, в первую очередь антигельминтных;
- интоксикация — очищение крови, внутривенное введение растворов поддерживающих, питающих препаратов.
Значимую роль в лечении заболеваний печени играет диета. Принципы питания при гепатите:
- Исключить крепкие чай, кофе. В рационе не должно быть шоколада, сладкой выпечки, грибов, бобовых, колбас, жирного мяса, жареных яиц. Не рекомендуется есть очень кислые и соленые продукты.
- Полезны хорошо проваренные каши, супы (особенно пюре), травяные чаи, ягодные компоты, маложирная молочная продукция, паровые омлеты, нежирные рыба и мясо, отрубной хлеб, сухофрукты, печеные яблоки.
- Порции должны соответствовать потребностям организма — переедание недопустимо. Оптимальным считается 4–5-разовый прием пищи в день, но малыми объемами.
В нашей клинике можно сдать анализы для выявления разных видов гепатита, получить подробную консультацию по расшифровке результатов и дальнейшие рекомендации по медикаментозному лечению и питанию.
Цирроз печени
Необратимые изменения в печени называют циррозом. Орган утрачивает возможность функционировать, процесс сопровождается нарушениями в пищеварительной системе, отеками, интоксикацией. Чаще всего цирроз наблюдается как исход хронического гепатита С и злоупотребления алкоголем.
Заболевание диагностируется с помощью биохимического и общего анализа крови, общего анализа мочи, УЗИ, КТ или МРТ органа. Цирроз опасен перерождением в рак, поэтому в сомнительных случаях проводится биопсия — забор и исследование частей ткани печени. К осложнениям заболевания относятся кровотечения, перитонит, кома, тромбоз.
Лечение основывается на диете, уменьшении нагрузок. Медикаментозная терапия направлена на поддержание работы органа, снижение интоксикации.
Как питаться при циррозе — рекомендации гепатологов:
- Старайтесь отдавать предпочтение растительным источникам белка (брокколи, фасоль, крупы, нут, авокадо, курага, чечевица, некоторые овощи). Также полезны нежирные кисломолочные продукты и красное мясо в небольшом количестве.
- Выбирайте цельнозерновой хлеб. Он уменьшает вероятность развития рака печени, улучшает пищеварение.
- Алкоголь следует исключить. Также вредны колбасы и сосиски (они содержат трансжиры, соль, пищевые добавки, негативно влияющие на работу печени). Не стоит употреблять консервы, фастфуд, маргарин, копчености.
- Оптимальный режим питания — от 6 до 8 раз в день маленькими порциями. Пищу лучше варить или тушить; овощи и фрукты по возможности есть в свежем виде.
Для выявления цирроза, составления подробного меню, получения рекомендаций по обследованию и лечению рекомендуем вам обратиться в нашу клинику.

Цена комплексного анализа на билирубин — 350 руб. В стоимость входят определение значений фракций: билирубин общий, билирубин прямой, билирубин непрямой. Взятие венозной крови — 170 руб.
Что такое билирубин, значение
Молекула билирубина представляет из себя 4 пиррольных кольца, соединенных между собой. Молекулярная масса молекулы — 548,68. Чистый билирубин — это труднорастворимое кристаллическое вещество.

Являясь продуктом распада эритроцитов, билирубин токсичен. Его непрямая форма постоянно образуется в тканях и крови и не выводится из организма. Печень перерабатывает ядовитое вещество, преобразует его в прямую форму, растворимую в воде. Прямая форма выводится с калом или мочой, окрашивая их в коричневый цвет.
Большое значение в диагностике имеет изучение взаимосвязи показателей билирубина в крови, моче и кале. Даже если анализ крови показывает общий билирубин в норме, но абсолютные значения и соотношение фракций пигмента имеют отклонения, следует производить дифференциальную диагностику заболевания.
Сумма фракций может давать в целом нормальное значение общего билирубина, но часто бывает, что первичный билирубин повышен, а связанный – ниже нормы. Такое фракционное соотношение наблюдается при начальных формах ферментной недостаточности печени и угрозе чрезмерного накопления токсичного непрямого билирубина в тканях.
Нормы билирубина по возрастам
Вид билирубина
Дети: первые 3 дня после рождения, мкмоль/л
Дети: с 3 по 6 день жизни, мкмоль/л
Дети: старше 1 месяца, мкмоль/л
Взрослые, мкмоль/л
Анализ крови на билирубин
Исход лечения любого заболевания во многом зависит от точности поставленного диагноза. Довольно часто врачу приходится проводить дифференцированную диагностику, анализируя показатели лабораторных, инструментальных и аппаратных исследований, так как разные заболевания могут иметь сходную симптоматику.
Повышенный билирубин в крови — что это значит
Если в результатах анализа отмечено повышение билирубина в крови, это может означать наличие тяжелых заболеваний и патологических состояний:
- наследственная или вызванная другими заболеваниями ферментная недостаточность печени;
- цирроз печени и гепатиты;
- заболевания желчевыводящих путей и желчного пузыря;
- гемолитическая анемия;
- раковая опухоль или метастазы в печень из других органов;
- авитаминоз В12;
- травмы с множественными гематомами.
Исключение — младенческая физиологическая желтуха, которая возникает в связи с перестройкой организма новорожденного после внутриутробного развития. Во всех остальных случаях требуется определение точной причины высокого уровня билирубина.
Не всегда удается выявить истинное заболевание на основании одного показателя, поэтому врач сравнивает значения разных показателей, получая более подробную информацию о патологическом процессе.
Как связан билирубин с другими показателями крови
Билирубин и гемоглобин . Гемоглобин и билирубин — вещества, связанные одной цепочкой химических реакций, что повышает интерес к сравнению их значений в анализе крови и служит дополнительной информацией при диагностике заболеваний. Гемоглобин распадается в процессе обновления эритроцитов на глобиновые цепи и гем, который с помощью ферментов преобразуется в ядовитый непрямой билирубин.
Следовательно, высокий уровень гемоглобина и билирубина свидетельствует о гемолитической анемии или травмах с ушибами и кровоподтеками с большим количеством разрушенных эритроцитов. Если наблюдается низкий гемоглобин и высокий неконъюгированный билирубин, то патология может быть связана с нехваткой альбумина, который отвечает за перемещение желтого пигмента в печень.
Билирубин и холестерин . Повышенный холестерин и билирубин могут свидетельствовать о неправильной модели питания, вследствие чего страдает желчевыводящая система, возможен жировой гепатоз печени. Как правило, такой диагноз уточняется после рассмотрения фракций желчного пигмента, других показателей из развернутого биохимического анализа крови, УЗИ органов брюшной полости.
Анализы мочи на билирубин: билирубинурия
У здоровых людей в урине желчный пигмент билирубин может содержаться в незначительных количествах и стандартными лабораторными методами не определяется. Поэтому норма билирубина в моче – это отсутствие желчного пигмента.
Повышенный билирубин в моче
При различных заболеваниях в мочевых пробах могут обнаруживаться прямые и непрямые билирубиновые фракции. Это состояние называется билирубинурией.
Непрямой билирубин появляется, если его содержание в крови значительно превышает норму и при этом увеличена проницаемость гломерулярной мембраны. Это происходит при следующих заболеваниях:
- гломерулонефритах различной этиологии.
- Ga-нефропатии (болезни Берже)
- системной красной волчанке;
- пурпуре Шенлейн-Геноха
- узелковом периартериите;
- гемолитико-уремическом синдроме (ГУС);
- идиопатической тромбоцитопенической пурпуре (ИТП).
Причина повышенного прямого билирубина в урине — желтуха. Положительная реакция выявляется уже в тех случаях, когда в крови билирубин содержится в пределах 30– 34 мкмоль/л. Это свидетельствует о нарушении экскреции желчи в двенадцатиперстную кишку и превышении билирубиновой нормы у взрослых и детей в плазме. Если анализ крови на билирубин общий в норме – в моче этого пигмента не будет.
Наличие и отсутствие в урине этого желчного пигмента при различных формах гепатита показано в таблице:
Вид желтухи
Норма (здоровый человек)
Паренхиматозная, в начале болезни
Паренхиматозная, в разгаре болезни
Паренхиматозная, в стадии выздоровления
Как делают анализы на билирубинурию
Для определения билирубина в моче проводятся специальные пробы:
Проба Гмелина (модификация Розенбаха) проводится следующим образом: в 100–150 мл мочи добавляют 1–2 капли уксусной кислоты и раствор профильтровывают несколько раз через бумажный фильтр. После этого мокрый фильтр оставляют на чашке Петри для высыхания, после чего на его поверхность наносят каплю смеси азотистых и азотных кислот. Повышенный билирубин в моче вызывает окрашивание бумаги в виде разноцветных концентрических колец, считая снаружи – зеленого, синего, фиолетового, красного и в центре – желтого. Без наличия зеленого кольца проба считается отрицательной.
Проба Розина проводится путем добавления к 9–10 мл урины, взятой для исследования, нескольких капель 1% спиртового раствора йода или раствора Люголя. При наличии в образце билирубиновых фракций на границе жидкостей образуется стойкое заметное зеленое кольцо.
Для определения количества прямой билирубиновой фракции используется также скрининг-тест на стандартных полосках. Уровень содержания данного пигмента определяется после нанесения на нее урины, и оценки получившейся окраски по прилагаемой шкале.
Анализ мочи на наличие этого печеночного фермента дает прекрасные возможности:
- при раннем выявлении гепатитов и проведении дифференциальной диагностики различных видов желтух;
- для определения эффективности лечения при терапии многих печеночных недугов;
- при диагностике патологий почек, сопровождающихся увеличением проницаемости гломерулярной мембраны;
- для наблюдения за наличием пигмента в моче при беременности и профилактическом осмотре лиц, работающих с вредными веществами;
- в качестве быстрого теста на состояние печени у больных, принимающих препараты, способные вызвать нарушения ее деятельности.
Анализы мочи на билирубин очень просты, но достаточно информативны.
Исследование кала на билирубин
Желчный пигмент – билирубин, в норме, содержится только в каловых массах совсем маленьких детей, которые находятся на грудном вскармливании. Наличие этого пигмента в кале у грудничка придает фекалиям зеленоватый оттенок. Это абсолютно нормальное явление и ничего не имеет общего с высоким билирубином в крови у новорожденной или новорожденного и с детской желтушкой, которую характеризует повышенный непрямой билирубин.
К четвертому месяцу в кишечнике малыша начинает появляться микрофлора, частично метаболирующая данный пигмент до стеркобилиногена, а где-то к девяти месяцам проходит полная метаболизация этого вещества в кишечнике до стеркобилина и стеркобилиногена.
Причины наличия билирубиновых фракций в кале
Как определяют билирубин в кале
Содержание в кале билирубина пигмента определяют с помощью реакции Фуше, для этого делается реактив из 100 мл дистиллированной воды, 25 г трихлоруксусной кислоты и 10 мл 10% раствора хлорида железа. Кусочек фекалий растирают с водой в соотношении 1:20 и добавляют по капле реактив. При наличии билирубиновых следов исследуемый образец окашивается в синий цвет.
Также позволяет выявить содержание в кале билирубина сулемовая реакция, но она менее чувствительна. Для этого небольшой комочек фекалий растирается в ступке с 3–4 мл раствора двухлористой ртути (сулемы) оставляется в вытяжном шкафу на сутки. По цвету каловых масс судят о наличии в них билирубина. В норме биоматериал должен окраситься в розовый или красноватый цвет, однако, при положительной реакции, цвет кала получается зеленоватым.
При обнаружении в фекалиях взрослого человека даже небольшого количества этого пигмента, нужна консультация гастроэнтеролога и инфекциониста, особенно если параллельно еще и в расшифровке анализа крови повышен общий билирубиновый показатель.
Билирубин и острая и хроническая печеночная недостаточность (гепатаргия)
Печеночная недостаточность возникает при выраженных изменениях паренхимы печени (фиброзных, дистрофических или некротических). В зависимости от быстроты возникновения, различают острую и хроническую ее формы.
При гепатаргии резко снижается дезинтоксикационная функция печени, из-за чего эндотоксины, которые должны были быть выведены, проникают в кровь и вызывают отравление организма. В крови билирубин прямой и общий повышается до критических цифр (260–350 мкмоль/л), что вызывает поражение ЦНС. Смертность составляет 50–80%. Печеночная недостаточность бывает острой и хронической. Выявляют степень опасности через анализы на билирубин.
Причины возникновения гепатаргии
Симптомы гепатаргии
В дальнейшем к ним присоединяются: тяжелый запах изо рта, невроз, апатия, неустойчивое эмоциональное состояние. Могут наблюдаться невнятность речи, нарушения письма, тремор пальцев рук, нарушение координации. Анализ общий крови и биохимия показывают значительные отклонения от нормы.
При дальнейшем прогрессировании недостаточности возникает печеночная кома. Ее предвестниками являются: сонливость, вялость, ригидность скелетной мускулатуры спутанность сознания, мышечные подергивания, судороги, неконтролируемое мочеиспускание. В крови наблюдаются очень высокие показатели печеночных проб, Анализ крови на билирубин общий может показывать до 500 мкмоль/л. Больные, впав в кому, погибают.
Физиологическая и патологическая желтуха у новорожденных детей
Желтуха (желтушка) у новорожденных связана с распадом в первые дни жизни фертильного гемоглобина. Она бывает физиологическая и патологическая. При физиологической желтухе ее проявления проходят самостоятельно и общее состояние новорожденного не страдает. Концентрация общего билирубина норма у детей в данном случае, увеличивается только за счет его несвязанной фракции. Для выявления степени проблемы у детей берут анализы на билирубин.
Тяжелая физиологическая желтуха
Если норма свободного билирубина значительно превышена, то может страдать общее состояние ребенка. Такие малыши бывают вялыми, заторможенными, плохо сосут, у них может подниматься температура и возникать рвота. Однако о состоянии новорожденного нужно судить не по этим признакам, а по билирубиновому показателю.
Когда общий билирубин у новорожденных норму превышает значительно, альбумин, вырабатываемый детской печенью, не может полностью его конъюгировать и он, проникает в ЦНС через гематоэнцефальный барьер. При этом оказывается токсическое воздействие данного пигмента, являющегося, по сути дела, ядом, на головной мозг. В результате у малыша, впоследствии могут проявиться параличи, умственная отсталость, глухота и слепота.
Лечение желтушки
Чтобы не допустить подобных осложнений, в случае тяжелого и затяжного протекания желтухи, приходится проводить специфическое лечение.
Раньше детям вливали различные растворы для нормализации билирубинового уровня, но сейчас от этого отказались. Теперь проводится светолечение, во время которого кожу новорожденного освещают специальной установкой. Под воздействием света пигмент разлагается и удаляется из организма. За такими детьми наблюдают неонатологи, пока билирубин прямой не придет в норму. Чаще всего удается нормализовать билирубин за 9 и менее дней.
Отличный способ победить желтушку – это как можно раньше начать кормить малыша грудью, ведь молозиво помогает выйти меконию, и очистить кишечник новорожденного.
Замечено, что подобное состояние чаще наблюдается у детей, родившихся раньше срока, при многоплодной беременности и трудных родах. Подвержены желтушке дети от мам, страдающих хроническими заболеваниями, такими, как сахарный диабет. Вопреки распространенному поверью, повышенный при беременности билирубиновый показатель у мамы и пожелтение кожи у родившегося малыша, абсолютно не связаны.
Анализы на билирубин выявляют патологическую желтуху
Этот вид патологии новорожденных проявляется в первые дни жизни. У такого малыша могут быть: ахоличный кал, темная моча, наблюдаться кровоизлияния и яркая желтушность кожи и склер. В отличие от физиологической гипербилирубинемии, при патологическом ее протекании, норма билирубина прямого в крови заметно превышена. В данном случае необходимо всестороннее обследование и лечение.
Причины явления чаще всего бывают известны:
- Несовместимость крови мамы и малыша по группе и резус-фактору может вызывать гемолиз эритроцитов и желтушное окрашивание склер новорожденного.
- Иногда ребенок заражается вирусом гепатита или простейшими от матери и у него возникает инфекция. В этом случае проводится специфическая терапия мамы и малыша, так как норма общего билирубина у женщины тоже бывает в данном случае повышена из-за инфекции.
- Из-за врожденных аномалий печени и желчевыводящих путей может возникнуть механическая желтуха, характеризующаяся увеличением показателей прямого билирубина в 6 и более раз. Тут могут помочь только хирурги.
- Существует большая группа наследственных гиперглобулинемий (синдромы Криглера-Найяра, Дабина-Джонсона, Ротора), которые вызваны генетическими дефектами обмена веществ. В данном случае нужно приготовиться к длительной диагностике и пожизненной поддерживающей терапии.
Провести верную диагностику желтухи у новорожденных, и выяснить ее причину может только врач. Диагноз может быть установлен только по результатам анализов.
Где сдать анализы на билирубин в Санкт-Петербурге, цены
Сдать любые анализы в СПБ, в том числе и на билирубин, вы можете в современном медицинском центре Диана. Здесь же можно пройти УЗИ печени. Мы работаем без выходных. Цены на анализы низкие, при диагностике инфекций предоставляется скидка.
Читайте также:

