Делали ли в ссср прививки от ветрянки детям
Обновлено: 23.04.2024
Профилактика ветряной оспы – не тема для заочной консультации. Наилучшее решение – обращение к очному специалисту.
Зачем нужно прививаться против ветряной оспы? Может быть лучше переболеть?
Это опасное заблуждение, развывшееся из ситуации прошлых лет, когда вакцина против ветряной оспы в СССР и России отсутствовала, и эффективно предотвращать заболевание было невозможно. В то же время, за рубежом вакцины против ветряной оспы были разработаны в середине 70-х годов, рекомендованы к применению в отдельных странах с середины 80-х годов и массово применяются с начала 90-х годов.
Ветряная оспа не является безобидным заболеванием, регистрируется определенный процент различных осложнений, включая требующие последующей госпитализации. Причем, это наблюдается у детей в возрасте до 15 лет с нормальным иммунитетом. С возрастом риск осложнений и летальность могут увеличиваться до 50%, при условии, что заболевший взрослый не болел ветряной оспой ранее или не был вакцинирован. Нередко в качестве осложнений регистрируются вторичная кожная инфекция, пневмония, ветряночный энцефалит, мозжечковая атаксия, поражение лицевого нерва, поражение глаз. Летальность в среднем составляет 1 случай на 60000.
Кроме того, у 10-20% переболевших вирус ветряной оспы пожизненно остается в нервных ганглиях и в дальнейшем вызывает другое заболевание, которое может проявиться в более старшем возрасте - опоясывающий лишай или герпес (Herpes zoster). Опоясывающий герпес характеризуется затяжными и мучительными невралгическими болями, а также имеет ряд осложнений в виде поражений нервной системы и внутренних органов – параличи, нарушение зрения. Люди с опоясывающим герпесом могут быть источником заражения ветряной оспой.
Ветряная оспа также может вызвать поражения плода или новорожденного, когда при заболевании женщины ветряной оспой в первые 20 недель беременности или в последние дни перед родами.
Вакцинация против ветряной оспы детей и взрослых предоставляет возможность предотвратить эти последствия.
Какие вакцины против ветряной оспы доступны в России?
Возможно ли заразиться ветряной оспой от прививки против ветряной оспы?
Нет. При производстве вакцины используется ослабленный вирус.
Небольшой риск развития поствакцинальной инфекции существует у людей с тяжелым иммунодефицитом (онкогематология и т.п.), но в любом случае вакцинация этих людей против ветряной оспы в развитых странах проводится как стандартная процедура профилактики тяжелого течения ветряной оспы.
С какого возраста можно вакцинировать от ветряной оспы и на какое время после вакцинации сохраняется иммунитет?
В соответствии с инструкциями по применению прививать детей против ветряной оспы можно с возраста 12 месяцев.
Сделав прививку от ветрянки, есть ли гарантия того, что ребёнок на протяжении всей своей жизни уже не заболеет?
Через какое время после прививки ребёнку уже не страшно контактировать с больными ветрянкой?
Иммунитет у вакцинированных лиц начинает формироваться с первого дня и обычно завершается через 6 недель.
Есть ли какие-нибудь причины, по которым вакцинация против ветряной оспы противопоказана?
2). Первичный и вторичный иммунодефицит при уровне лейкоцитов менее 1200 кл/мкл (например, острый миелолейкоз, Т-клеточный лейкоз или злокачественная лимфома).
Список противопоказаний (временных и постоянных) указан в инструкции к конкретной вакцине против ветряной оспы.
Лицам с повышенной температурой тела (от 37,5ºС и выше, при измерении в подмышечной впадине) - до нормализации температуры и клинической картины.
Лицам с острым заболеванием - до истечения 2-4 недель с момента выздоровления. А при нетяжелых ОРВИ, острых кишечных заболеваниях и др.- до нормализации температуры
При тяжелых острых заболеваниях нервной системы, например, менингококковый менингит - до истечения более длительного срока (до 6 мес с начала болезни) после стабилизации остаточных изменений.
При обострении хронического заболевания до наступления полной или максимально достижимой ремиссии, в том числе на фоне поддерживающего лечения (кроме иммуносупрессивного).
При предстоящей плановой хирургической операции в течение месяца до даты операции.
При проведении иммуносупрессивной терапии.
Каковы побочные реакции после введения вакцин против ветряной оспы?
Возможные реакции описаны в инструкциях по применению конкретной вакцины. Ожидаемыми местными реакциями является боль или покраснение в месте введения, из общих реакций могут встречаться повышение температуры тела и недомогание. Иногда у здоровых детей и взрослых через 1-3 недели после вакцинации может отмечаться сыпь. Данные симптомы обычно самостоятельно исчезают в течение нескольких дней.
Как и на любой медикамент или пищевой продукт введение вакцин очень редко может сопровождаться аллергической реакцией.
Через какое время можно планировать беременность после вакцинации от ветряной оспы?
После вакцинации от ветряной оспы следует избегать беременности в течение 3 мес.
Если взрослый в детстве не болел ветрянкой, стоит ли ему вакцинироваться?
Да. Осложнения и смертность от заболевания ветряной оспой являются наиболее частой причиной у взрослых, чем у детей, заболеваемость взрослых составляет 5% случаев, однако именно у взрослых смертельные исходы составляют 35% (у взрослых уровень летальных случаев в 25 раз выше, чем у детей). Также рекомендуется вакцинироваться женщинам, планирующим беременность и людям, контактирующим с больными иммунодефицитными состояниями (чтобы не стать источником инфекции).
Для вакцинации пожилых людей обычные вакцины против ветряной оспы не применяются. В Северной Америке для вакцинации пожилых людей против опоясывающего лишая (Herpes zoster) используется специальная вакцина ostavax (в РФ отсутствует).
Можно ли совместить в один день вакцинацию вакциной против ветряной оспы с введением других вакцин при плановой вакцинации?
Да, можно, кроме вакцины БЦЖ. При плановой вакцинации в один день с вакциной против ветряной оспы можно вводить любые вакцины (в разные места и разными шприцами), исключая вакцину БЦЖ.
Если вакцина против ветряной оспы не была введена одновременно с другими вакцинами, то инактивированные (убитые) вакцины обычно можно вводить через любой срок, а другие живые вакцины – не ранее чем через месяц.
Уточняющую информацию можно получить в инструкциях по применению конкретных вакцин.
Какова тактика экстренной профилактики после контакта с больным ветряной оспой?
Экстренная вакцинация у ранее не болевших и не привитых лиц может быть эффективна в течение обычно 72 часов после контакта с заболевшим (иногда указывается до 96 часов).
Но даже по прошествии большего количества времени рекомендуется пройти вакцинацию, так как в этом случае заболевание ветряной оспой протекает в более мягкой форме, как в отношении общих реакций (повышение температуры), так и в отношении кожных высыпаний (единичное количество возникающих везикул).
Если с момента контакта с больным ветряной оспой прошло более 72-96 часов, есть ли смысл сегодня сделать прививку?
Есть. Хотя как экстренная вакцинация эта прививка будет скорее всего бесполезна, но можно сделать её как плановую прививку, для предотвращения заболевания в дальнейшем (если сейчас не заразились). Следующий контакт с больным ветряной оспой может произойти в любой момент. Даже если заражение произошло, сделанная прививка процесс болезни не ухудшает, а теоретически может даже облегчить.
Можно ли вакцинироваться при наличии контакта с больным инфекционным заболеванием?
Можно, это не является отводом.
Методические указания МУ 3.3.1.1123-02 "Мониторинг поствакцинальных осложнений и их профилактика" (утв. Главным государственным санитарным врачом РФ 26 мая 2002 г.)
Если в период после вакцинации был контакт с каким-то больным и развилось, например, ОРВИ, скажется ли это на эффективности и безопасности вакцинации?
Не скажется. ОРВИ в поствакцинальном периоде на формирование иммунитета не влияет. Вакцинация против ветряной оспы также никак не влияет на тяжесть течения ОРВИ.
Через какое время после проведения туберкулинодиагностики (реакции Манту) можно вводить вакцину против ветряной оспы?
Это можно делать уже в день проверки реакции Манту.
Если сначала введена прививка против ветряной оспы, а затем планируется проведение туберкулинодиагностики, с каким интервалом их делать?
После прививок реакцию Манту можно делать не ранее чем через 1 месяц.
Нужно ли проводить лабораторное обследование после вакцинации против ветряной оспы, чтобы выявить выработались защитные антитела или нет?
Это делать не нужно, так как стандартно применяющиеся лабораторные тесты определяют наличие антител не к вакцинному компоненту, а только к дикому вирусу ветрянки.
По данным специальных научных исследований вакцины против ветрянки высоко иммуногены.
Когда после вакцинации от ветряной оспы можно выезжать в жаркие страны и греться на солнце?
Никаких ограничений не существует.
Можно ли повторно переболеть ветряной оспой, если уже ранее ей болел?
Научные публикации говорят, что повторные заболевания ветряной оспой регистрировались у лиц после пересадки костного мозга, а также иногда у других людей с тяжелым иммунодефицитом.
История вакцинации в датах
1721 Прививание против оспы вводится в Великобритании
1768 Прививание против оспы вводится в России личным примером Екатерины 2
1769 Эдвард Дженнер сделал прививку против коровьей оспы и ввел слово "вакцинация" ("vacca" - корова по-латыни)
1798 Всеобщая вакцинация против оспы
1884 Луи Пастер изготовил первую живую вирусную вакцину (против бешенства)
1885 Пастер впервые использовал вакцину против бешенства на человеке
1896 Созданы вакцины против брюшного тифа, холеры и чумы
1909 Calmet и Guerin изобрели БЦЖ, первая живая бактериальная вакцина от туберкулеза для человека
1913 Первая профилактическая вакцина против дифтерии
1923 Начало использования вакцины против дифтерии
1926 Начало использования вакцины против коклюша
1927 Начало использования вакцины БЦЖ
1927 Начало использования вакцины против столбняка
1936 Создана вакцина против гриппа
1939 Создана вакцина против клещевого энцефалита
1951 Создана вакцина против бруцеллеза
1955 Лицензирована инактивированная полиомиелитная вакцина
1957 Создана вакцина АКДС
1958 Создана живая оральная вакцина против полиомиелита (ОПВ)
1963 Лицензированы коревая и оральная полиомиелитная вакцина (ОПВ)
1966 ВОЗ объявила программу искоренения оспы
1967 Начало вакцинации против паротита
1970 Начало вакцинации против краснухи
1971 Создана тривалентная вакцина против кори-паротита-краснухи
1972 Создана вакцина против менингококка
1980 Заявление ВОЗ о полной элиминации человеческой оспы
1981 Начало вакцинации против гепатита В
1981 Создана ацеллюлярная вакцина против коклюша
1984 Создана вакцина против ветряной оспы
1986 Лицензирование первой рекомбинантной вакцины (гепатит В)
1990 Лицензирование первой полисахаридной конъюгатной вакцины (гемофильная инфекция типа b)
1991 Введение детской иммунизации против гепатита В
1991 Создана вакцина против гепатита А
1994 Искоренение полиомиелита в Америке
1994 Первая комбинированная ацелюлярная коклюшная вакцина для профилактики коклюша, дифтерии, столбняка
1995 Лицензирование вакцины против ветряной оспы
1996 Лицензирование бесклеточной вакцины против коклюша
1996 Первая вакцина для профилактики гепатитов А и В
1998 Создание вакцины против ротавирусной инфекции
1998 Первая комбинированная ацеллюлярная коклюшная вакцина для профилактики коклюша, дифтерии, столбняка и полиомиелита
1999 Разработка новой конъюгированной вакцины против менингококковой инфекции
2000 Прекращение использования живой полиомиелитной вакцины в США
2000 Создание вакцины против пневмококковой инфекции для детей
Ближайшая цель вакцинации - предотвращение заболевания у конкретного человека. Конечная цель вакцинации - полная ликвидация болезни.
Календарь прививок РФ
Возраст
Наименование профилактической прививки
Новорожденные в первые 24 часа жизни
Первая вакцинация против вирусного гепатита B
Новорожденные на 3 - 7 день жизни
Вакцинация против туберкулеза
Вторая вакцинация против вирусного гепатита B
Первая вакцинация против пневмококковой инфекции
Первая вакцинация против дифтерии, коклюша, столбняка
Первая вакцинация против полиомиелита
Дети 4,5 месяцев
Вторая вакцинация против дифтерии, коклюша, столбняка
Вторая вакцинация против полиомиелита
Вторая вакцинация против пневмококковой инфекции
Третья вакцинация против дифтерии, коклюша, столбняка
Третья вакцинация против вирусного гепатита B
Третья вакцинация против полиомиелита
Дети 12 месяцев
Вакцинация против кори, краснухи, эпидемического паротита
Дети 15 месяцев
Ревакцинация против пневмококковой инфекции
Дети 18 месяцев
Первая ревакцинация против полиомиелита
Первая ревакцинация против дифтерии, коклюша, столбняка
Дети 20 месяцев
Вторая ревакцинация против полиомиелита
Ревакцинация против кори, краснухи, эпидемического паротита
Вторая ревакцинация против дифтерии, столбняка
Ревакцинация против туберкулеза
Третья ревакцинация против дифтерии, столбняка
Третья ревакцинация против полиомиелита
Взрослые от 18 лет
Ревакцинация против дифтерии, столбняка - каждые 10 лет от момента последней ревакцинации
Дети с 6 месяцев
Вакцинация против гриппа
В чем основные отличия отечественного календаря от зарубежных?
1) наличие обязательной вакцинации от туберкулеза (БЦЖ) (на западе только группам риска).
2) По сравнению с зарубежными календарями вакцинации в России до сих пор применяется цельноклеточная вакцина от коклюша. Вакцины с более безопасным ацеллюлярным коклюшным компонентом доступны за деньги (Пентаксим, Инфанрикс-гекса).
3) В России применяется вакцинация живой полиомиелитной вакциной (оральная полиомиелитная вакцина (ОПВ) в качестве третьей-пятой дозы. На Западе только убитая (инактивированная вакцина от полиомиелита - ИПВ).
4) Не включены многие вакцины, обязательные в других странах – от ротавируса, гемофильной инфекции типа В (ХИБ), гепатита А, вируса папилломы человека (ВПЧ), менингококка, ветряной оспы.
5) Вакцинация от коклюша. В России – 4 дозы – последняя в 18 мес. В США – 6 доз – пятая доза между 4-7 годами, шестая – между 11-18 годами, а также всем беременным женщинам между 27 и 36 неделей беременности.
Кратко по заболеваниям, входящих в национальный календарь вакцинации
Туберкулез
Туберкулез – глобальная проблема во всем мире, и, особенно, в России. Тем не менее, существующая живая вакцина БЦЖ-М не обладает достаточной эффективностью (разработана в 1921 году).
Она не защищает полностью от заражения туберкулезом и развития вторичных форм. Обладает защитным эффектом в плане развития тяжелых диссеминированных форм и менингита. В ряде западных стран с низкой заболеваемостью туберкулезом, вакцина применяется только в группах риска.
Требуются новые, более эффективные вакцины от туберкулеза.
Коклюш
Первая вакцина от коклюша АКДС стала массово применяться в СССР с 1959, что позволило в разы снизить частоту этого тяжелого заболевания. Но, как только, благодаря вакцинации, опасность заражения стала уменьшаться, особую актуальность приобрела возможность реакций на вакцинацию. Среди них - повышение температуры тела, инфильтрат в месте инъекции, пронзительный крик (возможно связанный с повышением внутричерепного давления), фебрильные судороги, и крайне редко, афебрильные судороги, энцефалопатия и энцефалит.
Фактически большая часть антивакцинальной критики до сих пор связана с реакцией на коклюшный компонент АКДС, представленный цельной клеткой.
Закономерным развитием вакцинации стало появление ацелюлярных (бесклеточных) вакцин от коклюша, которые были массово внедрены в западных странах в конце 80 годов. В России бесклеточные вакцины от коклюша доступны на коммерческой основе.
Тем не менее, несмотря на вакцинацию, коклюш остается не редким заболеванием. Это связано с тем, что поствакцинальный иммунитет не длителен, и после последней вакцины в 18 месяцев постепенно угасает. Соответственно, у школьников частота коклюша возрастает, хотя и представлено заболевание преимущественно в стертой форме. Поэтому в США и европейских странах производится дополнительная ревакцинация от коклюшем перед школой (Tdap - вакцина с уменьшенным количеством дифетрийного и коклюшного антигена – в Росси не лицензирована).
Учитывая, что коклюш наиболее тяжело протекает у детей первого года жизни, в США проводится также обязательная от коклюша всех беременных женщин, независимо от того, была ли она раньше привита или болела коклюшем (Tdap). Цель – защита новорожденного ребенка.
Вакцины от коклюша
Цельноклеточные - АКДС, Бубокок, Тетракок
Бесклеточные – Инфанрикс, Тетраксим, Пентаксим, Инфанрикс-гекса
Дифтерия
Вакцины от дифтерии - входят в состав всех вакцин от коклюша, а также в АДС и АДС-м.
Столбняк
Благодаря вакцинации, столбняк сейчас практически не встречается в России, также как и столбняк новорожденных.
Вакцины от столбняка - входят в состав всех вакцин от коклюша, а также в АДС и АДС-м. Этими же вакцинами осуществляется экстренная профилактика столбняка при травмах.
Полиомиелит
В настоящее время эндемичными странами по полиомиелиту являются Пакистан, Афганистан, страны центральной Африки.
Особую опасность представляет собой новый мутантный штамм полиомиелита 1 типа, обнаруженный в 2010 г. в Конго, так как обычная вакцина от него не защищает.
Существуют два типа вакцин от полиомиелита – живая (оральная полиомиелитная вакцина - ОПВ) и убитая. ОПВ обладает большей иммуногенностью и защитой, чем убитая, но у детей с иммунодефицитом ОПВ может вызвать ВАП (вакцино-ассоциированный полиомиелит). Из-за этого, с конца 2000 годов в России ОПВ используется только для ревакцинации, а первые три дозы делаются убитой вакциной.
Вакцины от полиомиелита
Убитая – Имовакс-полио, полиорикс
В составе вакцин: Тетраксим, Пентаксим, Инфанрикс-гекса
Корь
До начала 2000 годов корь оставалась главной причиной смертности детей в возрасте до 5 лет. В конце 2011 года Петербург получил статус города, свободного от кори – заболевание не встречалось несколько десятилетий. Но уже в январе 2012 года в СПб возникла вспышка заболевания, напомнив старое правило, что как только прослойка иммунизированного населения снижается, инфекционное заболевание активируется. В настоящее время отмечаются единичные, в основном, завозные случаи кори. Но корь продолжает быть очень распространенным заболеванием, в том числе в Европе. Например, в Германии за первые 2 месяца 2015 года заболело около 1000 детей. Умирает от кори каждый из 700 заболевших.
Вакцина живая, вызывает стойкий иммунитет с первых дней вакцинации, поэтому применяется и в качестве экстренной профилактики.
Вакцины от кори.
В России вакцина от кори входит в состав отечественной дивакцины от кори и паротита. В составе зарубежной - тривакцины Приорикс. По эффективности и безопасности они практически не отличаются. На западе с 2005 года существует квадровакцина (+ от ветрянки).
Подъем температуры с 6 по 12 день после вакцинации (в среднем у 10%)
Сыпь с 6 по 12 день после вакцинации (5%)
Краснуха
Основная цель вакцинации от краснухи - защита беременных женщин, и соответственно, предотвращение случаев врожденной краснухи (врожденные пороки сердца, слепота, глухота). В связи с массовой вакцинацией, в Санкт-Петербурге за последние годы регистрируются единичные случаи заболевания, а врожденной краснухи практически не встречается.
Американский континент в 2015 году объявлен первым регионом в мире, полностью искоренившим краснуху.
Эпидемический паротит (свинка)
В связи с массовой вакцинацией, в Санкт-Петербурге за последние годы регистрируются единичные случаи заболевания. Тем не менее, в мире, регулярно встречаются вспышки свинки.
Вакцины от паротита.
Осложнения вакцинации редки, помимо обычной реакции с легким катаром и невысокой температурой с 4 по 12 день после прививки, иногда происходит увеличение околоушных желез (обеих сразу или одна за другой) в течение 6 нед. после вакцинации.
Грипп
Ежегодно вызывает эпидемии и пандемии. Смертность наиболее высокая в группах риска, куда входят беременные, дети, пожилые, больные хроническими заболеваниями (например, бронхиальная астма, сахарный диабет, сердечно-сосудистые заболевания, ожирение), пациенты с иммунодефицитом.
Основная проблема вакцинации от гриппа – ежегодность. В отличие от большинства вакцин, которые действуют длительный период времени или даже всю жизнь, вакцина от гриппа работает только год – это связано с большей изменчивостью гриппа. Поэтому каждый год вакцина делается заново, в соответствие с текущим прогнозом по циркуляции штаммов вируса.
В 2014/15 появился мутантный штамм грипа H3N2, также не учтенный в составе вакцин, за счет чего эффективность вакцинации по гриппу А H3N2 снизилась до 19%, а по гриппу В– осталась на высоком уровне.
Оптимальное время введения вакцины – начало осени (сентябрь-ноябрь), до начала возможного подъема заболеваемости гриппом и ОРВИ. Вместе с тем, прививку не запрещается делать и в более поздние сроки. Иммунитет после введения вакцины формируется через 14 дней и сохраняется в течение всего сезона. Профилактическая эффективность вакцинации составляет 70-90%. При 50-80%-ом охвате прививками населения отмечен эффект коллективного иммунитета.
Вакцины от гриппа обычно хорошо переносятся, возможно повышение температуры тела, недомогание, боль в месте инъекции в течение 1-2 дней.
Ложные и истинные противопоказания к вакцинации
Истинные
Вакцина
Противопоказания
Сильная реакция или поствакцинальное осложнение на предыдущее введение
Все живые вакцины, в т. ч. оральная живая полиомиелитная вакцина (ОПВ)
Иммунодефицитное состояние (первичное)
Иммуносупрессия, злокачественные новообразования
Вес ребенка при рождении менее 2000 г
Келоидный рубец, в т. ч. после предыдущей дозы
Прогрессирующие заболевания нервной системы, афебрильные судороги в анамнезе
Живая коревая вакцина (ЖКВ), живая паротитная вакцина (ЖПВ), краснушная, а также комбинированные ди- и тривакцины (корь-паротит, корь-краснуха-паротит)
Тяжелые формы аллергических реакций на аминогликозиды
Анафилактические реакции на яичный белок (кроме краснушной вакцины)
Вакцина против вирусного гепатита В
Аллергическая реакция на пекарские дрожжи
Примечание
Острые инфекционные и неинфекционные заболевания, обострение хронических заболеваний являются временными противопоказаниями для проведения прививок. Плановые прививки проводятся через 2 — 4 недели после выздоровления или в период реконвалесценции или ремиссии. При нетяжелых ОРВИ, острых кишечных заболеваниях и др. прививки проводятся сразу после нормализации температуры.
Сильные реакции и поствакцинальные осложнения на профилактические прививки
Сильной реакцией считается наличие температуры выше 40°С, в месте введения вакцины — отек и гиперемия свыше 8 см в диаметре
Поствакцинальные осложнения
- анафилактический шок;
- тяжелые генерализованные аллергические реакции (ангионевротический отек), синдромы Стивенса-Джонсона, Лайела, сывороточной болезни;
- энцефалит;
- вакциноассоциированный полиомиелит;
- поражение центральной нервной системы с генерализованными или фокальными остаточными проявлениями, приводящими к инвалидности: энцефалопатия, серозный менингит, неврит, полиневрит, а также проявления судорожного синдрома;
- генерализованная инфекция, остеит, остеомиелит, вызванные вакциной БЦЖ;
- артрит хронический, вызванный вакциной против краснухи.
Не смотря на то, что истинные противопоказания встречаются очень редко, в России производится большое число ложных противопоказаний к вакцинации. Ложные медотводы приводят к нарушению графика вакцинации, запутыванию родителей и, самое неприятное, высокому риску заболевания для непривитого ребенка.
Ложные противопоказания к проведению вакцинации
Состояния
Указания в анамнезе на
Стабильные неврологические состояния
Гемолитическая болезнь новорожденных
Аллергия, астма, экзема
Болезнь гиалиновых мембран
Увеличение тени тимуса
Поствакцинальные осложнения в семье
Аллергия в семье
Эпилепсия в семье
Стероиды местного применения
Внезапная смерть в семье
Согласно законодательству РФ, установлением причинно-следственной связи того или иного серьезного состояния (осложнения), развившегося в поствакцинальном периоде занимаются только врачи-специалисты, эксперты Национального органа контроля за безопасностью медицинских иммунобиологических препаратов – ГИСК им. Л.А. Тарасевича (119002 Москва, Сивцев-Вражек пер., д. 41, телефон (495) 241-39-22 )
Некоторые аргументы противников вакцинации
Аргумент
Комментарий доктора
Ребенок должен сам всем переболеть
Должен переболеть дифтерией. Гепатитом В? Гемофильным менингитом?
Вакцины снижают иммунитет
Вакцины вырабатывают иммунитет к заболеванию, т.е. фактически его повышают
Вакцины – это очень выгодный бизнес
Сами доктора не прививают своих детей
Те доктора, которые не прививают своих детей, чаще всего не работают по специальности, либо не имеют отношения непосредственно к лечению инфекционных болезней.
Прививать только детей, восприимчивых к инфекциям
99% детей восприимчивы к инфекциям. Заранее определить тех, кто не заболеет, невозможно.
Прививать после трех лет, когда иммунитет сформируется
До трех лет иммунитет ребенка еще не сформирован, поэтому он крайне подвержен заболеваниям. Поэтому и делают прививки, начиная с рождения – чтобы ребенок благополучно дожил до трех лет.

История вакцинации также, как и история человечества неразрывно связана с эпидемиями инфекционных болезней, которые на протяжении многих веков уносили миллионы человеческих жизней. В поисках защиты от инфекционных заболеваний люди испробовали многое – от заклинаний и заговоров до дезинфекционных и карантинных мер. Однако, только с появлением вакцин началась новая эра борьбы с инфекциями.
Прививки в нашей стране делают более 250 лет. Как это происходило в Российской империи и в СССР?
Как Екатерина Вторая стала первой
Принято считать, что первая в российской истории прививка была сделана 23 октября 1768 года Екатерине II. Прививка была от оспы – страшного заболевания, которое сейчас побеждено именно благодаря вакцинации. А в Х веке эпидемии оспы выкашивали население Европы и России. В отдельные годы от оспы умирало более 1 миллиона человек. Болезнь не щадила никого, не делая различий между сословиями. Не миновала оспа и российский трон. В 1730 году от оспы в 14-летнем возрасте скончался царь Петр II. И не было действенного способа борьбы с этой напастью.

Как Н.В. Склифосовский открыл в Москве пастеровскую станцию
Открытие Пастером в 1885 году стало настоящим спасением. В Париж потянулись укушенные бешеными животными люди. Среди первых избежавших благодаря вакцине смерти 2500 человек были 16 из 19 покусанных бешеным волком жителей Смоленской области.

А пастеровские станции вскоре начали открываться по всему миру, и Россия стала одной из передовых в этом отношении стран. Первая станция прививок против бешенства в Российской империи (и вторая в мире) появилась в Одессе 11 июня 1886 года, а уже через месяц такая же была создана в Москве. К её открытию Луи Пастер прислал свой портрет с автографом. Он до сих пор хранится в Московском научно-исследовательском институте вакцин и сывороток им. И.И. Мечникова, открытом на её базе. Одним из инициаторов создания московской станции стал Николай Васильевич Склифосовский. К 1912 году пастеровских станций в России было уже 28, а к 1938 году в СССР – 80 (не считая нескольких сот филиалов). Московская станция стала ведущим центром по борьбе с бешенством в СССР. Тысячи жизней были спасены с того времени с помощью антирабических вакцин.
Как советские ученые победили полиомиелит
В середине ХХ века мир постигла новая катастрофа – полиомиелит. Около 10% заболевших погибали и еще 40% становились инвалидами. От него пострадали президент США Франклин Делано Рузвельт. Писатель-фантаст Артур Кларк, режиссер Фрэнсис Форд Коппола.
В Советском Союзе первые эпидемии начались в 1949 году в Прибалтике, Казахстане, Сибири. Болезнь ежегодно уносила около 12 тысяч жизней.
В 1955 году в США наладили производство вакцины от полиомиелита – вакцины Солка. Тогда же вирусолог Альберт Сэбин создал другую вакцину – более дешевую, эффективную и безопасную. Но испытать её в Америке не было возможности, так как уже была создана хорошая вакцина. В США были командированы советские ученые – Михаил Чумаков и Анатолий Смородинцев. Сэбин и Чумаков договорились продолжить разработку вакцины в Москве. В обычном чемодане из США привезли несколько тысяч доз вакцины и начали делать первые прививки. Испытания вакцины проводились на коллегах, родственниках, на детях и внуках разработчиков. И никто из родственников не был против, все понимали опасность полиомиелита и верили, что вакцина защитит детей от болезни.

М.П. Чумаков и А.А. Смородинцев
За 1,5 года с эпидемией в стране было покончено. В 1960 году этой вакциной в СССР были привиты 77,5 миллионов человек.
В 1963 году Михаил Чумаков и Анатолий Смородинцев получили Ленинскую премию. На ежегодный симпозиум в Институт полиомиелита и вирусных энцефалитов АМН СССР приезжали ведущие ученые мира из США, Японии, Европы и Китая. Вакцину, произведенную институтом, импортировали более 60 стран.
Как японские матери требовали советскую вакцину

По сюжету: Япония, 1959 год, эпидемия. Применяемая в стране вакцина Солка эффективна лишь в 60% случаев, кроме того, её не хватает. Японка Кейко, потерявшая старшего сына, хочет во что бы то ни стало защитить от полиомиелита младшего и решает поехать в СССР, чтобы привезти в Японию новую советскую вакцину.
Как конфеты стали лекарством
В 50-60-е годы на кондитерской фабрике имени Марата выпускали конфеты против полиомиелита.
Михаил Чумаков искал лучший способ доставки вакцины в кишечник, чтобы вирус не терялся во рту, где он не размножается, а в большей степени попал по назначению. В итоге он придумал сделать вакцину в форме драже. Уже в марте 1959 года было изготовлено по заказу института антиполиодраже – капсулы из сахара и крахмальной патоки с восковым покрытием. Конфеты весили один грамм и хранились в холодильнике. Дети их полюбили, а квалифицированный персонал для введения вакцины теперь даже и не требовался.

Иногда страшные вирусы и заболевания, оставшиеся в прошлом, напоминают о себе
Известный художник – плакатист Алексей Кокорекин в 1959 году путешествовал по Индии. После возвращения из поездки он почувствовал себя плохо, был госпитализирован в Боткинскую больницу, где впоследствии и умер. Диагноз поставили не сразу: в Индии художник заразился натуральной оспой, которую в СССР искоренили ещё в 1936 году. Спецслужбы вычислили все потенциальные контакты умершего – их оказалось около 9 тысяч. Тысячу человек с наибольшим риском заражения изолировали в Боткинскую больницу, а практически все население Москвы (на тот момент это более 6 миллионов человек) срочно вакцинировали. Вспышку удалось локализовать за 19 дней, заболели 46 человек, умерли от оспы – трое – приемщица комиссионного магазина (куда родственники Кокорекина сдали привезенные художником из Индии вещи), санитарка в инфекционном корпусе и врач-инфекционист.
Оспа считается полностью побежденной с 1980 года – случаев заболевания этой болезнью с того времени нет. Но вирус оспы до сих пор хранится в немногих научных лабораториях.
Эпидемия паралитического полиомиелита в Чечне началась в конце мая 1995 года и закончилась в ноябре того же года. Нормализация ситуации связана с массовым применением вакцины на территории республики в 1995 году. Вспышке полиомиелита в Чечне предшествовало полное прекращение вакцинопрофилактики, длившееся три года. Это свидетельствует о том, что нарушение плановой иммунизации в течение нескольких лет ведет к развитию эпидемии.
Допрививочная эра дифтерии
Масштабные антипрививочные кампании, к которым присоединяется все большее число молодых родителей, массовая антипрививочная истерия в СМИ на фоне слабо раздающихся голосов защитников вакцинации побуждают ещё раз напомнить о важности профилактических прививок.
В 1974 году Всемирная организация здравоохранения запустила программу иммунизации от дифтерии, результаты которой проявились моментально. Эпидемии стали редкостью.
В начале 1990-х годов в России медицинские чиновники решили пересмотреть существовавший ещё с советских времен список противопоказаний к вакцинации против дифтерии. Он был значительно расширен и в результате этих намерений в 1994 году возникла эпидемия дифтерии. Тогда дифтерией заболели около 40 тысяч человек. Для сравнения в относительно спокойный 1990-й год было зафиксировано всего 1211 случаев заболевания.
Туберкулез

Вакцина против туберкулеза была создана французскими учеными в 1919 году. Массовая вакцинация новорожденных детей против туберкулеза была начата во Франции только в 1924 году. В СССР такая иммунизация была введена только с 1925 года. Проведение вакцинации позволило значительно снизить заболеваемость туберкулезом среди детей.
Столбняк
Мучительное заболевание, смертность от которого может достигать 50%. Заразиться им можно проще простого: отец певца революции В.В. Маяковского уколол палец иглой и умер от столбняка. Токсины, которые выделяют бактерии Клостридии тетани, - яды, приводящие к тоническим сокращениям жевательных мышц, судорогам мимических мышц, а затем к напряжению мышц спины, конечностей, глотки, живота. Вследствие сильных мышечных спазмов нарушается или полностью прекращаются глотание, дефекация, мочеиспускание, кровообращение и дыхание. Около 40% больных погибают в страшных мучениях.

Какие прививки делали им в то время?
Все родившиеся в то время были привиты от туберкулеза, дифтерии и полиомиелита. Со временем добавились прививки от коклюша, столбняка, кори и паротита. Детей, родившихся до 1979 года, прививали от оспы, а с 1980 года оспа стала считаться ликвидированной во всем мире, и прививку отменили.
В конце 1990-х годов в Национальный календарь ввели двукратную прививку против краснухи, повторную от кори и прививку от гепатита В, а в 2010 годы к ним добавилась прививка от гемофильной инфекции для детей из групп риска и прививка от пневмококковой инфекции.

Массово прививать от ГРИППА в России начали с 1996 года. Теперь вакцинация от гриппа включена в Национальный календарь профилактических прививок и проводится в государственных медицинских организациях бесплатно. Обязательной вакцинации против гриппа подлежат: дети, начиная с 6 месяцев, школьники, обучающиеся в образовательных организациях среднего профессионального и высшего образования, взрослое население, работающее по отдельным профессиям и должностям(работники медицинских организаций, транспорта, торговли, коммунальной сферы),призывники, беременные женщины, лица, старше 60 лет, лица с хроническими заболеваниями (сердечно-сосудистыми, заболеваниями легких,, метаболическими нарушениями и ожирением).
По данным Роспотребнадзора за период с 1996 по 2018 годы, только благодаря вакцинации, заболеваемость гриппом в России снизилась в 196 раз. В 2019 году за счет бюджета запланировано привить от гриппа 45% россиян.
В последнее время появилась масса кампаний, направленных на принижение роли профилактических прививок против инфекционных заболеваний. Извращая факты, распространители этой пропаганды внушают населению, что вред от прививок многократно превышает их пользу. Но реальность подтверждает обратное. Глобальные исследования, проводимые в различных странах мира, очевидно подтверждают, что именно внедрение вакцинопрофилактики привело к резкому снижению и даже полной ликвидации многих заболеваний.
Большинство из нас считает ветряную оспу (ветрянку) безобидной детской инфекцией. И не без основательно. Значительное количество случаев ветрянки у маленьких детей протекает легко, без осложнений. Тогда возникает вопрос: необходима ли прививка против этой инфекции?
Действительно ли ветрянка является банальной детской инфекцией, которой обязательно переболеешь и забудешь об этом?
Чаще заболевание возникает в детском возрасте и протекает не очень тяжело: повышается температура, появляются недомогание и зудящие высыпания на коже в виде пузырьков. Как правило, эта сыпь проходит не оставляя никаких следов на коже.
Но часть случаев ветряной оспы протекает с осложнениями. Из 100 заболевших в 5-6 случаях регистрируются осложнения в виде:
- Суперинфекции кожи и мягких тканей (малыши расчесывают элементы сыпи, в них попадают бактерии и вызывают воспалительный процесс, который при благоприятном исходе заканчивается образованием рубчиков на коже);
- Пневмонии (воспаления легких);
- Острого среднего отита (воспаления уха);
- Поражения нервной системы (менингита или менингоэнцефалита - воспаления головного мозга).
В ряде случае существует риск возникновения летальных исходов. До внедрения вакцинации ежегодно в США регистрировалось до 100 смертельных исходов (половина из них - среди практически здоровых детей), во Франции, Германии, Испании - 10-25 смертей в результате ветряной оспы.
У кого риск этих осложнений выше?
Риск возникновения тяжелого течения ветряной оспы и возникновения осложнений существует у больных с иммунодефицитными состояниями, включая пациентов с острыми и хроническими лейкозами, лимфомами, миеломной болезнью, ВИЧ-инфекцией, у пациентов, получающих системную терапию глюкокортикостероидами и иммунодепрессантами, а также лучевую терапию, пациентов с планируемой трансплантацией органов и клеток. Несколько выше тяжесть течения заболевания у пациентов с хроническими аллергическими, аутоиммунными, метаболическими заболеваниями - сахарным диабетом, хронической почечной недостаточностью, коллагенозами, бронхиальной астмой, атопическим дерматитом, онкологическими заболеваниями.
К группе риска относятся беременные женщины. С одной стороны, заболевание у беременной женщины протекает тяжело. С другой стороны, оно не безопасно для ее будущего ребенка. Если заболевание возникло на 13-20 неделе беременности, то есть риск выкидыша или рождения малыша с синдромом врожденной ветряной оспы (множественные уродства). Если заболевание возникло за 14 недель до родов и позже, то у малыша может развиться неонатальная ветряная оспа, при которой риск смертельного исхода достаточно высок.
Так может быть мамам надо стараться, чтобы ребенок переболел в детстве: не избегать контактов с больным ветряной оспой, а наоборот - ходить в гости к заболевшему в надежде на заражение?
Какова ситуация по заболеваемости ветряной оспой в г.ЯНАО?
Как давно в других странах используются вакцины против ветряной оспы?
В настоящее время в ряде стран мира проводится вакцинация против ветряной оспы среди лиц, относящихся к контингентам риска (Австрия, Бельгия, Финляндия, Польша и др.). Такая тактика иммунизации не позволяет существенно снизить заболеваемость ветряной оспой в целом, но обеспечивает индивидуальную защиту наиболее уязвимых контингентов.
В США прививка от ветрянки проводится с 1995 г. Вакцинация детей групп риска среди подростков и взрослых доказала высокую клиническую и экономическую эффективность - с 1999 г. в США отмечается резкое снижение заболеваемости и смертности от этого заболевания.
Вакцина против ветряной оспы Окавакс введена в календарь прививок Японии, стран Южной Америки, Канады, Австралии, Южной Кореи, Тайваня и других стран Тихого океана. По результатам проспективного наблюдения длительность поствакцинального иммунитета составляет от 6 до 11 лет, в ряде случаев - до 20 лет.
Какие вакцины против ветряной оспы используются в настоящее время и как их применяют?
В нашем календаре профилактических прививок вакцинация против ветряной оспы пока не предусмотрена. Поэтому прививки против этого заболевания можно получить на платной основе. В перспективе планируется включение этой позиции в плановые прививки или прививки, проводимые по эпидемическим показаниям.


Ветряная оспа относится к числу наиболее распространенных заболеваний детского возраста. За последние годы заболеваемость ветрянкой в России увеличилась почти в 2 раза. Преимущественно болеют дети в возрасте от 1 до 10 лет, максимальная заболеваемость отмечается среди детей в возрасте 3-4 лет. Дети до 6 месяцев практически не болеют ветряной оспой, т.к. мать передает им собственный иммунитет через плаценту и во время грудного вскармливания. Пик заболеваемости отмечается в осенне-зимний период.
Что такое ветряная оспа?
Ветряная оспа – острая вирусная инфекция с воздушно-капельным путем передачи, характеризующаяся появлением на коже и слизистых оболочках сыпи в виде мелких пузырьков.
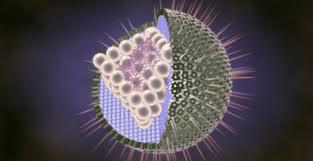
Возбудителем ветряной оспы является вирус Varicella zoster, относящийся к семейству герпетических вирусов. Во внешней среде вирус неустойчив и быстро погибает.
Единственным источником инфекции является человек. Восприимчивость к ветряной оспе очень высокая.
Больные становятся заразными в конце инкубационного периода (за 48 часов до появления сыпи) и до 5-го дня с момента появления последнего элемента сыпи.
Путь передачи инфекции –воздушно-капельный.
Вирусы в огромном количестве выделяются при чихании, кашле, разговоре. Также возможна передача вируса от матери плоду во время беременности. Через третьих лиц передача инфекции невозможна. На обуви и одежде принести вирус домой тоже нет шансов.
В связи с большой летучестью вируса, его распространение возможно с этажа на этаж, на расстояние до 20 метров.
Ветряная оспа у взрослых протекает намного тяжелее, чем у детей, и способна вызвать серьезные осложнения.
Клиническая картина.
Инкубационный период продолжается от 10 до 21 дня (чаще 14-17 дней).
У детей заболевание начинается с подъема температуры до 38,5 – 39 о С, отмечается слабость, снижение аппетита, головная боль. Ребенок становится капризным, отказывается от еды. Одновременно с подъемом температуры появляется сыпь. Выраженность лихорадки соответствует обилию сыпи. Продолжительность лихорадки 3-5 дней. Каждое новое высыпание сопровождается подъемом температуры тела. Сыпь сначала имеет вид красных пятнышек, которые в течение нескольких часов превращаются в папулы, далее в пузырьки, а через 1-2 дня на месте сыпи остается корочка. Размеры пузырьков сопоставимы с размером булавочной головки. После отпадения корочки остается красное пятно, иногда – рубец. Первые элементы сыпи обычно появляются на коже лица, волосистой части головы, спине, животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует. Детей очень беспокоит зуд ветряночных пузырьков, в связи с чем дети часто их расчесывают, сдирают, после чего остается рубец, а также возможно нагноение в связи с присоединением вторичной бактериальной инфекции. Известны случаи, когда на протяжении всей болезни появляются только единичные элементы или даже сыпь отсутствует. Такие случаи встречаются, в основном, у детей.
Выздоровление наступает не ранее 10 дня с момента высыпаний.
Осложнения заболевания.
Ветряная оспа считается доброкачественным заболеванием, однако, в ряде случаев могут развиться тяжелые осложнения. Среди осложнений ветряной оспы наиболее частыми являются гнойные поражения кожи – фурункулы, абсцессы и др. тяжело протекает специфическая пневмония, а самым грозным осложнением этой инфекции является поражение центральной нервной системы в форме энцефалита или менингита.
Для предотвращения присоединения вторичной инфекции необходимо следить за частотой рук, одежды, постельного белья больного. В период высыпаний и лихорадки больной должен соблюдать постельный режим.
Элементы сыпи рекомендуется смазывать раствором бриллиантового зеленого. В период высыпаний разрешается мытье с использованием щадящего мыла, мочалку использовать нельзя, так как существует опасность повреждения корочек.
Родители должны своевременно отреагировать на изменения сыпи и вызвать врача для предупреждения развития осложнений:
· если более недели держится температура выше 37 или температура с каждым днем растет,
· если сыпь распространяется на слизистые оболочки: глаза, ротовою полость, или на половые органы, т.к. аналогичные изменения могут быть на внутренних органах.
· при появлении кашля или насморка, т.к. герпетические высыпания могут находиться в носоглотке
· при появлении поноса и частой рвоты,
т.е. во всех случаях, когда ветрянка протекает атипично.
В любом случае, как только вы заметили первые признаки недомогания ребенка и сыпь, сразу вызовите врача. Только он точно определит, ветряная оспа у ребенка или другое заболевание (не опытному взгляду отличить симптомы ветряной оспы от аллергии или других заболеваний с сыпью довольно сложно), и будет контролировать течение болезни.
Ветряная оспа у взрослых
Ветряная оспа во взрослом возрасте протекает намного тяжелее. Отличительной особенностью ветряной оспы у взрослых являются выраженные симптомы интоксикации и частое развития осложнений, вплоть до летального исхода. Ветряная оспа у взрослых часто осложняется гнойничковыми поражениями кожи, конъюнктивитом, стоматитом. Самыми опасными осложнениями ветряной оспы являются поражения внутренних органов и головного мозга. В числе наиболее распространенных –пневмония, менингит, энцефалит, миокардит.
Ветряная оспа у беременных.
Беременная женщина, заболевшая ветряной оспой, нуждается в тщательном наблюдении врача. Инфекция опасна как для самой женщины, так и для плода. Ветряная оспа может вызвать патологию зрения, а также задержку умственного и физического развития плода.
Профилактика.
Общая профилактика ветряной оспы заключается в своевременной диагностике заболевания, изоляции больного с последующим проветриванием и влажной уборкой помещения с целью предотвращения распространения инфекции. Больного ветряной оспой изолируют до 5-го дня от момента появления последних элементов сыпи. В детских коллективах карантин накладывается с 11 по 21 день от момента контакта.
На сегодняшний день разработана специфическая профилактика ветряной оспы. Вакцинация проводится детям, не болевшим ранее этой инфекцией. Вакцина вводится подкожно: детям, в возрасте от 1 года до 13 лет - однократно; детям старше 13 лет и взрослым необходимо двукратное введение вакцины с интервалами между введениями 6-10 недель.
Вакцинация показана лицам, относящимся к группе высокого риска: лицам, страдающим тяжелыми хроническими заболеваниями, больным острым лейкозом, лицам, получающим иммунодепрессанты, лучевую терапию, пациентам, которым планируется провести трансплантацию органа.
Среди привитых лиц случаи заражения ветряной оспой крайне редки. Если заражение произошло, то заболевание протекает в легкой или скрытой форме. После проведенной вакцинации у ребенка в этот же день начинает формироваться иммунитет, который заканчивает свое формирование через 6 недель. Именно с этого момента при контакте с больным ребенком не стоит опасаться заболевания.
Читайте также:

