Длительный иммунитет не вырабатывается против гриппа кори
Обновлено: 24.04.2024
Еще в древнем Египте и Греции за больными чумой ухаживали люди, прежде переболевшие этой болезнью: опыт показывал, что они уже не подвержены заражению.
Люди интуитивно пытались обезопасить себя от инфекционных болезней. Несколько веков назад в Турции, на Ближнем Востоке, в Китае для профилактики оспы втирали в кожу и слизистые оболочки носа гной из подсохших оспенных гнойников. Люди надеялись, что, переболев каким-то инфекционным заболеванием в легкой форме, они приобретут устойчивость к действию возбудителей в последующем.
Так зарождалась иммунология – наука, изучающая реакции организма на нарушение постоянства его внутренней среды.
Нормальное состояние внутренней среды организма является залогом правильного функционирования клеток, не общающихся напрямую с внешним миром. А такие клетки образуют большинство наших внутренних органов. Внутреннюю среду составляют межклеточная (тканевая) жидкость, кровь и лимфа, а их состав и свойства во многом контролирует иммунная система.
Трудно найти человека, который не слышал бы слово “иммунитет”. Что же это такое?
Иммунитет (от латинского immunitas – освобождение, избавление) – защита организма от внешних и внутренних биологически активных агентов (антигенов), направленная на сохранение постоянства внутренней среды (гомеостаза) организма.
Другими словами, это невосприимчивость организма к инфекционным агентам и веществам, обладающим антигенными свойствами.
Антигены – общее название чужеродных для организма агентов и веществ. Ими могут быть продукты жизнедеятельности микроорганизмов – возбудителей различных заболеваний, ядовитые соединения растительного и животного происхождения, погибшие или переродившиеся клетки самого организма и другие вещества.
В жизни нас окружает бесчисленное множество невидимых простым глазом микроорганизмов, многие из которых очень опасны для организма. Поражает их воспроизводство. Одна бактерия в течение 1 ч порождает 8 себе подобных особей, через 2 ч их образуется уже 64, через 24 ч – 4772 триллиона. При размножении в течение 1 года получилась бы масса бактерий, равная массе Солнца. Но в природе все находится в равновесии и беспрепятственного увеличения числа микробов не происходит. Научился сопротивляться этим агрессорам и наш организм.
В нашем организме есть особые механизмы, препятствующие проникновению в него микробов и развитию инфекций. Так, слизистые оболочки выполняют роль барьера, через который проходят далеко не все микробы, а выделяемые кожным эпителием и слизистыми оболочками вещества понижают активность микробов или полностью их инактивируют. Одним из главных механизмов сопротивления является иммунная система.
Строение и состав иммунной системы. Иммунная система человека (рисунок 1.5.13) включает центральные органы – костный мозг и вилочковую железу (тимус) – и периферические – селезенку, лимфатические узлы, лимфоидную ткань. Эти органы вырабатывают несколько типов клеток, которые и осуществляют надзор за постоянством клеточного и антигенного состава внутренней среды.
Рисунок 1.5.13. Основные органы иммунной системы человека
Основные клетки иммунной системы – фагоциты и лимфоциты (В- и Т-лимфоциты). Они циркулируют по кровеносной и лимфатической системе, некоторые из них могут проникать в ткани. Все клетки иммунной системы имеют определенные функции и работают в сложном взаимодействии, которое обеспечивается выработкой специальных биологически активных веществ – цитокинов. Вы, наверное, слышали такие названия, как интерфероны, интерлейкины и тому подобные. Это так называемые цитокины, с помощью которых клетки иммунной системы могут обмениваться информацией и осуществлять координацию своих действий.
Фагоциты (в переводе на русский язык – “пожирающие”) бросаются на пришельцев, поглощая и разрушая микробы, ядовитые вещества и другие чужеродные для организма клетки и ткани. При этом погибают и сами фагоциты, высвобождая вещества (медиаторы), вызывающие местную воспалительную реакцию и привлекающие новые группы фагоцитов на борьбу с антигенами.
Впервые фагоциты – “подвижные клетки” открыл в 1882 году И.И. Мечников, когда проводил опыт, вводя в тело личинок морских звезд шип от розы. Он увидел, как занозу быстро окружают клетки и пытаются ее уничтожить.
Этот процесс был назван И.И. Мечниковым фагоцитозом, а клетки, осуществляющие эту функцию, – фагоцитами. Установлено, что один фагоцит может захватить 15-20 бактерий. Если он поглощает больше микробов, чем может их переварить, то клетка гибнет. Смесь погибших и живых фагоцитов и бактерий называется гноем.
Известно, что при многих заболеваниях повышается температура, возникает воспалительный процесс.
Лимфоциты вырабатывают специфические белки (антитела) – иммуноглобулины, взаимодействующие с определенными антигенами и связывающие их. Антитела нейтрализуют активность ядов, микробов, делают их более доступными для фагоцитов.
Иммунная система “запоминает” те чужеродные вещества, с которыми она хоть раз встречалась и на которые реагировала. От этого зависит формирование невосприимчивости к “чужим” агентам, терпимости к собственным биологически активным веществам и повышенной чувствительности к аллергенам. Нормально функционирующая иммунная система не реагирует на внутренние факторы и, в то же время, отторгает чужеродные воздействия на организм. Она формирует иммунитет – противоинфекционный, трансплантационный, противоопухолевый. Иммунитет защищает организм от инфекционных болезней, освобождает его от погибших, переродившихся и ставших чужеродными клеток. Иммунные реакции являются причиной отторжения пересаженных органов и тканей. При врожденных или приобретенных дефектах иммунной системы возникают заболевания – иммунодефицитные, аутоиммунные или аллергические, вызванные повышенной чувствительностью организма к аллергенам.
Виды иммунитета. Различают естественный и искусственный иммунитет (смотри рисунок 1.5.14).
Рисунок 1.5.14. Виды иммунитета
Человек уже с рождения невосприимчив ко многим болезням. Такой иммунитет называют врожденным. Например, люди не болеют чумой животных, потому что у них в крови уже содержатся готовые антитела. Врожденный иммунитет передается по наследству от родителей. Организм получает антитела от матери через плаценту или с материнским молоком. Поэтому часто у детей, находящихся на искусственном вскармливании, ослаблен иммунитет. Они больше подвержены инфекционным заболеваниям и чаще страдают от диабета. Врожденный иммунитет сохраняется всю жизнь, но он может быть преодолен, если дозы заражающего агента увеличатся или ослабеют защитные функции организма.
В некоторых случаях иммунитет возникает после перенесенных заболеваний. Это приобретенный иммунитет. Переболев один раз, люди приобретают невосприимчивость к возбудителю. Такой иммунитет может сохраняться десятки лет. Например, после кори остается пожизненный иммунитет. Но при других инфекциях, например при гриппе, ангине, иммунитет сохраняется относительно недолго, и человек может перенести эти заболевания несколько раз в течение жизни. Врожденный и приобретенный иммунитет называют естественным.
Инфекционный иммунитет всегда конкретен или, другими словами, специфичен. Он направлен только против определенного возбудителя и не распространяется на прочих.
Существует также искусственный иммунитет, который возникает в результате введения в организм готовых антител. Это происходит, когда заболевшему человеку вводят сыворотку крови переболевших людей или животных, а также при введении ослабленных микробов – вакцины. В этом случае организм активно участвует в выработке собственных антител, и такой иммунитет остается на длительное время. Об этом подробнее будет сказано в главе 3.10.
Тема заболеваний корью не перестает быть актуальной, так как периодически фиксируются вспышки этого заболевания в разных регионах страны.
Корь - это высококонтагиозное (чрезвычайно заразное) острое вирусное заболевание. В основном корью болеют непривитые дети, посещающие детские учреждения. Подростки и взрослые, ранее не болевшие и не получившие вакцину против кори, также остаются восприимчивыми к этой инфекции.
Передается корь воздушно-капельным путем, при этом с потоками воздуха она может распространяться на приличные расстояния, например в другие комнаты или даже на другие этажи. Вероятность заразиться есть, даже если непосредственно больного корью вы не встречали, но он проживает с вами в одном подъезде.
Признаки и симптомы
Первым признаком кори обычно является значительное ( до 39º) повышение температуры, которое наступает примерно через 10-12 дней после воздействия вируса и продолжается от 4 до 7 дней. На этой начальной стадии могут появляться насморк, кашель, покраснение глаз и слезотечение, а также мелкие белые пятна на внутренней поверхности щек. Через несколько дней появляется сыпь, обычно на лице и верхней части шеи. Примерно через три дня сыпь распространяется по телу и, в конечном итоге, появляется на руках и ногах. Она держится 5-6 дней и затем исчезает. В среднем, сыпь выступает через 14 дней (от 7 до 18 дней) после воздействия вируса. Больной становится заразным с появлением первых симптомов на протяжении 10-ти дней.
Учитывая высокую восприимчивость к кори и летучесть самого вируса, можно понять, почему раньше практически все дети болели ею в обязательном порядке. Поголовная вакцинация изменила ситуацию, превратив корь в достаточно редкое заболевание, но сегодня из-за того, что падает охват населения вакцинацией, вновь наблюдаются вспышки этого тяжелого заболевания.
Кто-то считает корь простой и безопасной детской болезнью. Другие же небезосновательно полагают, что это серьезное заболевание, которое может иметь самые негативные последствия.
Группы риска
У людей, переболевших корью, вырабатывается иммунитет против нее на всю оставшуюся жизнь.
Самый высокий риск заражения корью, а также развития осложнений вплоть до смертельного исхода - у невакцинированных детей раннего возраста. Также очень высоки риски для невакцинированных беременных женщин. Но необходимо помнить, что в наше время, когда охват людей вакцинацией значительно снизился, есть риск и для вакцинированных детей и взрослых, просто у них болезнь обычно проходит легче и не вызывает серьезных осложнений.
Наибольшему риску подвергаются невакцинированные люди с ослабленным иммунитетом.
. Кроме того, вспышки кори часто бывают в местах компактного проживания людей, которые в силу любых причин, например религиозных убеждений, отказываются от прививок.
Несмотря на то, что корь обычно считают классической детской инфекцией, одной из проблем в последние годы является ее "повзросление". Это заметно на примере резкого подъема заболеваемости, который в начале 90-х был отмечен в России. Всего в тот год, только в Москве заболело почти 7,5 тысяч взрослых человек.
Тяжелые формы кори у взрослых наблюдаются чаще у лиц старше 70 лет. У каждого пятого могут возникнуть осложнения - чаще всего это синуситы, отиты, реже менингиты, пневмония. Заболевание корью во время беременности серьезно повышает риск неблагоприятного исхода, проявлениями которого могут быть преждевременные роды, повышение вероятности спонтанных абортов и низкой массы тела ребенка при рождении.
В России, как и во всех других развитых странах, прививки против кори проводят два раза: на втором году жизни (с 12-месячного возраста), т.е. в тот срок, когда ребенок утрачивает защитные антитела, полученные от матери, и в шестилетнем возрасте - перед поступлением в школу.Для обеспечения иммунитета и предотвращения вспышек болезни рекомендуются две дозы вакцины, так как примерно у 15% вакцинированных детей после первой дозы иммунитет не вырабатывается.
Лечение и уход
Неосложненную корь лечат дома, обязательно под наблюдением врача. При тяжелом течении болезни, развитии осложнений, необходима госпитализация.
В комнате, где находится больной ребенок, необходимо ежедневно делать влажную уборку. Проветривания должны быть как можно чаще. Шторы лучше держать задернутыми, так как при кори наблюдается светобоязнь. Постельное белье и пижама больного ребенка должны быть свежими. Ребенка надо часто и много поить простой водой, компотами, морсами. Еда должна быть легкой, щадящей: кисломолочные продукты (кефир, йогурт, простокваша); овощные супы; овощные и фруктовые пюре; отварное протертое мясо (нежирная телятина, курица, индейка).
После перенесенной кори ребенок очень ослаблен: какое-то время он может чувствовать себя не слишком хорошо, плохо есть, капризничать, быстро уставать. Его иммунная система еще минимум два месяца остается чрезвычайно восприимчивой к любой инфекции. Надо стараться оберегать его от излишних контактов, нагрузок, стрессов, переохлаждения и т.д. Большое внимание стоит уделить его питанию, посоветоваться с врачом по поводу приема витаминов.
Лучшая профилактика кори - вакцинация
Создание у населения надежного иммунитета к вирусам кори является основным гарантом исключения этих инфекций. При этом необходимо сосредоточить внимание не только на своевременном проведении плановых профилактических мероприятий в рамках Календаря профилактических прививок в полном объеме, но и разработать стратегию повышения охвата прививками до уровня 95% "труднодоступных" групп населения, к которым относятся культурные и этнические меньшинства, люди без определенного места жительства, мигранты, географически разобщенные, кочующие группы населения, а также люди, которые отказываются от вакцинации из-за своих религиозных или философских убеждений. К сожалению, особенно в религиозных общинах, которых у нас стало очень много, устанавливаются свои требования и порядки, касающиеся здоровья детей. Медики обязаны убедить, объяснить опасность необдуманных решений и привести необходимые аргументы, что прививки - это жизненная необходимость.
Если Вы еще не привили своего ребенка против кори, сделайте это без промедления!
Итак, корь совсем не безобидная инфекция, как это многим кажется. Это относится не только к детям дошкольного возраста, но и к подросткам, у которых заболевание часто протекает в более тяжелой форме.
Защитить ребенка от кори - Ваш родительский долг!

Грипп – чрезвычайно заразная вирусная инфекция с воздушно-капельным и контактно-бытовым механизмами передачи.
Основной путь распространения инфекции – воздушно-капельный (от зараженного человека здоровому) – при чихании, кашле, во время разговора.
Всем известно, что вакцинация против гриппа – основной действенный способ профилактики заболевания.
Вакцинация проводится ежегодно.
С учетом рекомендаций Всемирной организации здравоохранения охват прививками против гриппа в группах риска должен быть не менее 75%; охват прививками против гриппа населения в целом по стране и по субъектам Российской Федерации в отдельности - не менее 40%.
Оптимальным временем проведения прививок против гриппа является период с сентября по ноябрь, т.к иммунитет формируется примерно в течении 2-х недель .
Иммунитет после проведенной прививки от гриппа должен успеть сформироваться до начала эпидемического подъема заболеваемости.
Вакцинация против гриппа снижает риск заболеваемости гриппом у детей и взрослых на 70-90%. В случае, если привитый человек инфицируется – грипп протекает в легкой форме, риск развития осложнений минимален.
Вакцинация снижает распространение инфекции среди контактных лиц, а также снижает риск формирования нового варианта вируса гриппа.
Чем больше людей привились против гриппа, тем больше невосприимчивых к вирусу гриппа лиц среди населения. Чем выше коллективный иммунитет, соответственно, тем меньше вероятность заболеть у человека, встретившегося с вирусом. При условии, что 90% людей привиты - остальные 10% не заболеют .
Итак, коллективный иммунитет защищает не только привитых, но и остальных группы населения, например тех, кто имеет противопоказания или медотвод от вакцинации (лица, с аллергической реакцией на куриный белок или иные компоненты вакцины, а также те, у кого отмечались сильная температурная или аллергическая реакция на предыдущую вакцинацию против гриппа).

Коллективный иммунитет снижает риск распространения вирусов гриппа.
Вакцинация - единственный надежный способ защиты от гриппа!
Что такое корь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Корь (Measles) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
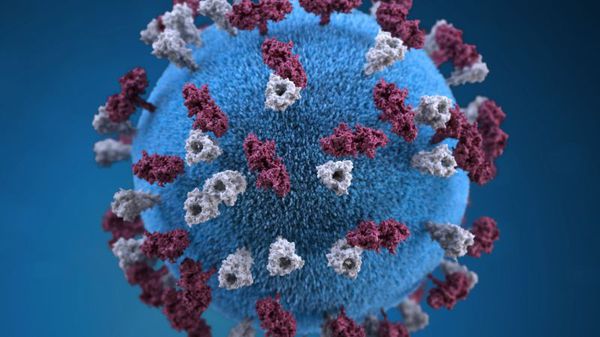
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости). [2] [5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания кори. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Передача заболевания
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори. [1] [3]
Кто подвергается риску
Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, у кого не выработался иммунитет после вакцинации.
Самому высокому риску заболевания корью и развития осложнений, включая смертельный исход, подвергаются невакцинированные дети раннего возраста. Корь — одна из основных причин смерти среди них.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кори
Инкубационный период
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Симптомы кори у взрослых
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
Описана так называемая ранняя диагностика кори, включающая:
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).
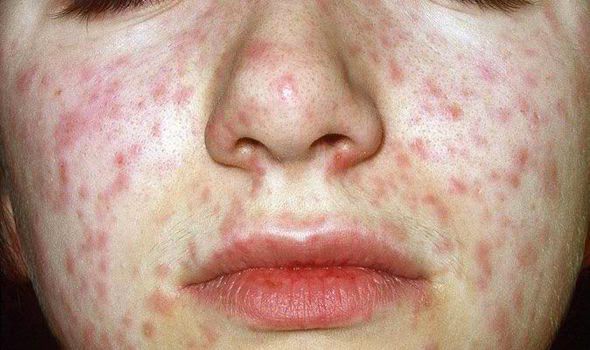
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).
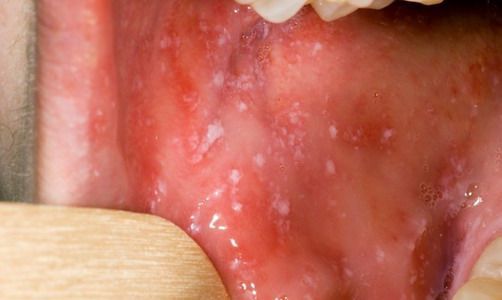
При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4] [5]
Читайте также:

