Эффективное лечение цитомегаловируса и герпеса
Обновлено: 24.04.2024
Цитомегалия – это широко распространенная инфекция вирусного генеза (ЦМВИ), которая характеризуется разнообразными проявлениями: от бессимптомного течения до очень тяжелых, генерализованных форм с поражением внутренних органов и центральной нервной системы. Поскольку данный вирус был открыт сравнительно недавно, в 1956 году, то он считается еще недостаточно изученным, и в научном мире до настоящего времени борьба с ним является предметом активных дискуссий.
Суть проблемы ЦМВИ заключается в том, что она относится к так называемым оппортунистическим инфекциям, клиническое проявление которых дает о себе знать лишь в условиях первичного или вторичного иммунодефицита. У лиц с крепкой иммунной системой в подавляющем большинстве случаев инфекция протекает по типу вирусоносительства.
Число больных ЦМВ в разных странах колеблется от 0,2% до 3%, что представляет собой весьма обширную группу жителей нашей планеты. Вирус весьма широко представлен в популяции. Как правило, антитела обнаруживают у 10-15 % подростков и 40 % людей от 30-35 лет. i Распространенность этой инфекции, возможность длительной персистенции (длительного сохранения вируса в организме человека) с поражением различных органов и систем, трудности лабораторной диагностики и отсутствие лекарственных препаратов, которые могли бы раз и навсегда победить эту болезнь, подчеркивают актуальность этой проблемы.
Пути передачи цитомегаловирусной инфекции у взрослых

Современная статистика говорит о том, что на первом году жизни этой инфекцией заражается каждый пятый ребенок. Среди путей заражения наиболее опасным является внутриутробное инфицирование, т.е. во время беременности. Таким образом заражается 5-7% детей. Примерно 30% случаев передачи вируса ребенку происходит во время вскармливания малыша грудью ii . Также дети часто заражаются в детских коллективах. Доля пациентов, у которых можно обнаружить сам вирус в организме, в разных регионах мира колеблется от 44% до 85%. А вот доля болеющих цитомегаловирусной инфекцией людей составляет, по данным из разных источников, 0,2-3%.
Чаще всего заражение происходит при длительных контактах с носителями этого вируса. Он передается следующими путями:
- воздушно-капельным: при чихании, кашле, разговоре, поцелуях и т.д.;
- половым путем: через сперму, влагалищную и шеечную слизь;
- гемотрансфузионным: при переливании крови, лейкоцитарной массы, а также при пересадке органов и тканей;
- трансплацентарным: во время беременности от матери плоду.
Виды цитомегаловируса
Среди разновидностей цитомегалии выделяют следующие виды:
- Врожденная цитомегаловирусная инфекция, iii которая проявляется в большинстве своем в виде увеличения селезенки и печени. Опасность заболевания также заключается и в возможной желтухе, возникающей на фоне инфекции. Заболевание может привести к нарушению в работе центральной нервной системы, кроме того, у женщин инфекция может спровоцировать внематочную беременность или выкидыш.
- Острая цитомегаловирусная инфекция. В качестве основных путей заражения здесь преимущественно выделяют половые контакты, однако не исключено заражение и при переливании крови. По своим проявлениям цитомегалия в этом случае напоминает обычную простуду, кроме того, отмечается также увеличение слюнных желез и образование на деснах и языке белого налета.
- Генерализованная ЦМВИ. В этом случае заболевание приводит к формированию воспалительных процессов в селезенке, почках, надпочечниках, поджелудочной железе. Как правило, это происходит по причине ослабления иммунитета, при этом заболевание протекает в комплексе с бактериальной инфекцией.
Симптомы цитомегаловируса у мужчин, женщин и детей

ЦМВ инфекция является персистирующей, то есть имеющей хронический характер. Она характеризуется многообразием клинических проявлений, выраженность которых зависит от формы патологии.
При внутриутробном инфицировании могут наблюдаться недоношенность и задержка развития плода, заболевания печени, петехиальная сыпь (мелкие кожные кровоизлияния) и острые воспалительные заболевания сетчатки глаза. Летальность при внутриутробном инфицировании цитомегаловирусом достигает 30%. Из оставшихся в живых детей многим диагностируют отставание в умственном развитии или инвалидность по слуху и зрению. Но все же в большинстве случаев внутриутробное инфицирование не вызывает развития заболевания, а протекает бессимптомно.
У недоношенных младенцев ЦМВИ может привести к увеличению лимфатических узлов, гепатиту, развитию тяжелой пневмонии, к которой часто присоединяется бактериальная инфекция. Таких детей необходимо срочно лечить в условиях стационара.
Цитомегаловирусная инфекция у взрослых приводит к развитию мононуклеозоподобного синдрома, который по своим симптомам напоминает ОРВИ. Заболевание проявляется следующими клиническими признаками:
- повышенная температура тела, которая наблюдается до месяца и более;
- суставные и мышечные боли, головная боль;
- боли в горле;
- выраженные слабость, недомогание, вялость, повышенная утомляемость;
- увеличение лимфоузлов и слюнных желез;
- кожные высыпания.
Также могут развиться заболевания печени и редко – пневмония. Длительность течения мононуклеозоподобного синдрома может составлять до 60 и более дней.
Особенно тяжело ЦМВ переносят пациенты, которые страдают синдромом врожденного и приобретенного иммунодефицита (СПИД iv ). Те, кто перенес пересадку внутренних органов и тканей, вынуждены постоянно принимать иммунодепрессанты, что приводит к подавлению иммунных реакций. Это тоже может стать причиной активизации ЦМВИ в организме. Множественное поражение органов этим видом вируса и отсутствие адекватной терапии может привести к их дисфункции и даже гибели пациента.
С целью диагностики данной инфекции проводятся лабораторные исследования и определение в крови специфических антител к цитомегаловирусу – иммуноглобулинов М и G. Наличие иммуноглобулинов М может свидетельствовать о первичном заражении этим заболеванием либо о наличии в организме хронической цитомегаловирусной инфекции. Повышение количества иммуноглобулинов G наблюдается в период затухания активности инфекции. Их наличие в крови говорит о присутствии вируса в организме, но не свидетельствует об активности инфекционного процесса.
Лечение цитомегаловируса: лекарства, применяемые при терапии
Поскольку важным звеном в активации и распространении этой инфекции в организме больного является снижение иммунной защиты, для поддержания иммунитета на необходимом уровне применяются препараты с содержанием интерферонов. Один из таких препаратов – это комплексный противовирусный иммуномодулирующий препарат ВИФЕРОН широкого спектра действия для детей и взрослых. Он обладает двойным действием – способствует блокировке вируса и восстановлению иммунитета. Оригинальная формула препарата включает сочетание интерферона альфа-2b и высокоактивных актиоксидантов (витамины С, Е). Препарат входит в группу цитокинов и обладает универсальным действием при лечении в отношении широкого спектра вирусов и других возбудителей заболеваний.
ВИФЕРОН Свечи при цитомегаловирусе
ВИФЕРОН в виде Свечей (суппозиториев) для лечения цитомегаловируса взрослым можно применять при беременности (с 14-й недели), а также в период грудного вскармливания. Также препарат разрешен детям, в том числе новорожденным и недоношенным. ВИФЕРОН помогает снижать частоту рецидивов 1 и применяется в составе комплексной терапии для борьбы с рядом заболеваний, в том числе инфекционно-воспалительными заболеваниями урогенитального тракта у взрослых (вирус папилломы человека, хламидиоз, цитомегаловирусная инфекция, уреаплазмоз, трихомониаз, гарднереллез, бактериальный вагиноз, рецидивирующий влагалищный кандидоз, микоплазмоз).
Дозировка
Рекомендуемая доза для взрослых – ВИФЕРОН 500 000 ME по 1 суппозиторию 2 раза/сут через 12 ч ежедневно в течение 5-10 суток. По клиническим показаниям терапия может быть продолжена.
В статье рассматриваются некоторые аспекты этиопатогенеза герпесвирусных заболеваний у детей, современные подходы к лекарственной терапии и профилактике рецидивов.
This article discusses some aspects of the pathogenesis of herpes-associated diseases in children, modern approaches to drug therapy and relapse prevention.
В последние годы среди основных возбудителей вирусных инфекций у детей особое место занимают герпес-вирусы, что связано с их повсеместным распространением, широким разнообразием, полиорганностью поражения, многообразием клинических проявлений, а также высокой частотой хронического течения. Герпес-ассоциированные заболевания входят в число наиболее распространенных и плохо контролируемых инфекций человека. Это связано с тем, что герпес-вирусы могут длительно бессимптомно циркулировать в организме человека с нормальной иммунной системой, а при иммуносупрессии способствовать развитию тяжелых заболеваний, вплоть до угрожающих жизни генерализованных инфекций. Так, по данным Всемирной организации здравоохранения (World Health Organization, WHO), смертность от герпетической инфекции составляет около 16% и находится на втором месте после гепатита среди вирусных заболеваний [1].
.jpg)
Вирионы герпес-вирусов термолабильны — они инактивируются в течение 30 мин при температуре 50–52 °C, в течение 20 ч — при температуре 37,5 °C, но хорошо переносят лиофилизацию. На металлических поверхностях (монеты, дверные ручки, водопроводные краны) герпес-вирусы выживают в течение 2 ч, на пластике и дереве — до 3 ч, на влажных медицинских материалах (вата и марля) — до их высыхания при комнатной температуре (до 6 ч). Уникальность герпес-вирусов заключается в том, что они способны непрерывно или циклично размножаться в инфицированных клетках тропных тканей (персистенция), а также пожизненно сохраняться в морфологически и иммунохимически видоизмененной форме в нервных клетках регионарных нервных ганглиев (латенция) и реактивироваться под влиянием различных экзо- и эндогенных провоцирующих факторов. Однако способность к персистенции и латенции у различных штаммов неодинаковая: наиболее активны в этом отношении вирусы простого герпеса, наименее — вирус Эпштейна–Барр.
По данным многочисленных исследований, к 18 годам более 90% жителей городов инфицируются одним или несколькими штаммами вирусов. Основной путь инфицирования — воздушно-капельный, при прямом контакте или через предметы обихода (общие посуда, полотенца, носовые платки и пр.). Отмечается также оральный, генитальный, трансфузионный, трансплантационный и трансплацентарный пути передачи инфекции. ВПГ 1-го и 2-го типов, цитомегаловирус входят в число возбудителей TORCH-инфекций, способствуют развитию серьезных заболеваний новорожденных и детей младшего возраста. Вирусы простого герпеса, цитомегаловирус, вирус Эпштейна–Барр рассматриваются как индикаторы СПИДа в связи с их частым обнаружением при данном заболевании [3, 4]. С герпес-вирусами связывают развитие синдрома хронической усталости (Chronic fatigue syndrome — CFS) [5].
Клинически герпес-инфекция у детей может протекать в виде ветряной оспы (вирус варицелла зостер), инфекционного мононуклеоза (вирус Эпштейна–Барр), внезапной экзантемы (вирус герпеса человека 6-го и 7-го типов), афтозного стоматита (ВПГ 1-го или 2-го типа), мононуклеозоподобного синдрома (цитомегаловирус). У подростков и взрослых людей часто инфекция протекает бессимптомно, что объясняется как биологическими свойствами штаммов, так и индивидуальными особенностями иммунного ответа. Часто при снижении иммунореактивности организма герпес-вирусы выступают в качестве вирусов-оппортунистов, приводя к более тяжелому течению основного заболевания, развитию осложнений. Велика роль герпесвирусных инфекций, особенно цитомегаловирусной, в формировании младенческой смертности. Наибольшую угрозу для жизни и здоровья детей представляют герпетические нейроинфекции — летальность при них достигает 20%, а инвалидизация — 50%. Тяжело протекают офтальмогерпес (развитие катаракты или глаукомы — до 50%), генитальный герпес, генерализованная форма Эпштейна–Барр-вирусной инфекции (инфекционного мононуклеоза) [1, 6].
Герпесвирусная инфекция относится к трудноконтролируемым заболеваниям. Несмотря на разнообразие лекарственных препаратов, использующихся для лечения данной патологии, средств, обеспечивающих полное излечение, не существует. Это обусловлено генотипическими особенностями возбудителя, формированием резистентности герпес-вирусов и молекулярной мимикрией.
Открытые с помощью методов молекулярной биологии механизмов репликации герпес-вирусов, а также изучение взаимодействия вируса с клеткой позволили создать целый ряд эффективных химиотерапевтических средств, обладающих противогерпетической активностью. Однако, эффективно купируя острые проявления инфекции, они не предотвращают рецидивирования, не всегда снижают частоту рецидивов.
Учитывая, что при герпес-ассоциированных инфекциях, как и при других хронических заболеваниях с длительной персистенцией вируса, развиваются иммунодефицитные состояния, для повышения эффективности лечения в схемы терапии наряду с противовирусными препаратами приходится включать препараты, способствующие коррекции иммунного статуса больного. Все это диктует необходимость правильно подбирать лекарственное средство, его дозу и длительность приема, при необходимости использовать комбинацию различных препаратов, избегая при этом полипрагмазии. Определенную сложность терапии в детском возрасте вызывают возрастные ограничения для ряда лекарственных средств, наличие нежелательных лекарстввенных реакций (НЛР) и противопоказаний.
В настоящее время для лечения герпесвирусных заболеваний и профилактики рецидивов используют следующие группы препаратов (табл.).
При лечении герпес-инфекций следует придерживаться комплексного подхода. Длительность и интенсивность терапии определяются возрастом больного, клинической формой заболевания, тяжестью его течения, а также наличием осложнений и сопутствующей патологии. Лечебно-профилактические мероприятия следует разделять на несколько этапов.
- Острый период болезни (рецидив) — охранительный режим, лечебное питание, противовирусные препараты, интерфероны и их индукторы. По показаниям назначаются иммуноглобулины, антибактериальные препараты местного и системного действия, глюкокортикоиды, нейро- и ангиопротекторы, гепатопротекторы, кардиотропные препараты, ингибиторы протеаз. Симптоматическая терапия может включать жаропонижающие, отхаркивающие и муколитические препараты.
- Ремиссия, стихание основных клинических проявлений (иммуномодуляторы, адаптогены растительного происхождения, пре- и пробиотики, витамино-минеральные комплексы).
- Профилактика рецидивов (специфическая профилактика — вакцинация, санация хронических очагов инфекции, восстановление иммунного статуса и пр.).
Следует отметить, что сочетанное применение противовирусных препаратов и иммунобиологических средств имеет ряд преимуществ. Во-первых, комплексная терапия обеспечивает синергидный эффект. Во-вторых, позволяет снизить дозу противовирусного химиопрепарата, уменьшая вероятность развития НЛР, сокращая его токсическое воздействие на организм и снижая вероятность возникновения устойчивых штаммов герпес-вирусов. Кроме того, это значительно сокращает продолжительность острого периода болезни и сроки лечения.
Одним из препаратов, показавшим свою эффективность при лечении герпес-ассоциированных заболеваний у детей, является инозин пранобекс. Инозин пранобекс — это синтетическое комплексное производное пурина, обладающее иммуностимулирующей активностью и неспецифическим противовирусным действием. Препарат восстанавливает функции лимфоцитов в условиях иммунодепрессии, повышает бластогенез в популяции моноцитарных клеток, стимулирует экспрессию мембранных рецепторов на поверхности Т-хелперов, оказывает стимулирующее влияние на активность цитотоксических Т-лимфоцитов и естественных киллеров, функции Т-супрессоров и Т-хелперов, повышает продукцию иммуноглобулина G, интерферонов, интерлейкинов (ИЛ-1 и ИЛ-2), снижает образование провоспалительных цитокинов (ИЛ-4 и ИЛ-10), потенцирует хемотаксис нейтрофилов, моноцитов и макрофагов. Механизм противовирусного действия препарата связан с ингибированием вирусной РНК и фермента дигидроптероатсинтетазы, участвующего в репликации, усилении подавленного вирусами синтеза мРНК лимфоцитов, что сопровождается угнетением биосинтеза вирусной РНК и трансляции вирусных белков.
Инозин пранобекс малотоксичен, хорошо переносится, в России рекомендован в виде таблеток детям с 3-летнего возраста (масса тела более 15 кг). За рубежом он доступен и в форме сиропа и не имеет возрастных ограничений. Препарат назначается по 50–100 мг/кг/сут внутрь в 3–4 приема в течение всего острого периода болезни (5–10 дней в зависимости от длительности вирусемии и выраженности синдрома интоксикации). В качестве поддерживающей терапии для восстановления иммунологических показателей возможно назначение препарата по иммуномодулирующей схеме (50 мг 2 раза в день в течение 14–28 дней). Доказана высокая эффективность курсовой терапии инозином пранобексом (50 мг/кг массы тела в сутки в 3–4 приема внутрь, три курса лечения по 10 дней с интервалом 10 дней) [7], комбинированной курсовой терапии с использованием инозина пранобекса и рекомбинантного интерферона α-2β (3 курса по 10 дней с интервалом 14 дней) у детей с микст-вирусными инфекциями [8].
Применение инозина пранобекса как препарата с иммунотропным и противовирусным действием на различных этапах лечебно-профилактических мероприятий позволяет избежать полипрагмазии, тем самым снизить медикаментозную нагрузку на организм и уменьшить риск нежелательных эффектов.
Литература
- Кускова Т. К., Белова Е. Г. Семейство герпес-вирусов на современном этапе // Лечащий Врач. 2004, № 5, с. 64–69.
- Hjalgrim H., Askling J., Rostgaard K. et al. Characteristics of Hodgkin’s lymphoma after infectious mononucleosis // N. Engl. J. Med. 2003; 349: 1324–1332.
- Никольский И. С., Юрченко В. Д., Никольская К. И. Характеристика активной хронической Эпштейна–Барр вирусной инфекции: клинико-иммунологический синдром // Современные инфекции. 2003, № 3, с. 60–62.
- Katz B. Z., Shiraishi Y., Mears C. J., Binns H. J., Taylor R. Chronic fatigue syndrome after infectious mononucleosis in adolescents // Pediatrics. 2009, Jul; 124 (1): 189–193.
- Lerner A. M., Begar S. N., Deeter R. G. IgM serum antibodies to Epstein-Barr virus are uniquely present in a subset of patients with the chronic fatigue syndrome // In Vivo. 2004, Mar-Apr; 18 (2): 101–106.
- Maakaroun N. R., Moanna A., Jacob J. T., Albrecht H. Viral infections associated with haemophagocytic syndrome // Rev. Med. Virol. 2010, Mar; 20 (2): 93–105.
- Симованьян Э. Н., Денисенко В. Б., Григорян А. В. Эффективность применения инозина пранобекс у часто болеющих детей с хронической Эпштейна-Барр вирусной инфекцией: результаты рандомизированного исследования // Вопросы современной педиатрии. 2011, Т. 10, № 2, С. 16–21.
- Нестерова И. В., Ковалева С. В., Чудилова Г. А., Ломтатидзе Л. В., Клещенко Е. И., Шинкарева О. Н. Динамика изменений фенотипа и функциональной активности нейтрофильных гранулоцитов у иммунокомпрометированных детей с повторными ОРВИ, ассоциированными с герпесвирусными инфекциями, на фоне комбинированной интерфероно- и иммунотерапии // Цитокины и воспаление. 2014, Т. 13, № 1, с. 113.
Т. А. Бокова, доктор медицинских наук, профессор
Лечение цитомегаловирусной инфекции - препараты
Подход к лечению ЦМВ-инфекции существенно отличается у реципиентов после аллогенной трансплантации костного мозга (ТКМ) и у больных, подвергающихся химиотерапии (в том числе высокодозной после трансплантации аутологичных стволовых клеток). Больным первой группы необходимо упреждающее лечение, поскольку, несмотря на наличие препаратов, эффективно ингибирующих репликацию вируса, лечение уже развившихся висцеральных поражений эффективно не более чем в половине случаев.
Больным, получающим стандартную химиотерапию, специфическое лечение проводят только при установленном или высоковероятном висцеральном поражении.
Методы контроля ЦМВ-инфекции у реципиентов аллогенного костного мозга зависят от ЦМВ-статуса пары донор — реципиент. При серонегативности как донора, так и реципиента самым надежным способом профилактики ЦМВ-инфекции является использование для трансфузий препаратов крови от серонегативных доноров или лейкодеплеция с помощью фильтров последнего поколения, предназначенных для фильтрации в банках крови. При любом другом сочетании ЦМВ-статусов главные инструменты контроля — еженедельный мониторинг ЦМВ-виремии (методом ПЦР или выявлением антигенемии рр65) и упреждающее лечение ганцикловиром при позитивном результате.
Для начала терапии больных высокого риска (реципиенты неродственной или неполностью совместимой трансплантации, лечение РТПХ антитимоцитарным глобулином) достаточно однократного позитивного анализа. В то же время у больных низкого риска при невысокой вирусной нагрузке назначение специфической терапии можно отложить до повторного позитивного анализа, выполненного с интервалом 3— 5 дней. Этот подход проверен многими исследователями, в том числе нами. Доказано, что такой подход эффективнее и дешевле, чем профилактическое использование высоких доз иммуноглобулина и ацикловира, которое было популярно в конце 80-х — начале 90-х годов.

Ганцикловир (1,3-дигидрокси-пропоксиметил-гуанин) сам по себе не является активным противовирусным агентом, необходимо его фосфорилирование вирусной тимидинкиназой. В форме трифосфата ганцикловир ингибирует вирусную ДНК-полимеразу. Сродство ганцикловира к тимидинкиназам человека значительно меньше, поэтому его токсичность для человеческих клеток относительно невелика.
Доза ганцикловира для курса индукции составляет 10 мг/кг в сутки на два введения. Курс индукции продолжается 2—3 нед, после чего назначают поддерживающую дозу — 5 мг/кг в сутки на одно введение ежедневно или 5—6 раз в неделю. Длительность курса поддерживающей терапии определяют индивидуально. При упреждающем лечении реактивации ЦМВ после аллогенной ТКМ при достижении негативной реакции на антигене-мию или виремию поддерживающее лечение можно не проводить, в то время как при органном поражении (пневмония, ЦМВ-колит) лечение должно быть продолжено до купирования симптомов и негативизации результатов вирусологических исследований, а при ЦМВ-ретините терапия может быть пожизненной.
При длительном профилактическом или упреждающем применении ганцикловира в раннем посттрансплантационном периоде высока частота поздних ЦМВ-пневмоний. Таким пациентам необходимо продолжать мониторинг ЦМВ-виремии или антигенемии и после 100-го дня после трансплантации [11]. Примерно у 20 % больных, леченных ганцикловиром в указанной дозе, развивается гранулоцитопения менее 1000 в 1 м\ во всех случаях обратимая (быстрее под влиянием G-CSF), с медианой длительности 12 дней. Резистентность ЦМВ к ганцикловиру является редкостью.
Отличным от ганцикловира по механизму действия (прямое ингибирование ДНК-полимеразы) является натрия фосфоноформат (фоскарнет, фоскавир), который может быть эффективен при резистентности данного штамма вируса к ганцикловиру. Индукционная доза натрия фосфоноформата 90 мг/кг каждые 12 ч. Продолжительность курса лечения составляет 14 дней, затем проводят поддерживающую терапию в половинной дозе. Побочными реакциями являются нарушение функции почек, гипомагнезиемия, гипокальциемия и изъязвление слизистых оболочек наружных половых органов.
Необходимо отметить коммерчески доступный специфический антицитомегаловирусный иммуноглобулин. Убедительных доказательств его эффективности в лечении вызванных ЦМВ болезней нет. С учетом его дороговизны, а также наличия препаратов, оказывающих специфическое противовирусное действие, дальнейшее применение этого препарата вряд ли оправдано.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Инфекции вызванные цитомегаловирусом: диагностика, лечение, профилактика
Вирусы герпеса — большие, покрытые оболочкой, двунитевые ДНК-вирусы (120—200 нм). Геном содержит 120—240 тыс. пар нуклеотидов, кодирующих более 35 белков. Оболочка состоит из гликопротеинов и Fc-рецепторов. Инфекция персистирует у человека на протяжении всей жизни, переходя в латентную форму после острой стадии и периодически рецидивируя (особенно при снижении иммунитета у человека).
Классификация герпес-вирусов
Все вирусы герпеса разделяют на:
• а-герпес-вирусы — быстрорастущие цитолитические вирусы, вызывающие латентную инфекцию и поражающие нейроны (вирусы простого и опоясывающего герпеса);
• бета-герпес-вирусы — медленно растущие вирусы, вызывающие латентные инфекции секреторных желёз и почек (цитомегаловирус);
• у-герпес-вирусы — вирусы, вызывающие латентный инфекционный процесс в лимфоидной ткани (вирус Эпштейна—Барр).
Недавно обнаруженные вирусы герпеса человека типа 6 и 7 (ВГЧ-6 и ВГЧ-7) относят к у-герпес-вирусам, так как они вызывают латентные инфекции лимфатических узлов и имеют генетические сходства именно с этой группой вирусов герпеса. ВГЧ-8, ассоциированный с саркомой Капоши, сходен с вирусом Эпштейна—Барр. Все вирусы герпеса, за исключением вируса простого герпеса типа 1 и 2, различны по антигенной структуре.
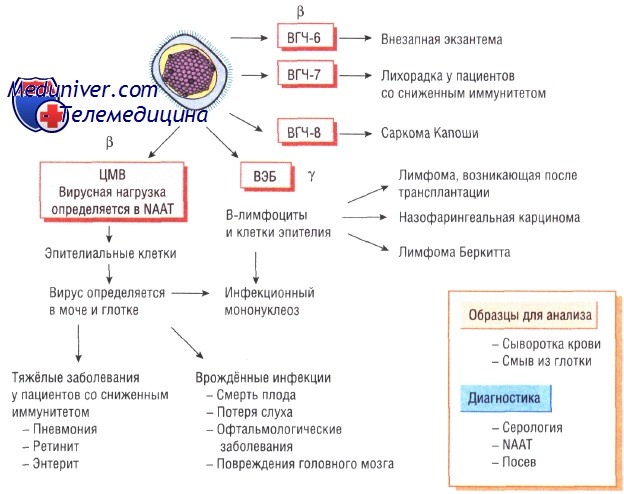
Инфекции вызванные цитомегаловирусом
По своей структуре цитомегаловирус похож на все остальные вирусы герпеса. Обычно он персистирует в организме на протяжении всей жизни. Его обнаруживают в моче и слюне человека. Примерно 50% населения Великобритании инфицированы ВГЧ-5.
Эпидемиология и патогенез цитомегаловирусной инфекции. Механизм передачи инфекции — вертикальный или контактный (от человека к человеку). Чем ниже социально-экономические условия, тем раньше происходит инфицирование. Возможен вертикальный механизм передачи инфекции. Кроме того, заражение может произойти при переливании крови или пересадке органов; в этом случае инфекции свойственно очень тяжёлое течение.
Клинические признаки инфекции вызванной цитомегаловирусом. Врождённая инфекция обычно протекает в тяжёлой форме. В начальном периоде выраженные симптомы заболевания отсутствуют. В дальнейшем возникает прогрессирующая глухота, задержка развития. При заражении после рождения заболевание протекает в лёгкой форме. У пациентов со сниженным иммунитетом (ВИЧ-инфекция, состояние после трансплантации органов) может развиться тяжёлая пневмония, ретинит, поражение кишечника, причём вирусная инфекция может быть приобретённой (от пересаженного органа) или собственной (латентная форма).
Диагностика инфекции вызванной цитомегаловирусом. Врождённую инфекцию диагностируют при проведении анализа мочи через 3 нед после рождения. У взрослых цитомегаловирус может быть культивирован либо определён молекулярно-генетическим методом в образцах мочи и крови. Исследование вирусной нагрузки имеет большое значение для диагностики тяжёлого течения инфекции и назначения своевременного лечения.
Лечение и профилактика инфекции вызванной цитомегаловирусом. При тяжёлой инфекции, угрожающей жизни пациента, а также при риске потери зрения лечение проводят ганцикловиром в комплексе с иммуноглобулином (при развитии пневмонии). Эфир ганцикловира, валганцикловир принимают внутрь, назначают в начале лечения и в качестве поддерживающей терапии. Ещё более токсичные альтернативные препараты (фоскарнет и цидофовир) ингибируют цепочечную ДНК-полимеразу. Важная мера профилактики заболевания — тщательный подбор донорских органов для пересадки и крови для переливания.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лечение цитомегаловирусной инфекции нервной системы. Вирус простого герпеса и нервная система.
В настоящее время используются два вирусостатических препарата для подавления активной ЦМВИ при СПИДе. Оба препарата относятся к вирусостатинам. Некоторые авторы предлагают комбинированную терапию больных с ЦМВ-поражением ЦНС.
Фоскарнет обладает лучшей способностью к проникновению в ЦСЖ, чем ганцикловир. Кроме действия на ЦМВ, он обладает умеренной антиретровирусной активностью. Начальная доза препарата составляет 90 мг/кг внутривенно и назначается пациентам с нормальной функцией почек в течение 14—21 дня. Затем рекомендован переход на поддерживающую терапию со снижением дозы до 90—120 мг/сут. Введение препарата облегчается при установке постоянного подключичного катетера. Больным, страдающим почечной недостаточностью, назначаются более низкие дозы. Кроме токсического поражения почек, выделяют следующие побочные эффекты фоскарнета: дисфункция желудочно-кишечного тракта, нарушения электролитного баланса, головные боли, парестезии, припадки и токсическая энцефалопатия. Иногда бывает трудно отличить побочные эффекты фоскарнета от проявлений собственно ЦМВ-инфекции.
Ганцикловир также эффективен для лечения ЦМВ-поражения нервной системы у больных СПИДом. Лучше всего лечению данным препаратом поддаются ЦМВ-ПРМ и мультифокальная нейропатия. Начальная доза препарата составляет 5 мг/кг внутривенно в течение 14—21 дня. Затем рекомендован переход на поддерживающую дозу 5 мг/кг/сут. Подавление кроветворной функции, в частности нейтропения, нередко отмечается при лечении ганцикловиром, особенно если одновременно больной получает антиретровирусные средства. Их дозу необходимо снизить. К другим побочным эффектам ганцикловира относятся токсическое поражение печени, желудочно-кишечные расстройства, головные боли, припадки, сонливость, парестезии, токсическая энцефалопатия и токсическое поражение почек. Так же, как и при лечении фоскарнетом, зачастую бывает трудно отличить побочные эффекты препарата от проявлений ЦМВ-инфекции. с. Вирусная резистентность может развиться при длительном лечении ганциковиром или фоскарнетом. При начальной ударной терапии ЦМВ-ретинита или энтерита могут появиться неврологические симптомы. Для их лечения рекомендуется назначение альтернативного средства.
Когда и ганцикловир, и фоскарнет утрачивают эффективность, можно попробовать их комбинацию.
Ожидаемый результат лечения цитомегаловирусной инфекции нервной системы. Проспективных исследований по определению эффективности лечения ЦМВ-поражениий нервной системы при СПИДе не проводилось. Известны только единичные описания улучшения на фоне лечения ЦМВ-ПРМ и мультифокальной нейропатии. Очень мало данных о реакции на лечение ЦМВЭ. Больные, получившие ударную терапию, должны быть переведены на поддерживающий режим, хотя до сих пор неясно, какие дозы препаратов целесообразны. Исследование ЦСЖ дает наиболее надежные критерии активности процесса, поэтому его следует проводить сразу после окончания ударной терапии, а также при прогрессировании неврологических симптомов на фоне поддерживающей терапии. Повторное воспаление и, возможно, неоднократное выявление вирусной ДНК в ЦСЖ методом ПЦР свидетельствует об активной репликации вируса и указывают на резистентность к выбранному режиму лечения.
Вирус простого герпеса и нервная система.
1. Течение инфекции вируса простого герпеса. ВПГ распространен повсеместно общей популяции, и у ВИЧ-инфицированных часто наблюдается инфекция, вызванная ВПГ-2 ректально-генитального типа. Многие случаи ВПГ-2-асептического менингита имеют самоограничивающийся характер, но менингорадикулит, энцефалит или миелит могут давать тяжелые проявления, требующие лечения. У ВИЧ-инфицированных описан также энцефалит, вызванный ВПГ-1, с подострым течением и атипичной клинической картиной, обусловленной глубоким иммунодефицитом.
2. Клиническая картина инфекции вируса простого герпеса. ВПГ-1 вызывает фокальный энцефалит с преимущественным поражением глубоких отделов лобных и височных долей. Клиническими признаками заболевания являются припадки, головные боли, изменения личности и нарушения речи. В течение нескольких дней может развиться спутанность сознания, ступор и кома. У некоторых больных СПИДом не наблюдается такого выраженного прогрессирования. ВПГ-2 вызывает асептический менингит с лихорадкой и головными болями; менингорадикулит с частым вовлечением крестцовых корешков, что служит причиной задержки мочи; менингоэнцефалит. У больных с менингомиелитом отмечается прогрессирующая слабость, спастичность, нарушения чувствительности и атаксия, преимущественно в нижних конечностях, а также нарушение тазовых функций. У больных с ВПГ-2-менингоэнцефалитом наблюдаются спутанность сознания, припадки, головные боли и двигательные нарушения различной степени тяжести. Признаки ВПГ-2-поражения нервной системы могут появиться непосредственно после высыпаний в анально-генитальной области или независимо от них.
3. Диагностика инфекции вируса простого герпеса. Диагноз ВПГ-энцефалита можно предположить при обнаружении ограниченных очагов в нижних отделах лобных или височных долей по данным МРТ-исследования с контрастом. На ЭЭГ регистрируются типичные периодические спайковые разряды. Характерных признаков ВПГ-1 энцефалита другой локализации не существует. В ЦСЖ обычно обнаруживается смешанный плеоцитоз, иногда — эритроциты, чуть сниженный или нормальный уровень глюкозы и повышенное содержание белка. Исследования в культуре редко выявляет наличие вируса. Разработан ПЦР-метод, позволяющий фиксировать вирусную ДНК в ЦСЖ.
4. Лечение инфекции вируса простого герпеса
Ацикловир — вирусостатический препарат, эффективный при герпетических инфекциях. Препарат активизирует тимидинкиназу, которая замедляет репликацию вируса. Ацикловир в дозе 10 мг/кг внутривенно назначают сразу же при подозрении на ВПГ-поражение ЦНС, не дожидаясь результатов диагностических исследований. В подтвержденных случаях лечение рекомендовано продолжать в течение 10—14 дней. После этого иногда назначается поддерживающая терапия повторной аногенитальной инфекции в дозе 200 мг внутрь 5 раз в сутки. К сожалению, появились резистентные штаммы вируса. Таким больным показано лечение фоскарнетом в дозе 60 мг/кг 2 раза в сутки в течение 14-21 дня.
К побочным эффектам ацикловира относятся токсическое поражение почек, печени, желудочно-кишечные расстройства и раздражение в области введения препарата. У больных, страдающих почечной недостаточностью, доза ацикловира должна быть снижена.
Если при лечении у пациента появились головные боли, головокружение и другие серьезные признаки токсического воздействия препарата, включая токсический делирий, спутанность сознания, припадки, необходимо определить уровень препарата в крови и при его высоких показателях откорректировать дозу. Описаны случаи подавления костномозгового кроветворения и артериальная гипотензия при лечении ацикловиром.
5. Ожидаемый результат лечения вируса простого герпеса. Клинические испытания, оценивающие течение ВПГ-энцефалита и других герпетических поражений нервной системы при СПИДе, немногочисленны. У многих пациентов лечение ацикловиром эффективно. У некоторых больных эффект отсутствует, что связано либо с вирусной резистентностью, либо с нарушением функции иммунной системы. Серийные исследования ЦСЖ считаются наиболее надежным методом подтверждения резистентности и должны проводиться после окончания антивирусной терапии, а также в случае прогрессирования неврологических симптомов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

