Эктопия шейки матки и вирус папилломы
Обновлено: 24.04.2024
На основании обследования 240 женщин репродуктивного возраста с доброкачественной патологией шейки матки отражены особенности течения папилломавирусной инфекции (ПВИ). Изложен алгоритм диагностических мероприятий пациенток с ПВИ, а также современные метод
Diagnostics, modern principles of treatment of cervical ectopia against the backdrop of human papillomavirus in women Republic of Mordovia
Based on a survey of 240 women of reproductive age with benign disease of the cervix reflected peculiarities of human papillomavirus infection (PVI). The algorithm of diagnostic measures of patients with PVI, and modern methods of treatment.
В течение многих лет ведутся научные изыскания о путях проникновения вируса папилломы человека (ВПЧ) в организм, об иммунном ответе организма на заражение ВПЧ, об оптимизации терапевтического воздействия на вирус, а также внедрение и дальнейшая разработка вакцин с целью предотвращения первичного заражения и элиминации вируса.
ВПЧ является эпителиотропом и внедряется на уровне незрелых клеток эпителия, а именно в базальном слое. В результате клетки пролиферируют, в процессе их дифференцировки формируются новые вирионы, и происходит доброкачественный процесс разрастания инфицированных тканей.
На сегодняшний день известно более 120 типов ВПЧ, около 40 из них инфицируют аногенитальную область. Некоторые типы ВПЧ имеют явный онкогенный потенциал, и по данным ряда проведенных исследований более 99% раков шейки матки и более 50% аногенитальных раков обусловлены инфекцией онкогенными типами ВПЧ [1]. Установленные факты определяют большую социальную значимость и высокую актуальность изучения проблемы патологии шейки матки на фоне ВПЧ-инфекции. Рак шейки матки является причиной гибели 20% женщин и стоит на 2–3 месте среди причин смерти от рака у женщин во всем мире [2, 3]. За последние 5 лет в Республике Мордовия отмечена тенденция роста дисплазий шейки матки и рака шейки матки в 1,2–1,6 раза по сравнению с 2004–2009 гг. Несмотря на высокую потенциальную опасность, ВПЧ являются условными патогенами, и носительство ВПЧ свидетельствует не о наличии злокачественного процесса, а о высоком риске его возникновения. Высокой клинической значимостью обладает диагностика вируса, так как позволяет определить группу высокого онкогенного риска и низкого риска, т. е. выявить тех, кому в первую очередь показано проведение ранней диагностики рака, активных терапевтических и криохирургических комплексных мер, а также мер, направленных на профилактику рака шейки матки.
В России за последние 20 лет, несмотря на очевидную социальную значимость, статистически объективной оценки распространенности и носительства ВПЧ нет. Исследования, выполненные в соответствии с современными стандартами, появились недавно и свидетельствуют о росте папилломавирусной инфекции в последнее десятилетие на 45% [5]. Высокая частота абортов свидетельствует об игнорировании современных способов контрацепции, небрежном отношении к репродуктивному здоровью, что косвенно позволяет предположить высокую встречаемость бессимптомных генитальных инфекций, в том числе и носительство ВПЧ [6]. Исследования, проведенные в разных городах России (Санкт-Петербург, Москва, Нижний Новгород), подтверждают наибольший удельный вес заболеваемости с 18–29 лет, в сочетании с другими сексуально-трансмиссивными инфекциями. Наблюдения, проведенные в Республике Мордовия с 2009 по 2014 гг., дают основания отметить, что основной пик обнаружения ВПЧ генитального типа приходится на возраст 18–27 лет и как моноинфекция встречаются крайне редко.
Клинически все проявления ВПЧ делятся на видимые невооруженным глазом проявления (клиническая форма) и невидимые, но при наличии соответствующей симптоматики (субклиническую и латентную формы). Локализация аногенитальных кондилом может быть различной. В первую очередь это места возможной мацерации, малые половые губы, влагалище, клитор, устье уретры, область ануса, шейка матки, прилегающие кожные покровы [7, 8]. Наиболее часто патология шейки матки, обусловленная папилломавирусной инфекцией, течет в субклинической и латентной формах. Именно поэтому проблема диагностики фоновых заболеваний остается серьезной на сегодняшний день, так как представляет собой угрозу прогрессирования заболевания.
Попадая в организм, ВПЧ не всегда приводит к наличию заболевания. Это происходит при наличии предрасполагающих факторов: молодой возраст, раннее начало половой жизни, частые незащищенные половые контакты, большое количество половых партнеров, аборты в анамнезе, наличие других сексуально-трансмиссивных заболеваний, курение, прием алкоголя, беременность. Установлен факт развития вирусной инфекции на фоне изменений в иммунной системе организма, что естественно обусловливает необходимость иммунокоррекции при папилломавирусной инфекции [9]. Биологические факторы, такие как незрелость местных барьерных механизмов защиты, наличие цервикальных эктопий, неадекватная продукция цервикальной слизи, незрелость иммунного ответа, подверженность микротравмам, все это коррелирует с распространенностью ВПЧ-инфекции.
Сложность общей проблемы терапии папилломавирусной инфекции и в настоящее время остается актуальной ввиду дороговизны, малой эффективности и некомфортности способов лечения. Ни один из существующих методов лечения не превосходит другой, и частота рецидивов велика [10]. При назначении лечения необходимо руководствоваться предпочтениями пациента, эффективностью лечения, удобством в применении, нежелательными эффектами и, наконец, стоимостью.
Не вызывает сомнений необходимость удаления патологических образований, хотя локальная деструкция очагов позволяет излечить только участок эпителия с манифестацией вирусом, тогда как в окружающих тканях остается резервуар ВПЧ в неактивном состоянии.
Несмотря на большой выбор методов лечения, процент рецидивов остается высоким, хотя может оказаться и реинфекцией [11]. Не выработаны четкие рекомендации по лечению и наблюдению за женщинами с латентной ВПЧ, остается открытым вопрос о возможных вариантах назначения терапии при отсутствии клинических проявлений инфекции в сочетании с эктопиями шейки матки.
Цель нашего исследования — изучение диагностических критериев у женщин с фоновыми процессами шейки матки, ассоциированных с папилломавирусной инфекцией, а также оценка эффективности комплексной терапии, основанной на применении деструктивных методов лечения, противовирусного и иммуномодулирующего препаратов.
Материалы и методы исследования
Критериями исключения из исследования были: тяжелые нарушения функции сердца, легких, печени и почек в стадии декомпенсации; беременность; прием противовирусных и иммуномодулирующих препаратов в течение предшествующих 6 месяцев.
Для цитологического исследования материал забирали из цервикального канала, переходной зоны и экзоцервикса с помощью одноразовой цервикальной щеточки cyto-brush.
Контроль эффективности лечения проводился через 3, 6, 12 месяцев.
Результаты и обсуждения
В период обследования все женщины имели опыт сексуальных отношений. С целью оценки сексуального поведения был проведен анализ числа половых партнеров в анамнезе, учитывая половой путь передачи ВПЧ-инфекции.
Трое и более половых партнеров в анамнезе имели пациентки 1-й группы в 24,5% случаев, во 2-й и 3-й группе 60–83,5% обследованных. Опрос на наличие в анамнезе ВПЧ у пациенток и их партнеров показал, что во 2-й и 3-й группе в 37% случаев наблюдалась клиническая форма папилломатоза.
Несовершенство иммунологических реакций в организме, частая смена половых партнеров обуславливают высокую частоту заболеваний, передаваемых половым путем, в обеих группах.
Обращает на себя внимание высокая частота патологии шейки матки в анамнезе пациенток 2-й и 3-й групп исследований, лечение которым проводилось ранее. Эктопия, эндо- и экзоцервицит, эктропион наблюдались в 44,3% случаев.
Интересен факт контрацептивного анамнеза пациенток обследованных групп: в 1-й группе пациентки в 67,5% случаев пользовались барьерным методом контрацепции, 24,3% — принимали комбинированные оральные контрацептивы, 3,7% — пользовались физиологическим методом и 4,5% женщин на момент проведения обследовании и лечения не имели половых контактов. Во 2-й и 3-й группах обследованных превалировали пациентки с применением комбинированных оральных контрацептивов — 34,5%; барьерный метод контрацепции, а именно применение презервативов, использовали 15,4% женщин; 47,1% исследуемых не использовали никакие из методов контрацепции и 3% пациенток в течение исследования не имели половых контактов. Репродуктивный анамнез данных групп пациенток существенных особенностей не представлял, однако следует заметить, что во 2-й и 3-й группах исследованных число прерываний беременности превышало в 1,8 и 2,9 раза соответственно показатель 1-й группы. Вероятно, искусственный фактор травматизации шейки матки способствует проникновению ВПЧ в поврежденный эпителий, что создает неблагоприятные условия в процессе лечения шейки матки, возможность рецидива и осложнений фоновых процессов впоследствии.
Диагностика эктопий шейки матки, включающая в себя цитологическое обследование, была представлена простой пролиферацией цилиндрического эпителия, нейтрофилами и в некоторых случаях гистиоцитарными элементами. Во 2-й и 3-й группах в 2,5% цитологических обследований диагностирована дисплазия от 1-й до 3-й степени. В целях разрешения спорных результатов цитологического, кольпоскопического исследований всем пациенткам было проведено ДНК-типирование вируса папилломы человека методом ПЦР, что позволяло выявить женщин с повышенным риском развития в будущем цервикальной интраэпителиальной неоплазии и выбрать оптимальную стратегию ведения пациенток с назначением противовирусной терапии. 1-я группа пациенток с отрицательным результатом ВПЧ методом ПЦР. 2-я и 3-я группы женщин с положительным результатом ВПЧ, от низкоонкогенного до высокоонкогенного типов вируса, в 79,9% случаев.
Гистологический материал биоптата шейки матки представлен в 89% случаев во 2-й и 3-й группах паракератозом, дискератозом, койлоцитозом и воспалительной реакцией эпителия. В 1-й группе у 12% пациенток наблюдался слабовыраженный паракератоз, в 66,3% — прогрессирующая псевдоэрозия шейки матки с выраженным воспалением и в 11,7% папиллярная либо железистая эктопия шейки матки с эпидермизацией.
Лечение
Пациентки 3-й группы наряду с деструктивными методами лечения получали комбинированную противовирусную и иммуномодулирующую терапию. За 7–10 дней до проведения радиоволновой деструкции шейки матки либо криодеструкции назначался противовирусный препарат Изопринозин (инозин пранобекс) по схеме. Механизм противовирусного действия Изопринозина связан с ингибированием вирусной РНК и фермента дигидроптероатсинтетазы, участвующего в репликации некоторых вирусов. В результате чего в клетке нарушается синтез вирусных белков и снижается интенсивность размножения вируса. Способ применения и дозы: по 2 таблетки (1000 мг) 3 раза в день внутрь, после еды, запивая небольшим количеством воды. Продолжительность лечения составляла 10 дней. Далее проводили 2 аналогичных курса с интервалом в 14 дней. Противопоказанием к назначению препарата была повышенная чувствительность к компонентам препарата. На пике проведения деструкции шейки матки назначали препарат Имунофан. Аптечная сеть иммуномодуляторов пестрит множеством препаратов, и вопрос иммунотерапии индивидуален в каждом конкретном случае. Наш выбор был основан на свойстве препарата оказывать иммуностимулирующее, детоксикационное действие, инактивировать свободнорадикальные и перекисные соединения. Действие Имунофана основано на нормализации работы иммунной и окислительно-антиокислительной систем организма. Способ применения и дозы препарата: Имунофан назначали курсами внутримышечно или ректально в разовой суточной дозе 50 мкг (1 ампула) и 100 мкг (1 свеча) в течение 10 дней, либо через день в течение 20 дней. Повторный курс рекомендовали через 3 месяца. Противопоказанием к назначению препарата была индивидуальная непереносимость.
Критериями положительной динамики считали: исследование признаков эпидермизации при проведении контрольной кольпоскопии, уменьшение площади поражения; отсутствие изменений в мазках при цитологическом исследовании; отрицательный результат обнаружения ДНК вируса папилломы человека при диагностике соскоба из уретры и цервикального канала методом ПЦР.
При подведении итогов в лечении пациенток трех исследуемых групп нами выявлено: в 1-й и 3-й группах процесс регенерации шейки матки наблюдался в 85,3% и 74,8% случаев соответственно. Цитологическое исследование в данных группах имело положительные результаты, практически в 90% случае цитограмма была без каких-либо особенностей. ПЦР-диагностика, проведенная контрольно через 12 месяцев после лечения в 3-й группе, дала следующие результаты: в 13,4% ВПЧ-тест высокого онкогенного риска был позитивным и в 7,5% наблюдался позитивный низкоонкогенный тест. Во 2-й группе исследованных в 64% случаев полноценной эпителизации шейки матки добиться не удалось, вероятна связь низкого потенциала резервных клеток эпителия и персистенции вируса. ВПЧ-тест существенных результатов не имел после деструктивных методов лечения и был позитивным в 93,7% случаев. При наблюдении за пациентами 2-й группы в течение 5–6 месяцев, частота рецидива генитальных папиллом составила до 56% и коррелировала с типом вируса, а именно с высокоонкогенными типами.
Выводы
- Назначение противовирусной и иммуномодулирующей терапии в комплексном лечении фоновых заболеваний шейки матки в сочетании с папилломавирусной инфекцией, ввиду высокой ее распространенности, проведение деструктивных методов терапии позволяет добиться хорошего клинического эффекта с достоверным снижением частоты рецидивов папилломавирусной инфекции по отношению к традиционной монодеструкции. Позволяет, возможно, снизить заболеваемость предраком и раком шейки матки за счет снижения уровня репликации ДНК и экспрессии генов вируса, блокируя механизм злокачественной трансформации поврежденных клеток. Активирует иммунологические процессы в организме, направленные в свою очередь на инактивацию папилломавирусной инфекции;
- проводить скрининг на ВПЧ методом ПЦР всем женщинам с аногенитальнами проявлениями вируса и фоновыми процессами шейки матки;
- давать рекомендации по использованию барьерных методов контрацепции и ограничению случайных половых контактов.
Литература
- Апгар Б. С., Броцман Г. Л., Шпицер М. Клиническая кольпоскопия. Иллюстрированное рук-во. М.: Практическая медицина, 2012.
- Роговская С. И. Папилломавирусная инфекция у женщин и патология шейки матки. Рук-во для практикующего врача. М.: ГЭОТАР-Медиа, 2010. 144 с.
- Parkin D. M., Bray F. The burden of HPV-related cancers // Vaccine. 2006; 24: 3: 11–25.
- Коколина В. Ф., Малиновская В. В. Папилломавирусная инфекция. Пособие для врачей. М.: 2008. С. 44.
- Дамиров М. М. Кольпоскопия. Рук-во для врачей. М.: БИНОМ, 2013. 256 с.
- Кубанова А. А., Бутов Ю. С., Радзинский В. Е. и др. Комбинированное лечение остроконечных кондилом: современный взгляд с позиций доказательной медицины // Consilium Medicum. 2011; 1: 14–16.
- Кулаков В. И., Лопатина Т. В., Аполихина И. А. Папилломавирусная инфекция гениталий у женщин. М., 2007. 106 с.
- Moscicki A. B. Ma Y., Jonte J., Miller-Benningfield S., Hanson E., Jay J., Farhat S. The role of sexual behavior and HPV persistence in predicting repeated infections with new HPV types // Cancer Epidemiol Biomarkers Prev. 2010; 19: 8: 2055–2065.
- Минкина Г. Н., Манухин И. Б., Франк Г. А. Предрак шейки матки. М., 2001. 118 с.
- Профилактика рака шейки матки: Рук-во для врачей. М.: МЕД пресс-информ, 2008. 56 с.
- Русакевич П. С., Ерохина О. А., Шелкович С. Е. Роль цитологического метода в исследовании шейки матки: учеб.-метод. пособие. Ч. 1. Минск: БелМАПО, 2013. 112 с.
Н. А. Андреева 1 , кандидат медицинских наук
А. С. Нечайкин, кандидат медицинских наук
О. В. Коблова
Приведенная ниже таблица отображает взаимосвязь между старой и современной классификацией цитологических исследований.
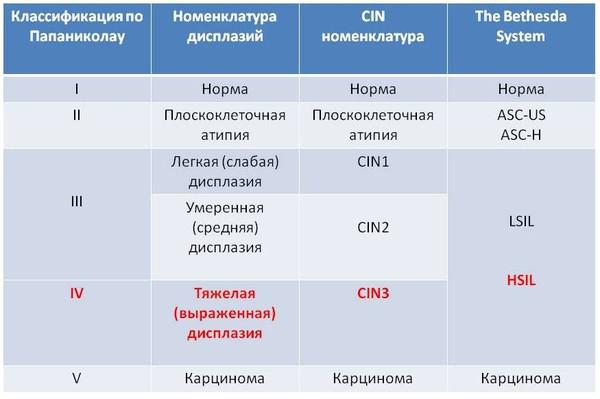
Красным шрифтом выделено предраковое состояние шейки матки. По старой классификации легкая и умеренная дисплазии относят к третьему классу и не относят к предраку. В новой классификации к предраку относят только итраэпителиальное поражение высокой степени, что некоторыми врачами может интерпретироваться как умеренная дисплазия, а другими как тяжелая. Различие можно определить только на тканево-клеточном уровне по степени (глубине) поражения эпителия. Если у вас обнаружена легкая дисплазия и врач запугивает вас, что это предрак и необходимо срочно лечить, это проявление отсталости от современной гинекологии и онкологии. Насколько чувствительны цитологические мазки в отношении выявления предраковых и раковых состояний шейки матки? Во многих публикациях вы найдете цифру, характеризующую чувствительность теста, – 98%, особенно в выявлении тяжелой дисплазии и рака. Однако, такой процент является идеальным или желаемым, и может быть достигнут только при проведении высококачественного тестирования с соблюдением всех правил забора цитологических мазков. Как показывают исследования, уровень ложно-отрицательных результатов чрезвычайно высокий и может доходить до 50% (даже в тех странах, где цитологическое исследование используют уже несколько декад).
Почему результаты могут быть ложными в таком большом количестве? Когда получают ложно-положительные результаты, то есть ставят худший диагноз, это чревато лишним вмешательством, как диагностическим, так и лечебным. Но когда уровень ложно-отрицательных результатов высокий, это может привести к тому, то рак ШМ будет выявлен не вовремя. А кто хочет оказаться в роли жертвы ошибочных результатов? Никто.
На качество мазков влияют очень многие факторы. Наличие выделений, крови, слизи, любрикантов кардинально меняет состояние взятого материала и может привести к неточным результатам. Также, существует фактор высушивания: на воздухе взятый материал, если его не перенести на стекло или в специальную среду быстро, тоже может менять свои качества, что приведет к ошибкам в интерпретации мазков. Поэтому очень важно строго соблюдать правила забора мазков на цитологическое исследование.
Как показывают данные ряда исследований, у 30% новых случаев рака шейки матки последние цитологические мазки были в норме. К сожаленью, у 55% женщин рак шейки матки выявляется уже в стадиях выраженного развития (инвазии) и распространения (3 и 4 стадии). Практическая чувствительность цитологического исследования составляет всего лишь 50% (хотя во многих источниках даже с учетом ложных результатов говорят о чувствительности в 65-90%).
Не так давно в гинекологии начали использовать жидкостное цитологическое исследование, или жидкостную цитологию (ThinPrep), и этот метод начал пользоваться большой популярностью. Клеточный материал переносится в специальный раствор, который механически разделяет клетки эпителия от загрязнения кровью и выделениями, слизи, мертвых клеток. Такие мазки просматривать намного легче, так как нет скопления клеток, а кроме того, оставшийся материал можно использовать для тестирования на инфекцию ВПЧ. Для жидкостной цитологии уровень ложно-отрицательных результатов составляет от 15 до 35%.
Как часто необходимо проводить забор мазков на цитологию? Очень часто нашим женщинам приходится слышать, что они должны посещать для этой цели гинеколога каждые полгода. Современные рекомендации кардинально отличаются от старых. Скрининг на наличие рака шейки матки по новым рекомендациям должен начинаться не с началом половой жизни, а в 21 год, независимо от того, когда начата половая жизнь. Это рациональный подход основан на многочисленных данных науки, клинических исследований, статистики заболеваемости и практической пользе теста. Во-первых, рак шейки матки у женщин и девушек до 19 лет – чрезвычайно редкое явление, встречается с частотой один-два случая на 1 миллион женщин. Во-вторых, даже при инфицировании ВПЧ очищение организма от этого вируса происходит в течение 1-2 лет почти у всех молодых женщин без всяких негативных последствий для организма, несмотря на то, что 70-80% молодых женщин заражаются этим вирусом с началом половой жизни. Об этой инфекции мы поговорим позже. Но в цитологических мазках молодых женщин могут быть временные изменения, вызванные вирусной инфекцией, в том числе в виде дисплазий, что в свою очередь может привести к лишнему ажиотажу и ложным действиям в виде слишком объемных обследований и поспешного лечения. Представьте себе состояние молоденькой девушки, которая только начала половую жизнь, а ей вдруг врач говорит, что у нее в мазке обнаружены изменения, ВПЧ-инфекция и ей гарантирован рак шейки матки, если она не будет срочно лечиться. Знакомая ситуация?
Женщины моложе 30 лет должны проходить цитологическое исследование один раз в три года, если результат тестирования на ВПЧ инфекцию отрицательный. Такая частота забора мазков тоже имеет рациональное объяснение. Возраст в 21-30 лет является самым спокойным в отношении развития рака шейки матки, поэтому не должен осложняться дополнительными скринингами. Большая частота тестирования не повышает уровень выявления предраковых и раковых состояний шейки матки у этой возрастной категории женщин. Исследования показали, рак шейки матки диагностируется у женщин 30-64 лет при исследовании каждые три года тоже не часто – 3-4 случая на 100 000 женщин. Современные рекомендации гласят, что женщины этой возрастной группы могут проходить цитологическое исследование один раз в три года при наличии отрицательного скрининга на ВПЧ инфекцию, а также если предыдущий цитологический мазок был в норме. Риск развития умеренной и тяжелой дисплазии у женщин с негативными результатами для цитологического исследования и определения ВПЧ-инфекции чрезвычайно низкий и не повышается в течение последующих 4-6 лет. Поэтому скрининг должен проводиться один раз в три года. По достижению 65-70 лет и наличии 3 нормальных цитологических мазков в течение предыдущих 10 лет женщина может прекратить тестирование на рак шейки матки. Однако, если женщина ведет активную половую жизнь в этом возрасте и имеет несколько половых партнеров, она должна продолжать проходить цитологическое обследование. Более подробно рекомендации будут представлены в последней части этой объемной статьи.
Перед тем, как мы обсудим детально вопрос о вирусе папилломе человека, важно вспомнить о кольпоскопии, которая очень популярна в России, на Украине и в ряде других стран мира, в основном бывших советских республиках. В других странах кольпоскопия используется редко, в силу своей дороговизны – всего лишь как дополнительный метод диагностики предракового состояния и рака шейки матки. Проведение кольпоскопии требует специальной подготовки врача, наличие дорогостоящей аппаратуры. Она может помочь в прицельной биопсии (заборе участков ткани для гистологического исследования), при наличии спорных результатов цитологии, для контроля процесса заживления ШМ, в ряде других случаев, но не является информативной, если ею злоупотребляют. Она не должна превращаться в коммерческий метод диагностики и проводиться всем подряд женщинам. Поэтому в большинстве стран мира для постановки диагноза предракового состояния и рака шейки матки используют цитологическое исследование, с или без тестирования на ВПЧ, и гистологическое исследование, которое можно провести с использованием кольпоскопии или без нее.
Эктопия шейки матки (эктопия эпителия шейки матки, псевдоэрозия шейки матки, эрозия шейки матки, эндоцервикоз) - расположение цилиндрического эпителия, выстилающего канал шейки матки, на влагалищной её поверхности. Несмотря на то, что термин эктопия давно заменил устаревший термин эрозия, последний продолжает ещё использоваться врачами, вызывая ненужную негативную реакцию пациенток.
Эктропион шейки матки - это выворот слизистой оболочки цервикального канала шейки матки на эктоцервикс.
Эрозия шейки матки (истинная) - это нарушение целостности (дефект) слизистой оболочки, выстилающей влагалищную часть шейки матки.
Лейкоплакия шейки матки - это кератоз или гиперкератоз (ороговение неороговевающего эпителия), в ряде случаев с признаками дисплазии шейки матки в подлежащих слоях.
Цервикальные интраэпителиальные неоплазии (CIN) - это группа заболеваний, характеризующихся нарушением созревания, дифференцировки и стратификации многослойного плоского эпителия. LSIL - low-grade squamous intraepithelial lesions - плоскоклеточное интраэпителиальное поражение низкой степен (койлоцитоз, CIN I и кондиломы шейки матки). HSIL - high grade squamous intraepithelial lesions - плоскоклеточное интраэпителиальное поражение высокой степени и относится к облигатному предраку шейки матки (CIN II - умеренная дисплазия, CIN III - тяжелая дисплазия и CIS - преинвазивный рак).
Главным этиологическим фактором развития рака шейки матки является вирус папилломы человека высокого канцерогенного риска (ВПЧ ВКР) – 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68 типы. Длительная персистенция ВПЧ (более 2-х лет) является основным фактором прогрессирования неоплазий.
Эрозия, эктопия и эктропион шейки матки не предраковые заболевания и без ВПЧ не озлокачествляются.
Особенности клинической картины заболеваний.
• У подавляющего большинства пациенток с CIN I-III отсутствуют клинические проявления (бессимптомное течение).
• Крайне редко встречаются "контактные" кровянистые выделения из половых путей.
• При истинной эрозии шейки матки могут наблюдаться кровянистые выделения из травмированных сосудов и бели разных характеристик, как симптомы воспаления шейки матки.
• Как при эктропионе и эктопии, которые являются вариантами нормального строения шейки матки, так и при лейкоплакии и кондиломах, клинические симптомы чаще всего отсутствуют или сопряжены с сопутствующим хроническим цервицитом и не являются специфичными.
• осмотр шейки матки в зеркалах;
• визуальная оценка шейки матки после обработки уксусной кислотой (VIA);
• биопсия шейки матки.
Лабораторные диагностические исследования.
Цитологическое исследование микропрепарата шейки матки для выявления CIN :
• всем женщинам 21-65 лет с интервалом в 3 года;
• моложе 21 года при половой жизни более 3 лет;
• для выявления CIN II чувствительность – 68,9%, специфичность – 97,2%;
• низкая воспроизводимость повторных мазков в течение 1,5 мес. после первичных;
• пересмотр аномальных мазков;
• 10% мазков неинформативны из-за неправильной техники забора и подготовки препарата;
• наиболее эффективная жидкостная цитология.
Молекулярно-биологическое исследование отделяемого из цервикального канала на все ВПЧ (не менее 12 типов):
• женщинам 30-65 лет;
• старше 30 лет скрининг каждые 5 лет;
• старше 30 лет у ВПЧ-позитивных женщин ежегодный скрининг;
• в любом возрасте при цитологии ASCUS, ASC-H, LSIL, HSIL.
Инструментальные диагностические исследования.
Расширенная кольпоскопия:
• при визуальных изменениях шейки;
• при аномалиях в мазках от ASCUS и более;
• при положительном тесте на ВПЧ ВКР;
• для выбора места и метода биопсии шейки матки для верификации диагноза;
• при невозможности - VIA (осмотр шейки после 3% уксусной кислоты).
Прицельная биопсия шейки матки (punch-биопсия) при кольпоскопии:
• при необходимости мультифокальная биопсия;
• при ASCUS, ASC-H, LSIL с ВПЧ ВКР;
• при аномальной кольпоскопической картине.
• прицельная биопсия или эксцизия зоны трансформации (ЗТ) шейки с последующим выскабливанием цервикального канала и гистологией; • женщинам старше 50 лет и/или с зоной трансформации III типа целесообразна конизация шейки.
Для диффдиагностики степени тяжести поражения шейки - определение индекса пролиферативной активности экспрессии:
• p16/Ki67 при ИЦХ (иммуноцитохими́ческое иссле́дование) или
• р16 в при ИГХ (иммуногистохими́ческое иссле́дование).
Патогенетическое лечение истинной эрозии шейки (воспаление, травма, атрофия слизистых). Усиливают пролиферацию и повышают риск CIN местное использование:
• масла шиповника и др.
Не рекомендуется:
• лечение неосложненного эктропиона шейки матки;
• только медикаментозное лечение плоскоклеточных интраэпителиальных поражений.
Лечение ВПЧ-инфекции иммуномодуляторами:
• оправдано только в дополнение к эксцизии;
• низкая доказательность эффективности суппозиториев с дииндолилметаном, инозином пранобекса, гистидил-глицил-валил-серил-глицил-гистидил-глицил-глутаминил-гистидил-глицил-валил-гистидил-глицина и некоторых других препаратов.
При LSIL:
• деструкция: o I тип ЗТ, o до 35 лет без аномалий в цервикальных мазках, с минимальными рисками поражения эндоцервикальных крипт, при совпадении цитологии, кольпоскопии и гистологии;
• эксцизия – все прочие ситуации: o старше 40 лет с CIN I в биоптате эктоцервикса - петлевая.
При HSIL (CIN II, CIN III):
• конизация с выскабливанием цервикального канала при эндоцервикальном компоненте;
• до 25 лет с CIN II в биоптате при р16 (-) ИГХ допустимо ДН + цитология + ВПЧ-тест + кольпоскопия каждые 6 месяцев 2 года;
Деструкция (радиоволновая, аргоноплазменная, крио-, лазерная вапоризация) - только при CIN I:
• с полной визуализацией - ЗТ I тип;
• без кольпоскопических признаков поражения эктоцервикальных желез с погружением АБЭ;
• без вовлечения эндоцервикса в патологический процесс;
• без анамнеза хирургического лечения шейки матки;
• при отсутствии расхождения цитологии, кольпоскопии и гистологии.
При CIN III - консультация онколога/акушера-гинеколога специализированного центра для планирования конизации с выскабливанием цервикального канала.
Профилактика РШМ (ВОЗ, 2014):
• первичная -вакцинация против ВПЧ девочек 9-13 лет и до начала половой жизни;
• вторичная – скрининг и лечение предрака шейки матки.
Стратегии скрининга.
• цитология/жидкостная цитология 1 раз в 3 года; o ниже ASCUS – повторить цитологию (ПАП-тест) через 3 года; o при аномалиях выше ASCUS - ВПЧ-тест; o при ASCUS и ВПЧ-тест (-) – повторно ко-тестирование через 3 года; o при ASCUS и ВПЧ-тест (+) – кольпоскопия с биопсией шейки матки.
30-65 лет предпочтительный вариант:
• ко-тестирование (цитология/жидкостная и ВПЧ тест);
• HSIL и ВПЧ (+/-): o старше 25 лет – кольпоскопия и петлевая эксцизия или конизация, o младше 25 лет – кольпоскопия и биопсия шейки матки. 30-65 лет допустимый вариант - на первом этапе ВПЧ-тестирование:
• ВПЧ (-) – повторный ВПЧ-тест через 5 лет;
Список некоторых сокращений.
ASC-H - atypical squamous cells can'not exclude HSIL - атипические клетки плоского эпителия, нельзя исключить тяжелое поражение.
ASCUS - atypical squamous cells of undetermined significance - атипические клетки плоского эпителия неясного значения.
Почему возник массовый психоз по отношению к вирусу папилломы человека? В 1999 году Др.Волбумерс с коллегами опубликовали статью о вирусе папилломы человека и его связи с возникновением рака шейки матки. Он предоставил данные гистологического исследования тканей шейки матки (ШМ) 932 женщин, страдающих раком шейки матки. У 99.8% этих женщин была обнаружена ДНК вируса папилломы человека. Именно эти проценты вызвали колоссальный ажиотаж среди врачей, в средствах массовой информации, а уже потом среди женщин всего мира. Однако в реальности степень вовлечения вируса папилломы человека в развитие рака ШМ ниже и составляет 75-80% случаев (в ряде публикаций до 90% случаев). Об этом мы поговорим чуть позже. Но на фоне такого открытия были сделаны очень ложные выводы, которые доминируют до сих пор: папиллома вирусная инфекция всегда, то есть в 99.8% случаев, приводит к раку шейки матки. Это неточное утверждение, и им нередко манипулируют, особенно по отношению к здоровью молодых женщин.
Теперь поговорим о вирусе папилломы человека. ВПЧ был обнаружен в 1984 году немецким ученым Харалдом цур Хаусеном, за что он получил в 2008 году Нобелевскую премию, благодаря появлению вакцины, предупреждающей развитие рака шейки матки и предраковых состояний. Вручили ученому только половину суммы премии (1.4 млн. долларов), потому что остальную часть вознаграждения отдали первооткрывателю ВИЧ, французскому вирусологу. Больше 10 лет со дня открытия ВПЧ ушло на поиск связи между этой инфекцией и раком шейки матки.
Вручение Нобелевской премии немецкому ученому повлекло серьезный мировой скандал о продажности комитета по вручению этой престижной награды, так как оказалось, что за выбором лауреатов стояла крупнейшая английская фармакологическая компания Астра-Зенека, имевшая колоссальные ставки в производстве новой вакцины от рака шейки матки и являющаяся спонсором Нобелевской организации-фонда. Пять членов комитета были платными консультантами для компании и получали большие гонорары от нее, в том числе в виде дорогостоящих, шикарных поездок заграницу. В расследование была вовлечена полиция, но Нобелевскому комитету удалось замять это дело, опять же не без помощи всемогущей фармакологической компании.
В природе существуют животные виды вируса папилломы, но на коже и слизистых человека обитают только человеческий вид этого вируса, поэтому его называют вирусом папилломы человека. Само название вируса говорит о том, что он вызывает рост бородавок (папиллом) и именно эта связь вируса с человеком известна давно – с момента его открытия.
Известно более 130 типов вируса папилломы человека. Большинство этих типов весьма безобидные и не приносят вреда человеческому телу. Все типы, которые вовлечены в возникновение генитальных бородавок и рака шейки матки, как и ряда других раков у мужчин и женщин, разделены на две основные группы – онкогенные типы низкого риска и онкогенные типы высокого риска. Больше 40 видов ВПЧ поражают аногенитальный тракт мужчин и женщин.
Помимо этой классификации существует классификация вирусов по ДНК-строению (чередованию определенных участков ДНК) на 5 классов: альфа, бета, гамма, дельта и мю. Альфа-вирусы инфицируют слизистые гениталий и ротоглоточной области и включают онкогенные типы, вызывающие рак шейки матки, поэтому изучены лучше и больше, чем другие представители ВПЧ.
Важно также знать, что выделено три вариации ВПЧ 16: Европейский (Е), Африканский (Af-1, Af-2) и Азиатский-Американский (Аа), а также три разновидности ВПЧ 18: Европейский (Е), Африканский (Af) и Азиатский-Америкоиндийский (AsAi). Забегая наперед в тему вакцинации от ВПЧ, у меня нередко возникает вопрос, на который я пока что не нашла удовлетворительного ответа: играет ли такая разновидность вирусов в создании ВПЧ-вакцины или нет? Если да, то насколько вакцина, созданная на основе одной разновидности вируса, будет эффективна в профилактике ВПЧ-инфекции в том регионе, где доминирует другой вариант вируса? Почему я задаю (фактически, сама себе) этот вопрос? Потому что такой же вопрос возникал у многих ученых, когда речь заходила о прививках против гриппа, при изготовлении которых использовались разные штаммы вирусов гриппа, но не специфичных для тех регионов, где потом продавались и внедрялись эти вакцины.
Как передаются ВПЧ? Только путем тесного телесного контакта (тело-к-телу или кожа-к-коже), что обычно происходит при половом акте, включая анальный и оральный секс. Вирус не передается через касание половых органов руками, а также через мастурбацию руками. Он также не передается через предметы интимной гигиены и сексуальные игрушки и приспособления.
Частота половых партнеров играет очень важную роль как фактор риска передачи вируса, поэтому с каждым новым партером риск заражения ВПЧ возрастает. Чем больше половых партнеров, тем выше риск заращения ВПЧ инфекцией, причем несколькими типами этого вируса. Нередко папиллома вирусную инфекцию относят к инфекциям, передающимся половым путем, потому что пик заражения ВПЧ вирусом выпадает на подростков и молодых людей, начавших и ведущих активную половую жизнь (70-80% инфицированных мужчин и женщин).
Около 10-12% женщин по всему миру заражены вирусом папилломы человека. Самая высокая частота инфицирования выпадает на страны Африки (24%), Восточной Европы (21.4%) и Латинской Америки (16.1%). Такие высокие показатели по сравнению со средне-статистическими мировыми показателями связаны с плохой гигиеной половых органов, низким уровнем использования презервативов и высоким уровнем беспорядочной половой жизни с частой сменой партнеров. До 30 лет более 70% женщин и мужчин были заражены ВПЧ хотя бы один раз в жизни, 45-50% женщин в возрасте 20-24 лет имеют ВПЧ-инфекцию. Чаще всего – это студенты училищ и высших учебных заведений. У 64% городских женщин-подростков в течение 2 лет от начала половой жизни находят ДНК вируса ВПЧ в выделениях. После первого полового акта инфекцией ВПЧ заражается почти одна треть женщин. После 30 лет уровень ВПЧ-инфекции кардинально понижается.
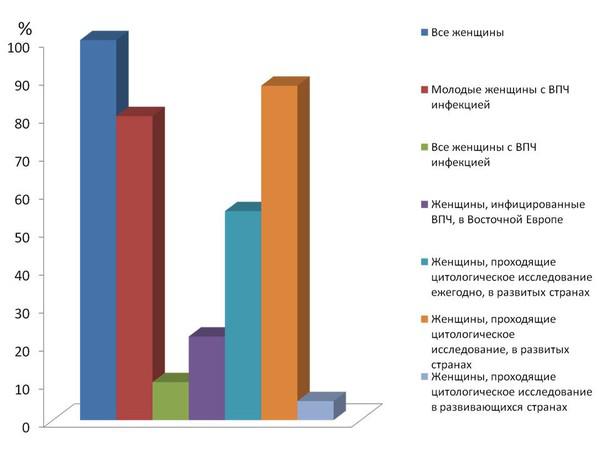
Многочисленные исследования показывают, что вирус папилломы человека исчезает и его ДНК невозможно определить во влагалищных выделениях у почти 60% женщин в течение 15 месяцев без негативных последствий для здоровья. Это важно запомнить, потому что это ключ к пониманию того, что вирус папилломы человека не так страшен, как о нем говорят многие люди, не имеющие абсолютно никаких современных знаний об этой инфекции.
Что важно помнить? Что у 90% женщин, зараженных ВПЧ, от инфекции не остается и следа в течение последующих 2 лет (чаще всего на очищение при отсутствии дисбактериоза влагалища и половых инфекций уходит три месяца). Только в 10% случаев инфекция может протекать дольше и тогда мы говорим о персистентной ВПЧ-инфекции. Но даже в таком состоянии изменения на слизистых шейки матки бывают не часто. Почему у большинства женщин происходит очищение организма от ВПЧ, а у небольшого количества инфекция продолжает прогрессировать, неизвестно. Другими словами, механизм возникновения предрака и рака шейки матки все же не изучен и не понятен. Очевидно, важную роль играет наличие факторов риска по образованию рака шейки матки, о которых мы поговорим позже, и агрессивность штаммов ВПЧ, что тоже является определенной поломкой-мутацией на уровне ДНК вируса, а также состояние защитных сил человеческого организма.
У 20% молодых девушек, никогда не имевших половых контактов через влагалище, находят ВПЧ во влагалищных выделениях и на вульве. Однако значение выявления ДНК вируса в развитии инфекционного процесса в таких случаях не выяснено до конца.
ВПЧ-инфекция также может быть вовлечена в развитие рака прямой кишки (точнее, ануса) и диагностируется приблизительно в 1.6 на 100 000 мужчин и женщин по всему миру. В 93% случаев находят ВПЧ 16 и 18. У бисексуальных мужчин и геев шанс развития анального рака в 17 раз выше, чем у гетеросексуальных мужчин.
Однако в отношении рака врачей и женщин интересует обнаружение интраэпителиального поражения высокой степени (тяжелой дисплазии), что есть предрак, и рака. 3-10% ДНК-положительных и 0,7% ДНК-отрицательных женщин имеют изменения в цитологическом мазке в виде умеренной и тяжелой дисплазий плоскоклеточного эпителия. Таким образом, на то огромное количество зараженных ВПЧ-женщин, показатели изменений в цитологическом мазке низкие. Другими словами, давайте все же не будем делать из мухи слона, пугая женщин развитием рака шейки матки у всех, у кого обнаружена эта инфекция.
Как диагностируется ВПЧ-инфекция? На современном этапе обследования существует три основных метода определения специфических типов ВПЧ в организме человека: (1) методы гибридизации, (2) методы полимеразной цепной реакции и (3) методы insitu гибридизации. У каждой группы методов есть свои преимущества и ограничения. Чаще всего используют метод полимеразной цепной реакции (ПЦР), которым определяют наличие ДНК вируса ВПЧ во влагалищных выделениях, то есть тип вируса. Методом гибридизации можно определить группы высокого и низкого риска, но не конкретный тип вируса. Если ваш врач ищет вирусы ВПЧ в крови или по анализу крови заявляет вам об инфицировании ВПЧ, гоните такого врача в шею.
Конечно, в сыворотке крови можно обнаружить антитела к ВПЧ, однако определяют их не с целью диагностики этой инфекции, а в экспериментальных целях, чтобы узнать, возникает ли иммунитет после перенесенной инфекции ВПЧ, а также как реагируют защитные силы организма на введение вакцины. Многих женщин, как и врачей, интересует вопрос: возникает ли длительная или пожизненная защита после того, как произошло заражение ВПЧ и организм очистился от вируса, или возможно повторное заражение одним и тем же типом ВПЧ? Как раз ответную защитную реакцию можно определить по уровню определенных антител в сыворотке крови, но результаты в этом направлении исследований пока что не утешительны. Очевидно, что женщины и мужичины могут заражаться ВПЧ несколько раз. Если снова находят один и тот же тип вируса у ДНК-отрицательного человека, который раньше имел ДНК-положительный результат, неизвестно, произошло ли повторное заражение или реактивация старой инфекции, которую в скрытом состоянии известными науке методами диагностики определить до этого не удавалось.
Читайте также:

