Если гепатит с то может быть запах изо рта
Обновлено: 15.04.2024
Метеоризм – это избыточное скопление газов в желудочно-кишечном тракте, которое может быть вызвано или повышенным газообразованием или проблемами с выводом газов из организма. Газы, как правило, скапливаются или в желудке, или в правом либо в левом изгибах толстой кишки.
В пищеварительный тракт газы попадают либо через рот (так, в небольших количествах воздух заглатывается при еде – при каждом глотании), либо вырабатываются в процессе пищеварения. Существенный объем газов выделяется также при нейтрализации желудочного сока содой (некоторые пациенты при изжоге принимают соду как раз для нейтрализации кислоты желудочного сока, раздражающую слизистую желудка). В незначительных количествах газы попадают в кишечник с током крови. Выводятся газы, в основном, через прямую кишку. Объем выделяемых газов у здорового человека варьируется достаточно в широких пределах. Метеоризм диагностируется тогда, когда человек испытывает дискомфорт по причине повышенного количества газов в желудке или кишечнике.
Проявления метеоризма

Возможны два варианта проявления метеоризма.
При первом отхождение газов затруднено. В этом случае наблюдается увеличение живота в результате раздувания кишечника. Главными жалобами является дискомфорт или боли в области живота.
-
;
- нарушениями стула (запорами или поносом); ; ;
- снижением аппетита; (нарушение дыхания при метеоризме называется диспептической астмой. Раздувшийся кишечник поджимает диафрагму, не давая сделать нормальный вдох).
Иногда при метеоризме наблюдаются проявления со стороны сердечно-сосудистой системы: ощущение жжения в области сердца, головная боль, нарушение сердцебиения и др.).
Причины метеоризма
Метеоризм может возникнуть по разным причинам. В частности, выделяют:
- алиментарный метеоризм – возникает при употреблении в пищу продуктов, вызывающих повышенное газообразование (бобовые культуры, капуста, картофель, черный хлеб, баранина), а также сильногазированных напитков;
- метеоризм, обусловленный нарушениями пищеварения. Это может быть ферментативная недостаточность. В результате нехватки ферментов в нижние отделы пищеварительного тракта попадает значительное количество непереваренной пищи. Активизируются процессы гниения и брожения, при которых выделяется повышенное количество газов. Также избыточное количество газов может выделяться при нарушении баланса микроорганизмов в кишечнике (дисбактериозе). Подобные состояния часто являются следствием серьезных заболеваний, поэтому метеоризм – распространённый симптом, встречающийся при гастрите, дуодените, панкреатите, холецистите, гепатите, желчнокаменной болезни и др.
- метеоризм, обусловленный механическими препятствиями на пути пищи, например, в случае опухоли;
- динамический метеоризм – вызывается нарушениями моторной деятельности желудочно-кишечного тракта. Подобные нарушения могут быть следствием операции на кишечнике, острой инфекциями или интоксикации;
- метеоризм, обусловленный нарушениями кровообращения в области кишечника (циркуляторный метеоризм);
- психогенный метеоризм. Стресс или нервное напряжение способны привести к нарушению моторики кишечника, вследствие чего возникает метеоризм.
Лечение метеоризма

Поскольку метеоризм может быть проявлением серьезных заболеваний, при частом возникновении данного симптома необходимо пройти тщательное врачебное обследование, чтобы установить причину метеоризма. С жалобой на метеоризм следует обращаться к гастроэнтерологу или терапевту.
Врач выдаст направления на необходимые анализы, установит причину метеоризма и назначит соответствующее лечение. Курс лечения назначается в зависимости от того, что является причиной метеоризма. Он может включать в себя диету, а также прием препаратов, стимулирующих двигательную активность кишечника и восстанавливающих кишечную микрофлору. Основное внимание уделяется лечению заболевания, вызвавшего метеоризм.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Смежные специальности: гастроэнтеролог, терапевт.
Адрес: Санкт-Петербург, ул.Академика лебедева, д.4/2.
В большинстве случаев кожные высыпания, хрупкость ногтей и нездоровый цвет лица мы пытаемся вылечить у косметолога или дерматолога. Немногие из нас задумываются, что причиной данных симптомов могут быть заболевания печени. Запах изо рта из-за печени появляется вследствие нарушения дезинтоксикационной функции, что сопровождается повышением уровня продуктов распада в организме.

Галитоз (неприятный запах из ротовой полости) беспокоит пациента чаще на голодный желудок.
Иногда отмечается сладковатый, тухлый запах. Дополнительно может появляться желтоватый налет на языке, что указывает на застой желчи. Помимо этих признаков болезни человека беспокоят системные проявления, так как в патологический процесс вовлекаются многие внутренние органы.
Рассмотрим наиболее частые заболевания, при которых поражается печень, и появляется галитоз:
- токсический, алкогольный гепатит, когда печень подвергается негативному влиянию алкоголя и ядовитых веществ;
- лекарственный гепатит;
- цирроз;
- печеночная недостаточность.
Токсический гепатит
Поражение органа может протекать быстро или иметь хроническую форму, когда негативный фактор действует на протяжении длительного времени. Проникновение в организм токсических веществ сопровождается гибелью гепатоцитов (клеток печени), вследствие чего страдают физиологические функции.
Различают несколько групп токсических веществ:
- хлорированные углеводы, которые используются в машиностроении, при производстве огнетушителей, пошиве обуви, для дезинфекции. Проникают в организм через кожные покровы, респираторные пути или пищеварительный тракт, оказывают губительное действие на гепатоциты;
- дифенилы, хлорированные нафталины - необходимы для создания электроконденсаторов, электропроводов;
- производные бензола - входят в состав взрывчатых веществ, красок. В организм проникают через кожные покровы, пищеварительный тракт;
- металлы - используются редко;
- природные гепатотоксичные вещества (грибы), бытовая химия.
Механизм действия каждого вещества зависит от его строения и дозы. Поражение печени может быть истинным (когда вещество имеет гепатотоксичные свойства) или обусловленным аллергической реакцией на данное соединение.
Симптоматика
Полный симптомокомплекс состоит из признаков печеночной дисфункции, а также поражения других органов. Он может включать:
- желтушность кожных покровов, слизистых;
- гепатомегалию (увеличение печени);
- неприятный запах изо рта;
- тяжесть, болезненность в правом подреберье;
- тошноту, рвоту;
- потемнение мочи, обесцвечивание каловых масс;
- выраженную слабость;
- головокружение;
- диарею;
- субфебрилитет;
- одышку;
- зрительную дисфункцию;
- судороги.
В тяжелых случаях возможно расстройство сознания вплоть до комы, возникновение желудочно-кишечного кровотечения, асцита, почечной дисфункции, а также изменение состава крови и уровня глюкозы.
Длительное воздействие токсического вещества на печень чревато развитием цирроза.
Диагностика
Постановка диагноза осуществляется на основании анамнестических данных, клинической картины и результатов лабораторной, инструментальной диагностики.
Оценка тяжести проводится путем анализа уровня билирубина, трансаминаз, общего белка, щелочной фосфатазы в биохимическом исследовании крови. Обязательно проводится обследование на инфекционные гепатиты. Из инструментальных методов используется ультразвуковая диагностика, КТ, МРТ. Наиболее точным исследованием является пункция с гистологическим анализом.
Лечебные мероприятия

Первым делом необходимо прекратить контакт организма с ядовитым веществом и ускорить его выведение. При наличии антидота необходимо его применение. Также в терапию могут включаться:
- витамины В, С, фолиевая, никотиновая кислоты;
- дезинтоксикация растворами для инфузионного введения;
- плазмаферез;
- гемодиализ (при поражении почек).
Чтобы защитить печень, необходимо строго соблюдать технику безопасности на вредном производстве, не пренебрегать профилактическими осмотрами и нормализовать питание.
Лекарственный гепатит
Медикаментозное поражение печени наблюдается вследствие длительного приема гепатотоксичных лекарств, которые приводят к некрозу гепатоцитов. Метаболизм многих препаратов осуществляется посредством печеночных ферментов с последующим выведением из организма. В процессе утилизации образуются метаболиты, которые губительно действуют на печеночные клетки.
К числу гепатотоксичных медикаментов относятся:

- противотуберкулезные средства (Рифампицин);
- антибиотики (Тетрациклин, Эритромицин, Амоксициллин);
- стероиды (оральные контрацептивы);
- нестероидные противовоспалительные лекарства (Диклофенак);
- противосудорожные (Карбамазепин);
- антимикотические (Кетоконазол);
- мочегонные (Фуросемид);
- сульфаниламиды;
- цитостатики (Метотрексат);
- некоторые лекарственные средства, назначаемые при диабете, кардиальной аритмии, язвенном поражении пищеварительного тракта.
Токсичность препаратов усиливается при одновременном приеме нескольких лекарств, поражающих печень.
Клинические проявления
При длительном приеме гепатотоксичных медикаментов человек замечает, что неприятно пахнет изо рта. Также беспокоит тошнота, отрыжка горечью, кишечная дисфункция в виде запоров или диареи.
На фоне отсутствия аппетита быстро снижается вес. Пациента постоянно жалуется на тяжесть, болезненность в правом подреберье. При пальпации живота выявляется гепатомегалия. Иногда наблюдаются признаки желтушного синдрома и лихорадка.
Диагностика, лечение
При заболевании печени лекарственного происхождения важно правильно провести дифференциальную диагностику с опухолью, гепатитом иного генеза, а также желчнокаменной болезнью. Лабораторные анализы включают:
- биохимическое исследование (для определения уровня билирубина, белка, трансаминаз, щелочной фосфатазы);
- коагулограмму (для анализа состояния свертывающей системы);
- исследование мочи;
- копрограмму (исследование каловых масс);
- клинический анализ крови.
Среди инструментальных методов используется ультразвуковая диагностика, которая позволяет обнаружить структурные изменения в ткани.
Лечение начинается с отмены гепатотоксичного препарата. Для снижения концентрации лекарственного средства в крови проводится дезинтоксикационная терапия. В тяжелых случаях может потребоваться гемодиализ, плазмаферез.

Для восстановления структуры органа назначаются гепатопротекторы. Отдельное место занимает диетическое питание. Пациенту рекомендуется дробно питаться, ограничить употребление жирных, острых блюд, исключить алкоголь.
Профилактические советы
Чтобы печень подвергалась меньшему поражающему действию медикаментов, требуется прием гепатопротекторов на всем протяжении курса гепатотоксичных препаратов. Кроме того, не стоит забывать о регулярном обследовании, что позволяет оценить динамику лечения и контролировать печеночную функцию.
Цирроз печени
Возникновение соединительнотканных узлов в ткани печени сопровождается нарушением функции органа, появлением клинических признаков болезни. Причиной цирроза в большинстве случаев является злоупотребление алкоголем и инфекционные гепатиты. Кроме того, среди предрасполагающих факторов стоит выделить:
- аутоиммунный гепатит;
- слерозирующий холангит;
- застой желчи;
- сужение желчных протоков;
- патологию обмена веществ (муковисцидоз);
- болезнь Вильсона;
- прием гепатотоксичных лекарств;
- хирургические вмешательства на кишечнике;
- паразитарное поражение органов пищеварительного тракта.
Если причина цирроза не была установлена, его принято называть криптогенным. Цирротические изменения возникают на фоне нарушения питания клеток, что сопровождается разрастанием соединительной ткани. Сформированные узелки сдавливают кровеносные сосуды, что дополнительно ухудшает трофику ткани.
Расстройство кровотока приводит к переполнению вен пищевода, передней брюшной стенки, из-за чего они подвергаются варикозному расширению и утрачивают физиологические функции.
Клиническая картина
Выраженность симптоматики зависит от причины заболевания, активности патологического процесса и сопутствующей патологии. В 20% случаев наблюдается бессимптомное течение на начальной стадии. Человек изредка может указывать на метеоризм, небольшую усталость.
По мере прогрессирования болезни появляется тяжесть, болевой синдром в правом подреберье. Боль усиливается при злоупотреблении алкоголем, жирными блюдами. В последующем присоединяется:
К числу тяжелых осложнений следует отнести:
- печеночную недостаточность, вследствие чего появляется дисфункция головного мозга (печеночная кома), а также неврологическая симптоматика;
- портальную гипертензию;
- массивные кровотечения из варикозно измененных вен;
- инфицирование;
- злокачественное перерождение тканей (гепатоцеллюлярная карцинома);
- почечную недостаточность.
Диагностические методы
При болезни печени требуется комплексная диагностика, которая включает анализ анамнестических данных, проведение объективного осмотра, лабораторного и инструментального обследования. В зависимости от стадии патологического процесса в ходе пальпации могут быть обнаружены уменьшенные размеры печени или, наоборот, гепатомегалия. Особое внимание следует уделить прощупыванию селезенки, которая также может быть увеличенной.

- в клиническом анализе крови - снижение уровня тромбоцитов, лейкоцитов, гемоглобина;
- в коагулограмме - признаки гипокоагуляции, снижение протромбинового индекса;
- в биохимии - повышение трансаминаз, щелочной фосфатазы, билирубина, мочевины, креатинина, недостаточное количество альбуминов;
- проводятся анализы на инфекционные гепатиты;
- исследуется альфа-фетопротеин.
К инструментальным методам относится:
- ультразвуковая диагностика, которая позволяет выявить патологию и оценить ее тяжесть. Врач устанавливает степень гипертензии, анализирует состояние селезенки;
- компьютерная, магнитно-резонансная томографии - дают возможность детально рассмотреть патологический очаг, сосудистую сетку, желчные протоки;
- допплерометрия сосудов;
- биопсия печени - необходима для оценки морфологии тканей, выявления причины патологии;
Лечебная тактика
В задачи терапии входит угнетение прогрессии патологического процесса, компенсация дисфункции, уменьшение нагрузки на вены пищевода, стабилизация общего состояния пациента и профилактика осложнений.
С этой целью назначается диетическое питание. Оно предусматривает:
- дробное частое питание;
- исключение жирных, острых, жареных блюд;
- ограничение жиров, углеводов;
- употребление свежих овощей, фруктов;
- строгий контроль потребления соли;
- отказ от алкоголя.
При риске развития энцефалопатии следует ограничить белковые продукты. В случае отеков и асцита рекомендуется отказаться от соли. Не стоит забывать о дозированной физической нагрузке. Это может быть плавание, лечебная физкультура.

Со стороны врача ведется контроль над приемом лекарственных средств, которые оказывают гепатотоксичное действие на печень. Также ограничения касаются БАВ, лекарственных трав.
Что касается медикаментозной терапии, она включает гепатопротекторы, ферменты, энтеросептики, противовирусные, стероидные лекарства. При выраженном асците для удаления жидкости из брюшной полости проводится лапароцентез. В тяжелых случаях рассматривается вопрос о трансплантации печени.
Профилактика
Чтобы предупредить болезни печени, рекомендуется:
- контролировать употребление алкоголя;
- своевременно диагностировать гепатит;
- нормализовать питание;
- избегать тяжелой физической работы, стрессов;
- строго соблюдать дозы и длительность терапевтического курса гепатотоксичных препаратов.
Цирроз - неизлечима патология, однако при исключении провоцирующего фактора и эффективной терапии прогноз относительно благоприятный.
Печеночная недостаточность
Расстройство функционирования печени сопровождается нарушениями метаболизма, интоксикацией организма и другими осложнениями, связанными с внутренними органами. Дисфункция нервной системы проявляется энцефалопатией, судорогами и печеночной комой.
Причин заболевания довольно много, вот некоторые из них:
- алкогольный, инфекционный, аутоиммунный гепатит;
- цирроз;
- злокачественное поражение;
- туберкулез;
- жировой гепатоз;
- паразитарное поражение;
- желчекаменная болезнь, когда крупный конкремент обтурирует просвет желчного протока. Накопление желчи во внутрипеченочных путях сопровождается гибелью гепатоцитов, разрастанием соединительной ткани. Все этого приводит к билиарному циррозу;
- кардиальная недостаточность;
- тяжелые нарушения обмена веществ.
В основе развития печеночной недостаточности лежит медленно развивающийся некроз гепатоцитов с дальнейшей декомпенсацией функций органа. Что касается острой формы патологии, она может провоцироваться приемом больших доз ядов, гепатотоксичных веществ, массивным кровотечением, тяжелой алкогольной интоксикацией, быстрым удалением большого объема асцитической жидкости из организма.
Клинические признаки
К ранним проявлениям заболевания относим пищеварительную дисфункцию (тошноту, рвоту, диарею), снижение массы тела, слабость. Выраженность диспепсических расстройств увеличивается после употребления жирных, копченых блюд.

По мере прогрессирования печеночной недостаточности появляется гипертермия, желтушность кожных покровов, кожный зуд, неприятный запах изо рта, геморрагии, связанные с нарушением работы свертывающей системы.
Помимо этого, наблюдаются признаки эндокринных расстройств в виде бесплодия, снижения полового влечения, увеличения молочных желез, атрофии яичек, матки.
Человек замечает усиленное выпадение волос, его беспокоит дневная сонливость, плохой сон, депрессия, снижение памяти. Поражение нервной системы может сопровождаться угнетением сознания (оглушенность, неадекватность, кома).
Диагностика и терапия
Диагностические методы аналогичны тем, которые используются при циррозе, гепатите. Терапевтические направления заключаются в устранении провоцирующего фактора и улучшении качества жизни пациента.
Борьба с неприятным запахом
Что касается непосредственно гелитоза, помимо основного лечения заболевания, нейтрализовать неприятный запах изо рта можно с помощью:
- современных ополаскивателей для ротовой полости, например, Лакалут, Парадонтакс, Листерин, Лесной бальзам. Помимо готовых средств, можно воспользоваться народными методами - отваром ромашки, шалфея, эвкалипта;
- тщательной очистки зубов, языка, десен дважды в сутки;
- мяты. Небольшой листик мяты позволит маскировать запах, стимулировать работу печени.
При выборе ополаскивателя для ротовой полости не забывайте о наличии противопоказаний. Они касаются возрастных ограничений, беременности и аллергических реакций на компоненты препарата (антисептики, травы).
Помните, что неприятный запах изо рта - серьезный признак заболевания. Чтобы разобраться в причинах его появления, следует проконсультироваться с врачом. Ранее выявление болезни позволит своевременно начать терапию и избежать осложнений.
Горечь во рту может свидетельствовать о нарушениях работы органов пищеварения. Сильная или постоянная горечь во рту – повод обратиться к врачу.

Время от времени во рту может возникать неприятный горький привкус. Как правило, это связано с резким выбросом желчи в желудочно-кишечный тракт. При этом некоторое количество желчи может попасть в пищевод и вызвать ощущение горечи во рту. Часто горечь во рту ощущается по утрам, поскольку желчь может попадать в желудок во время сна (особенно, если вы спите на левом боку, а ужин включал в себя жирную пищу).
Желчь – секрет, вырабатываемый печенью и необходимый для переваривания пищи. По желчному протоку желчь попадает из печени в желчный пузырь, выполняющий функцию накопительного резервуара. Во время активной пищеварительной фазы желчь из желчного пузыря поступает в двенадцатиперстную кишку. Некоторые вещества обладают желчегонными свойствами, то есть увеличивают выработку желчи. Употребление в пищу продуктов, обладающих желчегонными свойствами (например, кедровых орехов), может спровоцировать резкое увеличение поступления желчи в кишечник и, как следствие, появление горечи во рту. Таким же действием обладают и некоторые лекарства – как медицинские препараты, так и средства народной медицины (зверобой, облепиховое масло и др.).
Однако горечь во рту не следует оставлять без внимания. Её появление свидетельствует о том, что с системой пищеварения не всё в порядке. Например, горький привкус может появляться после приёма жирной (тяжелой) пищи. Жирная пища стимулирует желчеотделение. В норме выделяемая желчь не должна попадать в желудок и пищевод, а выделяться её должно ровно столько, сколько необходимо для пищеварительного процесса в кишечнике. Появление горечи свидетельствует, что это не так. И надо разбираться, что стало тому причиной. Если же горечь во рту возникает часто или сохраняется длительное время, то с визитом к врачу лучше не откладывать.
Причины горечи во рту
Горечь во рту может быть симптомом различных заболеваний.
Чаще всего она вызывается заболеваниями органов, отвечающих за выработку и перемещение желчи в организме, таких как хронический холецистит (воспаление желчного пузыря), желчнокаменная болезнь (в этом случае образование камней мешает правильному оттоку желчи), дискинезия желчевыводящих путей (нарушение их моторики). Иногда пациенты, у которых ранее была горечь во рту по причине ЖКБ или воспаления желчного пузыря, и которым была сделана холецистэктомия (операция по удалению желчного пузыря), удивляются возвращению симптома. Но горький привкус во рту может быть и при отсутствии желчного пузыря, ведь желчь по-прежнему вырабатывается и может попадать в желудок, а из него – в пищевод. Если человек удалил желчный пузырь, но не изменил пищевых привычек, возвращение проблем с пищеварением и горького вкуса во рту весьма вероятно
Горечь во рту может возникать при различных нарушениях системы пищеварения, например при хроническом гастрите или хроническом панкреатите
Заболевания печени могут привести к изменению состава слюны, в результате чего также может появиться горечь во рту.
Еще одна группа причин ощущения горечи во рту – это заболевания полости рта (стоматит, воспаление языка). Горький привкус может быть и реакцией на зубные протезы, если они были подобраны неправильно (не была учтена индивидуальная непереносимость материала, из которого они изготовлены).
Иногда горечь во рту вызывается другими причинами: токсикозом (у беременных), острым отравлением, онкологическими заболеваниями.
Дополнительные симптомы при горечи во рту
Горечь во рту может сопровождаться дополнительными симптомами. Если ощущается тяжесть или боль в правом боку, то это может указывать на заболевания печени или желчного пузыря. Если горечь во рту сопровождается тошнотой, изжогой, отрыжкой, то причиной могут быть болезни желудка. В том случае, если причина – заболевания ротовой полости, то ощущению горечи может сопутствовать неприятный запах изо рта.
Горечь во рту – повод для обращения к врачу
Если Вас стала беспокоить горечь во рту, например, горький вкус слюны или ощущение, что Вы поели горькой еды, не задерживайтесь с визитом к врачу. Сильная горечь во рту – достаточный симптом, чтобы обратиться за медицинской помощью. Стоит помнить, что на ранних стадиях многих заболеваний горечь во рту может быть единственным симптомом, а запущенную болезнь лечить гораздо сложней.
К какому врачу идти с жалобой на горечь во рту?
Если нет причин подозревать, что причина горечи во рту – заболевания полости рта, то обращаться необходимо к врачу-гастроэнтерологу. Именно гастроэнтеролог сможет установить, почему возникает ощущение горечи. Для этого, скорее всего, ему потребуется провести ряд исследований.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Запах изо рта может стать причиной того, что на нас обращают внимание. И это плохо, поскольку особо замечают лишь неприятный запах. При появлении устойчивого неприятного запаха изо рта надо искать, что стало его причиной. Лечение запаха изо рта – это не устранение симптома, а лечение вызывающего запах заболевания.
Неприятный запах изо рта способен значительно испортить нам жизнь. Он затрудняет общение с другими людьми и разрушает наш имидж.
Как определить, есть ли у вас неприятный запах изо рта?
Сам человек обычно не в состоянии определить, пахнет у него изо рта или нет: нос не реагирует на запахи, поступающие изнутри организма. Если мы сомневаемся, не пахнет ли у нас изо рта, проще всего спросить об этом у других людей. Существуют также способы выяснить вопрос с запахом самостоятельно, например, подышать три минуты через одноразовую медицинскую маску. Запах оставшийся в маске будет соответствовать тому, что ощущают находящиеся рядом с нами люди.
Неприятный запах изо рта: физиология или болезнь?
Неприятный запах изо рта на языке медицины называется галитоз. Различают физиологический и патологический галитоз. Запах изо рта часто проявляется по утрам. За ночь во рту скапливаются бактерии и продукты их жизнедеятельности, которые и вызывают дурной запах. Такой галитоз является физиологическим и устраняется простой чисткой зубов. Также к физиологическому галитозу относится запах, обусловленный приёмом в пищу ряда продуктов, таких как чеснок, лук, капуста. Этот запах исчезнет сам, как только вещества, которые его вызвали, выведутся из организма. Но бывает и так, что неприятный запах не устраняется с помощью гигиенических процедур, в этом случае, скорее всего, он имеет патологическую природу.
Неприятный запах изо рта: причины
Наиболее частая причина неприятного запаха – это активная жизнедеятельность патологических бактерий в ротовой полости. Такие заболевания как кариес, периодонтит, пульпит, пародонтит, гингивит, стоматит, а также образование зубного камня могут привести к возникновению стойкого запаха изо рта.
Второе место среди причин неприятного запаха занимает сухость во рту (медицинский термин – ксеростомия). Увлажняющая наш рот слюда обладает бактерицидными качествами. Она убивает бактерии, нейтрализует продукты их жизнедеятельности, промывает и очищает ротовую полость. Если слюны вырабатывается недостаточно, то бактерии активизируются, в результате чего появляется запах. Сухость во рту может быть следствием заболеваний, приема ряда медицинских препаратов. Она также может быть обусловлена возрастом: со временем слюнные железы начинают работать менее интенсивно, меняется и состав слюны, теряются её антибактериальные свойства.
Еще одна причина неприятного запаха – заболевания внутренних органов. Это могут быть:
- почечная недостаточность;
- печеночная недостаточность;
- желудочные заболевания (гастрит, язва желудка);
- заболевания легких.
Курение также является причиной стойкого неприятного запаха изо рта. Запах вызывают вещества, содержащиеся в табачном дыме и оседающие в ротовой полости. Единственный способ ликвидировать неприятный запах в этом случае – бросить курить.
Каким бывает неприятный запах изо рта?

Особенности запаха могут косвенным образом указать на источник проблем.
Сероводородный запах (запах протухших яиц) свидетельствует о гниении белковых веществ. Такой запах характерен при проблемах с пищеварением. Стойкий сероводородный запах может указывать на гастрит с пониженной кислотностью или язву желудка.
Кисловатый запах и соответствующий привкус во рту отмечается при гастрите с повышенной кислотностью. Такой запах может появиться на ранней стадии заболевания, когда другие симптомы ещё отсутствуют.
Горьковатый запах и привкус во рту типичен для заболеваний печени и желчного пузыря. Дополнительным симптомом является появление желтого налёта на языке.
Запах ацетона и сопровождающий его сладкий привкус во рту – характерный симптом сахарного диабета.
Запах мочи изо рта указывает на заболевание мочеполовой системы (прежде всего, почек или мочевого пузыря).
Запах кала изо рта может возникать при заболеваниях кишечника (дисбактериозе, дискинезии кишечника, кишечной непроходимости).
Гнилостный запах изо рта типичен для стоматологических заболеваний (воспалительных процессов зубов и десны).
Неприятный запах изо рта: что делать?
Борьба с неприятным запахом изо рта начинается с тщательного соблюдения правил гигиены ротовой полости. Если источник запаха – деятельность бактерий, поможет правильная чистка зубов. Зубы надо чистить не только с наружной стороны, но и с внутренней, а также обрабатывать жевательную поверхность зубов. Наклон щетки должен составлять 45°. С помощью зубной нити обрабатываются труднодоступные места между зубами. Если зубы находятся в запущенном состоянии, простой чисткой зубов проблему не решить. Надо будет посетить стоматолога и удалить зубной камень, а если на зубах есть кариес – вылечить их. Рекомендуется посещать стоматолога не реже, чем один-два раза в год.
Также необходимо бороться с пересыханием слизистой рта. Если Вы почувствовали сухость во рту, сделайте несколько глотков воды, прополощите рот. Однако следует помнить, что часто возникающая сухость во рту может быть симптомом серьёзных заболеваний. Впрочем, как и сам неприятный запах. Поэтому при наличии стойкого запаха изо рта обязательно следует показаться врачу и пройти обследование.
К какому врачу обращаться с жалобой на запах изо рта?
Неприятный запах изо рта – не заболевание, а симптом. Необходимо установить причину – заболевание, вызывающее неприятный запах, – и начать его лечение.
Если Вы подозреваете, что запах вызван проблемами в ротовой полости, следует обратиться к стоматологу. Если кроме запаха других симптомов, указывающих на заболевание того или иного органа, нет, Вы можете обратиться за консультацией к терапевту.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
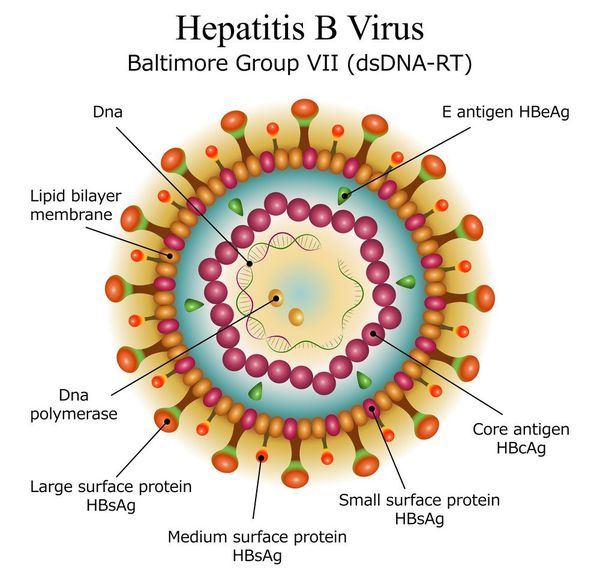
Этиология
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
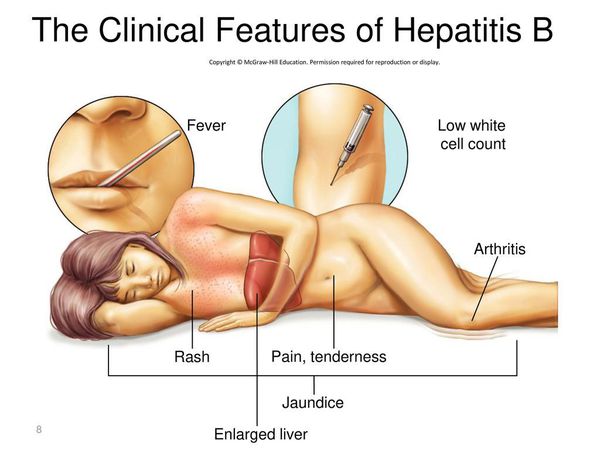
Первые признаки гепатита B
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
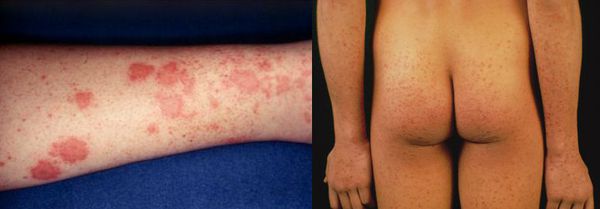
Желтушный период
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
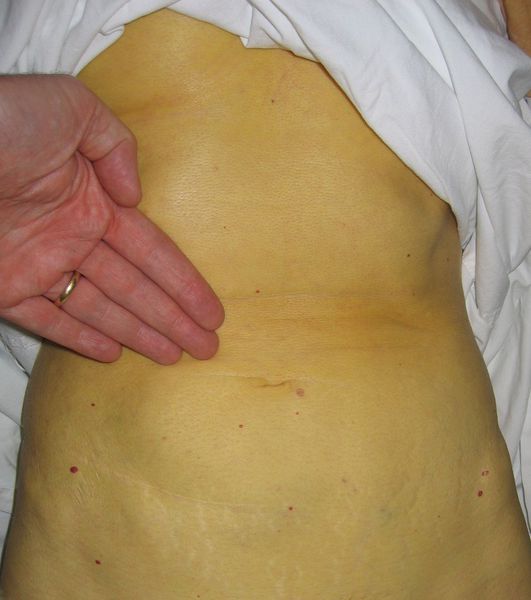
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
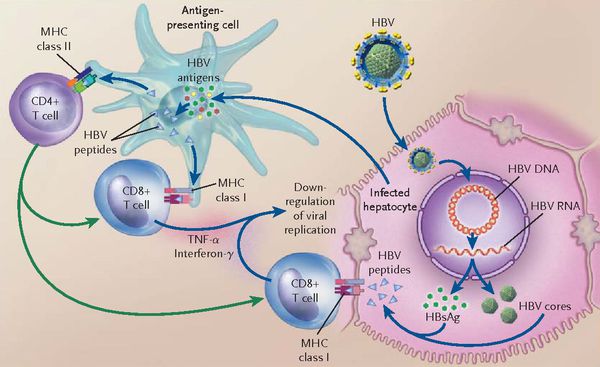
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]
Читайте также:

