Фрамбезиома пианома подошвенная или ладонная фрамбезийная папиллома
Обновлено: 18.04.2024
Фрамбезия - антропонозный невенерический трепонематоз с контактным механизмом передачи возбудителя. Характеризуется поражениями кожи, слизистых оболочек, костей и суставов.
Что провоцирует / Причины Фрамбезии:
Возбудитель заболевания Treponema pertenue Castellani, (Treponema Variabilis), обнаруженная в 1905 г., представляет собой спиралевидную трепонему длиной от 8 до 20 мкм и диаметром от 0,2 до 0,4 мкм, очень похожую на возбудителя сифилиса. Поданным Н. М. Овчинникова и В. В. Делекторского (1974), Treponema pertenue Castellani отличается от Treponema pallidum только наличием двухслойной оболочки, сложной, но однослойной цитоплазматической мембраной и цистами с однослойной оболочкой (бледная трепонема имеет трехслойную оболочку, двухслойную цитоплазматическую мембрану и цисты с трехслойной оболочкой).
Отсутствие многослойной цитоплазматической мембраны у Treponema pertenue и у её цист способствует более эффективному влиянию на нее антибиотиков. Антигенные свойства Treponema pertenue и Treponema pallidum весьма сходны, особенно по концентрации липидных, иммунофлюоресцирующих и иммобилизующих антител. Поэтому реакция Вассермана, РИФ и РИБТ при фрамбезии положительные, хотя титр липидных антител, как правило, при фрамбезии несколько ниже, чем при сифилисе. Антигенная общность обеих трепонем обусловливает перекрестный иммунитет между сифилисом и фрамбезией.
Патогенез (что происходит?) во время Фрамбезии:
Анализируя эпидемиологические данные, ряд отечественных и зарубежных авторов (Кассирский И. А., Плотников И. Н., 1964; Cockburn Т., 1961; Schofield С., 1979, и др.) склонны отнести фрамбезию к невенерическим трепонематозам, поскольку половые контакты в общей сумме эпидемиологических факторов имеют незначительный удельный вес. Трансплацентарная передача инфекции не отмечена. Экспериментальная фрамбезия получена при заражении кроликов, шимпанзе, орангутангов и хомяков.
Симптомы Фрамбезии:
Согласно международной номенклатуре клинических проявлений фрамбезии, предложенной в 1955 г. Hackett, возглавлявшим группу экспертов ВОЗ, в течении болезни различают раннюю и позднюю стадии. К ранней стадии фрамбезии относятся первичный и вторичный периоды, а к поздней – третичный период заболевания. Ранние проявления фрамбезии характеризуются множественностью и диссеминированностью высыпаний, контагиозностью, поражением не только кожи, но и слизистых оболочек, костей и суставов. Отличительными особенностями клинических проявлений наряду с обилием эффлоресценций, их поверхностным расположением являются доброкачественность, отсутствие некротических эволюционных превращений и склонность к самопроизвольному разрешению. Поздняя стадия, наоборот, отличается ограничейными, локализованными, глубокими воспалительными узлами, подвергающимися распаду, деструкции с участием не только кожи, но и подкожной основы, костей, сухожилий, суставов.
Ранняя стадия фрамбезии включает инкубационный период, первичный аффект и вторичные диссеминированные высыпания. Инкубационный период варьирует от 3-6 нед. до 4 мес. В отличие от инкубационного периода при сифилисе, который протекает незаметно, без продрома, при фрамбезии наблюдаются выраженные продромальные явления: озноб, головные боли, лихорадочное состояние, боли в костях, суставах, желудочно-кишечные расстройства. Особенно тяжело протекают явления продрома у детей.
Первичный аффект, или фрамбезийный шанкр (фрамбезома, пианома), формируется на месте внедрения Tr. pertenue Castellani в виде плоского тестоватой плотности узелка или пустулы с папилломатозными разрастаниями, покрытыми казеозным желтовато-зеленым отделяемым или обильным гноем, ссыхающимся в массивные корки. Нередко в основании элемента происходит изъязвление с образованием кратерообразной язвы, дно которой покрыто грануляциями с папилломатозными множественными выростами, чем она напоминает раковую язву. Основание язвы, грануляции и папилломатозные разрастания отличаются сочностью, мягкостью инфильтрата, кровоточивостью. В отделяемом содержится большое количество возбудителей, которые легко обнаруживаются путем микроскопии в темном поле зрения.
Под влиянием мацерации эпителия гнойным отделяемым и внедрения возбудителя в новые входные ворота вокруг первичной формы образуются дочерние, так называемые шанкры-сателлиты, на разных стадиях развития. Последующее их расширение вглубь и по периферии с изъязвлением ткани и гиперплазией сосочков дермы завершается слиянием с образованием крупных конгломератов инфильтративно-язвенного характера с папилломатозными выростами и казеозным отделяемым. Фрамбезомам сопутствуют лимфангиты и лимфадениты – воспалительные, болезненные, часто осложненные вторичной инфекцией. Заживление первичного аффекта происходит разным и путями в зависимости от глубины поражения. Поверхностные фрамбезомы разрешаются с образованием гипопигментированных или гиперпигментированных пятен с легким шелушением. Глубокие узловато-язвенные первичные аффекты оставляют рубцы. Наиболее часто фрамбезомы локализуются на нижних конечностях, кистях рук, полости рта, красной кайме губ, половых органах.
Спустя 3-6 нед от момента возникновения первичного очага наступает первая волна гематогенно-генерализованных ранних высыпаний на коже и слизистых оболочках и инфицирование костей и суставов. Через 3-6 мес. эти проявления самопроизвольно исчезают. Наступает латентный период, который затем сменяется рецидивом ранних фрамбезийных поражений. Рецидивов может быть несколько, причем, чем длительнее инфекция, тем латентный период протяженнее, а высыпания менее обильные. Приблизительно через 5 лет наступает поздняя стадия с узловато-язвенными элементами, которые так же, как и ранние фрамбезийные поражения, могут подвергаться самопроизвольному разрешению через несколько месяцев или лет, сменяясь латентной фазой болезни.
Поражение костей и суставов в ранней стадии фрамбезии проявляется болезненной припухлостью, отечностью мягких тканей над пораженными костными участками. Явления периостита, остита или остеопериостита длинных трубчатых костей (большеберцовой, лучевой и др.) кратковременны, не сопровождаются изъязвлением и некрозом и через 2-3 нед. бесследно исчезают. За счет гипертрофического остеопериостита большеберцовых и лучевых костей нередко образуются саблевидные голени и дугообразное искривление предплечья. В дальнейшем, в более позднем периоде ранней стадии фрамбезии, возникают гидрартрозы, тендовагиниты, синовиты. У детей особенно часто наблюдаются фаланговые остеопериоститы кистей (полидактилиты) с отечностью и резкой болезненностью, затрудняющими движения. В этом же периоде формируется своеобразное поражение костей носа – гунду. Вследствие остеопериостита костей носа и верхней челюсти с последующей отечной инфильтрацией кожи образуются плотные округлые опухолевидные выступы по обе стороны носа, на щеках, лбу. Опухолевидные образования деформируют кости носа, твердое небо, прорастают в глазницу, затрудняют носовое дыхание. Кожа над опухолью не спаяна с подлежащими тканями, не изъязвлена, безболезненна. Заболевание сопровождается интенсивной головной болью и сукровично-гнойным выделением из носа.
Поздние фрамбезиды кожи, представленные глубокими гуммозными опухолевидными узлами и диффузной инфильтрацией, подвергаются изъявлению, деструкции, рубцеванию. Гуммозно-язвен-ные очаги характеризуются тестоватой плотностью, синевато-бурой или буро-красной окраской, выраженной болезненностью и красными папилломатозными грануляциями. Язвы с четкими, кратеро-образными краями сопровождаются болью.
Дно их неровное со скудным отделяемым среди папилломатозных грануляций. Язвы рубцуются с образованием грубых келоидных выступов и контрактур.
Поражение костей в поздней стадии фрамбезии заключается в развитии гуммозных периоститов, оститов и остеопериоститов с некрозом и деструкцией костной ткани, спонтанными переломами, ложными суставами и инвалидизапией больных. Чаще поражаются кости голеней, предплечий, кистей. Однако нередко в процесс вовлекаются ребра, грудина. Поражение суставов протекает в виде гуммозных артритов с поражением внутрисуставной части эпифизов, хрящей, суставной капсулы и образованием гидрартрозов, синовитов, бурситов с деформациями, анкилозами. При распространении гуммозного процесса на периартикулярную ткань возникают глубоко проникающие, длительно незаживающие язвы, приводящие к инвалидизации больных. Для этой стадии фрамбезии характерен мутилирующий ринофарингит – гангоза (gangosa), представляющий собой гуммозное поражение назофарингеальных структур с частичным или полным разрушением хрящей и костей носа, твердого и мягкого неба, прилегающих мягких тканей лица. Гангоза сопровождается болями в лобной области и сукровичными выделениями из носа, содержащими включения разрушенных костяных частей. Гуммозная инфильтрация распространяется на крылья носа, щеки, верхнюю губу, где видны деформирующие инфильтраты и изъязвления. Процесс заканчивается рубцеванием и уродующими деструктивными разрушениями мягкого и твердого неба, носа, лобной кости с образованием мозговой грыжи. Для поздней стадии фрамбезии характерны также фиброзные околосуставные узловатости, характеризующиеся выраженной плотностью и безболезненностью.
Осложнения
Без лечения примерно у 10 % людей, страдающих фрамбезией, через 5 лет развиваются осложнения, приводящие к обезображиванию и инвалидности, так как болезнь может вызывать значительные разрушения кожи и костей. Она может также приводить к деформации ног, носа, неба и верхней челюсти.
Диагностика Фрамбезии:
Диагноз основывается на эндемичном характере распространения болезни, обнаружении возбудителя в отделяемом ранних и поздних проявлений фрамбезии, наличии характерных папилломатозных разрастаний, напоминающих ягоды малины, положительных результатах серологических реакций с липидными антигенами и успешных результатах лечения препаратами пенициллина, тетрациклина.
Лечение Фрамбезии:
В ранней стадии фрамбезии назначают препараты пенициллина (бициллины, ПАМ, экстенциллин) в количестве 1200000-2 400 000 ЕД на 1-2 инъекции. При поздних формах вводят 4800000 ЕД в виде 2-4 инъекций с интервалами в 5-10 дней. Уже через 24-28 ч возбудитель болезни исчезает, но разрешение проявлений происходит через 1-1,5 мес. Поздние формы также подвергаются регрессу, но не ранее 1,5-3 мес. Применяют также тетрациклины, левомицетин, цефалоспорин, эритромицин по 1 г в сутки в течение 14 дней. Для предупредительного лечения, в случае контакта с больными, проводится 1 инъекция дюрантного препарата пенициллина (взрослым в количестве 600 000 ЕД, детям до 15 лет – 300 000 ЕД).
Профилактика Фрамбезии:
Профилактика фрамбезии проводится в двух направлениях. Первое – это плановое выявление больных с активными и латентными формами в эндемических областях, проведение профилактической пенициллинотерапии. Так, после массовой профилактической пенициллинотерапии на Гаити в 1962 г. заболеваемость снизилась в 40 раз. Многие сельскохозяйственные рабочие, бывшие инвалидами, вернулись к работе. Второе направление профилактики фрамбезии заключается в повышении санитарно-гигиенической грамотности, санитарной культуры. Большое значение придается профилактике и лечению мелкого травматизма у детей и взрослых в бытовых и производственных условиях.
К каким докторам следует обращаться если у Вас Фрамбезия:
Интересные факты о болезни Фрамбезия:
Болезнь
- Фрамбезия - это хроническая инфекция, поражающая, в основном, кожу, кости и суставы.
- Болезнь распространена, главным образом, в бедных общинах в жарких, влажных тропических районах Африки, Азии и Латинской Америки.
- Возбудителем фрамбезии является бактерия Treponema pertenue, подвид Treponema pallidum, вызывающей венерический сифилис. Однако фрамбезия не является венерической инфекцией.
- Около 75 % людей, пораженных болезнью, - дети в возрасте до 15 лет (пик заболеваемости приходится на детей в возрасте 6-10 лет); заболевают люди мужского и женского пола независимо от расовой принадлежности.
- Фрамбезия передается, главным образом, при прямом кожном контакте с инфицированным человеком.
- Через 2-4 недели в месте проникновения бактерии образуется кожное поражение. При отсутствии лечения многочисленные поражения появляются на всем теле.
- Скученность населения, плохая личная гигиена и ненадлежащая санитария способствуют распространению болезни.
- Болезнь редко заканчивается смертельным исходом; однако она может приводить к хроническим обезображиванию и инвалидности.
- Фрамбезия излечима с помощью одной единственной дозы дешевого и эффективного антибиотика - инъекционного бензатина пенициллина.
Прилагаемые в прошлом усилия по борьбе против фрамбезии
- С 1950 по 1970 годы ВОЗ и ЮНИСЕФ проводили всемирную кампанию по борьбе против фрамбезии в 46 странах.
- Во время массовых кампаний с участием мобильных бригад во всех 46 странах было проведено лечение 50 миллионов человек, и к 1970 году распространенность болезни снизилась на 95 %.
- К сожалению, из-за достигнутых успехов в 1970-х годах вертикальные программы во многих странах были свернуты, а деятельность по борьбе против фрамбезии была интегрирована в систему первичной медицинской помощи для принятия мер в отношении "последних случаев заболевания". Ресурсы, внимание и приверженность борьбе с фрамбезией постепенно сошли на нет.
- К концу 1970-х годов болезнь вновь начала свое наступление, что привело к принятию Резолюции Всемирной ассамблеи здравоохранения (WHA 31.58) в 1978 году.
- В начале 1980-х годов усилия по борьбе с болезнью были возобновлены во многих странах (особенно в Западной Африке), однако через несколько лет они не увенчались успехом в связи с отсутствием политической воли и ресурсов.
- С 1995 года в некоторых регионах и странах предпринимаются новые попытки ликвидации фрамбезии, но глобальная координация отсутствует.
Возможна ли ликвидация фрамбезии?
Эксперты считают, что вести борьбу с фрамбезией несложно и что ее ликвидация возможна по следующим причинам:
- Фрамбезией болеют только люди;
- Осталось только несколько локализованных очагов инфекции;
- Существует мощное и эффективное по затратам лечение с помощью одной единственной инъекции бензатина пенициллина длительного действия;
- Клинический диагноз надежен при минимальной подготовке медицинского персонала;
- Опыт прошлых лет показал, что в ряде стран ликвидация фрамбезии оказалась возможной. Совсем недавно болезнь была также ликвидирована в Индии.
Распространенность в прошлом
В течение 1950-1970 годов было проведено лечение 50 миллионов человек. По оценкам ВОЗ, глобальная распространенность фрамбезии в 1990-х годах составила 2,5 миллиона случаев заболевания, из которых 460 000 были новыми случаями заболевания.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Фрамбезии, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Нитевидная бородавка (акрохорда) — вытянутое образование эластичной консистенции размером 5-6 мм. Возникает на коже лица и шеи, под молочными железами и в подмышечных впадинах. Нитевидные бородавки обусловлены вирусом папилломы человека и склонны к распространению на соседние участки тела. Диагностика основывается на данных дерматологического осмотра и дерматоскопии. В лечении наряду с удалением нитевидных бородавок путем криотерапии, электрокоагуляции, лазерного и хирургического иссечения рекомендована терапия ВПЧ.
Общие сведения
Нитевидные бородавки могут встречаться в любом возрасте, но чаще они обнаруживаются у пожилых людей. По данным некоторых исследований около половины людей старше 50 лет имеют нитевидные бородавки. Вместе с такими новообразованиями кожи, как папилломы, другие виды бородавок и кондиломы, нитевидные бородавки являются проявлением ВПЧ. Инфицирование вирусом может произойти через имеющиеся на коже царапины и микротрещины. Поэтому люди с сухой кожей более склонны к заражению ВПЧ и появлению нитевидных бородавок.
Клиническая дерматология отмечает, что данный вид бородавок часто возникает на фоне каких-либо гормональных изменений. Они могут появиться во время беременности, в период климакса, при ожирении, сахарном диабете. Среди женщин молодого возраста нитевидные бородавки чаще всего встречаются на фоне дисфункции яичников и при инфантилизме.
Проявления нитевидной бородавки
Нитевидная бородавка появляется на неизмененной коже в виде желтоватой шишечки. По мере роста она вытягивается, превращаясь в продолговатое образование, как бы свешивающееся на ножке. Бородавка имеет эластичную и плотную консистенцию, ее типичная длина не превышает 5-6 мм, но она может доходить и до 1 см. В некоторых случаях рядом появляется несколько бородавок, срастаясь между собой, они трансформируются в единое образование в виде цветной капусты или петушиного гребешка. По цвету акрохорды часто не отличаются от нормальной кожи, но могут иметь окраску различной интенсивности вплоть до темно-коричневого цвета.
Обычно нитевидные бородавки локализуются на лице, веках, подбородке, вокруг рта, в области губ и носа. Единичные акрохорды встречаются в подмышечных областях, у женщин — под молочными железами.
Нитевидные бородавки не склонны к малигнизации, но их травмирование может привести к ее воспалению и способствует распространению ВПЧ на другие участки кожи, где в последующем образуются новые бородавки. При случайном отрыве нитивидной бородавки на ее месте вырастает новая. Самопроизвольное исчезновение этого вида бородавок отмечается лишь в очень редких случаях. Иногда наблюдается ороговение бородавки и ее трансформация в кожный рог.
Диагностика нитевидной бородавки
Диагностика новообразования проводится на консультации дерматолога. Для подтверждения диагноза врачу, как правило, достаточно осмотра и дерматоскопии. При исследовании бородавки под увеличением в нитевидных разрастаниях обнаруживается тромбирование сосудов и ангиопатия, что указывает на вирусный генез образования. Для подтверждения инфицированности пациента ВПЧ проводят определение вируса методом ПЦР. В отдельных случаях может потребоваться биопсия с гистологическим исследованием тканей бородавки. Нитевидную бородавку дифференцируют от родинки, обыкновенной бородавки, папилломы, фибромы на ножке.
Лечение нитевидной бородавки
Во избежание травмирования нитивидной бородавки и распространения ВПЧ пациентам следует соблюдать некоторые осторожности. При локализации образования в области шеи необходимо исключить ношение одежды с тесным воротом, раздражающие кожу шерстяные или синтетические шарфы, большие и тяжелые бусы. При расположении нитевидной бородавки на лице не рекомендуется использование скрабов, подсушивающих косметических масок, спиртовых лосьонов, проведение дермабразии или пилинга лица, прохождение массажа лица.
Частое травмирование нитевидной бородавки, опасность распространения вируса и возникновения новых образований, а также желание пациента избавиться от бородавки, как от косметического дефекта, являются показаниями для удаления бородавки. Для предупреждения распространения ВПЧ по организму удаление необходимо сочетать с курсом противовирусной терапии.
Хирургическое иссечение бородавки может привести к образованию рубца. Учитывая локализацию на лице, небольшой размер и доброкачественный характер образования, такой способ удаления практически не применяется. Криодеструкция бородавки проводится жидким азотом, после чего на ее месте образуется корочка. Важно не травмировать ее и дождаться пока она отпадет самостоятельно, тогда на месте удаления не останется шрама. Удаление нитевидной бородавки может быть осуществлено при помощи электрокоагуляции или радиоволнового метода. Одним из лучших способов является удаление бородавок лазером, которое не оставляет заметного следа от удаления и препятствует распространению вируса на окружающие ткани.
Фрамбезия – это хронический невенерический эндемический трепонематоз с преимущественно контактным механизмом передачи. Клиническая картина характеризуется поражением кожного покрова, реже – слизистых оболочек с наличием характерных высыпаний. На вторичной и третичной стадии присоединяются повреждения костно-суставной системы. При постановке диагноза учитывают эпидемиологию заболевания, данные анамнеза и клинические проявления. Из лабораторных методов используют серологические реакции и микроскопию отделяемого из язв. Лечение проводится антибактериальными препаратами. Параллельно назначается симптоматическая терапия.
МКБ-10
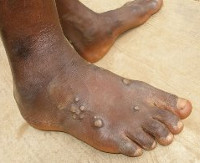
Общие сведения
Сезонность не выражена. Заражению более подвержены дети в возрасте от 5 до 15 лет, проживающие в сельской местности в зонах высокой влажности. Распространению инфекции способствует низкий уровень жизни с антисанитарными условиями, скученность населения.

Причины
Единственным резервуаром и источником инфекции является больной человек. Заражение происходит при непосредственном контакте кожи инфицированного пациента с множеством язвенных дефектов на ее поверхности с кожным покровом здорового человека. Попаданию возбудителя во внутреннюю среду организма способствует наличие микротрещин, порезов, расчесов и укусов. Некоторые авторы отмечают возможность передачи инфекции через общие предметы быта и посредством мух.
Патогенез
Патогенез фрамбезии изучен недостаточно. Считается, что в месте внедрения возбудителя происходит его размножение. Далее с током лимфы патоген проникает в лимфатические узлы, развивается лимфаденопатия. При дальнейшем прогрессировании процесса наступает диссеминация возбудителя с формированием пролиферативных изменений в тканях и возникновением реакций гиперчувствительности замедленного типа. В кожном покрове наблюдаются нарушения клеточной кинетики с акантозом, папилломатозом и гиперкератозом. Образуются инфильтрированные папулы, сухие папулосквамозные пятна, язвы и гуммы. Остается неясным тот факт, почему при морфологической и патогенетической схожести с сифилисом при фрамбезии не поражаются внутренние органы.
Классификация
Для фрамбезии характерна стадийность течения. При отсутствии лечения каждая предыдущая форма переходит в последующую с латентным периодом или без такового. Классификация фрамбезии учитывает клинические проявления заболевания, наличие специфических морфологических элементов на коже и время от момента инфицирования. Выделяют три стадии тропического сифилиса:
- Первичная. Развивается после инкубационного периода. Редко сопровождается общей клинической симптоматикой. Характерно появление пианического шанкра или папулы с последующим изъязвлением и образованием вегетаций – так называемой материнской фрамбезиомы. Первичный аффект исчезает через 2-6 месяцев, оставляя после себя депигментированный рубец.
- Вторичная стадия. Обычно наступает через 4-5 месяцев от начала заболевания. Сроки могут варьироваться, иногда вторичная стадия манифестирует при наличии пианического шанкра, иногда – спустя 2 года с момента инокуляции. Выявляются множественные высыпания, напоминающие материнскую фрамбезиому, но меньшего диаметра – пианомы. Возможно появление общих симптомов.
- Третичная стадия. Диагностируется спустя 5-10 лет после заражения у 10% больных. Наблюдаются необратимые калечащие и уродующие поражения костей, суставов и хрящевой ткани. На коже образуются гуммы и язвы, заживление происходит путем грубого рубцевания, сопровождается развитием контрактур. Некоторые авторы указывают на возможность фагеденизации.
Симптомы фрамбезии
Инкубационный период составляет от 10 до 90 дней, в среднем – около 20 дней. Характерно появление единичной безболезненной инфильтрированной папулы, часто сопровождающейся зудом. Обычно папула локализуется на голени, реже на верхней конечности или на лице. Постепенно высыпание эрозируется, изъязвляется, формируется обширная язва, безболезненная при пальпации – пианический шанкр или материнская фрамбезиома. В отличие от сифилиса дно шанкра при тропическом сифилисе не инфильтрировано. Язва покрывается корочкой желто-коричневого цвета, которая постепенно отторгается. При этом обнажается дно, заполненное вегетациями, напоминающими малину.
Фрамбезиома богата трепонемами. Диаметр пианического шанкра достигает 10 см. Возможно наличие сателлитных папул. Кожный аффект разрешается через несколько месяцев, на его месте остается депигментированный рубец. Из общих симптомов пациенты иногда отмечают повышение температуры тела и артралгии. Типично развитие регионарного лимфаденита относительно локализации шанкра. Лимфатические узлы увеличены, безболезненны при пальпации, не спаяны между собой и с кожей.
Также обнаруживаются сухие пятнисто-сквамозные папулезные элементы – пианиды, которые обычно не содержат трепонем. Отдельные больные жалуются на слабость, головные боли, артралгии и боли в костях. Поражения слизистых оболочек обычно отсутствуют. Иногда выявляются оститы и периоститы с преимущественным вовлечением лучевой и большеберцовой костей. Язвенные очаги и костные поражения бесследно разрешаются спустя несколько недель или месяцев. Наступает латентный период.
Осложнения
Фрамбезия является инвалидизирующим заболеванием. Ранее при широком распространении тропического сифилиса наиболее грозным осложнением был деструктивный ринофарингит с разрушением неба. При распространении процесса на веки возможен их выворот с изъязвлением роговицы. При поражении глазницы вероятно смещение глазного яблока или его прямое разрушение. Часто формируются стойкие деформации скелета, снижающие качество жизни пациента. При возникновении обширных язв существует риск присоединения вторичной инфекции с развитием гнойных осложнений. Некоторые авторы сообщали о таких редких патологиях, как миелоневропатии, аневризмы, атрофия зрительного нерва.
Диагностика
При объективном осмотре врач-инфекционист обращает внимание на высыпания специфического характера соответствующей локализации. Важной отличительной особенностью фрамбезии от сифилиса является экстрагенитальная локализация материнской фрамбезиомы. Пальпируются увеличенные безболезненные регионарные лимфатические узлы относительно пианического шанкра. Определяется гиперкератоз ладоней и стоп.
Для диагностики используется реакция Вассермана, ИФА, РПГА. Серологические тесты дают положительные результаты спустя 2-3 недели после возникновения первичных проявлений. Вводятся в практику специфические способы для разграничения подвидов трепонем – адсорбционный тест с антитрепонемными флуоресцирующими антителами и реакция микрогемагглютинации. Важным методом диагностики является изучение отделяемого из шанкра и пианом методом темнопольной микроскопии.
Дифференциальная диагностика
Дифференциальный диагноз проводится с заболеваниями, имеющими похожие проявления:
- фрамбезиформным лейшманиозом;
- сифилисом;
- паракокцидиомикозом.
При локализации на разгибательных поверхностях коленных и локтевых суставов фрамбезия может напоминать псориаз. Исключают чесотку и вегетирующую пиодерму, а также укусы членистоногих и атипичную микобактериальную инфекцию.
Лечение фрамбезии
Для лечения используют антибактериальные препараты. По рекомендациям ВОЗ применяют однократную внутримышечную инъекцию бензатин пенициллина. При аллергии на пенициллины назначают эритромицин, доксициклин или тетрациклин, курс приема перечисленных средств составляет 15 дней. Параллельно осуществляется симптоматическая терапия, включающая анальгетики, обработку язв, вскрытие и дренирование гнойников. При ринофарингите для коррекции косметических дефектов рекомендуются современные методы пластической хирургии и новейшие способы протезирования с установкой специальных имплантатов. При развитии осложнений показано соответствующее лечение.
Прогноз и профилактика
Прогноз для жизни при фрамбезии относительно благоприятный из-за отсутствия поражений внутренних органов. На ранних стадиях при своевременном лечении наступает полное выздоровление без развития необратимых последствий. На поздних стадиях снижается или утрачивается трудоспособность из-за формирования дефектов костно-мышечной системы. При вовлечении в процесс лицевого отдела черепа с повреждением глаз возможно развитие слепоты.
Специфическая вакцина против фрамбезии отсутствует. В рамках реализации программы ВОЗ по ликвидации тропического сифилиса была разработана схема антибиотикопрофилактики пенициллином населения эндемичных районов и контактных лиц. Важной составляющей профилактических мероприятий является улучшение санитарно-гигиенических и жилищных условий.
1. Дерматология Фицпатрика в клинической практике в 3 т / Голдсмит Л.А., Кат С.И., Джилкрест Б.А. и др. – 2018.
Подошвенные бородавки. Причины и диагностика
а) Пример из истории болезни. У 15-летнего мальчика наблюдаются болезненные разрастания на правой пятке, беспокоящие его уже в течение 6 месяцев. Пациент испытывает боль при наступании на пятку, в связи с чем он хотел бы избавиться от этих образований. В данном случае был установлен диагноз множественных подошвенных бородавок, которые называются мозаичными. Лечение включало осторожное удаление очагов скальпелем с лезвием №15 и воздействие жидким азотом в течение нескольких сеансов. Мальчику и его матери объяснили, как применять салициловый пластырь для устранения оставшихся очагов.
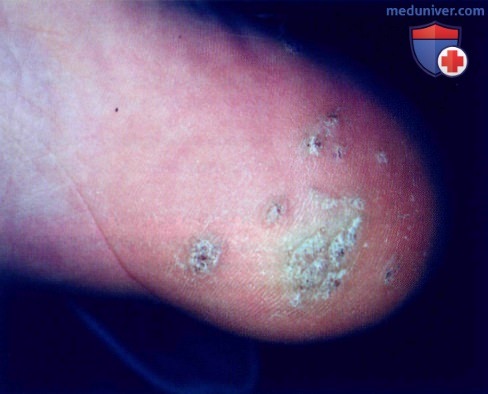
Подошвенные бородавки: отмечаются маленькие черные точки в толще бородавки, которые представляют собой тромбированные сосуды. Такие крупные подошвенные бородавки, подобные представленным на иллюстрации, называются мозаичными.
б) Распространенность (эпидемиология):
• Подошвенные бородавки (verruca plantaris) представляют собой очаги, вызванные вирусом папилломы человека (ВПЧ), развивающиеся на подошвах стоп и ладонных поверхностях кистей.
• Подошвенные бородавки встречаются в основном у подростков и молодых взрослых, распространенность плантарных бородавок в этой возрастной категории достигает 10%.
в) Этиология (причины), патогенез (патология):
• Подошвенные бородавки вызываются вирусом папилломы человека.
• Они обычно развиваются в местах максимального давления, например, на пятках или над головками метатарзальных костей, но могут появляться на любом участке подошвенной поверхности.
• В ответ на давление, возникающее по мере роста очага, формируется толстая болезненная омозолелость, при этом даже небольшая бородавка может причинять значительную боль.
• Скопление нескольких бородавок, которые постепенно сливаются, называется мозаичной бородавкой.
Подошвенная бородавка на пятке. Вид с близкого расстояния. Обратите внимание на разрыв кожных линий и черные точки. Вид с близкого расстояния еще одной подошвенной бородавки с разрывом кожных линий. В случае уплотнений и мозолей кожные линии не прерываются. Черные точки - это тромбированные сосуды, которые часто наблюдаются при подошвенных бородавках. Мозаичная бородавка, образовавшаяся при слиянии нескольких подошвенных бородавок.
г) Клиника. Подошвенные бородавки представляют собой толстые, болезненные, эндофитные бляшки, расположенные на подошвах и/или ладонях. Они имеют следующие признаки:
• По поверхности бородавок не проходят кожные линии.
• При осмотре под ручной лупой на поверхности бородавок заметен четко организованный мозаичный рисунок.
• При надавливании сбоку бородавки болезненны.
• В центре бородавок наблюдаются черные точки (тромбированные сосуды), которые могут кровоточить при снятии роговых наслоений.
д) Типичная локализация на теле. Подошвенные бородавки встречаются на подошвах и ладонях.
е) Анализы при заболевании. Если диагноз вызывает сомнение, показана биопсия методом тангенциального иссечения.
Подошвенные бородавки Подошвенные бородавки Множественные подошвенные бородавки на подъеме свода стопы и на пальцах. Тромбированные сосуды в бородавках кажутся черными точками. Вид с близкого расстояния подошвенной бородавки на пальце кисти. Здесь также заметны разрыв кожных линий и черные точки.
ж) Дифференциальная диагностика подошвенных бородавок:
• Омозолелости и мозоли представляют собой вызванные давлением утолщения кожи, которые образуются на стопах и иногда ошибочно принимаются за бородавки. Мозоли обычно образуются на подошвах, а омозолелости - на пальцах стоп. По поверхности мозолей и омозолелостей проходят кожные линии, эти образования безболезненны при давлении сбоку.
• Черные бородавки - подошвенные бородавки, находящиеся в стадии спонтанного разрешения, при спя тип рогового слоя скальпелем они могут стать черными и мягкими на ощупь.
• Плоскоклеточную карциному следует подозревать в случае неравномерного роста или пигментации очагов, наличия изъязвлений или устойчивости к терапии, особенно при иммуподефицитных состояниях.
• Амелонотическая меланома, хотя и встречается очень редко, может внешне напоминать очаг ВПЧ. Очаги, которые устойчивы к терапии или имеют атипичный внешний вид, особенно на ладонях и подошвах, требуют пристального контроля. Для установления диагноза необходима биопсия.
Фрамбезия относится к группе хронических бактериальных инфекций, в совокупности называемых эндемическими трепонематозами. Возбудителями этих заболеваний, к которым также относятся эндемический сифилис (беджель) и пинта, являются спиралевидные бактерии рода Treponema. Фрамбезия – самая распространенная из этих трех инфекций.
Возбудитель заболевания – бактерия Treponema pallidum подвида pertenue – имеет тесное генетическое родство с бактерией T. pallidum подвида pallidum, возбудителя сифилиса, беджеля и пинты.
Масштабы проблемы
Около 75–80% заболевающих фрамбезией составляют дети в возрасте до 15 лет. Наибольшее число случаев отмечается среди детей в возрасте 6–10 лет, при этом болезнь в равной степени распространена среди лиц мужского и женского пола. Инфекция передается от человека к человеку через прямой контакт незначительно травмированных тканей. Первоначально травмированный участок кожи заселяется бактериями. В большинстве случаев поражения кожи локализованы на конечностях. Продолжительность инкубационного периода составляет 9–90 дней, а в среднем – 21 день. Нелеченая инфекция может привести к необратимому физическому уродству и инвалидности.
ВОЗ распределяет страны по трем эпидемиологическим группам:
- группа A: страны, эндемический статус которых в настоящее время не установлен;
- группа B: ранее эндемичные страны, текущий статус которых неизвестен;
- группа С: страны, где фрамбезия никогда не выявлялась.
В 2013 г. эндемичными по фрамбезии считались 13 стран. С тех пор благодаря интенсивным мероприятиям по эпиднадзору еще две страны (Либерия и Филиппины) сообщили о подтвердившихся случаях фрамбезии (1), а три страны (Колумбия, Эквадор и Гаити) зарегистрировали случаи с подозрением на нее.
В 2021 г. был выявлен единичный случай фрамбезии у пятилетнего ребенка в Малайзии – одной из стран, отнесенных ВОЗ к ранее эндемичным, но с неизвестным текущим статусом[1]. Этим объясняется необходимость проведения дальнейших расследований.
Из стран, считавшихся эндемичными в 1950-х гг., по меньшей мере 76 стран относятся к группе B и должны пройти оценку на предмет сохраняющегося присутствия инфекции. Это может быть сделано в рамках комплексного эпиднадзора за другими болезнями, прежде всего кожными забытыми тропическими болезнями.
В 2020 г. ВОЗ получила уведомления о 87 877 случаях с подозрением на фрамбезию из 11 стран, однако из них подтвердились только 346 случаев в семи странах; большинство случаев пришлось на Регион Западной части Тихого океана (Папуа – Новая Гвинея, Соломоновы Острова и Вануату).
Признаки и симптомы
В первичном периоде развивается папиллома, наполненная бактериями, что позволяет без особого труда диагностировать фрамбезию по клиническим проявлениям. Без лечения папиллома превращается в язву. Диагностировать язвенную форму гораздо сложнее, и для этого требуется серологическое подтверждение. Папиллома и язвы крайне контагиозны, и при отсутствии лечения инфекция может быстро передаваться другим людям. Существуют и другие клинические формы фрамбезии, но они менее контагиозны.
Вторичный период развития фрамбезии начинается через несколько недель или месяцев после заражения и обычно сопровождается появлением множества желтых папуло-бугорков или болью в длинных костях и пальцах (дактилит) с их утолщением.
Диагностика
Как правило, для диагностики инфекций, вызванных трепонемами (например, сифилиса и фрамбезии), широко используются лабораторные серологические тесты, такие как реакция гемагглютинации Treponema pallidum (РПГА) и реакция быстрого определения реагинов плазмы (RPR). Однако такие исследования не позволяют отличить фрамбезию от сифилиса, и для интерпретации результатов у взрослых, проживающих в эндемичных по фрамбезии районах, необходимо также проводить тщательную клиническую оценку. Примерно в 40% случаев за фрамбезию на основании клинических проявлений принимают язвы, вызванные посторонней бактерией H. ducreyi.
Широко доступны и недороги экспресс-тесты на трепонему, они, однако, не позволяют провести различие между активной и пролеченной инфекцией и поэтому малопригодны для мониторинга прерывания передачи. Технология скрининга и подтверждения сифилиса на основе двухканальной платформы (DPP) (Chembio Diagnostics, США) позволяет выявлять как пролеченную, так и активную инфекцию. С учетом высокой стоимости таких тестов DPP первоначальный скрининг пациентов с подозрением на фрамбезию может выполняться при помощи трепонемных тестов с подтверждением положительных результатов при помощи DPP. Однако при наличии достаточных средств страны могут ограничиваться исключительно использованием DPP.
Технология полимеразной цепной реакции (ПЦР) применяется для окончательного подтверждения фрамбезии путем выявления ДНК микроорганизмов в пораженных участках кожи. Она также может быть использована для контроля резистентности к азитромицину. Данная технология может успешно применяться после проведения массового лечения, а также ходе эпиднадзора по достижении элиминации заболевания.
Лечение и оказание помощи
Для лечения фрамбезии можно использовать два антибиотика: азитромицин или бензатин пенициллин:
- рекомендованной терапией является азитромицин (одна пероральная доза) из расчета 30 мг на килограмм веса (максимум 2 г);
- бензатин пенициллин (одна внутримышечная доза) из расчета 600 000 единиц (для детей до 10 лет) и 1,2 млн единиц (для лиц старше 10 лет) может использоваться для лечения пациентов с подозрением на клинически неудачный результат лечения после терапии азитромицином либо пациентов, которым не может быть назначено лечение азитромицином.
Пациенты должны повторно обследоваться спустя четыре недели после лечения антибиотиками. Более чем в 95% случаев наблюдается полное выздоровление. Всем лицам с предположительно неблагоприятным исходом лечения необходимо проводить тестирование на устойчивость к макролидам и лечение бензатин пенициллином.
Профилактика фрамбезии и борьба с ней
Вакцины против фрамбезии не существует. Важным условием сокращения передачи инфекции являются санитарное просвещение и повышение уровня личной гигиены. Лицам, контактировавшим с пациентами с фрамбезией, следует назначать эмпирическую терапию.
Стратегия ликвидации заболевания заключается в проведении массовой терапии (называемой также тотальным лечением затронутого населения), при котором все жители районов, в которых установлено присутствие фрамбезии (не менее 90% населения), получают терапию пероральным азитромицином (30 мг/кг, максимум 2 г).
Тремя критериями ликвидации фрамбезии являются:
- отсутствие в течение трех лет подряд новых местных случаев, подтвержденных серологическими исследованиями;
- отсутствие случаев, подтвержденных методом ПЦР; и
- отсутствие в течение трех лет подряд фактических данных о передаче инфекции, установленное посредством серологических исследований среди детей в возрасте от 1 до 5 лет.
Достигнутые успехи
В 2020 г. в рамках соглашения между ВОЗ и фармацевтической компанией EMS Group (Бразилия) в Камерун было направлено 1,4 млн таблеток азитромицина, предназначенного для крупномасштабного лечения населения (массовой химиопрофилактики).
В 2021 г. EMS предоставит на цели проведения массовой химиопрофилактики в нескольких странах, включая Камерун, Центральноафриканскую Республику, Конго, Папуа-Новую Гвинею, Соломоновы Острова и Вануату, еще 9 млн таблеток. Азитромицин планируется поставлять в другие эндемичные страны для проведения активного эпиднадзора.
Исследование, проведенное недавно в Папуа-Новой Гвинее[2], подтверждает, что проведение трех раундов массовой химиопрофилактики азитромицином с интервалом в шесть месяцев, в отличие от одного раунда, позволяет значительно сократить распространенность активной и латентной фрамбезии. Такие выводы позволяют надеяться на то, что данный подход в сочетании с активным эпиднадзором для выявления и лечения больных между раундами массовой химиопрофилактики обеспечит ускоренное прерывание передачи инфекции.
Появление штаммов, устойчивых в азитромицину, является очень редким, но потенциально опасным явлением. Этим объясняется необходимость клинического мониторинга состояния пациентов и биологического наблюдения. Активность к T. pallidum in vitro и in vivo демонстрирует линезолид, недорогостоящий препарат класса оксазолидинонов, эффективность которого для лечения макролид-резистентной фрамбезии в настоящее время изучается в рамках клинических исследований.
В Камеруне, Кот-д'Ивуаре и Гане при поддержке Программы партнерства европейских и развивающихся стран в области клинических испытаний (EDCTP) проводится оценка эффективности нового метода петлевой динамической амплификации (LAMP) для выявления трепонемы и устойчивости к азитромицину. Результаты этого исследования будут способствовать расширению усилий по ликвидации фрамбезии.
Деятельность ВОЗ
Деятельность ВОЗ по ликвидации фрамбезии включает в себя:
- разработку стратегии, помогающей странам планировать и осуществлять мероприятия по ликвидации фрамбезии;
- разработку учебных материалов для помощи медицинским работникам и добровольным общинным санитарам в диагностике заболевания;
- оказание поддержки странам путем координируемого ВОЗ безвозмездного предоставления 153 млн таблеток азитромицина;
- разработку стандартизованных инструментов сбора данных и составления отчетности;
- укрепление взаимодействия и координации усилий между партнерами и заинтересованными сторонами;
- информационно-разъяснительную работу и партнерское взаимодействие.
ВОЗ рекомендует включать мероприятия по ликвидации фрамбезии в программы борьбы с ЗТБ (в части массовой химиопрофилактики) и кожными ЗТБ (в части активного эпиднадзора).
Читайте также:

