Генерализованная вирусная инфекция отек головного мозга
Обновлено: 24.04.2024
Инфекции с осложнением в виде энцефалита у ребенка
а) Микоплазменный энцефалит. Микоплазма, хотя и не является вирусом, также нуждается в механизме репликации клетки-хозяина. Энцефалит микоплазменной этиологии иногда может иметь острое начало одновременно с респираторными симптомами или чаще в виде вторичного явления с атипичным иммунным ответом на инфекцию в ЦНС (Abramovitz с соавт., 1987). В одном из исследований были представлены плохие продолжительные неврологические последствия у пациентов с микоплазменным энцефалитом (Koskiniemi et al., 1991). Диагноз ставится при выделении ДНК из ликвора и/или серологическим методом определения продукции IgM, IgG и IgA к микоплазме в крови и/или СМЖ (Bencina et al., 2000).
Несмотря на то, что макролидные антибиотики эффективны против микоплазменного агента и должны использоваться при острой системной инфекции, в отдельных случаях трудно установить, является ли энцефалит первичным или иммунной реакцией. Однако проникновение макролидов в ЦНС недостаточно, и эффективность в преодолении гематоэнцефалического барьера не определена.
б) Респираторные вирусные инфекции:
1. Гриппозный энцефалит (грипп А и В). Несмотря на то, что у большинства новорожденных и детей, зараженных вирусом гриппа, развивается легкая респираторная инфекция, могут встречаться более тяжелые проявления болезни, включая неврологические симптомы (Wang et al., 2003; Maricich et al., 2004). Неврологическое поражение часто стойкое с серьезными последствиями или смертельным исходом, и включает острый энцефалит, синдром Рейе, острую некротическую энцефалопатию и миелит, а также аутоиммунные состояния типа синдрома Гийена-Барре. Вирусологическая диагностика основана на выделении вируса или определении антигенов в носоглоточном секрете, а так же на выявлении РНК в ликворе с помощью ПЦР или сероконверсией (Studahl, 2003).
Первоначально о повышенном уровне заболеваемости грипп-ассоциированным энцефалитом/энцефалопатией было заявлено у японских детей. В одном исследовании у 89 детей со средним возрастом 3,8 лет, ни один из которых не получал аспирин, заболевание отмечалось в течение восьми сезонов гриппа (1994-2002 гг.) (Togashi et al., 2004). После короткого респираторного продромального периода у большинства пациентов быстро развилось коматозное состояние с (или без) судорогами; 37% умерли, 19% имели неврологические последствия. В образцах плазмы и ликвора у двоих пациентов, которые умерли от молниеносного течения болезни, отмечалось значительное повышение уровня интерлейкина-6 (ИЛ-6) и фактора некроза опухоли-α (ФНО-α).
При посмертном исследовании одного летального случая выявлен вазогенный отек мозга с генерализованной васкулопатией, подтверждая повреждение эндотелия сосудов, вероятно, за счет высокой активности цитокинов. Другие исследования показали повышенный уровень системных и ликворных цитокинов при гриппозном энцефалите (ИЛ-6 и ФНО-а), так же как увеличение цитохрома С, свидетельствующего о вторичной смерти клеток путем апоптоза в результате гиперцитокинемии (Hosoya et al., 2005, Nunoi et al., 2005). Наиболее высокий уровень отмечен у пациентов с летальным исходом.
2. Энцефалит птичьего гриппа. На сегодняшний день птичий грипп A (H5N1) возникает у небольшой группы лиц, обычно там, где имеется контакт с больными птицами (de Jong et al., 2006). Как и при тяжелой респираторной инфекции, возможно сочетанное поражение многих органов с комой, в большинстве случаев с летальным исходом.
3. Аденовирусный энцефалит. Чаще встречается у детей, обычно проявляясь в виде легкой простудной или гастроинтестинальной болезни. К более тяжелым осложнениям относятся дыхательная недостаточность, энцефалопатия и хронические последствия, включая облитерирующий бронхиолит и продолжительное повреждение ЦНС (Chuang et al., 2003). Аденовирус может быть причиной асептического менингита, однако некоторые штаммы, такие как аденовирус 7 типа, часто вызывают менингоэнцефалит с более тяжелым течением. Другие неврологические синдромы, связанные с аденовирусом — миелит, подострый очаговый аденовирусный энцефалит и Рейе-подобный синдром (Straussberg et al., 2001).
У детей с ослабленным иммунитетом аденовирус может быть причиной полиорганной недостаточности с энцефалитом, печеночной коагулопатией и смертью. Диагноз выставляется на основе изоляции вируса или определения антигенов в носоглоточном секрете или стуле, так же как определение ДНК методом ПЦР в спинномозговой жидкости.
Редкие проявления энцефалопатии возникали при ротавирусных гастроэнтеритах, но, вероятно, это не связано с проникновением вирусов в ткани ЦНС (Nakagomi и Nakagomi, 2005). Энцефалитные проявления с припадками и расстройствами сознания могут быть осложнением других невирусных диарейных заболеваний, включая энтеритные инфекции Shigella (Mulligan et al., 1992) и C. jejuni (Nasralla et al., 1993).
г) Постинфекционные энцефалиты. Постинфекционные энцефалиты, вероятно, самый распространенный тип острых энцефалитов в европейских странах. Поскольку ни в одном из этих случаев не обнаруживают вирус, они скорей всего не являются результатом прямого вирусного вторжения в ЦНС, а вероятно возникают благодаря ответу иммунной системы на инфекционный агент в тканях хозяина посредством механизмов, обсуждаемых в отдельной статье на сайте при остром диссеминированном энцефаломиелите (ADEM).
Большинство случаев постинфекционного энцефалита являются осложнением заболеваний, сопровождающихся экзантематозной сыпью. Однако многие случаи возникают вследствие недиагностированных инфекционных заболеваний. Частота постинфекционных энцефалитов оценивается приблизительно, так как во многих случаях не доступны данные патогенеза и механизма острой энцефалитной картины. Так, при свинке менингит возникает очень часто, но доказательства перивенозного энцефалита представлены лишь в некоторых случаях (Johnson, 1982а). В ряде случаев болезнь, предшествующая началу энцефалита, не диагностируется и не идентифицируется ни один вирус, даже ретроспективно. Диагноз вирусной инфекции основывается на клинических проявлениях и течении продромального периода.
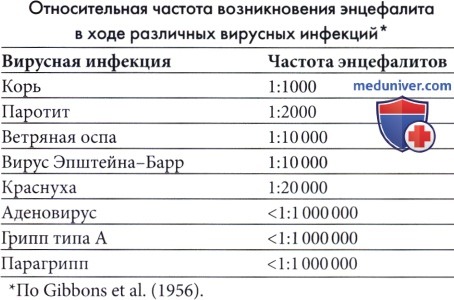
Корь — наиболее частая причина экзантематозной сыпи; таким образом, заболеваемость энцефалитом будет зависеть от заболеваемости корью и уровня иммунизации против кори среди населения. Острый коревой энцефалит начинается через 6-8 дней после первых высыпаний и встречается в 1 из 1000 случаев (Johnson et al, 1984). Несмотря на вариабельность интенсивности, заболевание часто протекает тяжело, со смертельными исходами в 10% случаев и частыми осложнениями, включая припадки, двигательные нарушения и умственную отсталость. Трудности в обучении и поведенческие расстройства характерны для детей с очевидным полным выздоровлением. Описаны редкие случаи постинфекционного энцефалита вследствие вакцинации против кори, но их частота значительно меньше, чем энцефалиты, связанные с диким вирусом кори (Landrigan и Witte, 1973). Постинфекционный энцефалит, ассоциированный с пятой болезнью (парвовирус В19) и внезапной сыпью (HHV-6 и 7) встречается очень редко.
В странах с вакцинацией против кори, свинки и краснухи, rubella (коревая краснуха) в настоящее время является редким заболеванием и случаи острого краснушного энцефаломиелита, следовательно, крайне редки. Постинфекционный краснушный энцефалит — тяжелое заболевание со смертностью примерно в 20% случаев, возникающее в 1 из 5000 острых случаев краснухи. Может развиваться одновременно с сыпью или даже через неделю или позже.
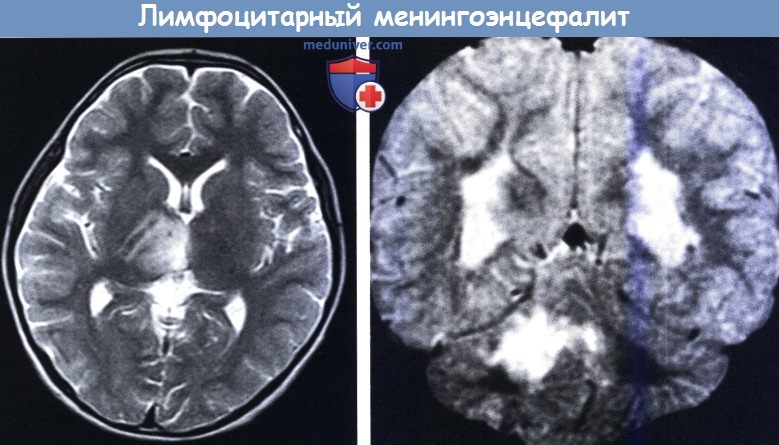
MPT (слева): патологический сигнал от правого таламуса и среднего мозга, вызванный параинфекционным лимфоцитарным менингоэнцефалитом.
12-последовательность (справа): более обширная зона интенсивного сигнала от правого полушария мозжечка и двусторонний интенсивный сигнал от супратенториального белого вещества полушарий (четырехлетняя девочка с мозжечковой атаксией с внезапным началом,
продолжающейся несколько недель, с легким ступором, который исчез через несколько дней).
1. Патология. Патогенез постинфекционного энцефалита имеет отличительные черты. Представлен множественными очагами перивенозной демиелинизации. Осевые цилиндры обычно лучше сохраняются, чем миелин. Определяются лейкоцитарные муфты вокруг вен и венул из мононуклеарных клеток, в демиелинизированных участках видны клетки микроглии и макрофаги.
2. Клинические проявления. Клинические проявления те же, что и при уже описанных типах энцефаломиелита. В большинстве случаев имеется внезапное начало с расстройствами сознания и припадками. Эти симптомы появляются в среднем через шесть дней (до 21 дня) после появления инфекции верхних дыхательных путей или экзантемы, в большинстве случаев у детей в возрасте старше двух лет. Могут быть представлены различные неврологические проявления, включая гемипарез, экстрапирамидные симптомы, атаксию, лицевые параличи, нистагм и поражение черепных нервов (Kennard и Swash, 1981; Marks et al, 1988). Результаты нейровизуализации могут быть отрицательными, а при МРТ обычно выявляются участки повышения сигнала преимущественно в белом веществе полушарий и иногда с вовлечением мозжечка. Характерны вовлечение зрительного бугра и базальных ганглиев. Течение заболевания варьирует от случая к случаю и зависит от причинных факторов. Уровень смертности низкий. Три четверти случаев протекают быстро, с выздоровлением в течение двух недель.
Другим вариантом постинфекционного энцефалита является острый геморрагический лейкоэнцефалит. Это фульминантное заболевание, которое характеризуется быстрой прогрессией очаговых неврологических симптомов и признаков, особенно гемиплегии, сопровождающейся беспокойством, комой и лихорадкой. Ликвор при этом ксантохромный в 20% случаев и показывает полиморфноядерный плеоцитоз. В периферической крови часто представлен выраженный лейкоцитоз. Возможно бифазное течение. Демиелинизирующие повреждения имеют геморрагический характер из-за некротизирующего ангиита венул и капилляров. В постановке диагноза может помочь КТ и МРТ, указывая на наличие больших гиподенсных участках иногда с геморрагическим компонентом (Watson et al., 1984, Huang et al., 1988). При некоторых случаях острого геморрагического лейкоэнцефалита удавалось выделить ДНК и РНК герпесвирусов, но до сих пор неясно, вовлекаются ли эти вирусы в патологический процесс (An et al., 2002).
Лечение постинфекционного энцефалита в основном такое же, как при всех острых энцефалитных заболеваниях. Значение стероидной терапии остается неясным, несмотря на весьма впечатляющее немедленное действие в отдельных случаях (Pasternak et al, 1980). В некоторых случаях применяли внутривенное введение иммуноглобулинов (Kleiman и Brunquell, 1995).
д) Энцефалит ствола мозга и мозжечка. При рентгенографии в случаях острого диссеминированного энцефалита может выявляться вовлечение ствола мозга. Ограниченное вовлечение ствола мозга не характерно и может встречаться при первичных энцефалитах (Kaplan и Koveleski, 1978; North et al., 1993; Duarte et al., 1994) и реже, при постинфекционных типах.
Среди клинических проявлений выделяют лихорадку, системные симптомы и асептический менингит вместе с симптомами и признаками дисфункции ствола головного мозга. Заметно поражение глазодвигательных нервов и нижней лицевой пары, что может сопровождаться заторможенностью и признаками вовлечения длинных нервных путей, что приводит к пирамидальным и мозжечковым проявлениям. Участие черепных нервов и атаксия могут имитировать синдром Миллера-Фишера, который некоторыми авторами рассматривается в качестве формы энцефалита ствола мозга. МРТ может продемонстрировать повышенный сигнал в ножках мозга, в мосте, мозжечке и продолговатом мозге (Ormerod et al., 1986, Hosoda et al., 1987) и энцефалит следует отличать от опухоли ствола мозга, абсцесса или других нейрохирургических проблем. Всегда следует помнить о возможности ромбэнцефалита, вызванного L. monocytogenes, при эффективности антибиотикотерапии (Frith et al., 1987).
е) Острый очаговый энцефалит. Острый очаговый энцефалит, поражающий ограниченный участок при инфекции коксаки-вирусом А9 (Roden et al., 1975) и ЕСНО-вирусом 25 (Peters et al., 1979), может привести к острой гемиплегии или гемихорее. Лакунарные повреждения в центральном сером веществе или внутренней капсуле могут быть результатом сосудистых инфарктов или очаговых церебритов.
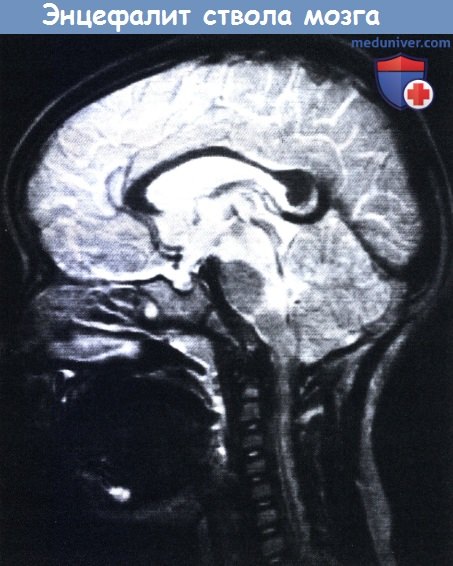
Энцефалит ствола мозга у четырехлетней девочки с клиникой ступора и множественными параличами черепных нервов.
При МРТ выявлено усиление сигнала от ножек мозга и дорсальной части моста.
При повторной МРТ через два месяца патологических изменений не обнаружено.
Отёк мозга — патологическое состояние, при котором в церебральных тканях стремительно накапливается жидкость. Отёк головного мозга опасен для жизни и здоровья и требует незамедлительной врачебной помощи: если не оказать ее, пациент может погибнуть.
Отёк мозга может развиться после перенесённых черепно-мозговых травм, обширных инсультов, на фоне опухолей головного мозга, инфекционных заболеваний и гнойных процессов. Проблема дает о себе знать расстройствами сознания вплоть до комы, судорогами, а затем — мышечной атонией. Если вы заметили такие признаки у близкого, безотлагательно вызывайте скорую помощь.

Симптомы отёка мозга
Основной признак отёка мозга — расстройство сознания. Оно может проявляться в виде лёгкого сопора с сохранением рефлексов и отсутствием возможности двигаться или комы. В большинстве случаев пациент теряет сознание, у него происходят судороги, которые сменяются мышечной атонией.
Если отёк мозга развивается при хронической или медленно прогрессирующей церебральной патологии, на начальном периоде больной может оставаться в сознании. В таком случае он жалуется на:
- сильную головную боль;
- тошноту с рвотой;
- двигательные нарушения, дискоординацию движений;
- зрительные расстройства, галлюцинаторный синдром.
Самые опасные проявления отёка мозга — парадоксальное дыхание с глубокими вдохами и поверхностными выдохами, нестабильность пульса, подъем температуры выше 40°C. Симптомы сопровождают сдавление ствола мозга и требуют незамедлительной помощи врача.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Апреля 2022 года
Содержание статьи
Причины
- Тяжёлые черепно-мозговые травмы — перелом основания черепа, ушиб головного мозга, субдуральная или внутримозговая гематома;
- перенесённые хирургические вмешательства;
- нарушения кровообращения на фоне повышенного артериального, внутричерепного давления и других причин — ишемического и геморрагического инсульта, кровоизлияния в желудочки, субарахноидального кровоизлияния;
- новообразования головного мозга — первичные опухоли, например, глиома, медуллобластома, астроцитома или поражение метастазами из других органов;
- инфекционные заболевания — менингит, энцефалит и другие, которые спровоцировали осложнения;
- гнойные процессы в мозговых тканях — субдуральная эмпиема;
- острые инфекции, которые локализуются за пределами головного мозга — корь, паротит, скарлатина, токсоплазмоз;
- эндогенные инфекции при тяжёлом течении сахарного диабета, острой почечной или печеночной недостаточности.
Разновидности
Отёк головного мозга может произойти у новорожденных и взрослых пациентов. Проблема возникает при инфекционных и неинфекционных поражениях и разделяется на разновидности по пораженной площади и особенностям патогенеза:
По локализации
- Локальный или региональный — охватывает определенную часть головного мозга, в которой происходит патологический процесс или растет онкологическое новообразование, чаще всего возникает из-за гематомы;
- генерализованный — распространяется на всю площадь органа, например, после обширных черепно-мозговых травм, вследствие сильной интоксикации, нарушения оттока ликвора или нейроинфекций.
По патогенезу
- Вазогенный — последствие повышенной проницаемости гематоэнцефалического барьера, когда жидкость из сосудов переходит в белое вещество, развивается при абсцессах, опухолях, ишемии;
- цитотоксический — результат дисфункции глиальных клеток, охватывает преимущественно пространство серого мозгового вещества, связан с гипоксией, вирусными инфекциями, интоксикациями, ишемическим инсультом;
- осмотический — связан с повышенной осмолярностью церебральных тканей, например, при утоплении, неправильном гемодиализе, полидипсии;
- интерстициальный — развивается вокруг церебральных желудочков, когда через их стенки пропотевает жидкая часть ликвора.
Диагностика
Чтобы диагностировать отёк головного мозга, врач собирает анамнез, оценивает неврологический статус, по возможности — проводит компьютерную или магнитно-резонансную томографию головного мозга, клинический и биохимический анализы крови.
В клинике ЦМРТ проводят первичную диагностику отёка головного мозга в условиях стационара максимально оперативно, параллельно с лечебными мероприятиями:
Отёк мозга — опасное для жизни патологическое состояние, при котором головной мозг увеличивается в объёме из-за скопления жидкости в клетках, межклеточном пространстве. Патологический процесс запускается из-за повышения проницаемости сосудов и нарушения гематоэнцефалического барьера. Состояние не развивается само по себе, это вторичное проявление других болезней, например, инсульта и тяжёлых инфекций, опухолей, а также перенесенных черепно-мозговых травм и хирургических вмешательств.
Отёк мозга, который только начинается, дает о себе знать сильной головной болью, чувством распирания в черепе, которое одинаково выражено по всей голове. Также возникает тошнота со рвотой, нарушается острота зрения, у некоторых пациентов развивается сильная слабость и сонливость, нарушения сознания вплоть до полной его потери.

Методы лечения отёка мозга
Дегидратационная терапия
Проводится, чтобы быстро вывести из тканей избытки жидкости. В этих целях применяют следующие препараты:
- петлевый диуретики: лазикс, фуросемид, трифас, которые накапливаются в тканях в большой концентрации и быстро оказывают мочегонный эффект;
- осмотические диуретики, например, манит, который вместе с петлевыми препаратами оказывает более эффективный дегидратационный эффект;
- L-лизина эсцинат, который выводит из тканей лишнюю жидкость без мочегонного эффекта;
- гиперосмолярные растворы, в том числе глюкоза и сульфат магния, которые временно повышают давление плазмы и усиливают воздействие диуретиков.
Оксигенация и улучшение метаболизма
Чтобы нормализовать обмен веществ, врач проводит следующие манипуляции:
- искусственную вентиляцию лёгких;
- обкладывание головы ёмкостями со льдом, которые оказывают местный гипотермический эффект;
- введение препаратов для улучшения метаболизма головного мозга, в том числе цераксона, актовегина, мексидола и других;
- применение глюкокортикоидных гормонов, которые стабилизируют мембраны поражённых клеток и укрепляют стенки сосудов.
Лечение причины отёка и сопутствующих симптомов
В ходе лечение врач мониторит и корректирует:
- работу сердечно-сосудистой системы;
- признаки и последствия интоксикации;
- операбельные опухоли головного мозга;
- повышенное внутричерепное давление, которое можно нормализовать при помощи ликворо дренирующей операции.
Статью проверил
Дата публикации: 16 Марта 2021 года
Дата проверки: 16 Марта 2021 года
Дата обновления: 22 Апреля 2022 года
Содержание статьи
Лечение отёка мозга в клиниках ЦРМТ
Если у вас беспокоит чувство распирания в голове, немедленно обращайтесь в клинику ЦМРТ. Мы назначим дегидратационную терапию и лечение основного заболевания, которое спровоцировало отёк мозга.
Мануальная терапия
Кинезиотейпирование
Физиотерапия
Лечебный массаж
Изготовление индивидуальных ортопедических стелек Формтотикс
Рефлексотерапия
Озонотерапия
Плазмотерапия
SVF-терапия суставов

Комплексная реабилитация на многофункциональном тренажере Aidflex MFTR

Лечебная физкультура (ЛФК)

Внутривенное лазерное облучение крови
Внутритканевая электростимуляция

Ударно-волновая терапия (УВТ)
Методы диагностики
Точная диагностика позволяет верно определить заболевание на ранних стадиях и назначить подходящее лечение. Мы описываем современные высокоточные способы, безопасные для организма.
Энцефалит — инфекционное, аллергическое или токсическое поражение тканей головного мозга, характеризующееся воспалением вещества головного мозга. Возникает из-за укуса насекомых, гриппа, осложнений после вакцин и по другим причинам. Для лечения энцефалита обратитесь к неврологу.
Причины энцефалита
- Вирус клещевого энцефалита, передающийся человеку через укус клеща;
- нейротропный вирус, передающийся через укус комаров, способных к трансовариальной передаче возбудителя;
- вирус гриппа, передающийся воздушно-капельным путём;
- корь, при которой осложнение может возникнуть на четвёртый-пятый день болезни, после появления сыпи;
- вакцинация коревой вакциной, АКДС, АКС.
Также заболевание может проявиться в качестве осложнения от других аллергических реакций, инфекций или вирусов, например, при заражении герпесом. Дополнительные причины заражения — контакт с животными, больными бешенством: вирус энцефалита нередко сопровождает его. Ослабленный иммунитет, пожилой возраст и долгое пребывание на открытом воздухе повышают риск заболевания.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Апреля 2022 года
Содержание статьи
Симптомы энцефалита
- Повышение температуры тела — резкое или постепенное, в зависимости от причин болезни;
- лихорадка при повышении температуры тела выше 39 градусов Цельсия;
- интенсивная головная боль, чаще всего без чёткой локализации;
- тошнота и рвота, которая не сопровождается наступившим облегчением;
- судороги и эпилептические припадки, а также спазм мускулатуры;
- разнообразные нарушения сознания — от сонливости и вялости до комы;
- парезы конечностей.
Методы диагностики
Для диагностики заболевания врачи часто направляют пациентов на дополнительное обследование, например — на анализ цереброспинальной жидкости. В сети клиник ЦМРТ быстро и точно ставят диагноз, используя следующие методы диагностики:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

К какому врачу обратиться
Запишитесь на приём к неврологу — он специализируется на разнообразных нарушениях деятельности центральной нервной системы. Врач поставит диагноз, назначит лечение или порекомендует лечь в стационар, а при необходимости направит на консультацию к другому узкому специалисту.
Отек мозга. Определение отека мозга. Причины ( этиология ) отека мозга. Патогенез отека мозга.
Отеком мозга называется увеличение его объема вследствие накопления жидкости в межклеточном пространстве. Увеличение объема мозга за счет интрацеллюлярной жидкости называется набуханием. С точки зрения патофизиологии, данные состояния (отек и набухание) нередко могут развиваться одновременно и взаимно переходить друг в друга, поэтому с клинической точки зрения вполне допустимо оба эти понятия толковать как отек мозга.
Отек мозга относится к вторичным симптомам поражения. Он может быть местным (локальным, перифокальным) или генерализованным (диффузным).
Этиология отека мозга. Отек мозга возникает при многих заболеваниях, поражающих нервную систему: черепно-мозговая травма; инсульт; опухоли и абсцесс головного мозга; энцефалиты и менингиты; при гипоксии; при различных формах окклюзионной гидроцефалии; различных синдромах нарушения осмотического равновесия; общих интоксикациях; инфекциях; ожогах тела; злокачественной гипертонической болезни и др. В эксперименте и клинике доказано, что различные этиологические факторы вызывают патогенетически разные формы отека мозга, но механизмы его нарастания идентичны.
Патогенез отека мозга. Различают четыре типа отека мозга: вазогенный, цитотоксический, осмотический, гидростатический (А. Н. Коновалов, Б. А. Кодашев).
1. Вазогенный отек мозга связан с повышенной проницаемостью капилляров, вследствие чего жидкость из сосудов частично переходит в интерстициальное пространство (в толщу белого вещества), вызывая увеличение его объема. Вазогенные отеки обычно бывают перифокальными. Наиболее часто они наблюдаются при ЧМТ, опухолях мозга, инфекционно-аллергических поражениях ЦНС, геморрагических инсультах и др. (А. Н. Коновалов, Б. А. Кодашев, 1995).
2. Цитотоксический отек мозга возникает при токсическом (экзо- или эндогенном) воздействии на клетки головного мозга, в результате чего нарушается нормальный клеточный метаболизм и изменяется проницаемость клеточных мембран. Данный вид отека встречается при различных отравлениях и при ишемии мозга на фоне ишемического инсульта (А. Н. Коновалов, Б. А. Кодашев, 1995). Цитотоксический отек мозга обратим в течение 6—8 ч прежде всего за счет реактивации ионного насоса, которая может быть достигнута при восстановлении кровотока. Если это не происходит, отек приобретает вазогенный характер (Б. С. Виленский, 1986).
3. Осмотический отек развивается при нарушении существующего в норме небольшого осмотического градиента между осмо-лярностью ткани мозга (она выше) и осмолярностью плазмы. Данный вид развивается вследствие водной интоксикации ЦНС за счет гиперосмолярности мозговой ткани. Этот вид отека наблюдается при метаболических энцефалопатиях (почечная и печеночная недостаточность, гипергликемия и др.) (А. Н. Коновалов, Б. А. Кодашев, 1995).
4. Гидростатический отек обычно формируется при быстром повышении вентрикулярного давления. Накопление жидкости происходит в перивентрикулярной зоне, что четко выявляется при компьютерной томографии (А. Н. Коновалов, Б. А. Кодашев, 1995).
Читайте также:

