Гепатит а в центральной азии
Обновлено: 18.04.2024
Болезни, передающиеся насекомыми, не представляют большой опасности для путешественника, хотя в некоторых районах встречаются филяриоз (с очагами в дельте Нила), лейшманиоз, малярия, возвратная лихорадка, лихорадка Рифт-Уэлли (Rift Valley), флеботомная лихорадка, тиф и лихорадка Западного Нила.
Болезни, передающиеся с водой и пищей эндемичны, наиболее распространенными являются дизентерии и другие диарейные заболевания. Гепатит А распространен повсеместно, а гепатит Е эндемичен в некоторых регионах. Для некоторых территорий характерен также брюшной тиф. Часто встречаются алиментарные гельминтные инфекции, бруцеллез. Также регистрируются эхинококкоз и отдельные случаи заболевания холерой.
ЦЕНТРАЛЬНАЯ АФРИКА
(Ангола, Бенин, Буркина-Фасо, Бурунди, Камерун, Кабо-Верде, Центральная Африканская Республика, Чад, Коморские острова, Берег Слоновой Кости, Демократическая Республика Конго, Джибути, Экваториальная Гвинея, Эритрея, Эфиопия, Габон, Гамбия, Гана, Гвинея-Бисау, Кения, Либерия, Мадагаскар, Малави, Мали, Мавритания, Маврикий, Мозамбик, Нигер, Нигерия, о-в Реюньон, Руанда, Сан-Томе и Принсипе, Сенегал, Сейшельские острова, Сиерра Леоне, Сомали, Судан, Того, Уганда, Объединенная Республика Танзания, Замбия и Зимбабве).
Болезни, переносимые насекомыми являются основной причиной заболеваемости. Малярия распространена по всей территории, исключая участки, расположенные на высоте более 2600 метров над уровнем моря, а также острова Реюньон и Сейшельские острова. Широко распространены различные формы филяриоза; Эндемичные очаги онхоцеркоза существуют во всех перечисленных странах, за исключением большей части Кении, а также Джибути, Гамбии, Мавритании, Мозамбика, Сомали, Замбии, Зимбабве и островных государств в Атлантическом и Индийском океанах. Однако онхоцеркоз существует на острове Биоко, принадлежащем Экваториальной Гвинее. Кожный и висцеральный лейшманиоз обнаружен во всех регионах, особенно в менее влажных. Висцеральный лейшманиоз приобретает форму эпидемий в Восточном и Южном Судане. Трипаносомоз (сонная болезнь), в разрозненных очагах, характерен для всех стран, кроме Джибути, Эритреи, Гамбии, Мавритании, Нигера, Сомали и островных государств Атлантического и Индийского океанов. Уровень заболеваемости трипаносомозом высок в Судане и в Уганде и максимален в Анголе и Демократической Республике Конго. В этих регионах велика вероятность заражения путешественников, посещающих эти страны, или работающих в сельской местности. Встречаются возвратная лихорадка, тиф, передающийся через вшей, клещей и блох. Естественные очаги распространения чумы отмечены в Анголе, Демократической Республике Конго, Кении, Мадагаскаре, Мозамбике, Уганде, Объединенной Республике Танзании и Зимбабве. Широко распространен тунгиоз (tungiasis). Множество вирусных заболеваний, некоторые в виде геморрагической лихорадки в тяжелой форме передаются москитами, клещами и др., распространенными на всей территории. Непривитое население периодически страдает от эпидемий желтой лихорадки.
Болезни, передаваемые с водой и пищей очень эндемичны. Широко распространены алиментарные гельминтные инфекции, дизентерии и диареи, брюшной тиф и гепатиты А и Е. Холера быстро распространяется во многих странах, входящих в данный регион. В отдельных очагах найден дракункулез. Случаи заболевания парагонимозом отмечены в Камеруне, Габоне, Либерии, а недавно и в Экваториальной Гвинее. В животноводческих регионах широко распространен эхинококкоз.
Другие заболевания. Широко распространен гепатит В. Полиомиелит (также относящийся к болезням, передаваемым с водой и пищей) эндемичен в большинстве стран, входящих в регион, кроме Кабо Верде, Коморских островов, Маврикия, Реюньона и Сейшельских островов. Шистосомоз (бильгарциоз) распространен по всей территории, кроме Кабо Верде, Коморских островов, Джибути, Реюньона и Сейшельских островов. Широко распространена трахома. Среди других заболеваний, печальную известность приобрели некоторые зачастую смертельные формы геморрагической лихорадки arenavirus. Вирус – возбудитель лихорадки Ласса найден в крысе (multimammate rat). Исследования показали, что возбудитель найден в сельской местности в некоторых регионах Западной Африки, поэтому люди, посещающие данный регион, должны быть предельно осторожны во избежание заражения через пищу и посуду, однако не стоит преувеличивать степень опасности. Также отмечены редкие случаи заболевания геморрагической лихорадкой Эбола (Ebola) и Марбург (Marburg).
В период засухи в саваннах на территории тропической Африки могут происходить эпидемии менингококкового менингита.
ЮЖНАЯ АФРИКА
(Ботсвана, Лесото, Намибия, о-в Святой Елены, Южная Африка и Свазиленд)
Болезни, передающиеся насекомыми, такие как геморрагическая лихорадка Конго-Крым, малярия, чума, возвратная лихорадка, лихорадка Rift Valley, клещевая лихорадка и тиф, в основном передающийся через укусы клещей, распространены по всей территории кроме острова Святой Елены, однако, не представляют особой опасности для путешественника (за исключением малярии в некоторых регионах.) В Ботсване и Намибии существует вероятность заражения трипаносомозом (сонной болезнью).
Болезни, передающиеся с пищей и водой характерны для некоторых регионов, особенно амебиаз и брюшной тиф. На данной территории распространен гепатит А.
ЦЕНТРАЛЬНАЯ АЗИЯ
(Бахрейн, Кипр, Ирак, Израиль, Иордан, Кувейт, Ливан, Оман, Катар, Саудовская Аравия, Сирийская Арабская Республика, Турция, Объединенные Арабские Эмираты и Йемен)
Болезни, передающиеся насекомыми, кроме малярии, распространенной в некоторых районах, не представляют серьезной опасности для путешественника. Малярия не существует в Кувейте, Бахрейне, на Кипре, в Израиле, Иордане, Ливане и Катаре. Уровень заболеваемости в Сирийской Арабской Республике и Объединенных Арабских Эмиратах низкий, а в остальных странах эндемичен в определенных районах. Кожный лейшманиоз распространен на всей территории, висцеральный лейшманиоз, редко встречающийся в регионе в целом, распространен в центральном Ираке и в юго-западной части Саудовской Аравии, на северо-западе Сирийской Арабской Республики, в Турции (юго-восточная Анатолия) и западном Йемене. Эндемический блошиный и клещевой тиф характерен для некоторых стран. Существует клещевая возвратная лихорадка. В Ираке обнаружена геморрагическая лихорадка Конго-Крым. В Йемене обнаружены лимитированные очаги онхоцеркоза.
Болезни, передающиеся с водой и пищей представляют в данном регионе наибольшую опасность. Брюшной тиф и гепатит А существует во всех странах. Дракункулез обнаружен в отдельных очагах в Йемене. Тениоз (ленточный червь) распространен во многих странах данного региона. Бруцеллез распространен в большинстве стран, эхинококкоз встречается в некоторых очагах.
ВОСТОЧНАЯ АЗИЯ
(Китай (включая Административный Регион Гонг-Конг), Демократическая Народная Республика Корея, Япония, Макао, Монголия и Республика Корея).
Болезни, передающиеся через пищу и воду, такие как диарейные заболевания и гепатит А, распространены почти во всех странах. Гепатит Е наиболее распространен в западном Китае. Клонорхоз (восточный печеночный червь) и парагонимоз (восточный легочный червь) обнаружены в Китае, Японии, Макао и Республике Корее. В Китае обнаружен фасциолопсидоз (гигантский кишечный червь). В Китае также распространен бруцеллез. В некоторых странах, входящих в данную территорию, обнаружена холера.
ЮГО-ВОСТОРНАЯ АЗИЯ
Бруней Даруссалам, Камбоджа, Индонезия, Лаосская Народная Демократическая Республика, Малазия, Мьянмар, Филиппины, Сингапур, Тайланд и Вьетнам).
Болезни, передаваемые насекомыми приводят к значительному росту заболеваемости и смертности на всей территории. Малярия и филяриоз эндемичны во многих незаселенных районах во всех странах (кроме малярии в Бруней Даруссалам и Сингапуре, куда вирусы были принесены из других стран). В Мьянмаре обнаружены очаги чумы. Чума также обнаружена во Вьетнаме. Японский энцефалит и геморрагическая лихорадка денге в виде эпидемий существуют как в заселенных так и в незаселенных территориях. Клещевой тиф регистрируется в большинстве стран на территориях, не занятых лесными массивами.
Болезни передаваемые с водой и пищей. Холера и другие диареи, передаваемые с водой, амебная и бациллярная дизентерия, брюшной тиф, гепатит А и Е обнаружены во всех странах, входящих в данный регион. Из гельминтных инфекций, в большинстве стран есть вероятность заражения фасциолопсидозом (гигантский кишечный червь); на территории Индокитайского полуострова – клонорхозом (восточный печеночный червь); описторхозом (кошачий печеночный червь) на территории Индокитайского полуострова на Филиппинах и в Таиланде; парагонимозом (восточный легочный червь) на территории большинства стран. Мелиоидоз обнаруживается спорадически на всей территории.
ОКЕАНИЯ
Самоа, о-ва Кука, о-в Пасхи, Фиджи, Французская Полинезия, Гуам, Кирибати, о-ва Маршалла, Микронезия (Федеральные Штаты), Науру, Новая Каледония, Ниуе, Палау, Папуа, Новая Гвинея, Самоа, Соломоновы о-ва, Токелау, Вануату, о-ва Уоллис, о-ва Футуна).
Болезни, переносимые насекомыми, существуют на большинстве островов. Малярия эндемична в Папуа-Новой Гвинее, на Соломоновых островах и Вануату. Филяриоз широко распространен, но уровень распространения различен на разных островах. Клещевой тиф обнаружен в Папуа и Новой Гвинее. Лихорадка денге, включая ее геморрагическую форму проявляется в форме эпидемий практически на всех островах.
Болезни, передающиеся с пищей и водой, такие, как диарейные заболевания, брюшной тиф и гельминтные инфекции распространены широко. При употреблении в пищу сырых или приготовленных рыбы и моллюсков может возникнуть биоинтоксикация. В регионе распространен гепатит А.
АВСТРАЛИЯ
ЕВРОППА
Беларусь, Бельгия, Чешская Республика, Дания (включая о-ва Фаро), Эстония, Финляндия, Германия, Исландия, Ирландия, Латвия, Литва, Люксембург, Нидерланды, Норвегия, Польша, Молдова, Российская Федерация, Словакия, Швеция, Украина и Великобритания)
Из болезней, передающихся насекомыми, в восточной и центральной части Сибири существуют малые очаги клещевого тифа. Клещевой энцефалит, для профилактики которого существует вакцина, а также болезнь Лайма обнаружены в лесах – местах обитания энцефалитных клещей. На данной территории переносимая грызунами геморрагическая лихорадка с почечным синдромом эндемична на низком уровне.
Болезни, переносимые с водой и пищей, исключая повсеместно распространенные диарейные заболевания, представлены тениозом (ленточный червь) и трихинеллезом в некоторых областях северной Европы и дифиллоботриозом (рыбий ленточный червь), передающимся через рыбу, обитающую в пресной воде в районе Балтийского моря. Может обнаруживаться инфекция fasciola hepatica (печеночный сосальщик). Гепатит А распространен в восточноевропейских государствах. В некоторых странах значительно возросла заболеваемость некоторыми болезнями, передаваемыми с пищей, такими как сальмонеллез и кампилобактериозом.
ЮЖНАЯ ЕВРОППА
(Албания, Андорра, Австрия, Босния и Герцеговина, Болгария, Хорватия, Франция, Гибралтар, Греция, Венгрия, Италия, Лихтенштейн, Мальта, Монако, Португалия, (с Азорскими о-вами и о. Мадейра), Румыния, Сан Марино, Словения, Испания (с Канарскими островами), Швейцария, Бывшая Югославская Республика Македония и Югославия).
Болезни, передаваемые с пищей и водой – бациллярная дизентерия и другие диареи, брюшной тиф – проявляются, как правило в летом и осенью, показатели заболеваемости высоки в юго-восточном и юго-западном районах. Бруцеллез обнаружен в юго-восточной и юго-западной частях региона, а в юго-восточной части – эхинококкоз. Инфекция fasciola hepatica обнаружена во многих странах, входящих в данный регион. Гепатит А распространен на территории восточноевропейских государств. В некоторых странах резко возросла заболеваемость определенными болезнями, передающимися с водой, такими как сальмонеллез и кампилобактериоз.
ЦЕНТРАЛЬНАЯ АМЕРИКА
(Белиз, Коста Рика, Эль Сальвадор, Гватемала, Гондурас, Мексика, Никарагуа, Панама)
ТРОПИЧЕСКАЯ АМЕРИКА
(Боливия, Бразилия, Колумбия, Эквадор, Французская Гвиана, Гайана, Парагвай, Перу, Суринам и Венесуэла)
УМЕРЕННАЯ АМЕРИКА
(Аргентина, Чили, Фолклендские острова (Мальвинские) и Уругвай).
Болезни, передаваемые насекомыми малозначительны, за исключением американского трипаносомоза (болезнь Шагаса). Эпидемии малярии имеют место время от времени в северо-западной Аргентине, случаи заболевания кожным лейшманиозом регистрируются в северо-восточной части страны.
СЕВЕРНАЯ АМЕРИКА
(Бермуды, Канада, Гренландия, Сен-Пьер и Микелон и Соединенные Штаты Америки (включая Гавайи)
Показатели заболеваемости инфекционными заболеваниями говорят о том, что посещение этого региона представляет для путешественника не большую опасность, чем не территории страны, где он проживает. Безусловно, угроза здоровью существует и в этом регионе, но меры предосторожности здесь минимальны. Время от времени можно возникают вспышки определенных болезней, таких как чума, бешенство, переносчиками которого являются дикие животные, в том числе летучие мыши, пятнистая лихорадка Скалистых гор, туляремия и клещевой энцефалит. Недавно был обнаружен ханта-вирус, переносимый через грызунов, преимущественно распространенный в западных штатах США и юго-западных провинциях Канады. Болезнь Лайма эндемична в северо-восточном, средне-Атлантическом и северной части средне-западного региона США. Случаи заболевания отмечены на Тихоокеанском северо-западе. В последнее время происходит рост заболеваемости некоторыми болезнями, передающимися с пищей, такими как сальмонеллез.
Что такое гепатит Е? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит Е — это острое (и редко хроническое) инфекционное заболевание, которое вызывает вирус гепатита Е. Клинически проявляется синдромом общей инфекционной интоксикации, энтерита (воспаления тонкой кишки) и холестаза (застоя желчи), желтухой, увеличением и нарушением работы печени. Болезнь протекает доброкачественно, за исключением беременных, у которых заболевание имеет катастрофические последствия в любом триместре беременности.
Этиология
Вид — вирус гепатита Е (HЕV)
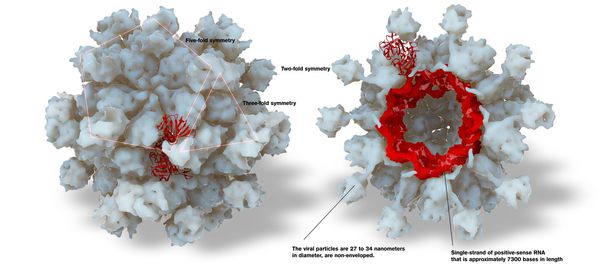
Данный вирус представляет собой одноцепочечный РНК-вирус округлой формы диаметром 30-35 нм. Он лишён наружной оболочки. На поверхности вириона есть вдавления, напоминающие чаши.
Чтобы вирус внедрился в клетку, в процессе жизни он кодирует трансмембранный белок и такие ферменты, как РНК-зависимую РНК-полимеразу, РНК-хеликазу, метилтрансферазу и папаин-подобную протеазу.
Существует пять генотипов вируса:
- I и II — только человеческие;
- III и IV — есть также у животных, т. е. может передаваться от них людям; вызывает хронические формы, если есть предрасположенность;
- V — птичий.
При температуре от 0°C быстро инактивируется. Длительно сохраняется в воде и при отрицательных температурах. Неплохо себя чувствует в ЖКТ человека. Хорошо сохраняется в плохо прожаренном мясе. При нагревании воды до 71°C погибает в течение 20 минут, при кипячении — практически мгновенно [1] [2] [3] [8] [10] .
Эпидемиология
Источник инфекции — вирусоноситель или человек, который уже болен какой-либо формой гепатита Е, в особенности острой. Вирус распространяется с последней недели инкубационного периода и до 30 дней от начала заболевания.
Каждый год повсеместно регистрируется около 3,3 млн случаев заболевания. При этом количество людей с гепатитом Е, который протекает пока без симптомов или совсем себя не проявляет, по предварительным оценкам может достигать 20 млн. Смертность — около 4 %, преимущественно умирают беременные.
В окружающую среду вирус выделяется с экскрементами инфицированных людей. Иногда человек заражается при употреблении недостаточно приготовленного мяса свиней, оленей и моллюсков.
- фекально-оральный — через заражённые вирусом руки (контактно-бытовой путь), воду или пищу;
- парентеральный — при переливании крови (встречается редко);
- половой путь — при орально-анальном контакте;
- вертикальный — от матери к плоду.

Наибольшее значение имеет водный путь передачи. Часто он связан с сезоном дождей и наводнениями, когда вода загрязняется фекалиями.
Восприимчивость к гепатиту Е высокая. Преимущественно болеют люди 15-44 лет. К группе повышенного риска относятся работники животноводческих ферм и боен.
Факторы риска заражения:
- высокая плотность населения, особенно в бедных странах;
- антисанитария, несоблюдение правил личной гигиены, неправильное хранение, обработка и приготовление пищи;
- нарушения санитарно-технических требований на объектах водоснабжения — заражение воды;
- бытовой очаг заболевания.
Заболевание обычно возникает в осенне-весенний период. В основном распространено в странах Восточной и Южной Азии.
После перенесённой болезни формируется стойкий иммунитет, чаще пожизненный [1] [3] [7] [9] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Е
Болезнь начинается постепенно. Инкубационный период длится от 2 до 10 недель.
Как и в случае гепатита А, заболевание обычно протекает в бессимптомной и субклинической (предсимптомной) форме.
При возникновении явных клинических признаков (т. е. при манифестации), преобладают случаи лёгкого и среднетяжёлого течения. Симптоматика медленно нарастает. Появляется немотивированная слабость, подташнивание, снижение аппетита, повышение температуры до 37,1-38,0°С (субфебрилитет), дискомфорт и тяжесть в правом подреберье, дискомфорт в суставах, возможна рвота.
Вслед за этими симптомами через 3-7 дней наступает желтушный период, который длится максимум один месяц. Он сопровождается пожелтением кожи и слизистых оболочек, потемнением мочи и обесцвечиванием кала. Общее состояние больных не улучшается, сохраняется плохое самочувствие, выраженный дискомфорт в правом подреберье, увеличение размеров печени и селезёнки, желтушность кожных покровов, нарастает зуд кожи.
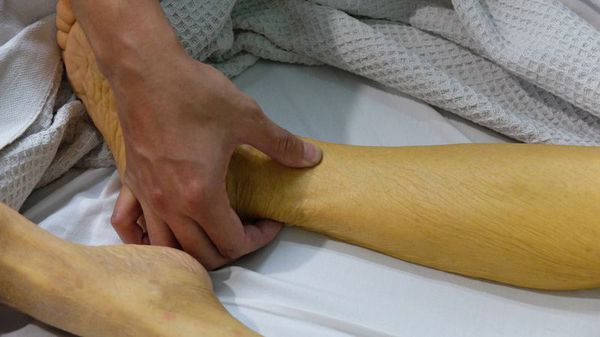
При неосложнённом и нетяжёлом течении начинает медленно регрессировать в течение нескольких недель. Как правило, после этого человек полностью выздоровливает, иногда развиваются непродолжительные остаточные явления в виде астении (бессилия) и дискомфорта в правом подреберье.
Раньше считалось, что гепатит Е — лишь острое заболевание. Однако в последнее время накоплен ряд данных, позволяющих выделить небольшую группу больных, переносящих хронический вариант болезни. Он встречается у ВИЧ-инфицированных людей в стадии СПИДа, после пересадки органов, а также у тех, кто получает мощную иммуносупрессивную терапию.
Специфичной симптоматики у хронического гепатита А нет. Больные жалуются на повышенную утомляемость, артралгии, неустойчивый стул, тяжесть в правом подреберье, субфебрилитет, иногда устойчивый лёгкий зуд кожи. Если не лечить это состояние, может развиться цирроз печени.
Гепатит Е у беременных
При заражении беременной в I и II триместрах происходит 100 % гибель плода. Летальность самих беременных невелика.
При заражении беременной в III триместре ребёнок может родиться живым, но 50 % из них умирают в первые месяцы жизни. Смертность самих женщин достигает 25-30 %. А если беременные живут в районах, которым не свойственно данное заболевание, то летальность может достигать 80 %.
Тяжесть течения Гепатита А при беременности связана со специфической аутоиммунной перестройкой организма женщины. В этом случае заболевание часто протекает по фульминантному типу (острой печеночной недостаточности) — на фоне начальных симптомов болезни резко нарастает желтуха, развивается тяжёлая интоксикация, некупируемая рвота, кровотечения (ДВС-синдром), нарушается сознание. Роды (преждевременные или выкидыш) стремительно ухудшают состояние больной: развиваются массивные послеродовые кровотечения, острая почечная недостаточность, печеночная энцефалопатия. Из-за такого состояния в острый период искусственно прерывать беременность нельзя [1] [5] [6] [8] [9] .
Патогенез гепатита Е
В цитоплазме гепатоцитов внешняя оболочка вируса вируса раскрывается, и запускается выработка вирусных белков. Одновременно с этим происходит подготовка клетки-хозяина к этому процессу.
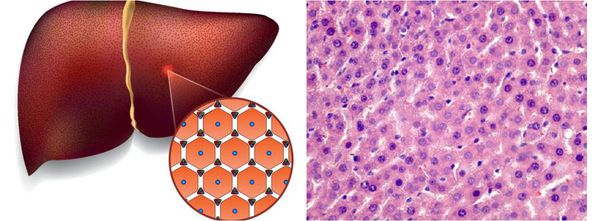
Во время своей жизни вирус напрямую провоцирует дегенеративные изменения в гепатоцитах, в т.ч. вызывая их гибель по типу баллонной дистрофии — переполнение клетки жидкостью. После этого готовые вирусные частицы распространяются и заражают новые здоровые клетки.
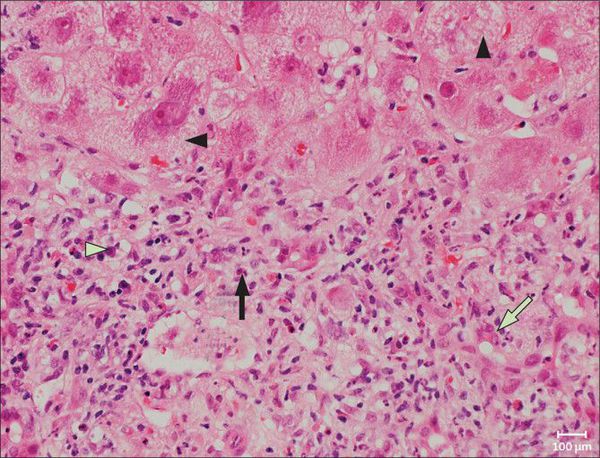
Со временем в организме формируются специфические антитела, которые позволяют полностью вывести вирус из организма человека (за исключением случаев выраженного угнетения иммунитета).
Тяжёлое течение гепатита Е у беременных не связано со свойствами вируса напрямую. Оно вызвано лишь иммунологической перестройкой иммунной защиты беременных. Из-за этого развивается каскад иммунопатологических и гормональных реакций, которые приводят к массированному некрозу гепатоцитов, дефициту плазменных факторов свёртывания и внутрисосудистому гемолизу — разрушению эритроцитов крови [1] [2] [3] [5] [10] .
Классификация и стадии развития гепатита Е
По клиническим признакам выделяют два варианта заболевания:
- безжелтушная форма — до появления симптомов или при освобождении организма от вируса и формировании стойкого иммунитета;
- желтушная форма — при нарастании симптомов.
По тяжести процесса гепатит Е делят на четыре степени:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная, гепатит у беременных).
Факторы риска развития тяжёлого течения болезни:
- беременность любого триместра (наиболее неблагоприятно заболевание протекает в III триместре);
- пожилой возраст:
- мужской пол;
- иммуносупрессивная терапия (на фоне трансплантации органов); ;
- комбинированная соматическая патология (сахарный диабет, ишемическая болезнь сердца, аутоиммунный гепатит, пациенты на гемодиализе);
- наличие хронической вирусной патологии печени (вирусные гепатиты В и С);
- алкоголизм.
По исходу заболевание бывает трёх типов:
- с выздоровлением (полным, с остаточными явлениями);
- с хронизацией;
- с неблагоприятным прогнозом (у беременных) [4][5][6] .
Осложнения гепатита Е
Осложнения при гепатите Е можно разделить на три группы:
- Истинные (печёночные) осложнения:
- острая печёночная недостаточность — осложнение с неблагоприятным исходом, при котором быстро развивается массивное повреждение ткани печени (до 90 %), резкое нарушаются её функции, возникает печёночная энцефалопатия (нарушение работы мозга), геморрагический синдром (повышенная кровоточивость) и коагулопатия (нарушение свёртывания крови);
- холестаз — нарушение синтеза и выведения желчи (желтуха), осветление кала и потемнение мочи, появление выраженного кожного зуда и чувства горечи во рту;
- тромбо-геморрагический синдром у беременных (ДВС-синдром) — кровотечения и кровоизлияния различной интенсивности и направленности;
- преждевременные роды или выкидыш у беременных.
- Внепечёночные осложнения: — острое неврологическое заболевание, которое сопровождается нарушением чувствительности в руках и ногах, мышечной слабостью и иногда параличом.
- острый поперечный миелит — нарушение всех функций спинного мозга;
- различные нейропатии и полирадикулопатии;
- панкреатит — тошнота, рвота, опоясывающие боли в животе; — боли в поясничной области, нарушение мочеобразования, повышенная потеря эритроцитов и белка с мочой;
- повышение вероятности развития рака кожи и заболеваний кровеносной системы.
- Резидуальные (постгепатитные) явления:
- дискинезия (нарушение моторики) желчевыводящих путей — застой желчи, чувство тошноты, отрыжка, горечь во рту;
- постгепатитная гепатомегалия — увеличение печени в связи с разрастанием соединительной ткани;
- постгепатитный синдром — повышенная утомляемость, астения, раздражительность, чувство тошноты и дискомфорта в правом подреберье [1][2][6][7][8] .
Диагностика гепатита Е
Лабораторная диагностика:
- Клинический анализ крови — нормальный объём эритроцитов или умеренная лейкопения, повышение количества лимфоцитов, моноцитов и снижение нейтрофилов в крови, сниженная или нормальная СОЭ.
- Биохимический анализ крови — повышенный уровень общего билирубина за счёт прямой и непрямой фракции, увеличение АЛТ и АСТ, сниженый индекс протромбина (ПТИ), повышение тимол-вероналоовой пробы (уменьшение альбуминов и увеличение гамма-глобулинов), повышение ГГТ и щелочной фосфатазы.
- Общий анализ мочи — появление гематурии, протеинурии и цилиндрурии (обнаружение эритроцитов, белка и цилиндров в моче).
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина.
- Серологические тесты — обнаружение антител в сыворотке крови:
- анти-HЕV IgM — выявляются при острой инфекции с конца первой недели от момента заражения, могут сохраняться до двух лет, иногда бывают ложноположительными при активной ЦМВ-инфекции;
- анти-HЕV IgG — выявляются с 41 дня в течение 15 лет методом иммуноферментного анализа (ИФА);
- HЕV RNA — выявляются при острой инфекции, начиная с 22 дня, а также при хронизации в течение долгого времени благодаря полимеразной цепной реакции (ПЦР).
- УЗИ органов брюшной полости — увеличение печени с реактивным изменением структуры её ткани, увеличение лимфоузлов в воротах печени, иногда увеличена селезёнка.
Дифференциальная диагностика с другими заболеваниями:
- Вирусные гепатиты В и С — связь с парентеральными вмешательствами (например, с переливанием крови), более длительный преджелтушный период, характерные серологические тесты. , желтушная форма — выраженный синдром общей инфекционной интоксикации, увеличение лимфоузлов, тонзиллит, специфические изменения общей крови и серологические тесты.
- Жёлтая лихорадка — острое начало, высокая температура, гиперемия и отёчность лица, временное улучшение, а затем ухудшение состояния. — острое начало, высокая температура, частое поражение почек, выраженные боли в икроножных мышцах, изменения общей крови бактериального характера.
- Псевдотуберкулёз — умеренно высокая температура, мезаденит (воспаление лимфоузлов брыжейки кишечника), терминальный илеит (воспаление подвздошной кишки), симптомы носков и капюшона (мелкоточечные высыпания), скарлатиноподобная сыпь, бактериальные изменения крови, специфические маркеры.
- Острые кишечные инфекции, например, сальмонеллёз — острое начало, выраженный синдром поражения ЖКТ (энтерит, колит, высокая температура).
- Листериоз — высокая температура, увеличение лимфоузлов, поражения железистой ткани ротоглотки, бактериальная кровь.
- Сепсис — гектическая (изнуряющая) лихорадка, выраженные полиорганные нарушения.
- Амебиаз — характерные симптомы поражения кишечника, эозинофилия крови, выявления возбудителя.
- Токсические поражения печени — связь с употреблением токсинов, отсутствие синдрома общей инфекционной интоксикации.
- Опухоли гепатобилиарной области — длительное постепенное начало, отсутствие яркой выраженной симптоматики, умеренное повышение АЛТ или АСТ, резкое повышение СОЭ, характерные изменения на УЗИ, КТ или МРТ. — типичные болевые приступы, умеренное повышение АЛТ или АСТ, данные инструментальных исследований [1][2][6][8][10] .
Лечение гепатита Е
При лёгкой степени гепатита Е лечение проводится в амбулаторных условиях (на дому). Во всех остальных случаях показано стационарное лечение в инфекционном отделении больницы. Режим постельный или полупостельный.
Чтобы снизить нагрузку на поражённую печень, необходимо придерживаться механически и химически щадящей диеты № 5 по Певзнеру. Она подразумевает употребление витаминов и повышенного количества воды (более 1,5 л в сутки), исключение алкогольных и газированных напитков, жаренной и острой пищи, грибов, сдобного теста и других продуктов.
Специфического лечения, которое бы устраняло причины гепатита Е, нет. В основном все методы направлены на устранение симптомов, интоксикации и восстановление нормальной функции печени.
Показан приём сорбентов и препаратов, которые повышают энергетические ресурсы. Иногда назначают гепатопротекторы. Если случай тяжёлый, то проводится терапия гормональными средствами и препаратами крови, а также гипербарическая оксигенация (использование кислорода под высоким давлением) и плазмаферез.
Назначение инфузионной терапии — внутривенного введения глюкозо-солевых растворов и витаминов — зависит от степени тяжести и определённых симптомов.
При тяжёлом течении и хронизации возможно применение препаратов общевирусного действия. Они позволяют снизить вирусную нагрузку.
Людям, получающим цитостатическую (противоопухолевую) терапию по возможности следует снизить дозу на 30 %. Это повышает вероятность спонтанной гибели вируса.
Беременные с гепатитом Е должны находиться в условиях реанимации инфекционного стационара. В острый период болезни лечение проводится по общим принципам, преждевременное родоразрешение противопоказано.
Выписывать больных можно в том случае, если в ходе лечения у них стойко улучшается клиническая картина и лабораторные показатели. После выписки пациенты, которые идут на поправку после неосложнённых форм болезни, находятся под наблюдением врача в течение шести месяцев. Осмотр и обследования проводятся минимум один раз в месяц [5] [6] [8] [9] .
Прогноз. Профилактика
Прогноз гепатита Е зачастую благоприятный, за исключением случаев заболевания при беременности. После выписки из больницы окончательное выздоровление наступает спустя 2-3 месяца. Крайне редко болезнь может стать хронической и затяжной.
Чтобы снизить количество случаев инфицирования, необходимо придерживаться следующих правил:
- создавать все условия для того, чтобы потребляемая питьевая вода была безопасной (касается водоснабжения);
- соблюдать правила утилизации сточных вод (канализационное хозяйство);
- соблюдать правила личной гигиены (всегда мыть руки);
- следить за качеством обследования работников, которые связаны с пищевой промышленностью;
- соблюдать технологию хранения, приготовления и транспортировки продуктов питания и воды;
- беременным на любом сроке стоит воздержаться от поездок в потенциально опасные в эпидемиологическим плане места (тёплые страны, особенно Азиатского региона).

Для предотвращения развития болезни разработана специфическая профилактика — вакцинация против гепатита Е. С этой целью применяется вакцина Hecolin (Китай). Она вырабатывает иммунитет к одному генотипу у 95 % трехкратно привитых людей [1] [2] [3] [5] [8] .
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Гепатит A Гепатит А ещё называют болезнью Боткина. Передается от человека к человеку фекально-оральным путем. Как проявляется это заболевание и можно ли его избежать?
Гепатит А — это воспаление печени, вызванное вирусом гепатита типа А. Болезнь передается фекально-оральным путем, вызывает острое поражение печени и не имеет хронических форм, в отличие от других вирусных гепатитов. По данным ВОЗ, гепатитом А в мире ежегодно заболевает 1,4 млн человек 1 . Распространенность патологии по всему миру сильно варьируется в зависимости от доступа к чистой, обеззараженной воде и гигиенических норм в обществе.
По данным Роспотребнадзора, в России заболеваемость гепатитом А составляет примерно 5,06 на 100 тысяч населения 2 . Случаи гепатита А составляют 63% 3 среди всех инфекционных гепатитов.
Классификация гепатита А
По степени тяжести гепатит А может быть легким, средним и тяжелым:
- Легкая форма: состояние пациента в целом удовлетворительное, протромбиновый индекс выше 60%. Показатели свертываемости крови напрямую отражают функцию печени, так как все белки-факторы свертывания синтезируются в этом органе. Желтушный период длится до 3 недель, уровень АЛТ нормализуется в течение месяца.
- Среднетяжелая форма. Протромбиновый индекс 50–60%. Длительность желтухи до 4 недель, повышенная активность АЛТ (фермента печени) до 1,5 месяцев.
- Тяжелая форма: протромбиновый индекс менее 50%, длительность желтухи более месяца, до нормализации АЛТ проходит более 1,5 месяцев.
Причины гепатита А
Болезнь Боткина развивается из-за попадания в организм (чаще всего с зараженной водой) вируса гепатита А. Он крайне устойчив во внешней среде и при температурах от +4 до +20 может сохраняться в водоемах и сточных водах в течение нескольких месяцев. Погибает при кипячении, высоко чувствителен к ультрафиолету.
Вирус выделяется с фекалиями больных уже в конце инкубационного периода, наиболее интенсивно – во время преджелтушного и в первую неделю желтушного периода. Он может передаваться с продуктами, не требующими тепловой обработки, а также через любые предметы, на которые попали микроскопические частицы фекалий больного.
Попав в организм человека, вирус некоторое время размножается в клетках кишечника, откуда проникает в кровь и попадает в печень. Размножаясь в клетках печени, он разрушает их, что и приводит к развитию симптомов болезни.
Вирус гепатита А вызывает мощный иммунный ответ, так что клетки печени разрушает не только инфекционный агент, но и иммунные клетки, стремящиеся уничтожить патоген. Врачи полагают, что выраженность желтухи напрямую связана с активностью иммунитета: чем он интенсивнее работает, тем сильнее пожелтение кожных покровов и слизистых оболочек.
Симптомы гепатита А
Инкубационный период (от заражения до первых симптомов) продолжается от 7 до 50 дней (в среднем 20).
Желтушный, или период разгара, как следует из названия, проявляется в первую очередь пожелтением слизистых оболочек и кожи. При этом симптомы продромального периода постепенно сменяются проявлениями нарушения функции печени: в крови повышен уровень билирубина и трансаминаз.
При развитии печеночной недостаточности повышается кровоточивость (возможны кровотечения в местах инъекций и из желудочно-кишечного тракта), нарушается сознание – от легкой заторможенности до комы. В тяжелых случаях (так называемый фульминантный гепатит) печеночная кома может наступить уже на 4–5 день от начала желтухи. Прогноз в этом случае неблагоприятный.
В зависимости от степени тяжести желтушный период может продолжаться более месяца.
Период реконвалесценции (выздоровления) длится до 2–3 месяцев, в это время исчезают все симптомы. Критерием выздоровления считается нормализация количества трансаминаз в крови.
Диагностика гепатита А
Диагностика вирусного гепатита А осуществляется на основании характерной клинической картины и данных анамнеза (контакт с больными, путешествие в районы, неблагоприятные по заболеваемости, например, в Африку). Также для гепатита А, в отличие от парентеральных гепатитов, характерно некоторое улучшение состояние к началу желтушного периода (при гепатите В оно, наоборот, ухудшается).
В анализах крови, кроме характерных для нарушения функции печени изменений, выявляются антитела к гепатиту А класса М (анти-HAV IgM). Для постановки окончательного диагноза необходимо подтверждение наличия вируса в организме с помощью метода ПЦР.
Лечение гепатита А
При легкой степени тяжести заболевания лечение проводят амбулаторно, в среднетяжелых и тяжелых случаях необходима госпитализация в инфекционный стационар. Противовирусные средства не применяются, лечение ограничивается коррекцией проявлений заболевания (симптоматическое).
Для уменьшения активности воспаления в печеночной ткани, поддержания функции печени и профилактики холестаза рекомендуют препараты урсодезоксихолевой кислоты (урсосан). УДХК стабилизирует клеточные мембраны, защищает гепатоциты от токсического воздействия вируса и способствует нормализации оттока желчи.
При развитии признаков печеночной недостаточности с нарушением сознания необходима немедленная госпитализация в реанимационное отделение.
Прогноз и профилактика
Прогноз при вирусном гепатите А, как правило, благоприятный: заболевание заканчивается полным выздоровлением. Однако возможны фульминантные формы с развитием тяжелой печеночной недостаточности — в этом случае прогноз неблагоприятный.
Для профилактики гепатита А необходимо хорошо мыть продукты, не подлежащие термической обработке, кипятить воду в отсутствии доступа к центральному водоснабжению. Также существует вакцина для профилактики витамина А. Вакцинация показана следующим группам населения:
- людям, планирующим поездку в места, эндемичные по гепатиту А: страны Африки, Азии, Южной Америки;
- работникам водопроводных сетей, очистных сооружений, канализационных коллекторов;
- лицам, проживающим в районах с плохим водоснабжением, а также в районах, где в силу природных катаклизмов в систему водоснабжения могли попасть сточные воды (после наводнения, землетрясения и т. д.).
Также рекомендуется вакцинировать от гепатита А детей, посещающих организованные коллективы, и людей с уже имеющимися тяжелыми патологиями печени (у них заражение гепатитом А может повлечь неблагоприятный исход).
1 Всемирная организация здравоохранения. Гепатит А. Стандарты эпиднадзора за управляемыми инфекциями. 2018 г.
3 Мукомолов С.Л. Михайлов М.И. Семененко Т.А. Бремя гепатита А в Российской федерации: научный обзор. Эпидемиология и вакцинопрофилактика, 2014.
Терапевт, гастроэнтеролог, специалист по РДТ (разгрузочной диетической терапии)
Гепатит A (болезнь Боткина, желтуха) – это острое вирусное заболевание печени, которое вызывается вирусом гепатита А (HAV). Основными симптомами вирусного гепатита А являются повышенная утомляемость, тошнота, рвота, отрыжка горьким, боль в правом подреберье, желтуха, потемнение мочи и др. Диагностика гепатита А осуществляется на основании серологического анализа крови, который выявляет наличие антител против вируса гепатита А. Лечение гепатита А заключается в назначении диеты и симптоматического лечения. В большинстве случаев гепатит А заканчивается полным выздоровлением.
Как передается вирус гепатита А?
Вирус гепатита А передается от человека человеку фекально-оральным путем. Это означает, что больной гепатитом А выделяет вирусы с калом, которые, при недостаточном соблюдении гигиены, могут попасть в пищу или воду и привести к заражению другого человека. Гепатит А часто называют болезнью грязных рук.
Факторы повышающие риск заболеть гепатитом А.
Риск заболеть гепатитом А выше у:
- детей посещающих детские дошкольные учреждения,
- лиц, не соблюдающих правила личной гигиены или проживающих в перенаселенных районах,
- у людей часто посещающих страны Средней Азии и Африки,
- у людей контактирующих с больными гепатитом А.
Как вирус гепатита А действует на печень?
Вирус гепатита А передается фекально-оральным путем, то есть попадает в организм человека через рот с загрязненной пищей или водой, содержащие вирусы. Попадая в кишечник, вирус всасывается в кровь и проникает в печень. В клетках печени (гепатоцитах), вирус размножается, и изменяет их структуру и разрушает их. Далее вирус попадает в желчь, которая выбрасывается в кишечник. Вместе с желчью вирусы выводятся из организма с каловыми массами. В развитии гепатита А принимает участие и иммунная система человека. Дело в том, что во время размножения (репликации) вируса в гепатоците изменяется структура специальных маркеров (опознавателей) клеток печени и иммунная система начинает рассматривать их как чужеродные. В организме начинают вырабатываться антитела - вещества, вызывающие гибель гепатоцитов, которые усиливают губительное действие вируса на ткани печени.
Через какое время после заражения гепатит А начнет проявляться?
Инкубационный период вирусного гепатита А (время с момента заражения до появления симптомов) составляет в среднем 30 дней, однако может колебаться от двух недель до полутора месяца.
Каковы симптомы и признаки вирусного гепатита А?
Нередко вирусный гепатит А протекает бессимптомно, или под маской другой болезни (например, гастроэнтерит, грипп, простуда), но, как правило, некоторые из нижеперечисленных симптомов могут указать на наличие гепатита:
Слабость, повышенная утомляемость, сонливость, у детей плаксивость и раздражительность.
Снижение или отсутствие аппетита, тошнота, рвота, отрыжка горьким.
Повышение температуры до 39°С, озноб, потливость.
Боли, чувство тяжести, дискомфорта в правом подреберье
Потемнение мочи – наступает через несколько дней после появления первых признаков гепатита.
- Желтуха (появление желтой окраски склер глаз, кожи тела, слизистой оболочки рта), как правило, появляется через неделю после начала заболевания, принося некоторое облегчение состояния больного. Нередко признаки желтухи при гепатите А вовсе отсутствуют.

У детей гепатит А довольно часто протекает бессимптомно или под видом острого гастроэнтерита (воспаления слизистой оболочки желудка и кишечника). Также развитие гепатита А у ребенка может напоминать грипп или простуду. В подобных случаях потемнение мочи и/или обесцвечивание кала, а также появление желтухи указывают на то, что ребенок болен именно гепатитом.
Вышеперечисленные симптомы характерны для любого типа вирусного гепатита, поэтому только на основании симптомов нельзя поставить диагноз острого вирусного гепатита А.
Что делать при подозрении на вирусный гепатит А?
При появлении симптомов, характерных для вирусного гепатита необходимо сразу же обратиться к врачу. Для выявления вирусного гепатита А (HAV) необходимо провести серологический анализ крови на наличие антител к вирусу гепатита А - anti-HAV IgM. При попадании вируса гепатита в кровь, организм немедленно начинает борьбу с вирусом, продуцируя против него антитела. Наличие в крови антител anti-HAV IgM может с высокой точностью указать на острый вирусный гепатит А.
В чем состоит опасность гепатита А?
Из всех известных типов вирусного гепатита (В, С, D, E) вирусный гепатита А является наиболее щадящим для печени. Острый вирусный гепатит А, как правило, длится около 6 недель и самостоятельно разрешается полным выздоровлением. Крайне редки случаи перехода острого вирусного гепатита А в фульминантную (молниеносную) форму с последующим летальным исходом. Такое развитие болезни более вероятно у лиц, уже болеющих гепатитом В или С.
Как лечить острый вирусный гепатит А?
Основными принципами лечения гепатита А являются соблюдение диеты и поддерживающая терапия (симптоматическое лечение). Лечение гепатита А проводится под контролем врачей инфекционистов. Самостоятельное лечение гепатита А недопустимо. В течение всего периода болезни больного гепатитом А изолируют от коллектива (особенно важно в случае детей). Больной гепатитом А перестает быть заразным примерно после 3 недели болезни.
Диета при гепатите А
Больному гепатитом А рекомендуют исключить из рациона питания жирное мясо, печень, жареные блюда, алкоголь, шоколад, газированные напитки. В рацион питания включают молоко и молочные каши, кефир, отварные овощи, нежирные сорта мяса и рыбы, фруктовые соки, мед.
Симптоматическое лечение гепатита А
Профилактика гепатита А
Гепатит А часто называют болезнью грязных рук, так как несоблюдение правил гигиены значительно повышает риск заболевания гепатитом А. Чтобы избежать заражения необходимо тщательно мыть руки с мылом перед едой, хорошо мыть под проточной водой фрукты и овощи, употреблять в пищу продукты, подверженные правильной термической обработке, пить воду из проверенных источников, или кипятить воду перед употреблением.
Иммунитет и прививка от гепатита А
Человек, переболевший гепатитом А скорее всего больше никогда не заболеет им вновь. Дело в том, что после выздоровления в крови человека навсегда остаются антитела против вируса гепатита А, которые при повторном попадании вируса сразу же атакуют его, не позволяя вызвать болезнь. Иммунитет против гепатита А можно приобрести и при помощи вакцинации (прививки). Вакцина против гепатита А состоит из мертвых вирусов гепатита, которые не в состоянии вызвать болезнь, но могут вызвать выработку иммунитета. Иммунитет, развившийся после вакцинации, сохраняется в течение 5-10 лет, защищая человека от заражения гепатитом А.
Кому показана вакцинация против гепатита А?
Поставить прививку от гепатита А может любой желающий человек, не перенесший гепатит А ранее. Чтобы узнать перенес человек гепатит А или нет, достаточно сделать серологический анализ крови на наличие антител против вируса. Если они отсутствуют – значит организм еще никогда не встречался с вирусом гепатита А и подвержен высокому риску заболевания. В таком случае показана вакцинация.
Читайте также:

