Гепатит б что будет если выпить
Обновлено: 23.04.2024
Алексей Олегович Буеверов, профессор:
Иногда сюда включают гепатоцеллюлярную карциному, хотя прямое канцерогенное действие алкоголя не доказано. Скорее всего, он выступает в роли коканцерогена – способствует развитию действия других канцерогенных факторов. В первую очередь, гепатотропных вирусов.
Что касается алкогольного гепатита. Это, наверное, наиболее загадочная форма алкогольной болезни печени из-за крайней гетерогенности его вариантов: от латентных форм, которые обнаруживаются даже не при лабораторном, а при гистологическом исследовании, до тяжелейших форм, заканчивающихся фульминантной печеночной недостаточностью и характеризующихся крайне высокой летальностью.
В принципе, алкогольный гепатит можно делить на острый и хронический. Но ближе к истине, наверное, точка зрения, доминирующая в англоязычной литературе, когда гепатит подразделяется на тяжелый или легкой и средней степени тяжести (вторая группа). Совершенно разный прогноз у этих пациентов и совершенно разная тактика ведения.
Патогенез алкогольного гепатита представлен на данной схеме. Как вы видите, развитие алкогольного гепатита представлено несколькими звеньями. Здесь играет роль и окислительный стресс, и активация клеток воспалительного инфильтрата (как Т-клеточное звено иммунного ответа, так и B-клеточное).
Очень важное значение: в последнее время обсуждается повышенная кишечная проницаемость, бактериальная и эндотоксиновая транслокация. Совокупность этих процессов ведет к тому, о чем сейчас только что говорил Чавдар Савович: активация звездчатых клеток Ито и развитие фиброза. Конечно, только в том случае, если пациент до этого фиброза доживает, а не умирает на более ранних, доцирротических, стадиях алкогольной болезни печени от массивной гибели печеночной паренхимы посредством некроза и апоптоза.
Диагностика алкогольного гепатита, как и других стадий алкогольной болезни печени, непроста. Например, в отличие от вирусных гепатитов у нас нет некоего единого маркера в виде нуклеиновой кислоты вируса, который мог бы однозначно помочь поставить диагноз алкогольного поражения печени.
Диагностика должна быть комплексная. Она базируется на сборе анамнеза. При этом, как вы знаете, пациент далеко не всегда горит желанием рассказать на первом приеме врачу, сколько он на самом деле употребляет спиртных напитков. Очень важен опрос родственников, применение специального анкетирования, которое позволяет выявить латентную или явную алкогольную зависимость.
Это яркие телеангиэктазии, которые практически не встречаются при других поражениях печени.
Полинейропатия, к которой относят и контрактуру Дюпюитрена.
Поражения других органов-мишеней – поджелудочной железы, сердца, почек, центральной и периферической нервной системы.
Это лабораторные данные. В общем анализе крови обращает на себя внимание макроцитоз эритроцитов, лейкоцитоз, иногда достигающий при тяжелом поражении печени степени выраженности лейкемоидной реакции.
Уровень аспарагиновой трансаминазы, как правило, существенно выше уровня аланиновой, потому что алкоголь вмешивается в метаболизм аланиновой трансаминазы.
Повышается уровень гаммаглутаминтранспептидазы, иммуноглобулина A и углевододефицитного трансферрина, если такое исследование проводится.
Наконец, при гистологическом исследовании весьма типичная картина, (которая, между тем, не позволяет провести надежного дифференциального диагноза с неалкогольным стеатогепатитом), представленная стеатозом, инфильтрацией с примесью ПЯЛ, обнаружением телец Мэллори и перивенулярным фиброзом. В отличие, например, от перипортального фиброза при вирусном гепатите.
Как я уже говорил, деление на острый и хронический алкогольный гепатит – это спорный дискутабельный вопрос. По-видимому, для клинициста наиболее важно установить два момента. Первый. Этиология: что это именно алкогольный гепатит, а не какой-либо еще. Определиться с тяжестью поражения печени, определяющей как прогноз, так и лечение.
В 2002-м году на одной из сессий Европейской Ассоциации по изучению печени в Мадриде были предложены такие критерии диагноза тяжелого алкогольного гепатита. Каждый из них не характеризуется специфичностью, но в совокупности они дают весьма яркую клинико-лабораторную картину.
В первую очередь, желтуха. Именно желтуха позволяет с первого взгляда хотя бы ориентировочно отличить тяжелый алкогольный гепатит от нетяжелого. К другим признакам относится лихорадка, выраженная гапатомегалия, анорексия, часто коррелирующая с тяжестью течения гепатита, коагулопатия, энцефалопатия, лейкоцитоз, резко выраженное преобладание активности аспарагиновой трансаминазы над аланиновой.
Кроме того, важное значение придается анамнестическим данным: употребление больших количеств алкоголя в последнее время нередко в форме истинного запоя или псевдозапоя, быстрое ухудшение клинико-лабораторных показателей по сравнению с исходными.
Как мы можем воздействовать на лечение алкогольного гепатита?
Если речь идет о тяжелом алкогольном гепатите, то, как уже говорилось, проблема бактериальной и эндотоксиновой транслокации очень активно дискутируется в настоящее время в литературе. Мы можем назначить пациенту антибиотики. В первую очередь, антибиотики не всасывающиеся (например, рифаксимин) и некоторые всасывающиеся (например, фторхинолоны), которые помогут уменьшить выраженность бактериальной и эндотоксиновой транслокации.
Глюкокортикостероиды могут воздействовать на образование воспалительного инфильтрата (T- и B-клеточного). Наконец, они воздействуют в какой-то мере (опосредованно) на окислительный стресс.
Влияние на окислительный стресс. Антиоксиданты представлены весьма обширной группой разнородных препаратов: аденозинметионин, урсодезоксихолевая кислота. Проблема заключается в том, что оксидативный стресс при тяжелом алкогольном гепатите нередко бывает слишком массивным. Наше терапевтическое воздействие на него далеко не всегда эффективно.
Кроме того, при нетяжелом алкогольном гепатите это лечение нередко бывает запоздалым, что обусловлено поздней диагностикой алкогольного поражения печени. В конечном итоге ведет к прогрессирующим процессам фиброгенеза и формированию цирроза печени, на стадии которого пациенты чаще всего попадают в поле зрения врача.
Если мы ведем пациента с тяжелым алкогольным гепатитом, желтухой и коагулопатией, то необходимо всегда помнить, учитывая, что эти пациенты нередко поступают непосредственно из наркологических учреждений или прямо из дома после тяжелого запоя… Необходимо думать о коррекции трафологического статуса.
Общее правило – энергетическая ценность диеты должна составлять не менее 2000 ккал в сутки с содержанием белка приблизительно 1 г на килограмм массы тела даже при наличии у пациента печеночной энцефалопатии. В настоящее время, как вы знаете, пересмотрены представления об ограничении белка при печеночной энцефалопатии. Это ограничение рекомендуется только пациентам с тяжелой белковой интолерантностью.
При анорексии применяется зондовое или парентеральное питание. Нужно помнить, что оно хуже, чем пероральное.
Говоря о коррекции трафологического статуса, всегда обращаются к исследованию Mendelhall, которое продемонстрировало, что пациенты, употреблявшие самостоятельно более 3000 ккал в сутки, имели в 8 раз более низкую летальность, чем пациенты, которые принимали самостоятельно менее 1000 ккал в день.
При этом следует помнить, что таким больным необходим тщательный мониторинг инфекционных осложнений, ЖКК, гипергликемии и почечной недостаточности. Кроме того, к сожалению, различия по выживаемости между основной и контрольной группами нивелируются через 1-2 года из-за развития поздних осложнений цирроза.
Пентоксифиллин принимается перорально в высокой дозе – 400 мг три раза в день. Эта доза не всегда хорошо переносится пациентами, нередко вызывая тяжелую тошноту и рвоту. Комбинация с глюкокортикостероидами дискутируется. Развернутых исследований не проводилось.
Определенные надежды возлагаются на относительно новый антагонист рецептора фактора некроза опухоли: этанерцепт. Но с ним было проведено пока только одно-единственное исследование.
Несколько лет назад было продемонстрировано, что снижение билирубина по сравнению с исходным уровнем на 6-9 день лечения глюкокортикостероидами очень четко коррелирует с выживаемостью.
Как видно на этом слайде, если снижение билирубина произошло, то на 56-й день к выписке летальность – 11%. Если оно не произошло, она приближается к 60%.
Дальше уже у пациентов, которые перенесли алкогольный гепатит, очень многое зависит от абстиненции. Если пациент бросает употреблять спиртные напитки, то цирроз у него развивается в 15%-20% даже при абстиненции безысходно существовавшего цирроза. Каждая атака алкогольного гепатита – это слишком выраженный удар по печени. Но двухлетняя выживаемость у них составляет 90%.
Если же пациент продолжает употреблять спиртные напитки, цирроз формируется в 40% случаев, а двухлетняя выживаемость составляет всего лишь 15%.
Мы справились с тяжелым алкогольным гепатитом. Что делать дальше? Пациент должен находиться под врачебным наблюдением, даже если он жестко соблюдает режим абстиненции, потому что нередко из персистирующих иммунных процессов болезнь его с той или иной скоростью прогрессирует.
Мы видимо, что летальность у пациентов, которые на протяжении двух лет перорально применяли адеметионин, была в 2,5 раза ниже, чем у пациентов, которые получали плацебо. При этом следует помнить, что такие результаты были достигнуты только после того, как из конечного подсчета результатов были исключены пациенты с классом С по Чайльду-Пью. На данной стадии улучшить жизненный прогноз может только трансплантация печени.
Лечение фонового цирроза – это не тема моего доклада. Не буду на нем подробно останавливаться. При бактериальных инфекциях это различные препараты антибактериального ряда (как парентеральные, так и пероральные, как всасывающиеся, так и не всасывающиеся).
При гепаторенальном синдроме это, в первую очередь, массивные инфузии альбумина, а также применение некоторых вазоактивных веществ, трансплантация печени в рефрактерных случаях.
При портальной гипертензии это назначение диуретиков, альбумина, ?-блокаторов, эндоскопическое и хирургическое лечение.
При печеночной энцефалопатии – лактулоза, орнитин-аспартат и рифаксимин.
Если у пациента диагностирован легкий или среднетяжелый алкогольный гепатит, то на первое место здесь выходит абстиненция. Вы видите, даже не указана абстиненция у пациентов с тяжелым гепатитом, потому что им просто не до употребления спиртных напитков.
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
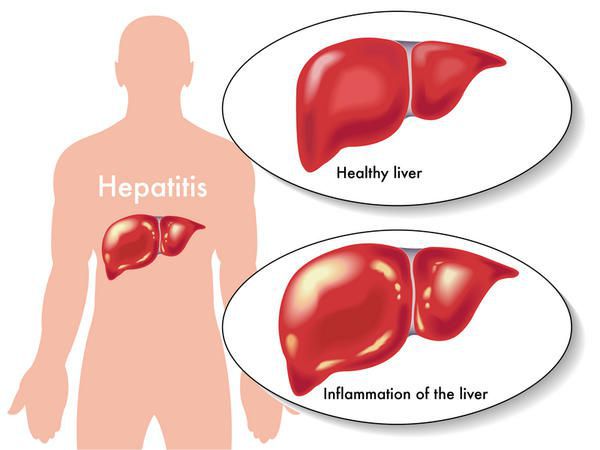
Этиология
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
Первые признаки гепатита B
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
Желтушный период
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
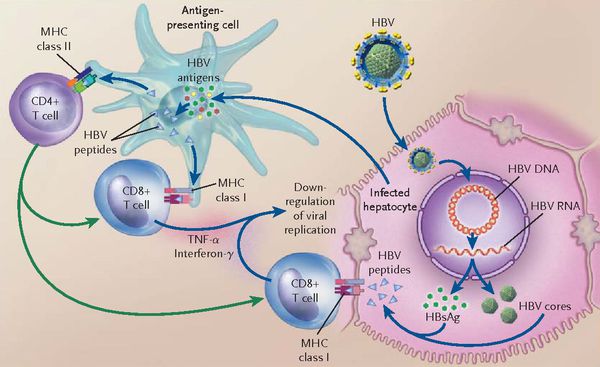
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]
Гепатит В и С – поражения печени, преимущественно вирусного происхождения. ВОЗ признают гепатит наиболее опасной патологией, смертность от которой соотносится по частоте с туберкулезом, ВИЧ-инфекцией и малярией. Люди, продолжающие выпивать алкоголь при гепатите подвергают себя смертельной опасности, ведь разрушение гепатоцитов (печеночных клеток) происходит в несколько раз быстрее. Алкоголь при гепатите В и С может спровоцировать серьезные нарушения в работе печени. К тому же лечение гепатитов затрудняется на фоне алкоголя, препараты не оказывают должного эффекта, положительная динамика отсутствует.
Спиртные напитки снижают действие основных препаратов, которые способны противостоять заболеванию – противовирусных средств. Если прием алкоголя производится при остром гепатите очень скоро заболевание приобретает хроническое течение.
Более 90% токсических веществ перерабатывается в печени и только 10% этанола выводится из организма через выдыхаемый воздух и пот. В печени вырабатываются ферменты, которые участвуют в расщеплении этанола до безопасных веществ. Вследствие окисления этанола в печеночной ткани накапливаются вредные вещества, стремительно разрушающие клетки органа. В здоровом состоянии гепатоциты способны к регенерации (восстановлению), но у пациентов с гепатитом В и С данная функция нарушена. В результате повышаются риски развития цирроза печени и других опасных для жизни человека осложнений.
Оказываемое действие на печень медикаментами и алкоголем приводит к высокой нагрузке на орган, что может спровоцировать перерождение паренхиматозной ткани печени на жировую, привести к образованию рубцов.
Алкоголь при гепатите В и С повышает вероятность смертельного исхода, поэтому врачи настоятельно рекомендуют отказаться от спиртного при поражениях печени.
Опасность алкоголя при заболеваниях печени (Гепатит В и С)
Алкоголь делает печень более уязвимой к инфекции, приводит к повышению уровня холестерина в организме и уменьшает активность печеночных ферментов. Систематический прием спиртных напитков в большом количестве повышает содержание мочевой кислоты, которая является показателем функционирования жизненно важных органов и систем.
При гепатите доза спиртного в 400-500 мл является смертельной. Прием спиртного на фоне вирусного поражения печени нарушает состав крови, вызывает алкогольный фиброз. У мужчин совместимость алкоголя при гепатите В и С приводится к повышенной выработке женского полового гормона, в результате увеличиваются в размерах молочные железы, снижается либидо.
Врачи рекомендуют отказаться, как от крепкого алкоголя, так и от слабоалкогольных напитков. Безалкогольное пиво также нежелательно, ведь в его составе также присутствует этанол, хоть и в минимальных количествах.
Сложно отказаться от спиртного? Попробуй несколько вариантов лечения, где первый медикаментозный, а второй психотерапевтический - научись жить трезво и счастливо!

Гепатит В: носительство или болезнь, приводящая к циррозу и раку ?
Скрытая болезнь
Хроническая инфекция может протекать в виде двух основных форм:
Различить эти две формы на основании самочувствия больного, только клинических признаков болезни (которые, как и при неактивном носительстве, могут полностью отсутствовать у больного хроническим гепатитом В) невозможно.
Что делать, если у Вас выявлен HBsAg ?
К сожалению, гепатологи часто сталкиваются с недооценкой со стороны пациента, а также врачей других специальностей, серьезности выявляемого на протяжении многих лет HBsAg.
Пациент, у которого впервые выявлен HBsAg, обязательно должен пройти обследование, которое позволит поставить правильный диагноз – отграничить неактивное носительство HBsAg от активного хронического гепатита В, требующего лечения.
Для этого врач-гепатолог предложит Вам сделать ряд исследований:
- исследование биохимического анализа крови,
- исследование вирусной нагрузки с помощью количественной ПЦР (полимеразной цепной реакции)
- исследование на наличие другого белка (или антигена) вируса гепатита В, который характеризует высокую заразительность больного, - HBeAg
- исследование на наличие вируса-спутника гепатита В – вируса дельта
- исследование альфафетопротеина (онкомаркера опухоли печени)
- ультразвуковое исследование печени
- фиброэластографию для уточнения стадии фиброза печени
(по показаниям возможны и другие исследования)
Что делать, если диагностировано неактивное носительство HBsAg?
Пациенты, у которых диагностировано неактивное носительство HBsAg, должны регулярно наблюдаться, так как в некоторых случаях, особенно при снижении иммунитета, возможна активизация инфекции и развитие активного гепатита, что может потребовать специального лечения. Поэтому особенно тщательного контроля требует динамика вирусной нагрузки. Ваш врач определит интервалы между контрольными анализами и визитами, а также объем необходимых исследований.
Современное лечение хронического гепатита В способно остановить болезнь !
Если у Вас все-таки, диагностирован хронический гепатит В, необходимо назначение противовирусного лечения, то есть лечения с использованием препаратов, способных блокировать размножение вируса.
Целью современной противовирусной терапии хронического гепатита В является стойкое подавление размножения вируса, достижение ремиссии заболевания, то есть перевод процесса в неактивное состояние. При достижении такого результата предотвращается развитие цирроза печени и его осложнений (таких как асцит, внутренние кровотечения, печеночная недостаточность), а также многократно снижается риск развития рака печени.
Никакой особой диеты при хроническом вирусном гепатите не требуется, однако, Вам следует избегать употребления алкоголя даже в незначительных дозах, так как совместное действие алкоголя и вируса на печень значительно повышает риск развития цирроза и рака печени. Если у Вас избыточный вес, то следует ограничит употребление жиров, калорийной пищи, так как отложение жира в печени ускоряет развитие цирроза. Следует избегать факторов, снижающих иммунитет, в частности инсоляцию, то есть Вам не следует пользоваться солярием и загорать на пляже. Целесообразно отказаться от курения. Вы можете продолжать заниматься физическими упражнениями. Полезны плавание и закаливающие процедуры, поддерживающие состояние Вашего иммунитета.

Цирроз печени – это стадия многих хронических заболеваний печени. Цирроз является следствием длительного повреждения клеток печени, в результате которого происходит замещение живой функционирующей ткани печени фиброзной рубцовой тканью. Нарушение нормального строения печени ведет к снижению способности печени выполнять свои функции и развитию ряда осложнений.
Цирроз циррозу - рознь!
Обычно люди считают, что если поставлен диагноз цирроза печени, то это приговор. Это далеко не всегда так. Существуют различные причины, формы и стадии цирроза печени. И в зависимости, главном образом, от причины болезни прогноз заболевания может быть различным. При некоторых формах цирроза устранение причины болезни приводит не только к прекращению прогрессирования, но и к восстановлению функции печени. Такие пациенты могут прожить долгую полноценную жизнь, даже если заболевание было диагностировано в очень молодом возрасте. Конечно, в тех случаях, когда причину болезни не удается устранить, а диагноз поставлен на самой поздней стадии (врачи называют это декомпенсированным циррозом), прогноз не благоприятен. В таких случаях может потребоваться операция пересадки печени.
Главное – установить и устранить причину цирроза печени!
Установление причины развития болезни является первостепенной задачей врача, так как позволяет в большинстве случаев устранить фактор, вызвавший заболевание, предотвратить прогрессирование цирроза и развитие осложнений. Наиболее частыми причинами цирроза являются алкоголь, вирусы гепатита В и С., а также нарушения обмена с отложением жира в печени . Реже встречаются аутоиммунные (аутоиммунный гепатит) и холестатические заболевания (первичный билиарный холангит, первичный склерозирующий холангит), наследственные заболевания с накоплением в печени меди (болезнь Вильсона-Коновалова) или железа (гемохроматоз), лекарственное поражение печени.
К полностью устранимым причинам поражения печени относится инфекция, вызванная вирусом гепатита С. В настоящее время медицина располагает безопасными и высокоэффективными лекарствами, позволяющими за короткий курс терапии полностью элиминировать вирус гепатита С из организма. Устранение вируса гепатита С даже на стадии цирроза печени приводит к предотвращению прогрессирования заболевания, к улучшению и восстановлению функции печени.
Для цирроза печени в исходе хронического гепатита В также есть эффективное лечение. Эту инфекцию невозможно полностью элиминировать из организма, но существуют лекарственные препараты, которые позволяют стойко подавлять инфекцию, стабилизировать заболевание, предотвращая его прогрессирование и развитие осложнений. В отличие от случаев цирроза печени, вызванного вирусом гепатита С, при наличии вируса гепатита В лечение противовирусным препаратом должно проводиться непрерывно на протяжении всей жизни.
Полное прекращение употребления алкоголя – основное лечение алкогольного цирроза печени, которое приводит к восстановлению печени, предотвращению осложнений. Поэтому прогноз при этом заболевании зависит не только от врача, но и в значительной степени от самого больного.
Есть некоторые формы цирроза печени, при которых успешно применяется лечение, направленное не на причину, а на механизм повреждения. Так, при генетически обусловленных заболеваниях печени мы не можем изменить генетику. Но, например, при болезни Вильсона-Коновалова поражение печени происходит вследствие избыточного накопления в ней меди, и выведение из организма меди специальными лекарственными препаратами приводит к восстановлению печени. Это одно из немногих наследственных заболеваний, имеющих очень успешное лечение. У таких пациентов цирроз печени диагностируется чаще в детском и юношеском возрасте. Без лечения они умирают в молодом возрасте. При условии же постоянной на протяжении жизни терапии препаратами, выводящими из организма медь, они живут полноценной жизнью (учатся, работают, рожают и воспитывают детей). При наследственном гемохроматозе цирроз печени развивается из-за избытка железа, поэтому удаление железа (простыми кровопусканиями) меняет прогноз болезни.
При циррозе печени в исходе аутоиммунного гепатита врачи действуют также на механизм поражения - подавляют патологические иммунные реакции с помощью кортикостероидных гормонов, азатиоприна и др. препаратов. Лечение позволяет остановить или существенно затормозить прогрессирование болезни. При первичном билиарном циррозе также возможно существенно замедлить прогрессирование болезни с помощью препаратов урсодезоксихолиевой кислоты.
У одного и того же пациента может быть две и более причин поражения печени. Например, вирусный гепатит может сочетаться со злоупотреблением алкоголем, обменными нарушениями или др. Очень важно установить и устранить все факторы, повреждающие печень. Это является залогом хорошего прогноза жизни больного.
У цирроза печени есть свои стадии развития
Врач при установлении диагноза цирроза печени, помимо причин повреждения печени, всегда оценивает степень активности болезни и тяжесть повреждения функции печени. В зависимости от тяжести нарушения функции печени выделяют три стадии, или класса цирроза печени:
- класс А - это полностью компенсированный цирроз (фиброз есть, но функции печени не нарушены).
- класс В - имеются начальные умеренные признаки нарушения функции печени (небольшое повышение билирубина, снижению уровня альбумина, небольшое скопление жидкости в животе, поддающееся лечению и др.).
- класс С – тяжелые нарушения (или выраженная декомпенсация) функции печени и наличие осложнений цирроза печени. У таких пациентов, как правило, есть желтуха, отеки, асцит, склонность к кровотечениям, нарушения сознания (печеночная энцефалопатия).
Больные циррозом печени должны проходить регулярное обследование, включающее оценку функции печени и прогноза, для выбора адекватного лечения и профилактики осложнений.
Цирроз опасен своими осложнениями
Опасность для жизни у больных циррозом печени представляют осложнения. К основным осложнениям относят кровотечения, печеночную энцефалопатию и кому, асцит, а так же развитие рака печени.
Кровотечение. Фиброзные рубцы в печени сдавливают внутрипеченочные кровеносные сосуды, что приводит к повышению давления в сосудах, приводящих кровь в печень, и их расширению. Это называется портальная гипертензия. В расширенных портальных сосудах образуются мешотчатые выпячивания - так называемое варикозное расширение вен. Наиболее часто варикозное расширение вен наблюдается в пищеводе, желудке, прямой кишке. Разрывы таких сосудов приводят к тяжелым и опасным для жизни кровотечениям.
Наиболее опасны кровотечения из варикозно расширенных вен пищевода и желудка. Поэтому всем больным с диагнозом цирроз печени показано проведение эзофагогастродуоденоскопии (ЭГДС) не реже одного раза в год для уточнения наличия варикоза вен, оценки риска кровотечения и при необходимости проведения профилактического лигирования этих вен. Это небольшая операция, которая проводится через эндоскоп и заключается в сдавлении варикозных узлов с помощью латексных лигатур. Такая операция проводится экстренно в случаях кровотечения для его остановки, но при наличии риска кровотечения ее лучше проводить профилактически. Кроме того, большое значение имеет соблюдение определенной диеты. Врач может также порекомендовать прием лекарств, снижающих давление в портальных сосудах, а также устраняющих эрозии и язвы слизистой оболочки.
Асцит, отеки. Асцит означает скопление жидкости в брюшной полости. Асцит является следствием портальной гипертензии, а также снижением синтеза альбумина в печени. Одновременно жидкость может скапливаться в грудной клетке (в полости плевры), наблюдаются отеки. Наблюдаются увеличение живота, уменьшение количество мочи, одышка. Асцит может осложняться развитием инфицирования брюшной полости, нарушением работы почек и др. Врач назначает таким больным диету с ограничением соли, мочегонную терапию, в основе которой применение спиронолактона, препараты для профилактики бактериальной инфекции и других осложнений. Пациент должен избегать избыточного назначения мочегонных, массивного выделения мочи (более 2-2,5 литров в сутки), регулярно контролировать выделение жидкости, анализы крови и наблюдаться врачом.
Первичный рак печени - это злокачественная опухоль, которая, в отличие от метастазов в печень рака других локализаций, развивается непосредственно в ткани печени. Цирроз печени является предраковым состоянием. Наибольший риск рака печени у больных вирусным и алкогольным циррозом печени. После устранения причины цирроза печени риск развития рака печени уменьшается в десятки раз, но все-таки он остается.
Так как ранние стадии первичного рака печени имеют успешное лечение, все больные циррозом печени должны регулярно (не реже 1 раза в 6 месяцев) проходить обследование, включающее обязательное ультразвуковое исследование и исследование уровня онкомаркера печени – альфафетопротеина. В некоторых случаях требуются дополнительные исследования ( магнитно-резонансная томография и др.).
Коварство болезней печени
Многие заболевания человека могут протекать незаметно, без ярких проявлений. Но болезни печени отличаются особенно длительным бессимптомным течением, и в этом их коварство. В печени нет нервных окончаний, поэтому даже при наличии цирроза печени, она не болит. Желтуха развивается, как правило, уже на поздних стадиях цирроза. Поэтому болезнь зачастую выявляется при диспансеризации или при случайном обследовании уже на стадии цирроза, а не гепатита.
Необходимо знать, что первые проявления у всех разные, что зависит от причины и стадии заболевания. Часто это только слабость, повышенная утомляемость и дискомфорт в правом подреберье. Первыми проявлениями могут быть увеличение в объеме живота, отеки на ногах, то есть уже осложнения цирроза. Иногда это кожный зуд, кровоточивость из носа и десен, легкое появление синяков на коже, пожелтение склер глаз, боли в суставах, высыпания на коже и др.
Когда нужно обратиться к врачу гепатологу?
Для своевременной диагностики заболевания печени нужно обратиться к специалисту
Читайте также:

