Гепатит и лечение сборами
Обновлено: 24.04.2024
Правильное питание может быть единственным методом лечения, например, при некоторых наследственных заболеваниях органов ЖКТ. Но чаще всего оно усиливает действие различных видов терапии и предупреждает прогрессирование заболевания. При инфекционных заболеваниях оно повышает сопротивляемость организма, ускоряет выздоровление.
Основные принципы правильного лечебного питания – это коррекция (увеличение или уменьшение отдельных компонентов) стандартного сбалансированного рациона с учетом характерных для данного заболевания нарушений.
Правильный подбор продуктов, их обработка и режим питания лежат в основе приспособления диеты к нарушенным процессам при различных заболеваниях.
Питание обеспечивает не только обновление и развитие клеток и тканей, но и обеспечивает энергией все процессы жизнедеятельности, а также является источником веществ для образования в организме собственных ферментов (белков) и других регуляторов обменных процессов.
Основные части пищи – белки, жиры, углеводы, вода, минеральные вещества и витамины, которые должны быть строго сбалансированы. Соотношение между белками, жирами и углеводами должно быть 1:1:4.
Белки животного происхождения должны составлять около 60 % от общего количества белков. Из общего количества жиров 20-25 % должны составлять растительные масла как источник полиненасыщенных жирных кислот.
Сбалансированность углеводов выражается в соотношении крахмала, сахара, клетчатки и пектинов. Сахара должны быть представлены фруктами, ягодами, молочными продуктами питания, медом. Крайне важно соблюдать сбалансированность витаминов и минеральных веществ, которые должны поступать в организм ежедневно в соответствии с суточной потребностью.
Это количество приемов пищи и интервал между ними а течение дня. Для здоровых людей 3-4 раза в день с 4-5 часовыми промежутками. При некоторых заболеваниях, например ожирении, необходимо принимать пищу 5-6 раз в день.
Питание при болезнях печени и желчных путей
Наиболее распространенной болезнью печени является гепатит, который чаще всего бывает инфекционного происхождения.
Диета при остром гепатите должна быть щадящей и создавать максимальный покой печени. Необходимо уменьшить количество жиров и обогатить диету продуктами-источниками полноценных белков витаминов, снизить содержание сахара и увеличить количество жидкости. Прием пищи должен быть частым и небольшими порциями.
При хроническом гепатите рекомендована диета №5. Необходимо исключить жирные сорта мяса, копчености, пряности, острое, сдобное тесто. Абсолютно запрещен алкоголь.
При выраженных явлениях застоя желчи в рацион питания вводят дополнительно овощи, фрукты, соки и растительные масла.
При циррозе готовят блюда без соли, уменьшают количество свободной жидкости и вводят продукты, богатые калием.
При остром холецистите или обострении хронического холецистита необходимо полное щадящее питание, первые 2 дня запрещают прием пищи, назначают только теплое питье. Затем можно в ограниченном количестве использовать протертые супы, жидкие каши без сливочного масла и без соли.
Далее приведены примеры правильного питания при заболеваниях органов желудочного тракта.
Общие диетические рекомендации при заболеваниях печени
Диета длительная — 1,5 — 2 года
Питание дробное 5-6 раз в сутки, каждые 3-4 часа
Суточный рацион пищи до 3,0 кг в сутки при ожирении — до 2,0 кг.
Калорийность 3000 ккал в сутки, при жировой болезни печени на фоне ожирения — 1800-2500 ккал/сутки или 30 ккал/кг массы тела в сутки
Количество жидкости до 3,0 л в сутки, при асците до 1,0 л (под контролем диуреза)
Способы приготовления пищи — отваривание, приготовление на пару, тушение в воде или овощном бульоне с удалением сока, запекание в духовом шкафу при температуре не более 180 градусов. Мясные и рыбные блюда запекаются после отваривания. Мука, сухари и овощи не пассируются, кляр исключается. Сливочное и растительное масла вводятся в готовые блюда. Хлеб вчерашний. Яйца используются для приготовления пищи, в основном белок. Протертая пища по показаниям.
Белок 100-110 в сутки. При печеночной энцефалопатии до 40 г в сутки или 0,6/кг массы тела в сутки
Жиры 80-140г в сутки, из них 70% животного и 30% растительного жиров. При жировой дистрофии печени до 80г в сутки. При задержке оттока желчи до 150 г, из них 50% — растительные.
При желтухе до 50-70г в сутки.
Низкое содержание жира — овощи, фрукты (кроме оливок, авокадо); несдобный хлеб, макароны, крупы, обезжиренное молоко, творог, кефир, мясо (грудка птицы, тощей говядины), рыба (треска, ледяная, хек); яичный белок, бобовые (фасоль, горох, бобы, чечевица).
Высокое содержание жира - масло сливочное или растительное, жирные сорта мяса, птицы, рыбы, сало, копчености, жирные молочные продукты, сыр, мороженое, хлеб сдобный, кондитерские изделия, выпечка.
Углеводы 400-450г, из них простые углеводы 50-100г, не сочетать с жиром.
При ожирении-250-300г в сутки
Простые углеводы — глюкоза, сахар, солод, молочный сахар, фруктовый сахар.
Сложные углеводы — усвояемые (крахмал зерна и картофеля) и неусвояемые клетчатка, гемицеллюлоза и пектины.
- Свежий хлеб, ржаной хлеб, слоеное и сдобное тесто, пирожки, торты, бисквит, печенье
- Жирные сорта мяса (свинина, баранина, утка, гусь), печень, почки, мозги, свиной, бараний, говяжий жир, маргарин, кулинарные жиры, жирные сорта рыбы (белуга, кета, осетрина, севрюга), соленая рыба, жаренные блюда и приготовленные на гриле
- Мясные, рыбные и грибные бульоны, окрошка, щи зеленые, солянка
- Копчености в любом виде, колбасы
- Жирный творог, соленый и острый сыр, мороженое
- Яйца вареные вкрутую и жареные
- Бобовые грибы, щавель, шпинат, редис, редька, лук, чеснок, квашенная капуста, кислые фрукты и ягоды, фрукты богатые клетчаткой, орехи
- Консервы, маринованные овощи и другие маринады
- Горчица, перец, хрен, пряности
- Шоколад, халва, черный кофе, какао
- Все алкогольные напитки, пиво
- Газированные напитки, квас
- Хлеб вчерашний выпечки, сухари, сухой бисквит, галеты
- Нежирные сорта мяса — говядина, кролик, птицы — курица, индейка и рыбы — судак, треска, лещ, окунь, навага, серебристый хек, рыба заливная речная на желатине, язык говяжий отварной
- Докторская колбаса, молочные сосиски нежирная ветчина, вымоченная сельдь
- Молоко и кисломолочные продукты, нежирный творог, творожные запеканки, ватрушки, ленивые вареники, суфле, неострые сорта сыра
- Рассыпчатые и полувязкие каши из различных круп (овсяная, геркулесова и гречневая)приготовленные на воде и с добавлением молока, пудинги, отварная вермишель, макароны, запеканки и гарниры из круп и макаронных изделий
- Супы молочные, на овощном отваре с крупами, макаронными изделиями и овощами, фруктовые борщи, свекольники, щи из свежей капусты
- Яйца 1шт или 2белка ля приготовления белкового омлета в день, белковые омлеты — 2, 3 раза в неделю
- Масло сливочное и растительное добавляют в готовые блюда, не поджаривая, масло сливочное 25-30 г и растительное масло 30-50 г в день
- Овощи, овощные соки, гарниры из овощей — капуста цветная, брокколи, морковь, тыква, кабачки, картофель, артишоки, фенхель, сельдерей, зеленые горошек, зеленя фасоль лук (после отваривания)
- Зелень петрушки и укропа в небольшом количестве, лавровый лист, корица, гвоздика, ваниль
- Сладкие сорта ягод и фруктов в сыром виде и в блюда, при хорошей переносимости лимон, черная смородина, сухофрукты — чернослив, курага, инжир, изюм
- Сахара, мед, варенье, джемы из спелых и сладких фруктов и ягод, мармелад, пастила, зефир, фруктовые и ягодные соусы
- Чай и кофе некрепкий с молоком и без молока, отвар шиповника, фруктовые, ягодные и овощные соки, ягодные морсы, компоты, пюре, кисели
Диетические рекомендации при хроническом панкреатите от момента обострения заболевания до наступления стойкой клинической ремиссии
Качественный состав рациона
Максимально механически, химически и термически щадящая пища с физиологической нормой белка (30% животного белка).
Температура блюд в диапазоне 25-45оС. Режим питания дробный (5-6 раз в сутки)
ПП начинают со слизистых супов, жидких протертых молочных каш, овощных пюре и киселей из фруктового сока. Разрешается некрепкий чай, минеральная вода, отвар шиповника
Бульоны, жирные сорта мяса и рыбы — баранина, свинина, гусь, утка, осетрина, севрюга, сом и т.п.; жареные блюда, сырые овощи и фрукты, копчености, консервы, колбасные изделия, сыры, сдобные мучные и кондитерские изделия, черный хлеб, мороженое, алкоголь, пряности и специи, масло, сахар, соль, цельное молоко
То же + сухари, мясо и рыба нежирных сортов, паровой белковый омлет, молоко в блюдах, творог свежий, некислый, паровые пудинги. Несоленое сливочное масло в готовые блюда (10г/сутки), яблоки печеные. Протертые компоты из сухих и свежих фруктов, желе, мусс на ксилите, сорбите
Постепенное включение расширение диеты, увеличение объема вводимой пищи и калорийности рациона.
То же + сахар до 30 г/сут, соль до 5 г/сут, масло сливочное до 30 г/сут в готовые блюда
То же + нежирные кисломолочные продукты — йогурты, кефир (200 г/сут), яйцо всмятку
15-60, весь период ремиссии
Белок — 120-140 г/сут (60% животного). Жиры (60 — 80г/сут) равномерное распределяются на все приемы пищи в течение дя. Углеводы 350г/сут, главным образом за счет простых легкоусвояемых. Режим питания дробный (5-6 раз/сут), равными по объему порциями. медленная еда и тщательное пережевывание. Температура горячих блюд до 52-62 о С, холодных — не ниже 15-17о С. Пищу готовят в протертом виде, на пару или запекают в духовке.
Те же продукты, что и при обострении, только блюда могут быть менее щадящими: протертые супы заменяют обычными вегетарианскими, каши могут быть более густыми, рассыпчатыми, включаются макаронные изделия, растительная клетчатка в сыром виде (овощи и фрукты), мягкие неострые сыры, докторская колбаса, отварное мясо кусками, печеная рыба. Сметана и сливки разрешаются в небольшом количестве только в блюдах, кефир -некислый. Соль до 6г в сутки.
Жиры в чистом виде, острые, кислые, пряные, консервированные продукты, мясные и рыбные бульоны, мороженое, кофе, какао, шоколад, бобы, горох, щавель, шпинат, редис, грибы, кислые сорта яблок, лимоны, клюква, вишня, смородина, кислые фруктовые соки, алкогольные и газированные напитки, квас, изделия из сдобного теста.
Общие диетические рекомендации
Кулинарная обработка: пища в измельченном вид, приготовленная на пару, отварная; овощи и фрукты — в сыром и вареном виде.
Режим питания: дробный (5-6 р/сут.)
Ржаной, пшеничный из муки грубого помола, печенье сухое, несдобная выпечка
Хлеб и хлебобулочные изделия
Хлеб из муки высших сортов, слоеное и сдобное тесто
Преимущественно из овощей на мясном бульоне. холодные фруктовые и овощные супы, борщи, свекольники, щи из свежей капусты
Рассыпчатые и полувязкие каши, особенно рекомендуются блюда из гречневой крупы. Из бобовых: зеленый горошек, соевый творог
Блюда и гарниры из крупы и бобовых
Рис и манную кашу ограничить
Нежирные сорта различных видов мяса, курица, индейка вареные или запеченные, куском или рубленные
Жирные сорта, утка, гусь, яйца вкрутую и жареные, копчености, консервы
Нежирные виды, отварная или запеченная; блюда из морских продуктов
Жирные сорта, копчености, консервы
Различные виды овощей и зелени, некислая квашенная капуста, особенно рекомендуется свекла
Редька, редис, чеснок, лук, репа, грибы
Особенно рекомендуются дыни, слива, инжир, абрикосы, чернослив, сахар, варенье, особенно рябиновое, мед, компоты
Черника, айва, кизил, шоколад, изделия с кремом
Простокваша, одно- и двухдневный кефир, ацидофильное молоко, варенец, сметана, творог
Растительные масла (оливковое, подсолнечное)
Животные и кулинарные жиры
Салаты из сырых овощей, винегреты с растительным маслом, икра овощная, фруктовые салаты, сыр ( неострый)
Закуски и приправы
Острые и жирные соусы, хрен, горчица, перец
Отвар из шиповника и пшеничных отрубей, соки фруктовые и овощные (из слив, абрикосов, моркови, томатов).
Рекомендуются напитки комнатной температуры натощак в постели
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
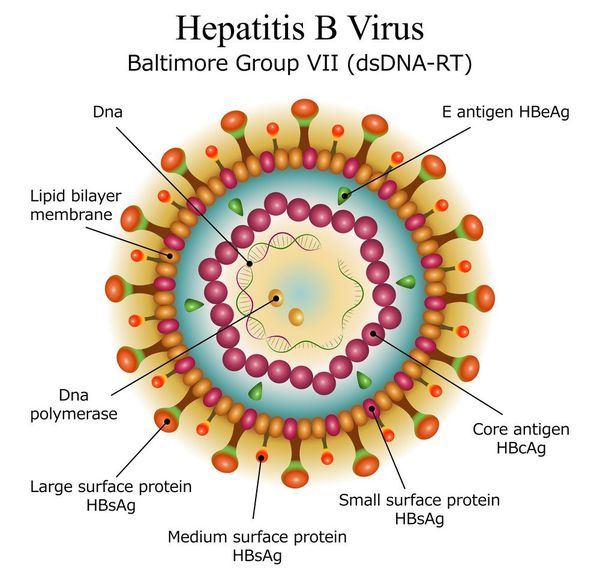
Этиология
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
Первые признаки гепатита B
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
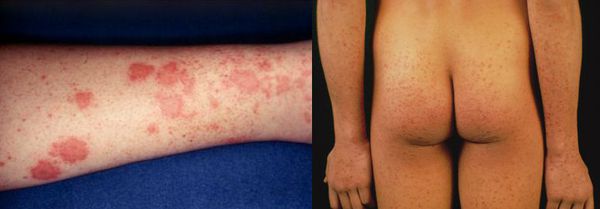
Желтушный период
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
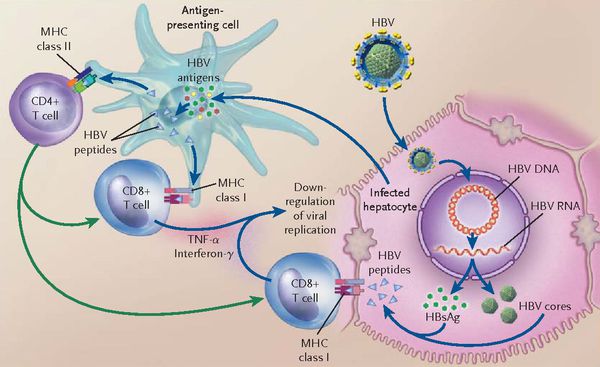
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]

Роль печени в работе организма трудно переоценить. Она участвует в пищеварении, детоксикации организма и других процессах. Это орган, который способен самостоятельно восстанавливаться, но для поддержания его здоровья важно включить в рацион определенные продукты. Врач-иммунолог, специалист по питанию Алена Парецкая расскажет о 12 самых полезных продуктах, которые нужно включать в рацион.
№1. Кофе
Кофе – спорный продукт. В исследовании, опубликованном в 2013 году, было доказано, что ежедневное употребление кофе снижает риск развития хронических заболеваний печени и их обострений. В первую очередь, речь идет о жировой болезни печени и онкопатологиях.
В другом исследовании ученые обозначили механизм этого положительного влияния на печень: основной механизм – это влияние на ферменты печени и предотвращение накопления жира в ее тканях. Еще один механизм – действие антиоксидантов на печень, укрепляющих ее защитные свойства и противостоящие онкопатологиям. Но важно отметить, что речь идет о регулярном, но умеренном употреблении кофе.
№2. Овсянка
Это источник полезной клетчатки, которая участвует в пищеварении и поддерживает его. Известно, что клетчатка овсянки полезна для печени, ведь в ней содержатся бета-глюканы.
Одно из исследований показало, что эти вещества активируют иммунную систему, подавляют воспаление, а также помогают контролировать диабет и предотвращают ожирение.
В другом исследовании, проведенном на грызунах, отмечается, что бета-глюканы помогает уменьшить количество жира, которые хранятся в печени. Однако чтобы говорить о пользе для человека, необходимы дополнительные клинические исследования.
Добавьте в рацион овсяные хлопья, которые требуют варки. Продукты быстрого приготовления, с содержанием сахара и прочих ингредиентов не приносят особой пользы для организма.
№3. Зеленый чай
Одно из исследований предположило, что зеленый чай снижает риск рака печени. Однако исследование было проведено в малочисленной группе участников. Поэтому для однозначных заверений и утверждений, необходимы дополнительные исследования.
№4. Чеснок
Чеснок стимулирует работу печени. Ряд исследований, проведенных в 2016 году, показывает, что чеснок помогает снизить массу тела и предотвратить набор лишнего веса и ожирение, что, в свою очередь, можно рассматривать как предрасполагающий фактор для развития жировой болезни печени.
№5. Ягоды
Черника, малина, клюква содержат большое количество антиоксидантов – полифенолов, защищающих печень от повреждений. Учитывая большое содержание витаминов, минералов и прочих веществ известна польза ягод для поддержания работы иммунитета.
№6. Виноград
В винограде и его косточках содержатся антиоксиданты, которые положительным образом отражаются на здоровье и работе организма и печени в частности. Известно, что регулярное употребление винограда помогает контролировать воспалительные реакции и предотвращать повреждение печени.
Специалисты рекомендуют включать в рацион свежий виноград, а также качественный сок, который оказывается полезным.
№7. Грейпфрут
Это весьма полезный продукт, содержащий несколько групп антиоксидантов, которые помогают защищать печень от повреждений, стимулируя восстановление и регенерацию клеток.
Соединения, содержащиеся в этом фрукте, уменьшают накопление жира в печени, а также стимулируют работу ферментов, которые стимулируют похудение и снижают риск развития жировой болезни печени.
№8. Растительная пища
Все разнообразие овощей и фруктов можно рассматривать как полезную пищу для здоровья печени. В обзоре 2015 года был опубликован перечень растительных продуктов, полезных для печени:
- авокадо;
- бананы;
- свекла;
- брокколи;
- коричневый рис;
- морковь;
- лимоны;
- листовые овощи и зелень;
- арбузы.
№9. Жирные сорта рыбы
Жирный сорта рыбы – основной источник Омега-3 кислот, которые контролируют воспалительные реакции в организме и участвуют в обменных процессах. Эта группа жиров положительна для полноценной работы печени и профилактики многочисленных заболеваний. Их главная роль – накопление лишних жиров и поддержание нормального уровня ферментов в печени.
Согласно рекомендациям врачей, есть жирную рыбу нужно 2 и более раз в неделю. Для тех людей, которые по каким-либо причинам не могут включать в рацион жирные сорта рыбы, рекомендовано принимать добавки с рыбьим жиром.
№10. Орехи
Включение в рацион орехов – простой и действенный способ поддержать здоровье печени и защитить ее от многочисленных болезней. В их составе большое количество ненасыщенных жирных кислот, витаминов и антиоксидантов.
В рацион рекомендовано включать грецкие орехи, миндаль, которые помогут сохранить здоровье печени. Но стоит помнить, что чрезмерное употребление орехов может оказаться вредным, ведь они высококалорийны.
№11. Оливковое масло
Включение в рацион оливкового масла без термической обработки помогает снизить окислительный стресс и улучшить функцию печени. Объяснить такое положительное влияние можно большим содержанием ненасыщенных жирных кислот.
Какие продукты вредны для печени
Общие рекомендации специалистов однозначны – сбалансированное питание, содержащее все необходимые минералы, витамины и прочие вещества помогают поддерживать здоровье печени. Тем не менее есть продукты, которые могут негативно повлиять на работу печени и их необходимо ограничивать в рационе:
1. Жирное
В эту группу продуктов можно отнести: жареное, фастфуд, полуфабрикаты, снеки и прочие закуски.
2. Крахмалистые продукты
В эту группу можно отнести: хлеб, макаронные изделия, сладкая и сдобная выпечка.
3. Сахар
Чрезмерное употребление сладостей нагружает печень, поэтому целесообразно снизить эту нагрузку.
4. Соль
Это основной источник натрия и калия, которые необходимы для нормальной работы организма. Однако чрезмерное употребление соли также оказывается вредным. Консервы, копчености и соленья содержат большое количество соли.
5. Алкоголь
Пожалуй, это самый вредный продукт для печени. И каждому важно подумать об ограничении и умеренном употреблении алкоголя.
Печень – уникальный орган, отвечающий за множество обменных процессов и защитных реакций. Ее клетки способны к регенерации и восстановлению, однако хроническое патологическое воздействие приводит к болезням, со всеми вытекающими последствиями.
Поддержать здоровье печени, особенно при наличии факторов риска и предрасположенности к болезням можно путем составления правильного рациона.
Проблема вирусного гепатита С (HCV), особенно в последние годы, стала одной из самых актуальных в современной медицине. В настоящее время уже ясно, что гепатит С является важнейшей проблемой современной инфектологии
Проблема вирусного гепатита С (HCV), особенно в последние годы, стала одной из самых актуальных в современной медицине. В настоящее время уже ясно, что гепатит С является важнейшей проблемой современной инфектологии, так как эпидемиологическая ситуация в мире, обусловленная быстрым его распространением, становится все более тревожной. Согласно последним данным, в мире насчитывается свыше 500 млн человек, инфицированных вирусом гепатита C.
Инфекционный процесс протекает в двух вариантах:
- манифестная форма HCV-инфекции — острый гепатит в желтушной или безжелтушной форме, но обязательно с симптомами гепатита (интоксикация, астеновегетативный, диспептический синдром, увеличение печени и селезенки и т. д.);
- бессимптомная (субклиническая) форма HCV-инфекции, когда отсутствуют жалобы и симптомы гепатита.
Острые манифестные формы HCV-инфекции (желтушная и безжелтушная) протекают как острый гепатит С с различной степенью тяжести заболевания (легкой, среднетяжелой, тяжелой и злокачественной). В ряде случаев наблюдается затяжное течение с длительной гиперферментемией и/или с затяжной желтухой (холестатический вариант).
В дальнейшем заболевание приводит либо к выздоровлению (15–25% случаев), либо к формированию хронической инфекции, протекающей по типу хронического гепатита с различной степенью активности.
Бессимптомная (субклиническая) форма HCV-инфекции является наиболее распространенной (до 70% всех случаев инфицирования), однако практически не диагностируется в период острой фазы. В дальнейшем субклинические формы (как и острые манифестные) завершаются выздоровлением или формированием хронического гепатита с различной степенью активности.
Таким образом, основной процент всех хронических поражений печени приходится на хроническую HCV-инфекцию, т. е. более чем у 50–75% инфицированных HCV людей в конечном итоге возникает хронический гепатит С (ХГС). При этом у каждого пятого развивается цирроз печени, а у каждого двадцатого — гепатоцеллюлярная карцинома.
Патогенез HCV-инфекции связан с прямым цитотоксическим действием вируса и нарушениями иммунологических реакций, что приводит к повреждению печени и других органов. Выявлена репликация HCV вне печени — в первую очередь, в иммунокомпетентных клетках (лимфоцитах), что снижает эффективность клеточного иммунитета и приводит к постепенному усилению вирусной инфекции.
Альфа-интерферон (α-ИФН) является базовым препаратом в лечении гепатита С с тех пор, как был открыт вирус гепатита С. В течение следующих 10 лет исследователи сфокусировали внимание на поиске оптимальных доз и длительности применения α-ИФН и подборе его комбинаций с другими препаратами.
Основное внимание было уделено синтетическим аналогам нуклеозидов. В настоящее время установлено, что наиболее эффективным из них в лечении гепатита С является рибавирин, вдвое увеличивающий эффективность монотерапии α-ИНФ.
Наибольшие успехи в лечении ХГС были достигнуты при проведении комплексной терапии с использованием пегинтерферона и рибавирина. При этом частота устойчивого вирусологического ответа увеличивается до 60–70% [1, 2, 3, 4].
В то же время число побочных эффектов существенно выше, поэтому больных, которым приходилось отменять противовирусную комплексную терапию с пегинтерфероном, в 3 раза больше, чем при аналогичной терапии с обычным α-ИФН [1].
Интерфероны обладают достаточно большим количеством побочных эффектов, в связи с чем нередко требуется снижение дозы или отмена назначенной терапии.
К числу побочных эффектов интерферонов относятся:
- гриппоподобный синдром;
- тромбоцитопения, лейкопения, анемия.
- со стороны нервной системы;
- со стороны сердечно-сосудистой системы;
- со стороны желудочно-кишечного тракта и печени;
- аллергические реакции.
В последние годы выяснилось, что недостаточная эффективность лечения гепатита С интерферонами и аналогами нуклеозидов обусловлена неспособностью организма реализовать полноценную иммунную реакцию — в первую очередь Т-клеточного типа в ответ на их введение [1, 5]. По данным исследований, у больных ХГС до лечения активность Т-хелперов CD4+(Th1) была низкой или вовсе отсутствовала. В ответ на монотерапию α-ИФН специфическая активность Th1 возрастала, но оставалась низкой, непостоянной и постепенно нивелировалась.
При этом в ответ на комбинированную терапию пегинтерфероном (пег-ИФН альфа-2а) и рибавирином у больных с полным, устойчивым ответом на нее отмечалась выраженная, непрерывная и длительная мультиспецифическая реакция специфических CD4+-клеток, сопровождающаяся существенным повышением продукции γ-ИФН.
Однако у больных, не ответивших на лечение или имевших рецидивы, отмечалась сначала такая же выраженная реакция CD4+-специфических клеток, которая затем уменьшалась или вообще исчезала.
Эти новые данные подчеркивают необходимость поиска и внедрения в инфектологию биологически активных препаратов, с одной стороны, способных к длительной активации специфических реакций Т-клеточного иммунитета, усилению активности В-лимфоцитов и макрофагов, с другой — обладающих собственной противовирусной активностью. При этом одним из важнейших требований к таким препаратам является отсутствие значимых побочных эффектов при длительном и, возможно, многолетнем применении.
В связи с этим постоянно предпринимаются попытки поиска альтернативных препаратов для лечения больных гепатитом С.
Одно из таких направлений терапии — применение препаратов, обладающих гепатопротекторным действием. В большинстве случаев в их состав входят эссенциальные фосфолипиды, которые выполняют следующие функции:
- восстанавливают целостность наружной и внутриклеточных мембран;
- восстанавливают текучесть мембран и поляризацию фосфолипидов;
- восстанавливают антигенную структуру мембран;
- нормализуют метаболизм и транспорт липидов.
Другое альтернативное направление лечения — применение глицирризиновой кислоты (ГК), получаемой из корня солодки обыкновенной [6, 7, 8, 9, 10, 11, 18].
Первые препараты на основе ГК были получены и применяются в странах Юго-Восточной Азии. Биологические эффекты ГК многочисленны:
- противовоспалительный;
- противоаллергический;
- противовирусный;
- гепатопротекторный;
- иммуномодулирующий;
- антиоксидантный.
Уже более 20 лет ГК с успехом применяется в Японии и других странах при лечении вирусных гепатитов в составе инъекционного препарата Неоминофаген С (SNMC), включающего также аминокислоты, которые усиливают действие ГК и снижают побочные эффекты α-ИНФ при совместном применении.
Выявлено гепатопротекторное действие ГК при вирусных гепатитах — как при монотерапии [12, 13], так и в комбинации с урсодеоксихолевой кислотой [14] и эссенциальными фосфолипидами [15]. При этом у больных отмечали быструю нормализацию аминотрансфераз и улучшение гистологических маркеров гепатита.
В отдельном исследовании показано, что применение ГК непрерывно в течение 10 лет более чем в 2 раза снижало частоту возникновения гепатоцеллюлярной карциномы у больных ХГС [10]. Особый интерес представляют клинические исследования по комбинированной терапии гепатита С с применением ГК и α-ИНФ у больных, не ответивших на предшествующую монотерапию α-ИНФ. В этих исследованиях было показано, что уже после 12 нед лечения элиминацию рибонуклеиновой кислоты (РНК) HCV в 3 раза чаще наблюдали в группе больных, применявших ГК и α-ИНФ, чем в группе больных, продолжавших монотерапию α-ИНФ [16, 17].
Показано, что иммуномодулирующий и противовирусный эффект ГК обусловлен активацией Т-лимфоцитов, усилением их пролиферации, продукции интерлейкина (IL2), экспрессией IL-2R специфических рецепторов и опосредованным усилением выработки γ-ИФН [9, 11].
Следует отметить, что большинство эффектов при лечении вирусных гепатитов было получено при использовании инъекционной формы ГК. Эффективность терапии вирусных гепатитов при пероральном применении ГК показана лишь в ограниченном числе работ [19, 20].
Наибольшее распространение в нашей стране получили препараты, в состав которых входят эссенциальные фосфолипиды: Эссенциале, Эссенциале Н, Лецитин, Фосфолип, Липостабил, Фосфоглив.
Сейчас в терапию больных гепатитом С включают препараты, в состав которых входит ГК (они представлены ниже):
- Фосфоглив — капсулы (0,5 г), 65 мг фосфатидилхолина и 35 мг ГК, флаконы (2,5 г), 500 мг фосфолипида и 200 мг глицирризина;
- Виусид — пакеты (3,2 г), 40 мг ГК;
- Неоминофаген С (SNMC) — ампулы (20 мл), 40 мг глицирризина.
И только один препарат включает в себя эссенциальные фосфолипиды и ГК — это отечественный гепатопротектор с противовирусной активностью — Фосфоглив.
Фосфоглив, сочетая свойства гепатопротектора (за счет эссенциальных фосфолипидов), обладает противовирусной активностью (за счет ГК) и, в отличие от препаратов, разработанных ранее, является принципиально новым. Проведенные ранее исследования показали его эффективность при лечении больных вирусными гепатитами [14, 15, 19, 20, 21].
В данном исследовании сравнивалась эффективность монотерапии различными препаратами на основе глицирризиновой кислоты у больных ХГС.
Все наблюдаемые были мужского пола в возрасте от 20 до 38 лет; длительность заболевания составляла от 2 до 5 лет у 64% обследованных, у остальных больных достоверно не установлена (антитела к HCV у них выявлены в результате скрининговых обследований).
У всех больных уровень аланиновой трансаминазы (АЛТ) в крови превышал две и более нормы, а по данным УЗИ определялись диффузные изменения в печени. Вирусная нагрузка, определенная методом полимеразной цепной реакции (ПЦР), была более 2 млн копий (5+ в разведении 1 : 10000). Биопсия не проводилась. В исследование включались пациенты с различными генотипами вируса. Назначались Виусид и Фосфоглив.
Контрольную группу составили больные в количестве 15 человек, не получавшие противовирусного лечения — им назначалась базисная терапия.
В состав Виусида входят антивирусные компоненты (ГК — 40 мг, глюкозамин — 700 мг, яблочная кислота — 400 мг), а также аминокислоты, витамины, вспомогательные вещества.
Виусид назначали по 3,2 г 3 раза в сутки; общая продолжительность курса лечения составляла 12 нед. Суммарно больные принимали по 840 мг ГК в неделю. Виусид перорально получали 12 человек.
У 12 пациентов в течение 12 нед проводилась монотерапия Фосфогливом внутривенно.
В состав Фосфоглива входят: ГК — 200 мг, фосфатидилхолин — 500 мг, вспомогательные вещества (мальтоза) — 1800 мг.
Фосфоглив назначали по 5,0 г (2 флакона) 3 раза в неделю; предварительно растворив содержимое каждого флакона в 10 мл воды для инъекций, вводили препарат внутривенно медленно. Таким образом, больные получали по 1200 мг ГК в неделю.
Анализ клинической симптоматики показал, что у больных, которым проводилась монотерапия Фосфогливом или Виусидом, достоверно быстрее — по сравнению с контрольной группой (12 ± 2) — исчезала тошнота: 1,3 ± 0,2 и 4 ± 0,5 дня соответственно. При монотерапии Виусидом пациенты отмечали улучшение аппетита через 3 ± 0,4 дня после начала приема препарата. У больных, принимавших Фосфоглив, аппетит нормализовался через 3,6 ± 1 день. У пациентов контрольной группы анорексия исчезала лишь через 9 ± 1 день. Слабость и снижение работоспособности у больных, находящихся на базисной терапии, продолжались до 12 ± 2 дня, в группах, где применяли Фосфоглив и Виусид, достоверно короче — соответственно 4 ± 1 и 3 ± 1 день.
Более быстрая и достоверная нормализация трансаминаз по сравнению с контрольной группой отмечена у больных, получавших лечение препаратами ГК.
Так, при применении Виусида снижение АЛТ до верхней границы нормы наблюдалось уже через 15 ± 1,2 дня, Фосфоглива — 16 ± 2 дня от начала лечения; на базисной терапии снижение ферментов заняло более 60 дней (рис. 1).
Однако при отмене Фосфоглива через 6–8 нед уровень вирусной РНК вновь повышался, повышались и уровни ферментов — до 1,5–2 норм. Возможно, это связано с непродолжительным (12 нед) курсом лечения. Для достижения стойкой ремиссии сроки лечения должны быть продлены (по аналогии с применением ИФН) — возможно, до года и более. Для усиления противовирусной эффективности лечения следует добавлять к терапии аналоги нуклеозидов [21].
Таким образом, применение препаратов ГК эффективно у больных ХГС, что выражается в достижении первичной ремиссии.
Наряду с более быстрым исчезновением симптомов интоксикации на фоне лечения препаратами, содержащими в своем составе ГК, у больных быстрее нормализуются ферменты (АЛТ).
Отечественный препарат Фосфоглив снижает уровень вирусной нагрузки у больных ХГС, что подтверждается при определении РНК методом ПЦР.
Литература
- Kamal S. M., Fehr J., Roesler B., Peters T., Rasenack. Peginterferon alone or with ribavirin enhances HCV-specific CD4 T-helper 1 responses in patients with chronic hepatitis C // Gastroenterology, 2002; 123(4): 1070–83.
- Pockros S., Heathcote E. J., Shiffman M. L. et al. Efficacy of pegylated (40 kDa) interferon — alpha 2a (PEGASYSTM) in randomized trials of patients with chronic hepatitis C with and without cirrhosis: correlations of virologic responses with baseline liver histology and genotype. Hepatology, 2000; 32 (suppl): 442A.
- Ершов Ф. И., Касъянова Н. В. Новые лекарственные средства в терапии вирусных гепатитов // Инфекции и антимикробная терапия. 2001. Т. 3. № 1. С. 17–24.
- Никитин И. Г., Сторожаков Г. И. Хронический гепатит С: актуальные вопросы диагностики и лечения // Российский государственный медицинский университет. Клинические перспективы в гастроэнтерологии, гепатологии. 2001. № 3 С. 7–11.
- Botarelli P., Brunetto M. R., Minutello M. A. et al. T-lymphocyte response to hepatitis C in different clinical courses of infection // Gastroenterology. 1993; 104: 58–67.
- Kroes B. H., Beukelman C. J., van den Berg A. J., Wolbink G.J., van Dijk H., Labadie R. P. Inhibition of human complement by beta-glycyrrhetinic acid // In: Immunology. 1997; 90(1): 115–20.
- Yang G., Yu Y. Immunopotentiating effect of traditional drugs-ginsenoside and glycyrrhiza polysaccharide // In: Proc. Chin. Acad. Med. Sci. Peking, Union Med. Coll 1990; 5(4): 188–93.
- Shibata S. A drug over the millenia: pharmacognosy, chemistry, and pharmacology of licorice // Yakugaku Zasshi. 2000; 120(10): 849–62.
- Yoshicava M., Matsui Y., Kavamoto H. et al. Effects of glycyrrhisin on immune-mediated cytotoxicity // J. Gastroenterol. Hepatol. 1997; 12(3): 243–48.
- Arase Y. et al. The long term efficacy of glycyrrhizin in chronic hepatitis C patients // Cancer. 1997; 79: 1494–1500.
- Miyaji C., Miyakawa R., Watanabe H., Kawamura H., Abo T. Mechanisms underlying the activation of cytotoxic function mediated by hepatic lymphocytes following the administration of glycyrrhizin // Int. Immunopharmacol. 2002; 2(8): 1079–86.
- Okamoto Toshihiro, Kajino Kazunori, Hino Okio. Hepatoprotective Drugs for the Treatment of Virus-Induced Chronic Hepatitis: From Hypercarcinogenic State to Hypocarcinogenic State. // The Japanese Journal of Pharmacology. 2001; 87(3): 177–180.
- Acharya S. K., Dasarathy S., Tandon A., Joshi Y. K., Tandon B. N. A preliminary open trial on interferon stimulator (SNMC) derived from Glycyrrhiza glabra in the treatment of subacute hepatic failure // Indian. J. Med. Res. 1993; 98: 69–74.
- Tsubota A., Kumada H., Arase Y. et al. Combined ursodeoxycholic acid and glycyrrhizin Therapy for chronic hepatitis C virus infection: a randomizeed controlled trial in 170 patients // Eur. J. Gastroenterol Hepatol, 1999; 11.
- Арчаков А. И. Фосфоглив — новый отечественный гепатопротектор. Актуальные вопросы клинической медицины. М., 2001. С. 60–68.
- Fujisawa K. Interferon therapy in hepatitis C virus (HCV) induced chronic hepatitis: clinical significance of pretreatment with glycyrhizine // Trop. Gastroenterol. 1991; 12(4): 176.
- Abe F. Effectiveness of interferon, glycyrrhizin combination therapy in patients with chronic hepatitis // C. Nippon. Rinsho. 1994; 52(7): 1817–1822.
- Van Rossum T. G.; Vulto A. G.; de Man R. A.; Brouwer J. T.; Schalm S. W. Review article: glycyrrhizin as a potential treatment for chronic hepatitis C. // Aliment. Pharmacol. Ther. (England). 1998; 12(3): 199–205.
- Ипатова О. М. Фосфоглив: механизм действия и применение в клинике. М.: ГУ НИИ Биомедхим. РАМН, 2005. 318 с.
- Учайкин В. Ф., Лучшев В. Жаров С. Н. и др. Новый отечественный фосфолипидный препарат Фосфоглив как эффективное средство при лечении больных острыми вирусными гепатитами // Клин. мед. 2000. № 5. С. 39–42.
- Учайкин В. Ф., Арчаков А. И., Ипатова О. М. и др. Фосфоглив. Лечение и защита печени. Пособие для врачей. М.: ГУ НИИ БМХ РАМН, 2004.
С. Н. Жаров, доктор медицинских наук, профессор
РГМУ, Москва
Читайте также:

