Гепатит с при остеомиелите
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
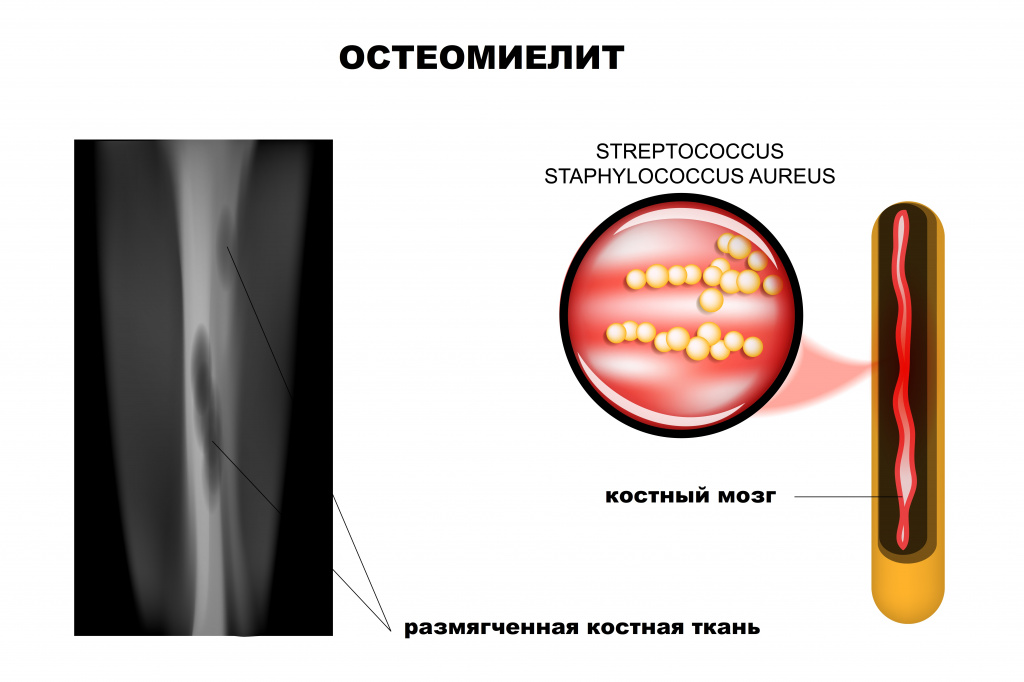
Остеомиелит: причины появления, симптомы, диагностика и способы лечения.
Определение
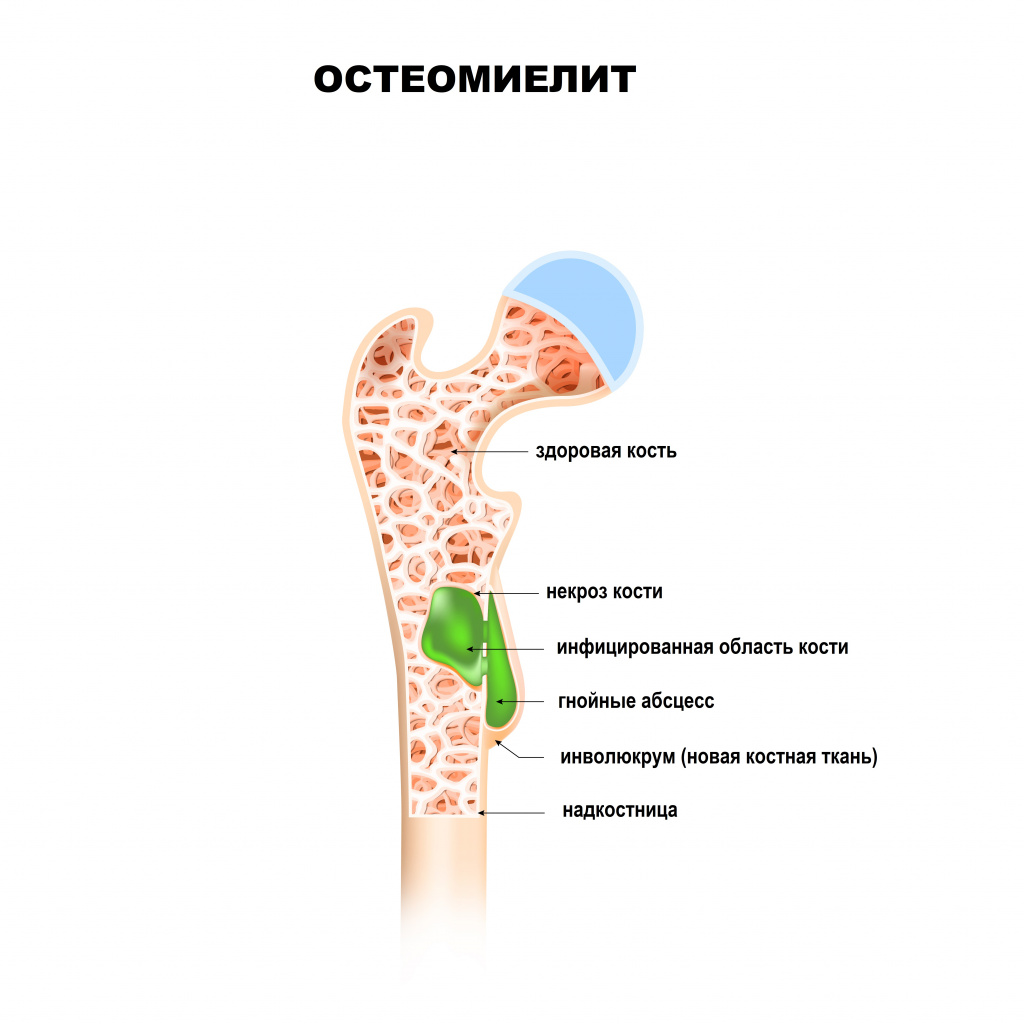
Причины появления остеомиелита
Ведущая роль в развитии заболевания принадлежит патогенным стафилококкам (золотистый стафилококк обнаруживается почти у 90% больных остеомиелитом), гемолитическим стрептококкам, грамотрицательной кишечной и анаэробной микрофлоре, грибковым инфекциям.
Специалисты считают, что в развитии остеомиелита имеют значение снижение реактивности организма больного (в результате травмы, переохлаждения, сенсибилизации) и нарушение кровоснабжения поражаемого отдела кости.
Основными путями проникновения инфекции в костную ткань являются:
- Гематогенный – патогенные микроорганизмы из какого-либо источника инфекции (например, фурункулов, кариозных зубов, воспалительных очагов в деснах, миндалинах или придаточных пазухах, легких, мочеполового тракта и др.) с током крови проникают в костную ткань, приводя к развитию остеомиелита. Воспалительный процесс начинается с внутренних слоев кости – в первую очередь поражается костный мозг, губчатое вещество кости. В последующем процесс переходит на компактное вещество (наружный плотный слой кости) и надкостницу. Данный вид остеомиелита часто встречается в детском возрасте. Особенностью костной ткани у детей является ее обильное кровоснабжение. В большинстве случаев остеомиелит развивается в зонах роста костей (метафизах). При этом чаще поражаются длинные (большеберцовая, бедренная или плечевая) кости конечностей ребенка. У взрослых гематогенный остеомиелит, как правило, поражает тело позвонков.
- Прямое инфицирование костной ткани может наблюдаться при открытых переломах, обширных, глубоких ранах. Посттравматический остеомиелит развивается вторично после открытых переломов. Особую группу составляет остеомиелитическое повреждение костей после ДТП, спортивных травм, огнестрельных и минно-взрывных ранений, поскольку в характере перелома играет роль обширное поражение окружающих тканей. При этом возникает не только дефицит костной, но и мягких тканей с образованием больших дефектов. В некоторых случаях данным путем может происходить проникновение патогенных бактерий при различных хирургических ортопедических вмешательствах.
- Инфицирование из близлежащих гнойных очагов (контактный путь) – патогенные бактерии проникают в костную ткань из длительно существующих гнойно-воспалительных очагов в окружающих мягких тканях. Данная форма в основном встречается у взрослых. В процесс обычно вовлечена одна кость, но иногда наблюдается поражение нескольких участков. Экзогенное распространение инфекции от сопредельных зараженных тканей или открытых ран вызывает около 80% случаев остеомиелита и часто имеет полимикробный характер. Факторами риска у взрослых являются мужской пол, пожилой возраст, истощение, ослабленный иммунитет, длительный прием глюкокортикоидов, гемодиализ, серповидноклеточная анемия (наследственное заболевание, которое характеризуется образованием патологического белка гемоглобина в эритроцитах) и употребление инъекционных наркотиков. Травмы, ишемия, инородные тела, пролежни, повреждение тканей лучевой терапией также предрасполагают к остеомиелиту.
Остеомиелит, обусловленный инфицированием окружающих тканей, часто локализуется в области стоп (у больных с сахарным диабетом или заболеваниями периферических сосудов).
Любой остеомиелит может перейти в хроническую форму, имея, в конечном счете, общую патофизиологию с нарушением целостности оболочки мягких тканей, наличием окружающей омертвевшей, инфицированной и реактивной новой костной ткани.
Классификация заболевания
Остеомиелит различают:
- по пути инфицирования: экзогенный и эндогенный;
- по этиологии:
- острый гематогенный остеомиелит, вызванный золотистым стафилококком, стрептококками, коагулаза-отрицательными стафилококками, Haemophilus influenzae, грамотрицательными микроорганизмами;
- остеомиелит позвоночника, вызванный золотистым стафилококком, грамотрицательными кишечными палочками, микобактериями туберкулеза, грибами;
- остеомиелит при наличии местного очага или сосудистой недостаточности, вызванный комбинацией аэробных и анаэробных микроорганизмов;
- остеомиелит, развившийся на фоне инфекции протезных аппаратов, вызванной коагулаза-отрицательными стафилококками, золотистым стафилококком, коринеформными бактериями, грамотрицательными микроорганизмами.
- острый гематогенный остеомиелит:
- генерализованный (септикотоксемия, септикопиемия),
- очаговая форма;
- после перелома,
- огнестрельный,
- послеоперационный;
- абсцесс Броди,
- альбуминозный (Оллье),
- склерозирующий (Гарре).
- острая (2-4 недели);
- подострая (от 2 недель и более):
- выздоровление,
- продолжение процесса;
- обострение,
- ремиссия,
- выздоровление.
- остеомиелит трубчатых костей (эпифизарный, метафизарный, диафизарный, тотальный);
- остеомиелит плоских костей.
К симптомам заболевания относят боль в области пораженной кости, сопровождающуюся общей реакцией организма (при остром остеомиелите) или без нее (при хроническом остеомиелите).
Первые признаки остеомиелита в острой форме:
- сильная распирающая боль в пораженной кости;
- выраженный локальный отек, который приводит к натяжению кожного покрова;
- температура тела поднимается до 38оС;
- при постукивании можно определить очаг воспаления – в этом месте пациент чувствует наибольшую болезненность.
![Кость.jpg]()
Признаки остеомиелита кости часто дополняются симптомами общей интоксикации, если инфекция распространяется на соседние ткани или проникает в кровь. У пациента в таком случае наблюдаются:
- высокая температура (около 39оС);
- сильная головная боль;
- лихорадка, озноб;
- бледные кожные покровы;
- учащенное сердцебиение;
- тошнота и рвота.
Если у пациента наблюдается хронический остеомиелит, симптомы кардинально меняются. Клиническая картина становится стертой. Основные признаки остеомиелита хронической формы:
- боль уменьшается, приобретает ноющий характер;
- появляются свищи (каналы, соединяющие гнойный очаг с внешней средой) с гнойным отделяемым, которые часто имеют выход далеко от локализации воспаления.
Развитие остеомиелита у детей сопровождается теми же симптомами что и у взрослых, хотя патология чаще протекает в легкой форме без общей интоксикации и осложнений.
Остеомиелит позвоночника обычно вызывает локальную боль в спине с паравертебральным (по сторонам позвоночного столба) мышечным спазмом, которые не поддаются консервативному лечению. На поздних стадиях заболевание может привести к компрессии спинного мозга или нервных корешков с радикулопатией и слабостью или онемением конечностей. Повышения температуры тела, как правило, не наблюдается.
Диагностика остеомиелита
При подозрении на остеомиелит необходимо выполнить следующие лабораторные исследования:
-
общий анализ крови и определение скорости оседания эритроцитов;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивный белок сыворотки крови. C-reactive Protein (CRP), quantitative; C-reactive protein test; CRP test. Краткое описание опред.
Рентгенологическое исследование считается одним из наиболее эффективных методов диагностики остеомиелита. Признаки патологии у детей видны на снимке уже на 5-й день, а у взрослых — только через 2 недели от начала воспалительного процесса.
Самым точным и эффективным видом диагностики является радионуклидная сцинтиграфия костей. С помощью специальных препаратов, накапливающихся в зоне очага болезни, можно точно выявить начало поражения кости. Однако этот метод не позволяет провести дифференциальную диагностику между инфекцией, переломами и опухолями.
Скопление гноя в мягких тканях выявляют с помощью ультразвукового исследования.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Для лечения большое значение имеет биопсия очага воспаления костной ткани (аспирационная или открытая) и посев гнойного отделяемого на флору с определением чувствительности к антибиотикам и бактериофагам.
К каким врачам обращаться
Лечение остеомиелита
Консервативные методы лечения в большинстве случаев стандартизированы и включают антибиотикотерапию с определением микробного возбудителя и чувствительности микроорганизмов к антибактериальным препаратам, противовоспалительную терапию. Большое значение имеет проведение иммуномодулирующей терапии, в том числе с использованием методов квантовой гемотерапии (реинфузия обработанной ауто- и донорской крови и др.), а в отдельных случаях гормонотерапии.
В большинстве случаев хирургическое лечение остеомиелита направлено, прежде всего, на ликвидацию очага гнойно-некротического поражения, замещение остаточных полостей или образовавшихся дефектов.
При остром гематогенном остеомиелите начальная антибиотикотерапия должна включать полусинтетические пенициллины или ванкомицин и цефалоспорины 3-го или 4-го поколения. При хроническом остеомиелите, возникающем в результате распространения инфекции с окружающих мягких тканей, особенно у больных диабетом, лечение проводят с использованием препаратов, эффективных как против грамположительных и грамотрицательных аэробов, так и против анаэробной флоры.
Осложняет лечение хронической формы заболевания нарушение кровоснабжения кости, которое затрудняет проникновение антибактериальных препаратов, снижает эффективность местного иммунного ответа в костной ткани.
Некоторые симптомы остеомиелита свидетельствуют о том, что болезнь перешла в крайне тяжелую форму. Нередко единственным выходом в этой ситуации становится хирургическое вмешательство. Главная его цель — удаление гнойного очага воспаления. Это в разы ускоряет процесс выздоровления и улучшает общее самочувствие больного.
Показания к операции:
- гнойная форма заболевания;
- флегмона надкостницы;
- наличие свищей и секвестров;
- обширное гнойное течение заболевания.
В последние годы широко разрабатываются методы закрытия костной полости, такие как мышечная или кожно-мышечная пластика.
Существуют современные методы, которые позволяют сохранить имплантаты при остеосинтезе (хирургической репозиции костных отломков при помощи различных фиксирующих металлических конструкций) в случае ранних нагноений. Это вакуумная терапия, применение гидрохирургической системы, ультразвуковой кавитации и других методов обработки ран, которые дают возможность предотвратить развитие так называемой бактериальной биопленки на поверхности имплантата, что, в свою очередь, позволяет сохранить имплантат и конечность.
Остеомиелит – тяжелое заболевание, поэтому даже при своевременном и компетентном лечении есть риск возникновения нежелательных последствий. Остеомиелит кости может вызвать как самостоятельные осложнения, так и такие, которые возникают как следствие хирургического вмешательства. Некоторые из них требуют отельного лечения. Прогрессирование гнойно-воспалительного процесса приводит к разрушению костной ткани, нарушается ее кровоснабжение, что еще больше усиливает некротические процессы в кости. Заболевание может вызвать такие нарушения:
- развитие абсцессов и свищей, нарывов в мягких тканях и на коже;
- возникновение флегмоны — пропитывания мышечных волокон гноем;
- развитие артрита с образованием гнойных масс в полостях;
- самопроизвольные переломы;
- анкилозные сращивания суставных частей;
- контрактурная неподвижность мышечных соединений.
Гнойно-воспалительные поражения костей приводят к инвалидизации около 55% пациентов. Остеомиелит может закончиться потерей конечности, если речь идет о поражении руки или ноги.
В связи с особенностью локализации остеомиелитического процесса у детей в последующем может наблюдаться замедление развития костей за счет повреждения воспалительным процессом зон роста.
Разрушение позвонков, сдавливание спинного мозга может приводить к двигательным и чувствительным нарушениям.
Профилактика остеомиелита
Для снижения риска развития остеомиелита рекомендуется:
- своевременно реагировать на возникновение инфекционных процессов в организме;
- проводить лечение гайморита, кариеса, воспаления носоглотки и верхних дыхательных путей;
- осуществлять тщательную обработку ран, обморожений и ожогов, чтобы исключить возможность их инфицирования;
- вести здоровый образ жизни, избегать чрезмерных физических нагрузок, недоедания, следить за сбалансированностью питания;
- не допускать переохлаждения организма.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Что такое остеомиелит челюсти? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дунаевской Н. В., стоматолога-ортопеда со стажем в 16 лет.
Над статьей доктора Дунаевской Н. В. работали литературный редактор Вера Васина , научный редактор Пётр Козлов и шеф-редактор Маргарита Тихонова
![Дунаевская Наталья Вадимовна, стоматолог-ортопед - Краснодар]()
Определение болезни. Причины заболевания
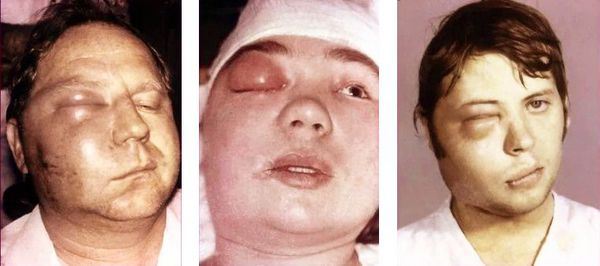
При острой форме остеомиелита в области повреждённого зуба возникает боль, которая усиливается при надавливании на челюсть. Наблюдается выраженный отёк, покраснение и припухлость, лицо становится несимметричным. Пациент жалуется на головные боли и общую слабость, температура тела повышается до 39 °C.
![Остеомилеит челюсти [19]]()
Распространённость
Острым и хроническим остеомиелитом болеют люди всех возрастов и обоих полов. Однако чаще заболевание встречается у мужчин, потому что они, как правило, несвоевременно обращаются за медицинской помощью [8] . Средний возраст пациентов составляет 39 лет [7] .
Выделяют следующие виды остеомиелита челюсти:
- Одонтогенные — развиваются из-за инфекции в зубе и составляют 74,2 % от всех случаев остеомиелита [18] .
- Травматические — возникают после травмы, например при переломе челюсти. Зачастую заболевание развивается, когда пациент обращается в больницу только на 7–10-й день после повреждения [5] .
- Гематогенные — инфекция попадает с током крови из какого-либо органа. Встречаются при хронических и острых инфекциях: скарлатине, дифтерии и хроническом тонзиллите.
Согласно статистике, 15 % больных остеомиелитом поступают в отделение в состоянии алкогольного опьянения и при опросе указывают на частый приём алкогольных напитков, 13 % сейчас или в прошлом употребляли наркотики, следовательно страдают иммунодефицитами.
У 45,7 % больных остеомиелитом, поступивших в стационар, выявлено обострение хронического процесса и нагноение мягких тканей, из которых 47,6 % случаев составляют флегмоны, а 52,4 % — абсцессы.
У 13 % пациентов с остеомиелитом челюсти выявляются гепатиты В и С, а у 2 % — ВИЧ-инфекция [5] .
Причины остеомиелита челюсти
- Позднее обращение к стоматологу — зуб долго болел, но дискомфорт подавлялся домашними методами лечения, например полосканиями с содой и солью.
- Хронические инфекционные и вирусные болезни: тонзиллит, синусит, гайморит и ангина.
- Инъекции или переливание крови, при которых инфекция может попасть в кровоток. В стоматологии часто применяют плазмолифтинг — в область слизистой оболочки дёсен инъекционно вводят обогащённую тромбоцитами плазму собственной крови пациента. При нарушении правил безопасности микробы могут попасть в кровоток.
- Травматизм, частые переломы и ранения.
- Туберкулёз и сифилис суставов.
- Аллергия.
- Иммунодефицит на фоне заболеваний или длительного приёма некоторых препаратов, например при химиотерапии.
- Стрессы, физическое и нервное истощение. При длительном стрессе нарушаются защитные функции организма и человек становится восприимчивым к инфекциям [17] .
- В очень редких случаях — нарушение функции височно-нижнечелюстного сустава.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы остеомиелита челюсти
Симптомы зависят от типа остеомиелита, течения болезни и степени поражения тканей.
Симптомы острой формы остеомиелита подразделяются на два вида:
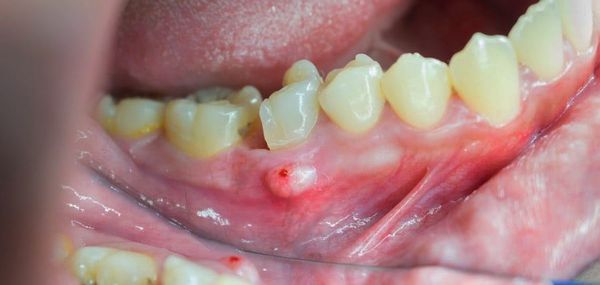
После острой стадии наступает подострая. На десне образуется гнойничок или свищ, через который гнойные выделения и воспалительная жидкость выходят наружу.
![Свищ на десне]()
Затем боль утихает, но очаг инфекции остаётся, поэтому сохраняется высокая температура и нарастает слабость. Если в этот период не обратиться к врачу, то инфекция распространится по всему организму и человек может погибнуть.
Хроническая форма длится от нескольких месяцев до нескольких лет. Описанные выше симптомы то появляются, то стихают или даже полностью исчезают. При длительном течении болезни зубы становятся подвижными, челюсть утолщается и могут измениться контуры лица.
Как правило, при хроническом остеомиелите пациенты не обращают внимания на болезненные симптомы, а повышение температуры и слабость связывают с простудными заболеваниями [4] .
Патогенез остеомиелита челюсти
Выделяют три теории происхождения остеомиелита:
- Инфекционно-эмболическая теория. Основоположники этой теории считали, что костная ткань воспаляется из-за нарушения кровоснабжения. Инфекция оседает в кровеносных сосудах и закупоривает мелкие капилляры. В результате этого питательные вещества и кислород не поступают к кости, возникает гнойное воспаление и некроз. Данная теория признана некорректной после того, как было подробно исследовано строение кровеносной системы, костей и окружающих тканей [7] .
- Нервно-трофическая теория. Её приверженцы полагают, что остеомиелит развивается при обострениях болезней зубов, например при периодонтите. Также к болезни приводят нарушения в работе иммунной системы. При частых обострениях заболеваний зубов наступает сенсибилизация — иммунные клетки перестают распознавать инфекцию и развивается гнойно-некротический процесс.
- Гематогенная теория. Первоначально воспаление развивается в костном мозге и проявляется отёком и покраснением кожи. Из-за отёка увеличивается внутрикостное давление и, как следствие, сдавливаются сосуды в костном канале. Это приводит к закупорке сосудов и развитию гнойно-некротического процесса [13][14][15] .
Остальные причины — травмы, аллергия, стрессы, нарушение функции височно-нижнечелюстного сустава — провоцируют развитие остеомиелита без хронического воспаления в зубе. Такой остеомиелит можно отнести к неодонтогенному: травматическому и аллергическому. Но и в этом случае заболевание развивается на фоне нарушенного движения крови по сосудам, ухудшения её свёртываемости и гнойно-некротических процессов.
Классификация и стадии развития остеомиелита челюсти
Остеомиелит классифицируют в зависимости от распространённости, источника инфицирования и рентгенологических признаков.
Виды остеомиелита челюсти
Отдельно выделяют нетипичный остеомиелит челюсти, когда процесс протекает бессимптомно: температура тела не повышается, костная ткань разрушается незначительно, свищи не образуются. Такую форму называют первично-хроническим остеомиелитом [7] [8] .
Стадии остеомиелита челюстей
- Острая — длится 14 суток.
- Подострая — наступает на 15–20-е сутки.
- Хроническая — от 30 суток до нескольких лет.
- Обострение хронического остеомиелита [8] .
Осложнения остеомиелита челюсти
Среди осложнений остеомиелита можно выделить местные и общие. Местные возникают непосредственно в полости рта, а общие затрагивают весь организм. Общие осложнения приводят к тяжёлым последствиям, долго лечатся и иногда заканчиваются гибелью пациента.
Местные осложнения:
- разрушение кости;
- выпадение зубов из-за увеличения их подвижности;
- хроническое воспаление в полости рта;
- появление кист внутри челюсти, что характерно для острой фазы заболевания;
- контрактура височно-нижнечелюстного сустава — состояние, при котором сложно или невозможно открыть рот; ;
- флегмона — разлитое гнойное воспаление мягких тканей;
- лимфаденит — множественное увеличение лимфатических узлов [4][9] .
![Флегмона при остеомиелите челюсти]()
Общие осложнения:
Диагностика остеомиелита челюсти
Диагностика заболевания включает:
- сбор жалоб;
- визуальный осмотр;
- лабораторные исследования;
- инструментальные методы.
Сбор жалоб
- спрашивает о недавних травмах челюстно-лицевой области;
- выясняет, есть ли общие соматические заболевания, например сахарный диабет, болезни мочеполовой системы и желчнокаменная болезнь;
- уточняет, когда возникли симптомы, проявились ли они впервые или уже были раньше;
- узнаёт, как давно пациент посещал стоматолога.
Осмотр
Врач обращает внимание на бледность кожи и асимметричность лица, вызванную отёком мягких тканей. При ощупывании выявляется, что регионарные лимфатические узлы с поражённой стороны увеличены и болезненны. Пациент с трудом открывает рот, язык обложен налётом, изо рта исходит неприятный запах [7] .
При осмотре полости рта заметны покраснение и отёк слизистой оболочки в области больного зуба и близлежащих тканей. Зуб разрушен, подвижен при пальпации, боль усиливается при постукивании по нему. Подвижными и болезненными также могут быть несколько неповреждённых зубов в зоне поражения.
Лабораторные исследования
- Общий анализ крови. На активный воспалительный процесс указывают:
- повышение СОЭ до 40–70 мм/ч;
- лейкоцитоз, сдвиг лейкоцитарной формулы влево;
- положительная проба на С-реактивный белок;
- уменьшение альбуминов и повышение глобулинов;
- рост показателей активности щелочной и кислой фосфатазы.
- Биохимический анализ крови — позволяет исключить сахарный диабет и оценить функции почек и печени.
- Общий анализ мочи — при остеомиелите в ней появляется белок, клетки крови, гиалиновые и зернистые цилиндры.
Инструментальные методы диагностики
Компьютерная томография (КТ) — самый информативный метод диагностики остеомиелита челюсти. Это 3D-исследование, которое позволяет определить очаг инфекции и степень выраженности воспаления, его длительность и характер. С помощью КТ можно выявить не только крупные, но и мелкие образования, единичные и групповые, а также проанализировать, насколько далеко распространилась инфекция.
![Компьютерная томография]()
В некоторых случаях в свищевой ход вводят контрастное вещество. Такой метод исследования с контрастом называется фистулографией [9] [10] .
Рентгенография в первую неделю, как правило, не выявляет изменения в кости — в этот период воспалена только верхушка корня зуба. К концу второй недели кость разрушается и становится прозрачнее.
Дифференциальная диагностика
- между видами остеомиелита: одонтогенным, травматическим и гематогенным;
- острым периоститом;
- добро- и злокачественными новообразованиями;
- поражением полости рта специфическими инфекционными заболеваниями: туберкулёзом, сифилисом, актиномикозом.
Лечение остеомиелита челюсти
Лечение проводится только в стационаре под наблюдением врача и может быть медикаментозным и хирургическим [9] . По отдельности эти методы мало результативны и даже могут навредить пациенту. Схемы лечения зависят от стадии заболевания.
Лечение острого и подострого остеомиелита
При первом посещении срочно удаляют запущенный повреждённый зуб. Затем полость рта тщательно промывают антибиотиками. Это необходимо сделать, чтобы убрать из раны микробов и гной.
В следующие дни рану обрабатывают дезинфицирующими средствами и вводят инъекции противомикробных препаратов. С их помощью удаётся воздействовать непосредственно на очаг инфекции и не дать ей распространиться. В дополнение к основному лечению применяют питательные составы с витаминами С и группы В.
На подострой стадии болезни важно сдержать распространение инфекции и не дать воспалению перейти на окружающие ткани.
Для этого применяют:
- капельницы с антибиотиками;
- препараты, снижающие или подавляющие воспаление;
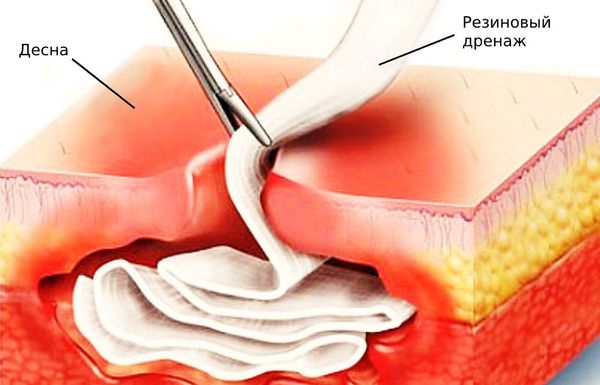
- резиновый дренаж для оттока экссудата.
![Резиновый дренаж]()
Также в кровоток вводят витаминные комплексы и препараты, очищающие организм от микробов и продуктов их жизнедеятельности. Конкретные лекарства и дозировки подбирает лечащий врач.
Дополнительной терапией после основного лечения могут стать методы физиотерапии: УВЧ-терапия или лечение непостоянными токами. Считается, что они ускоряют процессы заживления [7] [16] .
Лечение хронического остеомиелита
При появлении некротизированных полостей с распадом кости и окружающих её тканей потребуется операция. Для этого повреждённую область рассекают, поражённые участки убирают и накладывают шину. В дальнейшем с помощью рентгенологических методов врач контролирует, как восстанавливается костная ткань [11] .
Чтобы помочь организму бороться с инфекцией, дополнительно принимают антибиотики в таблетках. Чаще всего назначают Метронидазол и усиливают его эффект препаратами из группы цефалоспоринов 3–4-го поколения.
Если состояние пациента не улучшается, то добавляют фторхинолоны или Рифампицин. Основная задача антибиотиков — не дать бактериям размножаться [7] . Лекарства помогают уменьшить воспаление и удержать патологический процесс в пределах поражённого участка.
Также ротовую полость ежедневно обрабатывают бактерицидными средствами, применяют капельницы с витаминами и плазмозамещающими жидкостями, которые очищают организм от токсинов.
Дополнительно рекомендовано полоскать рот настоями ромашки, зверобоя, мяты и окопника. Фитосредства уменьшают воспаление, ускоряют выздоровление и практически не имеют побочных эффектов.
Прогноз. Профилактика
Если пациент при первых признаках остеомиелита обращается к врачу, то прогноз благоприятный. Если же болезнь запущена, то делать какие-либо выводы сложно: неизвестно, хватит ли у организма сил для борьбы с инфекцией. В тяжёлых случаях могут развиться опасные осложнения, от которых человек может погибнуть [9] .
Самым непредсказуемым является гематогенный остеомиелит. Развитие всех других форм, как правило, можно предотвратить. Для этого достаточно придерживаться простых правил:
![Николаенко Анастасия Александровна, инфекционист - Рязань]()
К врачу-инфекционисту обратилась 45-летняя женщина с положительным результатом анализа на антитела к гепатиту С.
Жалобы
Никаких симптомов болезни и других проблем со здоровьем пациентка не испытывала. Боли в желудочно-кишечном тракте не было.
Анамнез
При подготовке к операции пациентка прошла необходимые обследования, среди которых был обязательный анализ на вирусные гепатиты. Анализ на гепатит оказался С положительным.
За последние полгода женщина не посещала стоматологов и других операций не делала. Длительное время ходила к мастеру маникюра в один и тот же салон красоты.
Обследование
- общее состояние удовлетворительное;
- печень в пределах нормы (гладкая и эластичная, выступает на 1 см из-под края рёберной дуги);
- кожа и слизистые оболочки чистые, нормального цвета;
- язык влажный с небольшим беловатым налётом на корне;
- дыхание в лёгких в норме, без хрипов;
- живот мягкий, безболезненный, не вздут;
- стул и мочеиспускание в норме.
Так как ранее у пациентки выявили антитела к гепатиту С, а ВИЧ и гепатит В не подтвердились, женщину направили на дообследование:
- биохимический анализ крови — все показатели в норме;
- общий анализ крови — уровень тромбоцитов снижен до 150х10⁹/л;
- развёрнутый анализ крови на гепатит В — антитела не выявлены;
- анализ на антитела к гепатиту С — положительный;
- анализ крови методом ПЦР (полимеразной цепной реакции) — обнаружена РНК гепатита С, генотип 3а;
- УЗИ органов брюшной полости — печень увеличена, структура неоднородная (диффузная), найдены признаки хронического холецистита;
- фибросканирование — обнаружен фиброз (рубцевание) печени 1-й степени по шкале METAVIR.
Диагноз
Хронический вирусный гепатит С минимальной биохимической активности, генотип 3а и фиброз печени 1-й степени.
Лечение
Чтобы наблюдать за течением болезни, пациентку поставили на диспансерный учёт. Ей рекомендовали регулярно посещать инфекциониста и пройти противовирусную терапию.
Женщина исправно принимала противовирусные препараты и вовремя сдавала контрольные анализы. Уже через две недели анализ ПЦР на РНК дал отрицательный результат.
По прошествии полного курса лечения все показатели биохимического и общего клинического анализа крови также были в пределах нормы.
Пациентка оставалась под наблюдением врача в течение трёх месяцев после лечения. По истечению этого срока она сдала контрольные анализы ещё раз — все показатели были в норме.
С учётом проведённой терапии, низкого уровня фиброза печени и устойчивого положительного вирусологического ответа на лечение женщину сняли с учёта.
Заключение
Поэтому пациенты должны быть аккуратны при выборе стоматологической клиники, салона красоты или других заведений, связанных с инвазивными процедурами, например нанесением татуировок, проколами для пирсинга и др.
У нас в стране нет обязательного обследования на вирусные гепатиты, но его желательно периодически проходить всем жителям, особенно тем, кто входит в группу риска.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Тромбоцитоз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Тромбоциты – клетки крови, которые участвуют в процессе ее свертывания. Их основная роль – образование тромба, или сгустка крови, закрывающего рану при кровотечении.
Избыточное количество тромбоцитов в крови называют тромбоцитозом - данное состояние часто протекает бессимптомно и может быть опасным для жизни.
Разновидности тромбоцитозов
Под тромбоцитозом в широком смысле понимают увеличение количества тромбоцитов в периферической крови выше 400 тыс./мкл.
![Тромбоцитоз.jpg]()
С точки зрения патологического процесса тромбоцитоз подразделяют на первичный и реактивный.
Реактивный тромбоцитоз возникает вследствие патологического процесса без участия гемопоэтических (кроветворных) стволовых клеток, часто это нормальная реакция на кровотечение.
Первичный тромбоцитоз развивается в результате нарушения системы кроветворения и деления стволовых клеток в костном мозге.
Возможные причины тромбоцитоза
В редких случаях тромбоцитоз сохраняется и во взрослом возрасте.
Патологические механизмы, приводящие к развитию тромбоцитоза, многообразны и требуют дифференциального подхода к диагностике.
Реактивное повышение количества тромбоцитов наблюдается в следующих случаях:
- Инфекционно-воспалительные заболевания - одна из самых частых причин реактивного тромбоцитоза. Количество тромбоцитов в периферической крови увеличивается при пневмонии, сепсисе, остеомиелите, а также после хирургических вмешательств и травм. При системных воспалительных заболеваниях соединительной ткани, например при ревматоидном артрите, повышается уровень цитокинов, которые стимулируют образование тромбоцитов. По мере уменьшения признаков воспаления снижается и количество тромбоцитов.
- Железодефицитная анемия – распространенное заболевание, которое встречается во всех возрастных группах.
Если дефицит железа развился на фоне хронической кровопотери, при обследовании выявляется тромбоцитоз.
При повышении уровня тромбоцитов до 600–800 тыс./мкл возрастает риск артериальных тромбозов и, как следствие, инфарктов и инсультов.
Тромбоцитоз в некоторых случаях ассоциирован с мутациями, характерными для миелопролиферативных заболеваний: истинной полицитемии, идеопатического миелофиброза и эссенциальной полицитемии. В данном случае прослеживается наследственный характер заболевания (у родственников диагностированы миелопролиферативные патологии). В костном мозге активируется деление стволовых клеток вследствие генетического дефекта. Симптомы зависят от основного заболевания и напрямую с ним связаны.
-
Истинная полицитемия характеризуется повышением образования форменных элементов крови и их количества в периферической крови.
Это ведет к замедлению кровотока в сосудах, склонности к образованию тромбов и нарушению кровообращения.
Вначале заболевание протекает бессимптомно. Часто болезнь выявляется случайно при выполнении клинического анализа крови по любым другим показаниям.
Диагностика и обследования при тромбоцитозе
При выявлении тромбоцитоза в клиническом анализе крови врач назначит комплекс лабораторно-инструментальных методов обследования с целью установления причины, вызвавшей данное состояние.
-
Клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:



![Остеомилеит челюсти [19]](https://probolezny.ru/media/bolezny/osteomielit-chelyusti/osteomileit-chelyusti-19_s.jpg)