Гепатит в признаки после прививки
Обновлено: 24.04.2024
Начитавшись слухов в интернете об опасностях лекарств, в том числе вакцин, можно испытывать болезненный страх в принятии решения прививать ребенка. Педиатры говорят, что у них на участках есть такие родители, которые отказываются от вакцинации для своего ребенка из-за заблуждений и страхов.
Как рождаются мифы о вакцинации? Эксперты говорят, что это связано как раз с успехом программ вакцинации. Это известный факт - случаи заболевания в связи с массовой иммунизацией почти исчезают, люди думают, что опасности нет и можно не прививаться.
Но это не так: мы защищены только потому, что массово прививаемся. Высокий охват вакцинацией необходим для предотвращения инфекций. Как показывает опыт, вспышки дифтерии, кори и полиомиелита вернулись из-за отказа людей прививаться.
Как и любое лекарственное средство, вакцины при введении могут вызывать побочные эффекты. Большинство из них - незначительные и быстро проходящие, например, боль в месте укола или незначительное повышение температуры тела. Очень серьезные побочные эффекты встречаются крайне редко, о них нужно сообщать в контролирующие органы (Роспотребнадзор, Росздравнадзор), где эти случаи тщательно разбирают.
Осложнения инфекций, от которых защищают вакцины, гораздо более тяжелые, чем обычные реакции на введение вакцины. Например, полиомиелит может вызвать паралич, корь может вызвать энцефалит и слепоту, многие вакциноуправляемые инфекции могут даже привести к смерти (поэтому и разработаны прививки против них). Преимущества вакцинации значительно перевешивают риски, без вакцинации опасные инфекции быстро вернутся
Вакцинопрофилактика является наиболее надежной мерой предупреждения инфекционных заболеваний. Однако медицинские иммунобиологические препараты (МИБП) могут вызывать вакцинальные реакции, а в редких случаях - тяжелые осложнения.
Разберем основные мифы об опасности прививок.
Миф № 1. АКДС вызывает много осложнений
Все побочные действия после прививки делятся на ожидаемые нетяжелые реакции, тяжелые реакции и осложнения. Повышение температуры тела является ожидаемой реакцией, иммунитет реагирует на введение вакцины. Обычно купируется применением жаропонижающего средства. Осложнения – это ненормальная реакция.
Клинические расстройства, возникающие вследствие проведения профилактической прививки и несвойственные обычному течению вакцинального процесса, имеющие с прививкой очевидную или доказанную связь, расценивают как патологические вакцинальные реакции и расследуют таким же образом, как поствакцинальное осложнение (ПВО).
Осложнения встречаются гораздо реже обычных побочных реакций. Если же осложнения на конкретную вакцину встречаются часто, то партия вакцины снимается с применения до проведения повторного контроля качества.
Перечень осложнений вакцинации. Перечень поствакцинальных осложнений, вызванных профилактическими прививками, включенными в национальный календарь профилактических прививок, и профилактическими прививками по эпидемическим показаниям, дающих право гражданам на получение государственных единовременных пособий.
Если врач рассчитывает риск развития реакций на обычную цельноклеточную коклюшную вакцину как достаточно высокий, то он имеет возможность рассмотреть применение бесклеточной коклюшной вакцины, частота развития ожидаемых реакций на которую может быть до 13 раз меньше.
Миф № 2. Прививка от гепатита В действует на печень
Действительно, вакцинация против вирусного гепатита “влияет на печень”. Защищает ее от заболеваний, вызванных вирусными гепатитами А и В и от осложнений этих гепатитов. Прививка против гепатита В - ЗАЩИТА печени от рака, так как вирус может привести к циррозу и раку печени. Проведенное исследование (И.В. Фельдблюм и соавторы; 2015) показало, что вакцинация новорожденных против гепатита В не влияет на частоту развития желтухи у привитых и даже немного снижает эту частоту.
К тому же все вакцины против этого заболевания содержат не вирус, а частички-антигены, необходимые только для формирования иммунитета, они даже теоретически не могут вызвать развитие инфекции печени.
Миф № 3. Вакцины вызывают аутизм
Как обычно, вакцины вызывают много шума, но никто не разбирается из-за чего. Корни этих слухов исходят из статьи, опубликованной английским доктором Уэйкфилдом. Он пришел к выводу, что у большинства из 170 наблюдаемых им детей причиной аутизма стала прививка комбинированной корь-паротит-краснушной вакциной и особенно ее коревым компонентом. Что примечательно и в то же время абсурдно, в этой же статье доктор предложил раздельные прививки (включая ту же коревую), как альтернативу.
Несколько групп британских ученых опровергли выводы Уэйкфилда, а Минздрав Великобритании и ВОЗ признали работу Уэйкфилда ненаучной ввиду ряда грубых нарушений методики проведения научных исследований. Генеральный медицинский совет Великобритании (GMC) лишил его права заниматься медицинской деятельностью.
Члены совета признали Эндрю Уэйкфилда виновным в серьезном должностном проступке, нарушении профессиональной этики, сокрытии конфликта интересов и т.п. (более 30 пунктов обвинения) при проведении и публикации исследования в 1998 году.
В феврале 2010 года журнал The Lancet, опубликовавший упомянутую статью, официально отказался от нее. Тогда же Уэйкфилд признал свою вину в ряде нарушений и отказался от поста исполнительного директора созданного им центра по лечению аутизма в США.
Вынося вердикт об исключении исследователя из врачебного регистра Великобритании, глава GMC Сурендра Кумар (Surendra Kumar) заявил, что его деятельность повредила репутации всей медицинской профессии, и примененные санкции являются "единственными подобающими" и "пропорциональными".
Множество достоверных научных исследований не установили связи вакцинации аутизма и вакцинации.
Однако миф успел сделал свое дело, и следствием паники, посеянной среди родителей, стало увеличение отказов от прививок против кори и возвращение вспышечной заболеваемости корью в ранее благополучных странах.
Удивительно, но некоторые родители до сих пор ошибочно связывают развитие аутизма с вакцинацией, хотя эта связь давно научно опровергнута. В то же время ряд современных исследований показывает, что предпосылки к развитию расстройств аутистического спектра закладываются уже при формировании зародыша из-за случайных генетических аномалий.
Миф №4. Детям первого года жизни вводится слишком много вакцин, это перегружает иммунную систему
Простой прием пищи вводит новые антигены в организм, а многочисленные бактерии уже живут на коже, в полости рта, носа и кишечника. Ребенок подвергается воздействию значительно большего числа антигенов в результате простуды или ангины, чем при введении вакцины.
Ключевые преимущества введения нескольких вакцин или многокомпонентных вакцин за один раз - меньшее количество уколов и меньшее количество визитов в клинику.
Миф № 5. Лучше пусть ребенок переболеет и получит иммунитеn после болезни, чем после прививки.
Это опасное заблуждение. А Вы знаете, что иммунитет после ряда болезней совсем нестойкий и переболевших требуется далее ревакцинировать по обычному графику, даже если человек перенес, например, дифтерию, пневмококковую, менингококковую или ХИБ-инфекцию? Кроме того, любая натуральная инфекция довольно тяжело протекает и может вызвать серьезные осложнения.
Вакцины взаимодействуют с иммунной системой, приводя к выработке иммунного ответа, но они не вызывают заболевания.
Миф № 6. Вакцины содержат консерванты, которые опасны для здоровья
Компоненты современных вакцин, в том числе консерванты, применяются много лет и изучены на безопасность. Консерванты, которые добавляют в некоторые вакцины для сохранения их стерильности, широко используют в мире. В тех дозах, в которых консерванты добавляются в вакцины, они не представляют риска для здоровья. Ряд вакцин для сохранности не требует добавления консервантов и производится без них.
Таким образом, ореол мифов, окружающий вакцинацию, может приводить к опасным заблуждениям и отказам от вакцинации. Принимая такие мифы за истину, люди наносят непоправимый вред сохранению здоровья и детей, и взрослых.
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
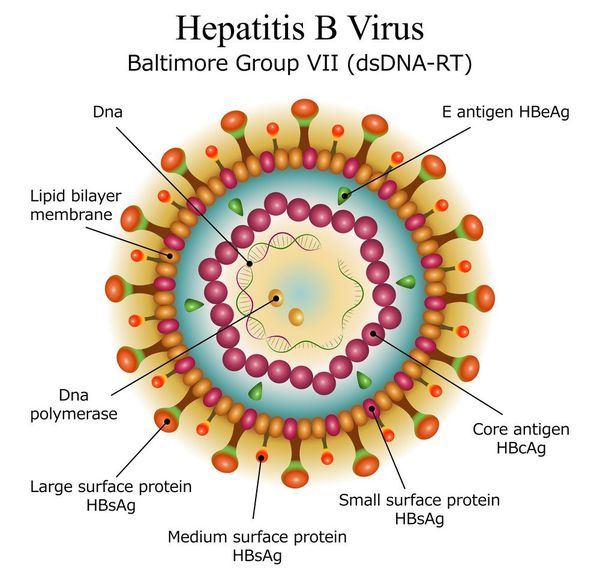
Этиология
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
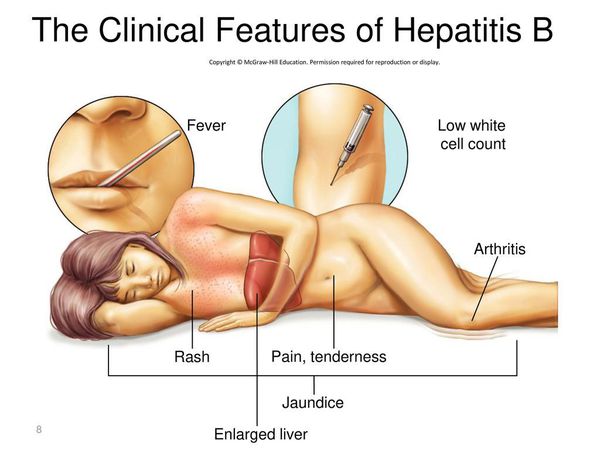
Первые признаки гепатита B
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
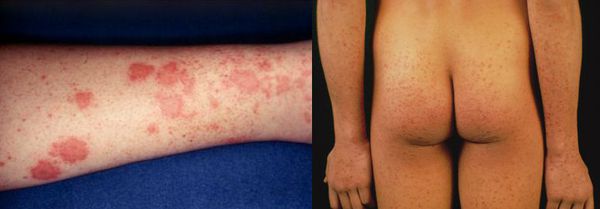
Желтушный период
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
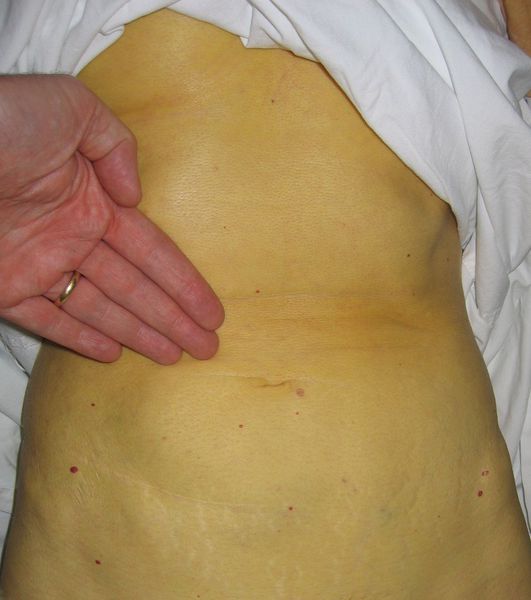
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
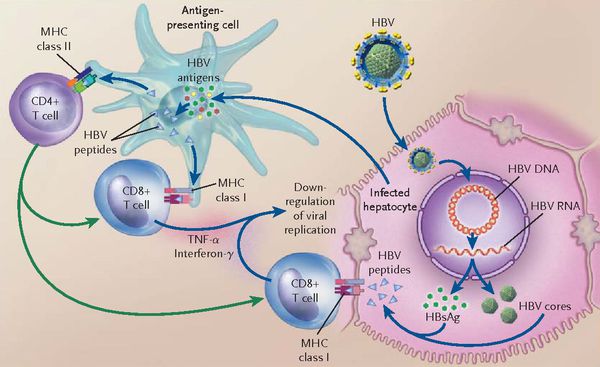
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]
Вакцинация – безусловно, защищает человека от опасных болезней и спасла немало жизней, но у многих отношение к ней, мягко скажем, неоднозначное. Людей пугают возможные осложнения, вплоть до серьезных. И хотя статистика утверждает, что процент не то что осложнений, а даже простых побочных реакций от современных прививок крайне незначительный, впечатлительных людей, особенно мам, можно понять: что им до статистики, если речь идет о здоровье их родного ребенка.
В этой статье мы расскажем о возможных последствиях прививок, как отличить типичные поствакцинальные реакции от осложнений, опишем наиболее часто встречающиеся и посоветуем, что делать в подобных случаях.
Реакции и осложнения после прививки
С точки зрения организма любая вакцина – это попытка внедрить в него чужеродные вещества, на что наш организм, естественно, реагирует. Как правило, вакцинация проходит либо бессимптомно, либо с незначительными побочными реакциями: они не продолжительные, не стойкие и не приводят к каким-либо тяжелым последствиям для здоровья.
Но в очень редких случаях случаются серьезные осложнения с риском стойких нарушений здоровья. Правда, стоит сказать, что различить постпрививочные реакции и поствакцинальные осложнения иногда бывает затруднительно – симптоматика зачастую совпадает: принято даже называть реакции и осложнения единым термином "побочные реакции".
Поствакцинальные реакции
Поствакцинальные реакции – это нормальная реакция организма на введение вакцины. Все они характеризуются небольшой продолжительностью (как правило, 1-2 дня, максимум до 5), проходят сами без внешнего вмешательства и, что самое важное, не вызывают никаких отрицательных последствий для организма привитого человека.
Конкретные реакции во многом зависят от вида вакцины (для живых вакцин они могут быть похожи на симптомы болезни), и их принято делить на местные и общие.
Местные реакции
Это реакции, локализованные в месте введения вакцины. Самые типичные:
- Покраснения и уплотнения, отек, уплотнения лимфоузлов
- Болезненные ощущения
- Аллергическая сыпь
Это типичные реакции на нарушение кожного покрова при уколе и появление в организме "чужаков". Но надо быть внимательным: если, например, покраснение больше 8 см, а отек – 5 см, стоит посоветоваться с врачом. Болезненные ощущения должны проходить в течение 1-3 дней, если боль сильная или мешает спать, можно дать обезболивающее.
При повторной вакцинации местные реакции возникают чаще: например, для АКДС – до 50%, пневмококковой – до 20%, для остальных прививок – от 5 до 15%. Из живых вакцин чаще всего замечены местные реакции для БЦЖ (от туберкулеза).
Иногда вакцины специально изготавливаются так, чтобы вызвать местные реакции – это повышает иммунный ответ организма. Для таких вакцин (АКДС, АДС, от гепатита А, В) местные реакции закономерны и не должны вызывать беспокойства.
На местные реакции и их интенсивность влияет и метод введения вакцины: лучше это делать внутримышечно, так как мышцы хорошо снабжаются кровью – в результате вакцина быстрее всасывается и повышается эффективность вакцины.
Подробнее c местными реакциями вы можете ознакомиться в отдельной статье.
Общие реакции
Реакции, затрагивающие организм в целом, но быстро проходящие, не вызывающие последующих осложнений. Наиболее типичные из них:
Нормальные реакции
Приведем нормальные реакции на некоторые вакцины, в том числе входящим в национальный календарь прививок:
- АКДС – место инъекции может болеть и наблюдаться небольшой отек, непродолжительное, до 3-х дней повышение температуры до субфебрильного и даже фебрильного уровня.
- БЦЖ – папула в месте укола, которая эрозируется и на её месте остается рубчик.
- Гепатит В – возможна боль в месте укола не более 3 дней.
- ОПВ – без общих реакций.
- Корь – невысокая температура может появиться на 7-12 день, держится она не более 3-х дней и не требует жаропонижающих препаратов. Крайне редко встречается коревая сыпь.
- Краснуха – через 6-14 дней могут проявиться простудные симптомы: невысокая температура, першение в горле, насморк, но всё это быстро проходит без постороннего вмешательства.
- Эпидемический паротит – боль в месте инъекции, небольшое повышение температуры и легкое недомогание на 5-15 день.
- Ветряная оспа – в течение 3 недель могу появляться небольшое число элементов ветряночной сыпи, небольшое повышение температуры.
- Ротавирусная инфекция – повышение температуры, рвота и диарея, которые быстро проходят.
- COVID-19 в большинстве случаев носят легкий или умеренный характер и являются непродолжительными: повышение температуры, слабость, головная боль. боль в мышцах, озноб, диарея, боль в месте инъекции. Вероятность возникновения какого-либо из указанных побочных эффектов различается в зависимости от вакцины.
Более серьезные и продолжительные реакции возможны, однако встречаются крайне редко. Кроме того, вакцины постоянно проходят новые проверки. Это делается, что выявить редкие побочные эффекты.
Приведенный перечень возможных побочных явлений ни в коем случае не претендует на полноту и абсолютную истину: мы просто хотим успокоить родителей, чьим детям сделали прививки.
Частота побочных реакций
Последствия применения известных вакцин хорошо изучены, в том числе и частота побочных реакций: они встречаются не более чем у 10% привитых, а в 95% случаев симптомы настолько незначительны, что не требуют обращения к врачам. Вакцина против краснухи в среднем в 5% случаев вызывает общие реакции, против гепатита В – 7% местных реакций.
Что касается возможных осложнений, то они встречаются несравненно реже побочных реакций: для большинства вакцин – 1 случай на миллион и более прививок, а тяжелые – еще на порядок реже.
Сроки возникновения реакций
Обычно рано (в течение нескольких часов) проявляются побочные реакции на инактивные вакцины, но они слабо выражены и быстро проходят.
Как правило, побочные действия вакцин проявляются в пределах 4 недель, и лишь после БЦЖ побочные реакции могут наблюдаться даже через 14 недель.
Реакции на живую вакцину от кори не могут проявиться ранее 4 дней и позднее 12-14 дней, для полиомиелитной и паротитной вакцин – 30 дней.
Поствакцинальные осложнения
Поствакцинальные осложнения, в отличие от побочных реакций, протекает гораздо сложнее и могут иметь тяжелые последствия. Но и встречаются они намного реже – примерно по одному случаю на миллион прививок. При этом не лишним будет напомнить, что аналогичные осложнения в случае заболевания, от которого защищает прививка, случаются в сотни раз чаще.
Причины осложнений
Можно выделить три основные группы причин возникновения осложнений после вакцинации:
- Реактогенные свойства вакцины зависят от её компонентов, иммунной активности препарата, изменения свойств вакцинного штамма, загрязнения вакцины. Наиболее реактогенные – АКДС и БЦЖ, самые "тяжелые" препараты используются в вакцинах против краснухи, паротита, гепатита В, полиомиелита.
- Особенности организма: скрытые патологии, которые могут обостриться из-за реакции организма на вакцину, склонность организма к аллергии, аутоиммунные патологии, ослабленный иммунитет и другое.
- Нарушения техники прививки медицинскими работниками, к сожалению, являются одними из самых частных причин осложнений после прививки: неверная дозировка, плохая стерилизация, неверная техника иммунизации или нарушены инструкции, использован неправильный растворитель, вакцина неправильно разведена или не перемешана, неправильное хранение, не учтены противопоказания.
Виды поствакцинальных осложнений
Все возможные осложнения после прививки можно условно разделить на несколько групп:
- Реакция организма на компоненты вакцины:
- острая аллергия: анафилактический шок, крапивница, синдромы Лайелла и Стивенса-Джонсона, отек Квинке; при своевременной помощи, как правило, не оставляет последствий;
- через несколько часов после прививки, обычно АКДС, ребенок начинает громко плакать, визжать: слушать это тяжело, но часа через 3 проходит, и опасности для малыша не представляет;
- через 1-3 часа может возникнуть резкая мышечная слабость, которая сама быстро проходит.
- Реакции из-за низкого качества вакцины, обычно вызванные нарушением правил её хранения и перевозки:
- заявленный иммунитет так и не формируется;
- более заметные местные реакции;
- при нарушении стерильности вакцины могут возникать абсцессы, флегмоны или другие острые воспалительные изменения.
- Поствакцинальные осложнения (ПВО) часто связаны с нарушением технологии ввода вакцины, нарушением правил асептики: они могут привести к гнойно-воспалительным заболеваниям. Если вакцина БЦЖ вводится не внутрикожно, а подкожно, то развивается холодный абсцесс. При введении вакцины в ягодичную мышцу вместо большеберцовой или дельтовидной есть риск травмировать седалищный нерв или получить воспаление подкожной жировой клетчатки. Несоблюдение правил асептики грозит острым общим или местным воспалением. А если уколоть вакцину, предназначенную для приема через рот, не исключены ярко выраженные местные или общие реакции.
- Ввод вакцины может спровоцировать заболевание, от которого она предназначена.
- Тяжелые осложнения может спровоцировать иммунодефицит у детей: менингит, вакциноассоциированный полиомиелит или энцефалит, БЦЖ-остеомиелит, БЦЖ-инфекция. К счастью, даже при ослабленном иммунитете такие осложнения крайне редки. И самое главное: без прививки осложнения после перенесенной инфекции могут быть более выраженными и прогностически неблагоприятными.
Далее описаны возможные осложнения после конкретных прививок – все они подробно изложены в инструкциях к препаратам перечисленных ниже заболеваний:
Советы и рекомендации
Несмотря на пугающий список возможных побочных реакций и осложнений от вакцин, надо помнить главное – тяжелые последствия встречаются крайне редко и с ними умеют бороться, а местные и общие реакции не столь часты, слабо выражены и не опасны для здоровья.
Тем не менее, в течение нескольких дней или недель после прививки (сколько именно, зависит от конкретной вакцины), следует внимательно следить за самочувствием ребенка:
Гепатит В – это инфекционное вирусное заболевание печени. Гепатит В опасен тем, что может перейти в хроническую форму и привести к опасным для жизни осложнениям, в числе которых цирроз и рак печени. Вакцинация от гепатита В – единственная надежная мера профилактики, поэтому прививка против вирусного гепатита В входит в национальный календарь профилактических прививок.
Признаки гепатита у детей

Опознать болезнь можно по следующим симптомам:
- слабость, вялость, повышенная утомляемость;
- повышение температуры – в половине или чуть меньше случаев;
- снижение аппетита, тошнота, боли в животе;
- потемнение мочи и обесцвечивание кала;
- постепенно нарастающая желтуха – пожелтение кожи, слизистых, склер глаз;
- увеличение печени;
- изменение лабораторных показателей крови – повышаются печеночные показатели, выявляются специфические антигены и антитела к вирусу гепатита В.
Вирусный гепатит В у детей. Как протекает болезнь?

При типичном течении болезни выделяют 4 периода
- Инкубационный период продолжается 60-180 дней, чаще 2-4 месяца. Его длительность зависит от возраста заболевшего и количества полученного вируса – инфицирующей дозы. При массивном инфицировании, например, при переливаниях крови или плазмы, инкубационный период сокращается до 1,5-2 месяцев. А при незначительных повреждениях, например, инъекциях, и особенно при бытовом инфицировании инкубационный период может длиться до полугода. У детей первых месяцев жизни инкубационный период обычно короче, чем у более старших. В течение инкубационного периода болезнь еще никак не проявляется внешне, но анализ крови показывает активное течение инфекции.
- Начальный период заболевания – до появления характерных для гепатита признаков – называют преджелтушным. Как правило он начинается постепенно, даже повышение температуры бывает лишь в 40-50% случаев. Вялость, слабость, повышенная утомляемость и плохой аппетит заболевшего могут пройти незамеченными и приняты за обычную усталость или легкое недомогание. Изредка начальные симптомы бывают резко выраженными: тошнота, повторная рвота, головокружение, сонливость. Может возникнуть снижение аппетита вплоть до отвращения к пище, метеоризм, запор, реже понос. Дети старшего возраста жалуются на тупые боли в животе. Наиболее “говорящие” симптомы в этом периоде – это потемнение мочи и, нередко, обесцвечивание кала. Врач при осмотре уже может определить увеличение, уплотнение и болезненность печени. Мышечно-суставные боли, типичные для взрослых больных, у детей в преджелтушном периоде бывают очень редко.
- Желтушный период – это разгар заболевания. За 1-2 дня до появления желтухи у всех больных темнеет моча и у большинства бывает обесцвечивание кала. Желтуха нарастает в течение 5-7 дней, иногда 2 недели и дольше. Оттенок кожи, слизистых, глазных склер в зависимости от тяжести заболевания может быть выражен от слабо-желтого, канареечного или лимонного до зеленовато-желтого или шафранного цвета. По мере нарастания желтухи увеличивается печень, ее край уплотняется, что заметно при пальпации. Достигнув пика, желтушность при гепатите В обычно держится без изменения в течение 5-10 дней, и только после этого начинает спадать.
- Восстановительный период – выздоровление. При гепатите В желтушный период может длиться от 7-10 дней до 1,5-2 месяцев. Когда желтуха проходит, состояние ребенка нормализуется, он становится активнее, восстанавливается аппетит. Однако увеличение печени сохраняется примерно у половины переболевших.
Какие анализы надо сдать для выявления гепатита В?
Для подтверждения гепатита В нужно сдать кровь на общий и биохимический анализ, чтобы оценить нарушения в работе печени. Также для подтверждения диагноза проводят специфические лабораторные исследования для определения в сыворотке крови антигенов вируса гепатита В (HBsAg, HBeAg) и антител к ним (антиНВс, IgM и IgG, анти-НВе).
Прививка от гепатита В

Ребенок после прививки против гепатита В получает защиту от болезни на 98–100%. Вакцина безопасна и эффективна.
Для всех новорожденных используется стандартная схема вакцинации: 0-1-6, то есть первую прививку делают в первые 24 часа после рождения, вторая прививка через один месяц после первой, третья прививка через шесть месяцев от начала вакцинации.
Для детей из групп риска применяют другую схему: 0-1-2-12. Первую прививку они получают в первые 24 часа от рождения, вторая прививка через один месяц после первой, третья прививка через один месяц после второй, четвертая прививка через двенадцать месяцев от начала вакцинации.

Вакцина против гепатита В является одной из плановых и обязательных прививок у детей. Проводимая иммунизация направлена на снижение заболеваемости этим недугом. Кроме того, эта вакцина рекомендована и взрослым.
Данная вакцина создается из инактивированного вируса гепатита В. После введения вакцины, иммунная система организма начинает распознавать и бороться с вирусом, что позволяет уменьшить риск заболевания. Так как ни одна из вакцин не гарантирует стопроцентной защищенности, вероятность заболеть все же существует.
Кто подлежит вакцинации?
Всем известно, что вакцинация показана детям и проводится в три этапа. Первую прививку делают в младенческом возрасте, еще до выписки из роддома. В том случае, если мать малыша является носителем этого вируса, то ребенка вакцинируют сразу после появления на свет. Вторую прививку делают в 1-2 месяца, а последняя делается в полгода. Малыши, которые не получили вакцину в 1-2 месяца, обычно получают вторую в 4 месяца, а третью от 6 месяцев до 16. Стоит отметить, что и второй, и третий укол делают параллельно другим обязательным прививкам для детей. Подростки и дети, которые не получили укол против вируса гепатита В, нуждаются в срочной вакцинации.
Взрослые, которые не прошли иммунизацию вакциной, должны получить ее в том случае, если они работают в сфере здравоохранения, имеют контакт с людьми, которые ранее были инфицированы, имеют несколько половых партнеров, употребляют наркотики. Также сюда относятся люди, ожидающие пересадку каких-либо органов или химиотерапию, лица, которые находятся на диализе, имеют хронические заболевания почек, печени и ВИЧ-инфекцию.
Взрослым людям вводится вакцина против гепатита В, или же вакцина, которая защищает сразу и от гепатита В, и от гепатита А. Полная вакцинация выполняется тремя инъекциями.
Цели вакцинации
Последствия этого заболевания драматичны, так как каждый год от гепатита В умирает свыше 800 000 людей. Вакцинация – это не просто основное и важное средство профилактики вирусного гепатита, но и возможность защиты от возникновения рака печени. Основа профилактики данного заболевания – вакцина. По рекомендациям Всемирной организации здравоохранения, все малыши должны быть привиты в первые сутки своей жизни.
Важно понимать, что после проведения вакцинации более чем у 95 процентов грудных детей, детей другого возраста и молодых людей вырабатывается защитный уровень антител, который сохраняется на протяжении двадцати лет, а для кого-то и всю жизнь.
Эффективность вакцин
Вакцина против гепатита В отличается безопасностью и эффективностью, ее начали применять с 1982 года. С того времени во всем мире было применено более 1 000 000 000 доз вакцины против этого заболевания.

Статистика говорит о том, что вакцинация повлияла на снижение показателей хронического гепатита среди иммунизированных людей.
Проведение курса иммунизации вырабатывает иммунитет у 90% привитых. Прививки позволяют снизить уровень заболевания гепатитом в 30 раз и предотвратить множество смертей, которые происходят вследствие гепатита В. Кроме этого, риск заболевания у рожденных от инфицированных матерей уменьшается в 20 раз.
Что нужно делать до прививки?
Перед введением вакцины должно быть назначено обследование: анализ крови и мочи, на основании которых врач может определить наличие хронических заболеваний и воспалительного процесса. За 2 дня до вакцинации и в течение 3-4 дней после прививки рекомендуется избегать мест большого скопления людей. Сюда можно отнести магазины, бассейны, культурно-массовые мероприятия. После прививки можно принимать душ, но нельзя тереть место укола и мыть его водой из озера или реки, так как возможно занесение инфекции.
Нельзя вводить вакцину в том случае, если ребенок или взрослый жалуется на плохое самочувствие. Если прививка делается взрослому человеку, стоит помнить, что в таком случае нельзя употреблять алкоголь и слишком острую пищу. В рацион детей не рекомендуется вводить новые блюда за неделю до вакцинации против гепатита В и сразу после нее.
Не менее важно оставаться в первые полчаса после проведения процедуры под присмотром врача. В случае возникновения реакции в медицинском учреждении смогут правильно и быстро оказать первую помощь.
Поствакцинальная реакция
Современные вакцины от этого заболевания характеризуются достаточно высокой степенью очистки, около 95% их объема представлено антигеном. Кроме этого, в состав каждой вакцины входит только один антиген, содержание которого составляет микрограммы. Именно по этой причине данные прививки являются одними из наиболее безопасных и легко переносятся.
Самой типичной поствакцинальной реакцией являются изменения на месте введения вакцины. Примерно 10% привитых отмечают покраснения и уплотнение, а также небольшой дискомфорт при движении. Такой результат может объясняться тем, что в состав вакцины входит гидроокись алюминия для усиления реакции в месте укола. Таким образом, как можно больше иммунокомпетентных клеток будет контактировать с антигеном.
Намного реже у привитых людей отмечаются более неприятные симптомы: повышенная температура тела, слабость, недомогание. Эти реакции являются вполне ожидаемыми, если они проходят без лечения в течение нескольких дней. Если же у ребенка или взрослого человека наблюдаются подобные симптомы довольно длительный период времени, следует обратиться к врачу.
Противопоказания
Если у ребенка или взрослого человека есть обостренные хронические заболевания, прививку следует отложить. Если ребенок родится недоношенным, то эту процедуру также следует отложить до того момента, пока у малыша не нормализуется масса тела. Если человеку была проведена химиотерапия, которая повлияла на иммунитет, прививку нужно отложить на пару месяцев. Противопоказанием к вакцинации против гепатита В является беременность, СПИД, злокачественные заболевания.
Специальность: инфекционист, гастроэнтеролог, пульмонолог .
Общий стаж: 35 лет .
Образование: 1975-1982, 1ММИ, сан-гиг, высшая квалификация, врач-инфекционист .
Читайте также:

