Герпес онемение лицевого нерва
Обновлено: 25.04.2024
Кафедра оториноларингологии с клиникой Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова, Санкт-Петербург, Россия, 197022
Городской клинический онкологический диспансер, Санкт-Петербург, Россия, 197044
Кафедра оториноларингологии с клиникой Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова, Санкт-Петербург, Россия, 197022
Поражение тройничного нерва при герпетической инфекции в оториноларингологии
Журнал: Вестник оториноларингологии. 2016;81(4): 19‑21
Кафедра оториноларингологии с клиникой Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова, Санкт-Петербург, Россия, 197022
Нейротропизм герпетической инфекции обусловливает разнообразный спектр ее клинических проявлений. Цель - исследование особенностей поражения тройничного нерва при герпетической инфекции. Проведено обследование и этиопатогенетическое лечение 36 больных с невропатией тройничного нерва, обусловленной ВПГ 1-го типа, и 21 больного с невропатией тройничного нерва, обусловленной Herpes zoster oticus. Помимо традиционных клинических методов использованы вирусологическая диагностика для верификации герпетической инфекции и электронейрография. Выздоровление отмечено у 23 больных 1-й группы и у 11 - 2-й группы.
Кафедра оториноларингологии с клиникой Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова, Санкт-Петербург, Россия, 197022
Городской клинический онкологический диспансер, Санкт-Петербург, Россия, 197044
Кафедра оториноларингологии с клиникой Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова, Санкт-Петербург, Россия, 197022
Герпетическая инфекция (ГИ) является одной из актуальных медицинских проблем 1. На территории России и стран СНГ различными формами герпетической инфекции ежегодно страдают 20 млн человек [1]. В Санкт-Петербурге регистрируется 23 000-25 000 случаев поражений нервной системы при герпетической инфекции ежегодно [1]. Нейротропизм Г.И. обусловливает разнообразный спектр ее клинических проявлений [1, 4-6]. Например, только при Herpes zoster oticus (ушной герпес) выделяют 12 клинических форм. Возможность поражения герпес-вирусами черепно-мозговых нервов и последующего периневрального распространения приводит к тяжелым функциональным, органическим и косметическим расстройствам. После инфицирования низковирулентные штаммы вируса простого герпеса (ВПГ) в организме человека переходят в латентное состояние и находятся в стадии провируса в чувствительных ганглиях ЦНС: тройничном, пояснично-крестцовом, крестцовом [1, 7-9].
В большинстве случаев распространение ВПГ начинается из самого крупного ганглия - гассерова узла, который расположен между листками твердой мозговой оболочки в одноименной выемке передней грани пирамиды височной кости. Общность строения сенсорных ганглиев, анатомические предпосылки, развитая сосудистая сеть и множественные коллатерали нервных волокон позволяют предполагать возможность распространения ВПГ с поражением вестибулярного, спирального, тройничного и коленчатого ганглиев [4-6, 10].
Цель - исследование особенностей поражения тройничного нерва при герпетической инфекции.
Среди проходивших обследование и лечение в клинике оториноларингологии Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова за период с 2010 по 2015 г. поражение тройничного нерва было выявлено у 21 больного с Herpes zoster oticus и у 36 - с невралгией тройничного нерва, вызванной ВПГ 1-го типа. Всем пациентам проводились неврологическое обследование и лабораторная вирусологическая диагностика для верификации ВПГ 1-го и вируса герпеса человека (ВГЧ) 3-го типов. В исследование были включены пациенты с высоким (более 1:800) титром специфических IgG. Также проводилось исследование на авидность (определение высокоспециализированных и низкоспециализированных антител). У всех в последующем подтвердилась либо первичная герпетическая инфекция (положительная полимеразная цепная реакция (ПЦР) крови и слюны при показателе авидности <30%), либо рецидив хронической герпетической инфекции (положительная ПЦР крови и слюны при авидности >40%).
Из 36 пациентов с невралгией тройничного нерва (23 женщины и 13 мужчин в возрасте от 21 года до 68 лет) большинство пациентов обращались в начальной стадии заболевания в связи с выраженным болевым синдромом и с подозрением на острый синусит, острый отит. 26 больных связывали появление головных болей с перенесенным ОРВИ или переохлаждением. У 12 больных в этот период имелись признаки Herpes labialis, у 6 - Herpes nasalis. Как известно, при раздражении тройничного нерва возникают интенсивные приступообразные боли в лице. По своей локализации боли совпадают обычно с проекцией одной из трех ветвей нерва. Из 32 больных у 30 пациентов болевой синдром соответствовал поражению n. ophtalmicus и n. maxillaris, у 6 - n. mandibullaris.
Из 21 больного с Herpes zoster oticus было 11 женщин и 10 мужчин в возрасте от 32 до 70 лет. 11 пациентов обратились в течение первой недели от момента заболевания, остальные спустя 7-8 дней, когда появлялись первые симптомы неврита лицевого нерва. 13 больных связывали развитие заболевания с переохлаждением, 8 - со стрессовой ситуацией. Как правило, заболевание начиналось с появления везикулярных высыпаний на ушной раковине, головных болей, недомогания, в последующем появлялись симптомы поражения лицевого, тройничного и слухового нервов. Все пациенты обследовались в острой стадии заболевания и наблюдались до стойкой стабилизации состояния.
Больным проводилось исследование тригеминофациального рефлекса. Как известно, лицевой нерв, являясь преимущественно двигательным нервом, обеспечивающим мимические движения, имеет тесные связи с чувствительными центрами тройничного нерва. Это взаимодействие получило название тригеминофациального рефлекса (ТФР). Впервые, используя методику электронейрографии, данный рефлекс зарегистрировал E. Kugelberg в 1952 г., описав его как рефлекс мигания при раздражении нижнеглазничной ветви тройничного нерва (регистрация осуществлялась с круговой мышцы глаза). Позднее исследования были проведены и для других мимических мышц при электростимуляции ветвей тройничного нерва. В отличии от прямого ответа круговой мышцы глаза, регистрируемого при стимуляции лицевого нерва, ТФР является рефлекторным ответом и состоит из двух компонентов: раннего (R1) и позднего (R2).

Таблица 1. Параметры ТФР в контрольной группе, М±m

Таблица 2. Параметры ТФР у больных с невропатиями тройничного нерва герпетической этиологии, М±m
При сравнении параметров ТФР больных с невропатиями тройничного нерва с показателями в контрольной группе выявлено статистически достоверное увеличение значений латентного периода R1-ответа и ипсилатерального R2 (р<0,001) по сравнению с контрольной группой, что свидетельствует о нарушении проведения возбуждения по системе тройничного нерва. Таким образом, исследование ТФР при поражениях тройничного нерва позволяет выявлять нарушения нервной проводимости.
При лечении герпетических невропатий тройничного нерва была использована следующая схема комплексной терапии:
1. Ацикловир в течение 3 нед по 800 мг 4 раза в сутки или валтрекс по 500 мг 2 раза в день в течение 7 дней.
3. Ибупрофен по 200 мг 4 раза в день или карбамазепин 200 мг 2 раза в день.
4. Мильгамма по 2 мл внутримышечно ежедневно в течение 10 дней, затем мильгамма композитум - внутрь по 1 драже 3 раза в день в течение 6 нед.
Все больные с Herpes zoster oticus получали пролонгированный курс лечения ацикловиром. Пациенты с герпетической невропатией тройничного нерва, обусловленной ВПГ 1-го типа, получали недельный курс валтрекса (валацикловира) гидрохлорида. В организме человека валацикловир быстро и полностью превращается в ацикловир под воздействием валацикловиргидролазы. Ацикловир in vitro обладает специфической ингибирующей активностью в отношении вирусов Herpes simplex типа 1 и 2, Varicella zoster и Эпштейна-Бар, цитомегаловируса и вируса герпеса человека типа 6. У пациентов с сохраненным иммунитетом вирусы Herpes simplex и Varicella zoster с пониженной чувствительностью к валацикловиру встречаются крайне редко. Для лечения заболеваний, вызванных вирусом Herpes simplex, взрослым назначали валтрекс по 500 мг 2 раза в сутки в течение 7 дней.
Основная сложность лечения больных с герпетическими невропатиями тройничного нерва обусловлена недостаточной эффективностью применения обычных анальгетических средств (производные метамизола, ибупрофена), что нередко является показанием к применению препаратов иных групп, в частности - карбамазепина, габапентина или амитриптилина. Для купирования болевого синдрома при невропатиях тройничного нерва, обусловленных ВПГ 1-го типа, в основном назначался нурофен (ибупрофен) по 200 мг 4 раза в день. При невропатиях тройничного нерва, обусловленных Herpes zoster oticus, как правило, назначался карбамазепин. Карбамазепин на протяжении последних нескольких десятилетий остается наиболее эффективным и доступным лекарственным средством при лечении больных с невралгией тройничного нерва. При этом максимальная эффективность карбамазепина (в качестве средства монотерапии) проявляется в начальном периоде заболевания. Основным показанием к назначению карбамазепина является приступообразно возникающая боль, охватывающая область иннервации тройничного нерва. Суточная доза карбамазепина при тригеминальной невропатии обычно составляет 200 мг 2 раза в день. Дозу препарата можно увеличивать до 800 мг в сутки и в последующем переходить на поддерживающие дозы по 200 мг 2 раза в день по мере регресса невропатии. Лечение больных с поражением тройничного нерва включало также применение высоких доз витаминов группы В в форме поликомпонентных препаратов мильгамма и мильгамма композитум.
Результаты лечения больных с невропатией тройничного нерва, обусловленного ВПГ 1-го типа, оказались достаточно оптимистичными: из 36 больных у 23 пациентов на фоне противогерпетической терапии и приема ибупрофена болевой синдром претерпел обратное развитие в течение первых 10 дней. У 8 пациентов явления невропатии сохранялись в течение 11-17 дней, болевой синдром был купирован при переходе на лечение карбамазепином. У 5 больных лечение оказалось малоэффективным.
Из 21 больного с невропатиями тройничного нерва, обусловленными Herpes zoster oticus, полностью купировать болевой синдром удалось только у 11 пациентов, у 6 удалось достичь значительного улучшения, у 4 пациентов существенной динамики от проводимого лечения не было отмечено (пациенты были выписаны с рекомендацией продолжить прием карбамазепина).
Таким образом, несмотря на успехи в лечении герпетических поражений современными противогерпетическими препаратами, проблема постзостерной невропатии тройничного нерва остается актуальной, что, вероятнее всего, связано с демиелинизирующими процессами, которые происходят при Herpes zoster oticus как в стволе тройничного нерва, так и в гассеровом узле.
Постгерпетическая невропатия. Лечение постгерпетической невропатии.
Особой формой невропатии является постгерпетическая невропатия (невралгия) тройничного нерва. Заболевание возникает нередко уже на высоте герпетического поражения тройничного нерва. Боль может затем оставаться на длительный срок, часто на всю жизнь. Вирус опоясывающего лишая имеет тропизм к образованиям, в которых сосредоточены рецепторные невроны общей чувствительности.
На спинальном уровне это межпозвоночные (спинальные) узлы (ганглии), на черепном — узлы чувствительных черепных нервов. В краниальном регионе обычно поражается узел тройничного нерва, та его часть, где лежат рецепторные чувствительные нейроны 1-й ветви тройничного нерва, реже 2-й и уж совсем редко 3-й ветви. Соответственно этому высыпание обычно поражает кожу лба, верхнего века, внутреннего угла глаза, конъюнктиву, роговицу (кератит); возникает локальный отек, слезотечение, нередко блефароспазм.
Боль может достигать значительной интенсивности. После ликвидации острых явлений, в местах поражения остается стойкая характерная пятнистая депигментация кожи, анестезия в зоне иннервации пораженной ветви тройничного нерва и жгучая боль (anaesthesia dolorosa), иногда в сочетании с зудом. Боль постоянная, изнуряющая больного. В этих случаях, как правило, развивается тяжелая депрессия.

В более редких случаях зостерный герпес может поражать коленчатый узел лицевого нерва. Боль возникает в заушной области и в особенности в области наружного слухового прохода, может иррадиировать в лицо, нёбо. Высыпания обычно локализуются в наружном слуховом проходе (частично иннервируется лицевым нервом), реже — на передних 2/3 языка (язычный нерв — ветвь тройничного, содержит чувствительные волокна от лицевого нерва), и иногда в области задней стенки глотки, дужки, миндалины (области иннервации языкоглоточного нерва — при одновременном поражении его ганглиев).
При поражении узла лицевого нерва, как правило, возникает и неглубокий парез мимических мышц на стороне поражения (синдром Ханта). В отличие от герпетического поражения тройничного нерва прогноз благоприятный, симптоматика подвергается обратному развитию.
Лечение постгерпетической невропатии тройничного нерва — трудная задача. Средством выбора считается блокатор субстанции Р, участвующей в активации болевых рецепторов и в проведении боли, — капсаицин (зострикс) в виде 0,025 % мази на болевые участки либо пластырь красного жгучего перца или аналогичная мазь (содержащая капсаицин); эффект держится 4-6 ч, смазывание проводится несколько раз в сутки. Такое лечение наиболее действенно при варианте постгерпетической невропатии — аллодинии, когда имеет место жгучая боль, резко усиливающаяся при прикосновении к коже.
Попытки полного устранения боли, часто небезуспешные, требуют длительного применения антидепрессантов (мелипрамин, амитриптилин и др.). Риск развития постгерпетической невропатии существенно уменьшается при раннем лечении герпетической инфекции применением ацикловира (при необходимости — фос-карнета) в дозах, используемых для лечения герпетических энцефалитов.
Пораженные места смазывают мазью с высоким содержанием интерферона. При кератите и конъюнктивите в глаз закапывают 1 % раствор идоксуридина.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лечение инфекции лицевого нерва
Причиной лицевого паралича могут быть многие инфекционные заболевания, такие как паротит, мононуклеоз и полиомиелит. Помимо паралича Белла самыми распространенными причинами паралича лицевого нерва являются острый средний отит (иногда осложненный мастоидитом), хронический средний отит (с холестеатомой или без нее), болезнь Лайма, некротический злокачественный наружный отит и ушной опоясывающий герпес.
Лицевой паралич, как осложнение среднего отита, встречается значительно реже, в связи с наличием адекватной медицинской помощи и антибиотикотерапии. Для контроля инфекционного процесса необходимы госпитализация, тщательное обследование и назначение системной антибиотикотерапии (вначале в виде внутривенных инъекций, затем в пероральной форме). Миринготомия и шунтирование барабанной перепонки обеспечивают дренаж патологического содержимого из полостей среднего уха и предупреждают возникновение возможных дальнейших осложнений, таких как мастоидит и внутричерепные осложнения.
К счастью, при парезе или параличе лицевого нерва, связанных с острым средним отитом, в большинстве случаев происходит полное восстановление функции лицевого нерва. Чтобы документировать степень повреждения нерва при полном параличе лицевого нерва должно быть проведено электродиагностическое тестирование. При перерождении нервных волокон более чем на 90% в течение двух недель, необходимо провести декомпрессию тимпанального и мастоидального сегментов лицевого нерва. Декомпрессия в области лица при остром инфекционном процессе является довольно сложной процедурой, и должна выполняться только самыми опытными хирургами.
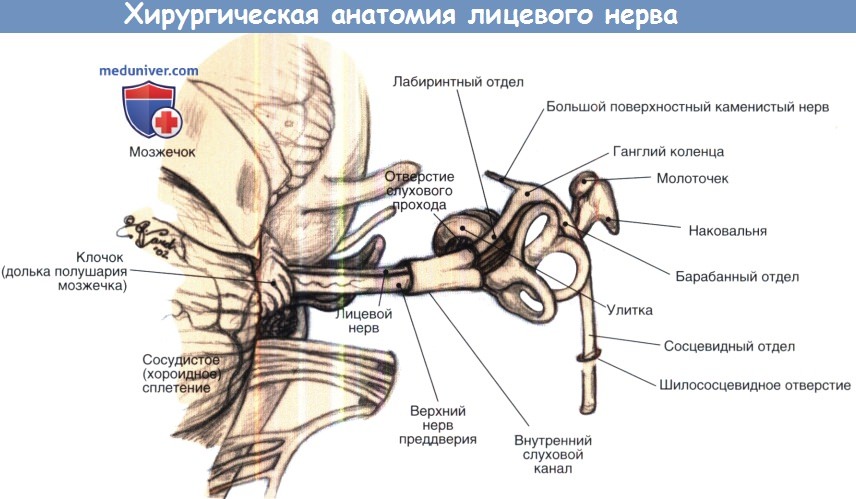
Направление и взаимоотношение левого лицевого нерва от мостомозжечкового соединения до внутривисочного участка.
Лицевой паралич, осложнивший хронический средний отит, протекающий с холестеатомой или без холестеатомы, встречается довольно редко, даже в тех случаях, когда патологический процесс разрушает стенку фаллопиевого канала и сдавливает лицевой нерв. В некоторых случаях грануляционная ткань в среднем ухе может приводить к раздражению нерва, отеку и его дисфункции.
Лечение при этом должно быть хирургическим; для профилактики отореи и бактериальной суперинфекции дополнительно назначается местная или системная антибиотикотерапия. Как при остром среднем отите, так и при хроническом могут наблюдаться и другие осложнения, например, снижение слуха, вестибулярная дисфункция и внутричерепные осложнения. Недавние работы показали, что в 80% случаев развития дисфункции лицевого нерва в связи с холестеатомой, восстановление после лечения основного заболевания будет неполным.
Болезнь Лайма вызывается спирохетой Borrelia burgdorferi и встречается во многих странах мира. Инфекция, вызванная данной спирохетой, может явиться причиной огромного множества системных осложнений и нарушений. Однако несмотря на это, наиболее частой манифестацией данного заболевания со стороны нервной системы является паралич лицевого нерва. Недавние популяционные исследования, проводившиеся в скандинавских странах, показали, что 65% случаев детского лицевого паралича, вызваны болезнью Лайма и лимфоцитарным менингитом.
Было показано, что страдающие болезнью Лайма с проявлениями лицевого паралича имеют продолжительную неврологическую симптоматику в отличие от других больных с болезнью Лайма, особенно при отсрочке антибактериальной терапии. У большей части пациентов, но не у всех, при развитии паралича лицевого нерва вследствие болезни Лайма должны наблюдаться общие или неврологические симптомы в начале заболевания. В случаях периферического лицевого паралича, когда некоторые признаки наводят на мысль о боррелиозе Лайма (менингеальный синдром, двусторонний лицевой паралич, укус клеща в анамнезе, мигрирующая эритема) необходима серологическая диагностика, при возможности дополненная люмбальной пункцией и анализом спинно-мозговой жидкости.
В качестве лечения обычно рекомендуется антибиотикотерапия (доксициклин, амокси-циллин, цефуроксим), хотя в некоторых группах она не давала существенного улучшения исхода для лицевого нерва при болезни Лайма. Для предупреждения более тяжелых системных осложнений рекомендована консультация по поводу инфекционного заболевания.
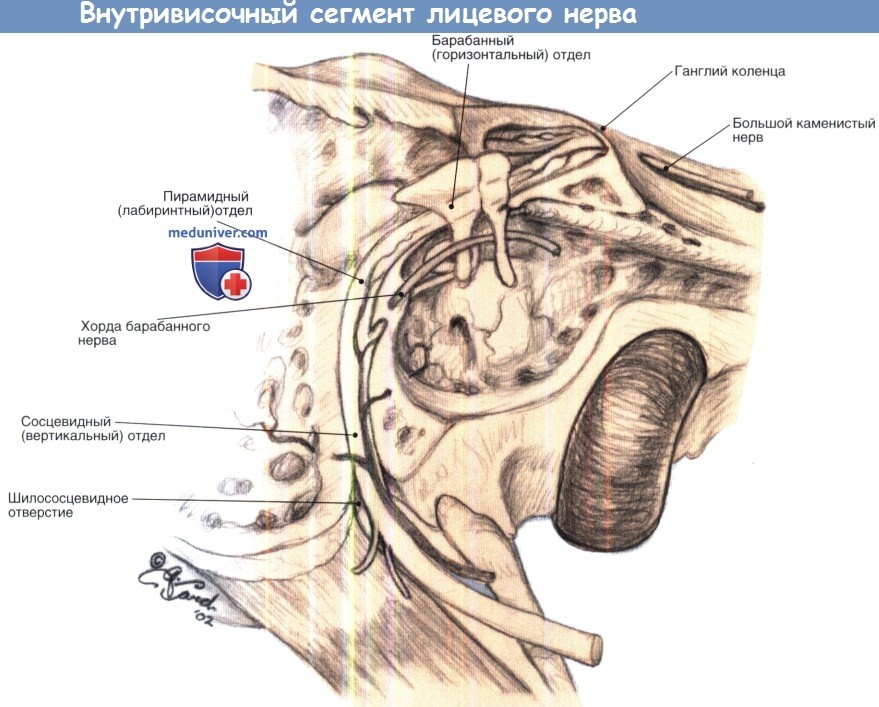
Внутривисочный сегмент лицевого нерва.
Некротический наружный отит (ННО) обычно наблюдается у лиц пожилого возраста с сахарным диабетом, плохо поддающимся контролю или у пациентов с иммуннодепрессией (к примеру, вирус иммунодефицита человека). Некротический наружный отит обычно начинается в НСП и при отсутствии соответствующего лечения распространяется вглубь на височную кость (приводя к параличу лицевого нерва) и основание черепа, в конечном итоге вовлекая в патологический процесс черепно-мозговые нервы каудальной группы и полость черепа. Если не воздействовать на него быстро и эффективно, ННО может закончиться летальным исходом. Чаще всего этиологической причиной является Pseudomonas aeruginosa, кроме этого заболевание может вызываться и другими микроорганизмами и в том числе грибковой флорой.
Диагностика заболевания включает в себя данные КТ или МРТ (в зависимости от ситуации) и радионуклидные исследования (радиоизотопное сканирование с галлием или технецием). Принципы лечения ННО заключаются в сухом туалете уха, удалении некротизированных масс, местном применении антибиотиков и длительной внутривенной антибиотикотерапии. Антибиотики вводятся до тех пор, пока по результатам радиоизотопного сканирования с галлием не будет визуализироваться источник инфекции. В тех случаях, когда медикаментозная терапия оказывается неэффективной, может быть назначена гипербарическая оксигенация. Хирургическое вмешательство (радикальное удаление некротизированных тканей височной кости и основания черепа) проводится только в крайнем случае при устойчивой резистентности и при попытке спасти жизнь больному.
Ушной опоясывающий герпес лежит в основе приблизительно 3-12% случаев лицевого паралича у взрослых и в 5% случаев у детей. Дифференциальный диагноз между параличом Белла и HZO строится на основании вирусологических тестов. Синдром Рамзая-Ханта является второй по частоте причиной лицевого паралича, и в отличие от паралича Белла имеет более неблагоприятный прогноз, что обусловлено реактивацией вируса в коленчатом узле. У больных, пораженных вирусом опоясывающего герпеса, может наблюдаться продромальный период, сопровождающийся интенсивной оталгией. В пределах 3-5 дней от начала паралича появляются везикулы на коже наружного слухового прохода и ушной раковины. Иногда заболевание сопровождается сенсоневральной тугоухостью и вестибулярной дисфункцией.
Лицевой паралич быстро прогрессирует и может вовлечь в патологический процесс и другие черепно-мозговые нервы, прежде всего V и IX—XII. Для ранней диагностики БОГ и для дифференциальной диагностики с параличом Белла используется анализ на полимеразную цепную реакцию. Инфекция, вызванная вирусом опоясывающего герпеса, может протекать и без поражений кожи, что может ошибочно расценено как паралич Белла.
К сожалению, примерно у половины больных, синдром Рамзая-Ханта оставляет тяжелые остаточные дисфункции лицевого нерва. Однако раннее назначение стероидной и противовирусной терапии позволяет существенно сократить количество осложнений. Одновременное назначение противовирусного препарата с кортикостероидами оказалось более эффективным, чем монотерапия кортикостероидами. В отличие от паралича Белла, купирование активной фазы синдрома Рамсая-Ханта более длительно, поэтому и назначение противовирусной терапии и кортикостероидов должно быть более продолжительным, чем при параличе Белла (3 недели vs 2 недель). Везикулы могут осложняться бактериальной инфекцией, поэтому должны быть назначены пероральные антибактериальные средства.
Учитывая сегментарное поражение и диффузный неврит лицевого нерва, выполнение хирургической декомпрессии в случае синдрома Рамзая-Ханта не требуется.
Учебное видео анатомии лицевого нерва и проекции его ветвей
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Пример лечения паралича лицевого нерва после герпеса (Herpes zoster oticus)
32-летний мужчина отмечает паралич правого лицевого нерва в течение двух недель. Глазная щель не смыкалась, подвижность правой половины лица отсутствовала (Н-В VI/VI). Появлению паралича предшествовал разрыв пузырьков вокруг правого уха и в нижней части лица в области иннервации ЧН V. Пациент обратился за помощью спустя восемь дней после появления паралича.
Отоскопическая картина была нормальной. Рядом с правой ушной раковиной у пациента обнаружилось несколько заживающих пузырьков, в ротоглотке или носоглотке высыпаний не было. При обследовании камертоном 512 Гц каких-либо отклонений обнаружено не было, слух в норме. По результатам ЭНГ дегенерации подверглось 64% волокон седьмого черепного нерва справа.
До этого пациенту уже были назначены кортикостероиды в очень низкой дозе. Режим дозирования был изменен на 60 мг преднизона в день с последующим снижением дозы. В течение семи дней он уже получал фамцикловир в дозе 2 г в день, в продолжении противовирусной терапии смысла не было.
Днем пациент применял искусственную слезу, на ночь наносил лубриканты, тем не менее, в течение дня его все равно беспокоила сильная сухость глаза. Примерно через неделю после обращения в верхнее веко был установлен золотой грузик. При повторных ЭНГ уровень дегенерации не опускался ниже 62%. На второй неделе после обращения появилась небольшая подвижность в правой лобной области.
Постепенно подвижность правой половины лица восстановилась, синкинезии не появлялись. Пациент находился под наблюдением в течение трех лет, на протяжении которых функция лицевого нерва была нормальной (H-BI).
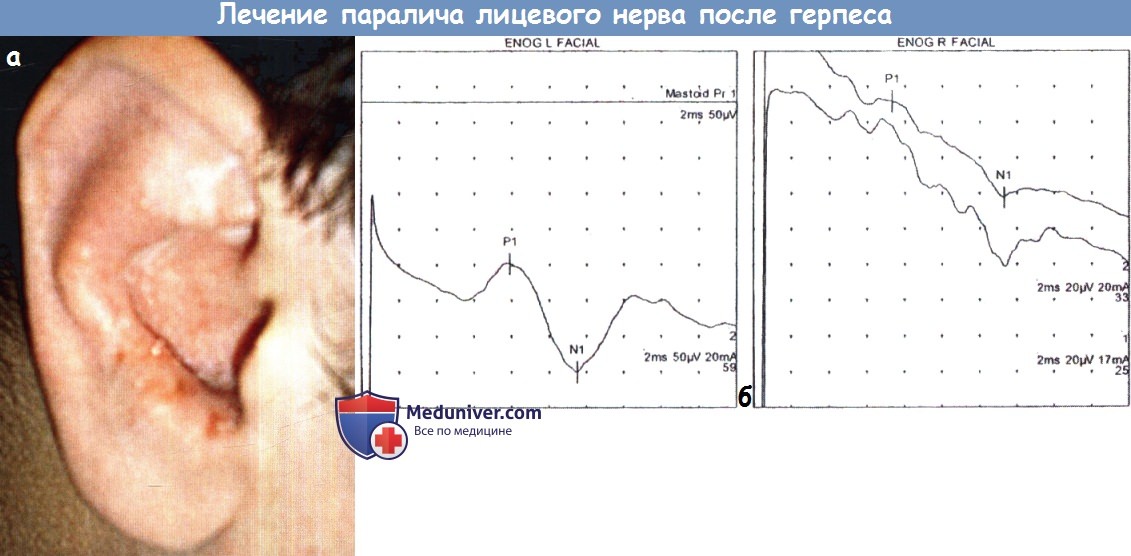
а - Везикулярные высыпания на нижних отделах правой ушной раковины.
б - ЭНГ через три дня после появления паралича правого лицевого нерва, определяется его частичная дегенерация.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Проблема диагностики и лечения лицевых болей на сегодняшний является одной из самых распространенных во всем мире. Это связано с оказанием неадекватной медицинской помощи при наличии данной патологии [1—3, 7, 11]. Одной из причин возникновения лицевых болей является нейропатия, которая представляет собой диффузный дистрофический процесс в оболочках периферических нервных волокон, морфологически проявляющийся в виде вакуольной дистрофии или баллонирующей дегенерации.
В формировании иммунитета против вируса герпеса играют роль факторы как клеточного, так и гуморального иммунитета. У лиц с ослабленным иммунитетом латентная инфекция переходит в манифестную, а манифестные формы протекают значительно тяжелее. Таким образом, заболеваемость, течение болезни и персистенция вируса в большей степени зависят от особенностей возбудителя и активности иммунной системы человека. Состояние иммунной системы обусловлено многими факторами: генетическими, экологическими, социально-экономическими, гигиеническими и др. [8—10]. Симптоматически нейропатия тройничного нерва проявляется в виде постоянной ноющей боли различной степени интенсивности, усиливающейся в ночное время. Также может иметь место нарушение чувствительности в зоне иннервации пораженного нерва в виде гипестезии или анестезии.
По данным различных авторов выделяют 2 группы нейропатий.
I. Нейропатии центрального генеза. Они подразделяются на:
- Инфекционные: герпесвирусная инфекция, цитомегаловирус, вирус ветряной оспы, вирус Эпштейн — Барр.
- Опухоли или опухолеподобные процессы головного мозга.
- Сосудистые — изменения в сосудах головного мозга.
II. Периферические нейропатии:
- Травматические — переломы челюстей, иногда проведение проводниковых анестезий.
- Токсические — острый остеомиелит челюстей, вирусная инфекция.
- Выведение пломбировочного материала за верхушку корня зуба, раздражающее действие антисептиков.
Диагностика нейропатии тройничного нерва герпесвирусной этиологии вызывает затруднения. Поэтому врач должен тщательно собрать анамнез, в ходе которого необходимо выяснить, были ли герпетические высыпания на слизистых, с чем пациент связывает появление боли (стрессовые факторы, переохлаждение, переутомление). Уточняется характер болей: постоянная, ноющая, иррадиирует в проекции ветвей тройничного нерва, усиливается в ночное время. Наиболее подвержены постгерпетической нейропатии люди пожилого возраста и с иммунодефицитом, на что также следует обращать внимание при диагностике. При визуальном осмотре можно обнаружить места рубцевания на коже. Также необходимо проверить болевую чувствительность в зонах иннервации всех ветвей тройничного нерва (гипестезия или анестезия) [22]. Одним из методов лабораторной диагностики нейропатиигерпесвирусной этиологии является иммуноферментный анализ, который определяет антигены с помощью антител, меченных ферментом. Чувствительность метода составляет 70—80 %.
На сегодняшний день существует несколько способов лечения нейропатии тройничного нерва герпесвирусной этиологии. Для общего лечения используют прегабалин, габапентин. Американская академия неврологии рекомендует также применять трициклические антидепрессанты (амитриптилин) и опиоиды [13]. В сочетании с общим лечением рекомендуется использовать местную терапию: стимуляция периферических нервных волокон в зоне поражения, аппликации 8%-ного капсаицина и лидокаина, подкожное введение ботулотоксина А [13—19]. Авторами доказано, что дополнительное использование местных процедур уменьшает выраженность болевого синдрома и повышает качество жизни пациента. Также особое внимание уделяется профилактике развития постгерпетической нейропатии. Изучается эффект применения противовирусных препаратов при острой герпетической инфекции (ацикловир, фамцикловир) и развитие в последующем постгерпетической нейропатии. Однако авторы не обнаружили существенной разницы в снижении риска развития постгерпетической нейропатии в группах применения ацикловира, фамцикловира и контрольной группе [20]. Было проведено когортное исследование для изучения эффективности противогерпетической вакцины, которое показало, что вакцинация против вируса простого герпеса ведет к снижению заболеваемости постгерпетической нейропатией [21]. Отсутствие согласованности в действиях врачей смежных специальностей приводит к затруднениям при диагностике и лечении нейропатии герпесвирусной этиологии, а также к формированию в последующем стойких рецидивов с выраженными функциональными нарушениями и болевыми приступами.
Литература
Читайте также:

