Герпес температура 39 при вич
Обновлено: 23.04.2024
Изучены особенности клинического течения локализированных и генерализированных форм герпетической инфекции, обусловленной вирусом простого герпеса І и ІІ типов у 100 больных на разных стадиях ВИЧ-инфекции. Установлено, что локализированные формы герпетической инфекции – лабиальный и генитальный герпес – преобладают у пациентов с І и ІІ стадиях ВИЧ-инфекции. Они отличаются от аналогичных форм у пациентов без ВИЧ-инфекции более тяжелым течением, рецидивирующим характером, склонностью элементов сыпи к распространению на соседние анатомические участки. Висцеральные и генерализированные формы герпетической инфекции, которые свидетельствуют о выраженной иммуносупрессии, характерны для стадии СПИДа. Они проявлялись эрозивно-язвенным эзофагитом, проктитом, интерстициальной пневмонией, энцефалитом, который был непосредственной причиной смерти таких больных. Как СПИД индикаторное заболевание следует рассматривать и локализированные формы герпетической инфекции – лабиальный и генитальный герпес – при эрозивно-язвенном, диссименированном характере поражений продолжительности более 1 месяца.

1. Бабий Н.А. Ко-инфекции вирусного генеза у больных ВИЧ-инфекцией / Н.А. Бабий, А.М. Щербинская // Инфекционные болезни. – 2007. – № 2. – С. 23–26.
2. Баринский И.Ф. Герпесвирусные инфекции – иммунодефицитные заболевания ХХ века / И.Ф. Баринский // Аллергология и иммунология. – 2004. – Т. 5, № 1. – С. 202–204.
3. Запорожан В.Н. ВИЧ-инфекция и СПИД / В.М. Запорожан, М.Л. Аряев. Изд. перераб. и доп. – Киев: Здоровье, 2004. – 636 с.
4. Казмирчук В.Е. Клиника, диагностика и лечение герпесвирусных инфекций человека / В.Е. Казмирчук, Д.В. Мальцев – М.: Феникс, 2009. – 247 с.
5. Казмирчук В.Е. Клиническая иммунология и аллергология / В.Е. Казмирчук, Л.В. Калюжная Л.Д. Ассоциации инфекций, передающихся половым путем у ВИЧ-инфицированных / Л.Д. Калюжная, Л.В. Гречанський // Украинский журнал дерматологии, венерологии, косметологии. – 2004. – № 1.– С. 78–80.
6. Лабораторная диагностика герпесвирусной инфекции человека / Л.А. Панченко, И.И. Торяник, Н.Г. Попова [и др.]. // Инфекционные болезни. – 2006. – № 3. – С. 62–66.
7. Малый В.П. СПИД-ассоциированные инфекции и инвазии: учебное пособие / В.П. Малый, И.С. Кратенко. – Харьков: Фолио, 2007. – 287 с.
8. Маричев И.Л. Герпесвирусы-СПИД маркерные заболевания / И.Л. Маричев // Современные инфекции. – 2005. – № 3–4. – С.55–59.
9. Маричев И.Л. Герпетическая инфекция у ВИЧ-инфицированных / И.Л. Маричев / Инфекционные болезни. – 2006. – № 2. – С.15–17.
10. Медико-профилактические аспекты ВИЧ-инфекции и СПИДа в врачебной практике / Б.М. Дикий, И.Г. Грижак, А.Д. Щербинская [и др.]. – Киев: Изд-во ИФДМУ, 2007. – 236 с.
Введение
Цель нашего исследования - провести ретроспективный анализ течения герпетической инфекции у больных с учетом стадии ВИЧ-инфекции на основании анализа данных медицинских карт стационарных и амбулаторных больных.
Материалы и методы исследования. Проведен ретроспективный анализ медицинской документации 100 больных ВИЧ-инфекцией. В исследуемую группу входили больные на разных стадиях заболевания в возрасте от 18 до 40 лет. I стадия - 24, II - 37, III - 22, IV - 17 больных. Установлено, что среди больных, которые находились на учете в областном Центре борьбы и профилактики ВИЧ/СПИДа, инфицированы ВИЧ парентеральным путем 42 человека, половым - 58. Диагноз ВИЧ-инфекции установлен на основании данных эпидемиологического, клинического и лабораторного обследования, подтверждено двукратным выявлением антител (АТ) к ВИЧ методом иммуноферментного анализа (ИФА). Диагноз ГИ устанавливали на основании выявленных изменений со стороны органов и систем, учитывая политропность возбудителя и генерализированный характер поражений в терминальной стадии заболевания. Этиологическая расшифровка ГИ базировалась на результатах полимеразной цепной реакции (ПЦР).
Ни одного случая острой ГИ у пациентов с ВИЧ-инфекцией не зарегистрировали. Во всех диагностировали различные формы хронической ГИ, реактивация которой имела место в 38 %, а рецидивирующее течение - в 62 % случаев. Так, ВПГ 1 вызывал рецидивы назального и лабиального герпеса (30 больных), его первые клинические проявления (10 больных), а также гингивостоматит (5 больных) и фаринготонзиллит (2 больных) только в I (21) и ІІ (26) стадиях ВИЧ-инфекции. Количество больных, у которых диагностировали ГИ в указанных стадиях, составляло соответственно 87,4 % и 70,2 %.
ВИЧ-ассоциированная ГИ с поражением кожи и слизистых характеризовалась не только более обильными и распространенными элементами везикулезной сыпи, но и замедленным ее регрессом, продолжительностью более 1 месяца (от 6 до 8 недель). Кроме этого, в 30,7 % больных во ІІ стадии ВИЧ-инфекции наблюдали эрозивно-язвенную форму ГИ - глубокие эрозии с трансформацией в язвы, которые медленно заживали. Следует отметить, что герпетические поражения кожи в виде сгруппированных пузырьков с серозным содержимым отмечали не только в местах их типичной локализации - на губах, крыльях носа. У больных во ІІ стадии ВИЧ-инфекции они распространялись на лоб, щеки, уши. Поражение слизистой ротоглотки всегда сопровождалось постоянной и выраженной болезненностью, гиперемией, гиперсаливацией, язвенным гингивитом.
Рецидивы лабиального герпеса у ВИЧ-инфицированных больных характеризовались большей частотой и выраженностью клинических проявлений в сравнении с больными, не инфицированными ВИЧ. У инфицированных ВИЧ ежемесячные рецидивы лабиального герпеса регистрировали у 26 больных, каждые 3 месяца они развивались у 20 больных и проявлялись групповыми (12 больных) и множественными (8 больных) везикулами, которые распространялись на щеки и околоушную область. У не инфицированных ВИЧ ежемесячных рецидивов не было, каждые 3 месяца они развивались у 4 больных, а каждые 6 месяцев - у 8. При этом элементы сыпи были единичными, не распространялись за пределы губ.
Рецидивы гингивостоматита сопровождались субфебрилитетом, умеренной интоксикацией, множественными глубокими эрозиями с отеком и гиперемией слизистой оболочки полости рта, тогда как у больных без ВИЧ-инфекции они протекали в более легкой форме, без нарушения общего состояния больного, с менее выраженними изменениями слизистой оболочки.
Данные анамнеза свидетельствуют, что до инфицирования ВИЧ рецидивы лабиального герпеса чаще всего имели место каждые 6 месяцев - у 13 больных, тогда как после инфицирования ВИЧ рецидивы у большинства больных (26) наблюдались ежемесячно.
Генитальный герпес (ГГ) чаще диагностировали у больных в ІІІ стадии ВИЧ-инфекции (49,9 %) в сравнении с больными во II стадии (24,3 %) и I (12,0 %). Заболевание имело рецидивирующее течение у 18,9 % больных во II стадии и 40,9 % больных в ІІІ стадии ВИЧ-инфекции. Если в I стадии поражались только наружные половые органы, то во II и III - еще и внутренние (вагинит, цервицит) в виде множественных глубоких эрозий и язв. В IV стадии ВИЧ-инфекции проявления ГГ наблюдали в 11,7 % больных в виде поражений только внутренних половых органов (язвенно-некротический вагинит, цервицит). Нередко ГГ проявлялся еще и экстрагенитальными поражениями, которые обнаруживали на ягодицах, задней и внутренней поверхности бедер у каждого второго больного с II и во всех с III и IV стадиями ВИЧ-инфекции. Явлениями тазового ганглионеврита сопровождался ГГ у 5,4 % лиц с II и 18,1 % с ІІІ стадией ВИЧ-инфекции. Кроме сыпи на больших и малых половых губах, слизистой влагалища, шейке матки, промежности, ГГ проявлялся язвенным поражением уретры и прямой кишки в III и IV стадиях ВИЧ-инфекции. Герпетический уретрит диагностировали у 13,6 % больных в ІІІ стадии, а герпетический проктит - соответственно в 18,1 % и 23,5 % больных в III и IV стадиях заболевания.
Для рецидивов ГГ у ВИЧ-инфицированных больных характерна большая частота и выраженность клинических проявлений, чем у больных не инфицированных ВИЧ. Среди инфицированных ВИЧ ежемесячные рецидивы ГГ наблюдались у 9 больных, каждые 3 месяца они развивались у 5 больных, проявлялись групповыми (2 больных) и множественными (3 больных) везикулами. Каждые 6 месяцев рецидивы ГГ с множественными элементами сыпи возникали у 2 больных. У не инфицированных ВИЧ ежемесячных рецидивов ГГ не было, регистрировались рецидивы каждые 3 месяца - в 3, каждые 6 месяцев - у 2 больных.
Анализируя данные анамнеза, мы установили, что до инфицирования ВИЧ рецидивы ГГ у больных чаще всего имели место каждые 6 месяцев (8 пациентов), тогда как после инфицирования ВИЧ максимальной была частота ежемесячных рецидивов (9 пациентов).
Диагностировали не только локализированные, но и висцеральные и генерализорованные формы ГИ. Гематогенная диссеминация ВПГ 1 в IV стадии ВИЧ-инфекции приводила к поражениям внутренних органов. Диагностировали эзофагит у 29,4 %, а интерстициальную пневмонию - 17,6 % больных. У всех больных пневмония сочеталась с эзофагитом. Генерализация ГИ на фоне выраженного ВИЧ-иммунодефицита сопровождалась поражением ЦНС. Оно проявилось в 17,6 % больных подострым энцефалитом, который был непосредственной причиной смерти. Тяжесть энцефалита обусловлена его некротическим характером.
Клинически у этих больных не наблюдали проявлений общей интоксикации и менингеальных симптомов. Очагово-неврологическая симптоматика развивалась постепенно, проявлялась различными расстройствами сознания с формированием симптомов поражения лобных, височных и теменных отделов мозга. О локальном и мозаичном поражение коры головного мозга свидетельствовали нарушение восприятия, мышления и памяти. Типичными клиническими проявлениями энцефалита были симптомы поражения передних отделов головного мозга - психические расстройства (афазия, дисфазия), агнозия, амнезия, центральные гемипарезы, а также невриты и плегия.
Ликвор при исследовании был прозрачным, бесцветным, ликворное давление нормальное или несколько повышено, плеоцитоз не превышал сотни клеток в 1 мкл, преобладали лимфоциты, белок в пределах нормы, белково-клеточной диссоциации не наблюдалось. По результатам МРТ выявляли гиподенсивные очаги размерами от 1,5 до 5 см в диаметре с локализацией в левой височно-теменной, правой лобной и затылочной долях. Очаги имели неправильную форму, с нечеткими контурами, незначительным перифокальным отеком и геморрагическим пропитыванием.
У больных, умерших от энцефалита, при гистиологическом исследовании тканей головного мозга обнаружили выраженные структурные изменения в сосудах и нервных клетках, которые возникли на фоне отека-набухания головного мозга. Энцефалит характеризовался преимущественно некротическими изменениями с образованием очагов деструкции в сером веществе передних отделов головного мозга (медио-базальных, лобных, височных и теменных) и воспалительной реакцией различной степени выраженности. В меньшей степени поражались оболочки мозга. Мягкие оболочки были утолщены, набухшие, умеренно инфильтрованны гистиоцитарными элементами, лимфоидными клетками, реже нейтрофильными лейкоцитами. Отмечались геморрагии и субарахноидальные кровоизлияния, глубокая дистрофия нейронов: гомогенизация и гиперхромия цитоплазмы, перераспределение хроматина в ядрах нейронов, их пикноз, лизис и гибель нервных клеток. Обнаруживали зоны выпадения нейронов и очаги некроза нервной ткани. В сосудах различного калибра, чаще в капиллярах, во всех случаях наблюдали проявления ДВС-агрегации эритроцитов, сладж и формирование тромбов, наличие геморрагий без периваскулярной инфильтрации.
У таких пациентов наблюдали очагово-некротические изменения в печени и надпочечниках, подобные очаги некрозов на слизистой оболочке ротовой полости, в легких - отек стенок альвеол, интерстициальную пневмонию.
Учитывая очень широкий спектр поражений - от кожи и слизистых оболочек до внутренних органов и ЦНС, диагностика ГИ на фоне ВИЧ-инфекции достаточно сложна. Поэтому без лабораторного подтверждения диагноза у таких больных она невозможна. При этом обнаружение вируса и его антигенов является основным, а антител к вирусу - вспомогательным методом диагностики ГИ.
Нами проанализированы серологические маркеры ВИЧ-ассоциированной ГИ в зависимости от числа СD4 + Т-лимфоцитов у больных без иммунодефицита (>500), с умеренным (500-350), выраженным (350-200) и глубоким (<200) иммунодефицитом.
Установлено, что титры IgG к ВПГ 1/2 у пациентов с ВИЧ-ассоциированной ГИ были разными. Их уровень в большинстве случаев был умеренным (50-100 МЕ/мл) - 51,0±5,0 %, значительно реже низким (100 МЕ/мл) - 22,0±4,1 %. Наблюдали зависимость диагностических уровней ІgG к ВПГ 1/2 от наличия иммунодефицита, обусловленного ВИЧ, и степени его тяжести. Высокий специфический гуморальный ответ на ГИ давали только больные без иммунодефицита (22,0±4,1 %), умеренный - больные с умеренным иммунодефицитом (40,0±4,9 %), незначительный процент с выраженным иммунодефицитом (3,0±1,7 из 13,0±3,4 %) и без иммунодефицита (8,0±2,7 из 0,0±4,6 %). Низкий гуморальний ответ на ГИ характерен для пациентов с глубоким иммунодефицитом (17,0±3,7 %) и большинства с выраженным иммунодефицитом (10,0±3,0 из 13,0±3,4 %).
Таким образом, диагностика ВИЧ-ассоциированной ГИ сопровождается значительными трудностями. Они связаны со сложностью верификации диагноза при помощи специфических серологических маркеров на фоне иммунодефицита. Угнетение синтеза противогерпетических антител класса IgG, низкие их титры у ВИЧ-положительных маскируют истинную частоту активных форм ГИ. Изучение специфических лабораторных маркеров ГИ у ВИЧ-инфицированных показало, что на основании только серологических обследований невозможно установить активность инфекционного процесса и определить тактику лечения больных.
Наиболее информативными являются результаты ПЦР, позволяющие своевременно выявлять активные формы инфекции, что имеет принципиальное значение для тактики лечения больных. Одновременно с серологическими обследованиями выявляли ДНК ВПГ 1/2 методом ПЦР. Герпес кожи и слизистых оболочек подтверждали методом ПЦР в 10,0 % пациентов с поражением слизистой ротоглотки и полости рта у 15,0 % пациентов с нетипичным поражением кожи (эрозивно-язвенным, геморрагически-некротическим, импетигоподобным). В 75,0 % случаев при типичном характера сыпи на коже в виде везикул диагноз не вызывал сомнения. У больных с ГГ чаще получали положительные результаты ПЦР при исследовании материала из влагалища и цервикального канала (соответственно 56,3 и 43,7 %), значительно реже - из прямой кишки и уретры (соответственно 12,5 и 9,38 %).
Положительные результаты ПЦР при исследовании крови, подтверждающие вирусемию и свидетельствующие о репликации ВПГ на системном уровне, получили в 62,5 % больных с генерализованной ГИ. Вирусемия сопровождалась герпетическим эзофагитом (62,5 %), пневмонией (37,5 %), проктитом (25,0 %). Поражались не только пищевод, легкие, прямая кишка, но и ЦНС. Герпетическая этиология энцефалита подтверждена у 100 % больных с генерализованной ГИ при исследовании ликвора методом ПЦР.
Ассоциированную с ВИЧ-инфекцией ГИ следует, по нашему мнению, называть не только СПИД-ассоциированным заболеванием, а суперинфекцией, патогенетически связанной с ВИЧ-инфекцией. На фоне вторичного иммунодефицита, обусловленного ВИЧ, ГИ приобретает генерализированный характер с множественными поражениями внутренних органов и ЦНС. Если в организме здорового иммунокомпетентного человека иммунные механизмы контролируют персистенцию ВПГ в паравертебральных нервных ганглиях, обеспечивая латентную форму ГИ, то на фоне ВИЧ-инфекции, сопровождающейся выраженным иммунодефицитом, ГИ приобретает рецидивное, манифестное течение с системными поражениями, генерализацией инфекционного процесса.
На основании анализа течения и диагностики ВИЧ-ассоциированной ГИ можно сделать следующие выводы:
1. Течение ГИ зависит от стадии ВИЧ-инфекции. У больных в I и II стадиях заболевания диагностировали только локализованные формы ГИ с поражением кожи, слизистой ротоглотки, гениталий, которые отличались рецидивирующим течением, склонностью элементов сыпи к распространению.
2. Клиника ГИ у больных в III и IV стадиях ВИЧ-инфекции полиморфная и проявляется поражениями внутренних органов, которые не наблюдаются у пациентов с ГИ без ВИЧ-инфекции. В условиях иммунодефицита ВИЧ-этиологии ГИ приобретает системный, нередко генерализированный характер с поражением внутренних органов (эзофагит, пневмония, проктит), ЦНС (энцефалит), характеризуется тяжелым и часто является непосредственной причиной смерти больных СПИДом.
3. Как СПИД индикаторное заболевание следует рассматривать и локализованные формы ГИ - лабиальный и генитальный герпес - при эрозивно-язвенном, диссиминированном характере поражений продолжительностью более 1 месяца.
4. Для своевременной диагностики генерализованных форм ГИ необходимо использовать метод ПЦР, диагностическая информативность которого при исследовании крови составляет 62,5 %, а ликвора у больных энцефалитом - 100 %. Диагностическая информативность ПЦР при исследовании материала из влагалища и цервикального канала составляет 100 % у больных с герпетическим цервицитом и вагинитом.
Рецензенты:
ВИЧ – одна из смертельно опасных инфекций. Она передается половым, парентеральным и вертикальным путем.
Первые симптомы заболевания могут появиться через разные промежутки времени у разных больных. Начинается болезнь с острой фазы. Но у некоторых инфицированных она может протекать скрыто.

Самые первые признаки болезни появляются у 70% больных. У остальных 30% людей симптомы возникают лишь на стадии СПИДа.
Отзывы пациентов говорят о том, что многие узнают о своей болезни только через несколько лет после заражения. Часто это происходит случайно, во время обследования по поводу других патологий.
Когда проявляются первые признаки ВИЧ
Есть несколько стадий развития ВИЧ-инфекции. Разные стадии протекают по-разному. Одни сопровождаются симптомами, другие – нет. Сразу после заражения начинается инкубационный период. Таковым считается время, которое проходит с момента инфицирования до первых клинических проявлений. Он длится от 2 недель до 6 месяцев.
Далее начинается острая фаза. Именно в этот период в большинстве случаев появляются симптомы.
Через сколько дней после незащищенного полового акта это происходит, сказать однозначно нельзя.

Иногда времени проходит настолько много, что человек уже не может вспомнить, от какого партнера могло произойти заражение.
В острую фазу развивается множество симптомов. В основном они напоминают таковые при острых респираторных вирусных инфекциях. Поэтому определить по ним ВИЧ, и даже заподозрить его, в большинстве случаев нельзя. Острая фаза заболевания продолжается от нескольких суток до нескольких месяцев, но обычно не более 6 недель.
Её основные симптомы:
- повышение температуры тела;
- боль в горле;
- высыпания на теле;
- увеличение лимфоузлов;
- боль в мышцах;
- учащение стула;
- цефалгия;
- диспепсические расстройства;
- увеличение печени;
- похудение;
- неврологические симптомы.
Сыпь при ВИЧ характеризуется появлением красных пятен и папул на теле.
Основная локализация – это туловище и лицо.
Реже высыпания появляются на руках и ногах. В основном в таких случаях поражаются ладони и подошвы.
Изредка наблюдаются изъязвления на коже и слизистых оболочках. В основном поражаются ротовая полость, пищевод, половые органы. В дальнейшем симптомы затухают, независимо от того, получал ли больной какое-либо лечение. Начинается бессимптомная фаза ВИЧ. Длится она достаточно долго. У большинства пациентов – от 1 до 10 лет. Такая продолжительность бессимптомной фазы характерна для пациентов при отсутствии антиретровирусной терапии.
Спустя 10 лет или меньше происходит значительное снижение клеточного иммунитета. В результате развиваются различные инфекции. Именно они становятся причиной большинства симптомов заболевания.
Инкубационный период ВИЧ
Любые инфекции имеют инкубационный период. ВИЧ – не исключение. Длительность промежутка времени до начала острой фазы у разных больных значительно варьирует. Она зависит от множества факторов.
Основные из них:
- способ заражения;
- стадия инфекции у партнера, который является источником инфекции;
- состояние иммунитета больного;
- прием препаратов на момент инфицирования;
- наличие сопутствующих ИППП и других инфекций;
- возраст человека.
Если заражение произошло при половом контакте, то симптомы могут появиться позже по сравнению с инфицированием парентеральным путем.
Терминальная стадия ВИЧ
В терминальной стадии инфекции симптомы связаны с ослабленным иммунитетом. Развиваются вторичные заболевания. Какими они будут, зависит от степени снижения иммунных реакций. Определение уровня СД4 лимфоцитов в крови дает возможность дать прогноз ожидаемым осложнениям ВИЧ.
Если уровень их выше 500 клеток в 1 мкл, может развиваться:
- мышечная слабость;
- признаки кандидоза;
- острый ретровирусный синдром (повышение температуры тела, фарингит и т.д.);
- поражение мозговых оболочек;
- увеличение лимфоузлов различных групп.
При снижении количества лимфоцитов СД4 ниже 500 в мкл возможно развитие:
- туберкулеза;
- опоясывающего герпеса;
- бактериальной пневмонии;
- инфекционной диареи;
- саркомы Капоши;
- лейкоплакии рта.
Повышается вероятность многих видов онкологических патологий. В первую очередь это лимфома Ходжкина, рак шейки матки и прямой кишки.
Если уровень СД4 лимфоцитов ниже 200 в мкл, повышается риск:
- пневмоцистной пневмонии;
- внелегочного туберкулеза;
- неходжкинских лимфом.
При снижении уровня СД4 лимфоцитов ниже 100 в мкл, следует ожидать:
- кандидозного эзофагита;
- токсоплазмоза;
- криптококкоза;
- генерализованной герпетической инфекции;
- микроспоридиоза.
Если же уровень клеток понижается до 50 в мкл и ниже, часто возникает диссеминированная цитомегаловирусная инфекция. Значительно увеличивается риск лимфомы центральной нервной системы.
Первичные проявления ВИЧ
ВИЧ имеет несколько периодов. Два из них проявляются симптомами. Это первичный (острый) период и стадия вторичных заболеваний.
В течение всего периода болезни человек остается заразным для окружающих. Даже в инкубационный период существует небольшой риск заражения. Самой опасной в этом плане считается острая фаза.
Вероятность передачи инфекции в это время максимальная. Чуть меньше она в стадию преСПИДа и СПИДа.
Наименьший риск заражения характерный для бессимптомного течения ВИЧ. Потому что в это время наблюдается самая меньшая вирусная нагрузка на организм. Но сказанное выше характерно для нелеченого заболевания. Если же больной ВИЧ получает антиретровирусную терапию, он почти не заразен.
Риск передачи инфекции крайне мал. В первичном периоде самый частый симптом – это повышение температуры тела.
Кроме того, у 70% пациентов наблюдаются:
- признаки фарингита;
- увеличение лимфатических узлов;
- высыпания на теле.
В связи с этим на начальном этапе ВИЧ пациентам обычно диагностируют ОРЗ, если они обращаются за медицинской помощью. Около половины больных предъявляют жалобы на мышечную слабость и ломоту в мышцах.
Треть пациентов жалуются на такие симптомы:
- диарея;
- боль в животе;
- тошнота;
- рвота.
Клинические признаки, которые встречаются с частотой от 10 до 15%:
- похудение (следствие интоксикационного синдрома и диспепсии);
- увеличение печени, которое определяется на УЗИ, может также увеличиваться селезенка;
- неврологические симптомы.
У 12% пациентов возникает кандидоз. Поражается в основном полость рта. Возможно появление белых выделений из половых органов. Иногда происходит первичное вирусное поражение нервной системы.
Возможные патологии, которые вызывает ВИЧ:
Проявляется невнимательностью, трудностью чтения и числовых операций, ухудшением памяти. Изредка проявляется психозами. Возможна апатия и резкое снижение мотивации. Как первый симптом ВИЧ, деменция наблюдается в 3,3% случаев.
Возникают двигательные нарушения в ногах, реже – руках. Это обусловлено поражением спинного мозга. Основные симптомы – это слабость мышц ног и изменение походки. Чувствительность конечностей обычно не страдает.
Развивается у новорожденных, которые родились от ВИЧ-инфицированных матерей. Проявляется повышением мышечного тонуса, задержкой развития.
Для ВИЧ характерно острое асептическое воспаление оболочек мозга.

Возникает при первичном иммунном ответе после инфицирования вирусом. В патологический процесс могут вовлекаться черепные нервы. Обычно симптомы менингита самостоятельно уходят через 2-3 недели.
В основном поражаются нижние конечности. Частота полиневропатии возрастает при ассоциации с вирусом герпеса. При тяжелой форме возможны параличи или нарушение чувствительности. Выделяют ВИЧ-ассоциированную полиневропатию с преобладанием двигательных или чувствительных нарушений. Чувствительность чаще всего страдает в области стоп.
Температура при первых признаках ВИЧ
В острый период ВИЧ почти у всех пациентов повышается температура тела. Она может быть субфебрильной, но чаще достигает высоких цифр.
Температура может подниматься до 39-40 градусов. При этом появляются симптомы, характерные также для респираторных вирусных инфекций. Больше всего по начальным проявлениям инфекция напоминает грипп. Диагностировать в это время ВИЧ очень трудно. На практике – почти невозможно. Потому что по общему анализу крови никаких выводов сделать нельзя.
В начальный период инфекции ещё нет выраженного снижения лейкоцитов. И даже анализ крови на антитела часто бывает отрицательным. Только ПЦР позволяет достоверно оценить, болен ли человек ВИЧ.
Но это исследование достаточно дорого стоит. Всем подряд его не назначают. Поэтому, если нет оснований полагать, что повышенная температура свидетельствует о ВИЧ-инфекции, человека не обследуют на неё. Соответственно, долгое время болезнь остается не диагностированной. Обнаруживают её уже после снижения иммунитета при развитии СПИД.
Или выявляют случайно, проводя исследования на ВИЧ-инфекцию. С профилактической целью обследуют всех пациентов, которые готовятся к хирургической операции, а также при заражении ЗППП в случае неустановленного источника инфицирования.
Провериться на ВИЧ можно в нашей клинике. Если вы ведете активную половую жизнь и часто меняете партнеров, то вы в группе риска. Лучше вовремя сдать анализ, чтобы в случае выявления патологии получить своевременную терапию.
Не стоит допускать развития вторичных инфекционных осложнений, потому что они тяжело поддаются лечению.
ВИЧ – крайне распространенная в последние годы и отличающаяся высокой степенью опасности для человеческой жизни инфекция.
Патология отличается коварством.
Проявляется оно в запоздалой диагностике из-за отсутствия ярко выраженных первых симптомов.

Чтобы заподозрить у себя заражение, стоит знать первые признаки ВИЧ, которые могут сказать о необходимости посетить врача.
Как быстро вирус иммунодефицита обнаруживает себя, спрашивают пациенты, и каковы особенности его проявлений.
Есть ли какие-то характерные для женщин черты, и как проявится патология у детей?
Как скоро ВИЧ дает о себе знать
ВИЧ – вирус, относящийся к семейству ретровирусов.

Передается он в основном половым путем, но возможны и другие варианты распространения.
При этом, как отмечают доктора, значительной разницы между симптоматикой у мужчин и женщин нет.
Как и любой патоген, попадающий в организм, ВИЧ проходит через стадию инкубации.
В это время происходит активное накопление вирусных частиц в организме при помощи их размножения.
Инкубация – промежуток времени, который, по сути, лежит между заражением и появлением начальных симптомов.
Как отмечают врачи, инкубация может длиться до полугода, а порой и дольше.
При этом четко установить момент заражения бывает сложно.
Объясняется это тем, что первые проявления ВИЧ часто игнорируются пациентом.

В инкубационный период ВИЧ и вовсе невозможно заподозрить в присутствии в организме.
Пациента не тревожат ни какие-то симптомы, ни изменения в общем состоянии, ни другие проблемы.
Важно иметь в виду, что-то, когда проявятся первые признаки ВИЧ, зависит от силы иммунной системы.
Это значит, что если иммунитет достаточно силен, появление тревожных звоночков может отложиться более, чем на полгода.
Если же иммунная система дополнительно ослаблена, инфекция даст о себе знать раньше, чем ожидается.
Особенности острой инфекции
Первая фаза развития заболевания носит название острой инфекции.
В этот период все симптомы болезни напоминают инфекционный мононуклеоз.
На приеме доктора пациент жалуется, что у него увеличились в размерах лимфатические узлы в области шеи, поднялась без видимых причин температура, ухудшилось общее состояние.
Характерной особенностью является невозможность снизить температуру с помощью приема антибактериальных препаратов, что намекает на вирусную природу болезни.
Также многие жалуются на поражение миндалин ангиной.
Доктор во время осмотра может отметить, что селезенка и печень у пациента имеют большие размеры, отличаются от стандартных показателей.
Однако этот симптом присутствует не у всех.
В анализе крови картина типичного воспаления.
На кожном покрове может появляться мелкая пятнистая сыпь, которая не чешется и в принципе почти не доставляет неудобств.
Порой появляются расстройства в работе кишечника.
В исключительных случаях возможно появление симптомов менингита или энцефалита.
Все признаки сохраняются в среднем в промежутке времени от пары дней до нескольких месяцев.
Невозможность четкой установки причины должна стать первым красным флажком, позволяющим заподозрить ВИЧ.
Период носительства без симптомов
Многие считают, что температура при первых признаках ВИЧ – едва ли не единственный симптом.
Теперь известно, что это не так.
Острая стадия часто сопровождается иными признаками, помимо изменений показателей температуры.
Однако на смену острой стадии приходит время бессимптомного носительства.
Именно оно является самым коварным.
Дело в том, что бессимптомное носительство может длиться до пяти лет подряд, а порой и больше.
При этом в организме пациента есть вирус, и человек может передавать его окружающим во время сексуальных контактов.
То есть он становится источником инфекции, но сам об этом даже не подозревает, так как его ничего не беспокоит.
Правда, во время бессимптомного носительства вирус становится возможно обнаружить в крови, так как начинают вырабатываться антитела к нему.
Как отмечают доктора, пять лет – усредненная длительность течения бессимптомной стадии.
Существуют люди, у которых эта стадия проходила молниеносно – меньше, чем за один месяц.
А у некоторых она растягивалась на десятилетия.
Это не только затрудняло диагностику, но и создавало угрозу для окружающих людей.

О первых симптомах ВИЧ
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
Лимфоаденопатия генерализованного типа
Лимфоаденопатией врачи называют увеличение лимфатических узлов.
Генерализованная форма этого отклонения ставится в том случае, если изменения затрагивают две и более группы лимфатических узлов.
Если другие стадии болезни текли стерто, то лимфоаденопатия может быть первым симптомом ВИЧ, проявляющимся перед вторичными изменениями в организме.
Многие пациенты полагают, что раз болезнь передается половым путем, значит в первую очередь в патологический процесс должны вовлекаться лимфатические узлы, расположенные в паху.
Это мнение ошибочно.
Как отмечают врачи, в первую очередь увеличиваются шейные лимфатические узлы.
Также могут изменять размеры лимфоидные образования над ключицей, в области подмышек.
Паховые же изменяются в последнюю очередь, а могут и вовсе не вовлекаться в патологический процесс.
Как говорят врачи, при ВИЧ-ассоциированной лимфоаденопатии узлы не болезненные, не сохраняют хорошую подвижность, не спаиваются с кожей.
Насторожиться необходимо в том случае, если других причин для изменения их размеров не выявлено.
Важно не пропустить подобные изменения и не объяснять их, как беспричинные или идиопатические.
Стадия лимфоаденопатии занимает в среднем около трех месяцев.
Она сопровождается медленным, но неуклонным снижением массы тела.
Вторичные симптомы
Терминальная стадия ВИЧ известна в медицинской практике, как СПИД.
Она характеризуется развитием вторичных проявлений болезни.
Выделяют несколько форм, которые могут как существовать изолированно, так и сочетаться между собой в различных вариациях:
- 1. Пневмония пневмоцистного типа. Заболевание, которое трудно поддается лечению. Наиболее часто приводит к летальному исходу у ВИЧ+ пациентов. Характеризуется одышкой, кашлем, выделением мокроты и другими неприятными симптомами. Тяжело поддается лечению с помощью антибиотиков.
- 2. Саркома Капоши. Под этим заболеванием понимают развитие опухолей из тканей лимфатических сосудов. От этого вторичного проявления страдают в основном представители мужского пола, у женщин оно встречается довольно редко. Опухоли могут локализоваться в любых местах, включая полость рта и внутренние органы.
- 3. Различные генерализованно протекающие инфекции. У пациентов с ВИЧ+ статусом генерализововаться может любая инфекция. Кандидоз, туберкулез, цитомегаловирус – все это представляет угрозу. Так как иммунитет не может полноценно выполнять свои функции. Естественно, от вида инфекции будут зависеть и симптомы. Характерной особенностью является тяжелое течение болезней, устойчивость к разным методам терапии.
- 4. Изменения в нервной системе. Изменения в нервной системе в первую очередь проявляются выраженным снижением памяти. Порой оно доходит до полноценного слабоумия.
Особенности первичных проявлений у женщин
Как отмечают врачи, при половых контактах у женщин риск заразиться вирусом иммунодефицита человека несколько выше, чем у мужчин.
При этом для представительниц прекрасного пола характерны некоторые специфические симптомы, которые не встречаются у мужчин.
Женский организм может реагировать на заболевание различными отклонениями в менструальном цикле.
Причем эти отклонения могут развиться на любом этапе заболевания.
И, к сожалению, довольно редко вызывают у женщин настороженность в отношении своего здоровья.
Естественно, у мужчин не подобного отклонения, так как отсутствуют менструации.
Из-за строения половых и мочеиспускательных органов у женщин также чаще развиваются воспалительные процессы в этой зоне.
Они всегда носят вторичный характер, а потому считаются поздним проявлением заболевания.
Но ни одна из этих особенностей не позволяет облегчить диагностику ВИЧ-инфекции с опорой на симптоматику.
Ведь как воспаление мочеполовых органов, так и сбои в менструальном цикле характерны и для множества других заболеваний.
Особенности у детей
Дети, пораженные ВИЧ еще в утробе матери, значительно отличаются от здоровых детей.
Часто такие малыши отстают в росте и развитии, имеют выраженный недобор веса, позднее начинают ходить на двух ногах и говорить.
Инфекция у детей склонна поражать в первую очередь нервную систему.
Это неблагоприятно сказывается на общем состоянии ребенка после рождения.
Сегодня, как отмечают врачи, если женщина принимает в беременность антиретровирусную терапию, вероятность заражения плода минимальна.
Чтобы оградить ребенка от опасного для жизни заболевания, рекомендуется не только проходить в беременность тестирование на ВИЧ.
Но и принимать лекарства, если выявится положительный статус.
ВИЧ – сложно диагностируемая инфекция.
Случаев заболевания с каждым годом регистрируется все больше и больше.
Людям необходимо знать о первых симптомах заражения, чтобы вовремя заподозрить у себя болезнь и обратиться к врачу.
Хоть ВИЧ и не лечится, но он сегодня хорошо подавляется с помощью медикаментов, не оказывая влияния на продолжительность и качество жизни пациента.
Главное – вовремя начать полноценное лечение под контролем грамотного врача.
Инкубационный период ВИЧ-инфекции может достигать до 6 недель и более.
Ретровирус (вирус иммунодефицита человека) медленно размножается в организме человека, не провоцируя клинической картины.
На этом этапе больной уже является инфекционно-опасным.
Но присутствие вирусных частиц обнаружить при помощи лабораторных анализов еще невозможно.
Практически всегда единственным признаком присутствия в организме патогенного агента является увеличение лимфатических узлов.

Для ретровируса характерно увеличение сразу нескольких групп.
Увеличение лимфоузлов происходит постепенно, на начальной стадии это можно заметить в ходе пальпации.
По мере прогрессирования вирусной инфекции к росту лимфатических узлов присоединяется боль, ухудшение общего состояния больного и другие симптомы иммунодефицита.
Что собой представляют узлы лимфатической системы?
Лимфатические узлы (периферические органы) расположены почти во всех частях тела.
Они имеют близкую анатомическую связь с локальными лимфатическими сосудами.
Узлы являются своего рода защитным барьером.
Они заполнены лейкоцитами, которые ведут борьбу с инфекционными микроорганизмами, проникающими в лимфатические сосуды.
Чаще всего воспаляются узлы в области шеи (за ушами, под нижней челюстью, около сонных артерий), подмышками, надключичными областями, в паху.
Почему при ВИЧ наблюдается увеличение узлов (лимфаденопатия)?
Инфекция является наиболее распространенной причиной увеличения лимфатических узлов.
Поражение вызвано пролиферацией лейкоцитов из-за контакта с патогенными агентами.
Отек узлов может наблюдаться через несколько недель после заражения.
Или позже, в зависимости от состояния иммунной системы пациента.
Лимфаденопатия может наблюдаться при наличии практически любых инфекционных, вирусных, бактериальных, грибковых и паразитарных патологиях.
По этой причине наличие подобного симптома не может говорить о заражении ретровирусом.
Но данное явление должно стать поводом для посещения врача и прохождения необходимых медицинских анализов.
Воспаление лимфоузлов при ВИЧ
Воспалительная реакция в узлах лимфатической системы наблюдается на всех этапах развития инфекционного процесса.
В некоторых случаях увеличение можно заметить только при пальпации.
В других наблюдается внушительный отек в виде шишки до 5 см и более.
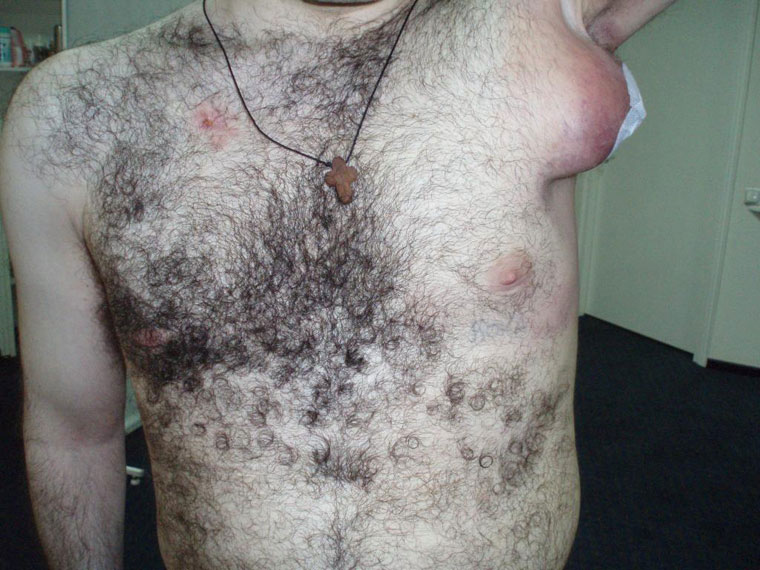
Как правило, появление шишек у больного отмечается сразу в нескольких местах, чаще на шее и в подмышечной области.
При протекающем отеке узлов более 8 недель, назначается лабораторное исследование крови на антитела к ВИЧ.
О наличии воспаления лимфоузлов следует говорить в случае присутствия болевого синдрома при ощупывании.
Вирус иммунодефицита человека подвергает организм значительной нагрузке.
Как следствие, кроме ВИЧ-инфекции присоединяются другие патологии бактериальной природы.
С чем и связано развитие у больного воспаления лимфоузлов.
Какие узлы лимфосистемы подвержены воспалению при ретровирусе?
Какие именно периферические органы будут подвержены воспалительному процессу, как быстро они будут увеличиваться и через сколько времени достигнут максимальных размеров?
Это зависит от состояния иммунной системы больного и ее способности сопротивляться инфекционным агентам.
При нарушении функционирования иммунитета, его ослаблении, лимфаденопатия может быть диагностирована на начальном этапе заболевания.
В ряде случаев наблюдается незначительная отечность, выявить которую возможно только при детальном осмотре с пальпацией.
В других вариантах, увеличение достигает внушительных размеров.
Сопровождается скоплением гнойного экссудата, который можно устранить путем оперативного вмешательства.
Отзывы больных относительно изменения узлов лимфосистемы неоднозначные.
Некоторые отмечают отсутствие подобного симптома на протяжении длительного времени.
Другие замечали увеличение лимфоузлов спустя несколько недель после предположительного заражения.
Как говорилось выше, ключевую роль играет состояние иммунитета и его способность реагировать на патогенные микроорганизмы.
Для ВИЧ-инфекции характерно воспаление узлов следующих групп:
- заушных, околоушных
- подчелюстных, шейных
- нижнечелюстных, затылочных
- надключичных, локтевых

При отсутствии патологического процесса узлы практически не будут прощупываться.
В случае воспаления наблюдается изменение их структуры, они становятся плотными, но эластичными.
При протекающем ВИЧ-заболевании чаще отмечается увеличение узлов до 2 см, их болезненность, присутствует гиперемия кожных покровов.
Лимфаденопатия, при которой наблюдается увеличение периферических органов до 4-5 и более см, характерна для инфекции на поздних этапах — асимптоматической и на стадии СПИДа.
У женщин в период беременности и после родов практически всегда наблюдается увеличение лимфоузлов всех групп.
Диагностируется генерализованная лимфоаденопатия.
В случае увеличения узлов только в паховой зоне, скорее всего, речь идет об ИППП.

О том какие анализы
сдавать на ВИЧ
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| ВИЧ (антитела и антигены) | 1 д. | 450.00 руб. |
| ДНК ВИЧ (кровь) | 5 д. | 3450.00 руб. |
Туберкулез лимфоузлов при ВИЧ
Туберкулез — инфекционное заболевание, вызванное бактерией Mycobacterium tuberculosis.
Второе название — бацилла Коха (в честь ее первооткрывателя).
Для данного микроорганизма характерно медленное размножение и повышенная устойчивость к окрашиванию микробиологическими красителями.
Кроме того, Mycobacterium tuberculosis резистентна к иммунной системе, что является основной проблемой в терапии заболевания.
Бацилла Коха локализуется вне клеток.
За счет чего ткани некоторое время не подвергаются патологическим изменениям.
Постепенно патоген tuberculosis попадает в регионарные узлы лимфатической системы, распространяясь по всему организму.
Так как ВИЧ сопровождается значительным ослаблением иммунной системы, пациенты данной категории особо подвержены туберкулезу.
На начальной стадии туберкулез лимфоузлов сложно дифференцировать от лимфоденопатии.
Поскольку увеличение узлов незначительное и при пальпации не отмечается болезненность.
Характерными симптомами патологии являются:
После появления вышеописанной клинической картины отмечается усиленный рост узлов лимфатической системы.
Вскоре они напоминают гроздья наростов.
При ощупывании пациент жалуется на выраженный болевой синдром.

Для постановки точного диагноза проводится исследование мокроты и биопсия патологически измененного узла.
Заразен или нет туберкулезный лимфаденит?
Заболевание является следствием проникновения в организм M. Tuberculosis.
Это патогенный микроорганизм, передающийся чаще воздушно-капельным путем.
Туберкулезный лимфаденит является заразным заболеваниям.
Следует избегать инфицированных пациентов и тесного с ними контакта.
Перспективы терапевтического воздействия
При диагностировании воспаления узлов на фоне туберкулезной инфекции, тактика терапии будет основываться с учетом стадийности патологии, сопутствующих заболеваний и состояния иммунной системы.
Назначаются противобактериальные средства широкого спектра действия, активные по отношению к микобактериям туберкулеза: Бенемецин, Рифадин, Изониазид.

Дополнительно назначаются препараты нестероидного ряда с противовоспалительным эффектом: Нимесил, Нимесулид.
Также НПВС могут использоваться в качестве средств, купирующих выраженный болевой синдром.
При туберкулезной лимфаденопатии длительность медикаментозного лечения не редко достигает 12 и более месяцев.
Требуется комплексное воздействие различными группами лекарственных средств.
Включая препараты, направленные на борьбу с ВИЧ.
На сегодняшний день современная терапия ВИЧ-инфекции делает определенные успехи.
Существует множество противовирусных препаратов, которые направлены на предотвращение распространения вируса.
Успешное лечение сопровождается уменьшением вирусных частиц с последующим увеличением CD4-Т-лимфоцитов.
В 2018 году в США одобрен медикамент под торговым названием Trogarzo или Ибализумаб (в России) для терапии больных с диагностированным мультирезистентным ВИЧ-1.
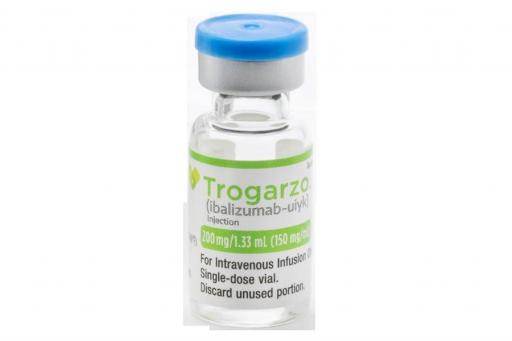
Согласно клиническим исследованиям, в течение 6 месяцев приема Ибализумаба, вирусная нагрузка у пациентов снизилась на 43%.
В исследовании участвовали пациенты, ранее прошедшие терапию 5 и более противовирусными медикаментами.
При достижении болезни терминальной стадии — СПИДа, и отсутствии адекватной реакции организма на противовирусную терапию, единственно возможное лечение заключается в контроле и своевременном подавлении рецидивирующих инфекций.
Кроме того, у пациентов с диагнозом СПИД высокий риск развития некоторых видов злокачественных образований.
В большинстве случаев, это ангиосаркома Капоши.
Саркома Капоши возникает из клеток лимфатических сосудов.

Причиной является заражение некоторыми подгруппами вирусов герпеса, что характерно для пациентов с сильным иммунодефицитом.
Вирусные частицы атакуют и повреждают клетки, вызывающие злокачественные изменения и развитие опухоли.
Тесная взаимосвязь между ВИЧ и присутствием герпеса проявляется в том, что оба вируса передаются половым путем.
Помимо СПИДа, саркома Капоши может развиваться у лиц, злоупотребляющих наркотиками.
Также у больных во время длительной иммуносупрессивной терапии.
Лечение женщин в период беременности подразумевает интенсивное использование противовирусных средств для минимизации рисков рождения ВИЧ-положительного ребенка.
Высыпания герпеса на ягодицах обладают своими особенностями.
В первую очередь из-за того, что подобная локализация сыпи не является типичной для лабиальной или генитальной форм инфекции.
Тем не менее число людей с герпетическими поражениями ягодиц из года в год не уменьшается, а растет.
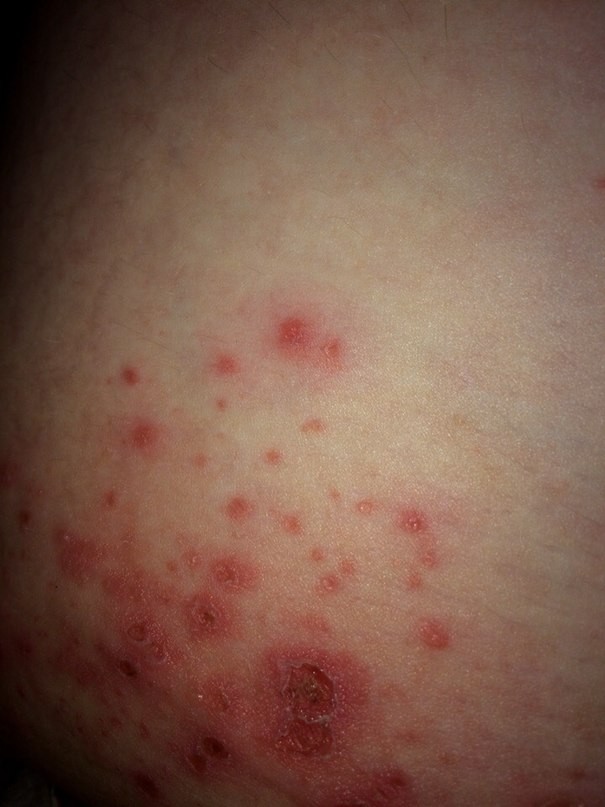
Поэтому внимание медиков к такой форме инфекции не ослабевает.
На начало XXI века врачи уже достаточно много знают о причинах высыпания герпеса на ягодицах.
Неплохо изучены меры профилактики, лечения.
И хоть полностью вылечить герпес еще не удалось никому, но свести к минимуму негативное влияние болезни на жизнь человека – вполне реально.
Ниже мы расскажем, что для этого нужно сделать.
Герпес: общее описание патологии
Собственно, семейство Herpesviridae насчитывает несколько типов вирусов герпеса.
Наиболее распространены тип 1 и тип 2, которые и обусловливают известные многим высыпания.
Также к этому семейству относится и вирус ветряной оспы (варицелла зостер вирус – ВЗВ типа 3 или Varicella Zoster Virus).
Кожные проявления у человека, как правило, вызываются вирусами простого герпеса 1 и 2 типов (ВПГ 1 и ВПГ 2).
Очень редко сыпь возникает вследствие реактивации ВЗВ типа 3.
Высыпания на ягодицах возможны в двух случаях:
- ВПГ 1 или ВПГ 2 попали в организм человека через половые органы, то есть при половом пути заражения. Тогда возбудители навсегда остаются в нейронах поясничного отдела спинного мозга, откуда периодически выходят обратно к коже.
- Вирусы герпеса 1, 2 или 3 типа полностью вышли из-под контроля иммунитета, в таких случаях высыпания массивные, многочисленные и затяжные.
Обычно, герпес на ягодицах возникает параллельно с поражением половых органов.
У большинства людей первый активный эпизод развивается спустя 2-14 суток от момента заражения.
Инкубационный период тем короче, чем массивнее инфицирование.
Распространение герпеса
Пути заражения зависят от возраста.
Так, дети обычно инфицируются от контакта с больными взрослыми, при пользовании полотенцем больного.
У взрослых герпес появляется после незащищенного секса или поцелуя.
Доказан еще механизм аутоинокуляции.
Это когда вирусы герпеса у одного человека переходят с лица на область половых органов и наоборот.
Так что простуда на губах вполне может сочетаться с герпесом ягодиц.
Герпес: провоцирующие факторы
Несмотря на огромное число зараженных людей, сыпь возникает не у всех.
Основная причина рецидивов герпетической инфекции – ослабление иммунитета, временное или постоянное.
Вызвать проседание защитных сил организма способны такие факторы:
- неудовлетворительное питание с дефицитом витаминов
- нездоровый образ жизни
- переохлаждение или перегрев
- тяжелые хронические заболевания – сахарный диабет, дисфункция щитовидной железы
- серьезные бактериальные инфекции, например – крупозная пневмония
- хронический стресс
- синдром приобретенного иммунодефицита (ВИЧ-инфекция/СПИД)
Все перечисленные состояния способны стать причиной очередного обострения инфекции.
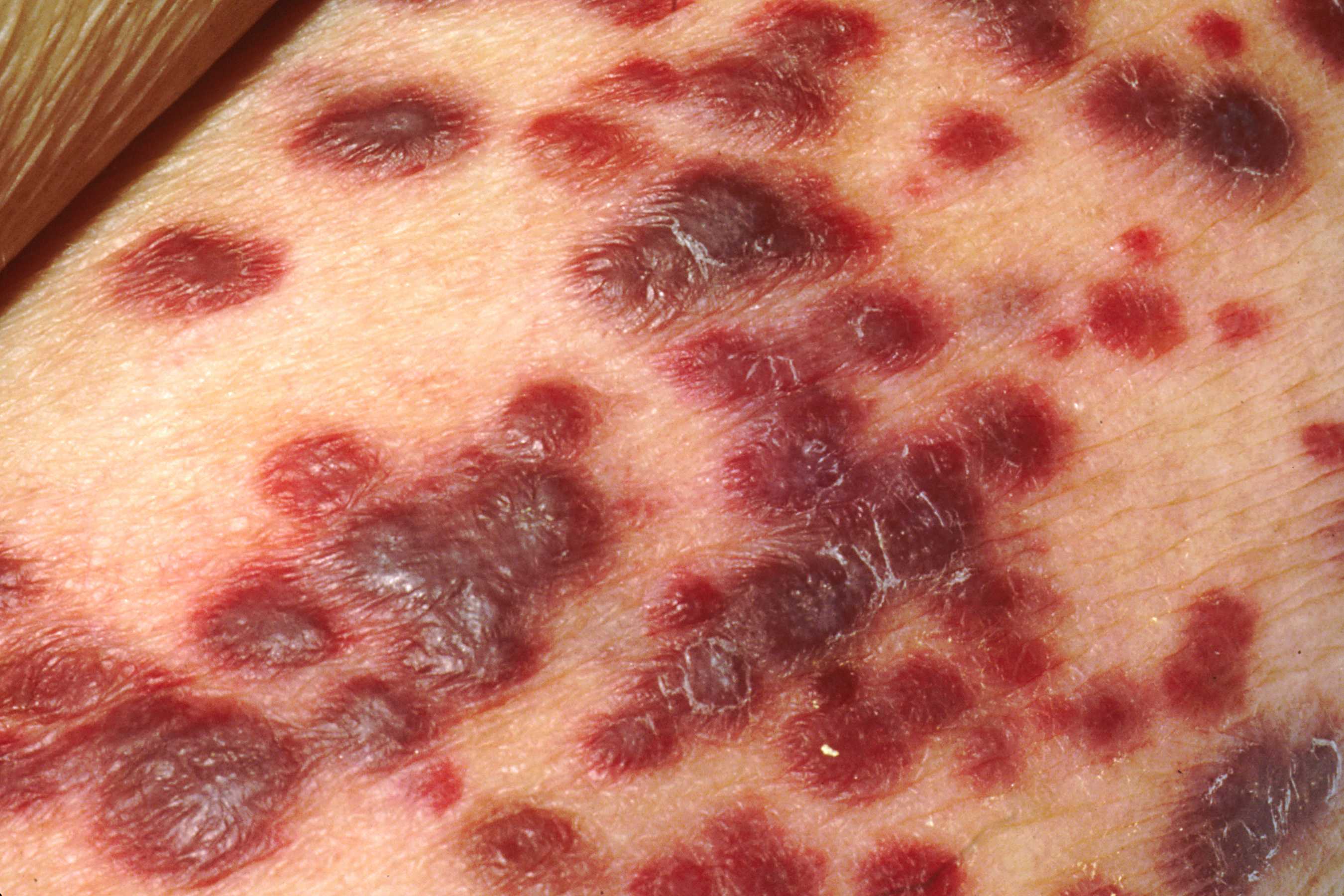
Симптомы герпеса на ягодицах
Высыпания на ягодицах практически всегда говорят о достаточно тяжелом течении герпеса.
Поэтому наряду с местной симптоматикой часто отмечается общая.
Локальные симптомы:
- дискомфорт, жжение и боль, ограниченные каким-то отдельным участком ягодицы, кожа при этом спокойна
- через 12-24 часа в месте болезненности появляются пузырьки
- волдырики мелкие, сгруппированы по нескольку штук
- заполнены прозрачной жидкостью, которая быстро мутнеет
- в течение суток-двух пузырьки лопаются, оставляют после себя небольшие эрозии или язвочки
- за 2-3 дней те покрываются корочками и подсыхают
Корочки отпадают в течение 5-7 дней, под ними обнажается бледная чистая кожа.
На всем протяжении атаки высыпания беспокоят – человек испытывает жжение, боль.
Учитывая локализацию, становится больно сидеть.
К тому же из-за движений ягодицами при ходьбе или когда человек усаживается, корочки трескаются, рано отшелушиваются.
Это причиняет еще большую боль, затягивает выздоровление.
Общие симптомы характерны для первичного процесса, который развивается по окончании инкубационного периода:
- слабость, головокружение
- повышение температуры тела до 39-40˚C
- головная боль
- плохой аппетит
- ломота небольшая ломота в теле
При повторных атаках, общая симптоматика, как правило, отсутствует.
Определенное значение имеет локализация высыпаний.
Если они сосредоточены кучно, ближе к промежности, то это указывает на достаточно типичный вариант инфекции, вызванный ВПГ типа 1 или 2.
Но когда сыпь имеет вид полосы, прерывистой линии, локализована на пояснице, в верхней или средней части ягодиц, и жутко болит, то это – признаки атаки герпеса 3 типа.
Особые и атипичные варианты герпеса на ягодицах
Типичное клиническое течение может меняться в зависимости от ряда условий.
Рассмотрим особенности при ВИЧ, у беременных и у пациентов детского возраста.
У всех пациентов из этих категорий высок риск развития атипичных форм.
Тогда сыпь на ягодицах приобретает не характерные для герпеса черты:
- эритематозная (гиперемия)
- булезная с волдырями
- отечная без везикул
- язвенно-некротическая
Всего известно более 10 атипичных форм, распознать в них герпес визуально неопытному глазу очень сложно.
Из-за рыхлой жировой клетчатки, которая на ягодицах развита достаточно сильно, особенно у детей и женщин в возрасте, в этой области тела чаще встречается отечная форма.
Герпес при ВИЧ
При ВИЧ-инфекции иммунитет страдает очень сильно, из-за чего часто возникают высыпания по типу herpes zoster.
Поэтому всех таких пациентов обязательно нужно обследовать на предмет ВИЧ-инфекции.
Кроме того, атаки учащаются, ягодицы практически постоянно покрыты пузырькам герпеса и корочками.

Подобный вариант, наряду с ослабленным иммунитетом, создает благоприятные условия для присоединения вторичной гноеродной флоры.
Появляется краснота, отек, боль и гнойное отделяемое.
Отчасти, из-за этого, при сочетании ВИЧ и ягодичных проявлениях герпеса, часто увеличиваются паховые лимфоузлы и воспаляются лимфатические сосуды.
Развивается лимфостаз, нога с одной или обеих сторон отекает.
Беременность и герпес
Беременность – состояние, при котором иммунитет также немного слабеет.
Поэтому примерно у 15-20% женщин случается обострение герпеса, возможно – с локализацией на ягодицах.
Активная виремия при атаке вызывает проблемы с плацентой, оказывает токсическое действие на плод.
Поэтому болезненная сыпь на ягодицах у беременной женщины – повод обратиться к врачу и проверить состояние плода.
Детский возраст и герпес
Дети могут заразиться герпесом еще внутриутробно.
Второй по важности путь - посещение детских коллективов, в садике ребенок может вытереться чужим полотенцем.
И у них тоже есть несколько важных моментов:
- отсутствие собственного иммунитета – в группе риска по заболеванию все, находящиеся на искусственном вскармливании
- возраст перекреста лейкоцитарной формулы – примерно в 5 дней и в 5 лет у детей сильно проседает активность клеточного иммунитета, а это – значимая опасность появления герпеса на ягодицах
- более выраженные общие симптомы – лихорадка, слабость, тошнота и рвота, жидкий стул
В состоянии угнетенного иммунитета ягодицы ребенка иногда могут подвергаться атаке вируса типа зостер.
Но только если он до этого переболел ветрянкой или перенес ее в стертом виде.

Иногда родители путают герпес на ягодицах у ребенка с потницей, диатезом.
Маленькие детишки плачут и не могут сказать, что прыщи у них на попе чешутся или болят.
Поэтому всех детей с сыпью на попке лучше показывать врачу.
Осложнения герпеса на ягодицах
Игнорирование герпеса на ягодицах практически всегда приводит к развитию серьезных осложнений:
Диагностика герпеса
К счастью, большинство случаев герпеса протекают благоприятно, рецидивы происходят не чаще раза-двух в год.
Если же сыпь возникает чаще, есть смысл обратиться к врачу дерматологу для уточнения диагноза, дообследования и назначения лечения.
Опытный врач может визуально установить факт герпеса.
Также для этого достаточно упоминания, что сыпь на ягодицах возникает периодически и болит.
Клинические протоколы требуют проведения таких исследований:
- общие анализы крови и мочи – общее состояние организма
- установление методом ИФА антител к ВПГ типа 1 и 2 или ВЗВ типа 3 в крови – идентификация возбудителя
- установление индекса авидности антител – давность заражения
- соскоб и отпечаток с высыпаний на ягодицах используются для постановки полимеразно-цепной реакции (ПЦР) – точная идентификация возбудителя
- определение антител к ВИЧ
Кроме установления факта инфекции, необходимо разобраться в причинах рецидивов.
Первый шаг в этом направлении – обследование на предмет ВИЧ-инфекции, при которой герпес высыпает очень часто.

Показатели иммунитета при герпесе на ягодицах
Составить полную картину об особенностях иммунитета, помогает иммунограмма.
Для проведения такого исследования, дерматолог привлекает врача иммунолога, на которого и ложится обязанность расшифровки анализа.
Иммунограмма позволяет оценить наиболее важные показатели клеточного и гуморального звеньев иммунитета:
- количество активных лимфоцитов и их соотношение (СD3+ CD4+, СD3+ CD8+, СD3- CD16/56+, СD19+ клеток)
- концентрация основных классов антител в крови (IgG, IgA, IgM)
- функциональная активность макрофагов
Клинические наблюдения показывают, что обострение герпетической инфекции сопровождается снижением числа клеток CD4.
Параллельно падает функциональная активность нейтрофилов.
Для заболевшего человека исследование иммунограммы помогает более точно установить тяжесть процесса.
Дает максимально точный прогноз относительно дальнейшего течения процесса.
Периодическое проведение такого анализа в стадии ремиссии позволяет вовремя выявить угрозу обострения и провести курс профилактической терапии.
Лечение герпеса на ягодицах
Полностью очистить организм от вируса герпеса еще не удавалось никому.
И вряд ли удастся это сделать в ближайшие несколько десятилетий.
Основная цель лечения герпеса – максимально продлить ремиссию и сократить длительность обострения.
Для людей с высыпаниями на ягодицах, это означает сохранить качество жизни.
Большинство случаев можно вести амбулаторно.
Но нужно учитывать, что ягодицы – не самая типичная поверхность для герпеса.
Поэтому при выявлении генерализованной формы инфекции или атипичного ее течения, может потребоваться стационарное лечение.
Ключевую роль играют медикаментозные препараты.
Их по механизму действия делят на три группы:
Первые применяются в периоде высыпаний.
Вторые помогают первым и снижают активность вирусов.
А вакцинация до максимума повышает сопротивляемость организма в отношении герпеса соответствующего типа.
Лечение обострения герпеса
Наиболее ответственный период.
Так как в острой фазе герпес болит, пациенту (при локализации сыпи на ягодицах) больно сидеть и ходить.
Члены семьи и близкие люди подвергаются опасности заразиться, если этого не случилось раньше.
Быстро купировать атаку можно только комбинацией двух методик – местной и общей.
Обязательно нужно учитывать иммунодефицит, как причину обострения, так как это имеет свои особенности в плане лечения (подключение иммунных препаратов).
Местная терапия при герпесе на ягодицах
Назначается при любых формах герпеса.

Состоит в нанесении на пораженные участки ягодиц специальных мазей, в состав которых входят противовирусные препараты.
В качестве вспомогательных компонентов применяется местный анестетик, смягчающие и стимулирующие репаративные процессы добавки.
В принципе, для местного лечения герпеса на ягодицах подходят те же мази, которые применяются при локализации сыпи на губах и других участках тела:
- мазь Ацикловира 5% на пораженный участок ягодицы от появления первых симптомов (даже при еще здоровой коже) 4-6 раз в день до полного отпадания корочек
- гель с рекомбинантным интерфероном альфа-2b по 3-5 раз в день до исчезновения боли и эрозий
- гель Алломедин до трех раз в день в течение 5-7 дней
- мази на основе цинка – подсушивающее действие актуально при обширных поражениях, высыпаниях герпеса между ягодицами
- любые мази и крема с местными анестетиками (анестезином, лидокаином)
- антисептики – бриллиантовая зелень, фукорцин
- обезболивающие мази и гели – камистад, лидохлор, фастин-1
Допускается применение альтернативных ацикловиру препаратов – пенцикловир (Фенистил-Пенцивир).
Йод применять нельзя.
Благодаря использованию сбалансированной и адекватной местной терапии, можно значительно сократить длительность острой фазы инфекции.
Это значит, что человек скорее сможет спокойно садиться, ходить и ездить на велосипеде.
Также служит отличной профилактикой заражения окружающих.
К сожалению, многие пациенты предпочитают ограничиваться местным лечением.
И это большая ошибка, так как ни одна мазь или крем не помогают предотвратить следующую атаку.
Системная терапия при герпесе
Начинать ее рекомендуется с инъекционных форм лекарств на основе ацикловира или препаратов следующих поколений.
К примеру, пенцикловир, валацикловир, фамцикловир и другие.
Специфика назначений зависит от формы и тяжести инфекции.
Первичная атака или легкая форма с обострениями не чаще 2 раз в год.
Применяется один из вариантов:
- Таблетки ацикловира по 250 мг 2 раз в день до 5 суток
- Валацикловир в том же режиме, но по 0,5 г
- Фамцикловир по 250 мг дважды в день
Любую схему следует подкреплять применением ректальных суппозиториев на основе ИФН альфа-2b по 0,5-1,0 млн МЕ дважды в день на весь период приема противовирусных средств.
Рецидивный герпес, когда сыпь на ягодицах появляется каждые 3 месяца, лечить нужно в два этапа.
Первый – так как, указано выше, плюс дополнительно иммунные препараты.
Например, инозин пранобекс (гропринозин) по 500 мг 4 р/д в течение 10 дней.
Затем, для закрепления эффекта, нужно принимать в течение минимум 9 месяцев поддерживающую терапию:
- ацикловир по 250 мг 2 р/д
- валацикловир 250 мг 1 р/д
- фамцикловир 125 мг 1 р/д
Наиболее тяжелые варианты, когда высыпания на ягодицах держатся практически постоянно, а герпес разрастается и на другие отделы тела, нуждаются уже в стационарном лечении.
Здесь назначаются парентеральные формы лекарств.
Так как уколы обладают большей эффективностью и несколько меньшим риском появления побочных эффектов, курс продлевается до 21 дня.

К основной схеме добавляются:
- противовоспалительные (снять боль и отек)
- антибиотики (профилактика вторичных инфекций кожи ягодиц)
- пробиотики (предупредить осложнения антибиотикотерапии, повысить общий уровень иммунитета)
- поливитаминные препараты
На этапе поддерживающей терапии можно снова применять таблетки.
При ВИЧ – назначается ВААРТ.
Людям без такой инфекции после очищения кожи ягодиц и других участков тела, рекомендуется поливалентная герпетическая вакцина.
По схеме, обязательно с ревакцинацией через 6 месяцев.
Герпес на ягодицах: народная и нетрадиционная медицина
Сейчас есть достаточно много эффективных лекарств, которые оказывают прямое действие на герпес.
Поэтому применение народных средств при этой инфекции с локализацией сыпи на ягодицах, нельзя считать обоснованным.
Как вариант, можно применять примочки на больные места с отваром ромашки, облепиховым маслом.

Но не стоит рассчитывать, что народная медицина избавит от рецидивов.
Герпес на ягодицах: профилактические мероприятия
Избежать заражения – наиболее надежный способ профилактики сыпи на ягодицах.
Если же вирусы все же проникли в организм, то единственный способ предотвратить обострение – это полноценное лечение, вакцинация и регулярный контроль иммунограммы.
Когда цифры клеток СD3+ CD4+ падают ниже 500-400 в 1 мкл, может потребоваться внеочередной курс профилактического лечения герпеса.
На период обострения, пациенту необходимо обеспечить индивидуальное полотенце и постельное белье.
Если кроме ягодиц герпес высыпал еще и на губах, то больному нужна отдельная посуда.
Это – первейшие меры профилактики заражения в семье.
После регрессии процесса, особой дезинфекции вещам не требуется.
Достаточно горячей водой вымыть посуду и постирать белье, полотенце.
Чтоб не заразить партнера, стоит отказаться от интимной близости до отпадания корочек.
Потому что единственный способ профилактики герпеса после секса – быстро обработать кожу, вступавшую в контакт с высыпаниями на ягодицах кожным антисептиком.
Прием медикаментозных препаратов в режиме проф лечения практически никогда не позволяет остановить заражение, и вирусы достигают своей цели в спинном мозгу.
При появлении герпеса на ягодицах обращайтесь к автору этой статьи – дерматовенерологу в Москве с многолетним опытом работы.
Читайте также:

