Герпес желтуха корь вызываются
Обновлено: 24.04.2024
ПРИЧИНА
Корь вызывается вирусом, который передается в результате непосредственного контакта с инфицированной слюной. Обычно через капельки, образующиеся при интенсивном кашле или чихании. Воздушно-капельный способ передачи кори является основным, однако заражение может происходить и при вдыхании инфицированной пыли.
Сезонный пик заболеваемости приходится на конец зимы. Максимум заболеваний приходится на возраст от 1 года до 5 лет. Дети до года и школьного возраста заболевают корью сравнительно реже.
Источником инфекции при кори является только больной человек. Наибольшая опасность заразиться отмечается в продромальный (катаральный) период заболевания и в первый день высыпаний: больной заразен с первого дня заболевания (с начала катарального периода) и в течение 4х дней после появления сыпи. С 5 дня от начала высыпаний больной не заразен. Передача через третьих лиц и вещи чрезвычайно редка.
Вирус кори не стоек: вне человеческого организма вирус быстро гибнет - при комнатной температуре он погибает через 3-4 ч, патогенные свойства теряет уже через несколько минут, быстро гибнет под действием солнечного света и ультрафиолетовых лучей (при дневном свете в капельках слюны погибает в течение 30 минут ), при высыхании погибает сразу. В связи с этим, кроме проветривания, никакие меры дополнительной дезинфекции не применяются.
Инкубационный период варьирует от 7 до 17 дней, у лиц, получивших с профилактической целью иммуноглобулин – до 21 дня (подобное удлинение может наблюдаться у детей, которые лечились переливанием крови или плазмы).
ОПИСАНИЕ: ПРИЗНАКИ И СИМПТОМЫ
Различают типичную и атипичную корь.
При ТИПИЧНОЙ кори выделяют три периода: продромальный (катаральный), высыпания и пигментация.
Первый период, продромальный (катаральный), продолжается 4-5 дней (реже – 5-7 дней) и напоминает сильную простуду. Начало катарального периода острое, температура тела повышается до 38.5-39.0 0 С, появляется насморк. Сухой навязчивый кашель, усиливающийся с каждым днем. Покраснение век, слезотечение, светобоязнь: часто ребенок начинает жаловаться, что прямой свет, естественный или искусственный, раздражает или даже вызывает резь в глазах (повышенная светочувствительность). Иногда появляется гнойное отделяемое из глаз (конъюктивит), небольшое воспаление миндалин, ларингит (вплоть до ложного крупа). Больной становится вялым, капризным, плохо ест, у него нарушен сон. Часто в начале болезни бывает рвота. Катаральные явления прогрессируют.
Патогмоничным (характерным только для этого заболевания) признаком для этого периода служит появление на слизистых щек и губ т.н. пятен Филатова - Бельского - Коплика : небольших безболезненных, серовато-белых пятнышек (папул) диаметром до 1 мм, окруженных красным венчиком (ободком). Папулы чаще всего располагаются с внутренней стороны обеих щек, обычно сзади нижних коренных зубов, появляются за 1—3 дня до кожной сыпи и исчезают на 1—2-й день после высыпания. Это самый ранний и бесспорный симптом кори. Второй важный симптом – энантема: мелкие розово-красные пятна, возникающие на слизистой оболочке мягкого и твердого неба за 1-2 дня до высыпания.
Иногда в катаральном периоде на коже наблюдается точечная или пятнистая необильная сыпь, исчезающая с появлением настоящей коревой сыпи.
Второй период болезни (высыпания) начинается, как правило, на 4-5 день болезни. Период характеризуется новым более высоким подъемом температуры (до 40,0 или 40,6 0 С), заметным ухудшением кашля и появлением пятнисто-папулезной сыпи на фоне неизмененной кожи.
Первые элементы сыпи возникают за ушами, на спинке носа в виде мелких розовых пятен, число и размер которых, как правило, быстро увеличивается. В течение нескольких часов сыпь, которая может слегка зудеть, распространяется на всю шею и все лицо. Высыпания начинаются с розовых пятен и прогрессирует до ярко-красной сыпи. К концу первых суток сыпь покрывает лицо и шею и в виде отдельных элементов локализуется на груди и верхних конечностях. На вторые сутки сыпь распространяется на туловище и частично - на верхние конечности. А на третьи - полностью покрывает верхние и нижние конечности. Сыпь может быть обильной, сливающейся в большие поля, или, наоборот, очень скудной в виде отдельных элементов. Иногда она имеет геморрагический характер. Если сыпь содрать, то кожа может начать кровоточить. Кожа при этом влажная, потоотделение и секреция сальных желез усилены.
Порядок высыпания сыпи очень характерен при кори – сверху вниз. В течение 6-го или 7-го дня болезни сыпь распространяется на грудь, спину, живот и бедра. На восьмой день, когда сыпь достигает обеих стоп, она начинает проходить в той же последовательности, что и высыпала (голова, шея и т.д.).
Когда сыпь проходит, наступает третий период заболевания – пигментация: краснота высыпаний бледнеет до коричневатого цвета , и кожа медленно очищается от корок небольшими хлопьями, которые напоминают отруби – остаются коричневатые пигментные пятна, которые постепенно исчезают. Процесс очищения от корок и пятен может продолжаться неделю или дольше.
Для АТИПИЧНОЙ (легкой) формы кори (ее еще называют митигированной корью) характерно увеличение инкубационного периода (до 21 дня), отсутствие или укорочение (до 1-2 дней) катарального периода, нормальная или субфебрильная температура, отсутствие или малая выраженность интоксикации, слабая степень катаров слизистых, хорошее самочувствие . Пятен Филатова - Бельского - Коплика может не быть; сыпь чаще бывает скудной, пигментация быстро исчезает (держится от нескольких часов до 1-2 суток) . Течение гладкое, осложнения редки. Но надо иметь в виду, что подобные симптомы атипичной кори можно спутать с обычным ОРВИ. Обращайте внимание на наличие/отсутствие коревой сыпи.
Митигированная корь возможна у лиц, прошедших активную (вакцинация) или пассивную (введение иммуноглобулина) иммунизацию, а также у грудных детей (до 4-5 месяца жизни), не утративших полностью антитела, полученные трансплацентарно от матери.
ДИАГНОЗ
Диагноз кори устанавливается на основании присутствия характерных симптомов: прежде всего, чувствительности к свету, пятен Филатова – Бельского - Коплика, появления сыпи, распространяющейся от головы до пальцев ног.
При типичных формах диагноз кори не представляет затруднений. В тех случаях, когда часть характерных симптомов отсутствует (легкая форма кори) , диагноз затруднен (прежде всего приходится отличать заболевание от краснухи).
В связи с широким применением антибиотиков нередко у детей наблюдается кореподобная медикаментозная токсико-аллергическая сыпь. Температура тела при этом нормальная , сыпь появляется сразу на всем теле, высыпание беспорядочное, лимфоузлы могут быть увеличенными, катары слизистых слабо выражены. Явления быстро исчезают после отмены антибиотиков.
ОСЛОЖНЕНИЯ
Наиболее часто встречаются следующие осложнения кори: воспаление легких (пневмония), инфекции среднего уха, энцефалит. Воспаление легких может начаться либо в связи с инфекционным процессом, вызванным в легких вирусом кори или бактериями, проникшими в легкие после того, как организм ребенка оказался ослабленным коревой инфекцией. Инфекции среднего уха часто вызываются коревой инфекцией, попавшей в ухо, уже воспаленное из-за лихорадки и раздражение кашлем и чиханием. На энцефалит обычно указывают напряженность мышц шеи, головная боль, тошнота и рвота. Такое состояние обычно происходит во время начинающегося у ребенка улучшения (ослабления сыпи и лихорадки). Энцефалит может протекать тяжело, оставляя длительные последствия.
Тяжелая форма кори сопровождается ярко выраженной общей интоксикацией. Иногда энцефалитическим или менингоэнцефалитическим синдромом, упорными носовыми кровотечениями.
НЕОТЛОЖНАЯ ПОМОЩЬ
ЛЕЧЕНИЕ
Лечение кори в домашних условиях направлено на снятие ее симптомов. Теплая комната, с влажным воздухом создает комфортные условия ребенку, особенно если он ослаблен постоянным кашлем. Непрямой или тусклый свет приятен ребенку, у которого наблюдается боль в глазах от прямого света. Некоторые дети получают облегчение, надевая в помещении солнцезащитные очки. В остром периоде кори необходим тщательный уход за глазами (при конъюктивите) и полостью рта (в момент появления пятен и высыпаний).
Рекомендуется также частое проветривание помещения; легкая еда (для грудничков – продолжение грудного вскармливания).
Одна из основных задач при лечении кори – это облегчение состояния больного и предотвращение осложнений.
При необходимости, из лекарственных средств назначают жаропонижающие средства и противокашлевые. Вирус кори, как и любой другой вирус, резистентен (устойчив) к антибиотикам. Поэтому лечение кори антибиотиками бессмысленно. Антибиотики назначают только для борьбы с бактериальными инфекциями, осложняющими корь. В течение всего заболевания необходимо давать витамины: наиболее важны витамины С и А. Дозировку любых препаратов, в том числе и витаминов, лучше уточнять у врача.
ГОМЕОПАТИЧЕСКОЕ ЛЕЧЕНИЕ
Кроме аллопатии помощь при заболевании может оказать гомеопатия. При гомеопатической терапии самолечение также не рекомендуется – необходима консультация у врача-гомеопата.
Основные показания при гомеопатическом лечении кори:
- В начале заболевания, когда повышена температура, кожа сухая и горячая, больной беспокоен, его мучает жажда. Сухой кашель, похожий на кашель при крупе. Аconite30
- При медленно появляющихся высыпаниях. Сухой, жесткий, вызывающий боль кашель. Ребенок не хочет, чтобы его трогали, у него развивается слабый делирий (бред). Brionia30
- Неудержимо текут жгучие слезы, сильный насморк с нераздражающими выделениями. Глаза болят от света. Euphrasia30
- Больной в ступоре, жажда отсутствует, кожа темно-красная и зудит. Чихание, горло воспалено. Gelsemium30
- После приема Пульсатиллы (см. ниже), если лимфатические узлы остаются припухшими, глаза и уши поражены. Понос. Kalibich.30
- Сухой кашель по ночам, который облегчается в дневные часы. Неудержимые слезы и густые выделения из носа желтого цвета. Сухой рот, но жажда отсутствует. Pulsatilla30 (принимать после появления сыпи).
Дозировка: выбранное лекарство следует принимать 3 раза в день в течение 3-4 дней.
АНАЛИЗ КРОВИ НА АНТИТЕЛА КОРИ
Для того, чтобы подтвердить или опровергнуть факт перенесенного заболевания корью детям со слабовыраженными формами кори, необходимо сделать анализ крови из вены.
Самой распространенной процедурой считается серологическое исследование крови (анализ крови на антитела кори). Забор материала осуществляется по стандартной методике, особых подготовительных мер не требуется. Превышение нормы титра более чем в 4 раза говорит о наличии заболевания. IgM-антитела возникают через 2 дня после появления высыпаний, IgG - через 10 дней. После выздоровления необходимо повторно сдать анализ на корь. Он позволяет определить количество антител. Если их число соответствует норме, иммунитет развивается пожизненно.
СХОЖАЯ СИМПТОМАТИКА
В настоящее время в Москве распространено инфекционное заболевание (ОРВИ), признаки которого очень схожи с признаками начального течения кори (катарального периода): высокая температура тела (до 39-40 0 С), сухой навязчивый кашель, насморк, больное горло. Следует обратить внимание на присутствие/отсутствие основных признаков типичной формы кори, комплекса которых нет при ОРВИ: светобоязнь, коньюктивит, пятна Филатова – Бельского - Коплика (а в следующем периоде кори – уже и специфическая коревая сыпь).
Желаем вам не болеть!
ПРАЙС-ЛИСТ на медицинские услуги Центра
Записаться на прием или вызвать детского врача на дом можно по телефонам Центра в Москве:
Поражение глаз при кори, краснухе
Корь — острая инфекционная вирусная болезнь, характеризующаяся лихорадкой, общей интоксикацией, поражением конъюнктив, верхних дыхательных путей, специфической энантемой и пятнисто-папулезной сыпью.
Возбудитель кори Polinosa morbillarum является РНК-вирусом семейства парамиксовирусов, имеет липидную оболочку и гемагглютинин. Известен всего один антигенный тип вируса.
Воротами инфекции является эпителий верхних дыхательных путей, откуда вирус кори распространяется к ретикулоэндотелиальной системе, размножается, накапливается и гематогенно разносится по всему организму. В связи с выраженной эпителиотропностыо он поражает слизистые оболочки и кожу. В местах их поражения, гиперплазированных лимфоидных тканях выявляются гигантские многоядерные эпителиоидные клетки с цитоплазматическими и ядерными включениями (клетки Уортина-Финкельдея), патогномоничными для кори. Существенную роль в развитии поражений имеют иммунные реакции на вирус в эндотелиальных клетках капилляров кожи и слизистых оболочек. После перенесенной кори развивается стойкий пожизненный иммунитет. Прививки обеспечивают невосприимчивость к заболеванию около 10 лет, но не во всех случаях.
В тяжелых случаях кори появляется блефароспазм, слезотечение, светобоязнь в связи с поверхностным эпителиальным кератитом, точечными эрозиями конъюнктивы и роговицы. При присоединении вторичной инфекции отделяемое становится гнойным.
Корь может осложниться кератоконъюнктивитом, который иногда приводит к слепоте.
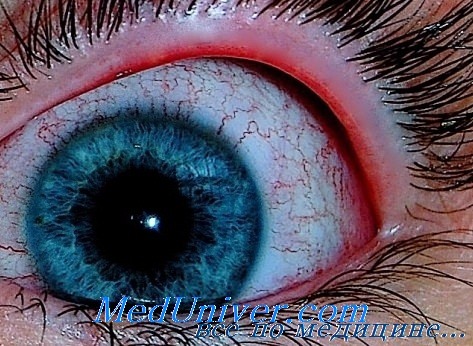
Быстрое подтверждение диагноза кори можно получить иммунофлюоресцснтным исследованием мазков из носа, ротоглотки или мокроты мечеными флюоресцеином антителами к вирусу кори. В окрашенных мазках можно также обнаружить многоядерные гигантские клетки.
Серологически диагноз кори подтверждается выявлением специфических IgM иммуноферментным методом в острый период заболевания или нарастанием титра IgG в парных сыворотках, определяемым иммуноферментным методом. Антитела класса IgM определяются через 1—2 дня с начала высыпания и сохраняются в течение месяца с последующим снижением их количества. Для серологического исследования могут использоваться реакция торможения гемагглютинации и реакция связывания комплемента, но они менее чувствительны, особенно РСК.
Поражение глаз при краснухе
Возбудитель краснухи является РНК-вирусом семейства тогавирусов, имеет липидную оболочку. Известен только один иммунологический тип возбудителя. Вирус поражает, прежде всего, лимфатическую ткань, вызывая увеличение лимфатических узлов уже в конце инкубационного периода. Он обладает и дерматотропными свойствами. Поражения кожи развиваются в связи с иммунными реакциями на вирус в эндотелиальных клетках капилляров кожи. Иммунитет после перенесенной краснухи не очень прочный, возможны повторные заболевания. Прививки обеспечивают невосприимчивость к заболеванию около 10 лет.
При врожденной краснухе могут наблюдаться врожденные пороки сердца, глухота, катаракта, микрофтальмия, ретинит, иридоциклит, помутнение роговицы, косоглазие, нистагм, обструкция слезноносового канала, вирусный дакриоаденит.
Так как краснуха может быть спутана с другими болезнями, протекающими с экзантемами, у беременных диагноз должен быть подтвержден серологически. Наличие в крови специфических IgM при однократном исследовании или нарастание титров IgG в 4 и более раз в парных сыворотках через 7 дней подтверждает диагноз. Ранее преимущественно использовалась реакция торможения гемагглютинации. Этими исследованиями специфические антитела начинают выявляться со 2-го дня высыпания. В последующие 10—21 день их количество увеличивается. Реакцией связывания комплемента антитела выявляются на 3-7 дней позже. После перенесенного заболевания антитела сохраняются длительно, иногда в высоких титрах.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Корь. Причины и механизмы развития
Типичные высыпания кори, начавшиеся на лице и принявшие сливной характер Типичная коревая сыпь на туловище
б) Распространенность (эпидемиология):
• Эта практика прервала передачу вируса кори в США к 1993 Г. и уменьшила заболеваемость корью до исторически низкого уровня (менее пяти случаев на 1 млн человек) в 1997-1999 гт.
• Ежегодно в мире регистрируется 30 млн случаев кори, большинство из которых приходится на Африку. В 1998 г. количество случаев кори на 100000 человек по данным Всемирной Организации Здравоохранения составило 1,6 в Америке, 8,2 в Европе, 11,1 в Восточном Средиземноморье, 4,2 в Юго-Восточной Азии, 5,0 в западной части Тихоокеанского бассейна и 61,7 в Африке.
в) Этиология (причины), патогенез (патология):
• Корь вызывается вирусом кори из семейства Paramyxoviridae, рода Morbillivirus (отсюда название морбилиформная сыпь).
• Заболевание острозаразное, передается воздушно-капельным путем и часто вызывает эпидемии.
• Классическая коревая инфекция начинается с инкубационного периода, который обычно протекает бессимптомно и длится от 10 до 14 дней. Он начинается после попадания вируса в слизистую оболочку дыхательных путей и его местной репликации. Затем инфекция попадает в регионарные лимфоузлы и через кровоток распространяется по всему организму.
• Продромальный период начинается с появления системных симптомов, включая лихорадку, недомогание, анорексию, конъюнктивит, острый ринит и кашель. Респираторные симптомы вызываются воспалением слизистой оболочки вследствие попадания вирусной инфекции в эпителиальные клетки. У пациентов могут развиться пятна Коплика, представляющие собой маленькие беловатые, сероватые или голубоватые папулы с эритематозным основанием. Такие папулы развиваются на слизистой оболочке щек, обычно возле моляров. Продромальный период длится обычно 2-3 дня.
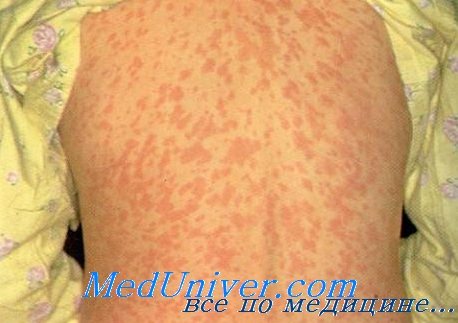
Корь
• Классическая коревая сыпь представляет собой пятнисто-папулезные высыпания, бледнеющие при нажатии. Клиническое улучшение симптомов обычно происходит в течение двух дней. 3-4 дня спустя после первого появления сыпи она начинает бледнеть и приобретает коричневатый оттенок, затем развивается мелкое шелушение. Кашель может сохраняться до двух недель.
• Лихорадка после третьего дня высыпаний указывает на связанное с корью осложнение.
• Считается, что после заболевания корью в большинстве случаев развивается пожизненный иммунитет. Повторное заболевание наблюдается крайне редко.
• Атипичная корь - вариант заболевания, развивающегося у ранее вакцинированных лип,. Через 7-14 дней после заражения вирусом у больных начинается лихорадка и головная боль с сухим кашлем и болью в грудной клетке, вызванная плевритом. Через 2-3 дня развивается сыпь, распространяющаяся от конечностей на туловище. Сыпь может быть везикулезной, петехиалыюй, пурпурозной или уртикарной. У пациентов может возникать расстройство дыхания, периферический отек, гепатоспленомегалия, парестезии или гиперестезия.
• У лиц с неадекватными уровнями противокоревых антител вирус кори может вызвать ряд клинических синдромов с классической картиной детской болезни или менее интенсивной формой заболевания.
• При иммунодефицитных состояниях инфекция, вызванная вирусом кори, может привести к более тяжелому заболеванию, в том числе лимфадепопатии, спленомегалии, ларинготрахеобронхиту (крупу), гигантоклеточпой пневмонии и энцефалиту с включением телец кори. Эта форма развивается у очень пожилых или очень юных пациентов, а также у лиц с дефицитом витамина А и беременных женщин.
• Могут наблюдаться постинфекциоппые невралгические синдромы. Постинфекционный энцефаломиелит приводит к демиелинизации, которая проявляется в период выздоровления и связана с постинфекционным аутоиммунным ответом. Основные проявления - лихорадка, головная боль, ригидность шеи, атаксия, изменения психического статуса и эпилептические припадки. При анализе спинномозговой жидкости выявляются лимфоцитоз и гиперпротеинемия. Уровень смертности при постинфекционном энцефаломиелите составляет 10-20%, характерны остаточные неврологические нарушения.
• Подострый склерозирующий панэнцефалит представляет собой прогрессирующее фатальное дегенеративное неврологическое заболевание, которое может быть проявлением персистирующей инфекции центральной нервной системы, вызванной одной из разновидностей вируса. Оно обычно развивается у пациентов моложе 20 лет через 7-10 лет после заболевания обычной корью. У пациентов наблюдаются неврологические симптомы, миоклонус, деменция и иногда вялость или декортикальная ригидность.
• В регионах, где проводится вакцинация, корь при беременности встречается редко. У беременных с корью чаще случаются преждевременные роды, но достоверных данных о тератогенном влиянии не получено.
Редактор: Искандер Милевски. Дата обновления публикации: 31.3.2021
Что такое корь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Корь (Measles) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
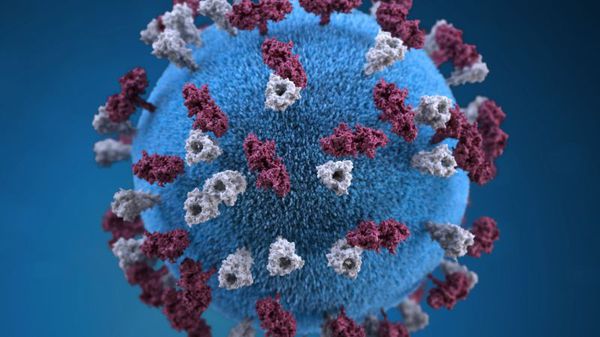
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости). [2] [5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания кори. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Передача заболевания
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори. [1] [3]
Кто подвергается риску
Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, у кого не выработался иммунитет после вакцинации.
Самому высокому риску заболевания корью и развития осложнений, включая смертельный исход, подвергаются невакцинированные дети раннего возраста. Корь — одна из основных причин смерти среди них.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кори
Инкубационный период
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Симптомы кори у взрослых
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
Описана так называемая ранняя диагностика кори, включающая:
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).
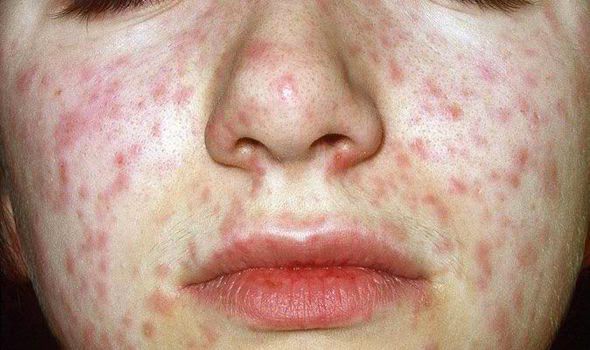
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).
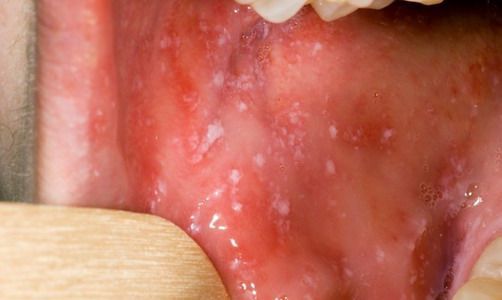
При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4] [5]
Мононуклеоз – это острое вирусное заболевание, при котором наблюдается лихорадка, увеличение лимфатических узлов, воспаление миндалин (ангина), увеличение размеров печени и селезёнки.
Характерной особенностью заболевания является изменение состава крови. В частности, в крови появляются особые клетки – мононуклеары, по которым болезнь и получила своё название.
Причины мононуклеоза

Мононуклеоз вызывается одной из разновидностей вируса герпеса (вирусом Эпштейна-Барр). Путь передачи инфекции – воздушно капельный. Болезнь эпидемической угрозы не представляет. Вирус быстро погибает во внешней среде. Но он присутствует в слюне. Ребёнок, тянущий в рот различные предметы, может заразиться, особенно, если он находится в группе детей, в которой есть носитель инфекции. Поэтому в детских садах иногда случаются вспышки мононуклеоза.
Также регистрируются семейные очаги заболевания. Подчеркивая эту особенность, мононуклеоз называют "болезнью поцелуев". Чаще всего им болеют дети в возрасте от года до 10 лет. Второй пик частоты заболевания приходится на подростковый возраст. К достижению зрелого возраста большинство людей уже обладают иммунитетом против мононуклеоза.
Симптомы мононуклеоза
Инкубационный период мононуклеоза в среднем составляет 7-10 дней, максимальная продолжительность – 21 день.
Чаще всего заболевание начинается остро, с подъёма температуры. Если температура не поднимается сразу, это обычно происходит к концу первой недели заболевания. За время болезни температура может подниматься несколько раз. Снижается она постепенно. В вечернее время довольно долго может отмечаться незначительное повышение температуры. В отдельных случаях повышения температуры не наблюдается.
Другие симптомы также могут присутствовать как в ярко выраженных, так и смазанных формах.
Острый период заболевания длится, как правило, 2-3 недели. Процесс выздоровления может занимать достаточно долгое время (до нескольких месяцев). Дольше всего сохраняется припухлость лимфатических узлов и незначительное увеличение размеров печени и селезенки.
Основные симптомы мононуклеоза:
Для мононуклеоза характерно повышение температуры до 38°C и выше. Подъём температуры сопровождается ознобом, ломотой в теле, головной болью.
В первую очередь обнаруживается припухание шейных лимфатических узлов. Иногда увеличиваются подмышечные, паховые и другие группы узлов.
Наблюдается покраснение и увеличение нёбных миндалин. Довольно часто проявляется весь комплекс симптомов ангины.
Нос заложен, но при этом выделения из носовых ходов отсутствуют (насморка нет).
При мононуклеозе наблюдается увеличение размера печени и селезенки (достигает максимума на 4-й – 10-й день, но может проявляться уже с первых дней болезни).
Могут появляться различного вида высыпания. Сыпь исчезает через несколько дней, не оставляя следов.
Методы диагностики мононуклеоза
Симптомы мононуклеоза не являются специфическими. Поэтому диагностика основывается, прежде всего, на данных лабораторных исследований. Необходимые исследования объединены в профиле "Диагностика инфекционного мононуклеоза".
Общий анализ крови при мононуклеозе обычно показывает увеличение количества лейкоцитов и СОЭ. Характерно значительное увеличение лимфоцитов и моноцитов, вместе эти разновидности могут составлять до 80-90% от общего количества лейкоцитов. Основным признаком мононуклеоза является повышение количества специфических клеток – атипичных мононуклеаров (представляющих собой изменённые лимфоциты) до уровня свыше 10%. Однако они обнаруживаются не ранее, чем на 5-й день с начала болезни.
Мононуклеоз может проявиться в результатах биохимического анализа крови в виде двух- или трехкратного увеличения активности АлАТ и АсАТ. При пожелтении кожи (желтухе) увеличивается билирубин.
С помощью серологического анализа могут быть выявлены специфические антитела к возбудителю мононуклеоза – вирусу Эпштейна-Барр.
Методы лечения мононуклеоза
Лечение мононуклеоза у детей проводит врач-педиатр. При остром течении заболевания следует вызвать врача на дом.
Специфических методов лечения мононуклеоза не существует. Противовирусные препараты, кортикостероиды и иммуномодуляторы назначаются только при тяжелом течении болезни. Антибиотики используются в случае присоединения бактериальной инфекции.
Лечение мононуклеоза проводится по схеме, общей для многих ОРВИ.
Для снижения интоксикации организма необходимо обильное тёплое питьё.
При температуре выше 38,5°C применяются жаропонижающие препараты. При проявлении симптомов ангины назначаются антисептические средства. Рекомендуется полоскание горла.
Поскольку мононуклеоз может протекать с поражением печени, рекомендуется диета с ограничением жирной, острой и жареной пищи (стол №5).
При мононуклеозе показана витаминотерапия (витамины группы В, C и Р).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Читайте также:

