Гигиена при гепатите в что бы не заразить окружающих
Обновлено: 26.04.2024
— Человек, болеющий гепатитом В, может быть заразным для родных и близких. Особенно этот риск велик на острой стадии. Она возникает через небольшой срок после заражения. Это результат бурной реакции иммунитета на вирус. В этот период симптомов может не быть или они напоминают простудные явления: повышение температуры, ломота в мышцах, боли в суставах. Иногда на острой стадии бывает желтуха. Желтуха — это не диагноз, а симптом: пожелтение кожных покровов и склер глаз. Она бывает не только при вирусных гепатитах. Например, если камень закупоривает желчный проход, то у человека тоже будет желтуха. Желтуха бывает как при гепатите А, так и при В, и при С. Когда человек видит себя желтым, он обычно очень пугается, и пугаются все вокруг, так как подозревают, что это что‑то заразное. Как правило, в таком состоянии человек попадает в больницу, где он и узнает точный диагноз, а также то, что он действительно заразен.
Если человек знает о диагнозе, но остается лечиться дома, ему надо вести себя очень аккуратно. Все, что связано с кровью, — зубные щетки, маникюрные ножницы, бритвы, полотенца, прокладки — должно быть максимально изолировано от здоровых членов семьи. Половые контакты в этот момент должны быть только защищенными. Тесный контакт с детьми необходимо исключить, так как мама с желтухой, которая кормит ребенка грудью, с большой долей вероятности может его заразить. Мамы часто заражают детей в раннем детстве, и не только во время родов, но и в быту во время острой стадии гепатита, когда они кормят ребенка, ухаживают за ним, обнимают, целуют. То есть опасны любые ситуации, связанные с контактом биологической жидкости больного с поврежденной слизистой и кожей другого человека.
— Но тут можно дойти до того, что будешь бояться всего…
— Да, конечно, важно не драматизировать и не превращать жизнь в постоянную защиту от вируса. Например, не нужно доходить до безумия со всем, что связано с приготовлением и приемом пищи. Через еду вирус гепатита В не передается. Он погибает, попадая в пищеварительную систему. Но иногда страх пациентов далеко заходит: люди боятся даже вещи в одной стиральной машинке стирать, а уж тем более есть еду, приготовленную инфицированным человеком.
— Можно как‑то определить, в какой момент человек наиболее заразен и когда нужно быть максимально бдительными в быту?
— Если один из партнеров болен гепатитом В, а второй вакцинирован, они могут заниматься незащищенным сексом?
— Да. Вакцинация, если она проведена грамотно и подтверждено анализом крови, что она произвела свой эффект, обязательно защитит здорового человека. И партнеры могут жить незащищенной половой жизнью.
— Вакцинировать лучше сразу, как только стало известно, что один из партнеров инфицирован?
— Да, но только сначала необходимо сдать анализы, которые покажут, что заражение партнера еще не произошло. Потом делается вакцинация. После этого необходимо снова сдать анализы, чтобы понимать, получил ли здоровый партнер иммунитет против гепатита В. Если иммунитет получен, можно спокойно жить и ни о чем не беспокоиться: гепатитом В этот человек уже не заболеет.
— Наверное, вакцинироваться нужно в любом случае, даже если в семье все здоровы?
— Вакцинироваться желательно всем, а не только членам семьи болеющего, так как гепатит В очень заразен. Многие переносят гепатит В и не знают об этом, потому что анализ на перенесенную болезнь обычно не проводится. Как правило, мы знаем только о тех, кто заболел и не выздоровел. Таких меньшинство. А вот большинство переболело и не заметило этого. Поэтому до вакцинации необходимо выяснить: не болел ли уже человек? Если он болел, то получил иммунитет естественным путем, вакцинация ему уже не нужна. Если же он не болел, то иммунитета у него нет, и тогда необходимо вакцинироваться.
Бывает, что взрослый человек вакцинировался, но это было так давно, что он об этом и не помнит. Алгоритм действий в этом случае должен быть таким: провериться — вакцинироваться — провериться после вакцинации. Если вакцинация сработала, можно забыть о такой проблеме, как гепатит В. И если даже один из партнеров инфицирован, не надо бояться быть вместе с ним, строить семью, рожать детей.
Однако минимальную бытовую осторожность необходимо соблюдать. Например, не пользоваться одним полотенцем, зубной щеткой, маникюрными ножницами, бритвами и так далее. Но эти правила гигиены необходимо соблюдать всем и всегда, вне зависимости от наличия болезни в семье.

— Прививка от гепатита В включена в календарь с 0 лет. Насколько это обоснованно для людей не из группы риска?
— В группе риска тот, кто родился от зараженной мамы. Таким детям делают прививку в первые часы жизни, и чем позднее ее делают, тем больше опасность, что болезнь опередит действие прививки. Сейчас стараются привить всех в первые часы жизни, даже если мама здорова. Это не обязательно, по календарю прививок ребенок может делать их в первые месяцы жизни. Но даже если он получит прививку в первые часы жизни, это тоже очень хорошо. Главное — получить курс прививок. Люди обычно боятся, что от вакцины можно заразиться гепатитом. Это не так. Надо знать, что прививка от гепатита В не содержит вируса. Она содержит искусственный белок, который, попав в организм человека, вызывает иммунный ответ. Этот иммунный ответ и будет защищать человека от вируса гепатита В, если произойдет заражение.
— Кому вы посоветуете в первую очередь сделать вакцинацию или ревакцинацию? Есть какие‑то исследования, которые показывают, что пора снова привиться?
— Если один из будущих родителей болен гепатитом В, это может как‑то отразиться на ребенке? Может, таким парам нужны специальные репродуктивные программы?
— Детей гепатитом В может заразить только мама, потому что они имеют контакт с ее кровью в родах. От отца вирус ребенку передаться не может. Поэтому специальные репродуктивные программы таким парам не нужны, зачатие у них происходит так же, как у всех. Если этой паре по другим причинам необходимо ЭКО, у них потребуют справку от инфекциониста или гепатолога. Но от тяжести течения гепатита перспективы репродуктивной программы не зависят.
— То есть женщина, больная гепатитом В, не передает вирус своим яйцеклеткам?
— Нет. В половых клетках людей вируса гепатита нет. Поэтому заразиться гепатитом В ребенок может, как правило, только во время родов.
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
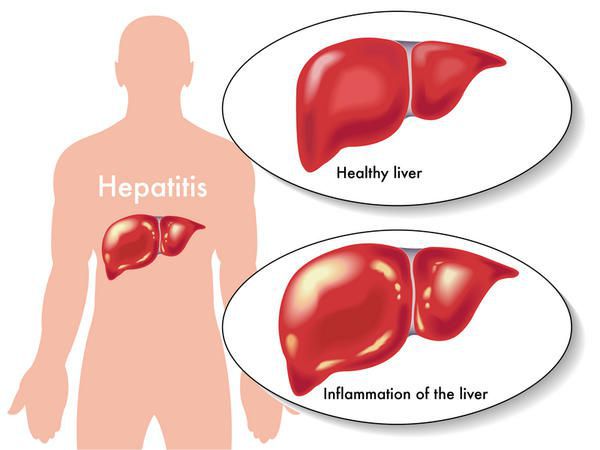
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
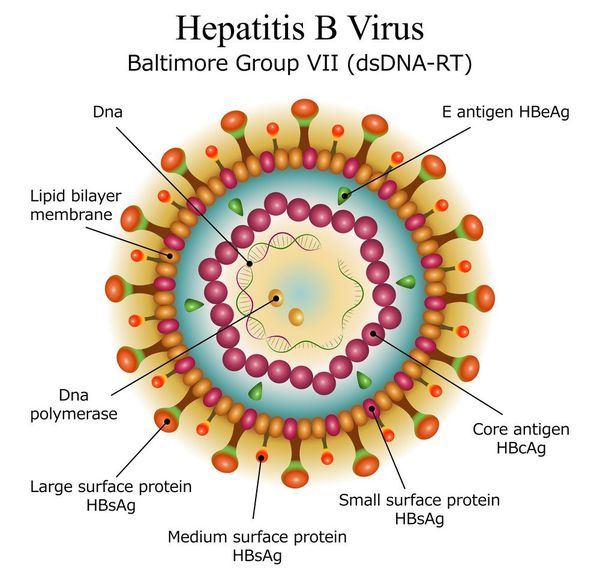
Этиология
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
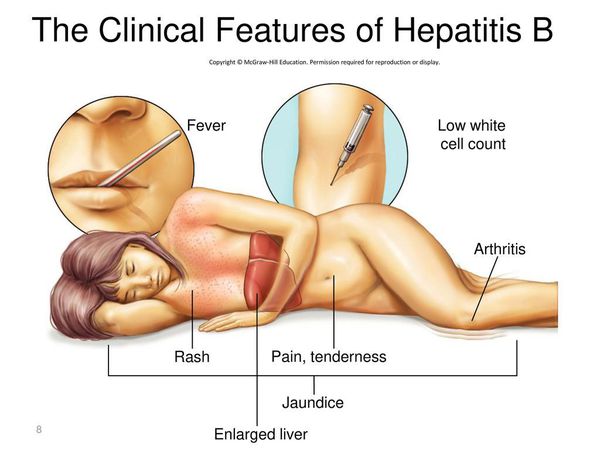
Первые признаки гепатита B
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
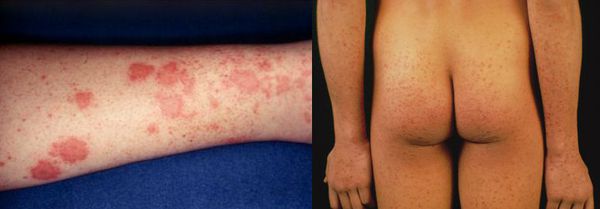
Желтушный период
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
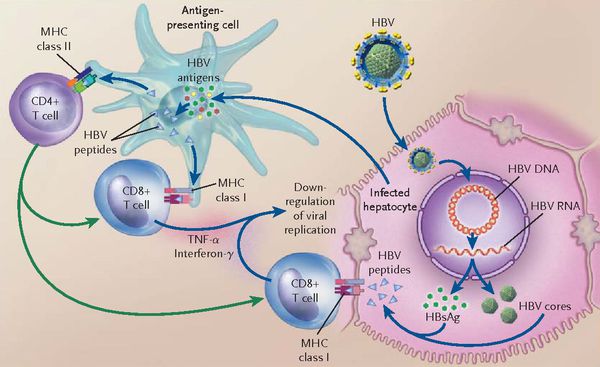
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]
Гепатотропные вирусы, попадая в организм, вызывают ряд серьезных воспалительных изменений. Характер этих изменений будет зависеть от формы гепатита, поразившего больного. Форма гепатита влияет и на сам процесс инфицирования организма, и на развитие тех или иных осложнений, и на тяжесть течения и исход болезни. Рассмотрим как передается гепатит В.
Характеристика вируса
Гепатит В — опасное заболевание
Гепатит В вызывается вирусом HBV. Его проникновению в организм способствует повышенная устойчивость к воздействию окружающей среды, которой этот вирус наделен. Если на конце иглы останется капелька крови, то в ней вирус сможет прожить неделю.
Вообще любая капелька крови с содержащемся в ней вирусом опасна для заражения в течение этого отрезка времени.
Данное заболевание лечится несколькими специалистами. При выборе гастроэнтеролога и гепатолога надо учитывать наличие сертификата и лицензии у врача. Желательно обращаться к специалистам высшей категории.
Сферы распространения гепатита В
Данное заболевание распространено в основном среди взрослых. Им болеют люди от 20 до 49 лет. Дети и подростки в развитых странах им болеют нечасто. Такие результаты получились благодаря повсеместной вакцинации.
В Азии, Африке гепатит В распространен среди детей. В некоторых из этих стран гепатитом В болеют до 10 % населения. Все это выливается в повышенный уровень смертности от рака печени, который развивается вследствие заражения гепатитом В в детстве. Четверть онкобольных – это люди, страдающие именно раком печени.
Места распространения вируса гепатита В
Основных мест, где часто происходит заражение вирусом гепатита В, несколько. К ним относятся следующие:
- места употребления инъекционных наркотиков;
- салоны татуажа;
- салоны педикюра, маникюра;
- салоны пирсинга;
- лечебные учреждения.
Самое широкое распространение данный вид заболевания получил на Юго-востоке Азии, в Тихоокеанском бассейне, в Амазонии, в Африке (центр и юг), на Ближнем и Среднем Востоке.
Самый ближний очаг локализации HBsAg по отношению к России – это Средняя Азия, Молдавия, Закавказье. Там иногда процент заболевших доходит до 8.
Самый низки уровень распространенности характерен для Северной Америки и для Западной Европы.
Способы передачи заболевания
Вирус передается через биологические жидкости, которые должны попасть непосредственно в кровь. Такая ситуация может возникнуть, если вместе пользоваться одними и теми же режущими или колющими предметами. К таким предметам можно отнести маникюрные принадлежности, бритвенный станок. Таким предметом может стать общий шприц.
Принадлежности для пирсинга и татуажа тоже таят в себе опасность. Медицинские манипуляции иногда также приводят к заражению. В том числе, заражение идет при переливании крови от больного донора. Еще один способ – от матери к малышу во время родов. Половой путь передачи вируса также возможен.
Передача половым путем
Считается, что если один из партнеров болен или является носителем, то вероятность того, что здоровый партнер заразится гепатитом, составляет приблизительно 30 %. Вероятность заражения увеличится в том случае, если вести половую жизнь с несколькими партнерами. Трудно избежать заражения тогда, когда единственный половой партнер поддерживает связи со многими другими партнерами.
Осложняет ситуацию то, что болезнь внешне никак не отражается на человеке, поэтому определить, болен он или нет, невозможно.
Ситуация облегчается тем, что эта инфекция останавливается при помощи вовремя поставленной прививки.
Возможность заражения детей родителями
Один из симптомов — желтушность склер
Во время течения беременности, если не было осложнений, связанных с нарушением целостности плаценты (амниоцентез), заражение гепатитом В не происходит. Заразиться ребенок может непосредственно в родах, когда идет движение по родовым путям.
По данным статистики, дети, которые родились от матерей, инфицированных данным вирусом, подвержены развитию хронического гепатита В. А это заболевание, в свою очередь, может закончиться неблагоприятно.
Чтобы избежать такого исхода, малышам, родившимся от матерей, имеющих вирус гепатита В, сразу ставят прививку. Вирус содержится в материнском молоке. Но он не наносит вреда здоровью малыша. Поэтому кормление не ограничивают.
Вирус гепатита В и бытовые контакты
При бытовых контактах получить вирус гепатита В практически невозможно. Даже тот факт, что вирус попадает в слюну, кал, мочу, слезы зараженного человека, не увеличивает риск распространения болезни бытовым путем. Чтобы вирус попал в организм, он должен проникнуть в кровь. А это маловероятно, если нет поврежденной кожи или слизистой.
Бытовым способом могут заражаться дети, которые в общении друг с другом мало соблюдают правила гигиены. Но при этом часто травмируются в результате неосторожного поведения. Вирус не может попасть к человеку вместе с пищей или при разговоре. Так что человек, больной гепатитом В, не опасен для обычного окружения, поэтому нельзя изолировать таких людей.
Группа риска по данному заболеванию
- Люди, имеющие несколько половых партнеров;
- гомосексуалисты-мужчины;
- люди, вступающие в половые контакты с больными гепатитом партнерами;
- потребители инъекционных наркотиков;
- члены семьи больных гепатитом В (хроническая форма);
- дети, которые родились от матерей с вирусом;
- медработники.
Способы определения риска инфицирования
Чтобы узнать свое состояние, есть ли инфицирование, есть ли риск развития заболевания, надо сдать соответствующие анализы. Во-первых, сдаются анализы на антигены вируса HBsAg, также выявляются антитела к этому вирусу — anti – HBs. Если оба теста дадут отрицательный результат, значит, существует немалый риск инфицирования, поэтому следует поставить прививку.
Если же обнаружен сам HBsAg, значит, надо обратиться к доктору, провести полное обследование. Вакцинироваться уже не нужно, зато надо принять меры по лечению и исключению развития заболевания в полной мере.
Если выявлен высокий титр anti – HBs, а HBsAg не обнаружен, это говорит, что болезнь уже была перенесена в прошлом. В таком случае вакцины не нужны.
Всегда ли заражение гепатитом В ведет к болезни
Соблюдение правил личной гигиены — профилактика гепатита
Практически всегда инфицирование влечет развитие заболевания. Исключение составляют случаи, когда была поставлена прививка. Также не заболеют люди, уже перенесшие это заболевание.
Если малыш родился от матери, страдающей этим заболеванием, ему в роддоме вводят иммуноглобулин, специально предназначенный для таких случаев. Это предохранит ребенка на 85 – 95%. Такой высокий процент защиты будет обеспечен только в том случае, ели ребенку впоследствии будет вовремя сделана сама прививка.
Такой иммуноглобулин вводят взрослым. Например, работникам медучреждений, когда становится известно, что медик инфицирован гепатитом В. Надо отметить, что вакцинация, которую сделали заблаговременно, дает гарантированный результат.
После заражения у людей развивается острая форма заболевания. Если же пациент был сильно ослаблен, или заражен ребенок, то острая стадия скорее всего не разовьется. А заболевание перетечет в вялую хроническую форму.
Повторное заражение гепатитом В
Если лабораторным путем подтверждается выздоровление после болезни, повторное заражение практически полностью исключено.
Профилактические меры
Нужно соблюдать все правила гигиены, тогда риск заражения сведется к минимуму. Здоровым членам семьи нужна вакцинация. Все должны пройти полное обследование. К мерам профилактики относят следующие:
- Нужно иметь индивидуальные средства гигиены и ухода, особенно маникюрные принадлежности, зубные щетки, бритвенные станки.
- Все инъекции делать одноразовыми шприцами, после использования их утилизировать.
- Презервативы использовать постоянно.
- Тату, пирсинг делать исключительно в салонах.
Данное заболевание может коснуться любого, поэтому нельзя терять бдительность. Надо ставить прививки, привитые люди болеют в 20 раз реже. Детям прививки ставят после рождения, в 1 месяц и в полгода. Есть особые категории граждан, которым данная прививка ставится в обязательно порядке. Это члены заболевшего, работники медучреждений, студенты медицинских учебных заведений.
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
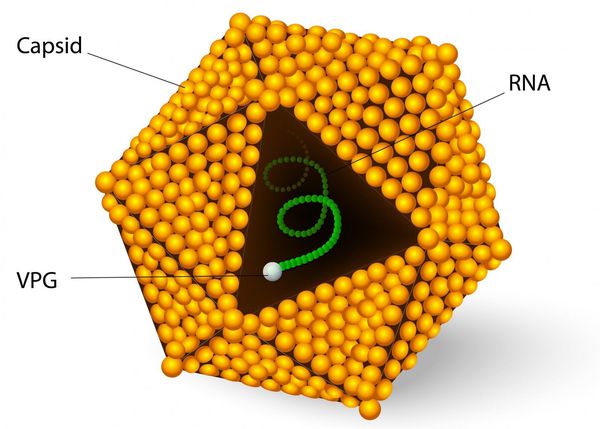
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
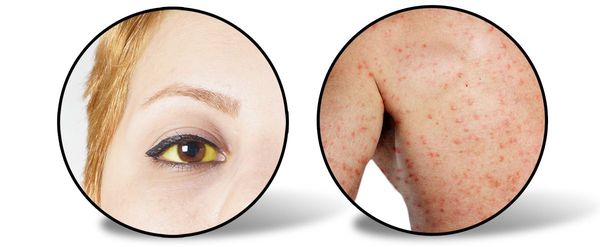
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
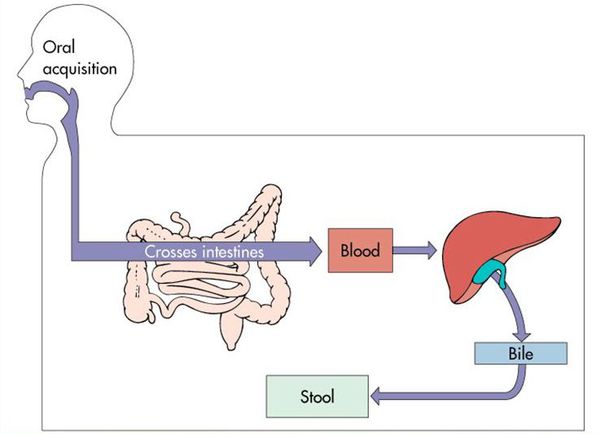
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
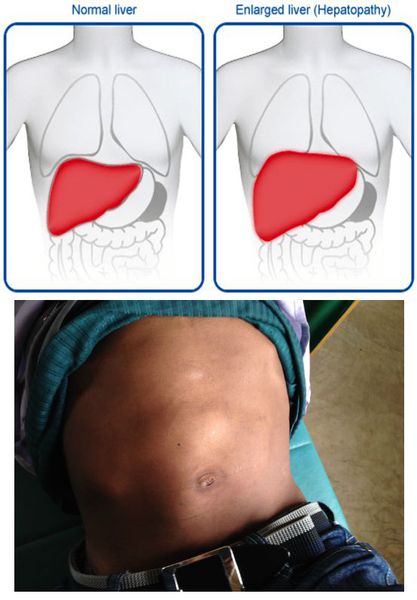
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Читайте также:

