Гистологические признаки хронического гепатита
Обновлено: 19.04.2024
Хронические гепатиты - полиэтиологическое диффузное заболевание печени, обусловленное первичным поражением ее клеток, продолжающееся без улучшения не менее 6 месяцев и характеризующееся воспалительно-дистрофическими, а также дегенеративными изменениями как паренхимы, так и интерстиция органа без нарушения дольковой архитектоники печени, имеющее стационарное или прогрессирующее в циррозе печени течение.
Протокол "Хронический гепатит"
Коды МКБ-10: К 73
Классификация
Классификация хронических гепатитов и цирроза печени (принята конгрессом гепатологов, Лос-Анджелес 1994).
- хронический вирусный гепатит (с указанием вызвавшего его вируса В, С, Д);
- хронический вирусный гепатит (не идентифицируемый);
- хронический гепатит (не идентифицируемый ни как аутоиммунный, ни как вирусный);
- хронический медикаментозный, лекарственно-индуцированный гепатит;
- первичный билиарный цирроз;
- первичный склерозирующий холангит;
- болезнь недостаточности ά1 антитрипсина.
- смешанный (макро- и микронодулярный);
- причина не установлена.
- активный (минимальная степень активности, умеренная степень активности, резко выраженная степень активности).
Диагностика
Диагностические критерии
Жалобы и анамнез: боли в правом подреберье, увеличение печени и уплотнение ее края, тошнота при приеме пищи, слабость, носовые и другие кровотечения, преходящая желтуха, асцит, печеночные знаки, внепеченочные проявления.
Лабораторные исследования: умеренное повышение активности трансаминаз, увеличение тимоловой пробы, гипергаммаглобулинемия, гипоальбуминемия, снижение протромбинового индекса, анемия, лейкопения, тромбоцитопения, повышение преимущественно непрямого билирубина, холестерина, глутаматдегидрогеназы, признаки репликации вирусов (положительные серологические маркеры гепатитов В, С, Д), повышение активности щелочной фосфотазы.
Инструментальные исследования: увеличение печени, повышение ее плотности (диффузные изменения).
Компьютерная томография - изменение структуры печени, увеличение печени.
Показания для консультации специалистов:
- гематолог (по показаниям);
- невропатолог (по показаниям);
- окулист (по показаниям);
Минимум обследования при направлении в стационар:
- УЗИ органов брюшной полости;
- АЛТ, АСТ, билирубин;
- кал на яйца гельминтов;
- соскоб на энтеробиоз.
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров).
2. Определение свертываемости капиллярной крови.
3. Определение гаммаглютамил транпептидазы.
4. Определение щелочной фосфотазы.
5. Определение билирубина.
6. Определение холестерина.
7. Гистологическое исследование ткани печени.
8. Тимоловая проба.
9. ПЦР HCV-РНК (генотип).
10. ПЦР HCV-РНК (колич.).
11. УЗИ органов брюшной полости.
12. Общий анализ мочи.
14. Протромбиновый индекс.
15. Определение общего белка.
16. Определение белковых фракций.
17. Определение железа.
20. ИФА HDV IG M.
21. Определение АЛТ.
22. Определение АСТ.
23. Определение креатинина.
24. Определение ост. азота.
25. Определение В-липопротеидов.
27. Определение церулоплазмина.
28. Определение меди в сыворотке.
29. Определение меди в моче.
32. Гематолог (по показаниям).
33. Невропатолог (по показаниям).
34. Окулист (по показаниям).
35. Инфекционист-гепатолог (по показаниям).
Перечень дополнительных диагностических мероприятий:
1. Определение глюкозы.
2. Биопсия (по согласию родителей).
3. ИФА на суммарные аутоантитела.
4. Определение на ВИЧ.
5. Определение диастазы.
6. Исследование кала на скрытую кровь.
7. Компьютерная томография.
Дифференциальный диагноз
Дифференциальная диагностика хронических гепатитов требует исключения ряда заболеваний, сопровождающихся гепатомегалией и желтухой.
Заболевания, проявляющиеся преимущественным увеличением печени можно разделить на 3 группы (Подымова, 1998):
1. Болезни печени и ее сосудов: острый вирусный гепатит, хронический вирусный гепатит В, С, Д и др., аутоиммунный гепатит, цирроз (латентная форма), эхинококкоз, рак, доброкачественные опухоли, непаразитарные кисты, туберкулезный гранулематоз, болезнь Бадда-Киари, туберкулома.
2. Болезни накопления: жировой гепатоз, гемохроматоз, гепатолентикулярная дегенерация, амилоидоз.
3. Болезни сердечно-сосудистой системы: констриктивный перикардит, недостаточность кровообращения 2 и 3 степени различной этиологии (застойная печень).
Острый вирусный гепатит. Имеет острое начало, неблагоприятный эпидемиологический анамнез, указание на гемотрансфузии, инъекции и операции. В крови - повышение активности аминотрансфераз, обнаруживаются маркеры гепатитов А, В или D антигенов.
Цирроз печени. В анамнезе - острый вирусный гепатит, токсические отравления. При осмотре - отмечаются внепеченочные сосудистые знаки, гинекомастия. В крови - повышение содержания глобулинов, аминотрансфераз, понижение уровня альбуминов, протромбина. Наблюдаются признаки портальной гипертензии: расширение вен пищевода, желудка, геморроидальных вен, увеличение диаметра портальной и селезеночной вен. Прицельная биопсия печени позволяет выявить мультилобулярные узлы до 5 мм в диаметре при макронодулярной форме, узлы одинаковых размеров до 3 мм и фибринозные септы при микронодулярной форме цирроза.
Жировая дистрофия печени. В анамнезе - сахарный диабет, заболевания желудочно-кишечного тракта. Печень увеличена с закругленным краем, гладкой поверхностью. Жировая дистрофия хорошо диагностируется при УЗИ и КТ. Характерных функциональных критериев диагностики нет. Наблюдается диффузное ожирение гепатоцитов в биоптате печени.
Гемохроматоз. В начальной стадии характерные клинические симптомы могут отсутствовать. Отмечается значительное увеличение содержания железа в сыворотке крови, повышенное насыщение железом трансферрина, резкий рост уровня ферритина с сыворотке. В биоптатах печени наблюдается обильное отложение железа, дающего положительную реакцию Периса. В последующем отмечается гаптомегалия, сахарный диабет, гиперпигментация кожи и кардиомиопатия.
Гепатолентикулярная дегенерация (болезнь Вильсона - Коновалова). При абдоминальной форме характерных клинических симптомов нет. Выявляется неврологическая симптоматика, дрожательно-ригидный симптом или гиперкинезы, снижение интеллекта. При осмотре роговицы с помощью щелевой лампы наблюдается кольцо Кайзера-Флейшера (темно-зеленый ободок, содержащий медь). В сыворотке крови - снижение содержания сывороточного церулоплазмина (
Амилоидоз печени. Характерно повышение α-2- и γ-глобулинов в сыворотке крови. В биоптате печени обнаруживается амилоид в виде гомогенных масс, окрашивающихся Конго красным в розовый цвет.
Наследственные пигментные гепатозы. Для семейной гипербилирубинемии Жильбера (аутосомно-доминантный тип наследования) характерно повышение непрямого билирубина крови, после эмоционального или физического стресса, острых инфекций, операций. Возможны жалобы астенического и диспепсического характера. Основные проявления - иктеричность и субиктеричность склер. Желтуха часто носит перемежающий характер. Диагностическая проба с введением индукторов транспортных белков и глюкуронилтрансферазы, фенобарбитала или зиксорина позволяет установить истинную причину желтухи. Решающим в диагностике является пункционная биопсия печени - выявляются отложения желтовато-коричневого пигмента по ходу желчных капилляров в центре долек.
Клиническая симптоматика при синдромах Дабина-Джонсона и Ротора сходна и включает астенический, диспепсический, болевой, абдоминальный синдром. Желтуха, постоянная или интермиттирующая, сопровождается нерезким кожным зудом, чаще наблюдается в подростковом и молодом возрасте. При синдроме Дабина-Джонсона в крови повышается содержание прямого билирубина вследствие нарушения его выделения из гепатоцитов в желчь. Отмечается увеличение печени и селезенки, отсутствие контрастирования желчного пузыря при пероральной холецистографии, накопление в печени крупнозернистого меланинподобного темно-коричневого пигмента.
Хронический гепатит - диагностика
Хронический гепатит произвольно определяют как любой острый воспалительный процесс в печени, продолжающийся более 6 мес. Этиология данного состояния различна: алкогольная болезнь печени, первичный билиарный цирроз, повреждение печени лекарственными препаратами, болезнь Вильсона-Коновалова, недостаточность а-1-антитрипсина, склерози-рующий холангит, гемохроматоз.
Аутоиммунный хронический активный гепатит (известный также как люпоидный гепатит) характерен для женщин и сопровождается гиперглобулинемией, множественными системными поражениями, образованием антител в сыворотке (антинуклеарных антител и/или антител к гладкой мускулатуре) и ответом на иммуносупрессивное лечение.
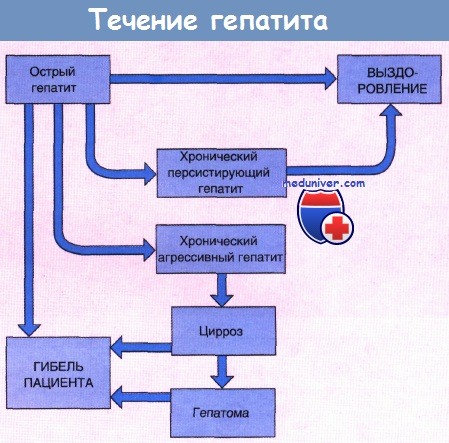
Хронический гепатит чаще всего возникает как следствие острого вирусного заболевания, особенно гепатита В или С. На рисунке ниже приведены различные возможные исходы острого вирусного гепатита. Острый гепатит В переходит в хроническую форму приблизительно у 5% пациентов, гепатит С — у 30% больных.
Формы с субклиническим безжелтушным течением заболевания чаще переходят в хронические, чем в острые классические, сопровождающиеся желтушностью. Гепатит В распространен повсеместно, однако в определенных географических районах он встречается чаще, чем в других.
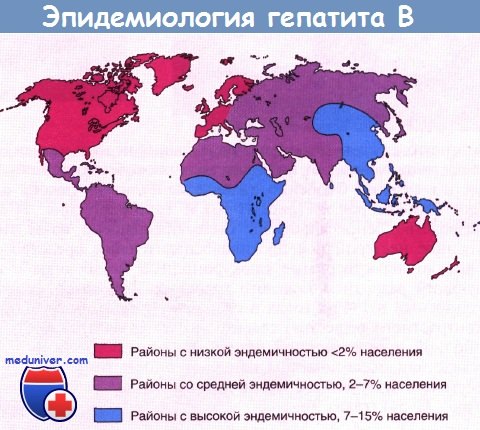
Гепатит С наиболее распространен в Японии и странах Средиземноморья, равно как и в Египте, где к распространению инфекции привела программа по ликвидации шистосомоза с использованием нестерильных шприцев.
Основные гистологические формы хронического гепатита: хронический персистирующий гепатит (ХГТГ) и хронический агрессивный гепатит (ХАГ). Данные типы гепатитов различаются в основном гистологически, причем морфологические признаки соотносятся с прогнозом той или иной формы.
В настоящее время утверждена определенная классификация вирусных гепатитов.
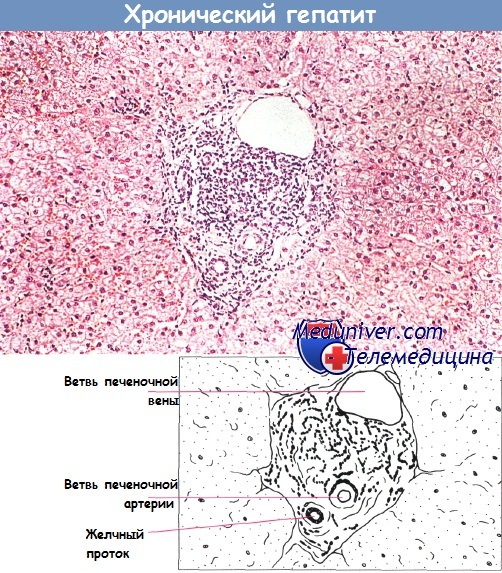
Хронический персистирующий гепатит. Воспалительный инфильтрат ограничен портальным трактом.
Микроскопическая оценка тяжести хронических вирусных гепатитов
I. Активность в отношении повреждения долек
Гистологическая картина:
- степень 0 — нет воспаления или некроза;
- степень 1 — есть воспаление, отсутствует некроз;
- степень 2 — очаговый некроз и ацидофильные тельца;
- степень 3 — сильное очаговое повреждение клеток;
- степень 4 — повреждение с образованием мостовидного некроза.
II. Активность в отношении повреждения портального/перипортального тракта
Гистологическая картина:
- степень 0 — нет воспаления или некроза;
- степень 1 — портальное воспаление (хронический персистирующий гепатит);
- степень 2 — слабовыраженный мелкоочаговый некроз (мягкий хронический активный гепатит);
- степень 3 — средневыраженный мелкоочаговый некроз (хронический активный гепатит средней степени тяжести);
- степень 4 — сильно выраженный мелкоочаговый некроз (хронический активный гепатит сильной степени тяжести).
III. Фиброзирующая активность
Гистологическая картина:
- степень 1 — фиброз отсутствует;
- степень 2 — расширенные фиброзированные портальные тракты;
- степень 3 — фиброзные перегородки с незатронутой архитектоникой;
- степень 4 — мостовидные некрозы с нарушением архитектоники;
- степень 5 — возможный или определенный цирроз.
При хроническом персистирующем гепатите обнаруживают воспалительный инфильтрат, ограниченный портальным трактом и представленный мононуклеарами и плазматическими клетками. За пределы очага могут тянуться короткие фиброзные перегородки, но в общем печеночная долька остается интактной, за исключением небольших неспецифических воспалительных изменений.
При хроническом агрессивном гепатите изменения не ограничены только портальным трактом, при этом воспалительные изменения распространяются за пограничную пластинку в прилежащую паренхиму. Воспалительный процесс и деструкция гепатоцитов приводят к частичному некрозу или промежуточному гепатиту.
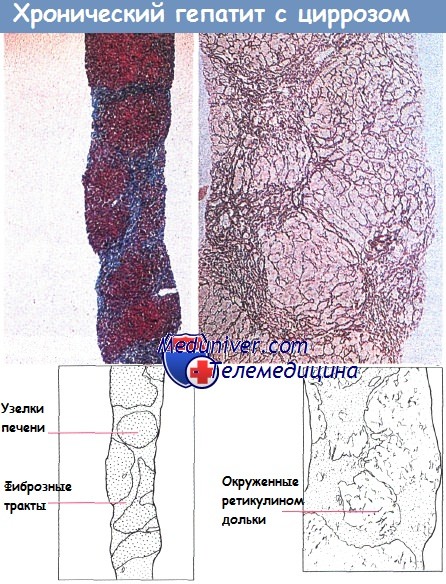
Гистологическая картина тяжелого хронического агрессивного гепатита, граничащего с циррозом:
видно фиброзное разделение нормальной архитектоники и изолирование узлов печени (а),
трехцветное окрашивание по Массону (х 20) и расширенные фиброзированные портальные тракты, изолирующие узлы печеночной паренхимы (б), окрашивание на ретикулин (х 50).
Впоследствии происходит образование мостиков с фиброзными перегородками, соединяющих находящиеся рядом портальные тракты и центральные вены. В конце концов данные изменения могут привести к циррозу.
Третий тип хронического гепатита — хронический дольковый гепатит, при котором гистологические изменения напоминают острый вирусный гепатит, что говорит о благоприятном прогнозе.
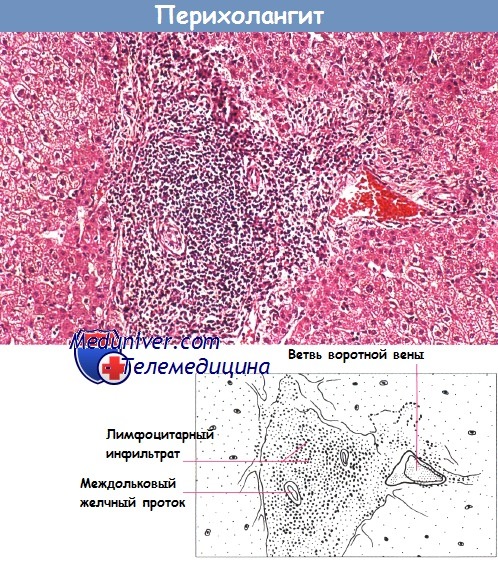
Биопсия печени: перихолангит у пациента с язвенным колитом. Желчный проток окружает выраженный воспалительный инфильтрат. Окраска гематоксилин-эозином.
До недавних пор хронический активный гепатит рассматривали как редкое осложнение воспалительного заболевания кишечника. При данном состоянии наблюдают всевозможные патологические изменения от перихолангита до хронического агрессивного гепатита и цирроза. Однако в настоящее время обнаружено, что вышеперечисленные проявления происходят вследствие первичного склерозирующего холангита, при котором поражаются одновременно внутри- и внепеченочные протоки.
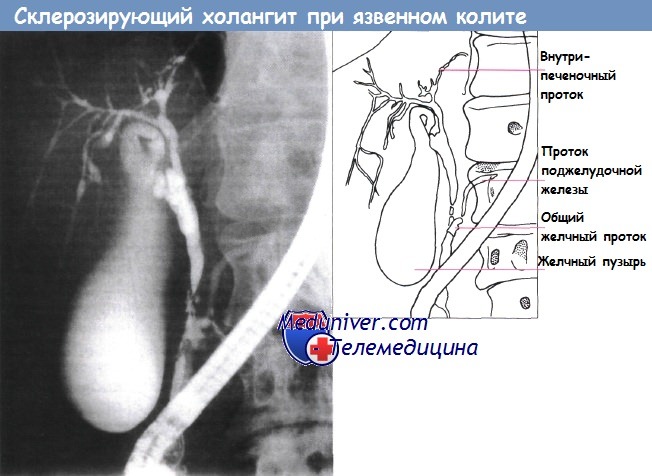
Эндоскопическая ретроградная холангиопанкреатограмма: первичный склерозирующий холангит у 40-летнего мужчины с язвенным колитом.
Заметна неровность общего желчного и левого внутрипеченочного протоков.
Видео лабораторная диагностика вирусных гепатитов
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Вирусы гепатитов - характеристика, особенности поражения печени
Печень может страдать от различных вирусных инфекций, однако некоторые вирусы выделяют в особую группу гепатотропных из-за их способности избирательно поражать ткань этого органа. В настоящее время в нее входят пять возбудителей (от вируса гепатита А до вируса гепатита Е). Кроме того, растет количество данных в пользу существования других вирусов, вызывающих поражение печени. Большинство форм гепатитов не диагностируют, потому что они протекают субклинически.
Вирус гепатита А содержит РНК и вызывает острое течение гепатита с низкой смертностью и без длительных остаточных явлений.
Напротив, возбудитель гепатита В (HBV) — ДНК-содержащий вирус, вызывающий более тяжелое течение заболевания (особенно в раннем детском возрасте) с преобразованием в хроническую форму, сопровождающуюся постоянной циркуляцией вируса в крови. Заболевание прогрессирует и переходит в хронический гепатит с последующим перерождением в цирроз печени.
Электронная микрофотография: вирусные частицы гепатита А (27-32 нм в диаметре) с антителами на их поверхности. Электронная микрофотография вируса гепатита В.
На срезе видны мелкие сферические частицы с диаметром 28 нм (HBsAg); более крупные сферические двумембранные частицы Дейна (42 нм), продолговатые филаментозные частицы.
Вирус гепатита С (HCV) — РНК-содержащий. Подобно вирусу гепатита В передается парентеральным путем. Гепатит С представляет собой наиболее распространенное хроническое заболевание печени: им в мире поражены около 200 млн человек. Диаметр вируса составляет 30—60 нм. Геном возбудителя состоит из одноцепочечной молекулы РНК. Строение вируса показано на рисунке. Структурные и неструктурные белки закодированы на 5' и 3'-концах открытой рамки считывания. Нетранслируемые области располагаются как на 3', так и на 5'-конце рамки считывания и необходимы для процессов трансляции белков и репликации вируса.
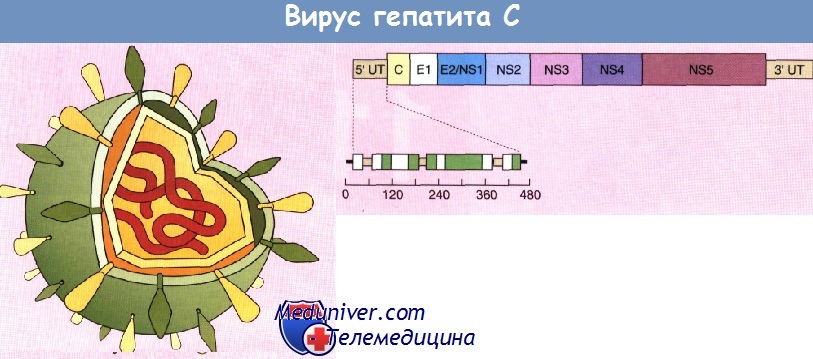
Вирус гепатита С (схема). Структурные и неструктурные компоненты с некоторыми антигенами используют при диагностике с помощью антител.
Вирус гепатита D (дельта-антиген) имеет небольшой размер и содержит РНК. Сам по себе он не патогенен, но при одновременном инфицировании с вирусом гепатита В приводит к более тяжелому течению болезни, прогрессированию и развитию скоротечной формы.
Вирус гепатита Е передается фекально-оральным путем, он вызывает эпидемии в Азии, Африке, Латинской Америке, при которых заражение происходит через воду. Течение заболевания обычно доброкачественное, по типу гепатита А, однако достаточно высока смертность среди беременных.
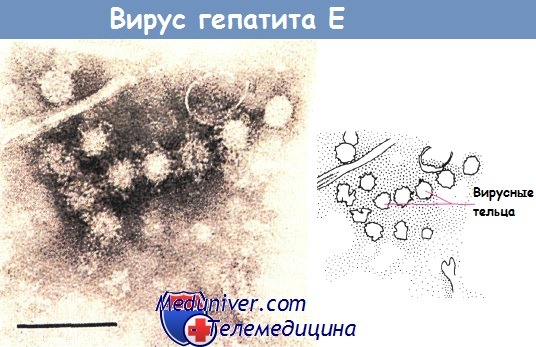
Электронная микрофотография вирусных телец гепатита Е (100 нм).
Дифференциальная диагностика различных типов острых гепатитов клинически затруднена, и поэтому ее проводят с помощью серологических тестов. В силу тех же причин гистологическая диагностика в большинстве случаев также невозможна. Классические гистологические признаки при неосложненном остром (лобулярном) гепатите — повреждение печеночных клеток и некроз в центре дольки. Наблюдают дистрофию гепатоцитов в виде гидропической вакуолизации и накопления дегенеративных ацидофильных телец. Активность клеток Купфера повышена вследствие поглощения ими поврежденных или отмерших гепатоцитов.
Наряду с этими изменениями внутри долек накапливается воспалительный инфильтрат преимущественно в виде лимфоцитов с небольшим количеством плазматических клеток. Также обычно обнаруживают небольшой отек, скопление мононуклеаров и макрофагов в стенках воротной вены. Пролиферация клеток желчных протоков минимальна. Возникающий при данной болезни холестаз выражен в различной степени. В некоторых случаях у пациентов с сильной желтухой изменения в системе воротной вены могут имитировать симптомы внепеченочной обструкции.
По мере уменьшения воспаления дольки в центре ее более выраженным становится спадение фибрилл ретикулина, и происходит деформация клетки, однако эти явления преходящи. Воспаление стенок сосудов системы воротной вены — процесс длительный, который может приводить к формированию фиброзных перегородок.
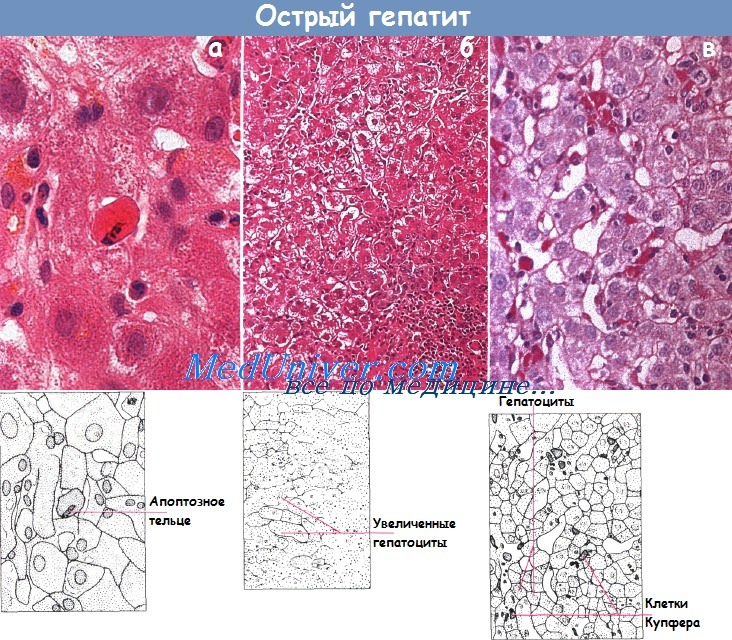
Гистологическая картина острого долькового гепатита (а) (видны апоптозные тельца: х 320, окраска гематоксилин-эозином).
Увеличенные вследствие баллонной дегенерации гепатоциты (б) (х 125, окраска гематоксилин-эозином).
Активированные клетки Купфера (в) с PAS-позитивным содержимым (х 320, окрашивание PAS):
В более тяжелых случаях острого гепатита возникают мостовидные некрозы между центральными венами и портальными трактами (подострые печеночные некрозы). Портальные тракты при этом расширены, наблюдают пролиферацию стенок желчных протоков и инфильтрацию их нейтрофилами, что можно ошибочно принять за внепеченочную обструкцию. Граница между печеночной долькой и портальным трактом (пограничная пластинка) обычно сохранена.
Ее разрушение может быть связано с развитием хронического гепатита (см. выше). Подострый печеночный некроз может приводить к печеночной недостаточности и летальному исходу, хотя также возможно полное выздоровление. Более острый и тяжелый гепатит приводит к скоротечной печеночной недостаточности, при которой остается незначительное количество жизнеспособных клеток паренхимы, печень сморщена и окрашена в желтый цвет (острая желтая атрофия).
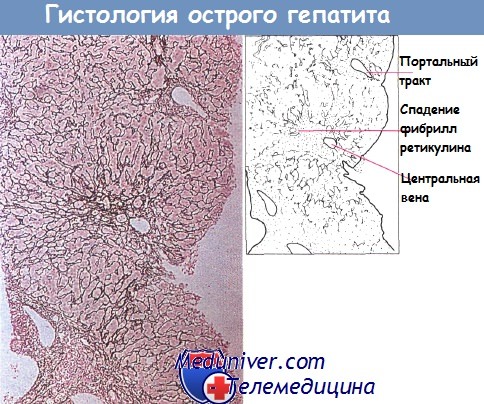
Гистологическая картина острого долькового гепатита: видно спадение фибрилл ретикулина в центре дольки.
Острые формы гепатитов В и С часто переходят в хронические. При этом в портальных трактах заметны основные гистологические изменения в виде скопления большого числа лимфоцитов и плазматических клеток. В процесс могут быть включены и прилежащие тракты. В некоторых случаях диагноз гепатита можно поставить на основании гистологической картины.
Видео лабораторная диагностика вирусных гепатитов
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
КТ, МРТ, УЗИ при вирусном гепатите
а) Терминология:
1. Аббревиатуры:
• Вирус гепатита В (ВГВ)
• Вирус гепатита С (ВГС)
• Вирус Эпштейна-Барр (ВЭБ)
2. Определение:
• Острый гепатит: воспаление и некроз гепатоцитов в результате острой вирусной инфекции
б) Визуализация:
3. MPT при вирусном гепатите:
• Вирусные гепатиты:
о Увеличение времени релаксации Т1 и Т2 для печени
о Т2 ВИ: тяжи высокой сигнальной интенсивности, проходящие параллельно ветвям воротной вены (перипортальный отек и фиброз)
о МР-эластография: неинвазивный способ оценки распространенности фиброза печени:
- Соотносится со степенью прогрессии заболевания или ответом на терапию
5. Рекомендации по визуализации:
• Лучший метод диагностики:
о Для установления диагноза при подозрении на острый вирусный гепатит достаточно УЗИ:
- Диагноз устанавливается на основании данных клинического исследования, серологических тестов, возможно, также биопсии печени
о УЗИ может использоваться для динамического наблюдения пациентов с гепатитом С:
- До момента формирования цирроза печени (неоднородная структура, узлы, фиброз)
- Чувствительность и специфичность УЗИ в обнаружении ГЦР в печени на фоне цирроза неудовлетворительная:
Методом выбора при динамическом контроле ГЦР у пациентов с циррозом является КТ с контрастным усилением и (или) МРТ
• Выбор протокола:
о Многофазная (артериальная, венозная, отсроченная фаза) КТ или МРТ для пациентов с циррозом печени или хроническим гепатитом В
о УЗ- или МР-эластография с целью оценки распространенности фиброза печени
в) Дифференциальная диагностика вирусного гепатита:
2. Аутоиммунный гепатит:
• Может возникать совместно с другими аутоиммунными заболеваниями
• Часто обнаруживаются фиброзные тяжи или сливные участки фиброза
3. Токсическое поражение печени:
• Неотличимо от вирусного гепатита на основании только лучевых данных
4. Пассивная конгестивная гиперемия печени:
• Раннее контрастирование расширенной нижней полой вены и печеночных вен в артериальную фазу КТ и МРТ
• Отсутствие трехфазного паттерна в расширенной НПВ/печеночных венах при допплерографии
5. Диффузное поражение печени при лимфоме:
• Гепатомегалия, обусловленная диффузной опухолевой инфильтрацией
• Чаще встречается у пациентов с иммунодефицитом
г) Патология:
1. Общая характеристика:
о Вирусные гепатиты обусловлены одним из нескольких вирусных агентов:
- Вирусом гепатита А, В, С, D, Е, а также вирусом Эпштейна-Барр
- Только вирусные гепатиты В и С являются хроническими:
Другие вирусы в сочетании с токсическими агентами, например, алкоголем, также могут оказывать повреждающее воздействие на печень
- У некоторых пациентов ВГВ и ВГС присутствуют одновременно (так как эти вирусы имеют аналогичные пути передачи):
Что обусловливает более тяжелое течение болезни по сравнению с гепатитом, вызванным одним типом вируса
о Гепатит А:
- Механизм передачи: фекально-оральный
- Употребление контаминированной пищи или воды-самая распространенная причина вспышек заболевания среди населения
- В США на гепатит А приходится приблизительно половина всех случаев острого вирусного гепатита
о Гепатит В:
- Парентеральный, вертикальный и половой путь передачи
- Составляет приблизительно 40% случаев острого вирусного гепатита в США:
400 миллионов людей по всему миру инфицированы вирусом гепатита В
- Менее чем у 10% инфицированных людей развивается хроническое заболевание
- Геном вируса гепатита В может играть роль онкогена:
Цирроз печени не является фактором, предрасполагающим к развитию ГЦР
- Редко рецидивирует после трансплантации с появлением противовирусной профилактики
о Гепатит С:
- Парентеральный, вертикальный, половой путь передачи:
Передается преимущественно путем внутривенных инъекций
Половой и вертикальный пути передачи менее характерны
- Составляет приблизительно 20% случаев острого вирусного гепатита в США:
Только у 10-15% инфицированных возникают симптомы острого гепатита
- У 85% инфицированных развивается хронический гепатит:
Заболевание медленно (десятилетиями) прогрессирует
- В настоящее время гепатит С является ведущей причиной цирроза печени в США:
У 1-2% пациентов с хроническим вирусным гепатитом С через несколько лет развивается ГЦР
- Гепатит С может рецидивировать после трансплантации
2. Макроскопические и хирургические особенности:
• Острый вирусный гепатит: увеличение печени, натяжение капсулы
• Хронический фульминантный гепатит: атрофия печени, абсцесс
3. Микроскопия:
• Острый вирусный гепатит:
о Нарушение упорядоченной структуры долек:
- Диффузная смешанная клеточная инфильтрация долек
о Отек гепатоцитов, возможно, также некроз
• Хронические гепатиты В и С:
о Портальное воспаление
о Разрушение пограничной пластинки, частичный некроз
о Фиброз:
- Перипортальный → распространенный (цирроз)
д) Клинические особенности:
1. Проявления вирусного гепатита:
• Наиболее типичные признаки/симптомы:
о Острый гепатит:
- Недомогание, отсутствие аппетита, лихорадка, боль, увеличение печени, желтуха
- Тошнота, рвота
- Острая печеночная недостаточность (редко)
• Лабораторные данные:
о Повышение уровня трансаминаз в сыворотке крови в 5-10 раз
о Поверхностные антигены вирусов гепатита и антитела к ним в сыворотке
2. Лечение:
• Острый вирусный гепатит: иммунопрофилактика, иммуноглобулин к вирусу гепатита В, вакцинация: антивирусные препараты (например, рибавирин)
• Новые комбинации ингибиторов протеазы (симепревир) и нуклеозидных ингибиторов полимеразы (софосбувир) являются весьма перспективными в лечении пациентов с гепатитом С
• Хронический вирусный гепатит: интерфероны к ВГВ и ВГС
е) Диагностическая памятка:
1. Следует учесть:
• Данные биопсии печени (диагностика и стадирование)
2. Советы по интерпретации изображений:
• Для острого гепатита наиболее типична триада признаков:
о Гепатомегалия, перипортальный отек, отек стенки желчного пузыря
Хронический вирусный гепатит – воспаление ткани печени, сохраняющееся в течение длительного (более 6-ти месяцев) периода времени.
Код протокола: Н-T-026 "Хронический вирусный гепатит"
Для стационаров терапевтического профиля
- Другие уточненные хронические вирусные гепатиты В18.8
- Другие неуточненные хронические вирусные гепатиты В18.9
Классификация
- хронический вирусный гепатит В (ХВГВ): HbeAg-позитивный и HBeAg-негативный (с мутацией pre-cor зоны); HbsAg-негативный (с мутацией по гену S);
- хронический вирусный гепатит С (ХВГС): 1b / 1а / 2 / 3 / 4 генотип; с высокой или низкой вирусной нагрузкой;
- хронический вирусный гепатит, не классифицируемый другим образом.
- иммунной толерантности (для вирусного гепатита В).
4. По стадии:
*Степени активности хронического гепатита определяют по выраженности некроза паренхимы и воспалительной клеточной инфильтрации применением полуколичественного (рангового) анализа, оценивая выраженность гистологических признаков в баллах (индекс Knodell, шкала METAVIR).
**Оценка индекса гистологической активности
| Компоненты индекса | Пределы баллов |
| 1. Перипортальные некрозы с мостовидными некрозами или без них | 0-10 |
| 2. Внутридольковая дегенерация и фокальные некрозы | 0-4 |
| 3. Портальное воспаление | 0-4 |
| 4. Фиброз | 0-4 |
Факторы и группы риска
В группу риска входят:
- наркоманы;
- лица с беспорядочными половыми связями;
- пациенты отделений гемодиализа;
- больные, нуждающиеся в повторных трансфузиях крови или ее компонентов;
- медицинские работники;
- члены семьи носителя вирусов.
Наиболее значимые пути заражения, по которым происходит массивная передача возбудителя, - переливание крови и ее продуктов (70% случаев посттрансфузионного гепатита), инъекции и другие инвазивные вмешательства, гемодиализ, трансплантация органов, татуаж. Роль полового, вертикального и перинатального путей заражения более существенна для ХВГВ. В 40% случаев не удается установить путь передачи возбудителя. Основной путь передачи HCV - парентеральный: трансфузии, трансплантации органов от инфицированных доноров, внутривенное введение наркотиков.
Диагностика
Жалобы и анамнез
ХВГВ чаще протекает с явлениями астеновегетативного синдрома, пациентов беспокоят слабость, утомляемость, бессонница или гриппоподобный синдром, мышечные и суставные боли, тошнота. Менее характерны боли в эпигастральной области, диарея, кожная сыпь, желтуха.
У большинства пациентов с ХГС даже на фоне высоких уровней сывороточных трансаминаз заболевание зачастую протекает бессимптомно либо с явлениями астеновегетативного синдрома. Реже отмечается тошнота, потеря аппетита, кожный зуд, артралгии и миалгии.
ХВГД является исходом суперинфекции вирусом гепатита Д у пациентов с ХВГВ и имеет, по сравнению с ХВГВ и ХВГС более выраженные клинические проявления.
При физикальном обследовании основным объективным симптомом является гепатомегалия, повышение плотности печени. При высокой активности процесса, а также формировании цирроза печени возможны спленомегалия, иногда – лимфаденопатия, наличие печеночных знаков (пальмарная и подошвенная эритема, сосудистые звездочки, гиперпигментация).
- эндоскопическое исследование, контрастное исследование пищевода с барием (варикозное расширение вен пищевода);
- ультразвуковое исследование гепатобилиарной системы (гепатомегалия, спленомегалия, изменение структуры печени);
Формирование и прогрессирование портальной гипертензии: спонтанного бактериального перитонита, портосистемной энцефалопатии, гепаторенального синдрома, гепатопульмонального синдрома, вторичного гиперспленизма с цитопенией (аплазия костного мозга), коагулопатия (потребления), ДВС-синдром.
- общий анализ крови;
- общий анализ мочи;
- копрограмма;
- биохимические пробы печени (АЛТ, АСТ, щелочная фосфатаза, ГГТП или ГГТ, билирубин, белки сыворотки крови, коагулограмма или протромбиновое время, креатинин или мочевина);
- серологические маркеры (HBsAg, HBeAg, анти-HBc, HBe IgG, анти-HBc IgM, анти HBe IgG, DNA HBV, анти-HCV total, RNA HCV, анти-HDV, RNA HDV);
Лабораторная диагностика
Изменения общего анализа крови малохарактерны и чаще наблюдаются в качестве побочных эффектов противовирусной терапии.
Биохимические изменения крови включают:
- синдром цитолиза (повышение активности АЛТ, АСТ, альдолазы, ЛДГ,4,5-орнитинкарбамилтрансферазы);
- синдром холестаза (повышение активности/содержания ЩФ, 5-нуклеотидазы, ГГТП, билирубина (прямой фракции), желчных кислот, холестерина, b-ЛП, фосфолипидов);
- синдром печеночно-клеточной недостаточности (снижение содержания альбуминов, холинестеразы, протромбина, проконвертина, задержка выделения бромсульфалеина);
- синдром иммунного воспаления (повышение содержания g-глобулинов, IgA, IgM, IgG, увеличение тимоловой пробы, снижение сулемовой пробы, наличие аутоантител: антинуклеарных (ANA), антигладкомышечных (ASMA), к микросомам печени и почек 1 типа (LKM-1), к растворимому антигену печени (SLA));
- синдром шунтирования (повышение содержания аммиака, фенолов, свободных аминокислот).
- анти-HDV, RNA HDV.
Дифференциальный диагноз
1. Болезни печени и ее сосудов: аутоиммунный гепатит, латентный цирроз печени, эхинококкоз печени, рак печени, доброкачественные опухоли печени, непаразитарные кисты печени, туберкулезный гранулематоз, туберкулома печени, болезнь Бадда-Киари.
3. Болезни сердечно-сосудистой системы: констриктивный перикардит, недостаточность кровообращения II и III степени ("застойная печень").
Лечение
- щадящий режим (избегать физических перегрузок, перегреваний, переохлаждений);
- диета №5;
- обязательное исключение любых алкогольсодержащих напитков.
В лечении хронического вирусного гепатита ведущую роль играет противовирусная терапия с использованием интерферонов и аналогов нуклеозидов/нуклеотидов. Учитываются активность процесса, клинико-биохимические и гистологические изменения печени.
- гистологические признаки активности.
- анемия или невозможность переносимости анемии.
- отсутствие ИФН-терапии в анамнезе.
- большая давность заболевания (свыше 10 лет);
- рецидив.
Факторы пациента:
Для лечения ХВГВ используются пегилированные интерфероны в монотерапии и аналоги нуклеотидов/нуклеозидов.
Стандартная доза пегилированного интерферона α2а составляет 180 мкг 1 раз в неделю, пегилированного интерферона α2b - 1,5 мкг/кг 1 раз в неделю. Стандартная длительность терапии – 24 недели, однако в настоящее время она пересматривается в сторону увеличения до 48 и даже 96 недель.
В качестве альтернативы, а также при наличии противопоказаний к интерферонотерапии используют аналоги нуклеотидов/нуклеозидов (ламивудин 100 мг/сутки или адефовир 10 мг/сут. или энтекавир 0,5 мг/сут.). Лечение у HBe-позитивных пациентов длится до достижения сероконверсии (появление anti-HBe) и исчезновения DNA HBV, у HBe-негативных пациентов - до исчезновения DNA HBV на протяжении не менее 24 недель. При отсутствии сероконверсии и отрицательной качественной ПЦР эффективность терапии оценивают по снижению вирусной нагрузки (не более 104), а длительность терапии в этих случаях может быть неопределенно долгой.
На фоне лечения аналогами нуклеотидов/нуклеозидов возможно возникновение резистентности (чаще к ламивудину) в виде ухудшения течения заболевания, подъема АЛТ, увеличения вирусной нагрузки. В этих случаях дальнейшее лечение ламивудином комбинируют с адефовиром.
При ХВГС используют комбинированную противовирусную терапию интерферонами и рибавирином. Продолжительность лечения при 1,4,5 и 6 генотипах составляет 48 недель, а при генотипах 2 и 3 – 24 недели. Стандартная доза пегилированного интерферона α2а составляет 180 мкг 1 раз в неделю, пегилированного интерферона α2b - 1,5 мкг/кг 1 раз в неделю. Доза рибавирина при лечении пациентов с генотипами 1,4,5 и 6 составляет 1200 мг в сутки, с генотипами 2 и 3 - 1000 мг в сутки.
При ХВГД используют стандартные дозы пегилированных интерферонов. Рекомендуемая длительность лечения - от 48 до 96 недель.
В случаях сопутствующего холестаза у пациентов с хроническими вирусными гепатитами доказана эффективность урсодезоксихолевой кислоты (500-1000 мг/сутки). При возникновении серьезных побочных эффектов терапии, не поддающихся коррекции (лейкопения менее 1,8, тромбоцитопения менее 80, анемия тяжелой степени, глубокая депрессия, аутоиммунные заболевания), рассматривают вопрос об отмене терапии. У пациентов с ХВГС терапию отменяют также при отсутствии вирусологического ответа после 12 недель лечения.
Диспансеризация проводится поликлиническим терапевтом, гатроэнтерологом, инфекционистом. Осмотры с определением биохимических показателей активности воспаления, маркеров вирусной репликации и других тестов проводятся не реже 1 раза в полгода, а при проведении ПВТ – 1 раз в месяц.
Через 6 месяцев после окончания курса лечения исследуют уровень АЛТ, HCV RNA и HBV DNA. Если уровень АЛТ нормален, HCV RNA и HBV DNA отрицателен, то эффект расценивают как стойкий положительный.
В противном случае дальнейшую тактику ведения пациента выбирают индивидуально. У больных на стадии вирусного цирроза печени каждые 6 месяцев проводят исследование α-фетопротеина и УЗИ.
3. Рибавирин 200 мг
Перечень дополнительных медикаментов:
5. Лактулоза 200,0
- ответ на момент окончания лечения – эффективность лечения оценивают непосредственно на момент завершения его курса;
- стойкий ответ – сохранение нормального уровня АЛТ и отрицательные результаты HCV RNA и HBV DNA через 6 месяцев после завершения курса лечения.
Госпитализация
Госпитализация при необходимости коррекции печеночной дисфункции, уточнения активности процесса, подбора противовирусной терапии и ее коррекции при возникновении нежелательных явлений – в гастроэнтерологические или терапевтические стационары.
Профилактика
Проводится с помощью рекомбинантной HBV-вакцины, которая вводится трехкратно (0-1-6 месяцев).
Иммунизации подлежат:
- наркоманы, проститутки, гомосексуалисты (обеспечить полную иммунизацию данной категории невозможно, но при всяком удобном случае им нужно предлагать вакцинацию).
Поддерживающие дозы вакцины следует вводить каждые 5-10 лет.
Заключается во введении двух доз гипериммунного HBV-иммунноглобулина (500 МЕ внутримышечно с интервалом в 1 месяц).
Категории лиц, подлежащие данному виду иммунизации:
- ранее не иммунизированный медицинский персонал, получивший травмы кожных покровов при оказании помощи пациентам, инфицированным вирусом гепатита В. Иммуноглобулин следует вводить в течение первых 7 суток с последующим проведением активной иммунизации. Если пациент является HBV- негативным, необходимо провести активную иммунизацию и проанализировать действия персонала для предупреждения повторных травм;
- новорожденные от HBV-позитивных матерей. В первые 12 ч. с момента рождения в разные участки тела вводят 200 МЕ иммуноглобулина и 0,5 мл (10 мкг) рекомбинантной вакцины. Вторую и третью дозы вакцины вводят через 1 и 6 месяцев.
Информация
Источники и литература
Информация
Нерсесов А.В. д.м.н., профессор, кафедра внутренних болезней, факультет усовершенствования врачей, КазГМА
Петрова Н.П., доцент кафедры инфекционных болезней Алматинского государственного института усовершенствования врачей
Читайте также:

