Гликоген и гепатит с
Обновлено: 19.04.2024
УДК 616.36-002.1-4
ББК 54.135
Лихота О.С., Цикуниб А.Д.
Адыгейский государственный университет, кафедра химии
Особенности метаболизма и маркеры биохимических нарушений в печени при гепатитах
Аннотация. В статье представлен аналитический обзор современной научной литературы, раскрывающий особенности метаболизма печени при гепатитах и обсуждены маркеры биохимических нарушений при различных по происхождению и интенсивности заболеваниях печени.
Ключевые слова: метаболизм печени, маркеры биохимических нарушений печени, гепатиты.
Likhota O. S., Tsikunib, A. D.
Adyghe state University, department of chemistry
Characteristics of metabolism and markers of biochemical disorders in the liver with hepatitis
Abstract. The article presents an analytical overview of modern scientific literature, revealing the peculiarities of the metabolism of the liver in hepatitis and discussed markers of biochemical disorders in various origins and intensity of liver diseases.
Keywords: liver metabolism, markers of biochemical disorders of the liver, hepatitis.
Печень является важнейшим органом, в котором протекают биохимические процессы, чрезвычайно значимые для организма в целом [11]. В ней синтезируются белки (альбумины, протромбин, фибриноген, другие факторы свертывания крови), липиды (холестерин), липопротеиды, образуются желчные кислоты, билирубин, желчь [2, 15]. В печени утилизируются токсические вещества, возникающие в организме и поступающие в организм (антитоксическая функция) [4, 12]. Печень синтезирует гликоген и участвует тем самым вместе с поджелудочной железой в регуляции углеводных запасов в организме [14]. Ее активная роль в пищеварении заключается в том, что желчь эмульгирует жиры и улучшает расщепление их липазой поджелудочной железы [13]. Продукты расщепления пищи (жиры, жирные кислоты, глицерин, аминокислоты, углеводы, минеральные вещества, вода, витамины) поступают через сосуды воротной вены в печень, в ней они частично депонируются, частично перерабатываются, используются и частично подготавливаются для использования другими тканями [10].
При заболеваниях печени возникают нарушения той или другой ее функции, что используется в диагностических целях. Наиболее широко выполняются в клинических лабораториях исследования нарушений пигментной, углеводной, белок образовательной функций. При острых воспалительных и токсических поражениях печени из ее ткани освобождается значительное количество внутриклеточных ферментов. Диагностическое значение приобрели исследования альдолаз, аланиновой и аспарагиновой трансаминаз(аминофераз), лактатдегидрогеназы и ее фракций, холинэстераз, аргиназы [1, 5, 9]. Печень участвует во всех этапах обмена жиров. Для нормального всасывания жира в кишечнике нужна желчь. Она выполняет функцию детергентаи эмульгатора жира, облегчает работу панкреатической липазы, улучшает всасывание жира в кишечнике. В печени синтезируются фосфолипиды в присутствии липотропных веществ, выступающих в качестве донаторов липидных групп (метионин, холин) либо фактора, способствующего синтезу фосфолипидов (витамин B12) [5]. При недостатке липотропных веществ в печени накапливаются нейтральные жиры, а количество гликогена уменьшается. При заболевании печени в ней уменьшается содержание аденозинтрифосфата, дающего энергию для синтетических процессов [10, 12].
Уровень холестерина в крови является важнейшим показателем синтеза липидов в печени. У здоровых людей в сыворотке крови содержится 3,0—6,5 ммоль/л (116—150 мг %) холестерина. При гепатитах и циррозах печени наблюдается нарушение содержания холестерина в крови: гиперхолестеринемия, по-видимому, связанная с нарушением выделительной функции печени, реже — гипохолестеринемия, связанная со снижением синтеза его в печени [3].
В печени осуществляется также синтез липопротеидов очень низкой плотности и утилизация липопротеидов высокой плотности. Хиломикроны и небольшая часть липопротеидов очень низкой плотности образуются в эпителиальных клетках тонкой кишки. Синтез и распад липопротеидов протекает при участии липопротеидлипазы, которая связывается с гепарином. Отмечено, что при циррозе печени содержание гепарина в крови снижается. Таким образом, печень участвует как в образовании липопротеидов, так и в их разрушении. При заболеваниях печени (гепатиты, начальные формы циррозов печени) имеет место дислипопротеинемия, в основном повышенное образование липопротеидов, преимущественно бета-липопротеидов [8].
Печень осуществляет переаминирование аминокислот, окисление их до пировиноградной кислоты в цикле трикарбоновых кислот, синтез белка. Все альбумины, 75—90 % альфа-глобулинов, 50 % бета-глобулинов синтезируются в печени. Здоровая печень может ежесуточно вырабатывать 13—18 г альбумина. Синтез белка происходит при участии энергии. Одной из причин снижения синтетической функции печени является уменьшение содержания в ней макроэргических соединений. При тяжелых заболеваниях печени общее количество сывороточного белка может понизиться до 40 г/л вместо 80 г/л. Значительно уменьшается содержание альбуминов (до 20 г/л вместо 40 г/л). В условиях патологии печень синтезирует глобулины с необычными свойствами (парапротеины) [6].
При острых воспалительных процессах (гепатит) повышается уровень альфа-глобулинов в 1,5—2 раза. Гамма-глобулины продуцируются лимфоцитами и клетками ретикулоэндотелиальной системы. При хронических гепатитах, протекающих с выраженными аутоиммунными процессами, содержание гамма-глобулинов в крови существенно увеличивается (до 30 %) [4].
При тяжелых нарушениях функции печени процесс дезаминирования аминокислот нарушается, что приводит к увеличению их содержания в крови и моче. Если у здоровых людей содержание аминного азота в сыворотке крови составляет 50—80 мг/л, то при тяжелых дистрофических процессах в печени оно может увеличиться до 300 мг/л (коэффициент перечисления аминного азота, выраженного в мг % или в ммоль/л составляет 0,7139). Отмечено, что при остром вирусном гепатите увеличивается содержание в сыворотке крови глютатиона, глютаминовой кислоты, метионина, фенилаланина, серина, треонина. При хронических гепатитах обнаруживаются те же изменения в содержании аминокислот в крови, но выраженные в меньшей степени [9].
Печень играет важную роль в обмене железосодержащих белков - гемоглобина, миоглобина, цитохромов и др. [7]. Образующийся при катаболизме данных белков токсичный, нерастворимый, свободный билирубин, не дающий прямой реакции с диазореактивом Эрлиха (непрямой) обезвреживается в печени под действием фермента билирубиндиглюкуронилтрансферазы путем конъюгации с глюкуроновыми кислотами с образованием билирубиндиглюкуронида (рисунок 1).

Рис. 1- Схема обезвреживания билирубина в печени.
Данная форма билирубина является уже нетоксичной, растворимой и прямой (дающей прямую реакцию с диазореактивом). Далее в норме обезвреженный билирубин активно переводится печенью в желчные капилляры, поступает в кишечник и превращается в мезобилиноген, часть которого обратно всасывается в кровь, поступает в печень и подвергается более глубокому катаболизму, а остальная часть в кишечнике превращается в основные пигменты кала и мочи и выводится из организма.
Чаще всего биохимические нарушения в печени происходят именно в пигментном обмене. Наиболее важное диагностическое и прогностическое значение имеет определение содержания общего билирубина и его различных фракций в сыворотке крови, исследование уробилина, стеркобилина, желчных пигментов в моче. Эти показатели прямо или косвенно отражают процесс превращения билирубина в печени. Так, при печеночно-клеточной или паренхиматозной желтухе, развивающейся при остром вирусном гепатите, обострении хронического гепатита, циррозе печени, алкогольном поражении печени, при воздействии ряда токсических веществ (хлорированные углеводороды, бензол и его производные, фосфор, свинец, ртуть, мышьяк, ядовитые грибы), а также некоторых лекарственных препаратов нарушаются захват, конъюгация и экскреции билирубина из клеток печени, а также, его регургитация. В результате указанных нарушений функций гепатоцита, отмечается умеренное или резкое повышение уровня общего билирубина крови (при норме не более 20,1 мкМоль/л, от 30 до 60-85 мкМоль/л при легкой форме, при 85-160 мкМоль/л появляются признаки средней тяжести, выше 170 мкМоль/л - тяжелая форма) с преобладанием прямой фракции (при норме не более 0 - 3,4 мкМоль/л), повышение уровня мезобилиногена (уробилина) в моче, снижение уровня холестерина и повышение активности аминотрансфераз, а также диспротеинемия с гипергаммаглобулинемией и снижение уровня протромбина[9].
Гепатоциты печены характеризуются высоким разнообразием ферментного состава. Ферменты печени, как и других органов, делятся на органоспецифические и неспецифические. Для печени органоспецифическими ферментами являются орнитинкарбамилтрансфераза, глютаматдегидрогеназа, фосфофруктоальдолаза, гистидаза, сорбитдегидрогеназа. Кроме того, специфическим считается пятый изофермент лактатдегидрогеназы ЛДГ5 [3].
Повреждение гепатоцитов приводит к освобождению значительного количества внутриклеточных ферментов и накоплению их в крови. В этой связи диагностическое значение приобрели трансаминазы, альдолазы и ряд других ферментов [5].
Альдолазы - групповое название ферментов, участвующих в механизмах аэробного расщепления углеводов. Сывороточная альдолаза катализирует обратное расщепление фруктозо-1,6-дифосфата на две фосфотриозы — фосфоглицериновый альдегид и монофосфатдиоксиацетона (рисунок 2).

Рис. 2- Химизм альдолазной реакции (по Северину Е.С. [11]).
Активность альдолазы в сыворотке крови повышена при остром эпидемическом гепатите и в меньшей мере- при остром токсическом гепатите. При остром вирусном гепатите 5—20-кратное возрастание активности фруктозодифосфатальдолазы наблюдается у 90 % больных. Ее увеличение происходит за 3—15 дней до появления других клинических признаков болезни. Спустя 5 дней от начала желтушного периода активность альдолазы уменьшается. Повышение активности альдолазы отмечается также при безжелтушных формах острого гепатита. У больных с хроническими воспалительными процессами в печени активность альдолазы возрастает незначительно, причем у небольшого их количества[10].
Аминотрансферазы (трансаминазы) часто используются с целью диагностики воспалительных заболеваний печени. Аминотрансферазы в организме человека осуществляют процессы переаминирования: обратного переноса аминогрупп аминокислот на кетокислоты (рисунок 3).

Рис. 3- Схема переаминированияальфа-аминокислот с альфа- кетокислотами, катализируемая трансаминазами(по Северину Е.С. [11]).
Наибольшее диагностическое значение имеет исследование активности аспартатаминотрансферазы (АсТ) и аланинаминотрансферазы (АлТ). Эти ферменты широко распространены в разных органах и тканях — печени, миокарде, скелетных мышцах, почках и др. [8]. При эпидемическом гепатите активность аминотрансфераз повышается с большим постоянством и в ранние сроки, еще до появления желтухи (рисунок 4).

Рис. 4- Динамика изменения активности аминотрансфераз при остром гепатите (по Коротяеву А.И. [8]).
При токсическом гепатите и обострении хронического активность аминотрансфераз возрастает в 3—5 раз(при норме не более 45 ЕД/л). Не столь закономерны изменения при циррозе печени[16].
Лактатдегидрогеназа (ЛДГ) — гликолитический фермент, обратимо катализирующий окисление 1-лактата в пировиноградную кислоту. Для ЛДГ в качестве промежуточного акцептора водорода требуется никотинамиддинуклеотид (рисунок 5).

Рис. 5- Химизм лактатдегидрогеназной реакции (по Григорьеву П.Я. [3]).
В сыворотке крови выявлено пять изоферментов ЛДГ. В печени содержится ЛДГ5 Фермент ингибируется мочевиной, и это свойство фермента облегчает его определение.
При вирусном гепатите активность ЛДГ4 и ЛДГ5 повышена в первые 10 дней у всех больных, степень ее повышения зависит от тяжести заболевания. Уровень активности общей ЛДГ в норме 240—480 МЕ/л. При остром вирусном гепатите активность ЛДГ в сыворотке крови увеличена в первые дни желтушного периода, и при легкой и среднетяжелой формах заболевания довольно бы¬стро возвращается к нормальному уровню. Тяжелые формы вирусного гепатита, и особенно развитие печеночной недостаточности, сопровождаются выраженным и более длительным повышением ЛДГ.При механической желтухе на первых стадиях закупорки желчных протоков активность ЛДГ в норме, на более поздних стадиях наблюдается подъем активности вследствие вторич¬ных повреждений печени.При карциномах печени или метастазах рака в печень может иметь место подъем актив¬ности ЛДГ.В стадии ремиссии при хроническом гепатите и циррозе печени активность ЛДГ в крови остается в пределах нормы или слегка повышена. При обострении процесса отмечается по¬вышение активности фермента[6].
Таким образом, анализ отечественной и зарубежной научной литературы показывает разнообразие и высокую диагностическую значимость маркеров заболеваний печени, основанных на особенностях метаболизма в гепатоцитах и специфике биохимических нарушений при гепатитах.
Примечания:
1. Апросина 3.Г. Хронический активный гепатит как системное заболевание. М.: Медицина, 1981. 248 с.
2. Гирин В.А. Гепатит: Современное лечение и профилактика. М.: Медицина, 2003. 435 с.
3. Григорьев П.Я. Клиника и диагностика хронического вирусного гепатита // Клиническая медицина. 1984. Т. 62, № 2. С. 56-61.
4. Иммунноферментный анализ в клинико-диагностических лабораториях / В.В. Долгов, Н.Г. Ракова, В.Е. Колупаев, Н.С. Рытикова. Тверь: Триада, 2011. 320 с.
5. Дмитириев Г.А., Глазко И.И. Диагностика инфекций, передаваемых половым путем. М.: БИНОМ, 2007. 320 с.
6. Казанцев А.П., Матковский В.С. Справочник по инфекционным болезням. 3-е изд., перераб. и доп. М.: Медицина, 2009. 320 с.
7. Комаров Ф.И., Коровкин Б.Ф., Меньшов В.В. Биохимические исследования в клинике. 2-е изд. Л.: Медицина, 1997. 407 с.
8. Коротяев А.И., Бабичев С.А. Медицинская микробиология, иммунология и вирусология: учеб. для мед. вузов. 4-е изд. М., 2008. 305 с.
9. Ивлев А.С., Хазанов А.И., Румянцев О.Н. Длительные холестазы у больных с дефицитом иммуноглобулина А сыворотки крови // Клиническая медицина. 2007. Т. 65, № 10. С. 131-133.
10. Мусил Я. Основы биохимии патологических процессов. М.: Медицина, 1995. 430 с.
11. Биохимия: учеб. для вузов / под ред. Е.С. Северина. М.: Гоэтар-Медиа, 2003. 779 с.
12. Guthik G. Current heratology. Chichester: John Wiley, 2004. 25 р.
13. Prognostic value of serum fibronectin concentration in alconolikcirrotic patients / S. Neveau, Th. Poynard, A. Abella, J. Rignon // Hematology. 2005. 45 р.
14. Schiff L.E.R. Diseases ot the liver. 5 th ed. Philadelphia: Lirinuott, 2012. 125 р.
15. Tietz N.W. Clinical guide to laboratory tests. Philadelphia: W. B. Saunder Company, 2003. 305 р.
16. Wallhofer H., Schmidt E., Schmidt F.W. Synopsis der Leberkrankheiter. Stuttgart: G. Thime, 2007. 75 р.
_____________________________________________________________________________________
Лихота Ольга Сергеевна, магистрант, тел. 89898090399, e-mail: Этот адрес электронной почты защищен от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Likhota Olga Sergeevna, undergraduate, tel 89898090399, e-mail: Этот адрес электронной почты защищен от спам-ботов. У вас должен быть включен JavaScript для просмотра. .
Цикуниб Аминет Джахфаровна, доктор биологических наук, профессор, директор НИИ комплексных проблем АГУ, зав. лабораторией нутрициологии и экологии, 385000, г. Майкоп, ул. Гагарина, 13, 8928461725, Этот адрес электронной почты защищен от спам-ботов. У вас должен быть включен JavaScript для просмотра. .
Tsikunib Aminet Dzhakhfarovna, Head of Nutrition and Environment Laboratory, Director of Scientific Research Institute of complex Problems of Adyghe State University
Что такое гепатит Е? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит Е — это острое (и редко хроническое) инфекционное заболевание, которое вызывает вирус гепатита Е. Клинически проявляется синдромом общей инфекционной интоксикации, энтерита (воспаления тонкой кишки) и холестаза (застоя желчи), желтухой, увеличением и нарушением работы печени. Болезнь протекает доброкачественно, за исключением беременных, у которых заболевание имеет катастрофические последствия в любом триместре беременности.
Этиология
Вид — вирус гепатита Е (HЕV)
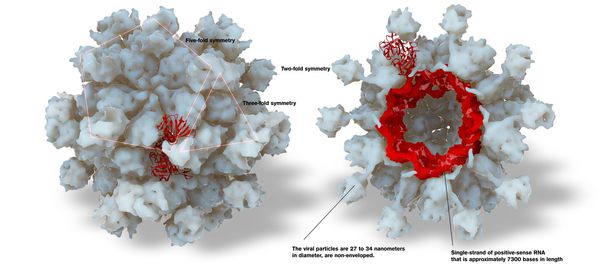
Данный вирус представляет собой одноцепочечный РНК-вирус округлой формы диаметром 30-35 нм. Он лишён наружной оболочки. На поверхности вириона есть вдавления, напоминающие чаши.
Чтобы вирус внедрился в клетку, в процессе жизни он кодирует трансмембранный белок и такие ферменты, как РНК-зависимую РНК-полимеразу, РНК-хеликазу, метилтрансферазу и папаин-подобную протеазу.
Существует пять генотипов вируса:
- I и II — только человеческие;
- III и IV — есть также у животных, т. е. может передаваться от них людям; вызывает хронические формы, если есть предрасположенность;
- V — птичий.
При температуре от 0°C быстро инактивируется. Длительно сохраняется в воде и при отрицательных температурах. Неплохо себя чувствует в ЖКТ человека. Хорошо сохраняется в плохо прожаренном мясе. При нагревании воды до 71°C погибает в течение 20 минут, при кипячении — практически мгновенно [1] [2] [3] [8] [10] .
Эпидемиология
Источник инфекции — вирусоноситель или человек, который уже болен какой-либо формой гепатита Е, в особенности острой. Вирус распространяется с последней недели инкубационного периода и до 30 дней от начала заболевания.
Каждый год повсеместно регистрируется около 3,3 млн случаев заболевания. При этом количество людей с гепатитом Е, который протекает пока без симптомов или совсем себя не проявляет, по предварительным оценкам может достигать 20 млн. Смертность — около 4 %, преимущественно умирают беременные.
В окружающую среду вирус выделяется с экскрементами инфицированных людей. Иногда человек заражается при употреблении недостаточно приготовленного мяса свиней, оленей и моллюсков.
- фекально-оральный — через заражённые вирусом руки (контактно-бытовой путь), воду или пищу;
- парентеральный — при переливании крови (встречается редко);
- половой путь — при орально-анальном контакте;
- вертикальный — от матери к плоду.

Наибольшее значение имеет водный путь передачи. Часто он связан с сезоном дождей и наводнениями, когда вода загрязняется фекалиями.
Восприимчивость к гепатиту Е высокая. Преимущественно болеют люди 15-44 лет. К группе повышенного риска относятся работники животноводческих ферм и боен.
Факторы риска заражения:
- высокая плотность населения, особенно в бедных странах;
- антисанитария, несоблюдение правил личной гигиены, неправильное хранение, обработка и приготовление пищи;
- нарушения санитарно-технических требований на объектах водоснабжения — заражение воды;
- бытовой очаг заболевания.
Заболевание обычно возникает в осенне-весенний период. В основном распространено в странах Восточной и Южной Азии.
После перенесённой болезни формируется стойкий иммунитет, чаще пожизненный [1] [3] [7] [9] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Е
Болезнь начинается постепенно. Инкубационный период длится от 2 до 10 недель.
Как и в случае гепатита А, заболевание обычно протекает в бессимптомной и субклинической (предсимптомной) форме.
При возникновении явных клинических признаков (т. е. при манифестации), преобладают случаи лёгкого и среднетяжёлого течения. Симптоматика медленно нарастает. Появляется немотивированная слабость, подташнивание, снижение аппетита, повышение температуры до 37,1-38,0°С (субфебрилитет), дискомфорт и тяжесть в правом подреберье, дискомфорт в суставах, возможна рвота.
Вслед за этими симптомами через 3-7 дней наступает желтушный период, который длится максимум один месяц. Он сопровождается пожелтением кожи и слизистых оболочек, потемнением мочи и обесцвечиванием кала. Общее состояние больных не улучшается, сохраняется плохое самочувствие, выраженный дискомфорт в правом подреберье, увеличение размеров печени и селезёнки, желтушность кожных покровов, нарастает зуд кожи.
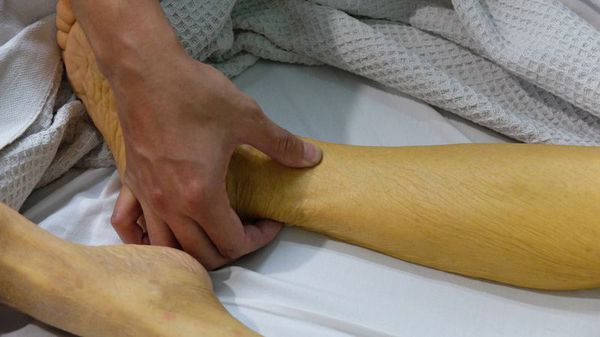
При неосложнённом и нетяжёлом течении начинает медленно регрессировать в течение нескольких недель. Как правило, после этого человек полностью выздоровливает, иногда развиваются непродолжительные остаточные явления в виде астении (бессилия) и дискомфорта в правом подреберье.
Раньше считалось, что гепатит Е — лишь острое заболевание. Однако в последнее время накоплен ряд данных, позволяющих выделить небольшую группу больных, переносящих хронический вариант болезни. Он встречается у ВИЧ-инфицированных людей в стадии СПИДа, после пересадки органов, а также у тех, кто получает мощную иммуносупрессивную терапию.
Специфичной симптоматики у хронического гепатита А нет. Больные жалуются на повышенную утомляемость, артралгии, неустойчивый стул, тяжесть в правом подреберье, субфебрилитет, иногда устойчивый лёгкий зуд кожи. Если не лечить это состояние, может развиться цирроз печени.
Гепатит Е у беременных
При заражении беременной в I и II триместрах происходит 100 % гибель плода. Летальность самих беременных невелика.
При заражении беременной в III триместре ребёнок может родиться живым, но 50 % из них умирают в первые месяцы жизни. Смертность самих женщин достигает 25-30 %. А если беременные живут в районах, которым не свойственно данное заболевание, то летальность может достигать 80 %.
Тяжесть течения Гепатита А при беременности связана со специфической аутоиммунной перестройкой организма женщины. В этом случае заболевание часто протекает по фульминантному типу (острой печеночной недостаточности) — на фоне начальных симптомов болезни резко нарастает желтуха, развивается тяжёлая интоксикация, некупируемая рвота, кровотечения (ДВС-синдром), нарушается сознание. Роды (преждевременные или выкидыш) стремительно ухудшают состояние больной: развиваются массивные послеродовые кровотечения, острая почечная недостаточность, печеночная энцефалопатия. Из-за такого состояния в острый период искусственно прерывать беременность нельзя [1] [5] [6] [8] [9] .
Патогенез гепатита Е
В цитоплазме гепатоцитов внешняя оболочка вируса вируса раскрывается, и запускается выработка вирусных белков. Одновременно с этим происходит подготовка клетки-хозяина к этому процессу.
Во время своей жизни вирус напрямую провоцирует дегенеративные изменения в гепатоцитах, в т.ч. вызывая их гибель по типу баллонной дистрофии — переполнение клетки жидкостью. После этого готовые вирусные частицы распространяются и заражают новые здоровые клетки.
Со временем в организме формируются специфические антитела, которые позволяют полностью вывести вирус из организма человека (за исключением случаев выраженного угнетения иммунитета).
Тяжёлое течение гепатита Е у беременных не связано со свойствами вируса напрямую. Оно вызвано лишь иммунологической перестройкой иммунной защиты беременных. Из-за этого развивается каскад иммунопатологических и гормональных реакций, которые приводят к массированному некрозу гепатоцитов, дефициту плазменных факторов свёртывания и внутрисосудистому гемолизу — разрушению эритроцитов крови [1] [2] [3] [5] [10] .
Классификация и стадии развития гепатита Е
По клиническим признакам выделяют два варианта заболевания:
- безжелтушная форма — до появления симптомов или при освобождении организма от вируса и формировании стойкого иммунитета;
- желтушная форма — при нарастании симптомов.
По тяжести процесса гепатит Е делят на четыре степени:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная, гепатит у беременных).
Факторы риска развития тяжёлого течения болезни:
- беременность любого триместра (наиболее неблагоприятно заболевание протекает в III триместре);
- пожилой возраст:
- мужской пол;
- иммуносупрессивная терапия (на фоне трансплантации органов); ;
- комбинированная соматическая патология (сахарный диабет, ишемическая болезнь сердца, аутоиммунный гепатит, пациенты на гемодиализе);
- наличие хронической вирусной патологии печени (вирусные гепатиты В и С);
- алкоголизм.
По исходу заболевание бывает трёх типов:
- с выздоровлением (полным, с остаточными явлениями);
- с хронизацией;
- с неблагоприятным прогнозом (у беременных) [4][5][6] .
Осложнения гепатита Е
Осложнения при гепатите Е можно разделить на три группы:
- Истинные (печёночные) осложнения:
- острая печёночная недостаточность — осложнение с неблагоприятным исходом, при котором быстро развивается массивное повреждение ткани печени (до 90 %), резкое нарушаются её функции, возникает печёночная энцефалопатия (нарушение работы мозга), геморрагический синдром (повышенная кровоточивость) и коагулопатия (нарушение свёртывания крови);
- холестаз — нарушение синтеза и выведения желчи (желтуха), осветление кала и потемнение мочи, появление выраженного кожного зуда и чувства горечи во рту;
- тромбо-геморрагический синдром у беременных (ДВС-синдром) — кровотечения и кровоизлияния различной интенсивности и направленности;
- преждевременные роды или выкидыш у беременных.
- Внепечёночные осложнения: — острое неврологическое заболевание, которое сопровождается нарушением чувствительности в руках и ногах, мышечной слабостью и иногда параличом.
- острый поперечный миелит — нарушение всех функций спинного мозга;
- различные нейропатии и полирадикулопатии;
- панкреатит — тошнота, рвота, опоясывающие боли в животе; — боли в поясничной области, нарушение мочеобразования, повышенная потеря эритроцитов и белка с мочой;
- повышение вероятности развития рака кожи и заболеваний кровеносной системы.
- Резидуальные (постгепатитные) явления:
- дискинезия (нарушение моторики) желчевыводящих путей — застой желчи, чувство тошноты, отрыжка, горечь во рту;
- постгепатитная гепатомегалия — увеличение печени в связи с разрастанием соединительной ткани;
- постгепатитный синдром — повышенная утомляемость, астения, раздражительность, чувство тошноты и дискомфорта в правом подреберье [1][2][6][7][8] .
Диагностика гепатита Е
Лабораторная диагностика:
- Клинический анализ крови — нормальный объём эритроцитов или умеренная лейкопения, повышение количества лимфоцитов, моноцитов и снижение нейтрофилов в крови, сниженная или нормальная СОЭ.
- Биохимический анализ крови — повышенный уровень общего билирубина за счёт прямой и непрямой фракции, увеличение АЛТ и АСТ, сниженый индекс протромбина (ПТИ), повышение тимол-вероналоовой пробы (уменьшение альбуминов и увеличение гамма-глобулинов), повышение ГГТ и щелочной фосфатазы.
- Общий анализ мочи — появление гематурии, протеинурии и цилиндрурии (обнаружение эритроцитов, белка и цилиндров в моче).
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина.
- Серологические тесты — обнаружение антител в сыворотке крови:
- анти-HЕV IgM — выявляются при острой инфекции с конца первой недели от момента заражения, могут сохраняться до двух лет, иногда бывают ложноположительными при активной ЦМВ-инфекции;
- анти-HЕV IgG — выявляются с 41 дня в течение 15 лет методом иммуноферментного анализа (ИФА);
- HЕV RNA — выявляются при острой инфекции, начиная с 22 дня, а также при хронизации в течение долгого времени благодаря полимеразной цепной реакции (ПЦР).
- УЗИ органов брюшной полости — увеличение печени с реактивным изменением структуры её ткани, увеличение лимфоузлов в воротах печени, иногда увеличена селезёнка.
Дифференциальная диагностика с другими заболеваниями:
- Вирусные гепатиты В и С — связь с парентеральными вмешательствами (например, с переливанием крови), более длительный преджелтушный период, характерные серологические тесты. , желтушная форма — выраженный синдром общей инфекционной интоксикации, увеличение лимфоузлов, тонзиллит, специфические изменения общей крови и серологические тесты.
- Жёлтая лихорадка — острое начало, высокая температура, гиперемия и отёчность лица, временное улучшение, а затем ухудшение состояния. — острое начало, высокая температура, частое поражение почек, выраженные боли в икроножных мышцах, изменения общей крови бактериального характера.
- Псевдотуберкулёз — умеренно высокая температура, мезаденит (воспаление лимфоузлов брыжейки кишечника), терминальный илеит (воспаление подвздошной кишки), симптомы носков и капюшона (мелкоточечные высыпания), скарлатиноподобная сыпь, бактериальные изменения крови, специфические маркеры.
- Острые кишечные инфекции, например, сальмонеллёз — острое начало, выраженный синдром поражения ЖКТ (энтерит, колит, высокая температура).
- Листериоз — высокая температура, увеличение лимфоузлов, поражения железистой ткани ротоглотки, бактериальная кровь.
- Сепсис — гектическая (изнуряющая) лихорадка, выраженные полиорганные нарушения.
- Амебиаз — характерные симптомы поражения кишечника, эозинофилия крови, выявления возбудителя.
- Токсические поражения печени — связь с употреблением токсинов, отсутствие синдрома общей инфекционной интоксикации.
- Опухоли гепатобилиарной области — длительное постепенное начало, отсутствие яркой выраженной симптоматики, умеренное повышение АЛТ или АСТ, резкое повышение СОЭ, характерные изменения на УЗИ, КТ или МРТ. — типичные болевые приступы, умеренное повышение АЛТ или АСТ, данные инструментальных исследований [1][2][6][8][10] .
Лечение гепатита Е
При лёгкой степени гепатита Е лечение проводится в амбулаторных условиях (на дому). Во всех остальных случаях показано стационарное лечение в инфекционном отделении больницы. Режим постельный или полупостельный.
Чтобы снизить нагрузку на поражённую печень, необходимо придерживаться механически и химически щадящей диеты № 5 по Певзнеру. Она подразумевает употребление витаминов и повышенного количества воды (более 1,5 л в сутки), исключение алкогольных и газированных напитков, жаренной и острой пищи, грибов, сдобного теста и других продуктов.
Специфического лечения, которое бы устраняло причины гепатита Е, нет. В основном все методы направлены на устранение симптомов, интоксикации и восстановление нормальной функции печени.
Показан приём сорбентов и препаратов, которые повышают энергетические ресурсы. Иногда назначают гепатопротекторы. Если случай тяжёлый, то проводится терапия гормональными средствами и препаратами крови, а также гипербарическая оксигенация (использование кислорода под высоким давлением) и плазмаферез.
Назначение инфузионной терапии — внутривенного введения глюкозо-солевых растворов и витаминов — зависит от степени тяжести и определённых симптомов.
При тяжёлом течении и хронизации возможно применение препаратов общевирусного действия. Они позволяют снизить вирусную нагрузку.
Людям, получающим цитостатическую (противоопухолевую) терапию по возможности следует снизить дозу на 30 %. Это повышает вероятность спонтанной гибели вируса.
Беременные с гепатитом Е должны находиться в условиях реанимации инфекционного стационара. В острый период болезни лечение проводится по общим принципам, преждевременное родоразрешение противопоказано.
Выписывать больных можно в том случае, если в ходе лечения у них стойко улучшается клиническая картина и лабораторные показатели. После выписки пациенты, которые идут на поправку после неосложнённых форм болезни, находятся под наблюдением врача в течение шести месяцев. Осмотр и обследования проводятся минимум один раз в месяц [5] [6] [8] [9] .
Прогноз. Профилактика
Прогноз гепатита Е зачастую благоприятный, за исключением случаев заболевания при беременности. После выписки из больницы окончательное выздоровление наступает спустя 2-3 месяца. Крайне редко болезнь может стать хронической и затяжной.
Чтобы снизить количество случаев инфицирования, необходимо придерживаться следующих правил:
- создавать все условия для того, чтобы потребляемая питьевая вода была безопасной (касается водоснабжения);
- соблюдать правила утилизации сточных вод (канализационное хозяйство);
- соблюдать правила личной гигиены (всегда мыть руки);
- следить за качеством обследования работников, которые связаны с пищевой промышленностью;
- соблюдать технологию хранения, приготовления и транспортировки продуктов питания и воды;
- беременным на любом сроке стоит воздержаться от поездок в потенциально опасные в эпидемиологическим плане места (тёплые страны, особенно Азиатского региона).

Для предотвращения развития болезни разработана специфическая профилактика — вакцинация против гепатита Е. С этой целью применяется вакцина Hecolin (Китай). Она вырабатывает иммунитет к одному генотипу у 95 % трехкратно привитых людей [1] [2] [3] [5] [8] .
Гликогенозы – наследственные болезни, в основе которых лежит генетический дефект производства ферментов, принимающих участие в метаболизме углеводов. Характерный общий признак – чрезмерное отложение гликогена в миоцитах, гепатоцитах и других клетках организма. Гликогенозы проявляются симптомами гипогликемии, гепатомегалии, мышечной слабости, печеночной, сердечной, дыхательной и почечной недостаточности. Диагностика включает биохимический анализ крови, морфологическое исследование биопсийного материала мышц и печени, определение активности ферментов, молекулярно-генетические тесты. Лечение основано на лечебном питании, медикаментозной коррекции метаболических расстройств, в ряде случаев требуются операции.
МКБ-10
Общие сведения

Причины гликогенозов
Единственным фактором, провоцирующим развитие гликогеновых болезней, является генетический дефект, в результате которого возникает недостаточность определенного фермента, участвующего в обмене глюкозы. Все гликогенозы за исключением IX типа наследуются по аутосомно-рецессивному принципу. Это означает, что мутационный ген расположен на хромосоме, не сцепленной с полом, проявление заболевания возможно только при наследовании мутаций от каждого из родителей – при наличии двух рецессивных измененных генов в аллели. Если дефектным является один ген из пары, то другой – доминантный, нормальный – обеспечивает организм достаточным количеством фермента. Человек при этом становится носителем гликогеноза, но не болеет. В парах, где оба партнера – носители, вероятность рождения больного ребенка составляет 25%. При гликогенозе типа IX патологический ген локализован в половой X-хромосоме. Гемизиготные мужчины имеют пару XY, всегда больны гликогенозом, передают дефект всем своим дочерям. Вероятность передачи мутации от женщины-носительницы детям обоих полов составляет 50%.
Патогенез
При гликогеновых болезнях типов 1-11 возникает генетически обусловленная недостаточность какого-либо фермента, катализирующего цепочку глюкоза-гликоген-глюкоза. 1 тип характеризуется дефектом глюкозо-6-фосфатазы и глюкозо-6-фосфаттранслоказы, 2 тип – альфа-1,4-глюкозидазы, 3 тип – амило-1,6-глюкозидазы, 4 тип – D-1,4-глюкано-α-глюкозилтрансферазы, 5 тип – гликогенфосфорилазы миоцитов, 6 тип – крахмалфосфорилазы гепатоцитов, 7 тип – фосфоглюкомутазы, 8 тип – фосфофруктомутазы, 9 тип – киназы фосфорилазы гепатоцитов. Из-за сниженной активности или полного отсутствия фермента гликоген накапливается в мышцах, печени, редко – в других тканях. Изменяется структура и функциональность органов, развиваются различные формы органной недостаточности.
Классификация
С учетом ферментативного дефекта и особенностей клинических проявлений выделяют 12 вариантов гликогенозов, от 0 до XI. Кроме того, описаны случаи комбинированных типов, когда определяется дефицит двух ферментов, а также случаи неидентифицируемых типов, при которых выделить ферментный дефект не удается. Согласно ведущему патогенетическому механизму гликогеновые болезни подразделяются на три больших группы:
- Печеночные. Включают гликогенозы всех типов, кроме II, V и VII. Гликоген откладывается преимущественно в гепатоцитах. Характерна гепатомегалия, гипогликемия через 2 часа после поступления углеводов. При I типе заболевания также поражаются почки, при III и IV типах развиваются миопатии.
- Мышечные. В данную группу входят болезни типов VII и V. Изменена ферментативная активность в мышечной ткани, нарушено энергообеспечение мышц. Типичные симптомы – миалгии, судороги.
- Смешанные. Гликогеноз II типа отличается тем, что в патологический процесс вовлекаются все гликогенсодержащие ткани. Гликоген скапливается в лизосомах и цитоплазме клеток. Страдают многие органы, возрастает риск смерти по причине сердечной или дыхательной недостаточности.
Симптомы гликогенозов
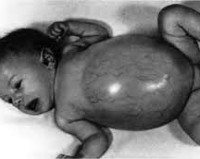
Агликогеноз развивается в периоде новорожденности либо раннего детства. Низкое содержание гликогена в печени проявляется резко выраженной гипогликемией натощак. Наблюдается заторможенность, глубокий сон, потеря сознания, бледность кожи, тошнота, рвота, судороги ночью и в утренние часы. Внешне пациенты низкорослые, имеют пониженную плотность костной ткани, повышенный риск переломов. При болезни Гирке (I тип) симптомы дебютируют в первые 4 месяца жизни. Характерен плохой аппетит, приступы рвоты, недостаток веса, увеличение печени, диспропорциональность строения тела – круглое лицо, большой живот, тонкие конечности.
Клинические признаки болезни Помпе (II тип) определяются в течение нескольких недель после рождения. Дети вялые, малоподвижные, с ослабленным сосательным рефлексом, сниженным аппетитом. Гепатомегалия изменяет пропорции тела – живот увеличивается, руки и ноги остаются тонкими. Поражается сердце, легкие, нервная система. Высок риск сердечной и легочной недостаточности. У пациентов с болезнью Форбса (III тип) симптомы слабой и умеренной выраженности. На первый план выходит гипогликемия постабсорбционного периода, гепатомегалия, накопление подкожного жира в области туловища. Ведущие симптомы болезни Андерсена (IV тип)– мышечная слабость, плохая переносимость физической нагрузки, судороги.
Болезнь Томсона представлена гепатомегалией, нистагмом, атаксией, прогрессирующими неврологическими нарушениями с мышечной гипертонией, децеребрацией. Типичные проявления болезни Мак-Ардля (V тип) – боли, спазматические сокращения, чрезмерная утомляемость и слабость мышц даже после незначительной нагрузки. Иногда тонические судороги переходят в генерализованные, что сопровождается общей скованностью. Проявления болезни Герса (VI тип) менее выраженные, пациенты способны переносить легкие и умеренные физические нагрузки, не испытывая дискомфорта. Дополнительно обнаруживаются признаки поражения печени – угнетение аппетита, рвота, тошнота, боли в правом боку.
Течение болезни Таруи (VII тип) включает непереносимость физической нагрузки, сопровождающуюся тошнотой и рвотой, болезненными спазмами мышц. Поступление глюкозы не повышает способность совершать физические действия. После употребления пищи симптомы обостряются. Наиболее мягкое течение свойственно болезни Хага (IX тип). У больных детей увеличивается печень, задерживается моторное развитие и рост, формируется мышечная гипотония. С возрастом симптомы самостоятельно редуцируются. Гликогеноз X типа крайне редок, характеризуется гепатомегалией, при длительном течении снижается переносимость физических нагрузок. Гликогеноз XI типа сопровождается значительным увеличением печени, задержкой роста и физического развития, рахитом. У подростков нередко наблюдается сокращение объема печени, ускорение роста.
Осложнения
При разновидностях гликогенозов, сопровождающихся гипогликемией, существует риск развития гипогликемической комы. Как правило, выраженное снижение уровня глюкозы в крови происходит при пропуске приемов пищи, особенно после ночного сна (пропуск завтрака). Пациенты испытывают головокружение и судороги, теряют сознание. Тяжелые формы мышечных гликогенозов при продолжительном течении и отсутствии терапии приводят к дистрофии скелетных мышц, сердечной недостаточности. Осложнением некоторых печеночных гликогенозов является цирроз печени.
Диагностика
При подозрении на гликогеноз ребенку рекомендуется консультация врача-генетика, педиатра, гастроэнтеролога, гепатолога. В первую очередь специалист собирает анамнез, проводит клинический опрос и осмотр. Поскольку заболевание передается аутосомно-рецессивным способом, семейные случаи выявляют редко. Распространены жалобы на слабость, апатичность ребенка, бледность и желтушность кожи, отказ от еды или повышенный аппетит, трудности пробуждения утром, тремор, судороги. При осмотре врач отмечает увеличение размера печени, выпирание живота, задержку роста, мышечную гипотрофию, специфическое отложение подкожной жировой клетчатки, ксантомы. Лабораторные и инструментальные методы позволяют подтвердить диагноз гликогеноза, исключить врожденный сифилис, токсоплазмоз, цитомегалию, патологии печени, болезнь Гоше, миотонию, прогрессирующую мышечную дистрофию, амиотрофии. К обязательным методам исследований относят:
- Биохимическое исследование крови. По результатам анализа обнаруживается гипогликемия с уровнем глюкозы натощак 0,6-3 ммоль/л, лактатацидоз с концентрацией молочной кислоты 3-10 ммоль/л (кроме гликогеноза 4 типа). Дополнительно выявляется увеличение показателей триглицеридов, общего холестерина, ЛПНП, ЛПОНП, мочевой кислоты, печеночных ферментов.
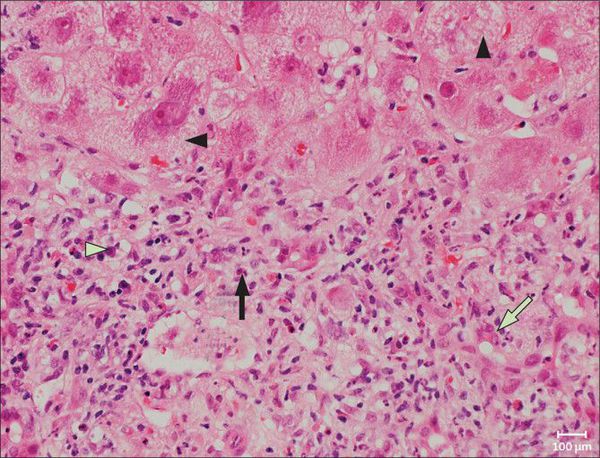
- Исследование биоптата печени, мышц. При изучении ткани печени наиболее распространенными характеристиками являются повышенное количество гликогена и его глыбчатое распределение в цитоплазме гепатоцитов, иногда – в вакуолизированных ядрах. Определяется выраженная белковая и/или крупно- и мелкокапельная жировая дистрофия гепатоцитов, их некроз, ограниченные очаги фиброза в местах гибели клеток. Возможны признаки цирроза. При мышечных типах болезней исследуется мышечный биоптат, в котором просматриваются субсарколеммальные накопления структурно нормального гликогена.
- Исследование ферментов. Активность ферментов изучается в культуре кожных фибробластов, биоптате мышечной и печеночной ткани, лейкоцитах. При гликогенозах с хроническим медленно прогрессирующим течением снижение функциональности фермента легкое или умеренное. При тяжелом течении фермент отсутствует либо его активность минимальна.
- УЗИ брюшной полости. Отмечается выраженное увеличение печени, особенно левой ее доли. Характерна гиперэхогенность и структурная диффузная неоднородность паренхимы (множественные мелкие гиперэхогенные эхосигналы, распределенные равномерно). В дистальных отделах паренхимы прохождение ультразвука ослаблено. Возможно обнаружение структурно разнообразных печеночных аденом, увеличение размеров почек, селезенки и поджелудочной железы.
Комплекс диагностических исследований подбирается индивидуально в зависимости от возраста пациента и предполагаемого типа гликогеновой болезни. Может потребоваться молекулярно-генетическая диагностика (секвенирование генов с целью выявления мутации), электромиография, ЭХО-КГ, ОАК, коагулограмма.
Лечение гликогенозов
Специфические методы терапии не разработаны. Патогенетическое лечение проводится консервативно, направлено на устранение гипогликемии, метаболического ацидоза, кетоза, гиперлипидемии, коррекцию дисфункции гепатобилиарного комплекса и желудочно-кишечного тракта. При развитии осложнений (серьезном поражении внутренних органов) выполняются хирургические операции. Медицинская помощь пациентам включает следующие направления:
- Диетотерапию. Для минимизации метаболических нарушений составляется индивидуальный план питания. Больным рекомендуется снизить количество жиров, сахарозы, фруктозы и галактозы для уменьшения гиперлипидемии и ацидоза. При первом типе гликогеноза назначается диета с увеличенным потреблением углеводов. В частности, показано употребление сырого кукурузного крахмала с медленной усвояемостью, позволяющей предупредить гипогликемию. При типах 3, 4 и 9 вводится рацион с преобладанием животного белка и дробным питанием.
- Лекарственную коррекцию симптомов. В рамках комплексного лечения применяется кокарбоксилаза для увеличения производства ацетилкофермента А, кортикостероидов и глюкагона для стимуляции глюконеогенеза. Дефицит карнитина компенсируется левокарнитином. При вторичных тубулопатиях, печеночных и билиарных дисфункциях используются желчегонные препараты, гепатопротекторы, липотропные вещества. При признаках ацидоза показаны щелочные растворы внутривенно. При почечной дисфункции, протеинурии – ингибиторы АПФ. При гиперурикемии – урикодепрессоры. При нейтропении – гранулоцитарный колониестимулирующий фактор.
- Хирургическое лечение. Пациентам с тяжелыми фатальными поражениями печени может потребоваться ортотопическая трансплантация органа. Показанием к операции является цирроз с осложнениями, часто развивающийся при третьем и четвертом типе патологии. В отдельных случаях хирургическое вмешательство целесообразно при аденомах печени с высоким риском трансформации в злокачественную опухоль. Трансплантация почек иногда выполняется больным с хронической почечной недостаточностью.
Прогноз и профилактика
Эффективность терапии, вероятность осложнений и летального исхода зависят от типа патологии. Одни гликогенозы незначительно ухудшают качество жизни больных, компенсируются по мере взросления, другие – не поддаются лечению и неизбежно завершаются смертью. Для снижения риска рождения ребенка с гликогенозом супружеским парам из группы риска – имеющим семейный отягощенный анамнез, детей с подтвержденным диагнозом – требуется медико-генетическое консультирование, пренатальная диагностика.
Гликогеноз типа I - заболевание, описанное Гирке в 1929 г., однако ферментный дефект был установлен Кори только в 1952 г. Гликогеноз типа I встречается у 1 из 200 000 новорожденных. Заболеваемость мальчиков и девочек одинакова. Наследование аутосомно-рецессивное. При гликогенозе I типа ( болезнь Гирке) клетки печени и извитых почечных канальцев заполнены гликогеном, однако эти запасы оказываются недоступными: об этом свидетельствует гипогликемия, а также отсутствие повышения уровня глюкозы в крови в ответ на адреналин и глюкагон. Обычно у этих больных развиваются кетоз и гиперлипемия, что вообще характерно для состояния организма при недостатке углеводов. В печени, почках и тканях кишечника активность глюкозо-6-фосфатазы либо крайне низка, либо вообще отсутствует.
Патогенез (что происходит?) во время Гликогеноза I типа (болезни Гирке):
Заболевание обусловлено дефектами ферментной системы печени, превращающей глюкозо-6-фосфат в глюкозу. Нарушается как гликогенолиз, так и глюконеогенез, что приводит к гипогликемии голодания с лактацидозом, гиперурикемии и гипертриглицеридемии. В печени накапливается избыток гликогена.
Ферментная система, превращающая глюкозо-6-фосфат в глюкозу, содержит не менее 5 субъединиц: глюкозо-6-фосфатазу (катализирует гидролиз глюкозо-6-фосфата в просвете эндоплазматического ретикулума), регуляторный Са2(+)-связывающий белок и белки-переносчики (транслоказы), T1, T2 и T3, которые обеспечивают переход глюкозо-6-фосфата, фосфата и глюкозы через мембрану эндоплазматического ретикулума.
Дефект глюкозо-6-фосфатазы (гликогеноз типа Ia) и дефект глюкозо-6-фосфат-транслоказы (гликогеноз типа Ib) проявляются сходными клиническими и биохимическими нарушениями. Чтобы подтвердить диагноз и точно установить ферментный дефект, необходима биопсия печени и исследование активности глюкозо-6-фосфатазы.
Симптомы Гликогеноза I типа (болезни Гирке):
Клинические проявления гликогеноза типа I у новорожденных, грудных детей и детей старшего возраста неодинаковы. Причина - различия рациона и режима питания в этих возрастных группах.
Иногда в первые дни и недели жизни возникает гипогликемия голодания, однако в большей части случаев болезнь протекает бессимптомно, поскольку грудной ребенок часто питается и получает достаточное количество глюкозы. Нередко болезнь диагностируют через несколько месяцев после рождения, когда у ребенка обнаруживают увеличение живота и гепатомегалию. Бывают одышка и субфебрильная температура без признаков инфекции. Одышка вызвана гипогликемией и лактацидозом из-за недостаточной продукции глюкозы. Когда интервалы между кормлениями увеличиваются и ребенок начинает спать ночью, появляются симптомы гипогликемии, особенно по утрам. Тяжесть и длительность гипогликемии постепенно увеличиваются, что приводит к системным метаболическим нарушениям.
Если лечение не проводят, изменяется внешность ребенка. Характерны гипотрофия мышц и скелета, задержка роста и физического развития, отложение жира под кожей. Ребенок становится похож на больного с синдромом Кушинга. Развитие познавательных и социальных навыков не страдает, если только повторные приступы гипогликемии не вызвали повреждения головного мозга. Если ребенок не получает достаточного количества углеводов и гипогликемия голодания сохраняется, то задержка роста и физического развития становится резко выраженной. Некоторые дети с гликогенозом типа I умирают от легочной гипертензии.
Нарушение функции тромбоцитов проявляется повторными носовыми кровотечениями или кровоточивостью после стоматологических и других хирургических вмешательств. Отмечаются нарушения адгезии и агрегации тромбоцитов; нарушено также высвобождение АДФ из тромбоцитов в ответ на адреналин и контакт с коллагеном. Тромбоцитопатия вызвана системными метаболическими нарушениями; после лечения она исчезает.
УЗИ и экскреторная урография выявляют увеличение почек. У большинства больных выраженных нарушений функции почек не бывает, отмечается лишь повышение СКФ (скорость клубочковой фильтрации) . В очень тяжелых случаях может развиться тубулопатия с глюкозурией, фосфатурией, гипокалиемией и аминоацидурией (как при синдроме Фанкони). У подростков иногда наблюдается альбуминурия, а у молодых людей часто развивается тяжелое поражение почек с протеинурией, повышением АД (артериального давления) и падением клиренса креатинина, обусловленное фокально-сегментарным гломерулосклерозом и интерстициальным фиброзом. Эти нарушения приводят к терминальной почечной недостаточности.
Селезенка не увеличена.
Без лечения резко возрастают уровни свободных жирных кислот, триглицеридов и апопротеина C-III, который участвует в транспорте триглицеридови богатых триглицеридами липопротеидов. Уровни фосфолипидов и холестерина повышаются умеренно. Очень высокий уровень триглицеридов обусловлен их чрезмерной продукцией в печени и снижением их периферического метаболизма из-за снижения активности липопротеидлипазы. При тяжелой гиперлипопротеидемии на разгибательных поверхностях конечностей и ягодицах могут появляться эруптивные ксантомы.
Отсутствие лечения или неправильное лечение приводят к задержке роста и полового развития.
Аденомы печени по неизвестным причинам возникают у многих больных, обычно в возрасте 10-30 лет. Аденомы могут малигнизироваться, возможны кровоизлияния в аденому. На сцинтиграммах печени аденомы выглядят как участки пониженного накопления изотопа. Для обнаружения аденом применяют УЗИ. При подозрении на злокачественный рост более информативны МРТ (магнитно-резонансная томография) и КТ (компьютерная томография), позволяющие проследить превращение небольшого четко отграниченного новообразования в более крупное, с размытыми краями. Рекомендуется периодически измерять уровень альфа-фетопротеина в сыворотке (это маркер печеночноклеточного рака).
С возрастом тяжесть гипогликемии голодания уменьшается. Вес тела растет быстрее, чем вес головного мозга, поэтому соотношение между скоростью продукции и утилизации глюкозы становится более выгодным. Скорость продукции глюкозы возрастает за счет активности амило-1,6-глюкозидазы в печени и мышцах. В результате уровень глюкозы натощак постепенно повышается.
Клинические проявления гликогеноза типа Iа и типа Ib одинаковы, но при гликогенозе типа Ib наблюдается постоянная или преходящая нейтропения. В тяжелых случаях развивается агранулоцитоз. Нейтропения сопровождается дисфункцией нейтрофилов и моноцитов, поэтому повышается риск стафилококковых инфекций и кандидоза. У некоторых больных возникает воспалительное заболевание кишечника , напоминающее болезнь Крона.
Диагностика Гликогеноза I типа (болезни Гирке):
При лабораторной диагностике гликогеноза типа I проводятся:
- обязательные исследования: измеряют уровни глюкозы, лактата, мочевой кислоты и активность ферментов печени натощак; у новорожденных и грудных детей с гликогенозом типа I уровень глюкозы в крови после 3-4-часового голодания падает до 2,2 ммоль/л и ниже; если продолжительность голодания превышает 4 ч, уровень глюкозы почти всегда меньше 1,1 ммоль/л; гипогликемия сопровождается значительным повышением уровня лактата и метаболическим ацидозом; сыворотка обычно мутная или похожа на молоко из-за очень высокого содержания триглицеридов и умеренно повышенного содержания холестерина; отмечаются также гиперурикемия и повышение активности АсАТ (аспартатаминотрансферазы) и АлАТ (аланинаминотрансферазы).
- провокационные пробы: чтобы отличить гликогеноз типа I от других гликогенозов и точно определить ферментный дефект, у грудных детей и детей старшего возраста измеряют уровень метаболитов (глюкозы, свободных жирных кислот, кетоновых тел, лактата и мочевой кислоты) и гормонов (инсулина , глюкагона , адреналина, кортизола и СТГ (соматотропного гормона)) натощак и после приема глюкозы; схема исследования такова: ребенку дают глюкозу внутрь в дозе 1,75 г/кг, затем каждые 1-2 ч берут кровь; в каждой пробе быстро измеряют концентрацию глюкозы; последнюю пробу берут не позже чем через 6 ч после приема глюкозы либо в тот момент, когда концентрация глюкозы снизилась до 2,2 ммоль/л;
- провокационная проба с глюкагоном: глюкагон вводят в/м или в/в струйно в дозе 30 мкг/кг (но не более 1 мг) через 4-6 ч после еды или приема глюкозы; кровь для определения глюкозы и лактата берут за 1 мин до инъекции глюкагона и через 15, 30,45, 60,90 и 120 мин после инъекции. При гликогенозе типа I глюкагон не повышает либо незначительно повышает уровень глюкозы, тогда как исходно повышенный уровень лактата продолжает нарастать;
- специальное исследование: проводят биопсию печени, исследуют гликоген; содержание гликогена сильно увеличено, но структура его нормальная;
- специальные исследования для точного установления ферментного дефекта, лежащего в основе гликогеноза типа I: измеряют активность глюкозо-6-фосфатазы в цельных и разрушенных микросомах печени (по образованию глюкозы и фосфата из глюкозо-6-фосфата); микросомы разрушают повторным замораживанием и оттаиванием биоптата; при гликогенозе типа Iа активность глюкозо-6-фосфатазы не определяется ни в цельных, ни в разрушенных микросомах; при гликогенозе типа Ib активность глюкозо-6-фосфатазы в разрушенных микросомах нормальная, а в цельных микросомах отсутствует или сильно снижена (поскольку дефектная глюкозо-6-фосфат-транслоказа не переносит глюкозо-6-фосфат через мембраны микросом);
- методы молекулярной биологии (выявление генетического дефекта путем ПЦР (полимеразной цепной реакции) и последующей гибридизации со специфическими олигонуклеотидами).
Специальные исследования и методы молекулярной биологии доступны только специализированным лабораториям; в США, к примеру, в лабораториях: Dr. Y. Т. Chen, Division of Genetics and Metabolism, Duke University Medical Center, Durham, North Carolina, U.S.A.; Dr. R. Grier, Biocemical Genetics Laboratory, Nemours Children's Clinic, Jacksonville, Florida, U.S.A.
Лечение Гликогеноза I типа (болезни Гирке):
Метаболические нарушения при гликогенозе типа I, обусловленные недостаточной продукцией глюкозы , возникают уже через несколько часов после еды, а при длительном голодании значительно усиливаются. Поэтому лечение гликогеноза типа I сводится к частому кормлению ребенка. Цель лечения - предупредить падение концентрации глюкозы в крови ниже 4,2 ммоль/л - порогового уровня, при котором происходит стимуляция секреции контринсулярных гормонов .
Если ребенок своевременно получает достаточное количество глюкозы размеры печени уменьшаются, лабораторные показатели приближаются к норме, кровоточивость исчезает, рост и психомоторное развитие нормализуются.
К каким докторам следует обращаться если у Вас Гликогеноз I типа (болезнь Гирке):
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Гликогеноза I типа (болезни Гирке), ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

