Хлоргексидин от папиллом отзывы
Обновлено: 12.05.2024
Ключевые слова: Мирамистин ® , кожные заболевания, половые инфекции, профилактика
В последние годы внимание ученых все больше привлекают поверхностно-активные вещества, обладающие широким антимикробным спектром, не раздражающие слизистую оболочку, кожу и не теряющие своей активности в течение длительного времени [1, 2].
Препарат действует избирательно, то есть эффективно влияет на патогенные микроорганизмы, в бактерицидных концентрациях не всасывается и не оказывает повреждающего действия на слизистую оболочку и кожные покровы, не обладает местно-раздражающим, мутагенным, канцерогенным и аллергизирующим свойствами [7, 8]. В отдельных случаях возможно кратковременное чувство жжения в месте применения, которое безопасно, проходит самостоятельно и не требует отмены препарата.
При этом доказана способность препарата оказывать другие эффекты:
- повышать местный иммунитет, стимулируя местную защитную реакцию за счет активации поглотительной и переваривающей функций фагоцитов;
- потенцировать активность моноцитарно-макрофагальной системы, нормализуя транспортную функцию мерцательного эпителия (мукоцилиарный клиренс);
- оптимизировать процессы перекисного окисления липидов при эндобронхиальном введении больным с бронхолегочной патологией;
- усиливать процессы регенерации, стимулируя эпителизацию и репаративные процессы в ране;
- активизировать процесс фибринолиза в очаге воспаления, оказывая противовоспалительное действие.
Многогранные исследования свойств Мирамистина ® были проведены в ведущих лабораториях России, Швеции и Германии.
Мирамистин ® относится к группе катионных поверхностно-активных веществ, а именно к четвертичным аммониевым соединениям. Химическое название Мирамистина ® - бензилдиметил [3-(миристоиламино) пропил] аммоний хлорид моногидрат. Лекарственная форма - 0,01 % раствор для местного применения, бесцветная, прозрачная жидкость, пенящаяся при встряхивании. Полиэтиленовые флаконы 50 мл с урологическим аппликатором. Полиэтиленовые флаконы 150 мл в комплекте с насадкой-распылителем.
Препарат оказывает антимикробное действие широкого спектра, включая госпитальные штаммы, резистентные к антибиотикам, а также выраженное бактерицидное действие в отношении грамположительных и грамотрицательных бактерий, аэробных и анаэробных бактерий, спорообразующих и аспорогенных бактерий, в виде монокультур и микробных ассоциаций, включая госпитальные штаммы с полирезистентностью к антибиотикам. В связи с этим, Мирамистин ® применяют для местного лечения инфекционных кожных заболеваний, в частности поверхностных пиодермий (в том числе вульгарное импетиго и пустулезная форма угревой болезни и др.), вызванных Staphylococcus aureus, Streptococcus spp., Pseudomonas aeruginosa, Proteus spp., Escherichia coli [9].
Экспериментальными и клиническими исследованиями доказано, что препарат оказывает не только бактерицидное, но и выраженное фунгицидное действие. Чувствительны к нему аскомицеты рода Aspergillus и рода Penicillium, дрожжевые грибы (Rhodotorula rubra, Torulopsis gabrata и т. д.) и дрожжеподобные (Candida albicans, Candida tropicalis, Candida krusei и т. д.), дерматофиты (Trichophyton rubrum, Trichophyton mentagrophytes, Trichophyton verrucosum, Trichophyton schoenleini, Trichophyton violacent, Epidermophyton Kaufman-Wolf, Epidermophyton floccosum, Microsporum gypseum, Microsporum canis т. д.), а также другие патогенные грибы, например Pityrosporum orbiculare (Malassezia furfur), в виде монокультур и микробных ассоциаций, включая грибковую микрофлору с резистентностью к химиотерапевтическим препаратам.
Мирамистин ® оказывает противовирусное действие, особенно активен в отношении сложноустроенных вирусов, таких как вирусы гриппа, герпеса, ретровирусы (ВИЧ), парамиксовирусы (корь, паротит), ветряной оспы, лихорадки Денге, аденовирусы и др. [10, 11].
Среди вирусных заболеваний герпетическая инфекция, обусловленная вирусами простого герпеса 1-го и 2-го типа (ВПГ), занимает одно из ведущих мест. У большинства здоровых людей ВПГ вызывают широкий спектр заболеваний, причем как острую первичную инфекцию, так и рецидивирующие заболевания кожи и слизистой оболочки. У новорожденных и лиц с иммунодефицитами инфекция может протекать особенно тяжело и заканчиваться летальным исходом. Для профилактики и терапии ВПГ-инфекции предложено много средств, однако препаратами выбора остаются нуклеозидные аналоги (например, ацикловир), которые обладают селективной антигерпесвирусной активностью, обусловленной подавлением репликации вируса и инактивации вирусной ДНК-полимеразы. С 1982 г. стали регистрировать штаммы ВПГ, устойчивые к действию ацикловира (АЦВ), а за последние 10 лет, когда АЦВ стал основным противогерпетическим средством, частота выделения таких штаммов резко возросла, особенно от иммунокомпрометированных лиц [12]. По данным разных авторов, АЦВ-резистентные штаммы ВПГ встречаются в 4-14 % случаев у онкологических больных, ВИЧ-инфицированных и лиц, перенесших трансплантацию органов и тканей или получающих длительную иммуносупрессивную терапию.
Мирамистин ® обладает выраженной противовирусной активностью в отношении АЦВ-резистентных штаммов ВПГ. Препарат проявляет прямое вирулицидное действие и обладает способностью тормозить репликацию вирусов в инфицированных культурах клеток, что приводит к существенному снижению титров инфекционной активности ВПГ. При использовании разных схем препарат проявляет выраженную лечебную и профилактическую активность.
В клинике и эксперименте доказано, что Мирамистин ® проявляет активность на ранних этапах инфекционного процесса; в основе его действия лежит предотвращение адсорбции и пенетрации вируса в клетки хозяина. Учитывая, что механизм противовирусного действия препарата отличается от действия АЦВ, использование Мирамистина ® в комплексной терапии герпетической инфекции позволяет не только повысить эффективность лечения, но и снизить распространенность вируса среди лиц групп риска, а также частоту появления штаммов ВПГ, резистентных к действию ацикловира и его аналогов. Полученные результаты согласуются с ранее выявленной противовирусной активностью Мирамистина ® в отношении других разновидностей вирусов [10] и подтверждают роль суперкапсида как главной мишени противовирусной активности этого препарата.
Таблица 1. Минимальные концентрации, в которых разные дезинфицирующие средства инактивируют ВИЧ 15
| Антимикробное средство | Минимальная концентрация, % |
| Этиловый спирт | 50,00 |
| Гипохлорит натрия (NaOCl) | 0,10 |
| Параформальдегид | 0,50 |
| Пероксид водорода | d0,30 |
| Нонидет Р40 | 1,00 |
| Твин-20 | Более 2,50 |
| Хлоргексидин | 0,02-0,05 |
| Ноноксинол-9 | 0,05 |
| Мирамистин ® | 0,01 |
Многогранные исследования анти-ВИЧ активности препарата, проведенные в ведущих лабораториях России, Украины, Швеции и Германии, позволили доказать, что в рабочих концентрациях Мирамистин ® эффективен для уничтожения внеклеточного и внутриклеточного ВИЧ [13, 14]. Он оказался более активным средством для уничтожения ВИЧ по сравнению с другими дезинфектантами (табл. 1). На основании этих данных, Фармакологический государственный комитет Минздрава РФ принял решение о включении в инструкцию по использованию Мирамистина ® сведений о том, что он обладает анти-ВИЧ-активностью. Разработаны специальные упаковки, позволяющие использовать Мирамистин ® для профилактики ВИЧ/ ИППП (инфекций, передающихся половым путем) как у мужчин, так и у женщин (водный раствор в специальном флаконе с урологической насадкой) [18, 19].
Клинические исследования, а также многолетний опыт использования Мирамистина ® для профилактики ИППП доказывают надежность защитного действия при условии соблюдения инструкции. Как правило, при использовании Мирамистина ® нежелательные реакции не наблюдаются, лишь в отдельных случаях при инсталляции в уретру может возникать ощущение легкого жжения, которое проходит самостоятельно через 15-20 с и не требует анальгезии или отмены препарата [9]. Отмечены единичные случаи индивидуальной непереносимости Мирамистина ® , связанные с общей повышенной чувствительностью организма к поверхностно-активным веществам.
Проблемой современной венерологии является недостаточная эффективность лечения хронической и вялотекущей гонореи, негонорейных уретритов, хронической хламидийной инфекции и смешанных урогенитальных инфекций. Учитывая широкий спектр антимикробного действия Мирамистина ® , отсутствие резистентности к нему большинства клинических штаммов гонококков и трихомонад [20] и иммунокорригирующие свойства препарата [21], целесообразно его использование для лечения данных форм заболеваний [9].
Для изучения профилактического действия Мирамистина ® при венерических заболеваниях использовали модель экспериментального сифилиса на кроликах и экспериментальную гонококковую септицемию белых мышей. Полученные результаты позволили сделать вывод, что обработка кожи животных Мирамистином ® сроком до 3 ч после заражения Treponema pallidum (штамм Никольса) предупреждает развитие заболевания сифилитической инфекции у экспериментальных животных. Мирамистин ® также обладает выраженным гонококкоцидным свойством, превосходящим по антигонококковой активности Бензалкония хлорид [22, 23].
Клиническая эффективность Мирамистина ® изучена у 110 мужчин 16-44 лет, 85 % которых относились к контингенту повышенного риска (водители, проводники вагонов, строители и др.). Обработка заключалась в однократной инсталляции в уретру 5-6 мл препарата и обильном орошении этим же раствором наружных половых органов и прилегающих кожных покровов сроком до 2 ч после полового контакта. С помощью анонимного анкетирования (открытки) и осмотров, признаков венерических заболеваний не обнаружено. Полученные данные позволяют судить об эффективности наружной профилактической обработки Мирамистином ® и признать ее удовлетворительной.
Вышеуказанные свойства препарата позволили обосновать его применение для профилактики и лечения ИППП, в первую очередь сифилиса, гонореи и ряда негонорейных заболеваний мочеполового тракта [24, 25].
Бактерицидный эффект Мирамистина ® в сравнении с Бензалкония хлоридом на возбудителей ИППП в эксперименте представлен в табл. 2. Из полученных данных следует, что в условиях прямого контакта in vitro раствор Мирамистина ® в концентрациях 0,01-0,007 % в течение 1-10 мин оказывает бактерицидное действие в отношении возбудителей сифилиса, трихомоноза и гонореи. По сравнению с Бензалкония хлоридом, Мирамистин ® оказывал более выраженное трепонемо-, трихомонадо- и гонококкоцидное действие (на 2-5 мин быстрее).
Экспериментально-клинические исследования показали, что после курса лечения Мирамистином ® достоверно возрастает функциональная активность полиморфно-ядерных лейкоцитов, в то время как в контрольной группе она отсутствовала. Поглотительная способность лейкоцитов уретрального экссудата (по величине фагоцитарного показателя и фагоцитарного числа) у больных основной группы также была достоверно выше, чем у больных в контрольной группе. Это подтверждает стимулирующее влияние инсталляций Мирамистина ® в очаге воспаления на показатели местного клеточного иммунитета, сниженного у больных с хроническими и вялотекущими урогенитальными заболеваниями [9].
Таблица 2. Результаты трепонемо-, трихомонадо- и гонококкоцидного действия водных растворов Мирамистина и Бензалкония хлорида
| Тест-культура (число штаммов) | Препарат | Срок до появления признаков бактерицидного действия препарата (мин) в зависимости от его концентрации | |||||
| 0,01 % | 0,008 % | 0,007 % | 0,006 % | 0,005 % | 0,004 % | ||
| T. pallidum (2 штамма) | Мирамистин ® | 1-3 | 3-7 | 10 | - | - | - |
| Бензалкония хлорид | 3-5 | 7-10 | 15 | - | - | - | |
| T. vaginalis (7 культур) | Мирамистин ® | 1-3 | 5-10 | 15 | - | - | - |
| Бензалкония хлорид | 5-7 | 10-15 | - | - | - | - | |
| N. gonorrhoeae (30 штаммов) | Мирамистин ® | 3 | 3 | 5 | 15 | - | - |
| Бензалкония хлорид | 5 | 5 | 15 | - | - | - | |
Мирамистин ® был использован для местного лечения 49 беременных, больных урогенитальным хламидиозом. В III триместре беременности женщинам проводили санацию влагалища раствором Мирамистина ® с последующим введением порошка эритромицина. При этом клиническая и этиологическая эффективность была выше, чем в контрольной группе, и достигала 80 %. В группе мужчин с уретритами, воспалением предстательной железы и простатовезикулитами, лечение хламидийной инфекции было также более эффективным в случае применения Мирамистина ® совместно с этиопатогенетической терапией. Мирамистин ® применяли в виде инсталляций в уретру 2 раза в сутки в течение 10 мин на протяжении 2 нед; причем одну из инсталляций проводили непосредственно перед массажем предстательной железы.
Таким образом, показаниями для применения Мирамистина ® являются следующие.
В акушерстве и гинекологии:
В акушерстве и гинекологии: для профилактики послеродовой инфекции Мирамистин ® применяют в виде влагалищных орошений до родов (5-7 дней), в родах после каждого влагалищного исследования и в послеродовом периоде в виде тампонов с экспозицией 2 ч в течение 5 дней; при родоразрешении женщин путем кесарева сечения непосредственно перед операцией обрабатывают влагалище, во время операции - полость матки и разрез на ней, а в послеоперационном периоде вводят тампоны, смоченные Мирамистином ® , во влагалище с экспозицией 2 ч в течение 7 дней; лечение воспалительных заболеваний женских половых органов проводят курсом в 2 нед путем внутривлагалищного введения тампонов с антисептиком, а также органным электрофорезом препарата.
В урологии: при комплексном лечении уретритов и уретропростатитов проводят впрыскивание 2-3 мл Мирамистина ® в уретру 1-2 раза в день в течение 10 дней, процедуры проводят через день; при лечении хламидийного уретрита в комплексной терапии применяют инсталляции раствора Мирамистина ® с экспозицией 10 мин 2 раза в день в течение 7 дней; перед диагностическим исследованием Мирамистин ® вводят в уретру, обработку повторяют по окончании манипуляции; при проведении урологических операций Мирамистином ® обрабатывают операционное поле, послеоперационные швы, при необходимости возможно интраоперационное применение препарата.
В дерматовенерологии: при лечении грибковых, бактериальных, вирусных заболеваний кожи обрабатывают пораженные участки Мирамистином ® 2-3 раза в день; в комплексной терапии препарат применяют перед нанесением основного средства; для лечения угревой сыпи Мирамистином ® обрабатывают очищенную кожу, затем наносят средство лечения (в комплексной терапии) или ухода; для профилактики грибкового поражения в общественных местах и на природе кожу обрабатывают Мирамистином ® в течение 2 ч после контакта с потенциальным источником заражения.
Для профилактики венерических заболеваний препарат эффективен при применении не позднее двух часов после полового акта; содержимое флакона с помощью урологического аппликатора ввести в мочеиспускательный канал на 2-3 мин: мужчинам - 2-3 мл, женщинам - 1-2 мл и во влагалище - 5-10 мл; обработать кожу внутренних поверхностей бедер, лобка, половых органов; после процедуры рекомендуется не мочиться в течение 2 ч.
Взаимодействие с другими лекарственными средствами. При одновременном применении с антибиотиками отмечено усиление их противобактериального и противогрибкового свойств.
Благодаря широкому спектру антимикробного действия и отсутствию повреждающего воздействия на ткани человека, слизистую оболочку и кожные покровы, Мирамистин ® нашел широкое применение в разных областях медицины и позволяет значительно повысить эффективность основного лечения.
М.А.Гомберг, д.м.н., профессор, А.М.Соловьев, к.м.н., доцент, МГМСУ, Москва
В последнее время папилломавирусная инфекция привлекает особое внимание в связи с ролью этой группы вирусов в развитии рака. В 2008 г. Нобелевской премией по медицине было отмечено доказательство того, что некоторые типы вируса папилломы человека (ВПЧ) способны вызывать рак шейки матки. По Handley J.M., et al. (1994), к ВПЧ-поражениям относят: клинические формы — аногенитальные бородавки (остроконечные кондиломы, вульгарные бородавки), симптоматические внутриэпителиальные неоплазии на ранних стадиях при отсутствии дисплазии (плоские кондиломы); субклинические формы — бессимптомные внутриэпителиальные неоплазии при отсутствии дисплазии; латентные формы (отсутствие морфологических или гистологических изменений на фоне обнаружения ДНК ВПЧ).
Лечение аногенитальных ВПЧ-поражений, согласно существующим принципам по ведению больных с клиническими проявлениями, связанными с ВПЧ, должно быть направлено на разрушение тем или иным методом папилломатозных очагов, возникающих на месте внедрения вируса. Во всех основных рекомендациях по ведению больных с ВПЧ-инфекцией — CDC, Европейских рекомендациях, рекомендациях ВОЗ, и в том числе в рекомендациях РОДВ, приведен именно такой подход.
Роль вирусов папилломы человека (ВПЧ) в развитии множества доброкачественных и злокачественных новообразований кожи и слизистых оболочек не вызывает сомнений. Полагают, что все 500тыс. случаев рака шейки матки, ежегодно диагностируемые в мире, вызваны генитальной ВПЧ-инфекцией (Bulletin Word Health Organization, 2007).
В различных клинических рекомендациях и протоколах подробно описываются методы лечения именно клинических проявлений ВПЧ, но обходится стороной вопрос так называемого вирусоносительства или бессимптомного выделения вируса. Причем вопросу тактики врача при бессимптомном выделении вируса у пациента ВПЧ уделяется мало внимания не только в практических рекомендациях, но и в научно-исследовательской литературе.
Мы предлагаем свой подход к этой проблеме.
Прежде всего мы исходим из того, что наш долг — ставить во главу угла интересы пациента. Если он встревожен наличием ВПЧ и желает избавиться от этой инфекции, мы должны постараться успокоить его и обсудить все имеющиеся в настоящее время возможности лечения. В противном случае нам будет трудно рассчитывать на доверие с его стороны.
Мы считаем, что такое обсуждение должно состоять из 3 частей.
1. Информирование пациента относительно характера течения и последствий инфекции.
2. Методы профилактики рака шейки матки (при выявлении вируса у женщин).
3. Возможности воздействия на ВПЧ с целью его элиминации.
1. ИНФОРМИРОВАНИЕ ПАЦИЕНТА
При первом же визите необходимо рассказать человеку о возможных рисках, связанных с инфицированием ВПЧ. Однако консультирование нужно проводить очень осторожно, чтобы не спровоцировать у человека развитие психоневроза и канцерофобии.
Пациент с выявленным ВПЧ должен знать о своей потенциальной заразности для неинфицированных лиц, поэтому ему надо рекомендовать использовать презерватив при половых контактах и обязательно информировать своего полового партнера о вирусоносительстве.
Следует проинформировать пациентов о том, что возможно самостоятельное исчезновение ВПЧ. Известно, что у лиц более молодого возраста вероятность исчезновения вируса с течением времени выше, чем у лиц старше 25 лет.
2. ПРОФИЛАКТИКА РАКА ШЕЙКИ МАТКИ (ПРИ ВЫЯВЛЕНИИ ВИРУСА ПАПИЛЛОМЫ ЧЕЛОВЕКА У ЖЕНЩИН)
Всем женщинам, инфицированным ВПЧ, следует провести кольпоскопическое исследование, в том числе с окраской раствором Люголя или раствором уксусной кислоты, а также цитологические тесты по Папаниколау. Периодичность обследований обсуждается с гинекологом в зависимости от степени онкогенности выявленных вирусов и результатов кольпоскопии и цитологии. Цитологические исследования следует проводить не реже, чем 1 раз в 6 месяцев. Для женщин старше 26 лет этот подход является практически единственным способом профилактики рака шейки матки.
Имеются публикации об эффективности российского препарата индинол для профилактики рака шейки матки у женщин, инфицированных ВПЧ. Однако контролированных плацебо-исследований не проводилось.
3.ВОЗДЕЙСТВИЕ НА ВПЧ
Наиболее дискуссионным является вопрос о воздействии на выделение вируса, поэтому остановимся на нем подробнее. Врач, безусловно, должен информировать пациента о том, что в настоящее время нет методов, позволяющих достоверно и с высокой степенью вероятности устранить вирус из организма.
Необходимость проведения лечебных мероприятий обсуждается индивидуально с каждым пациентом. Желательно, чтобы врач принимал решение о проведении лечения с целью устранения ВПЧ в отсутствие клинических проявлений только после подписания пациентом информированного согласия, во избежание возможных последующих недоразумений.
Теоретически, учитывая локализацию вируса в эпителиальных клетках и то, что происходит постоянное слущивание эпителия, можно предположить, что ВПЧ может исчезнуть вместе со старыми эпителиальными клетками. Видимо, именно этим объясняются случаи самопроизвольного исчезновения ВПЧ. Между тем очевидно, что элиминации ВПЧ из организма с гораздо большей эффективностью можно добиться при активизации противовирусного иммунитета, ингибирующего размножение ВПЧ и его внедрение в другие клетки. Доказать возможность достижения такого результата на практике можно только путем проведения соответствующих специальных исследований.
Потенциально возможны 3 способа инфицирования: от матери к ребенку (трансплацентарно; во время родов, в том числе путем кесарева сечения; возможно — через слюну или грудное молоко), посредством передачи вируса воздушно-капельным или контактно-бытовым путями. Cчитается, что ВПЧ-инфекция передается в основном половым путем, что объясняет ее широкую распространенность среди сексуально активного населения. В частности, в США ежегодно диагностируют 6,2 млн новых случаев генитальной ВПЧ-инфекции (Steinbrook R., 2006).
Повышение функциональной эффективности противовирусного иммунитета является основным способом, который предположительно может помочь в устранении вируса из организма или уменьшить его активность. Этого можно достичь как неспецифическими, так и специфическими методами.
К неспецифическим относят различные способы укрепления защитных сил организма, так называемый здоровый образ жизни: правильное питание, профилактический прием витаминов, биологически активных добавок.
Отдельный вопрос — проведение гомеопатического лечения. Но поскольку об этих способах часто упоминается в научно-популярной литературе, в рамках данной статьи мы их комментировать не будем.
Установлено, что при применении интерферонов снижается количество вирусной ДНК (по данным ПЦР) у пациентов в очагах поражения [Arany I., et al., 1995].
Интерферон применяют местно и системно (подкожно, внутримышечно, внутривенно или ректально).
В большинстве исследований была показана невысокая эффективность наружного применения интерферона [Keay S., et al, 1988] при наличии клинических проявлений, а при лечении больных с субклиническими очагами ВПЧ-инфекции и цервикальных неоплазиях (ЦИН) были получены обнадеживающие результаты [Gross G., 1996].
По данным различных авторов, при системном применении альфа-интерферона в дозе от 1,5 до 3 млн МЕ внутримышечно или подкожно через день в течение 4 недель в качестве монотерапии у 11—100% пациентов наблюдается полное исчезновение бородавок [Gross G., et al., 1986; Zwiorek L., et al., 1989], что свидетельствует о возможном ингибирующем влиянии препаратов интерферонов на ВПЧ.
При системном применении интерферонов побочными эффектами обычно являются гриппоподобные состояния, выраженность которых зависит от полученной дозы [Handley, et al., 1994]. Эти побочные явления можно ослабить приемом нестероидных противовоспалительных препаратов.
Считается возможным самостоятельное исчезновение ВПЧ. Известно, что у лиц более молодого возраста вероятность исчезновения вируса с течением времени выше, чем у лиц старше 25 лет.
На российском рынке представлен широкий выбор интерферонов различных производителей, как отечественных, так и зарубежных, — генферон, виферон, кипферон, реаферон, роферон-А, интрон А, реальдирон и т.д. Предпочтительнее назначать рекомбинантные, а не человеческие интерфероны.
При назначении интерферонов надо учитывать не только частые побочные реакции, но и то, что их введение может подавлять синтез собственных эндогенных интерферонов. Поэтому в отсутствие клинических проявлений интерфероны применяют только в том случае, когда о целесообразности такого назначения свидетельствуют результы исследования иммунного статуса. Следует также отметить и высокую стоимость качественных препаратов интерферона.
Воздействовать на противовирусный иммунитет можно с помощью индукторов эндогенного интерферона и других активаторов иммунитета. На российском фармацевтическом рынке представлено много иммуноактивных препаратов, которые, согласно инструкции производителя или рекомендациям исследователей, можно применять для комбинированного лечения аногенитальных бородавок (в сочетании с различными деструктивными методами). На основании этого их можно рекомендовать для противовирусной терапии при отсутствии клинических проявлений.
Гепон — синтетический олигопептид, состоящий из 14 аминокислотных остатков, относится к группе иммуномодуляторов. Препарат показан для повышения эффективности иммунной защиты от инфекций, лечения и профилактики оппортунистических инфекций, вызванных бактериями, вирусами или грибами. Гепон оказывает иммунофармакологическое и противовирусное действие:
У больных с ослабленной иммунной системой гепон:
Так, например, после удаления очагов ВПЧ-поражений любым деструктивным методом, аппликации гепона (от 3 до 6 аппликаций через день) позволяют ускорить процесс заживления и снизить уровень рецидивирования. Системно препарат применяют по 2 мг перорально 3 раза в неделю. Курс можно повторять с интервалом в 1 неделю [Соловьев А.М., 2003].
Изопринозин (инозин пранобекс) — противовирусное средство с иммуномодулирующими свойствами. Препарат, индуцируя созревание и дифференцирование Т-лимфоцитов и Т1-хелперов, потенцируя индукцию лимфопролиферативного ответа в митогенных или антиген-активных клетках, нормализует дефицит или дисфункцию клеточного иммунитета. Изопринозин моделирует цитотоксичность Т-лимфоцитов и натуральных киллеров, функцию Т8-супрессоров и Т4-хелперов, а также повышает количество иммуноглобулина G и поверхностных маркеров комплемента. Препарат повышает синтез интерлейкина-1 (ИЛ-1) и интерлейкина-2 (IL-2), регулирует экспрессию рецепторов IL-2, существенно увеличивает секрецию эндогенного γ-интерферона и уменьшает продукцию интерлейкина-4 в организме. Изопринозин усиливает действие нейтрофильных гранулоцитов, хемотаксис и фагоцитоз моноцитов и макрофагов. Кроме этого, он оказывает прямое противовирусное действие, угнетая синтез вирусов путем встраивания инозин-оротовой кислоты в полирибосомы пораженной вирусом клетки и нарушая присоединение адениловой кислоты к вирусной и-РНК. Одним из показаний для применения препарата являются инфекции, вызванные вирусом папилломы человека: остроконечные кондиломы, папилломавирусная инфекция вульвы, вагины и шейки матки (в составе комплексной терапии).
Для женщин старше 26 лет цитологическое исследование слизистой шейки матки, проводимое 2 раза в год, является практически единственным способом профилактики рака шейки матки.
В литературе описаны различные схемы и результаты применения изопринозина.
При инфекциях, вызванных ВПЧ, изопринозин назначают по 3 г/сут (2 таблетки 3 раза в сутки) как дополнение к местной терапии или хирургическому вмешательству на протяжении 14—28 дней для пациентов с низкой степенью риска или 5 дней в неделю последовательно в течение 1—2 недель в месяц в течение 3 мес для пациентов с высокой степенью риска.
Известно о зарубежном опыте применения инозин пранобекса в качестве терапии, дополняющей деструкцию аногенитальных бородавок [Davidson-Parker J., et al., 1988]. Препарат назначали по 1 г 3 раза в сутки в течение 14—28 дней.
В работе Забелева А.В. и соавт. (2005) показано исчезновение атипичного эпителия у женщин с ВПЧ-ассоциированными плоскоклеточными интраэпителиальными поражениями низкой степени после проведения курсов лечения изопринозином. Препарат назначали по 1 грамму 3 раза в сутки в течение 5 дней, 3 курса с интервалом в 1 месяц. В исследовании, проведенном Sun Kuie Tay (1996), показаны аналогичные результаты — улучшение морфологической картины эпителия вульвы. Инозин пранобекс назначали по 1 г 3 раза в сутки в течение 6 недель. Положительный эффект был достигнут у 63,5% больных, тогда как в группе, принимавшей плацебо, только у 16,7%. О прекращении выделения ВПЧ у 65,6% больных после проведения комбинированной терапии (изопринозин + деструкция очагов) ЦИН низкой степени сообщает Прилепская В.Н. (2007). При использовании только деструкции очагов этот результат был достигнут у 46,9% больных. Изопринозин назначали за 7—10 дней до проведения деструкции по 1 г 3 раза в сутки в течение 5 дней. В исследовании Шевниной И.В. (2009) показаны похожие результаты — прекращение выделения ВПЧ у 77% больных при комбинированной терапии женщин с ЦИН и аногенитальными бородавками. Изопринозин назначали по 1 г 3 раза в сутки в течение 10 дней, затем по 0,5 г 3 раза в сутки в течение 20 дней.
Для решения поднятой в этой статье проблемы интересным является факт прекращения обнаружения ВПЧ из очагов поражения в ходе проводимой комбинированной терапии с применением иммуномакса. При проведении вирусологического обследования пациентов до лечения в среднем у 70% выявлялся ВПЧ в очагах поражения. После проведенного комбинированного лечения в ходе контрольного наблюдения у 45% больных было отмечено прекращение выделения ВПЧ [Перламутров Ю.Н. и соавт., 2003]. Полученные результаты свидетельствуют, что проведение терапии иммуномаксом влияет на противовирусный иммунитет и приводит к прекращению не только рецидивов, но и выделения ВПЧ из очагов поражения. В связи с этим в перспективе иммуномакс можно будет использовать не только для лечения остроконечных кондилом, но и для предотвращения вирусовыделения у больных без клинических проявлений инфекции.
ПРОТИВОВИРУСНЫЕ ПРЕПАРАТЫ С ИММУНОМОДУЛИРУЮЩИМ ДЕЙСТВИЕМ
Панавир — растительный полисахарид, полученный из растения Solanum tuberosum, относится к классу высокомолекулярных гексозных гликозидов сложного строения с молекулярной массой 1000 кД. В настоящее время в России он является одним из самых популярных препаратов, использующихся для противовирусной терапии. Причем лечение папилломавирусной инфекции является лишь одним из показаний к его применению.
После однократной инъекции панавира в 2,7—3 раза повышается уровень лейкоцитарного интерферона, что соответствует воздействию терапевтических доз интерферона [Колобухина и соавт., 2005].
Повышение функциональной эффективности противовирусного иммунитета является основным способом, который предположительно может помочь в устранении вируса из организма или уменьшить его активность.
Со степенью распространенности неопластического процесса связывают эффективность препарата в отношении прекращения вирусовыделения [Иванян А.Н. и соавт., 2004]. Так, после проведения комплексного лечения у пациенток с 1-й степенью распространенности процесса вирус не выявлялся в 90,5%, при 2-й степени — в 71,1%, при 3-й степени — в 39,6%, при 4-й степени — в 9,4% случаев. Достоверное снижение вирусной нагрузки с 398,2 RLU до 176,2 RLU (p<0,05) через 1 месяц после окончания монотерапии панавиром ВПЧ-инфекции отмечает Мелехова Н.Ю. (2005).
Продолжаются исследования противовирусной активности панавира с целью установления мишени, объясняющей его высокую противовирусную активность, а также по расширению показаний к его применению. Но уже сейчас можно говорить о том, что он является одним из наиболее перспективных противовирусных агентов с доказанным иммуномодулирующим действием.
В этой статьей мы начали дискуссию о целесообразности попытки устранения папилломавирусной инфекции при отсутствии ее клинических проявлений. Существующие рекомендации по наблюдению таких пациентов могут не удовлетворить тех из них, которые хотели бы получить квалифицированную помощь в устранении этой инфекции. Поэтому мы предлагаем 3-х этапную тактику ведения таких больных: консультирование, цитологический контроль у женщин и использование противовирусных препаратов с иммуномодулирующим действием.
Водный раствор хлоргексидина биглюконата является местным антисептиком с преимущественно бактерицидным действием. Антисептическое средство в зависимости от используемой концентрации проявляет в отношении грамположительных и грамотрицательных бактерий бактериостатическое или бактерицидное действие. Бактериостатическое действие проявляется в концентрации 001% и менее; бактерицидное - в концентрации 001% при температуре 22 °С и воздействии в течение 1 мин; фунгицидное действие при концентрации 005% температуре 22 °С и воздействии в течение 10 мин; вирулицидное действие (в отношении липофильных вирусов) проявляется при концентрации 001 - 1%.
Эффективен в отношении грамположительных и грамотрицательных бактерий (Treponemaspp. NeisseriagonorrhoeaeUreaplasmaspp. BacteroidesfragilisChlamydiaspp.); простейших (Trichomonasvaginalis); вирусов и грибов. На споры бактерий действует только при повышенной температуре. Стабилен после обработки кожи сохраняется на ней в некотором количестве достаточном для проявления бактерицидного эффекта. Сохраняет активность (хотя несколько сниженную) в присутствии крови гноя различных секретов и органических веществ. Крайне редко вызывает аллергические реакции раздражение кожи и тканей не оказывает повреждающего действия на предметы изготовленные из стекла пластмассы и металлов.
Фармакокинетика:
При местном и наружном применении практически не всасывается. Препарат не абсорбируется в системный кровоток. После случайного проглатывания Сmах достигается через 30 мин и составляет 0206 мкг/л. Выводится в основном через кишечник (90%) менее 1% выделяется почками.
Показания:
В качестве лечебно-профилактического средства при различных инфекциях для антисептической обработки и дезинфекции.
002% 05% и 02% растворы: профилактика инфекций обеззараживание кожных покровов (потертости трещины) и слизистых. Гнойные раны инфицированные ожоги бактериальные и грибковые заболевания кожи и слизистых оболочек в т.ч. в стоматологии (полоскания и орошения - гингивит стоматит афты пародонтит альвеолит) хирургии урологии акушерстве-гинекологии.
002% и 005% растворы чаще используются для обработки кожных покровов и слизистых в педиатрии и неонатальной практике.02% раствор: для обработки и санации половых путей в гинекологии при проведении лечебно-диагностических процедур для дезинфекции съемных протезов.
05% раствор: для обработки ран и ожоговых поверхностей; для обработки инфицированных поверхностей и трещин кожи и открытых слизистых оболочек. Для стерилизации медицинского инструментария при температуре 70 °С; дезинфекции рабочих поверхностей приборов (в т.ч. термометров) и оборудования термическая обработка которых нежелательна.
Противопоказания:
Повышенная чувствительность к хлоргексидину дерматиты.
С осторожностью:
Детский возраст беременность период грудного вскармливания.
Беременность и лактация:
Применение при беременности и в период грудного вскармливания возможно если предполагаемая польза для матери превышает потенциальный риск для плода или ребенка.
Перед применением препарата если Вы беременны или предполагаете что Вы могли бы быть беременной или планируете беременность или в период грудного вскармливания необходимо проконсультироваться с врачом.
Способ применения и дозы:
Хлоргексидин в качестве профилактического и лечебного средства используется наружно и местно.
002% 005% 02% 05% водные растворы применяется в виде орошений полосканий и аппликаций - 5-10 мл раствора наносят на пораженную поверхность кожи или слизистых оболочек с экспозицией 1-3 мин 2-3 раза в сутки (на тампоне или путем орошения).
Обработку медицинского инструмента и рабочих поверхностей проводят чистой губкой смоченной раствором антисептика или путем замачивания.
Комплексное лечение уретритов и уретропростатитов проводят путем впрыскивания в уретру 2-3 мл раствора хлоргексидина биглюконата 1-2 раза в день курс - 10 дней процедуры назначают через день.
Раствор для полоскания при местном применении назначают обычно 2-3 раза в сутки.
Если после лечения улучшения не наступает или симптомы усугубляются или появляются новые симптомы необходимо проконсультироваться с врачом.
Побочные эффекты:
Аллергические реакции (кожная сыпь) сухость кожи зуд дерматит липкость кожи рук (в течение 3-5 мин) фотосенсибилизация. Тяжелые аллергические реакции включая анафилаксию. При лечении гингивитов - окрашивание эмали зубов отложение зубного камня нарушение вкуса.
Если любые из указанных в инструкции побочных эффектов усугубляются или обнаруживаются другие побочные эффекты не указанные в инструкции следует сообщить об этом лечащему врачу.
Передозировка:
В настоящее время о случаях передозировки при наружном и местном применении не сообщалось: при случайном попадании внутрь практически не абсорбируется (следует сделать промывание желудка используя молоко сырое яйцо желатин). При необходимости проводится симптоматическая терапия.
Взаимодействие:
Применяется в нейтральной среде. При pH более 8 выпадает осадок.
Не рекомендуется одновременное применение с йодсодержащими лекарственными средствами если они применяются интравагинально.
Не совместим с детергентами содержащими анионную группу (сапонины натрия лаурилсульфат натрия карбоксиметилцеллюлоза) и мылами.
Присутствие мыла может инактивировать хлоргексидин поэтому перед применением препарата остатки мыла необходимо тщательно смыть.
Совместим с препаратами содержащими катионную группу (бензалкония хлорид цетримония бромид).
Если Вы применяете вышеперечисленные или другие лекарственные препараты (в том числе безрецептурные) перед применением препарата проконсультируйтесь с врачом.
Особые указания:
Следует избегать попадания препарата внутрь раны у пациентов с открытой черепно-мозговой травмой повреждениями спинного мозга перфорацией барабанной перепонки.
В случае попадания хлоргексидина на слизистую оболочку глаза следует быстро и тщательно промыть глаз водой.
При попадании гипохлористых отбеливающих веществ на ткани которые ранее находились в контакте с содержащими хлоргексидин препаратами возможно образование на них коричневых пятен.
При температуре выше 100 °С препарат частично разлагается.
Не рекомендуется одновременное применение с йодом.
При уничтожении неиспользованного препарата специальных мер предосторожности не требуется.
Влияние на способность управлять трансп. ср. и мех.:
Применение препарата не оказывает влияния на способность к выполнению потенциально опасных видов деятельности требующих повышенной концентрации внимания и быстроты психомоторных реакций.
Форма выпуска/дозировка:
Раствор для местного и наружного применения 002% 005% 02% 05%.
Упаковка:
По 100 мл 200 мл 250 мл 300 мл 350 мл 400 мл и 450 мл в бутылки или флаконы стеклянные.
По 500 мл во флаконы стеклянные.
По 500 мл 1000 мл 3000 мл 5000 мл в контейнеры полимерные для инъекционных или стерильных растворов из пленки многослойной коэструзидивной на основе сополимера полиолефина/стирола (PolyCine).
1 бутылка или флакон с инструкцией по применению в пачку из картона (потребительская упаковка).
1 контейнер полимерный по 500 мл или 1000 мл с инструкцией по применению в полиэтиленовый пакет (потребительская упаковка).
Контейнеры полимерные по 3000 мл и 5000 мл предназначены только для стационаров.
Упаковка для стационаров.
15 бутылок или флаконов по 250 мл 300 мл 350 мл 400 мл и 450 мл или 15 флаконов по 500 мл или 28 бутылок или флаконов по 200 мл или 40 бутылок или флаконов по 100 мл с инструкцией по применению помещают в ящики из картона гофрированного с "гнездами".
15 бутылок или флаконов по 250 мл 300 мл 350 мл 400 мл и 450 мл или 25 бутылок или флаконов по 200 мл или 40 бутылок или флаконов по 100 мл с инструкцией по применению помещают в упаковку из термоусадочной пленки.
30 контейнеров полимерных по 500 мл или 15 контейнеров полимерных по 1000 мл или 5 контейнеров полимерных по 3000 мл или 3 контейнера полимерных по 5000 мл с инструкцией по медицинскому применению помещают в ящики из картона гофрированного.
Условия хранения:
В защищенном от света месте при температуре не выше 25 °С.
Хранить в недоступном для детей месте.
Срок годности:
Условия отпуска
Производитель
Общество с ограниченной ответственностью "Акафарм" (ООО "Акафарм"), Ростовская обл., г. Ростов-на-Дону, проспект Космонавтов, д. 1/26, Россия
Владелец регистрационного удостоверения/организация, принимающая претензии потребителей:
ХЛОРГЕКСИДИН - цена, наличие в аптеках
Указана цена, по которой можно купить ХЛОРГЕКСИДИН в Москве. Точную цену в Вашем городе Вы получите после перехода в службу онлайн заказа лекарств:

Контагиозный моллюск – достаточно широко распространенное вирусное заболевание. Проявляется оно возникновением на коже небольших плотных узелков с углублением в центре. К моллюскам или купанию в море никакого отношения болезнь не имеет. Свое название она получила из-за сходства узелков с морскими обитателями.
Патология не представляет опасности для жизни и, в большинстве случаев, проходит самостоятельно. Но из-за выраженного косметического дефекта пациенты стремятся избавиться от нее с помощью медицинских методов, не дожидаясь самопроизвольного исчезновения высыпаний.
Общие сведения
При заражении у пациентов возникает естественное желание узнать, что такое контагиозный моллюск и как быстрее избавиться от болезни. Данная патология относится к вирусным инфекциям, которую вызывает вирус группы оспенных. Чаще всего болезнь встречается у детей младшего дошкольного возраста, подростков и пожилых людей.
- принимающих цитостатики или гормональные средства;
- пациентов с ВИЧ;
- онкобольных;
- аллергиков;
- пациентов с ревматоидным артритом;
Контагиозный моллюск встречается везде, но более высока вероятность заражения в регионах, где преобладает жаркий и влажный климат, а бытовая гигиена находится на низком уровне.
Как происходит заражение
- Контактно-бытовым – инфицирование происходит при прикосновении к коже больного. К заражению приводят любые контакты – рукопожатия, объятия, массаж.
- Опосредованно-контактным – заражение через общие бытовые предметы, на которых имеются вирусные частицы (игрушки, посуда, полотенца).
- Половым – поражение здорового партнера происходит не через секреты половых органов, а через близкий контакт тел. Поэтому при таком пути заражения высыпания нередко обнаруживаются в паху, в промежности, на внутренней стороне бедер.
- Водный – этот путь передачи возможен при посещении бассейнов, бань, водных аттракционов.
Люди, имеющие иммунитет к инфекции, не заражаются. У всех остальных при контакте с вирусом развивается инфекционный процесс. Независимо от пути заражения болезнь проявляется одинаковыми клиническими признаками.

Как выглядит контагиозный моллюск и его симптомы
Инкубационный период длится 2-24 недели. После его завершения на месте внедрения вируса появляются плотные узелки диаметром 1-3 мм, совершенно безболезненные. Возникают они на любом участке тела: на лице, шее, руках, в паху, в области половых органов. Но, как правило, все образования группируются только на одном участке. В течение 6-12 недель элементы увеличиваются до 2-10 мм и принимают вид полушаровидных папул с углублением в центре. После чего исчезают.
Очищение кожи происходит в течение 1,5-3 месяцев. Суммарно, с момента появления высыпаний до их полного исчезновения, проходит 12-18 недель. Но иногда болезнь затягивается до 2-5 лет. После выздоровления вырабатывается пожизненный иммунитет, повторное заражение практически не встречается.
Но пока на коже имеются узелки, при расчесывании или трении здоровых участков кожи о больные, возможно самозаражение. В этих случаях выздоровление откладывается примерно еще на 18 недель.
Контагиозный моллюск – неопасная болезнь, внутренние органы вирус не поражает. В большинстве случаев болезнь проходит самостоятельно, после того как собственный иммунитет подавит активность микроорганизма.
Высыпания не болят и не чешутся, но представляют собой косметическую проблему. Поэтому многие пациенты хотят избавиться от них различными методами.
Лечение контагиозного моллюска: общие принципы терапии
В настоящее время лечение заключается в наблюдении за пациентом. Исключение составляют лишь узелки, расположенные на веках и в области половых органов. Их удаляют сразу. Это связано с тем, что при локализации образований на веке они могут травмировать слизистую глаза и вызвать различные глазные патологии. Элементы в области половых органов часто повреждаются во время сексуального контакта, провоцируя самозаражение и заражение партнера. Во всех остальных случаях рекомендуется дождаться пока иммунная система справится с вирусом, и высыпания исчезнут самостоятельно.
При удалении узелков на коже могут оставаться рубцы. Кроме того, увеличивается вероятность их повторного появления, поскольку микроорганизм еще активен.
Однако по желанию пациента узелки все же удаляют. Удаление производится различными хирургическими методами.
- кюретаж;
- криодеструкция;
- вылущивание;
- лазерная деструкция;
- электрокоагуляция.
Чтобы самому удалить моллюска контагиозного можно применить специальные мази. Мази от контагиозного моллюска: Третиноин, Салициловая кислота, Инфагель и другие. Их используют до полного исчезновения высыпаний, в среднем – 3-12 недель.
Во время лечения нужно оберегать кожу от повреждений и косметических средств, вызывающих раздражение. Также рекомендуется воздержаться от занятий контактными видами спорта и посещения бассейна.
Принято считать, что около 93% населения земного шара являются носителями вируса папилломы человека. Однако лишь у небольшой части людей заболевание проявляется появлением папиллом. Сегодня мы поговорим о том, как можно лечить папилломы и что можно сделать если они появились вновь после удаления.
Как на самом деле они выглядят?
Очень часто пациенты, которые приходят ко мне на приём, просят удалить им папиллому или несколько и указывают на пигментный невус, фибропапиллому или бородавку. Один раз в качестве папилломы для удаления мне предложили клеща (не шучу):
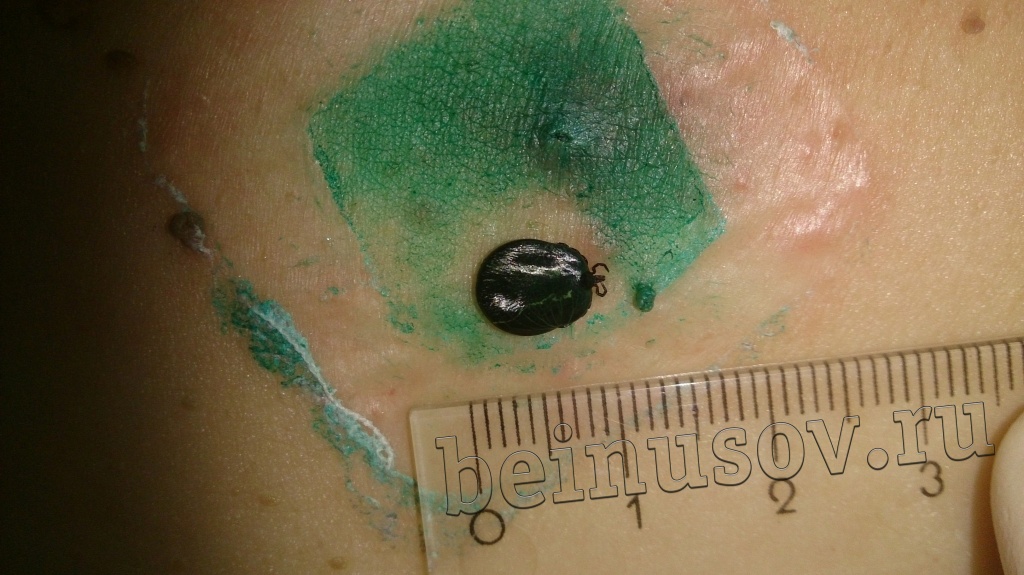
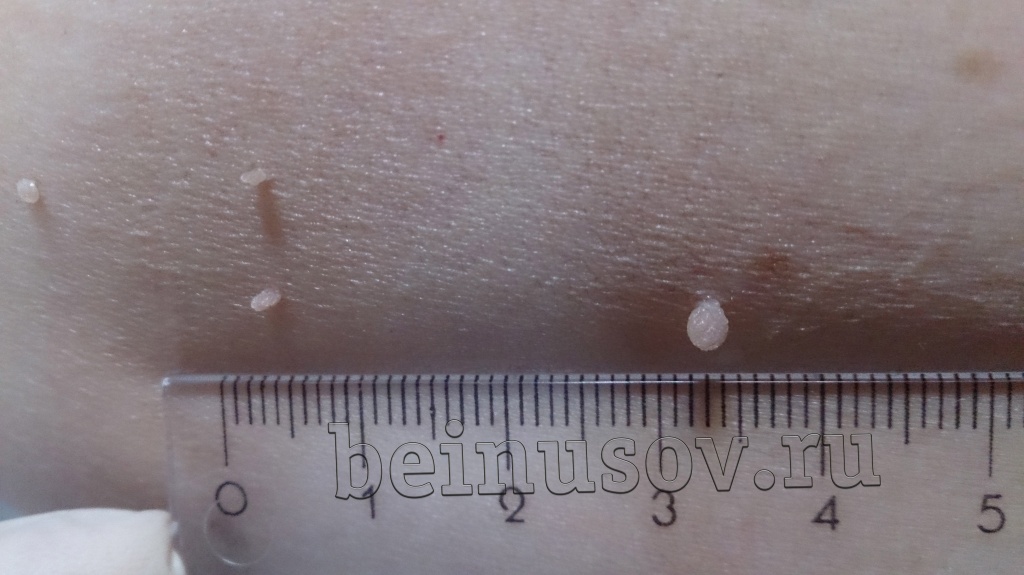
Считаю необходимым чётко обозначить, что такое папиллома и чем она отличается от остальных кожных новообразований. Чаще всего это небольшое, размерами 1-3 мм кожное образование на тонкой ножке. Основных отличий папилломы от остальных образований кожи три. Первое - ножка всегда тоньше, чем верхняя часть. Второе - консистенция папилломы всегда мягче окружающей кожи. Третье - размер папилломы, как правило, небольшой - не более 5 мм. На фотографии ниже - типичная папиллома.
Как избавиться от папиллом?
Существует всего два основных метода лечения папиллом
- Наиболее простым и эффективным методом лечения является удаление папиллом различными методами (лазер, радиоволновая хирургия, электрокоагуляция и т.п.). В большинстве случае однократного полного удаления папиллом со всего тела бывает достаточно. Более подробно о том, как папилломы удаляются методом радиоволновой хирургии в нашей клинике, я расскажу чуть ниже.
- Очень популярным методом в последнее время стало удаление папиллом в домашних условиях. Чаще всего, это происходит с помощью двух видов препаратов - растворы кислот с названием вроде "Супер чистотел" и смесь диметилового эфира и пропана (популярный препарат "Криофарма"). Ничего не могу сказать об эффективности этих двух способов, т.к. никогда не удалял папилломы таким образом.
ВАЖНО. Пожалуйста, не ставьте себе диагноз "папиллома" самостоятельно на основании изучения интернета. Перед применением указанных выше препаратов всегда стоит показаться онкологу и убедиться, что то, что Вы собираетесь удалить в домашних условиях - действительно папиллома. Если диагноз поставлен не верно и на пигментный невус будет нанесена любая из этих жидкостей - последствия могут быть крайне печальными .
Если папилломы появились вновь после удаления?
К сожалению, ни один из перечисленных выше методов не даёт 100% гарантии исчезновения папиллом. В очень редких случаях, даже при удалении у квалифицированного доктора они могут появиться снова. Если это произошло в течение короткого срока (полгода или несколько месяцев) нужно проверить состояние иммунитета - проконсультироваться с иммунологом. Как правило в таких ситуациях назначаются иммуномодуляторы, которые помогут организму бороться с вирусом папилломы человека.
Как проходит удаление папиллом?
В нашей клинике удаление папиллом производится методом радиоволновой хирургии.
Просто посмотрите это короткое видео и многие вопросы отпадут сами собой.
Папиллома фиксируется специальным пинцетом, после чего инструментом в виде петли отсекается от кожи у основания. В момент соприкосновения с кожей на конце инструмента концентрируется радиоволна высокой частоты, которая испаряет клетки папилломы и одновременно "склеивает" кровеносные сосуды. Как правило обезболивание при такой процедуре не требуется - болезненные ощущения сравнимы с эпиляцией пинцетом. В редких случаях производится обезболивание кремом ЭМЛА.
Коротко о главном:
Если Вы решили избавиться от папиллом - есть 2 способа:
Первый - удалить папилломы в клинике, желательно у онколога. Плюсы этого метода очевидны - максимальная эффективность и безопасность.
Второй способ - удаление в домашних условиях с помощью препаратов, которые можно купить в аптеках. Преимуществом этого метода является невысокая стоимость, однако для безопасного удаления я рекомендую предварительно проконсультироваться с врачом-онкологом.
Если лечение папиллом ни одним из указанных способов не эффективно - стоит проверить иммунитет. Для этого лучше проконсультироваться у иммунолога.
Решили расстаться с Вашими папилломами? Это можно сделать по адресам в Санкт-Петербурге (Асафьева 7/1)
Другие статьи:
Полезная статья? Сделайте репост в Вашей социальной сети!
Оставьте комментарий или задайте вопрос

Записывайтесь на вебинар "Канцерогены в косметике: правда, ложь и. маркетинг"
Читайте также:

