Ихтиоз это вирусное заболевание
Обновлено: 18.04.2024
Следствием мутации некоторых групп генов становится тяжелая болезнь – ихтиоз. Так называют патологическую трансформацию эпидермиса, в результате которой поверхность кожи покрывается твердыми чешуйками. Степени и формы ороговения варьируют от легкой шероховатости до образования плотного слоя ороговевшего эпидермиса.
Почему развивается заболевание
Патология носит наследственный характер, а главной причиной ихтиоза является мутация некоторых групп генов, которая передается детям от родителей. В редких случаях заболевание является приобретенным и становится следствием недостатка витаминов, проявлением некоторых болезней крови и др.
У больных отмечается нарушение метаболизма белков и аминокислот, в эпидермисе усиливается активность окислительных ферментов, понижается концентрация иммуноглобулинов. Этиология и патогенез до сих пор недостаточно изучены, но многие исследователи отмечают важную роль недостаточности витамина А и функции некоторых желез – щитовидной, надпочечников.
У пациентов с генетической формой ихтиоза, как правило, замедляются обменные процессы, нарушается терморегуляция, плохо работают потовые железы. Высокий уровень ферментов приводит к существенному усилению кожного дыхания. Клеточный и гуморальный иммунитет часто понижен. Нередко гиперкератоз сопровождается эндокринными заболеваниями, болезнями надпочечников и репродуктивной сферы, глазными заболеваниями. Часто у больных усиливается ломкость волос и ногтей, зубы легко поражаются кариесом.
В кожных покровах присутствует чрезмерное количество структурно измененного кератина. Из-за замедления метаболических процессов старые клетки кожи отторгаются недостаточно быстро, что приводит к образованию на поверхности кожи твердых чешуек. Между слоями клеток кожи скапливаются аминокислотные комплексы, ускоряющие процесс затвердения и ороговения, а также скрепляющие чешуйки между собой.
Клинические проявления

Основной симптом ихтиоза – характерные твердые чешуевидные образования на сухой коже – проявляется уже на первом году жизни, гораздо реже – в течение нескольких последующих лет. Кожа ребенка становится шершавой, на ней появляются прозрачные, белесые или сероватые чешуйки, прилегающие друг к другу. Чистыми остаются только локтевые сгибы, впадины под коленями и подмышечные зоны, а также область паха. Ладони и стопы шелушатся, на них ярко выделяется рисунок кожи. В наиболее легких случаях болезнь проявляется лишь небольшим шелушением и сухостью кожи.
В настоящее время насчитывается более пятидесяти клинико-морфологических форм заболевания, однако во всех случаях присутствуют следующие проявления:
- роговой слой эпидермиса утолщен, на нем формируются чешуйчатые образования и зоны ороговения;
- кожа сухая и шелушащаяся, сальные железы практически не работают;
- ногтевые пластины расслаиваются или ломаются, в ряде случаев деформированы и напоминают птичьи когти, отслаиваются от мягких тканей;
- кожный рисунок становится более глубоким и выразительным;
- присутствуют высыпания разной формы и окраски.
Ихтиоз кожи, как правило, обостряется с наступлением холодов. В теплое время обычно наступает ремиссия. Во время полового созревания у подростков болезненные проявления уменьшаются, чтобы вновь вернуться во взрослом возрасте.
Разновидности патологии
Более чем у 90% пациентов развивается вульгарный ихтиоз – заболевание, которое впервые проявляется уже на втором или третьем месяце жизни. В зависимости от характера поражения кожи выделяют следующие клинические формы:
- ксеродермию, или абортивную форму – наиболее легкий вариант болезни, при котором кожа становится сухой и шершавой, но чешуйчатые наслоения отсутствуют;
- простую форму с небольшими чешуйками, тонкими по краям и с уплотненным центром, которыми покрывается все тело вплоть до волосистой части головы;
- блестящую форму с прозрачными чешуйками, расположенными в виде мозаики преимущественно на ногах;
- белую форму с белыми либо слегка желтоватыми чешуйками, внешне похожими на асбестовые волокна;
- змеевидную форму с грубыми ороговениями коричневого, бурого или серого цвета, напоминающими змеиную чешую.
Намного реже встречается ламеллярная форма заболевания (коллодийный плод), фетальная (плод Арлекина), линеарная и т. д. Некоторые из них несовместимы с жизнью – так, фетальный ихтиоз формируется еще во втором триместре внутриутробного развития, и ребенок гибнет в первые дни жизни либо рождается уже мертвым.
Как определяют заболевание
Для первичной диагностики ихтиоза, как правило, бывает достаточно внешних проявлений заболевания. Чтобы отличить его от других кожных заболеваний, назначают гистологическое исследование эпидермиса.
При наличии случаев заболевания в семье проводится пренатальная диагностика: между 19 и 21 неделями развития у плода забирают биопсию эпидермиса.
Можно ли излечить?

На текущем этапе развития медицина еще не умеет справляться с генетическими заболеваниями, поэтому современное лечение ихтиоза направлено на уменьшение клинических проявлений и облегчение состояния пациента. Для этого назначают:
- витаминные комплексы, железосодержащие составы, иммуноглобулин;
- переливания плазмы крови;
- гормонотерапию (в сложных случаях);
- ванны с добавлением различных препаратов, смягчающие мази и кремы;
- физиопроцедуры, курортное лечение по показаниям.
Выбор лечебных методик зависит от степени поражения кожи и особенностей протекания болезни.
Часто возникающие вопросы
Как наследуется ихтиоз от больных родителей?
Заболеванию одинаково подвержены как мужчины, так и женщины, но некоторые формы развиваются преимущественно у детей одного пола. Генная мутация наследуется в 97% случаев, если хотя бы один из родителей болен ихтиозом.
Передается ли ихтиоз при контактах с больным?
Ихтиоз – заболевание генетического характера, поэтому люди, которые им болеют, абсолютно не заразны и не могут передавать свою патологию иначе, чем наследственным способом, т.е. собственным детям.
Как живется людям с ихтиозом?
При ихтиозе показано пребывание в теплом и влажном климате, здоровое разнообразное питание с большим количеством витаминов. Чтобы уменьшить проявления болезни и продлить ремиссию, необходимо:
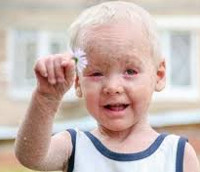
Врожденный ихтиоз – гетерогенная группа наследственных заболеваний, для которых характерны мутации генов, отвечающих за правильное развитие кожи, следствием чего являются специфические поражения дермы и другие системные патологии. Основные симптомы – очаги усиленного шелушения кожи, образование плотных чешуек с болезненными бороздками между ними, склонность к гиперпирексии, системное поражение внутренних органов, дефекты лица. Врожденный ихтиоз диагностируется клинически, подтверждается результатами биопсии кожи. В лечении используются препараты ретиноидов и кератолитики, также проводится неспецифическая терапия.
МКБ-10
Общие сведения

Причины врожденного ихтиоза
Врожденный ихтиоз всегда является следствием мутаций в генах, отвечающих за правильное развитие эпителия. Мутировавшие гены передаются из поколения в поколение, то есть заболевание наследуется. Первичные причины самих мутаций достоверно неизвестны, но могут быть связаны с тератогенными факторами и факторами внешней среды. Простой и эпидермолитический ихтиоз наследуются по аутосомно-доминантному типу, ламеллярный – по аутосомно-рецессивному типу. При Х-сцепленном ихтиозе мутация происходит в гене, сцепленном с половой хромосомой, механизм наследования рецессивный.
В случае простого ихтиоза нарушен синтез филаггрина – белка, отвечающего за соединение нитей кератина между собой. Именно кератин способствует удержанию влаги кожей, и в данном случае нарушается эта его функция. Х-сцепленный врожденный ихтиоз характеризуется недостаточностью стеролсульфатазы, вследствие чего кератиноциты оказываются прочно связанными с подлежащими слоями кожи, ввиду чего нарушается их своевременное отторжение. Ламеллярный ихтиоз связан с недостаточностью трансглутаминазы-1, которая принимает участие в ороговении оболочек клеток кожи, и ускоренным продвижением кератиноцитов к поверхности кожи, то есть быстрой их сменой. Следствием являются обширные воспалительные процессы, нарушения терморегуляции и высокий риск вторичных инфекций.
В основе эпидермолитического ихтиоза – нарушение синтеза кератина, из-за чего клетки кожи становятся нестабильными. Это способствует образованию буллезных пузырей, характерных для этого типа врожденного ихтиоза. Редко встречающийся ихтиоз плода развивается внутриутробно и обусловлен нарушением транспорта липидов, вследствие чего нарушается барьерная функция кожи.
Классификация врожденного ихтиоза
Существует несколько классификаций заболевания по различным признакам. В зависимости от типа наследования врожденный ихтиоз может быть:
- Аутосомно-доминантным (простой и эпидермолитический ихтиоз);
- Аутосомно-рецессивным (ламеллярный ихтиоз, ихтиоз плода);
- Х-сцепленным (Х-сцепленный ихтиоз).
Различаются условия, необходимые для проявления заболевания. Первые два типа не связаны с полом, мутировавший ген должен быть представлен в доминантной и рецессивной форме соответственно. Х-сцепленный ихтиоз наследуется рецессивно, проявляется у мальчиков, в то время как девочки являются носителями мутации.
Клинически выделяют следующие типы врожденного ихтиоза: простой (вульгарный), ламеллярный, Х-сцепленный, эпидермолитический, ихтиоз плода. В зависимости от тяжести клинических проявлений ихтиоз может быть тяжелым, средней тяжести и поздним (проявляется не сразу после рождения). Врожденный ихтиоз может быть не только самостоятельным заболеванием, также он присутствует в структуре некоторых синдромов, таких как синдром Нетерсона, синдром Рефсума, синдром Руда, синдром Шегрена-Ларссона и некоторые другие. Также существуют ихтиозиформные заболевания, например, гиповитаминоз А, сенильный ихтиоз и др. В этих случаях клиника схожа, но причины другие.
Симптомы врожденного ихтиоза
Основные симптомы врожденного ихтиоза проявляются с 3-12 месяцев жизни ребенка. Шелушение кожи часто практически нивелируется к 20-25 годам. При этом остаются характерные для этой формы заболевания изменения ладоней и подошв. Часто врожденный ихтиоз данного типа сопровождается аллергическими заболеваниями в виде ринита, крапивницы, бронхиальной астмы. В большинстве случаев характерно поражение желудочно-кишечного тракта: гастрит, колит, дискинезия желчных путей, гепатоспленомегалия. На клеточном уровне изменения идентичны таковым в клетках кожи.
Х-сцепленный врожденный ихтиоз проявляется в первые месяцы жизни и только у мальчиков. Характерное поражение кожи – крупные, грязно-коричневого цвета чешуйки без шелушения. Локализация подобных участков может быть практически любой, кроме области ладоней и стоп. Такой цвет чешуек обусловлен высокой концентрацией меланина в нижних слоях эпидермиса. Из других признаков часто обнаруживается специфическое помутнение роговицы в форме цветка без влияния на остроту зрения. У пятой части пациентов диагностируется крипторхизм. В отличие от простого ихтиоза, поражения кожи при данном типе заболевания практически не уменьшаются с возрастом.
Ламеллярный ихтиоз проявляется с рождения. Кожа новорожденного покрыта тонкой, но плотной пленкой - это патогномоничный симптом врожденного ихтиоза данного типа. Постепенно пленка трансформируется в крупные толстые чешуйки от светлого до коричневого цвета. Вследствие закупорки потовых желез нарушено потоотделение, поэтому часто наблюдается гиперпирексия. На ладонях и подошвах – глубокие трещины и кератодермия. Бороздки между чешуйками болезненны и являются воротами для вторичной бактериальной инфекции, включая сепсис. Ламеллярный врожденный ихтиоз сопровождается дефектами развития: часто отмечается выворот век (эктропион) и губ (экслабион), деформация или отсутствие ушных раковин, деформация хрящей носа, сращение фаланг пальцев либо отсутствие концевых фаланг и др.
Эпидермолитический врожденный ихтиоз проявляется обширной влажной эритродермией с формированием буллезных пузырей. На месте вскрытия пузырей остаются эрозии, которые бесследно проходят. Со временем присоединяется грубое ороговение, часто образуются бородавки. Ороговевшие чешуйки темные, с неприятным запахом (следствие вторичной инфекции). Слизистые оболочки при данном типе врожденного ихтиоза не поражаются, потоотделение также не нарушено. Тем не менее, эта форма заболевания очень опасна и может сопровождаться смертельным исходом.
Врожденный ихтиоз плода – самая редкая форма заболевания, развивается внутриутробно на 16-20 неделе беременности. Дети рождаются недоношенными, кожа их напоминает панцирь, который вскоре трескается с образованием крупных пластинчатых чешуек, чаще темных. Характерно почти полное отсутствие волос на голове, кератодермия ладоней и подошв. Из-за сильного ороговения кожи лица рот постоянно открыт, выражены эктропион и экслабион, ушные раковины деформированы. При врожденном ихтиозе плода часто диагностируется нейросенсорная тугоухость. Сниженный иммунитет способствует развитию бактериальных инфекций уже в первые дни жизни; часто встречаются отиты, пневмония, подкожные абсцессы. Высока смертность в первые дни и недели жизни.
Диагностика врожденного ихтиоза
Во время беременности с целью диагностики можно использовать амниоцентез с последующим анализом амниотической жидкости, а также биопсию ворсин хориона. Однако инвазивные методы повышают риск самопроизвольного прерывания беременности, поэтому на практике используются крайне редко. Показанием для пренатальной биопсии является отягощенный анамнез по врожденному ихтиозу. УЗИ в III триместре позволяет диагностировать ихтиоз плода. Заметно фиксированное положение рук и открытый рот, можно увидеть гипоплазию носовых хрящей и неспецифические признаки в виде многоводия и повышенной эхогенности амниотической жидкости. Остальные формы врожденного ихтиоза можно лишь заподозрить.
Часто клиническая картина заболевания неспецифична, поэтому обязательно проведение дифференциальной диагностики. Необходимо исключать приобретенные формы ихтиоза, дерматозы (псориаз, экзема, контактный дерматит, врожденный сифилис и др.), атопический дерматит. Так, для дерматитов характерно наличие воспалительного процесса, зуда, экземы и др. Однако часто врожденный ихтиоз также сопровождается дерматитом. Дерматозы имеют свои патогномоничные симптомы, отсутствующие при ихтиозе, например, зубы Гетчинсона при врожденном сифилисе, специфические папулы с излюбленной локализацией при псориазе и т. д. Приобретенные формы ихтиоза развиваются вследствие аутоиммунных, инфекционных заболеваний, опухолей и др., в этом случае нужно искать причину, способную вызвать патологию уже после рождения.
Лечение врожденного ихтиоза
Лечение заболевания проводится в стационаре, в случае тяжелых форм врожденного ихтиоза – в отделении реанимации. В помещении должна поддерживаться высокая влажность и пониженная температура воздуха. Обычно показана гипоаллергенная диета, в тяжелых случаях – питание через зонд. Рекомендуется принимать ванны от 2 раз в день. Это позволяет увлажнить кожу, уменьшить шелушение и провести профилактику вторичных инфекций. В случае эпидермолитического врожденного ихтиоза во время купания часто используются антисептики. После купания, как правило, проводят механическое отшелушивание с последующим нанесением увлажняющего крема.
Применяется системная терапия врожденного ихтиоза препаратами витамина А и ретиноидами, которые облегчают отшелушивание ороговевших клеток и снижают скорость пролиферации клеток, иными словами, тормозят их усиленный рост. Кроме того, ретиноиды оказывают противовоспалительное и иммуномодулирующее действие. В педиатрической практике в настоящее время используется тигазон, неотигазон. Очевидна высокая клиническая эффективность данных препаратов, однако эффект от лечения временный, а терапия проводится курсами ввиду множества побочных эффектов: сухость и кровоточивость слизистых, гиперостоз, нарушений функций печени, фотосенсибилизация кожи и высокая чувствительность к свету и др.
К современным препаратам относятся блокаторы метаболизма ретиноевой кислоты, например, лиарозол. При лечении отмечается тот же клинический эффект, но безопасность намного выше. Основу наружной терапии врожденного ихтиоза составляют кератолитики: растворы хлорида натрия и мочевины, декспантенол, салициловая кислота, топические ретиноиды. Средства наносятся на пораженные участки кожи и оказывают местное действие, способствуя отшелушиванию, смягчению кожи, уменьшению воспаления и др. При назначении кератолитиков необходимо учитывать возраст ребенка, поскольку некоторые из них (мочевина, салициловая кислота) токсичны для детей первого года жизни.
В лечении тяжелых форм врожденного ихтиоза применяются системные кортикостероиды, иммуноглобулины, а также антибиотики в случае необходимости. Обязательна консультация детского офтальмолога при диагностике эктропиона, детского оториноларинголога – при деформации и отсутствии ушной раковины, а также для диагностики и лечения нарушений слуха, в частности нейросенсорной тугоухости. При синдромальных формах врожденному ихтиозу часто сопутствуют неврологические нарушения, в этих случаях обязательна консультация детского невролога. Также к лечению подключается генетик для планирования последующих беременностей и расчета вероятности заболевания у будущих поколений.
Прогноз и профилактика врожденного ихтиоза
Прогноз зависит от формы заболевания. Клинические проявления простого ихтиоза минимизируются после 20-25 лет, однако качество жизни все равно снижается из-за наличия системных патологий желудочно-кишечного тракта. Тяжелые формы врожденного ихтиоза часто являются причиной смерти и детской инвалидности.
Генетическое консультирование – единственный способ профилактики врожденного ихтиоза. Необходимо планировать беременность в случае отягощенного анамнеза по данному заболеванию, то есть, если один и тем более оба родителя больны, либо кто-то из них является носителем мутации. В этом случае рекомендуется отказ от беременности, но в любом случае окончательно решение принимает семья. Как вариант, парам предлагается ЭКО и усыновление.
Покраснение кожи на определенном участке тела, вызванное расширением сосудистой сетки и усиленным поступлением крови в эти сосуды, называют эритемой. В отличие от проявлений геморрагии, при надавливании на пораженный участок кожи покраснение исчезает. Кожную реакцию вызывают различные факторы – неблагоприятные внешние воздействия, воспалительные процессы, патологические изменения. Красные пятна, проступающие на коже, могут обладать четкими либо размытыми границами, сопровождаться отеком, шелушением, зудом и т. д.
Разновидности патологии
По типу пораженных сосудов различают эритемы:
- активные – возникающие при резком расширении просвета артериальных сосудов, сопровождающегося острым воспалительным процессом, с ярким покраснением кожи, повышением температуры, отечностью и болезненностью кожи;
- пассивные – образующиеся при застое крови в венозных сосудах при их расширении, сопровождающиеся появлением синюшно-красных или бордовых пятен, преимущественно сопровождающие воспаление с хроническим течением.
Каждая из разновидностей вызывается разными причинными факторами и требует отдельного терапевтического подхода.
По этиологическому признаку выделяют следующие виды эритемы:
- неинфекционные – являющиеся физиологической реакцией организма на внешние или внутренние раздражители (солнечный ультрафиолет, критически высокая или низкая температура, аллергены и т. д.);
- инфекционные – вызванные проникновением инфекции в кожные капилляры через поверхность эпидермиса, из системного кровотока или через слизистую оболочку.
Неинфекционные проявления обычно не нуждаются в специальном лечении, так как проходят сами собой после прекращения действия провоцирующего фактора. Инфекционные реакции выражаются в воспалительном процессе, протекающем в острой либо хронической форме и сопровождающемся определенной симптоматикой.
Неинфекционные проявления
В соответствии с вызвавшими их причинами эритемы неинфекционной этиологии подразделяются на:
- инфракрасные – спровоцированные инфракрасным излучением, мощности которого оказалось недостаточно для полноценного ожога, и проявляющиеся в виде красноватой сосудистой сетки;
- рентгеновские – вызванные воздействием рентгеновского излучения либо высокочастотных электромагнитных волн;
- симптоматические – появляющиеся после контакта с аллергенным агентом в виде гиперемированных выпуклых пятен неправильной формы;
- идиопатические – формирующиеся под влиянием наследственности как увеличение диаметра капилляров в местах соединения с сосудистой сеткой, с покраснением ладонных поверхностей;
- холодовые – образующиеся при воздействии на кожу низких температур, проявляющиеся в виде синюшно-красноватой сыпи с локальными отеками и ощущением зуда;
- ультрафиолетовые – появляющиеся в результате воздействия на кожу ультрафиолетового излучения.
В большинстве случаев, при прекращении действия провоцирующего фактора покраснение исчезает спустя некоторое время. В некоторых случаях требуется симптоматическая помощь.
Инфекционные патологии
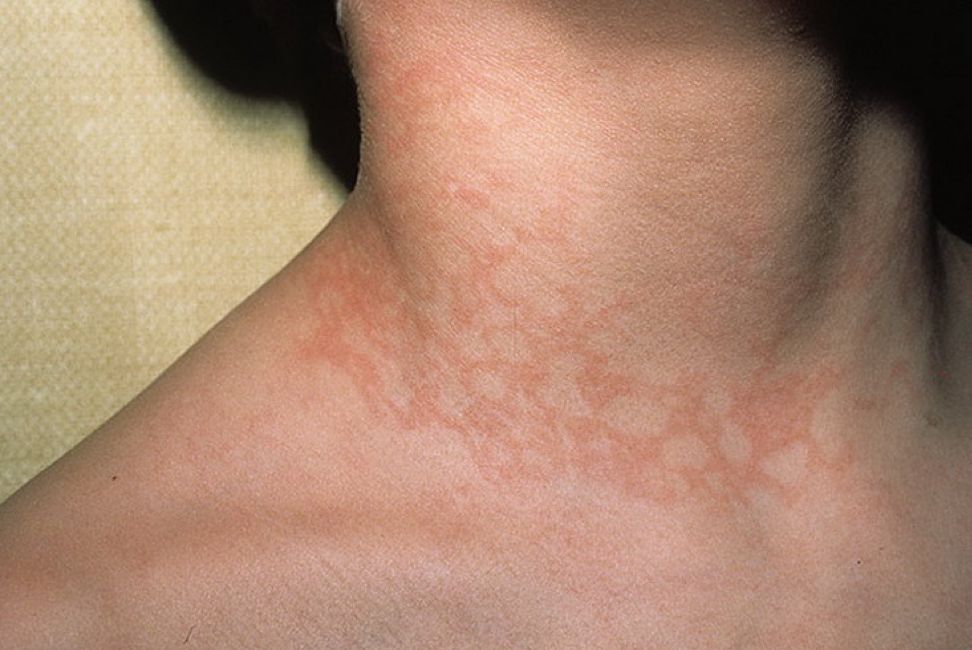
Спровоцировать развитие инфекционного воспаления кожи могут разные возбудители – бактерии, грибки, вирусы или паразиты. Эта форма характеризуется острым течением, которое может переходить в хроническую форму. Больной нуждается в безотлагательной медицинской помощи.
В острой форме наиболее часто встречается инфекционная эритема у детей, которую вызывает парвовирус В19. Она характеризуется внезапным началом болезни, характерными признаками которой служат:
- быстро повышающаяся температура тела;
- боль в мышцах, головная боль;
- появление красной сыпи, покрывающей лицо и тело, на третьи-четвертые сутки после начала болезни;
- постепенное увеличение и смыкание пятен.
Спустя некоторое время клинические проявления понемногу угасают до полного исчезновения. При отсутствии лечения процесс может перейти в хроническую форму. Способность передавать инфекцию здоровым людям сохраняется у больного в течение нескольких дней после выздоровления.
Узелковые патологи
Возбудителем узелковой кожной эритемы обычно выступает стрептококк, реже – некоторые другие инфекции. Часто она протекает на фоне тонзиллита, скарлатины, туберкулеза. Распознать ее можно по следующим признакам:
- высыпаниям ярко-красного цвета, с выпуклостями, формирующимся в подкожном слое;
- асимметрично расположенным пятнам;
- постепенному посинению пятен, затем – пожелтению, аналогично рассасыванию синяков;
- наличию лихорадки;
- болезненным ощущениям и зуду в пораженных участках кожи;
- наличию множественных уплотнений на ногах.
Пациенту назначают курс антибиотиков, антигистаминные препараты, а также наружное лечение антисептиками.
Многоформные экссудативные патологии
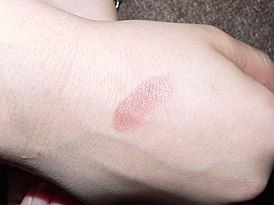
Этиология до сих пор до конца не выяснена. Считается, что причиной является инфекция, присутствующая в организме. Заболевание обычно протекает хронически, с постоянными рецидивами. Симптомами эритемы многоформного экссудативного типа являются:
Основную сложность представляет диагностика, так как признаки частично соответствуют ряду других заболеваний. Перед назначением курса терапии проводят дифференциальную диагностику. Лекарственные препараты подбирают с учетом возрастных особенностей пациента.
Патология мигрирующего типа
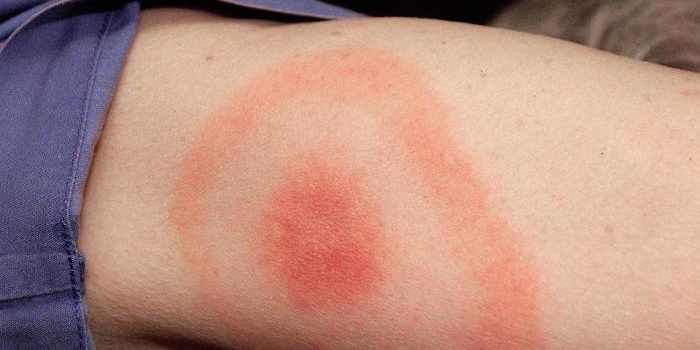
Инфекционный дерматоз в виде мигрирующей эритемы после укуса клеща вначале выглядит как небольшое покраснение, которое быстро увеличивается в размерах и приобретает кольцевидную форму с четкой гиперпигментированной границей. В области поражения могут возникать неприятные ощущения, зуд или жжение. Пятно сохраняется в течение нескольких дней, у некоторых пациентов до месяца. При отсутствии лечения заболевание переходит в хроническую форму, которая тяжело поддается лечению.
Заболевание вызывает бактерия боррелия, которую переносят клещи. Возбудитель распространяется в организме по лимфатической и кровеносной системе, проникает в различные органы и на другие участки кожи. Наиболее часто поражаются суставы, мышцы, нервные ткани, реже – ткани сердечной мышцы и оболочки мозга.
Как избавиться от патологии
Схема лечения эритемы зависит от причины ее развития. При тяжелом течении заболевания пациенту назначают дезинтоксикацию с внутривенным введением физраствора. При наличии бактериальной инфекции проводят антибиотикотерапию. Аллергические реакции купируют десенсибилизирующими препаратами. Противовоспалительные средства, витамины, ангиопротекторы и другие лекарственные препараты применяют в зависимости от показаний.
Часто возникающие вопросы
Как выглядит эритема?
Внешние признаки эритемы зависят от фактора, который спровоцировал ее появление. Как правило, это одно или несколько пятен на коже, которые отличаются красным или ярко-розовым цветом, могут сопровождаться папулами, припухлостями, шелушением или волдырями.
Как лечить эритему на теле народными средствами?
Для лечения эритемы можно использовать рецепты народной медицины, если это позволяет характер патологии. Предварительно следует проконсультироваться с лечащим врачом, который порекомендует подходящие фитопрепараты. Наиболее часто используют:
- свежевыжатый сок крапивы двудомной;
- мазь из сушеной молотой арники, смешанной с нутряным жиром;
- отвары из мелиссы, мяты, бессмертника, тысячелистника, березы, брусники и др.
Какой врач лечит эритемы?
При появлении на коже эритемы необходимо обратиться к дерматологу – специалисту по кожным заболеваниям. Возможно, впоследствии понадобится консультация аллерголога или инфекциониста.
Следствием мутации некоторых групп генов становится тяжелая болезнь – ихтиоз. Так называют патологическую трансформацию эпидермиса, в результате которой поверхность кожи покрывается твердыми чешуйками. Степени и формы ороговения варьируют от легкой шероховатости до образования плотного слоя ороговевшего эпидермиса.
Почему развивается заболевание
Патология носит наследственный характер, а главной причиной ихтиоза является мутация некоторых групп генов, которая передается детям от родителей. В редких случаях заболевание является приобретенным и становится следствием недостатка витаминов, проявлением некоторых болезней крови и др.
У больных отмечается нарушение метаболизма белков и аминокислот, в эпидермисе усиливается активность окислительных ферментов, понижается концентрация иммуноглобулинов. Этиология и патогенез до сих пор недостаточно изучены, но многие исследователи отмечают важную роль недостаточности витамина А и функции некоторых желез – щитовидной, надпочечников.
У пациентов с генетической формой ихтиоза, как правило, замедляются обменные процессы, нарушается терморегуляция, плохо работают потовые железы. Высокий уровень ферментов приводит к существенному усилению кожного дыхания. Клеточный и гуморальный иммунитет часто понижен. Нередко гиперкератоз сопровождается эндокринными заболеваниями, болезнями надпочечников и репродуктивной сферы, глазными заболеваниями. Часто у больных усиливается ломкость волос и ногтей, зубы легко поражаются кариесом.
В кожных покровах присутствует чрезмерное количество структурно измененного кератина. Из-за замедления метаболических процессов старые клетки кожи отторгаются недостаточно быстро, что приводит к образованию на поверхности кожи твердых чешуек. Между слоями клеток кожи скапливаются аминокислотные комплексы, ускоряющие процесс затвердения и ороговения, а также скрепляющие чешуйки между собой.
Клинические проявления

Основной симптом ихтиоза – характерные твердые чешуевидные образования на сухой коже – проявляется уже на первом году жизни, гораздо реже – в течение нескольких последующих лет. Кожа ребенка становится шершавой, на ней появляются прозрачные, белесые или сероватые чешуйки, прилегающие друг к другу. Чистыми остаются только локтевые сгибы, впадины под коленями и подмышечные зоны, а также область паха. Ладони и стопы шелушатся, на них ярко выделяется рисунок кожи. В наиболее легких случаях болезнь проявляется лишь небольшим шелушением и сухостью кожи.
В настоящее время насчитывается более пятидесяти клинико-морфологических форм заболевания, однако во всех случаях присутствуют следующие проявления:
- роговой слой эпидермиса утолщен, на нем формируются чешуйчатые образования и зоны ороговения;
- кожа сухая и шелушащаяся, сальные железы практически не работают;
- ногтевые пластины расслаиваются или ломаются, в ряде случаев деформированы и напоминают птичьи когти, отслаиваются от мягких тканей;
- кожный рисунок становится более глубоким и выразительным;
- присутствуют высыпания разной формы и окраски.
Ихтиоз кожи, как правило, обостряется с наступлением холодов. В теплое время обычно наступает ремиссия. Во время полового созревания у подростков болезненные проявления уменьшаются, чтобы вновь вернуться во взрослом возрасте.
Разновидности патологии
Более чем у 90% пациентов развивается вульгарный ихтиоз – заболевание, которое впервые проявляется уже на втором или третьем месяце жизни. В зависимости от характера поражения кожи выделяют следующие клинические формы:
- ксеродермию, или абортивную форму – наиболее легкий вариант болезни, при котором кожа становится сухой и шершавой, но чешуйчатые наслоения отсутствуют;
- простую форму с небольшими чешуйками, тонкими по краям и с уплотненным центром, которыми покрывается все тело вплоть до волосистой части головы;
- блестящую форму с прозрачными чешуйками, расположенными в виде мозаики преимущественно на ногах;
- белую форму с белыми либо слегка желтоватыми чешуйками, внешне похожими на асбестовые волокна;
- змеевидную форму с грубыми ороговениями коричневого, бурого или серого цвета, напоминающими змеиную чешую.
Намного реже встречается ламеллярная форма заболевания (коллодийный плод), фетальная (плод Арлекина), линеарная и т. д. Некоторые из них несовместимы с жизнью – так, фетальный ихтиоз формируется еще во втором триместре внутриутробного развития, и ребенок гибнет в первые дни жизни либо рождается уже мертвым.
Как определяют заболевание
Для первичной диагностики ихтиоза, как правило, бывает достаточно внешних проявлений заболевания. Чтобы отличить его от других кожных заболеваний, назначают гистологическое исследование эпидермиса.
При наличии случаев заболевания в семье проводится пренатальная диагностика: между 19 и 21 неделями развития у плода забирают биопсию эпидермиса.
Можно ли излечить?

На текущем этапе развития медицина еще не умеет справляться с генетическими заболеваниями, поэтому современное лечение ихтиоза направлено на уменьшение клинических проявлений и облегчение состояния пациента. Для этого назначают:
- витаминные комплексы, железосодержащие составы, иммуноглобулин;
- переливания плазмы крови;
- гормонотерапию (в сложных случаях);
- ванны с добавлением различных препаратов, смягчающие мази и кремы;
- физиопроцедуры, курортное лечение по показаниям.
Выбор лечебных методик зависит от степени поражения кожи и особенностей протекания болезни.
Часто возникающие вопросы
Как наследуется ихтиоз от больных родителей?
Заболеванию одинаково подвержены как мужчины, так и женщины, но некоторые формы развиваются преимущественно у детей одного пола. Генная мутация наследуется в 97% случаев, если хотя бы один из родителей болен ихтиозом.
Передается ли ихтиоз при контактах с больным?
Ихтиоз – заболевание генетического характера, поэтому люди, которые им болеют, абсолютно не заразны и не могут передавать свою патологию иначе, чем наследственным способом, т.е. собственным детям.
Как живется людям с ихтиозом?
При ихтиозе показано пребывание в теплом и влажном климате, здоровое разнообразное питание с большим количеством витаминов. Чтобы уменьшить проявления болезни и продлить ремиссию, необходимо:
Врожденный ихтиоз – гетерогенная группа наследственных заболеваний, для которых характерны мутации генов, отвечающих за правильное развитие кожи, следствием чего являются специфические поражения дермы и другие системные патологии. Основные симптомы – очаги усиленного шелушения кожи, образование плотных чешуек с болезненными бороздками между ними, склонность к гиперпирексии, системное поражение внутренних органов, дефекты лица. Врожденный ихтиоз диагностируется клинически, подтверждается результатами биопсии кожи. В лечении используются препараты ретиноидов и кератолитики, также проводится неспецифическая терапия.
МКБ-10

Общие сведения

Причины врожденного ихтиоза
Врожденный ихтиоз всегда является следствием мутаций в генах, отвечающих за правильное развитие эпителия. Мутировавшие гены передаются из поколения в поколение, то есть заболевание наследуется. Первичные причины самих мутаций достоверно неизвестны, но могут быть связаны с тератогенными факторами и факторами внешней среды. Простой и эпидермолитический ихтиоз наследуются по аутосомно-доминантному типу, ламеллярный – по аутосомно-рецессивному типу. При Х-сцепленном ихтиозе мутация происходит в гене, сцепленном с половой хромосомой, механизм наследования рецессивный.
В случае простого ихтиоза нарушен синтез филаггрина – белка, отвечающего за соединение нитей кератина между собой. Именно кератин способствует удержанию влаги кожей, и в данном случае нарушается эта его функция. Х-сцепленный врожденный ихтиоз характеризуется недостаточностью стеролсульфатазы, вследствие чего кератиноциты оказываются прочно связанными с подлежащими слоями кожи, ввиду чего нарушается их своевременное отторжение. Ламеллярный ихтиоз связан с недостаточностью трансглутаминазы-1, которая принимает участие в ороговении оболочек клеток кожи, и ускоренным продвижением кератиноцитов к поверхности кожи, то есть быстрой их сменой. Следствием являются обширные воспалительные процессы, нарушения терморегуляции и высокий риск вторичных инфекций.
В основе эпидермолитического ихтиоза – нарушение синтеза кератина, из-за чего клетки кожи становятся нестабильными. Это способствует образованию буллезных пузырей, характерных для этого типа врожденного ихтиоза. Редко встречающийся ихтиоз плода развивается внутриутробно и обусловлен нарушением транспорта липидов, вследствие чего нарушается барьерная функция кожи.
Классификация врожденного ихтиоза
Существует несколько классификаций заболевания по различным признакам. В зависимости от типа наследования врожденный ихтиоз может быть:
- Аутосомно-доминантным (простой и эпидермолитический ихтиоз);
- Аутосомно-рецессивным (ламеллярный ихтиоз, ихтиоз плода);
- Х-сцепленным (Х-сцепленный ихтиоз).
Различаются условия, необходимые для проявления заболевания. Первые два типа не связаны с полом, мутировавший ген должен быть представлен в доминантной и рецессивной форме соответственно. Х-сцепленный ихтиоз наследуется рецессивно, проявляется у мальчиков, в то время как девочки являются носителями мутации.
Клинически выделяют следующие типы врожденного ихтиоза: простой (вульгарный), ламеллярный, Х-сцепленный, эпидермолитический, ихтиоз плода. В зависимости от тяжести клинических проявлений ихтиоз может быть тяжелым, средней тяжести и поздним (проявляется не сразу после рождения). Врожденный ихтиоз может быть не только самостоятельным заболеванием, также он присутствует в структуре некоторых синдромов, таких как синдром Нетерсона, синдром Рефсума, синдром Руда, синдром Шегрена-Ларссона и некоторые другие. Также существуют ихтиозиформные заболевания, например, гиповитаминоз А, сенильный ихтиоз и др. В этих случаях клиника схожа, но причины другие.
Симптомы врожденного ихтиоза
Основные симптомы врожденного ихтиоза проявляются с 3-12 месяцев жизни ребенка. Шелушение кожи часто практически нивелируется к 20-25 годам. При этом остаются характерные для этой формы заболевания изменения ладоней и подошв. Часто врожденный ихтиоз данного типа сопровождается аллергическими заболеваниями в виде ринита, крапивницы, бронхиальной астмы. В большинстве случаев характерно поражение желудочно-кишечного тракта: гастрит, колит, дискинезия желчных путей, гепатоспленомегалия. На клеточном уровне изменения идентичны таковым в клетках кожи.
Х-сцепленный врожденный ихтиоз проявляется в первые месяцы жизни и только у мальчиков. Характерное поражение кожи – крупные, грязно-коричневого цвета чешуйки без шелушения. Локализация подобных участков может быть практически любой, кроме области ладоней и стоп. Такой цвет чешуек обусловлен высокой концентрацией меланина в нижних слоях эпидермиса. Из других признаков часто обнаруживается специфическое помутнение роговицы в форме цветка без влияния на остроту зрения. У пятой части пациентов диагностируется крипторхизм. В отличие от простого ихтиоза, поражения кожи при данном типе заболевания практически не уменьшаются с возрастом.
Ламеллярный ихтиоз проявляется с рождения. Кожа новорожденного покрыта тонкой, но плотной пленкой - это патогномоничный симптом врожденного ихтиоза данного типа. Постепенно пленка трансформируется в крупные толстые чешуйки от светлого до коричневого цвета. Вследствие закупорки потовых желез нарушено потоотделение, поэтому часто наблюдается гиперпирексия. На ладонях и подошвах – глубокие трещины и кератодермия. Бороздки между чешуйками болезненны и являются воротами для вторичной бактериальной инфекции, включая сепсис. Ламеллярный врожденный ихтиоз сопровождается дефектами развития: часто отмечается выворот век (эктропион) и губ (экслабион), деформация или отсутствие ушных раковин, деформация хрящей носа, сращение фаланг пальцев либо отсутствие концевых фаланг и др.
Эпидермолитический врожденный ихтиоз проявляется обширной влажной эритродермией с формированием буллезных пузырей. На месте вскрытия пузырей остаются эрозии, которые бесследно проходят. Со временем присоединяется грубое ороговение, часто образуются бородавки. Ороговевшие чешуйки темные, с неприятным запахом (следствие вторичной инфекции). Слизистые оболочки при данном типе врожденного ихтиоза не поражаются, потоотделение также не нарушено. Тем не менее, эта форма заболевания очень опасна и может сопровождаться смертельным исходом.
Врожденный ихтиоз плода – самая редкая форма заболевания, развивается внутриутробно на 16-20 неделе беременности. Дети рождаются недоношенными, кожа их напоминает панцирь, который вскоре трескается с образованием крупных пластинчатых чешуек, чаще темных. Характерно почти полное отсутствие волос на голове, кератодермия ладоней и подошв. Из-за сильного ороговения кожи лица рот постоянно открыт, выражены эктропион и экслабион, ушные раковины деформированы. При врожденном ихтиозе плода часто диагностируется нейросенсорная тугоухость. Сниженный иммунитет способствует развитию бактериальных инфекций уже в первые дни жизни; часто встречаются отиты, пневмония, подкожные абсцессы. Высока смертность в первые дни и недели жизни.
Диагностика врожденного ихтиоза
Во время беременности с целью диагностики можно использовать амниоцентез с последующим анализом амниотической жидкости, а также биопсию ворсин хориона. Однако инвазивные методы повышают риск самопроизвольного прерывания беременности, поэтому на практике используются крайне редко. Показанием для пренатальной биопсии является отягощенный анамнез по врожденному ихтиозу. УЗИ в III триместре позволяет диагностировать ихтиоз плода. Заметно фиксированное положение рук и открытый рот, можно увидеть гипоплазию носовых хрящей и неспецифические признаки в виде многоводия и повышенной эхогенности амниотической жидкости. Остальные формы врожденного ихтиоза можно лишь заподозрить.
Часто клиническая картина заболевания неспецифична, поэтому обязательно проведение дифференциальной диагностики. Необходимо исключать приобретенные формы ихтиоза, дерматозы (псориаз, экзема, контактный дерматит, врожденный сифилис и др.), атопический дерматит. Так, для дерматитов характерно наличие воспалительного процесса, зуда, экземы и др. Однако часто врожденный ихтиоз также сопровождается дерматитом. Дерматозы имеют свои патогномоничные симптомы, отсутствующие при ихтиозе, например, зубы Гетчинсона при врожденном сифилисе, специфические папулы с излюбленной локализацией при псориазе и т. д. Приобретенные формы ихтиоза развиваются вследствие аутоиммунных, инфекционных заболеваний, опухолей и др., в этом случае нужно искать причину, способную вызвать патологию уже после рождения.
Лечение врожденного ихтиоза
Лечение заболевания проводится в стационаре, в случае тяжелых форм врожденного ихтиоза – в отделении реанимации. В помещении должна поддерживаться высокая влажность и пониженная температура воздуха. Обычно показана гипоаллергенная диета, в тяжелых случаях – питание через зонд. Рекомендуется принимать ванны от 2 раз в день. Это позволяет увлажнить кожу, уменьшить шелушение и провести профилактику вторичных инфекций. В случае эпидермолитического врожденного ихтиоза во время купания часто используются антисептики. После купания, как правило, проводят механическое отшелушивание с последующим нанесением увлажняющего крема.
Применяется системная терапия врожденного ихтиоза препаратами витамина А и ретиноидами, которые облегчают отшелушивание ороговевших клеток и снижают скорость пролиферации клеток, иными словами, тормозят их усиленный рост. Кроме того, ретиноиды оказывают противовоспалительное и иммуномодулирующее действие. В педиатрической практике в настоящее время используется тигазон, неотигазон. Очевидна высокая клиническая эффективность данных препаратов, однако эффект от лечения временный, а терапия проводится курсами ввиду множества побочных эффектов: сухость и кровоточивость слизистых, гиперостоз, нарушений функций печени, фотосенсибилизация кожи и высокая чувствительность к свету и др.
К современным препаратам относятся блокаторы метаболизма ретиноевой кислоты, например, лиарозол. При лечении отмечается тот же клинический эффект, но безопасность намного выше. Основу наружной терапии врожденного ихтиоза составляют кератолитики: растворы хлорида натрия и мочевины, декспантенол, салициловая кислота, топические ретиноиды. Средства наносятся на пораженные участки кожи и оказывают местное действие, способствуя отшелушиванию, смягчению кожи, уменьшению воспаления и др. При назначении кератолитиков необходимо учитывать возраст ребенка, поскольку некоторые из них (мочевина, салициловая кислота) токсичны для детей первого года жизни.
В лечении тяжелых форм врожденного ихтиоза применяются системные кортикостероиды, иммуноглобулины, а также антибиотики в случае необходимости. Обязательна консультация детского офтальмолога при диагностике эктропиона, детского оториноларинголога – при деформации и отсутствии ушной раковины, а также для диагностики и лечения нарушений слуха, в частности нейросенсорной тугоухости. При синдромальных формах врожденному ихтиозу часто сопутствуют неврологические нарушения, в этих случаях обязательна консультация детского невролога. Также к лечению подключается генетик для планирования последующих беременностей и расчета вероятности заболевания у будущих поколений.
Прогноз и профилактика врожденного ихтиоза
Прогноз зависит от формы заболевания. Клинические проявления простого ихтиоза минимизируются после 20-25 лет, однако качество жизни все равно снижается из-за наличия системных патологий желудочно-кишечного тракта. Тяжелые формы врожденного ихтиоза часто являются причиной смерти и детской инвалидности.
Генетическое консультирование – единственный способ профилактики врожденного ихтиоза. Необходимо планировать беременность в случае отягощенного анамнеза по данному заболеванию, то есть, если один и тем более оба родителя больны, либо кто-то из них является носителем мутации. В этом случае рекомендуется отказ от беременности, но в любом случае окончательно решение принимает семья. Как вариант, парам предлагается ЭКО и усыновление.
Читайте также:

