Инфекционные заболевания похожие на ветрянку
Обновлено: 17.04.2024
Ветряная оспа – это заразное инфекционное заболевание, в детском возрасте протекает в достаточно легкой форме; у грудных детей, взрослых, а также людей с ослабленным иммунитетом болезнь может принимать гораздо более тяжелые формы. Ветрянка обычно передается воздушно-капельным путем. После контакта с заболевшим может пройти от 10 до 21 дней, прежде чем появятся симптомы заболевания. Человек может заразить других, даже не зная, что он болен. Инфекционный период начинается за пару дней до появления характерных высыпаний на коже и длится до тех пор, пока новые нарывы не перестанут появляться, а старые покроются коркой.
Cимптомы
Симптомы ветряной оспы начинают проявляться с дрожи, жара, боли в животе, головной боли и общего состояния недомогания. За пару дней до этого на теле может появиться сыпь. Жар может быть сильнее в первые дни после появления сыпи (маленькие, зудящие, красные пятна на лице, голове, плечах, груди и спине). Также сыпь может появиться во рту, на веках и в области гениталий. При этом у одного больного может быть всего несколько нарывов, а другой весь ими покроется. Поначалу это красные отметины со светлыми волдырями. Они достаточно быстро исчезают и затягиваются коркой, которая, в свою очередь, отмирает в течение 2 недель. В первые 4-5 дней продолжают появляться новые нарывы и волдыри, поэтому одновременно могут протекать все стадии кожной сыпи.
Осложнения ветряной оспы
Как правило, человек болеет ветрянкой один раз в жизни. Тем не менее, в иммунную систему заносится вирус, который может никак себя не проявлять, а потом активироваться вновь во взрослом возрасте, вызывая сыпь. Такая сыпь называется опоясывающим лишаем или опоясывающим герпесом.
Ветряная оспа может навсегда оставить на коже оспины, особенно у подростков. Временные отметины могут оставаться видимыми от 6 месяцев до года.
Если беременная женщина заболеет ветрянкой за несколько дней до родов, новорожденный может получить тяжелую форму заболевания.
Ветряная оспа может привести к развитию вторичных серьезных бактериальных инфекции, вирусной пневмонии (инфекция легких, вызванная определенными вирусами и сопровождаемая симптомами жара, кашля и одышки); энцефалита. Энцефалит – вирусное заболевание мозга; является очень редким осложнением ветрянки. Тем не менее, важно знать его симптомы: жар, спутанность сознания, беспамятство, утомляемость и резкие сильные боли, отдающие в конечности (прострел).
При выявлении похожих симптомов необходимо незамедлительно доставить больного к врачу.
Что можете сделать Вы
Следует незамедлительно обратиться к врачу. При тяжелом общем состоянии и выраженных кожных проявлениях может потребоваться госпитализация, особенно при появлении симптомов со стороны нервной системы (боли, отдающие в ноги, сильная головная боль) или если больному становится тяжело дышать. Пить много прохладной жидкости. Парацетамол поможет снизить жар.
Не использовать ацетилсалициловую кислоту (аспирин). При язвах во рту придерживаться щадящей диеты. Избегать употребления соленых продуктов, а также цитрусовых фруктов и соков.
При болезненных и зудящих высыпаниях в области наружных половых органов можно использовать препараты для наружного применения с обезболивающим эффектом. При выборе лучше проконсультироваться с врачом или работником аптеки.
При появлении признаков формирования нарыва на месте высыпаний можно использовать антибактериальную мазь.
Необходимо повторно обратится к врачу, если температура выше 38 градусов держится больше 4 дней.
Детям не обязательно оставаться в постели, но необходимо находиться в состоянии покоя.
Когда температура тела понизится, а оспины покроются коркой, ребенок может гулять. Вопрос о посещении школы, детского сада или ясель решается врачом.
Попытки содрать корки с заживающих оспин могут привести к повторному инфицированию и еще большему зуду. Рекомендуется коротко подстричь ногти и часто мыть руки для предотвращения инфицирования, на ночь надевать хлопковые перчатки, чтобы снизить вероятность содрать оспины во время сна.
Лечение
Что может сделать врач
Врач пропишет антивирусные препараты взрослому больному (дети, как правило, нуждаются просто в отдыхе и покое). Для большей эффективности лечение должно быть начато как можно раньше, как только появится сыпь (по меньшей мере, в течение 24-48 ч). При повторном инфицировании врач пропишет антибиотики и рано выявит возникшие осложнения.
Профилактика ветрянки
Если вы у вас существует высокая вероятность заболеть ветрянкой, обратитесь к врачу. Назначенные медикаменты или прививка могут предотвратить заражение. Избегайте контакта с другими людьми во время инфекционного периода (пока все оспины не затянутся коркой).
Если люди подвергались вероятности заражения при контакте с вами, посоветуйте им наблюдать за возможным появлением кожных высыпаний в течение 2 недель с момента контакта. Практически невозможно предотвратить распространение болезни в одной семье. Исследования показывают, что в 9 случаях из 10-ти супруг(а) инфицированного также заболеет.
Вакцинация от ветрянки рекомендована детям после года.
Обязательно следует обратиться к врачу, если у вас был контакт с заболевшим и вы не болели ветрянкой в детстве, особенно при снижении иммунитета, беременности или если вы перенесли операцию по трансплантации костного мозга.
Почти любые высыпания на коже ребёнка заставляют родителей нервничать. Действительно сложно понять, что это такое вообще появилось — ветрянка, крапивница или ребёнок где-то обжёгся. Врач-педиатр Ольга Евсейчик объясняет, как отличить один вид сыпи от другого, оказать первую помощь и оценить, срочно ли нужен врач (он, кстати, в любом случае нужен).
1. Ветрянка — всем известные пузырьки

Ветряной оспой болеют вне зависимости от сезона. Заразиться можно только при прямом контакте с заболевшим человеком. Носитель вируса становится заразен за два дня до появления сыпи и остаётся заразным ещё 10 дней с момента начала высыпаний. Первые признаки болезни приходят не сразу — в промежутке с 10 по 21 день от контакта с больным.
Сначала появляются пятна и папулы (выпуклые пятна, которые возвышаются над кожей и прощупываются). Довольно быстро они превращаются в пузырьки с прозрачным содержимым. Когда пузырёк лопается, образуется мокнутие, со временем оно покрывается корочкой. Корочки могут держаться до нескольких недель.
Высыпания могут сопровождаться высокой температурой и слабостью. Сыпь зудит, поражает все участки кожи, включая волосистую часть головы, слизистые оболочки полости рта, глаз, области ануса и вульвы.
Все сыпи можно разделить на пятнисто-папулезные и пузырьковые. Ветряная оспа (или ветрянка) — самое распространённое заболевание среди пузырьковых сыпей. Она поражает практически 100% детей, у которых нет к ней иммунитета. Ежегодно по всему миру регистрируется 80-90 миллионов случаев, в основном — среди детей до шести лет. Сильные головные боли, высокая температура, которую не удаётся сбить, нарастающие вялость и сонливость, рвота, нарушения координации, нагноение элементов сыпи — эти симптомы требуют срочного врачебного осмотра.
2. Вирус Коксаки — похоже на ветрянку, но нет
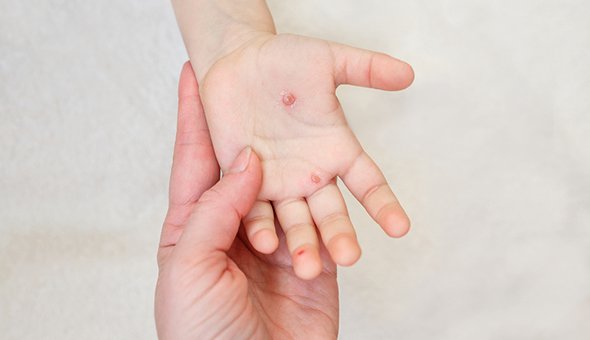
Многие люди уверены, что болели ветрянкой дважды, хотя переболевшие приобретают стойкий пожизненный иммунитет. Есть предположение, что несколько десятилетий назад за ветрянку принимали всем известную ныне энтеровирусную инфекцию, вызываемую вирусом Коксаки.
Заболевание регистрируется в течение всего года с максимальным подъёмом в конце лета и осенью. Источник инфекции — больной человек, который заразен 7-10 дней от начала болезни.
Пузырьки, в отличие от ветрянки, имеют плотную поверхность и легко не вскрываются, а ссыхаются со временем
Они могут быть болезненными, при расположении на стопах мешают ходить. Высыпания во рту, как правило, резко болезненны, поэтому ребёнок отказывается от еды и питья. На фоне характерной лихорадки это может приводить к обезвоживанию.
Как помочь ребёнку. Обеспечить его достаточным количеством прохладной жидкости и по мере необходимости сбивать температуру. Можно предлагать пить молочные коктейли, сладкие кисели, йогурты, лучше из чашки или трубочки, а не из бутылки, чтобы не травмировать сыпь во рту. Специфического лечения от этой болезни нет, она проходит сама за 7-10 дней.
В некоторых случаях может понадобиться повторный осмотр врача. Это касается любых признаков осложнений:
- обезвоживание (ребёнок не мочится больше восьми часов, не пьёт или не усваивает жидкость, плачет без слёз, у него сухие растрескавшихся губы);
- бактериальное инфицирование сыпи (нагноение элементов, кожа в области элементов становится горячей, болезненной на ощупь);
- асептический менингит (головные боли, при которых не помогают обезболивающие, рвота, высокая температура, вялость, сонливость и апатия).
3. Термические ожоги — температуры нет, пузырьковая сыпь есть (и от борщевика тоже)
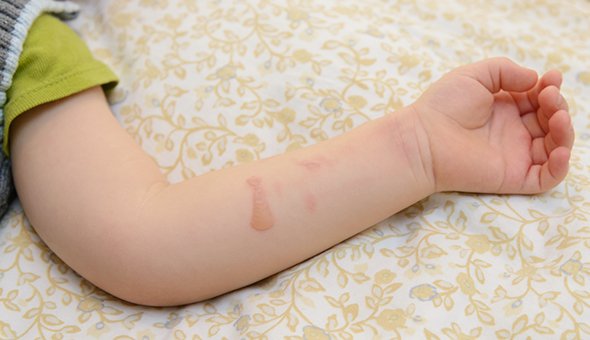
Не каждый пузырь — это вирус Коксаки или ветрянка. Особенно летом. Их часто путают с термическими ожогами второй степени.
Получить такие ожоги ребёнок может, скатившись в жаркий день с горячей горки или забежав босиком на горячий помост у бассейна. Маленькие дети не успевают вовремя среагировать на боль и не покидают горячее место, за это время на коже стоп могут образоваться пузыри. В отличие от ветрянки, при ожогах первой-второй степени у ребёнка не поднимается температура и нет воспалений во рту.
Похожую картину даёт ожог борщевиком. Это растение часто встречается в средней полосе России. Сок этого растения при попадании на кожу не проявляет себя никак, но резко повышает чувствительность кожи к солнечным лучам. В результате обычный солнечный свет вызывает пигментацию, а в течение нескольких суток образуются болезненные вялые пузыри, которые потом покрываются корками. Пигментация от них может держаться месяцами. Главная профилактика таких ожогов — показать детям опасное растение и объяснить, что при попадании сока на кожу нужно избегать солнечного света.
4. Корь — пятна по всему телу
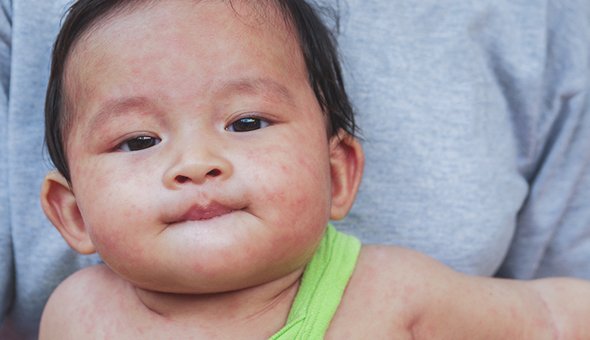
Второй вид сыпей — пятнистые и папулёзные сыпи. Заболеваний с такими проявлениями намного больше: скарлатина, краснуха, детская розеола, инфекционная эритема и другие. Но на первое место по актуальности педиатры ставят корь. В последнее время её стало намного больше из-за отказов от вакцинации.
До 1968 года, пока от кори не начали прививать, ею болели более 90% населения, смертность достигала 2-2,5%. Введение Глобальной стратегии иммунизации против кори ВОЗ в 2000 году позволило снизить смертность от кори по всему миру с 544 тысяч в 2000 году до 146 тысяч в 2013.
Вирус кори попадает в организм воздушно-капельными путём. Больной становится заразен через неделю после контакта с заразившим его и продолжает оставаться опасен вплоть до пятого дня от начала сыпи.
В первые два-три дня на внутренней поверхности щёк появляются мелкие белые точки, которые сравнивают с манной крупой или кристаллами соли. Это пятна Бельского-Филатова-Коплика. В следующие три-пять дней порциями появляется сыпь: в первый день пятна появляются на лице, потом на туловище и руках и, наконец, на ногах. Пятна крупные, склонны к слиянию, могут возвышаться над поверхностью кожи (папулы). Другие симптомы кори — высокая температура, насморк, кашель, конъюнктивит, общее недомогание.
Любое подозрение на корь — повод срочно обратиться к врачу. От кори не существует специфического лечения, но в некоторых случаях она протекает с серьёзными осложнениями. Поэтому наблюдение врача — обязательно.
Как помочь ребёнку. Все, что вы можете сделать для защиты себя и близких, — вакцинация против кори. Национальный календарь прививок предусматривает двукратную вакцинацию в возрасте одного года и шести лет. Люди старше шести лет могут быть привиты двукратно с минимальным интервалом в шесть месяцев. Если человек не привит, но произошёл контакт с больным корью, нужно срочно провести вакцинацию (в течение 72 часов). Детям до одного года, беременным женщинам, пациентам с иммунодефицитом проводится введение сывороточного иммуноглобулина в первые шесть суток после контакта.
5. Крапивница — пятна и волдыри, чешутся
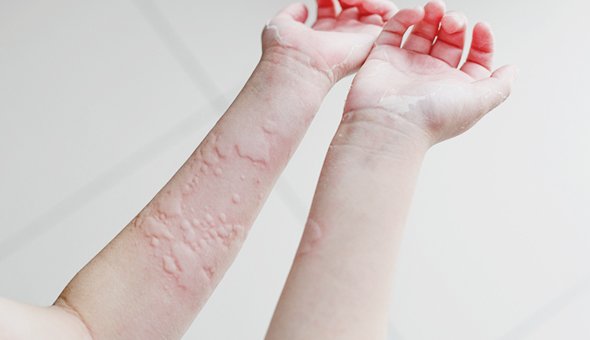
Примерно 20% людей хоть раз в жизни сталкиваются с крапивницей. Чаще всего это аллергическое состояние, при котором на коже возникают сначала пятна, а потом возвышающиеся волдыри неправильной формы. Всё это похоже на ожог крапивой (отсюда и название). Важный симптом крапивницы — интенсивный зуд.
На ощупь волдыри могут быть горячими, а если надавить на волдырь, он бледнеет в центре. Элементы крапивницы могут сливаться, бледнеть, изменять форму, исчезать, появляться при этом в другом месте. Продолжаться так может неделями и даже месяцами.
Пусковых факторов крапивницы — их ещё называют триггерами — очень много. К самым распространённым относят пищевые (орехи, особенно арахис, яйца, морепродукты), лекарственные (аспирин, препараты пенициллина), укусы насекомых. Крапивница может возникать в ответ на развитие бактериальных и вирусных заболеваний, на воздействие физических факторов (холод, жара, трение, солнечное излучение), на пыльцу растений.
Как помочь ребёнку. Все случаи крапивницы у детей нуждаются во врачебном осмотре. Если вы не знаете причину возникновения крапивницы, а она беспокоит более месяца, обязательно нужен осмотр врача. Врач постарается выявить триггер, потому что основа профилактики — избегать встречи с ним. Врач может назначить гипоаллергенную диету, ведение пищевого дневника, антигистаминные препараты. Если же появление крапивницы сопровождается развитием отёка Квинке, это уже неотложная ситуация. Нужно вызвать скорую помощь, а потом обратиться к аллергологу.
Фото: Shutterstock (CokaPoka, Tatyana Abramovich, Karen Grigoryan, phichet chaiyabin, MH-Lee)
Болезни похожие на ветрянку, вызывающие сыпь на коже ребенка, всегда являются поводом для беспокойства родителей. Это может быть как ветряная оспа, так и другая инфекция, аллергическая реакция или просто ожог. Как отличить одну сыпь от другой, оказать помощь, в каких случаях необходимо немедленно обращаться к врачу, можно узнать из этой статьи.
Какие заболевания у детей имеют сходство?
Ветрянка – одно из наиболее распространенных детских инфекционных заболеваний, которым чаще всего болеют дети от 3 до 7 лет.
Заразиться можно при контакте с больным человеком, независимо от сезона. Носитель вируса становится опасным для окружающих за 2 суток до образования высыпаний и продолжает оставаться заразным в течение 5 дней после появления последних элементов сыпи.
Инкубационный период при данной детской инфекции составляет от 10 до 21 суток.
Классическая ветряная оспа, как правило, не вызывает никаких затруднений в диагностике:
- Начинается болезнь с недомогания – слабости, сонливости, снижения аппетита, повышения температуры тела до 37-38 градусов. У некоторых детей могут наблюдаться симптомы ОРВИ.
- На вторые сутки на коже лица, волосистой части головы, тела и конечностей появляются небольшие красноватые пятнышки. Они быстро превращаются в одиночные пузырьки, наполненные прозрачной желтоватой жидкостью.
- Спустя несколько дней пузырьки лопаются, подсыхают и покрываются корочками, которые отпадают самостоятельно, оставляя после себя участки пигментации.
Отличительной особенностью типичной ветрянки является появление сыпи на волосистой части головы и слизистых оболочках (во рту, на веках), а также сильный зуд.
Однако если ветряная оспа протекает в пустулезной или рудиментарной форме, ее легко можно перепутать с другими заболеваниями. Трудности могут возникнуть при диагностике болезни в первые сутки, когда сыпь, предшествующая ветрянке, может привести к неверной диагностике.
Перечень болезней, схожих с ветряной оспой, включает в себя:
- Простой герпес.
- Энтеровирусную лихорадку (Коксаки).
- Корь, краснуху, скарлатину.
- Стрептодермию.
- Аллергические реакции, в том числе и на укусы насекомых.
Первые признаки заболевания до появления специфической сыпи напоминают клиническую картину других вирусных инфекций. Головная боль, слабость, сонливость, снижение аппетита и лихорадка возникают практически при всех заболеваниях, начиная от простуды и заканчивая редкими инфекциями.
До недавнего времени, благодаря массовой вакцинации, корь считалась редким заболеванием у детей. В последние годы из-за перебоев с поступлением вакцинных препаратов и популярностью антипрививочного движения, заболеваемость вновь возросла. Прививка против кори не гарантирует пожизненного иммунитета, поэтому болеть данным заболеванием могут взрослые и пожилые люди.
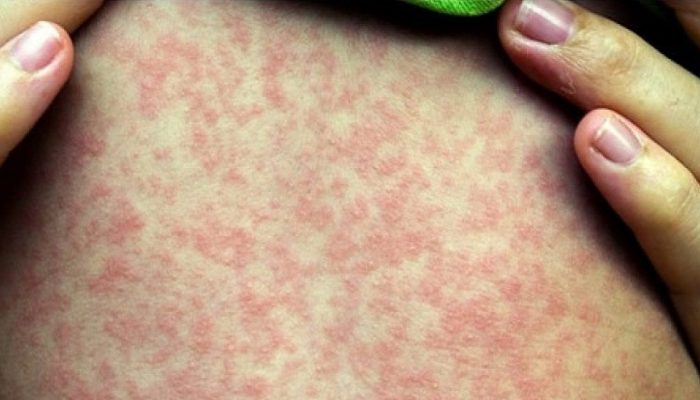
Корь схожа с начальной стадией ветряной оспы, а также с ее рудиментарной формой. Начинается патология с повышения температуры, боли и першения в горле, кашля, конъюнктивита. Симптомы ОРВИ сопровождаются появлением специфической сыпи на слизистой щек – пятен Филатова-Коплика.
На 3-5 сутки на коже лица и шеи появляется красная пятнистая сыпь, на следующий день высыпания переходят на туловище, еще через сутки – на конечности.
При появлении сыпи снижается лихорадка, улучшается самочувствие больного.
Главные отличия ветрянки от кори:
- Коревая сыпь возникает не одновременно с температурой, а на 3-5 день заболевания.
- Пятна крупные, ярко-красные, часто сливаются между собой.
- Для коревой сыпи не характерны пузырьки.
- При кори высыпания появляются поэтапно.
Кроме того, сыпь при кори не поражает волосистую часть головы и слизистые, а исчезновение высыпаний сопровождается пигментацией и шелушением.
Краснуха
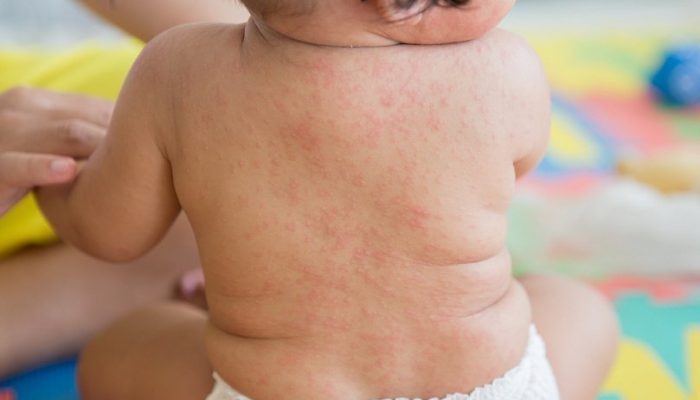
Рудиментарная ветрянка и краснуха очень схожи между собой морфологическими элементами сыпи. Оба эти заболевания сопровождаются появлением розово-красных пятен на коже больного.
Также как и ветряная оспа, краснуха вызывается вирусом. Инкубационный период при наличии последней составляет 11-24 дня.
Человек является заразным, начиная с 7 дня от начала заболевания до 4 суток после полного исчезновения сыпи.
Основные проявления краснухи – повышение температуры, появление мелкой пятнистой розовой сыпи, увеличение задних шейных лимфоузлов.
В отличие от ветрянки при краснухе:
- Сыпь возникает в первые сутки заболевания. Это происходит одновременно с повышением температуры.
- Пятнистые розовые пятна появляются по всему телу, концентрируются на лице, ягодицах, разгибательных поверхностях рук и ног.
- Для краснухи не характерны прыщи, корочки, пигментация.
По сравнению с ветряной оспой сыпь при краснухе меньше, а также не сопровождается зудом кожи.
Особенно опасна патология для беременных женщин, поскольку может вызвать пороки развития у плода. Именно поэтому врачи рекомендуют проверить титр антител к краснухе и при необходимости повторно ввести вакцину девушкам и женщинам, планирующим беременность.
Энтеровирусная лихорадка
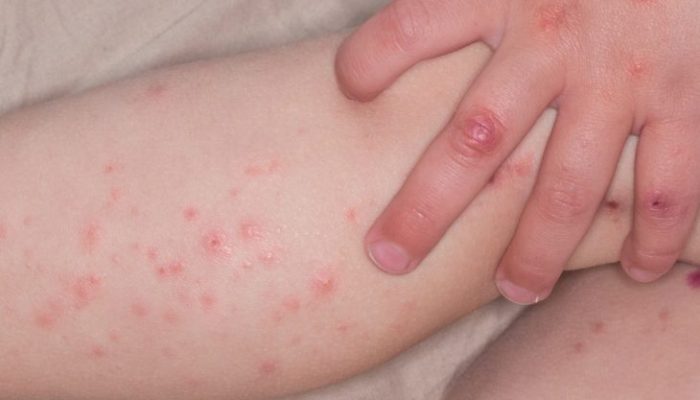
Ветряная оспа оставляет после себя пожизненный иммунитет, поэтому в большинстве случаев болеют ею один раз в жизни. Однако многие люди уверены, что переболели ветрянкой дважды. Это может быть связано с тем, что несколько десятилетий назад за нее принимали энтеровирусную лихорадку, вызываемую известным в настоящее время вирусом Коксаки.
Источником инфекции является больной человек, который опасен для окружающих в течение 7-10 суток от начала болезни. Пик заболеваемости регистрируется в конце лета –начале осени.
При инфицировании вирусом Коксаки заболевание начинается с симптомов ОРВИ, повышения температуры, затем на коже появляются зудящие пятна и пузырьковая сыпь, такая же, как и при ветряной оспе.
Отличие энтеровирусной инфекции от ветрянки:
- Пик заболеваемости Коксаки приходится на жаркое время года – август, начало сентября, в то время как ветряная оспа может регистрироваться круглый год.
- Сыпь при энтеровирусной лихорадке чаще всего локализуется на сгибательных поверхностях стоп и ладоней, а также во рту – на языке, небе, деснах.
- После высыпаний кожа шелушится и слазит как при солнечном ожоге.
Для инфекции Коксаки, в отличие от ветряной оспы, характерен стоматит – обильные пузырьковые высыпания на слизистой оболочке рта.
Крапивница
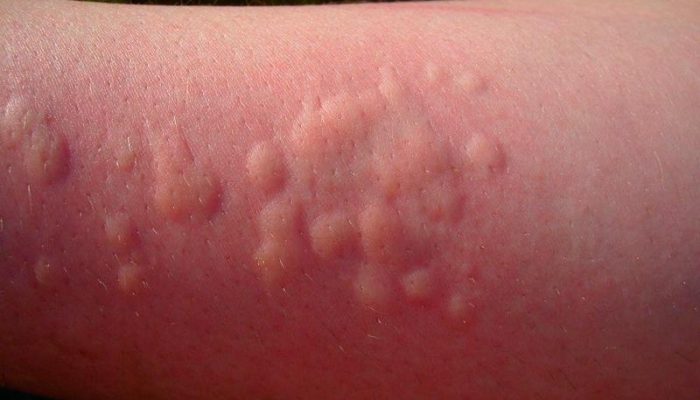
Зудящая пузырьковая сыпь, но не ветрянка, может говорить об аллергической реакции – крапивнице. Это состояние, возникающее при индивидуальной непереносимости определенного продукта питания или косметического средства. На коже тела и конечностей вначале возникают красноватые пятна, затем волдыри неправильной формы, возвышающиеся над ее поверхностью.
Отличия крапивницы от ветряной оспы:
- Крапивница – не заразное заболевание, не передается от одного человека к другому.
- Аллергическая реакция может возникать в ответ на пищевые аллергены, косметику, пыльцу растений, воздействие физических факторов (холод, тепло, солнечное излучение).
- Иногда волдыри появляются в ответ на развитие микробных инфекций или прием медикаментов, используемых для их лечения.
- При крапивнице не бывает симптомов ОРВИ и редко повышается температуры тела, однако, при осмотре может отмечаться локальное повышение температуры кожи над волдырями.
Остро развившаяся крапивница требует обязательной врачебной консультации, т.к. сильная аллергия может привести к серьезным осложнениям, таким как отек Квинке или анафилактический шок. Хроническая, вялотекущая крапивница также требует осмотра специалиста для выявления триггера болезни и подбора лечения.
Розеола (шестая болезнь)
В настоящее время помимо классических детских инфекций (ветряная оспа, корь, краснуха, скарлатина) выделяют внезапную экзантему или шестую болезнь.
Также как и ветряная оспа, она вызывается вирусом из рода герпесов, который передается от больного человека к здоровому. Чаще всего это происходит воздушно-капельным путем при разговоре, кашле, чихании.
Отличие ветрянки от розеолы:
- Шестая болезнь начинается с общего недомогания и повышения температуры тела. В отличие от ветряной оспы сыпь возникает не во время лихорадки, а после ее снижения, т.е. на 3-5 день болезни.
- Высыпания мелко- и среднепятнистые, розового цвета, не зудят и не образуют пузырьков.
- Характерная локализация сыпи – туловище и конечности.
Сыпь при внезапной экзантеме проходит самостоятельно без всякого лечения спустя 5 дней после появления, не оставляя после себя шелушений, участков пигментации и депигментации. После розеолы, также как и после перенесенной ветряной оспы, формируется стойкий пожизненный иммунитет.
Стрептодермия
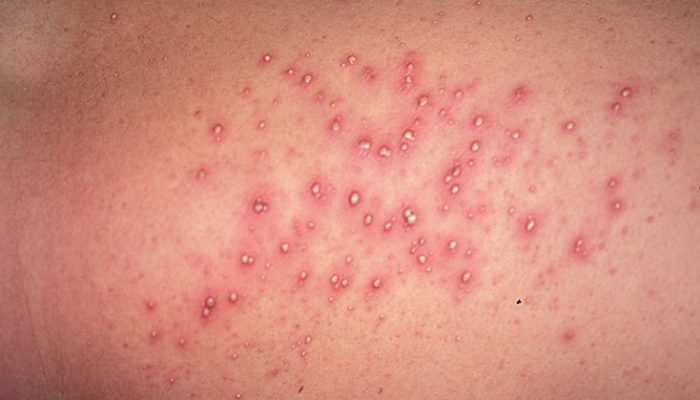
Помимо детских инфекций и аллергии, симптомы ветряной оспы схожи с признаками некоторых бактериальных инфекций. В связи с этим при подозрении на пустулезную ветрянку обязательно следует проводить дифференциальную диагностику со стрептодермией.
Основными различиями между стрептококковым импетиго и ветряной оспой являются:
Для стрептодермии не характерно повышение температуры тела и общее недомогание. Сыпь обычно поражает туловище и конечности. Несмотря на то что стрептококковое импетиго относится к заразным заболеваниям, оно характеризуется меньшей контагиозностью, чем ветрянка.
Диссеминированный герпес
Классическую ветряную оспу могут напоминать такие заболевания, как диссеминированный герпес и опоясывающий лишай.
Однако, при значительном снижении иммунитета, например, при лечении иммуносупрессорами, при ВИЧ/СПИДе, на фоне прохождения высокодозной химиотерапии, инфекция может распространяться по всему организму и приводить к появлению на всем телу зудящей, пузырьковой сыпи.
Опоясывающий лишай

Опоясывающий лишай вызывается тем же вирусом, что и ветряная оспа. Чаще всего он развивается:
- После перенесенных тяжелых заболеваний.
- У пожилых и ослабленных людей.
- На фоне проведения лучевой и химиотерапии по поводу онкологических процессов.
- Во время приема высоких доз кортикостероидов и иммуносупрессивных лекарств.
Характерной особенностью опоясывающего лишая, в отличие от ветрянки, является сгущение пузырьковых высыпаний по ходу нервных стволов – на лице в проекции лицевого нерва, в межреберных промежутках, вдоль седалищного нерва.
При появлении на коже лица, тела и конечностей пузырьковых высыпаний, следует обратиться к врачу для установления правильного диагноза и подбора лечения.
Как проводится дифференциальная диагностика?

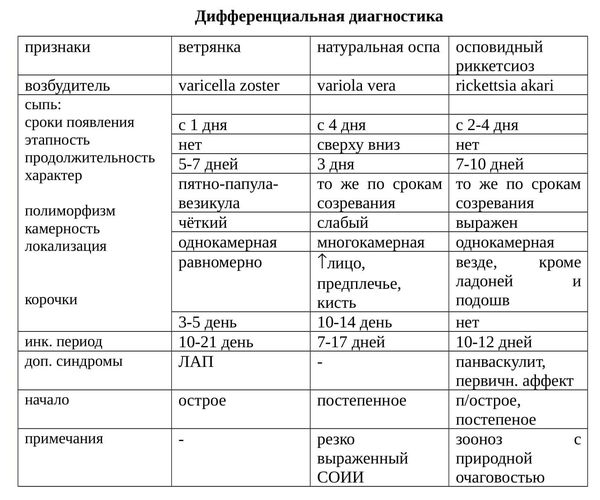
Ветряную оспу при ее типичном течении следует дифференцировать с диссеминированной формой герпеса, опоясывающим лишаем, энтеровирусной инфекцией и внезапной экзантемой. В официальных руководствах можно встретить пункт о том, что ветрянку следует отличать от натуральной оспы, однако, в настоящее время, случаи этой опасной инфекции являются казуистикой.
Дифференциальная диагностика проводится на основании:
- Эпидемиологического анамнеза. Врач изучает данные прививочной карты, уточняет был ли возможный контакт с инфекционными больными или с аллергеном (пищевым, пыльцевым, моющие средства), прогулка по улице без использования реппелентов.
- Визуального осмотра. Изучается локализация и характер сыпи на коже, поражение слизистых оболочек, ногтей, лимфатических узлов.
Стертую форму ветрянки следует различать с корью, краснухой, бактериальным импетиго, аллергической реакцией и даже укусами насекомых. Окончательный диагноз ставится на основании:
- Данных анамнеза.
- Определения, как давно заболел ребенок и как развивалось заболевание.
- На какие сутки появилась сыпь, этапность ее появления.
Особенно важно проводить дифференциальную диагностику заболевания у лиц с патологиями иммунитета, пациентов с иммуносупрессией, беременных и планирующих беременность женщин.
Для определения точного диагноза используются дополнительные методы исследования:
- Выделения вируса из жидкости пузырьков (методом ПЦР или размножения в клеточной культуре).
- Определение антигенов к вирусу герпес зостер (способом прямой иммунофлюоресценции в соскобе со дна пузырька).
- Серологические. Определение титра антител методом ИФА.
Важно помнить о том, что серологические методы диагностики не рекомендуются специалистами для определения сформированного иммунного ответа после вакцинации.
Куда обращаться?

При развитии недомогания, повышении температуры тела и появления сыпи, важно как можно скорее обратиться к специалисту. Для этого необходимо вызвать участкового педиатра или частного врача на дом, или, при тяжелом состоянии ребенка и развитии угрожающих для жизни состояний, вызвать скорую помощь.
Ни в коем случае нельзя заниматься самолечением и давать ребенку какие-либо препараты, в особенности противовирусные и антибиотики, до осмотра доктором и определения, какая болезнь присутствует. Исключение составляют Парацетамол и Ибупрофен при повышенной температуре тела.
Чтобы упростить процесс диагностики и избежать ложных диагнозов, врачи не рекомендуют обрабатывать высыпания на коже красящими антисептиками. Несмотря на то что ветрянку привыкли лечить Фукорцином или зеленкой, делать это нельзя, поскольку окрашивание кожи зеленым или красным цветом приводит к затруднению изучения морфологических элементов и трудностям с постановкой окончательного диагноза.
Что такое ветряная оспа (ветрянка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
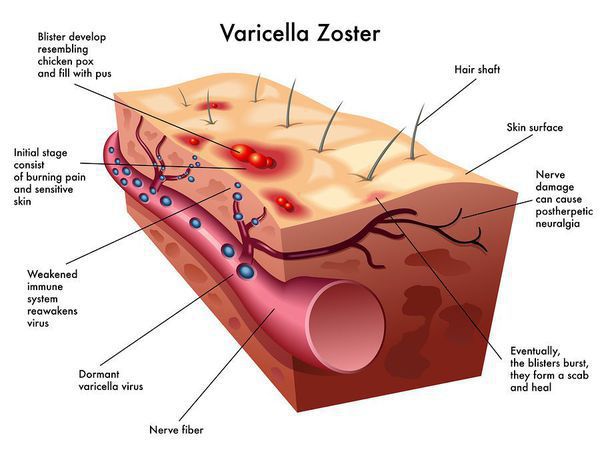
Ветряная оспа (Chickenpox) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Симптомы ветрянки: умеренно выраженная общая интоксикация и везикулёзная экзантема. При длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно. [1] [3] [5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Пути заражения
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма.
До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ветряной оспы
Сколько длится ветряная оспа (ветрянка)
Инкубационный период длится от 10 до 21 дня. В типичных случаях (у детей и подростков) заболевание начинается остро. В среднем ветряной оспой болеют 7-10 дней.
Симптомы ветряной оспы у взрослых и детей
Ветрянка у взрослых из-за утраты лабильности иммунной системы проявляется подострым и постепенным началом (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания). Дети, как правило, заболевание переносят легче.
Симптомы ветрянки у детей и взрослых:
- общая инфекционная интоксикация (СОИИ);
- везикулёзная экзантема;
- везикулёзная энантема (афты);
- лимфаденопатия (ЛАП);
- лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у новорождённых
Грудные дети ветряной оспой болеют редко, так как большинство из них защищены материнскими антителами. Если ребёнку от матери передались антитела против вируса, то болезнь может протекать стёрто в лёгкой форме. Если защитных материнских антител нет, то ветрянка протекает бурно: выражены симптомы интоксикации, возможны судороги, нарушается сознание, возникают осложнения со стороны внутренних органов и нервной системы.
Ветряная оспа у беременных
Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание).
Патогенез ветряной оспы
Классификация и стадии развития ветряной оспы
1. По клинической форме:
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями). [1][2][3]
Стадии заболевания
Осложнения ветряной оспы
Осложнения ветрянки у детей и взрослых
Ветряная оспа у детей и взрослых протекает схоже, но у взрослых осложнения развиваются чаще.
Специфические осложнения:
- стенозирующий ларинготрахеит;
- неврологические осложнения — менингит, энцефалит, миелит;
- кератит;
- геморрагический нефрит.
Неспецифические осложнения:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Осложнения ветрянки у беременных
По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина. [1] [4] [5]
Что такое ветряночная пневмония
Ветряночная пневмония — это опасное осложнение, которое в основном возникает у беременных. Для заболевания характерно двустороннее воспаление лёгких, в тяжёлых случаях приводящее к их отёку и дыхательной недостаточности.
Диагностика ветряной оспы
При каких симптомах нужно обратиться к врачу
В каких случаях проводят анализ крови на ветряную оспу
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
Специальная подготовка для сдачи анализов не требуется. Расшифровкой анализов занимается врач.
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.). [2] [4]
Как отличить ветрянку от других заболеваний
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению).
Самолечение ветряной оспы недопустимо. При появлении первых признаков нужно обратиться к терапевту или педиатру. Далеьнейшим ведением пациента занимается инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Режим дня
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Питание
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия
Лечение ветрянки включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения ветрянки и у взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
Особенности ухода и лечения детей с ветрянкой
Ветряную оспу у детей и взрослых лечат схоже. Жаропонижающие детям следует давать при температуре свыше 38,5℃ (взрослым от 39,5℃). При уходе за ребёнком с ветрянкой важно не допускать расчёсывания кожи и срывания корочек.
Признаки выздоровления
К критериям выписки пациента, переболевшего ветрянкой, относятся:
- с момента появления последнего свежего элемента сыпи прошло не менее пяти дней;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания). [1] [2] [4]
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения.
Вакцинация. Стоит ли делать прививку от ветрянки взрослым
Вакцинация в раннем возрасте предотвращает в 99 % развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава). [1] [5]
- небеременным женщинам детородного возраста;
- медицинским работникам;
- людям с ослабленным иммунитетом и родственникам, проживающим с ними;
- учителям и воспитателям;
- персоналу домов престарелых и людям, проживающих в них;
- международным путешественникам [6] .
Можно ли второй раз заболеть ветрянкой
Иммунитет после болезни стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А. [1] [2] [5]
К заражению устойчивы:
- люди, переболевшие ветряной оспой;
- новорождённые с защитными антителами, которые передались им от матери;
- вакцинированные пациенты.
Постконтактная профилактика
Предотвратить развитие инфекции или ослабить её течение поможет внутримышечное введение иммуноглобулина к вирусу ветряной оспы (VariZIG).
Профилактика после контакта с заболевшим показана:
- пациентам с лейкемией, иммунодефицитом или другими тяжёлыми заболеваниями;
- беременным женщинам, не имеющим антител к вирусу;
- новорождённым, чьи матери были инфицированы ветряной оспой за пять дней до родов или через два дня после них;
- новорождённые младше 28 недель, контактировавшие с возбудителем не через мать, даже если у неё есть специфический иммунитет [7] .
Профилактика рубцов и шрамов
Как правило, изменения кожи при ветряной оспе полностью исчезают после выздоровления. Важно лишь не расчёсывать кожу, не срывать корочки и ограничить применение косметических средств.
Читайте также:

