Инфекционный артрит при гепатите с
Обновлено: 10.05.2024
Острый вирусный гепатит С (ОВГС) представляет собой аитропонозную, широко распространенную вирусную инфекцию, близкую по эпидемиологическим характеристикам к ОВГВ.
Распространенность. В некоторых регионах мира вирусом гепатита С инфицировано до 5-10 % взрослого населения. Наблюдаемая в последние годы эпидемия гепатита С в России обусловлена резким ростом числа лиц, практикующих внутривенное введение наркотических препаратов. Распространение гепатита С естественными путями (от матери к плоду, половой путь) происходит гораздо менее интенсивно, чем HBV, так как концентрация вируса в крови, сперме и ДР) гих биологических субстратах существенно ниже.
Патогенез (что происходит?) во время Острого вирусного гепатита С:
Вирус гепатита С (HCV) имеет сферическую форму размером 50 нм.
Ген вируса представлен одноцепочечной линейной нитевой РНК протяженностью около 10 000 нуклеотидов. Отличительной особенностью его является генетическая неоднородность, обусловленная быстрой замещаемостью нуклеотидов.
Существует 6 генотипов и более 90 субтипов HCV и множественных вариантов вируса, обозначаемых как квазивиды. В Европе чаще встречаются 2-й и 3-й генотипы HCV, а в Северной Америке - 1-й. В России чаще всего выявляют генотипы lb и За. Генотипы 1 и 4 проявляют более высокую резистентность к терапии по сравнению с генотипами 2 и 3. В результате изменчивости HCV внутри одного генотипа образуется большое количество мутантных, генетически отличающихся друг от друга вариантов вируса, квазивидов HCV, циркулирующих в организме хозяина. С их наличием связывают ускользание вируса от иммунного ответа, длительную персистенцию HCV в организме, формирование хронического процесса, устойчивость к интерферонотерапии и возможность повторного заражения. Квазивиды - генетически близкородственные варианты одного и того же изолята HCV, возникающие в результате мутации в ходе репликации вируса в организме хозяина. Квазивиды могут быть причиной неспособности организма хозяина самостоятельно элиминировать возбудитель на ранней стадии.
В настоящее время вариабельность HCV рассматривается на трех уровнях: 1-й уровень составляют генотипы (гомология около 70 %); 2-й уровень - субтипы (гомология от 77 до 80 %); 3-й уровень - изоляты (гомология от 91 до 99 %), среди которых различают квазивиды.
Основным путем передачи ОВГС является парентеральный. Переливание зараженной крови и ее компонентов - наиболее частый классический путь передачи HCV, который в прошлом называли "пост-трансфузионным" гепатитом. Высокий риск заражения HCV имеют наркоманы, у которых часто выявляются микст-гепатиты (HCV + HBV + HDV). Возможно заражение больных, находящихся на диализе, и при трансплантации органов.
Непарентеральный путь инфицирования встречается значительно реже в силу низкой виремии. Контактно-бытовой и половой пути заражения не превышают 10 %. Вертикальный путь регистрируется значительно реже, чем при ОВГВ. Заражение через молоко кормящей матери с HCV-инфекцией представляет большую редкость. Наблюдение за беременными женщинами с ХВГС без перехода в далеко зашедший цирроз печени свидетельствует о том, что беременность у них протекает относительно спокойно и не ухудшает течение гепатита Имеются сведения о частой заболеваемости ОВГС людей, злоупотребляющих алкоголем. По данным К. П. Майера, HCV-инфекция регистрировалась у алкоголиков в 16 % случаев, что, по мнению автора, возможно связано со значительным снижением иммунных свойств организма. Довольно часто выявить источник заражения ОВГС не удается.
HCV относится к гепатотропным вирусам, и для развития заболевания необходимо проникновение возбудителя в печень. В настоящее емя доказано, что его репликация возможна вне печени, в частности клетках крови (мононуклеарах) и других органах, о чем свидетельствуют внепеченочные поражения. HCV может реплицироваться в лимфоидной ткани, причем различные квазивиды проявляют и различный тропизм по отношению к этим тканям - как invivo, так и invitro. В настоящее время не установлена зависимость тканевой тропности от структурных особенностей оболочечных белков вируса. Выявлена четкая связь между лимфотропизмом HCV и рядом лимфо-пролиферативных и аутоиммунных заболеваний. Именно поэтому хроническая HCV-инфекция должна рассматриваться не как заболевание печени, а как системный патологический процесс, в котором тканевый тропизм возбудителя является важнейшим фактором.
Отличительной особенностью патогенеза ОВГС от ОВГВ является отсутствие интеграции вируса HCV в геном инфицированных гепатоцитов и более слабое формирование гуморального иммунитета (антителообразование в низких титрах). В отличие от ВГВ антитела появляются поздно, уже после повышения активности АлАТ, а именно через 6-8 нед после инфицирования, и почти не обладают вируснейтрализу-ющим свойством. При ОВГВ HBcorAb IgM появляются рано, в инкубационном периоде, и обнаруживаются в высоких титрах еще до появления повышения активности АлАТ, оказывая выраженный вирус -нейтрализующий эффект.
Симптомы Острого вирусного гепатита С:
Особенности клинических проявлений. Инкубационный период составляет в среднем 6-8 нед (2-26 нед). Чаще встречаются безжелтушные формы заболевания (более 80 %), протекающие, как правило, бессимптомно. Основные клинические симптомы ОВГС принципиально не отличаются от таковых при других парентеральных гепатитах. Заболевание в целом протекает значительно легче по сравнению с другими острыми вирусными гепатитами, однако и диагностируется из-за латентного течения достаточно редко, даже случайно, вызывая со временем тяжелые осложнения, что достаточно точно отражено в его популярном названии "ласковый убийца". Действительно, заболевание начинается постепенно. Ведущими симптомами преджелтушного периода (до 10 дней) являются слабость, утомляемость, снижение аппетита, метеоризм, дискомфорт в эпигастральной области и правом подреберье. Реже появляются такие симптомы, как кожный зуд, головная боль, головокружение, диарея, лихорадка. При появлении желтухи в жалобах превалируют слабость, снижение петита и дискомфорт в животе Практически у всех пациентов определяется увеличение размеров печени, которая имеет мягкую консистенцию, а у 20% - спленомегалия. Заболевание чаще протекает в среднетяжелой форме Острая инфекция может протекать тяжело, но фульминантные формы встречаются крайне редко. Выздоровление регистрируется не более чем у 15-20 % больных. Летальный исход встречается редко.
Острый гепатит С часто протекает бессимптомно, но дает высокий процент (50-80 %) исхода в хронический гепатит или хроническое вирусоносительство. Симптомы заболевания не являются специфичными и могут исчезать через несколько недель после снижения уровня АЛТ.
"Хроническое носительство HCV", или инаппарантный вариант хронического гепатита С латентного течения, характеризуется наличием виремии (HCV RNA+), нормальными показателями сывороточных трансаминаз и отсутствием клинических симптомов заболевания, однако у большинства вирусоносителей в пунктатах печени выявляются признаки хронического ее поражения.
Длительное наблюдение за "носителями" с положительной HCV RNA не выявило прогрессирования заболевания у некоторых больных, и в течение ряда лет отсутствовали биохимические и гистологические признаки поражения печени. Однако наличие виремии у них требует повторного исследования активности АлАТ хотя бы 1 раз в месяц в течение 6-9 мес и далее - ежеквартально.
У некоторых лиц в период наблюдения возникает активация процесса (появление клинической симптоматики, повышение активности АлАТ и др.), и при гистологическом исследовании через 9-10 лет у них обнаруживаются признаки цирроза печени.
Диагностика Острого вирусного гепатита С:
Особенности диагностики. HCV РНК может быть обнаружена в крови через 1-3 нед после инфицирования. Анти-HCV выявляются с помощью иммуноферментного анализа (ИФА) лишь у 50-70 % больных при появлении симптомов и достигают 90 % спустя 3 мес. Через 2-8 нед о поражении печени свидетельствует повышение уровня аланинами-нотрансферазы (АлАТ). При биохимическом исследовании выявляется гипербилирубинемия и повышение активности АлАТ иногда в 10-30 раз выше нормы. Гиперферментемия может сохраняться и после исчезновения HCV RNA. Специфическими маркерами в диагностике ОВГС являются HCVAb, обнаруживаемые в ИФА современными тест-системами начиная со 2-3-й недели болезни. Для выявления ложнопози-тивных образцов целесообразно использование иммуноблота в качестве подтверждающего теста. Большое значение имеет определена HCV RNA с помощью ПЦР в различных биологических субстратах сыворотка крови, лимфоциты, ткань печени и др.) для определения активности репликативного процесса и оценки результатов интерферонотерапии. После перенесенного острого вирусного гепатита С HCVAb сыворотке крови сохраняются длительно, иногда в течение 10-15 лет, однако они не обладают защитными свойствами.
Таким образом, для верификации HCV-инфекции используют несколько типов диагностических тестов:
- Иммуноферментный анализ (ИФА) - для скрининга и постановки предварительного диагноза HCV-инфекции в группах высокого риска.
- Анализ методом рекомбинантного иммуноблоттинга (РИБА) - для выявления ложноположительных результатов исследования методом ИФА у бессимптомных больных, доноров крови и у лиц с низким риском развития инфекций.
- Методы выявления HCV RNA (молекулярные методы анализа):
- для подтверждения инфекции:
- у больных с положительным результатом ИФА и неясным результатом РИБА;
- у больных с отрицательным результатом ИФА и подозрением на острый гепатит;
- у больных с гепатитом неустановленной этиологии;
- у больных с большой вероятностью ложноотрицательных результатов анализов на антитела;
- в целях подтверждения виремии у больных ХВГС;
- для определения генотипа и продолжительности лечения.
Лечение Острого вирусного гепатита С:
Особенности лечения ОВГС. Так как самоизлечение острого вирусного гепатита С происходит всего лишь в 10-15 % случаев, а течение болезни у большинства больных легкое, то терапия должна быть направлена на профилактику хронизации процесса.
Заболевание имеет неблагоприятный прогноз, так как исходом болезни у 80 % переболевших является развитие хронического гепатита С. Серьезность прогноза связана с возможностью развития первичной гепатоцеллюлярной карциномы.
К каким докторам следует обращаться если у Вас Острый вирусный гепатит С:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Острого вирусного гепатита С, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Что такое реактивный артрит (РеА)
В настоящее время реактивным артритом считается негнойное воспаление суставов, развивающееся не позднее, чем через 6 – 8 недель после перенесенной урогенитальной, кишечной или носоглоточной инфекции. Код по МКБ-10 М02.
Болеют чаще молодые мужчины в возрасте 17 – 40 лет после перенесенных половых инфекций (женщины болеют значительно реже). У детей, подростков, а также лиц любого возраста и пола реактивный артрит может развиваться после перенесенных кишечных инфекций, а также инфекций носоглотки.
Распространенность РеА в нашей стране среди взрослых около 43 на 100000 населения, среди детей - 99, среди подростков - 172. Заболеваемость растет, что во многом связано с генетической предрасположенностью, бессимптомным течением инфекций и несвоевременным назначением адекватного лечения.
Выделяют также синдром Рейтера, развивающийся после перенесенной урогенитальной инфекции и проявляющийся в виде трех основных симптомов: артрита, конъюнктивита и уретрита.
Причины заболевания
Основными причинами реактивного артрита являются перенесенная инфекция и генетическая предрасположенность. К инфекциям, способным вызывать РеА, относятся:
- урогенитальная форма РеА – хлимидиоз, уреаплазмоз, микоплазмоз;
- кишечная форма РеА – шигенеллез (дизентерия), сальмонеллез, иерсиниоз, кишечная инфекция, вызванная кишечной палочкой;
- носоглоточная форма – перенесенные носоглоточные инфекции, вызванные стафилококковой, стрептококковой и др. инфекцией.
Перенесенная инфекция является триггером (пусковым фактором), запускающим цепь иммуно-аллергических и воспалительных реакций. Происходит это преимущественно у генетически предрасположенных лиц, имеющих в организме антиген HLA–B27, вызывающий дисбаланс в иммунной системе, что приводит к усиленному образованию простагландинов и цитокинов – биологически активных веществ, вызывающих воспаление.
Длительный воспалительный процесс поддерживается также не полностью удаленными инфекционными возбудителями и появлением антител к ним. Особенно длительно протекают реактивные артриты, вызванные урогенитальной инфекцией (хламидиями, микоплазмами, уреаплазмами), внедряющейся в клетки и сохраняющей жизнеспособность в течение длительного времени. Сбои в иммунной системе вызывают аллергические и аутоиммунные (с аллергией на собственные ткани организма) процессы, также поддерживающие длительное воспаление.
Симптомы реактивного артрита
Независимо от причины заболевания, реактивный артрит развивается одинаково. К моменту появления первых симптомов реактивного артрита все проявления триггерной инфекции заканчиваются или протекают незаметно.
![Симптомы реактивного артрита]()
Боль, отек и покраснение над пораженным суставом - одни из первых симптомов реактивного артрита
Первые признаки РеА
Заболевание начинается через 3 – 30 дней (иногда больше) после перенесенной инфекции остро с повышения температуры тела, головной боли, недомогания, появления воспалительного процесса в суставах. Поражаются чаще один или несколько асимметрично расположенных суставов нижних конечностей. Чаще всего это коленный, голеностопный и суставы пальцев стоп.
Явные симптомы
Реактивный артрит может протекать в виде:
- острого воспалительного процесса – до 3-х месяцев;
- подострого – в течение 3 – 6 месяцев;
- затяжного – 6 – 12 месяцев;
- хронического – более 12 месяцев;
- рецидивирующего – с рецидивами и ремиссиями.
РеА урогенитального происхождения часто сочетается с длительно протекающим уретритом у мужчин или цервицитом у женщин, а также с поражением глаз (синдром Рейтера). Поражение глаз может протекать в виде небольшого конъюнктивита, но в некоторых случаях поражаются и более глубокие оболочки глаза.
Иногда при реактивном артрите появляются псориазоподобные высыпания на коже, ладонях и подошвах, а также похожие на псориатические поражения ногтей. На слизистой полости рта появляются безболезненные эрозии. Возможно также увеличение лимфатических узлов в паховой области.
Опасные симптомы
Наиболее опасным является реактивный артрит, связанный с урогенитальной инфекцией. Эта форма заболевания склонна к длительному рецидивирующему течению с последующим формированием ревматоидоподобного течения. Поэтому очень важно своевременно проводить адекватное лечение артрита.
Чем опасно заболевание
Опасность реактивного артрита в том, что он может перейти в длительно протекающее хроническое рецидивирующее заболевание с трудом поддающееся лечению.
Стадии РеА
Воспалительный процесс в суставах протекает в несколько стадий:
- начальная – при остром начале появляются общие симптомы: лихорадка, головная боль, недомогание, а также воспаление, отечность и болезненность суставов; вначале чаще поражаются голеностопные суставы и суставы 1-го пальца стопы;
- развернутая - асимметричное поражение суставов ног (снизу вверх), начиная от голеностопных суставов до коленных; появляются боли в нижней части спины, связанные с поражением суставов позвоночника, кожные высыпания, эрозии на слизистых, увеличение лимфоузлов; при синдроме Рейтера – конъюнктивиты и уретриты;
- завершающая – при кишечной и носоглоточной форме реактивного артрита воспалительный процесс заканчивается через 3 месяца выздоровлением; при подостром течении процесс может длиться до 6 месяцев и также заканчиваться выздоровлением; урогенитальная форма РеА часто протекает хронически.
Возможные осложнения
![Хронический реактивный артрит]()
Хронический реактивный артрит может стать причиной хромоты
Реактивный артрит нужно начинать лечить как можно раньше.
Длительный воспалительный процесс может привести к появлению хронических болей, особенно, в области пятки, стопы и пальцев ног, что приведет к хромоте.
При длительном хроническом течении синдрома Рейтера возможно поражение зрительного нерва и слепота, а также к поражение репродуктивной системы и бесплодие.
Что делать при обострении
Если воспалительный процесс принял хроническое рецидивирующее течение, то необходимо проводить длительное лечение под контролем врача. При появлении первых признаков рецидива реактивного артрита следует:
- ограничить двигательную активность;
- принять лекарство из группы НПВП (нестероидных противовоспалительных препаратов) – Диклофенак, Ибупрофен, Мелоксикам; таблетку любого средства можно принять внутрь, а наружно нанести на область пораженного сустава крем, гель или мазь с тем же составом;
- срочно обратиться к лечащему врачу за назначением адекватного лечения.
Возможная локализация воспаления
При кишечной и урогенитальной формах реактивного артрита чаще поражаются суставы нижних конечностей. При носоглоточной форме – суставы верхних конечностей и височно-челюстной сустав.
Артрит нижних конечностей
Поражение нижних конечностей преимущественно начинается с больших пальцев ног и поднимается вверх (симптом лестницы), асимметрично поражая вышележащие суставы. При реактивном артрите воспаляются от одного до пяти суставов:
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Артрит верхних конечностей
Локализация реактивного артрита в суставах верхних конечностей встречается гораздо реже. В основном это происходит при заболеваниях носоглотки и стоматологических инфекционно-воспалительных процессах.
Чаще всего при РеА поражаются суставы:
- локтевой – локоть отекает, краснеет, становится болезненным, рука с трудом сгибается и разгибается;
- лучезапястный с поражением связок и сухожилий кисти – боли в суставе передаются на кисть; сильная боль не позволяет сжимать и разжимать кисть, удерживать в ней предметы;
- плечевой – поражается редко, характерна отечность и болезненность.
Височно-челюстной артрит
![Виды реактивного артрита по локализации]()
Реактивнй артрит поражает суставы нижних и верхних конечностей, височно-челюстные суставы
Триггером являются инфекции носоглотки, уха и полости рта. Характерна небольшая припухлость, покраснение и отечность в области развития реактивного артрита. При открытии рта наблюдается небольшая асимметричность, может нарушаться и становиться болезненным процесс жевания. Заболевание протекает остро или подостро, хорошо лечится, прогноз благоприятный.
Диагностика
Диагностика реактивного артрита включает в себя выявление характерных проявлений заболевания и подтверждение диагноза следующими исследованиями:
- Лабораторная диагностика:
- общеклинические анализы крови и мочи – данные исследования выявляют наличие воспалительного процесса, анемии;
- биохимические исследования крови – общий белок и белковые фракции, наличие С-реактивного белка (признак воспалительной реакции);
- иммунологические исследования – ревматоидный фактор, антитела к циклическим цитруллинированным пептидам для исключения ревматоидного артрита; маркеры системной красной волчанки;
- выявление антигена HLA-B27 путем исследования крови методом ПЦР (полимеразной цепной реакции), позволяющим выявить мельчайшие частицы ДНК этого белка;
- выявление урогенитальных, кишечных инфекций и очагов носоглоточных инфекций с помощью микроскопических, микробиологических (посев на питательные среды), иммунологических исследований;
- для исключения гнойного артрита иногда исследуется синовиальная жидкость.
- Рентгенография суставов, в процессе которой выявляется степень их поражения.
- УЗИ – позволяет выявить изменения в околосуставных тканях.
- Артроскопия – исследование внутренней суставной поверхности с помощью оптической аппаратуры. При РеА применяется редко.
Лечение реактивного артрита
Вылечить реактивный артрит может только врач после проведенного обследования и с учетом его результатов. Основные принципы лечения реактивного артрита:
- устранение воспаления и болей в суставах;
- подавление инфекционно-аллергического и аутоиммунного процессов;
- устранение триггерной инфекции.
Проводятся следующие виды лечения реактивного артрита:
- медикаментозное;
- немедикаментозное;
- с использованием народных средств.
Медикаментозная терапия
Хруст в суставах - когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Лечение реактивного артрита начинается с устранения воспаления, отека и болей. С этой целью больным назначают лекарственные препараты группы НПВП. К наиболее эффективным лекарствам относятся Диклофенак, Ацеклофенак, Ибупрофен и другие в виде инъекций, таблеток или наружно (гели, мази).
При выраженном отеке и воспалении не устраняющимися лекарствами группы НПВС, назначают глюкокортикоидные гормоны. Их назначают курсами в виде таблеток внутрь (Преднизолон), в виде пульс-терапии - коротких интенсивных курсов внутривенно капельно (Метилпреднизолон), а также путем введения в сустав или в околосуставные ткани (Гидрокортизон, Дипроспан).
Если появляется риск перехода в хроническое течение, назначают базисную терапию – лекарственные препараты, подавляющие иммунные реакции: Сульфасалазин, Метотрексат, Азатиоприн и др. Назначаются также биологические агенты – биологически активные вещества (антитела, цитокины и др.), принимающие участие в иммунных реакциях (Мабтера).
При триггерных урогенитальных инфекциях обязательно назначают длительный курс антибактериальной терапии: антибиотики из группы макролидов (Кларитромицин), тетрациклинов (Доксициклин) или фторхинолонов (Ципрофлоксацин) на протяжении месяца и более.
При кишечных инфекциях антибактериальная терапия считается нецелесообразной. При носоглоточных и стоматологических инфекциях решение о назначении антибиотиков принимается врачом индивидуально.
![Лечение артрита]()
Лекарства для лечения реактивного артрита
Немедикаментозное лечение
К немедикаментозным методам лечения относятся:
- Диета. Специальной диеты нет, но учитывая аллергический компонент заболевания, из рациона исключаются продукты, вызывающие аллергию (яйца, орехи, цитрусовые, красные и оранжевые овощи и фрукты и др.), острые приправы, жареные, консервированные, копченые блюда, сладости и сдоба.
- Физиотерапевтические процедуры. В остром периоде для устранения отека и болей назначают электрофорез с Гидрокортизоном, а затем лазеро-, магнитотерапию. На стадии восстановления рекомендуется санаторно-курортное лечение с проведением бальнео- и грязелечения.
- Курсы рефлексотерапии. – стимуляция регенеративных способностей организма путем введения собственной плазмы пациента, обогащенной тромбоцитами.
- Лечебная гимнастика и массаж – проводятся после устранения острого воспалительного процесса.
Народные средства
Лечение реактивного артрита народными средствами часто включается в состав комплексного лечения для усиления эффективности лекарств и снижения лекарственной нагрузки на организм пациента. Народные средства подбираются для каждого больного индивидуально в зависимости от характера течения заболевания.
Подход к лечению заболевания в нашей клинике
При поступлении в клинику пациента с симптомами реактивного артрита перед назначением комплексного лечения проводится обязательное всестороннее обследование. Одновременно пациенту проводятся экстренные процедуры для устранения воспаления и боли. Это медикаментозное лечение, иглоукалывание, физиопроцедуры и др. После обследование назначается комплексное лечение, в состав которого входят:
- современные западные способы лечения с применением новейших препаратов, лечебных схем и немедикаментозных методов, направленных на устранение симптомов реактивного артрита;
- традиционные восточные методы лечения, направленные на восстановление здоровья всего организма, в том числе функции суставов.
Общие клинические рекомендации
При остром и подостром течении РеА после проведения курса лечения пациент должен находиться под наблюдением ревматолога в течение полугода с проведением клинического и лабораторного контроля раз в 3 месяца.
При хроническом течении заболевания диспансерное наблюдение более длительное с назначением курсов противорецидивной терапии до появления состояния стойкой ремиссии.
После перенесенного заболевания рекомендуется избегать тяжелых физических нагрузок и силовых видов спорта. Для восстановления функции суставов хорошо подойдут занятия плаванием.
Лицам, имеющим генетическую предрасположенность (наличие антигена HLA–B27) к реактивному артриту, рекомендуется иметь одного проверенного полового партнера.
Острый артрит – что это такое
Это воспалительный процесс в суставной полости, протекающий с ярко выраженными симптомами. Если воспаление развивается в одном суставе, то носит название моноартрита, в двух - трех – олигоартрита, при множественном поражении - полиартрита.
Заболевание может развиваться в любом возрасте у мужчин и женщин. Отдельные его виды чаще поражают женщин (ревматоидный артрит) или мужчин (реактивный артрит). Код по Международной классификации болезней 10-го пересмотра (МКБ10) М13.9 (другие неуточненные артриты).
Большинство острых артритов заканчиваются полным выздоровлением. Но некоторые виды после окончания острого периода переходят в хроническую форму и продолжают медленно прогрессировать с разрушением хрящевой ткани. Любой нелеченый артрит также может принять хроническое течение с чередованием обострений и ремиссий и постепенной утратой суставной функции.
Причины острого артрита
Причины развития данной патологии могут быть разными:
- Травма. При закрытой травме поврежденные клетки реагируют выделением провоспалительных (поддерживающих воспаление) веществ. Это приводит в развитию асептического (без инфицирования) серозного (негнойного) воспаления сустава. Чаще всего травмируется колено.
- Проникновение в суставную полость инфекционных возбудителей. Инфекция может попадать в сустав при открытых травмах, из расположенных рядом гнойников или из отдаленных очагов инфекции. Все инфекционные возбудители делятся на:
- неспецифические – в основном это представители условно-патогенной микрофлоры, обитающие на соприкасающихся с внешней средой поверхностях тела – коже и слизистых; при определенных условиях они становятся патогенными (золотистый стафилококк, стрептококк, пневмококк и др.); эти возбудители могут вызывать, как серозные, так и гнойные острые артриты;
- специфические – сустав инфицируется при какой-то общей инфекции – бруцеллезе, туберкулезе, гонорее и др.
- Инфекционно-аллергические процессы – с развитием аллергической реакции на инфекцию или на токсические продукты, выделяемые инфекционными возбудителями (реактивный артрит).
- Аутоаллергии. Заболевание начинается после попадания в организм инфекции, развития на нее аллергии, после чего потом происходит сбой в работе иммунной системы и развитие аллергии на собственные суставные ткани (ревматоидный артрит).
- На фоне общего заболевания - острый артрит развивается на фоне псориатического, подагрического.
Предрасполагающие факторы, способствующие развитию заболевания: профессиональная деятельность, связанная с тяжелыми физическими перегрузками или частыми травмами (спортсмены, грузчики), переохлаждения, малоподвижный образ жизни в сочетании с лишней массой тела. Для инфекционно-аллергических и аутоаллергических артритов основным предрасполагающим фактором является отягощенная наследственность (аналогичные заболевания у близких родственников).
Симптомы острого артрита
Острый артрит имеет характерные симптомы, поэтому его трудно с чем-то спутать.
Первые признаки
Начальные симптомы острого артрита: повышение температуры тела, недомогание, слабость, головная боль. При серозном воспалении эти симптомы могут быть выражены незначительно, при гнойном – ярко. Кожа над пораженной областью отекает, краснеет, становится горячей на ощупь. Болевой сидром выражен, особенно, если процесс гнойный. Ограничение подвижности из-за боли. При поражении височно-нижнечелюстного сустава появляются боли в нижней челюсти и нарушение жевания.
![Симптомы острого артрита]()
Боли в суставах и покраснения кожного покрова - основные симптомы острого артрита
Явные симптомы
Все симптомы нарастают, больной сустав неподвижен из-за боли. Нарастает отечность и покраснение околосуставных тканей. При скоплении в суставной полости большого объема воспалительной жидкости (экссудата) у проводящего обследование врача появляется ощущение движения жидкости под пальцами (флюктуации). При отсутствии медицинской помощи появляется риск развития серьезных осложнений.
Опасные симптомы
За медицинской помощью следует обращаться, если появились следующие симптомы:
- лихорадка в сочетании с отеком, покраснением и болезненностью сустава;
- боль, припухлость и покраснение в одном или нескольких суставах;
- появление вышеперечисленных симптомов через несколько дней после травмы или резкое внезапное обострение всех симптомов, которые ранее были значительно менее выражены;
- сильная суставная боль в суставе, препятствующая сгибанию и разгибанию конечности;
- боли в нижней челюсти и нарушение процесса жевания.
Чем опасно заболевание
Асептический воспалительный процесс может пройти самостоятельно, но, если присоединится инфекция, возможно тяжелое течение заболевания с многочисленными осложнениями и деформацией сустава.
Стадии острого артрита
Стадии острого серозного неосложненного артрита:
- Начальная – воспаление и отек синовиальной оболочки, скопление в суставной полости серозного содержимого. Кожа над суставом отекает, краснеет, появляется боль (от умеренной до сильной);
- Развернутая – нарастание всех признаков воспаления без значительного разрушения тканей сустава. Но на клеточном уровне разрушения имеются. Боли нарастают, конечность сгибается с трудом;
- Восстановительная - постепенное стихание острого воспаления и риск разрастания внутри сустава соединительной ткани, что приведет к нарушению суставной функции. Поэтому очень важно правильное проведение реабилитации.
Стадии острого гнойного артрита:
- Начальная – в суставной полости появляется гной, пока еще не разрушающий сустав. Симптомы: высокая температура, отечность и болезненность, больно пошевелить конечностью. На рентгенографии выявляется расширение суставной щели из-за нарастающего объема гноя. Прилегающие ткани могут быть не изменены, но иногда вокруг сустава образуются гнойники, при этом состояние больного резко ухудшается.
- Развернутая – разрушаются мягкие ткани внутри сустава: синовиальная оболочка, связки, сухожилия мышц. Конечность неподвижна из-за сильнейших болей. Эта стадия может протекать, как с поражением, так и без поражения околосуставных тканей.
- Деструктивная – разрушается хрящевое покрытие сустава и расположенная под ним кость. На рентгенограмме просматривается очаговое разрушение хряща и кости, сужение суставной щели. Деструкция может протекать без проникновения гноя в окружающие ткани, с образованием абсцессов и флегмон, а также с прорывом гноя на поверхность тела и образованием свищей.
- Конечная – при своевременно начатом лечении можно остановить гнойный воспалительный процесс на любой стадии. В зависимости от того, насколько далеко зашло разрушение сустава, возможно полное выздоровление или частичное нарушение функции сустава.
Функция в значительной степени может быть восстановлена при проведении реабилитационных мероприятий. При отсутствии лечения развивается полная неподвижность сустава (анкилоз).
Возможные осложнения
Любые артриты опасны. А гнойный артрит – это еще и риск для жизни больного. При отсутствии адекватное лечения возможны следующие осложнения:
- развитие стойких нарушений суставной функции с его неподвижностью и инвалидизацией;
- переход острого воспаления в хроническое с обострениями артрита и постепенным разрушением суставных тканей;
- тяжелые гнойные местные (абсцессы, флегмоны) и общие (сепсис) осложнения с угрозой жизни больного.
![Осложнения острого артрита]()
Распространенное осложнение острого артрита - нарушение суставной функции
Первая помощь больному при осложнении
- принять обезболивающее (Анальгин, Пенталгин, Найз – если повышена температура, то эти лекарства подействуют и как жаропонижающее) и успокоительное (настой валерианы или пустырника, Валокордин);
- нанести на больной сустав любую обезболивающую мазь или гель - Диклофенак, Пенталгин и др.
- вызвать врача на дом; если очень высокая температура, то лучше вызвать скорую помощь;
- лечь и принять положение, максимально уменьшающее боль.
При подозрении на гнойный артрит врач направит вас в хирургическое отделение больницы. Не отказывайтесь от госпитализации – на кону может стоять не только ваше здоровье, но и жизнь.
Клинические формы острого артрита
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Каждый вид артрита имеет как общие с остальными видами клинические симптомы, так и собственные отличительные особенности.
Травматический острый артрит
Даже при небольших травмах и перегрузках нарушается работа клеток синовиальной оболочки сустава, в ответ они вырабатывают активные действующие вещества (простагландины, цитокины), поддерживающие воспаление. Чаще всего при закрытых травмах артрит имеет асептический характер и проявляется в виде небольшой припухлости и болезненности сустава. Но в суставную полость может попасть инфекция. Это происходит при открытых ранах или с током крови из отдаленных очагов инфекции, например, из ЛОР-органов (тонзиллиты, гаймориты), кариозных зубов и др., что становится причиной развития острого неспецифического артрита, в том числе гнойного.
Асептическое воспаление может пройти самостоятельно без последствий, но иногда при этом все же остаются изменения, приводящие к нарушению функции сустава. Поэтому заболевание необходимо лечить под контролем врача с последующим проведением реабилитации.
Острый гнойный артрит (неспецифический)
Присоединение неспецифической (патогенной и условно-патогенной - постоянно обитающей на поверхности тела человека) инфекции к любому виду артрита проявляется ухудшением общего состояния. Артрит может иметь серозный или гнойный характер. При серозном (негнойном) слегка повышается температура тела, усиливается покраснение и отек околосуставных тканей. При назначении антибактериальной терапии заболевание заканчивается полным выздоровлением. Если не лечить, то в результате процесс может переходить в гнойный.
Гнойный артрит – это тяжелое общее заболевание, сопровождающееся высокой лихорадкой, ознобом, головной болью, недомоганием. Одновременно появляется покраснение и отечность тканей над суставом с сильной болью и невозможностью движения в конечности.
Заболевание требует экстренной госпитализации в хирургическое отделение больницы с последующей длительной реабилитацией в амбулаторных условиях.
Острый инфекционный артрит (специфический)
Инфекционные специфические артриты протекают по-разному, в зависимости от вызвавшего его возбудителя. Так, гонорейный артрит протекает остро, с лихорадкой, покраснением и отеком сустава. Остро протекают вирусные артриты (при парвовирусной инфекции, хронических гепатитах, краснухе), но клиническое течение их доброкачественное, заканчивающееся, как правило, благоприятным исходом.
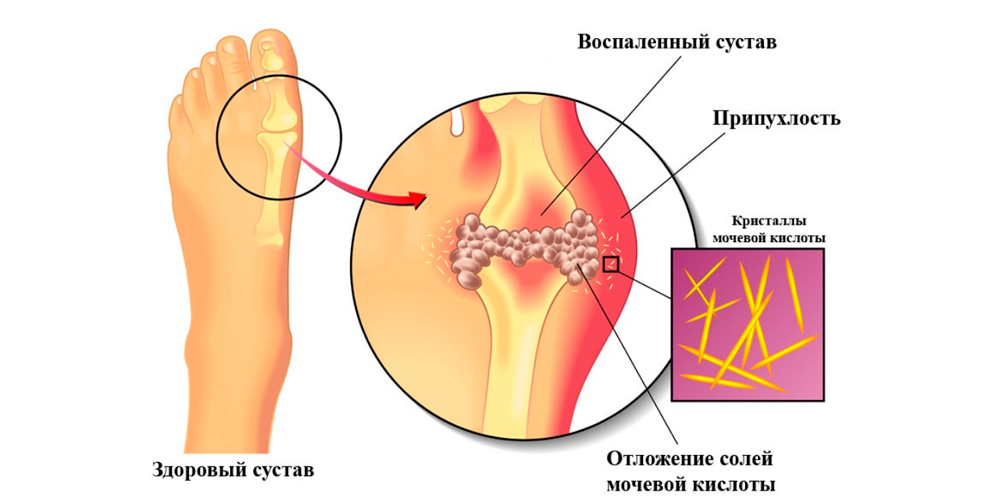
Острый подагрический артрит
![Острый подагрический артрит]()
Острый подагрический артрит стопы
Причиной подагры является повышенное содержание солей мочевой кислоты в крови и скопление ее кристаллов в суставных и околосуставных тканях, вызывающее раздражение и воспаление. Приступы подагры всегда протекают остро. Внезапно появляется сильнейшая боль в одном или нескольких суставах. Над пораженным суставом появляются резкий отек и выраженное покраснение тканей. Боли очень сильные, но через некоторое время все проходит без каких-либо последствий. Повторный приступ может появиться через несколько месяцев или даже лет.
После первого же приступа острого подагрического артрита необходимо обратиться к врачу (лучше сразу к ревматологу), провести обследование и придерживаться всех рекомендаций специалиста, иначе со временем нарушаются суставные функции.
Острый реактивный артрит
Этот вид артрита развивается через 1 – 1,5 месяца после перенесенной мочеполовой, кишечной или ЛОР-инфекции. Воспаление имеет серозный (негнойный) характер с асимметричным поражением нескольких суставов, в том числе, коленного и нижней челюсти. Имеется склонность к рецидивированию и появлению хронических болей. Поэтому очень важно вовремя выявить и пролечить инфекцию, а также провести реабилитационные мероприятия.
Острый ревматоидный артрит
Заболевание обычно протекает хронически и начинается постепенно. Но иногда встречаются и острые воспалительные процессы с резким отеком и покраснением пораженных тканей, сильными болями и нарушением движений. И если при медленном незаметном начале чаще поражаются мелкие суставы кисти и стопы, то при остром артрите обычно происходит симметричное поражение одного – двух крупных суставов.
Острый ревматоидный артрит – это негнойный процесс, но боли могут быть очень сильными. В дальнейшем присоединяется поражение мелких суставчиков и процесс протекает с характерными для заболевания проявлениями, может часто обостряться. Чем раньше больной обращается за медицинской помощью, тем больше у него шансов на сохранение функции суставов.
Острый ревматический артрит
Поражение суставов при ревматизме может возникнуть через 1 – 2 недели после перенесенной инфекции (обычно стрептококковой). Клинически ревматический артрит проявляется небольшим повышением температуры, недомоганием, слабостью, покраснением и отечностью в нескольких симметричных суставах. Боли могут иметь летучий характер. Через некоторое время все эти симптомы полностью исчезают, может оставаться лишь незначительная болезненность в суставах. Но это вовсе не значит, что наступило выздоровление: второй этап – поражения сердца, они гораздо более тяжелые.
Ревматический артрит очень опасен именно осложнениями со стороны сердца, поэтому требует немедленной медицинской помощи, длительного лечения и соблюдения рекомендаций врача.
В настоящее время реактивный артрит (артропатия) является одним из наиболее частых ревматологических диагнозов. Обычно реактивным считают артрит, который не удовлетворяет диагностическим критериям ревматоидного или подагрического артрита и не сопровождается специфической для системных ревматических заболеваний внесуставной симптоматикой. Реактивный артрит представляет собой группу заболеваний, которые характеризуются однотипным поражением опорно-двигательного аппарата.
Будучи не самым тяжелым, но, безусловно, одним из наиболее распространенных ревматических заболеваний, реактивный артрит порождает неоднозначность мнений специалистов и существенные различия в подходах к его лечению. Поэтому освещение проблемы реактивного артрита целесообразно начать с определения его нозологической сущности.
Согласно Международной классификации болезней и проблем, связанных со здоровьем, 10-го пересмотра (МКБ-10, 1992), выделяют группу реактивных артропатий, при которых микробное инфицирование организма установлено, но в суставе не выявлены ни микроорганизмы, ни антигены.
Классификация реактивных артритов:
М02 Реактивные артропатии
М02.0 Артропатия, сопровождающая кишечный шунт
М02.1 Постдизентерийная артропатия
М02.2 Постиммунизационная артропатия
М02.3 Болезнь Рейтера
М02.8 Другие реактивные артропатии
М02.9 Реактивная артропатия неуточненнаяВ отношении данного раздела МКБ следует заметить:
- артропатия кишечного шунта и постдизентерийная артропатия встречаются редко, при этом клинические признаки поражения кишечника (или данные анамнеза) упрощают постановку диагноза;
- постиммунизационной артропатии присуща четкая хронологическая связь с предшествующей иммунизацией (введением сывороток, вакцин, G-глобулинов, интерферонов);
- выделение рубрик М02.8 и М02.9 (другие реактивные артропатии и неуточненные реактивные артропатии) являлось вполне оправданным на момент принятия МКБ-10, когда возможности лабораторной верификации этиологических агентов реактивного артрита были существенно меньшими, чем сегодня.Что провоцирует / Причины Реактивного артрита (артропатии):
Причина реактивного артрита неизвестна. Предположительно, в основе реактивного артрита лежит генетически детерминированная аномалия иммунной системы (заболевание в 50 раз чаще диагностируется у носителей антигена гистосовместимости HLA-B27), которая реализуется при инфицировании некоторыми микроорганизмами.
Патогенез (что происходит?) во время Реактивного артрита (артропатии):
Патогенетические механизмы реактивного артрита неизвестны, хотя очевидно вовлечение иммунного ответа на микроорганизмы урогенитального тракта. Полагают, что развитие иммунокомплексного синовита обусловлено чрезмерным иммунным ответом макроорганизма на микробные антигены, находящиеся вне полости сустава, с формированием иммунных комплексов, которые откладываются в синовиальной оболочке.
Роль хламидийной урогенитальной инфекции в развитии реактивного артрита. Реактивный артрит чаще всего ассоциирован с хламидийной (Chlamydia trachomatis) урогенитальной инфекцией.
Ureaplasma urealyticum встречается нечасто и только в редких случаях может быть причиной реактивного артрита.
Причинная роль других патогенов и комменсалов половых путей возможна, но для ее оценки в настоящее время не имеется достаточного количества данных.
Урогенитальная инфекция, вызываемая микроорганизмом Chlamydia trachomatis (серотипы D, K), – наиболее распространенная в европейских странах бактериальная инфекция, передающаяся половым путем, встречающаяся как у мужчин, так и у женщин. Бессимптомная инфекция особенно характерна для женщин (до 80% случаев) и часто остается нераспознанной, приводя к заражению половых партнеров и отдаленным неблагоприятным последствиям.
Действие на хламидию антибактериального препарата ведет к прекращению конденсации РТ в ЭТ. Следствием влияния антибиотиков, особенно β-лактамов, является образование не делящихся, но жизнеспособных персистирующих телец. Их особенностью является резкое снижение метаболизма, определяющее устойчивость к антибактериальным препаратам. Для персистентов характерна слабая экспрессия главного белка наружной мембраны – ключевого антигена, стимулирующего иммунный ответ. Как следствие – у лиц с предрасполагающим генотипом возможно развитие аутоиммунной реакции, в частности синдрома Рейтера.
Помимо фенотипической устойчивости у хламидии выявлена устойчивость, связанная с мутацией генов. В настоящее время описаны макролидустойчивые (устойчивые ко всем макролидам) и множественноустойчивые штаммы C. trachomatis. Показано, что если микроорганизм имеет моноаллельное расположение генов резистентности, прекращение воздействия антибиотика ведет к быстрой реверсии мутантного генотипа к дикому состоянию. Следует отметить, что генотипическая резистентность встречается реже, чем фенотипическая, и также способствует неэффективности терапии и персистенции хламидий.
Симптомы Реактивного артрита (артропатии):
Симптомы реактивного артрита может включать:
- характерный суставной синдром;
- клинику урогенитальной инфекции;
- внесуставные поражения (кожи и слизистых оболочек);
- поражения позвоночника (обычно сакроилеит);
- висцеральные поражения;
- системную воспалительную реакцию.Суставной синдром (обязательное проявление заболевания) характеризуется:
– асимметричным олигоартритом (воспалением 2-3 суставов или суставных групп) с поражением суставов ног (коленных, голеностопных, плюснефаланговых и межфаланговых) и тендовагинитом (ахиллобурситом);
– началом первого эпизода артрита в период до 30 дней после полового контакта, со средним интервалом в 14 дней между появлением урогенитальных симптомов и артритом;
– болью и ригидностью с отеком или без него в области прикрепления мышц, сухожилий и связок, особенно ахиллова сухожилия и плантарной фасции, к пяточной кости, что часто ведет к затруднениям при ходьбе.Клинические признаки артрита.
1. Боль в суставе/суставах:
- ощущается во всем суставе;
- связана с движениями и суточным ритмом (при любых движениях, усиливается в покое и ночью);
- сопряжена с амплитудой движений в суставе (при движениях во всех плоскостях, нарастающая с увеличением амплитуды движений);
- обычно тупая, ноющая, выкручивающая.2. Скованность – субъективное ощущение препятствия движению, которое, как правило, наиболее выражено сразу после пробуждения, периода отдыха или неактивности. Скованность обусловлена нарушением оттока жидкости из воспаленного сустава в покое, уменьшается или проходит при возобновлении движений в суставе. Продолжительность и выраженность скованности отражают степень местного воспаления.
3. Припухлость – преходящее увеличение в размерах и изменение контура сустава, обусловленные как накоплением экссудата в полости сустава, так и отеком периартикулярных тканей. Наиболее отчетливо припухлость выявляется на разгибательных (тыльных) поверхностях локтевых и лучезапястных суставов, на кисти, коленных и голеностопных суставах и стопе.
4. Повышение температуры суставов также является признаком воспаления. Определяется проведением тыльной стороной ладони по поверхности сустава.
5. Болезненность сустава при пальпации подтверждает, что боль в суставе обусловлена именно его поражением, а не является отраженной.
Рентгенологические признаки артрита на ранней стадии: околосуставный остеопороз (основной признак), периартикулярный отек мягких тканей, возможно расширение суставной щели (в мелких суставах).
Клиника урогенитальной инфекции
Признаки и симптомы урогенитальной инфекции обусловлены главным образом цервицитом и уретритом, а также их осложнениями.У женщин симптомами урогенитальной инфекции примерно в 30% случаев являются:
- слизисто-гнойный цервицит;
- гнойные выделения из влагалища;
- боль в нижней части живота;
- посткоитальное или межменструальное кровотечение;
- дизурия;
- признаки воспалительного заболевания органов малого таза, хроническая боль в области органов малого таза.У мужчин примерно в 75% случаев урогенитальная инфекция сопровождается следующими симптомами:
- выделениями из уретры;
- дизурией;
- признаками эпидидимита или простатита.Симптомы, характерные как для мужчин, так и для женщин:
- аноректальные выделения и дискомфорт;
- конъюнктивит.Внесуставные поражения
1. Раздражение глаз с краснотой или без нее, фотофобия или ослабление зрительной активности (конъюнктивит) имеют место у 20-25% больных с реактивным артритом, ирит менее распространен и выявляется только у 2-11% пациентов. Редко могут наблюдаться изъязвления роговицы и кератит, описаны оптический неврит и задний увеит.
2. Псориазиформные высыпания в виде типичных бляшек или каплевидный псориаз отмечаются у 12,5% больных; дистрофия ногтей – у 6-12%; типичные псориатические очаги на половых органах (кольцевидный баланит или вульвит) – у 14-40%; географический язык – примерно у 16%; пустулезный псориаз на подошвах стоп (кератодерма бленноррагическая) – у 33%. Последняя иногда встречается на ладонях рук. Стоматит и изъязвления полости рта выявляются примерно у 10% пациентов.Поражения позвоночника
Боль в нижней части спины и ригидность типичны для дебюта заболевания, признаки сакроилеита (положительные симптомы Кушелевского) наблюдаются у 10% пациентов. При этом рентгенологические признаки одностороннего сакроилеита выявляются примерно у половины больных.Висцеральные поражения
1. Патология почек (протеинурия, микрогематурия и асептическая лейкоцитурия) наблюдается в 50% случаев и обычно бессимптомна. Гломерулонефрит и IgA-нефропатия встречаются редко.
2. Ишемические очаги в сердце почти всегда бессимптомны, возможны тахикардия и изредка перикардит, а также поражение аортального клапана. Нарушения ЭКГ, в том числе задержка проводимости, регистрируются у 5-14% пациентов.
3. Редкие проявления включают поражения нервной системы (менингоэнцефалит и периферические параличи).Системная воспалительная реакция
Системные симптомы недомогания, усталости, потеря веса и лихорадка встречаются примерно у 10% пациентов. Практические у всех больных в клиническом анализе крови повышена скорость оседания эритроцитов (СОЭ).Клиническое течение и прогноз
1. У большинства лиц болезнь носит самоограничивающийся характер со средней продолжительностью первого эпизода артрита 4-6 мес. Осложнения реактивного артрита возникают главным образом вследствие агрессивного артрита и наиболее вероятны, если пациент имеет ген HLA-B27.
2. Примерно у 50% больных наблюдаются рецидивы артрита через различные интервалы времени.
3. Хронификация заболевания с персистированием симптомов в течение более одного года отмечается примерно у 17% пациентов.
4. Эрозивное поражение суставов особенно характерно для малых суставов стопы. Примерно у 12% больных развиваются деформации стопы, однако тяжелая деформация встречается редко.
5. При отсутствии лечения или рецидивирующем характере острый передний увеит может привести к быстрому образованию катаракты.Диагностика Реактивного артрита (артропатии):
Диагностические исследования при реактивном артрите:
- клинический анализ крови (выявление повышения СОЭ);
- клинический анализ мочи (определение патологии почек и уретрита);
- исследование первой порции мочи (для подтверждения уретрита);
- культуральный урогенитальный тест (выявление этиологического агента);
- функциональные тесты почек и печени;
- выявление НLA-B27;
- рентген пораженных и крестцово-подвздошных суставов;
- ЭКГ;
- эхокардиограмма;
- офтальмологический осмотр (при поражении глаз);
- тесты на исключение других ревматических болезней (определение ревматоидного фактора [ревматоидный артрит] и мочевой кислоты в сыворотке крови [подагра]).Диагностика реактивного артрита основывается на следующих критериях:
1. Типичное поражение суставов (периферическое, асимметричное, олигоартикулярное, нижних конечностей, особенно коленных и голеностопных суставов).
2. Верификация возбудителя:
- во входных воротах (соскоб из уретры);
- специфические антитела в крови в достоверных титрах;
- субстрат возбудителя посредством полимеразной цепной реакции или специфических моноклональных антител.
3. Наличие HLA-B27 антигена.
4. Типичный анамнез (уретрит) и/или клинические проявления урогенитальной инфекции.
Для постановки окончательного диагноза реактивного артрита достаточно наличия первых двух критериев, критерии 3 и 4 являются вспомогательными.Лечение Реактивного артрита (артропатии):
Лечение реактивного артрита проводится по двум направлениям:
1. Антибактериальная терапия.
2. Терапия суставного синдрома.Антибактериальная терапия реактивного артрита:
- Продолжительность лечения составляет 7 дней.
- Больные хламидийной инфекцией должны быть обследованы на наличие других инфекций, передающихся половым путем.
- Рекомендуется воздерживаться от половых контактов в течение 7 дней после завершения 7-дневного курса лечения, а также до тех пор, пока все половые партнеры пациента не пройдут соответствующий курс лечения.Рекомендованные схемы:
- Азитромицин в дозе 1,0 г перорально однократно (эффективная концентрация препарата в крови и тканях сохраняется 7-10 сут) или
- Доксициклин по 100 мг перорально 2 раза в день в течение 7 сутАльтернативные схемы (эквивалентные):
- Эритромицин по 500 мг перорально 4 раза в день в течение 7 сут, или
- Офлоксацин по 200 мг перорально 2 раза в день на протяжении 7 сут, или
- Рокситромицин по 150 мг перорально 2 раза в день в течение 7 сут, или
- Кларитромицин по 250 мг перорально 2 раза в день на протяжении 7 сутДополнительные препараты:
- Амоксициллин по 500 мг перорально 3 раза в день в течение 7 сут или
- Джозамицин по 750 мг перорально 2 раза в день на протяжении 7 сут
Эритромицин менее эффективен, чем азитромицин или доксициклин, а его побочные действия на желудочно-кишечный тракт часто вынуждают пациентов отказываться от такой схемы лечения.Рокситромицин и кларитромицин являются альтернативными макролидными антибиотиками с высокой концентрацией в тканях и переносятся пациентами лучше, так как более благоприятны с точки зрения побочных действий.
Офлоксацин сходен по эффективности с доксициклином и азитромицином, но более дорогостоящий и не имеет преимущества в дозировке. Другие хинолоны недостаточно эффективны против хламидийной инфекции.
Доксициклин и офлоксацин противопоказаны беременным женщинам.
Джозамицин в Украине назначают относительно редко (соответственно, меньше вероятность нечувствительности микробного агента к препарату).
Джозамицин и амоксициллин можно назначать беременным.Ни одна из приведенных схем не является высокоэффективной, поэтому рекомендуется повторное лабораторное тестирование через 3 нед после завершения терапии. При положительных результатах тестирования или возобновлении урогенитальной симптоматики – повторный курс лечения со сменой антибиотика.
Терапия суставного синдрома
Вопрос о том, влияет ли краткосрочный курс лечения антибиотиками острой урогенитальной инфекции на течение артрита при реактивном артрите, остается противоречивым. Долгосрочная (3 месяца) антибактериальная терапия не оказывает влияние на течение артрита. Поэтому лечение суставного синдрома при реактивном артрите проводится нестероидными противовоспалительными препаратами (НПВП), глюкокортикоидами (ГКК), а также базисными средствами.Выбор препаратов и доз диктуется степенью воспалительной активности заболевания.
При умеренном болевом синдроме, отсутствии системной воспалительной реакции (общего недомогания, усталости, потери веса и лихорадки), умеренном повышении СОЭ (в пределах 30 мм/ч) назначают НПВП и локальные введения ГКК. Определенного препарата выбора не существует, целесообразно дополнительное применение топических средств, содержащих НПВП. При воспалении коленного или голеностопного суставов возможны внутрисуставные введения ГКК. Для внутрисуставного введения предпочтительны наиболее мощные ГКК, такие как дексаметазон или комбинированный препарат бетаметазона пролонгированного действия Дипроспан. В зависимости от размеров и степени воспаления в сустав вводят 1-2 мл этих средств. При ахиллобурсите показана инъекционная (подкожная) инфильтрация пяточной области ГКК. При воспалении мелких суставов стопы эффективна аппликация димексида с дексаметазоном.При выраженном болевом синдроме, наличии системной воспалительной реакции и значительном повышении СОЭ (> 30 мм/ч) вместо НПВП системно назначают ГКК, препаратами выбора являются метилпреднизолон и бетаметазон. Данные средства принимают в дозе 40-60 мг/сут преднизолонового эквивалента, разделенной на 2 приема (утренний и дневной), в течение 5-7 дней, с последующим ее снижением до отмены препарата по мере устранения местных и общих воспалительных проявлений. На фоне системного приема ГКК проводится их локальное применение по показаниям.
Одновременно с системным использованием ГКК назначают базисный препарат.Исторически для лечения реактивного артрита применяли сульфасалазин, соли золота, Д-пеницилламин и азатиоприн. В настоящее время наиболее подходящим базисным препаратом в терапии реактивного артрита следует считать метотрексат.
Преимуществами метотрексата перед другими базисными средствами являются:
- быстрое развитие максимального терапевтического эффекта (4-12 нед с момента назначения);
- выраженное противовоспалительное действие;
- прогнозируемость наиболее частых (гематологических) из наиболее серьезных побочных эффектов;
- возможность выявления побочных эффектов на доклинической стадии при адекватном лабораторном мониторинге пациента;
- минимальная стоимость лечения (метотрексат наиболее недорогостоящий из всех базисных препаратов).Метотрексат назначают в дозе 7,5-25 мг/нед. Препарат принимают по 2,5 мг с интервалом 12 ч за 30-40 мин до еды (при приеме на полный желудок возможна тошнота). Таким образом, если пациенту назначена доза 20 мг/нед, то, начиная прием в понедельник утром, он завершает его в четверг вечером. Затем следует перерыв по воскресенье включительно, и в следующий понедельник прием метотрексата возобновляется. Чем выше недельная доза метотрексата, тем быстрее развивается максимальный терапевтический эффект. При плохой переносимости перорального приема препарата (тошноте) метотрексат вводят подкожно (всю недельную дозу однократно).
Продолжительность применения метотрексата при реактивном артрите определяется течением заболевания. Если на протяжении года лечения метотрексатом не возникало рецидивов артрита, то прием препарата можно прекращать. При этом пациент пожизненно остается под наблюдением ревматолога, поскольку нельзя исключить рецидива заболевания в случае повторного урогенитального инфицирования.
К каким докторам следует обращаться если у Вас Реактивный артрит (артропатия):
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Реактивного артрита (артропатии), ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также: