Инфицированная гематома послеоперационной раны
Обновлено: 25.04.2024
С синяками человек сталкивается на протяжении всей жизни. Они возникают в результате травм, медицинских вмешательств, косметических процедур. И хотя синяки - дело обычное , важно знать, как их правильно лечить, как в норме проходит процесс заживления, и какие симптомы должны насторожить. Читайте о лечении синяков на сайте Детралекс.
Есть ли разница между синяком и гематомой, когда прикладывать тепло, а когда холод - все самое главное о синяках.
Как появляются синяки
Причина любой гематомы – повреждение стенки кровеносного сосуда в результате переломов, вывихов, ушибов, хирургических и косметологических манипуляций.
Чем тяжелее травма и больше крови вытекает из сосуда, тем быстрее гематома появляется после травмы. Легкие синяки возникают через 24 часа после ушиба, средней тяжести – через 3-5 часов, тяжелые – через 1-2 часа. Тяжелые и обширные гематомы требуют хирургического лечения, средней тяжести – консервативного.
Жизненный цикл синяка:
1. Из поврежденного кровеносного сосуда кровь вытекает в окружающие ткани, образует полость. Свежая кровь красная, желеобразная, с багровыми сгустками. Поврежденное место краснеет, опухает и сильно болит.
2. Часа через 3-4 часа кровь сворачивается: синяк темнеет и становится черно-фиолетовым.
3. В течение 10-14 дней гемоглобин, который содержится в свернувшейся крови, распадается. Синяк меняет цвет: зеленеет, желтеет, бледнеет.
4. Тромбы растворяются, свернувшаяся кровь всасывается обратно в кровяное русло – боль и отек спадают.
Примерное время заживления синяка - 1.5-2 недели.
Факторы риска
Существуют обстоятельства, которые способствуют тому, что у человека синяки появляются чаще и заживают дольше:
· Хрупкость стенок сосудов. Там, где эластичный сосуд выдерживает несильный удар, хрупкий ломается – и появляется синяк. Ломкость сосудов возникает при дефиците некоторых витаминов и микроэлементов, атеросклерозе, сахарном диабете, плохой тренированности сосудов (как следствие малоподвижного образа жизни).
· Нарушения свертываемости крови: заболевания печени или прием препаратов, разжижающих кровь.
Какие синяки должны насторожить
Осложнения гематом
· При присоединении бактериальной инфекции гематома заполняется гнойным или серозным содержимым. Синяк не рассасывается, а уплотняется, боль и отек усиливаются. Развивается абсцесс. Абсцесс требует хирургического вмешательства: вскрытия, промывания, наложения повязки, назначения антибиотиков.
· Если гематома долго не рассасывается, начинается ее рубцевание и образование фиброзной ткани. Застарелая гематома сохраняет твердость, болезненность, может воспалиться.
Если синяк не проходит более двух недель, болит и становится плотнее - обратитесь к хирургу.
Как лечить синяки
· Первые 24 часа: остановить кровотечение
Необходимо как можно быстрее приложить сухой холод: он сузит сосуды, не даст вытечь большому количеству крови, уменьшит отек и боль. В домашних условиях можно взять что-то из морозилки и прикладывать через мягкую ткань на 5-10 минут с перерывами.
· Снять воспаление, боль и ускорить рассасывание
Следующий этап заживления – необходимо ускорить кровоток в месте ушиба. Можно аккуратно прикладывать сухое тепло (теплая ткань, например) с целью ускорения кровообращения. Одновременно необходимо начать использовать средства, которые способствуют заживлению синяков. Обратите внимание, что в первые два-три дня очень горячая ванна или душ могут усилить кровотечение и отек.
Народные методы
Народные средства немного облегчают состояние, но рассчитывать на серьезный терапевтический эффект не стоит.
Поваренная соль
Гипертонический (насыщенный) раствор соли снимает отек. Нужно растворить 1 столовую ложку соли в литре воды. Смочить мягкую ткань в растворе и прикладывать к синяку.
Капуста из холодильника может применяется как холодный компресс. Капустный лист рекомендуется размять, чтобы появился сок, и приложить к синяку. За счет выделившегося сока лист капусты действует как насыщенный раствор, поэтому снимает отек.
Аптечные средства от синяков
“Детрагель” содержит уникальную комбинацию трех действующих веществ: гепарин, эсцин и эссенциальные фосфолипиды. Эссенциальные фосфолипиды при нанесении формируют особые структуры – липосомы, которые способствуют быстрому проникновению гепарина и эсцина в кожу. Гепарин – природный антикоагулянт, он снижает вязкость крови и уменьшает воспаление. Эсцин укрепляет стенки сосудов и усиливает микроциркуляцию, помогая восстановлению поврежденных тканей.
Больше информации о “Детрагеле” вы найдете в видеоинструкции
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
1. Глухов А.А., Основы ухода за хирургическими больными. М.: ГЕОТАР-Медиа. – 2008.
4. Савельева М. И. Возможности трансдермальных систем доставки лекарственных средств, применяемых при хронических заболеваниях вен. Флебология. 2018;12(1): 40-49
5. В.Ю. Богачев с соавт. "Современная терапия хронических заболеваний вен нижних конечностей: в фокусе — трансдермальные флеботропные препараты. РМЖ, 2018 № 6 (II),61-65
6. Богачев В. Ю., Болдин Б. В., Туркин П. Ю., Лобанов В. Н. Местные препараты в лечении и снижении частоты развития нежелательных реакций после склеротерапии ретикулярных вен и телеангиэктазов. Ангиология и сосудистая хирургия. 2019. 25(4):102-7
Гематома мягких тканей – это полость, образовавшаяся в результате травмы и заполненная кровью или сгустками. Возникает при излитии крови в ткани из поврежденного сосуда. Представляет собой плотное или флуктуирующее опухолевидное образование, болезненное при пальпации, сопровождающееся отеком и изменением цвета кожи. При глубоком расположении проявляется нарушением формы и локальным увеличением объема пораженного участка. Патология диагностируется на основании жалоб, данных анамнеза и внешнего осмотра. В сомнительных случаях назначается ультрасонография. Лечение – местные консервативные мероприятия, в тяжелых случаях показано вскрытие, дренирование.
МКБ-10


Общие сведения
Гематома мягких тканей – распространенное патологическое состояние в современной травматологии. Может выявляться в области конечностей, лица или туловища, быть небольшой или обширной, располагаться подкожно, внутримышечно, подфасциально, под слизистой оболочкой. Мелкие поверхностные гематомы чаще обнаруживаются в области пальцев рук, обширные скопления крови – в зоне нижних конечностей (голени и бедра). Небольшие образования нередко рассасываются самостоятельно. При попадании инфекции наблюдается нагноение. Патология диагностируется у всех групп населения, отмечается некоторое преобладание людей с высоким уровнем физической активности (детей, молодых мужчин).
Причины
Гематомы могут обнаруживаться при любых видах травматических повреждений (автодорожных, производственных, падениях с высоты и пр.), но наиболее распространенной причиной их образования является бытовая травма. Патология обычно возникает после прямого удара при ушибе, может формироваться вследствие интенсивного сдавления, разрыва сосуда при переломах, вывихах и других повреждениях. Предрасполагающими факторами, увеличивающими вероятность развития данного состояния, являются заболевания, сопровождающиеся нарушениями со стороны свертывающей системы крови и повышенной хрупкостью сосудистой стенки.
Патогенез
Часть крови пропитывает ткани, поэтому в дальнейшем наблюдаются цикличные изменения цвета кожных покровов, обусловленные распадом эритроцитов с образованием гематоидина и гематосидерина. Вначале место повреждения становится багровым или багрово-синюшным, позже приобретает зеленоватый, а затем желтоватый оттенок. При глубоких гематомах цвет кожи может оставаться неизмененным.
В последующем гематома либо рассасывается, либо длительно сохраняется, претерпевая ряд последовательных изменений, завершающихся рубцеванием. При вскрытии свежих образований кровь алая, вязкая, густая, иногда желеобразная, что объясняется активностью факторов свертывания. Позже в полости обнаруживаются либо старые сгустки, либо темная жидкая лизированная кровь. При опорожнении застарелых гематом сгустки могут быть твердыми, образовывать цельную массу, плохо отделяться от окружающих тканей, что связано с начавшимся процессом рубцевания и перерождения в фиброзную ткань. Инфицированные полости заполнены серозным или гнойным содержимым.
Классификация
Систематизация осуществляется по нескольким признакам. Целью деления на группы является оценка тяжести патологии, выбор лечебной тактики, определение необходимости проведения хирургического вмешательства и наиболее вероятного прогноза. В клинической практике различают следующие виды гематом:

КТ ОГК. Гиперденсное скопление крови в толще мышечного массива грудной стенки справа, окруженное зоной отека.
Симптомы
Первыми проявлениями патологии становятся боль и местный отек. Характерным отличием гематомы от других травм мягких тканей на ранней стадии является более выраженная ограниченность припухлости, отсутствие постепенного перехода от отечных структур к неизмененным. В последующие часы отек начинает распространяться. Болезненность усиливается, движения ограничиваются из-за боли. Пациенты предъявляют жалобы на ощущение давления или напряжения в пораженной зоне. При поверхностном расположении гематомы кожа становится синюшно-багровой. При глубокой локализации полости может выявляться локальная гиперемия кожных покровов, иногда цвет кожи не изменяется.
При пальпации на начальном этапе флуктуация обычно отсутствует, определяется уплотнение и резкая болезненность. После формирования ограниченной полости, содержащей жидкую кровь, выявляется положительный симптом зыбления. Вначале пораженная область при ощупывании напряженная, после спадания отека плотность тканей может снижаться. При благоприятном течении припухлость постепенно уменьшается в размере и исчезает, при неблагоприятном – сохраняется в течение длительного времени, вызывает болезненность при движениях.
Осложнения
Основным возможным негативным последствием гематомы мягких тканей является ее нагноение с образованием абсцесса. Осложнение чаще обнаруживается при сопутствующих повреждениях кожных покровов. При попадании инфекционных агентов в полость образования болевой синдром усиливается, отмечается локальная гиперемия и гипертермия, присоединяются симптомы общей интоксикации. В отдельных случаях возможно распространение гнойного процесса с формированием флегмоны или развитием сепсиса.
Диагностика
Диагностика осуществляется врачом-травматологом. При отсутствии признаков поражения костей и суставов дополнительные исследования обычно не требуются, диагноз выставляется с учетом данных анамнеза (наличие свежей травмы с характерным механизмом), жалоб больного и результатов физикального обследования. При глубоко расположенных гематомах для оценки тяжести повреждения и дифференцировки с ушибом может назначаться УЗИ мягких тканей. При сопутствующем поражении твердых структур выполняется рентгенография соответствующего сегмента. Кроме ушиба дифференциальную диагностику иногда приходится проводить с переломами, надрывами связок и мышц, реже – с синдромом позиционного сдавления, острым миозитом, ишемией при тромбозе сосуда мелкого или среднего калибра и некоторыми другими состояниями, сопровождающимися плотным локальным отеком.

Лечение гематомы мягких тканей
Лечение обычно осуществляется амбулаторно, тактика определяется тяжестью процесса и временем с момента травмы. При свежих повреждениях конечности придают возвышенное положение, прикладывают холод (грелку с холодной водой, пакеты со льдом, завернутые в полотенце), накладывают давящую повязку для уменьшения кровотечения. После организации небольших образований назначают УВЧ, применяют теплые грелки для ускорения рассасывания. Небольшие поверхностно расположенные гематомы вскрывают в условиях травмпункта. При крупных и глубоких полостях, появлении признаков инфицирования показана госпитализация в травматологическое отделение, вскрытие и дренирование на фоне антибиотикотерапии. При неинфицированных гематомах после вскрытия рекомендовано тугое бинтование для устранения полости и ускорения заживления.
Прогноз и профилактика
Прогноз обычно благоприятный. Большинство гематом рассасывается самостоятельно в течение 2-3 недель. Средний срок нетрудоспособности после вскрытия полости составляет около 2 недель, исходом становится полное выздоровление. При отсутствии лечебных мероприятий возможно образование массива фиброзной ткани (рубца) с формированием внешнего дефекта. При наличии инфекции сроки лечения и прогноз могут колебаться, зависят от тяжести процесса. Профилактика включает предотвращение травм и раннее обращение за медицинской помощью при получении повреждений.
Послеоперационная серома – это скопление серозной жидкости в зоне шва, обусловленное травматизацией мягких тканей. Является осложнением хирургических вмешательств. Рассасывается самостоятельно либо принимает хроническое течение. Проявляется припухл остью в области шва, чувством распирания, неприятными ощущениями и эффектом переливания жидкости при перемене положения тела. При крупных серомах наблюдаются нарушение общего состояния, субфебрилитет. Патология может осложняться инфицированием, формированием некроза. Лечение – пункции или дренирование с активной аспирацией на фоне медикаментозной терапии. В отдельных случаях требуются повторные операции.
МКБ-10
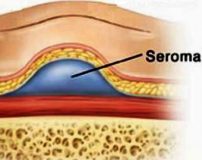


Общие сведения
Послеоперационная серома (серома шва) – распространенное осложнение раннего послеоперационного периода. Чаще всего встречается в общей хирургии, маммологии, онкологии и пластической хирургии. По различным данным, частота образования клинически значимых сером после операций, сопровождающихся значительной отслойкой мягких тканей, колеблется от 0,8% до 80% и более. Осложнение может развиваться у пациентов любого возраста и пола, чаще встречается у женщин средней и старшей возрастной группы.

Причины
Серома является полиэтиологическим состоянием, рассматривается как осложнение обширных хирургических вмешательств. Некоторые специалисты придерживаются мнения, что скопление жидкости в проекции послеоперационной раны нельзя считать осложнением, поскольку оно представляет собой нормальный процесс заживления в фазе экссудации.
В подтверждение своей точки зрения ученые приводят данные ультразвуковых исследований, согласно которым послеоперационные серомы (в том числе – клинически незначимые) обнаруживаются у 100% пациентов. Основными провоцирующими факторами образования крупных сером, требующих проведения активных лечебных мероприятий, являются:
- значительная отслойка жировой клетчатки;
- большая раневая поверхность;
- грубые хирургические манипуляции с тканями (многочисленные разрезы, захват раздавливающим инструментом и пр.);
- чрезмерное использование коагуляции;
- большая толщина подкожной жировой клетчатки (более 5 см).
К числу предрасполагающих условий относят индивидуальные особенности организма, нарушения иммунитета, сахарный диабет и хронические соматические заболевания, негативно влияющие на процесс заживления раны. Чаще всего послеоперационные серомы образуются после абдоминопластики, герниопластики, маммопластики, мастэктомии, аппендэктомии, холецистэктомии. При использовании имплантатов имеет значение раздражение окружающих тканей и развитие асептического воспаления вследствие контакта с эндопротезом.
Патогенез
Существуют различные точки зрения на патогенез сером. Согласно наиболее популярной, обширные разрезы, отслойка мягкотканных структур, раздавливание или прижигание тканей и другие факторы вызывают значительные повреждения мелких лимфатических сосудов. Лимфатические сосуды тромбируются медленнее кровеносных, в результате лимфа долгое время изливается в ткани. На этапе экссудации жидкая часть крови выходит за пределы кровеносных сосудов, что увеличивает количество жидкости в тканях.
В полостях, возникших в области послеоперационной раны, скапливается соломенно-желтая жидкость, содержащая макрофаги, тучные клетки, лейкоциты и белковые фракции. В норме эта жидкость асептическая. При попадании микроорганизмов возможно нагноение с формированием абсцесса. Крупные скопления жидкости оказывают давление на окружающие ткани, нарушают кровоснабжение, вследствие чего могут образовываться участки некроза по краю швов.
Классификация
В клинической практике используют классификацию, в основе которой лежит необходимость и тактика лечения патологии. Согласно этой систематизации выделяют три группы послеоперационных сером:
- 1 группа. Асимптоматические образования, не требующие проведения лечебных мероприятий.
- 2 группа. Симптоматические серомы, для устранения которых достаточно пункций или активного дренирования.
- 3 группа. Симптоматические скопления жидкости, требующие проведения повторной операции.

Симптомы послеоперационной серомы
Маленькие образования не вызывают неприятных ощущений и нарушений общего состояния. Единственными признаками серомы являются припухлость и положительный симптом флюктуации в области послеоперационных швов. Иногда пациенты отмечают ощущение переливания жидкости во время изменения положения тела. Гиперемия кожи в зоне швов обычно отсутствует.
Больные с крупными серомами жалуются на неинтенсивную тянущую боль, чувство давления или распирания, которые усиливаются в положении стоя. В проекции швов выявляется валикообразная флюктуирующая припухлость. Длина припухлости обычно совпадает с длиной шва, ширина может варьироваться от 2-3 до 10 и более сантиметров. Возможны локальная гиперемия, слабость, утомляемость, повышение температуры тела до субфебрильных цифр.
Осложнения
Наиболее серьезным осложнением является нагноение серомы. При большом количестве жидкости формируются крупные абсцессы. Возможно расплавление подлежащих тканей с развитием перитонита. У некоторых больных развивается сепсис. Некрозы при серомах, как правило, протекают более благоприятно, захватывают небольшие участки тканей в области швов. Хронические серомы ухудшают качество жизни, существенно увеличивают период нетрудоспособности после операций.
Диагностика
Обычно серомы развиваются в период стационарного послеоперационного лечения, поэтому диагноз выставляется лечащим врачом. Диагностика базируется на данных объективного осмотра, при необходимости назначаются дополнительные исследования. Программа обследования может включать:
- Физикальный осмотр. В пользу серомы свидетельствует наличие ограниченного выбухания тканей в сочетании с положительным симптомом флюктуации. При отсутствии инфицирования гиперемия не выявляется или незначительная, пальпация малоболезненна. При инфицировании кожа багрово-синюшная, ощупывание резко болезненно, определяется плотный отек окружающих тканей.
- УЗИ мягких тканей. Показано для подтверждения диагноза при сомнительном симптоме флюктуации, для уточнения размеров крупных сером на этапе подготовки к хирургическому вмешательству. Свидетельствует о наличии полости, заполненной жидкостью.
- Лабораторные анализы. Для изучения характера содержимого серомы проводят цитологическое исследование. При подозрении на инфицирование выполняют бакпосев жидкости для определения возбудителя, назначают общий анализ крови для оценки выраженности воспаления.

Лечение послеоперационной серомы
Лечение осуществляется в стационарных условиях. При крупных образованиях, отсутствии признаков рассасывания показана комплексная терапия, включающая в себя консервативные и оперативные мероприятия.
Консервативная терапия
Целью консервативного лечения является снижение вероятности инфицирования, устранение асептического воспаления, уменьшение количества жидкости. Применяются медикаменты следующих групп.
- Антибиотики. При отсутствии нагноения пациентам для профилактики назначают препараты широкого спектра действия внутримышечно. При появлении признаков инфицирования план антибиотикотерапии корректируют с учетом чувствительности возбудителя.
- НВПС. Нестероидные противовоспалительные средства уменьшают проявления воспаления и количество жидкости, выделяющейся в просвет полости послеоперационной серомы. Возможно внутримышечное введение или пероральный прием.
- Глюкокортикоиды. Гормональные препараты устраняют асептическое воспаление, блокируют образование жидкости. Медикаменты вводят в полость серомы после удаления жидкости.
Хирургическое лечение
Тактика хирургического лечения определяется размерами серомы, эффективностью лечебных мероприятий на предыдущих стадиях. При неосложненных серомах возможны следующие варианты:
- Пункции. Наиболее простой способ удаления жидкости. Выполняется 1 раз в несколько дней, для полного излечения обычно требуется 3-7 пункций.
- Активная аспирация. При неэффективности пункций, значительном объеме серомы в полость образования устанавливают дренаж с устройством для активной аспирации.
- Реконструктивные операции. Показаны при упорном хроническом течении сером, отсутствии результата после лечения более щадящими способами.
При нагноившихся серомах производится вскрытие, дренирование гнойной полости. При образовании участков некроза проводят перевязки до отторжения струпа и полного заживления раны. Все хирургические методы применяют на фоне консервативной терапии.
Прогноз
Прогноз в большинстве случаев благоприятный. Небольшие серомы нередко рассасываются самостоятельно в течение 1-2 недель. Эффективность пункций при серомах на фоне плановых пластических и абдоминальных операций составляет около 90%. Реконструктивные вмешательства требуются редко. Процент нагноений незначительный, осложнение чаще развивается после экстренных операций, при наличии сопутствующей патологии, излишнем весе.
Профилактика
Профилактические мероприятия включают тщательную оценку риска хирургических вмешательств, детальное предоперационное обследование, соблюдение техники проведения операций. Хирургам необходимо воздерживаться от слишком широких разрезов, грубых манипуляций с тканями, чрезмерного использования коагулятора.
2. Клинический случай длительной лимфорреи, возникшей после радикальной мастэктомии/ Ивашков В.Ю., Соболевский В.А.// Поволжский онкологический вестник – 2015.
3. Проблемы профилактики раневых осложнений у больных с послеоперационными вентральными грыжами/ Постников Д.Г., Павленко В.В. и др.// Медицина и образование в Сибири - №3 – 2015.
На сервисе СпросиВрача доступна консультация хирурга онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте,Марсель!
Рекомендую.Вам выполнить УЗИ.
Раз дискрмфорт есть- надо выяснять причину- игнориповать не стоит
Елена, спасибо за ответ.
Вы знаете, этот синячок даже на синяк то не похож, это просто как будто вена проступает, и когда есть , а когда и нет, супруга например вообще не замечает. А что может показать узи?

УХИ может показать: нет ди жидкостного коллектора( гематомы, серомы), как с оит имплант, нет ли отека мягких тканей- хорошее подспорье зирургу в диагностическом поиске

Здравствуйте, Марсель !
По Вашему описанию не исключается у Вас наличие серомы !
Это не опасно , но требует внимания :
- ПРОВЕСТИ УЗИ ПАХОВОЙ ОБЛАСТИ ;
- ОСМОТРЕТЬСЯ С РЕЗУДЬТАТОМ УЗИ ОЧНО , ХИРУРГОМ !
Удачи Вам !

Здравствуйте.
Времени после операции прошло немного.
В этом периоде что может быть?
Это могут болеть и спайки (рубцовая ткань которая формируется после любой операции) которые во время физической нагрузки растягиваются, некоторые рвутся; может быть и осумкованная гематома (небольших размеров конечно); может и серома; а может и формируется лигатурный инфильтрат (аллергическая реакция организма на лигатуры, сетку).
Поэтому УЗИ рубца и окружающих тканей пройти не помешает и конечно очно показаться хирургу. Для контроля так сказать.
Ну а дальше по ситуации.
Поймите правильно, я не собираюсь Вас запугивать. Но иметь хотя бы представление что и зачем - надо.
Здоровья Вам.
Андрей Сергеевич, спасибо за ответ.приложил фотографии, посмотрите пож.Иногда хожу ровно и ничего приходьбе и движениях не беспокоит, иногда есть дискомфорт.
Скажу , что шов всегда был сухой , после первой же перевязки.не сочился никогда.Что скажете по фотографиям?Спасибо

Фото посмотрел.
Пока визуально ничего такого не вижу.
Можете не спешить и подождать с УЗИ. Но если уже достало, то сделайте все как написал выше.
Что делать до и после операции, чтобы синяков было меньше, и они исчезли быстрее.
Синяки после операции появляются обязательно, потому что даже при малотравматичном вмешательстве врач повреждает сосуды. Кровь вытекает и скапливается под кожей или внутри мышц – поврежденное место опухает, краснеет и болит. Через 3-4 часа кровь сворачивается и синяк становится черно-фиолетового цвета. По мере разрушения эритроцитов (красные кровяные тельца) цвет синяка меняется от темного до желто-зеленого (1). Со временем содержимое синяка всасывается обратно в кровяное русло – отек и боль проходят, кожа приобретает свой обычный цвет.
Что можно сделать перед хирургическим вмешательством
Исключите факторы, которые влияют на свертываемость крови:
1. Обязательно сообщите врачу, какие лекарственные препараты и БАДы принимаете, в какой дозировке и как давно. Например, добавки, содержащие экстракты зеленого чая, грейпфрута, чеснока или некоторые витамины могут изменять показатели свертываемости крови. (2)
2. За неделю или несколько дней до операции может понадобиться прекратить прием лекарств, снижающих вязкость крови (прямые антикоагулянты) [6]. При необходимости, специалист может порекомендовать перейти на другой класс препаратов.
3. За две недели до операции исключите алкоголь. Если курите, постарайтесь уменьшить количество сигарет. Никотин повышает свертываемость крови, что способствует тромбообразованию.
Что можно сделать после хирургического вмешательства
После операции постарайтесь, насколько возможно, уменьшить отек:
1. Холодный компресс – прикладывайте грелку со льдом через мягкую ткань (например, полотенце) в течение первых 2-х суток (3).
2. Через два дня начинайте аккуратно массировать место отека и применять лекарственные гели и мази.
Количество и размер синяков зависят от мастерства хирурга, особенностей тканей и состояния системы гемостаза пациента.
Чем обрабатывать синяки после операции
В норме через неделю-две синяк бледнеет, припухлость спадает, боль проходит. Но после хирургического вмешательства могут появиться осложнения: отек увеличивается, болезненность нарастает, поврежденное место становится горячим и твердым на ощупь. В тяжелых случаях присоединяется инфекция и развивается гнойный абсцесс.
Для благополучного заживления послеоперационных ран хирурги рекомендуют использовать наружные средства, которые способствуют рассасыванию содержимого гематом и обладают противовоспалительным действием.
Что важно помнить о синяках после операции
1. Сообщите врачу о приеме любых добавок и лекарств до операции.
2. Прикладывайте холодные компрессы в первые 48 часов после операции.
3. Наносите на синяки гель с антикоагулянтами.
4. Если отек и боль через неделю не уменьшились – обратитесь к врачу.
Узнайте больше о синяках в нашей статье "Не простые синяки"
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
1. Мерзликин Н.В., Бражникова Н.А., Клиническая хирургия. Учебник для медицинских вузов. — Томск: Сибирский государственный медицинский университет, 2008. — 432 с.: ил..
2. Мишинькин П.Н., Неганова А.Ю., Конспект лекций по общей хирургии. T8/RUGRAM, 2020
3. Корнилова Н.В., Травматология и ортопедия.
4. Инструкция по медицинскому применению лекарственного препарата Детрагель® ЛП-001044
Читайте также:

