История болезни с циррозом печени вирусной этиологии
Обновлено: 12.05.2024
Цель лекции – опираясь на полученные знания поставить диагноз цирроза печени, провести дифференциальный диагноз, сформулировать диагноз и назначить схему лечения конкретного больного.
План лекции
Определение цирроза печени
Эпидемиология цирроза печени
Этиология и патогенез цирроза печени
Клиническая картина цирроза печени
Лабораторная и инструментальная диагностика цирроза печени
Диагностические критерии цирроза печени
Дифференциальный диагноз цирроза печени
Классификация цирроза печени
Лечение цирроза печени
Прогноз при циррозе печени.
Клинический случай:
Больной М., 52 лет обратился в поликлинику с жалобами на тяжесть и дискомфорт в правом подреберье без четкой связи с приемом пищи, общую слабость, быструю утомляемость, выраженное вздутие живота.
Из анамнеза известно, что больной работает слесарем, часто употребляет алкоголь, однако отрицает злоупотребление. До настоящего времени считал себя здоровым человеком, к врачам не обращался. Ухудшение состояния в течение месяца после Новогодних праздников.
При осмотре состояние относительно удовлетворительное, рост 185 см, вес 76 кг. Кожные покровы смуглые, склеры желтушные. На коже груди единичные сосудистые звездочки, контрактура Дюпюитрена больше выражена слева. Отеков ног нет. В легких дыхание жесткое, хрипы не выслушиваются. Тоны сердца ясные, ритмичные. ЧСС 90 уд/мин. АД 120 и 70 мм рт.ст. Язык влажный, обложен белым налетом у корня. Живот вздут. При пальпации болезненный в эпигастрии, правом подреберье, окружность живота 89 см. Печень перкуторно увеличена, выступает из-под реберной дуги на 3 см по среднеключичной линии справа. Край печени заострен, уплотнен, чувствителен при пальпации. Селезенка перкуторно увеличена – 160х100 мм, не пальпируется. Поколачивание по поясничной области безболезненно с обеих сторон.
В анализах крови обращало внимание снижение Hb до 105 г/л, Er. 3,5 Т/л, L - 3,8 т Г/л, Trb - 126 Г/л, СОЭ 15 мм/ч. АСТ 86 ед/л, АЛТ 58 ед/л, ГГТ 140 ед/л, ЩФ – 280 ед/л, ХЭ 4533 ед/л, общий билирубин 29,0 ммоль/л, альбумин – 35%. Тимоловая проба 10 ед. Маркеры вирусных гепатитов В и С отрицательные.
При УЗИ органов брюшной полости выявлено увеличение печени и селезенки, расширение печеночной и селезеночной вен, небольшое количество свободной жидкости в брюшной полости.
Больному был выставлен предварительный диагноз цирроза печени, вероятно алкогольной этиологии.
ОПРЕДЕЛЕНИЕ
Цирроз печени (ЦП) — это прогрессирующее диффузное заболевание, характеризующееся поражением гепатоцитов, их функциональной недостаточностью, фиброзом и трансформацией нормальной структуры печени с образованием узлов-регенератов.
Цирроз печени является конечной стадией ряда хронических заболеваний печени.
ЭПИДЕМИОЛОГИЯ
Цирроз печени занимает первое место среди причин смертности от болезней органов пищеварения (исключая опухоли).
Распространенность – 2-3% (на основании данных аутопсии).
Наблюдается в 2 раза чаще у мужчин старше 40 лет по сравнению с общей популяцией.
Наиболее частыми причинами развития цирроза печени выступают следующие заболевания и состояния:
Вирусные гепатиты (В, С, D).
Алкоголь. Почти всегда развитию алкогольного цирроза предшествует постоянное употребление алкоголя в течение более 10 лет. Риск поражения печени достоверно увеличивается при употреблении 40-80 г чистого этанола в день в течение не менее 5 лет. Женщины более склонны к развитию цирроза печени, чем мужчины.
Иммунные нарушения: аутоиммунный гепатит, первичный билиарный цирроз печени.
Заболевания жёлчных путей: внепеченочная обструкция жёлчных путей, первичный склерозирующий холангит, холангиопатии у детей.
Болезни обмена веществ: гемохроматоз, недостаточность a-1 антитрипсина, болезнь Вильсона-Коновалова, муковисцидоз (кистозный фиброз), галактоземия, гликогенозы, наследственная тирозинемия, наследственная непереносимость фруктозы, абеталипопротеинемия, порфирии.
Нарушение венозного оттока из печени: синдром Бадда-Киари, веноокклюзионная болезнь, тяжёлая правожелудочковая сердечная недостаточность.
Разные причины: саркоидоз, неалкогольный стеатогепатит, гипервитаминоз А.
Приблизительно у 10—35 % больных этиология остаётся неясна.
Обратим внимание, что в приведенном случае истории болезни у больного наиболее вероятной причиной развития заболевания является злоупотребление алкоголем.
Время, необходимое для развития фиброза печени, в значительной степени зависит от этиологического фактора. Часто цирроз развивается медленно: алкогольный цирроз печени формируется за 10-12 лет злоупотребления алкоголем, вирусные циррозы печени формируются через 20-25 лет после инфицирования. Наиболее быстрые темпы развития цирроза печени (несколько месяцев) отмечены у пациентов с билиарной обструкцией опухолевой этиологии и у новорождённых с атрезией желчевыводящих протоков.
Патогенез ЦП
Для рассмотрения патогенеза развития цирроза печени целесообразно вспомнить структуру печеночной дольки. Между рядами гепатоцитов проходят кровеносные капилляры и желчные проточки. Кровеносные капилляры являются разветвлениями ветвей воротной вены и печеночной артерии. Капилляры впадают в центральную вену, несущую кровь в печеночные вены. Стенки кровеносных капилляров выстланы эндотелиоцитами и звездчатыми ретикулоэндотелиоцитами (клетками Купфера). Капилляры окружены узкими перикапиллярными пространствами (пространства Диссе), заполненными плазмой; они способствуют транскапиллярному обмену. Дольки отделены одна от другой соединительнотканными прослойками — междольковой соединительной тканью (так называемые портальные поля), в которой проходят междольковые вены (ветви воротной вены), междольковые артерии (ветви печеночной артерии) и междольковые желчные протоки, в которые впадают желчные проточки (печеночная триада).

Клетки Ито (синонимы: звёздчатая клетка печени, жирозапасающая клетка, липоцит). Находятся они в перисинусоидальном пространстве печеночной дольки способные функционировать в спокойном и активированном состоянии. Активированные клетки Ито играют главную роль в фиброгенезе— формировании рубцовой ткани при повреждениях печени. В неповрежденной печени, звёздчатые клетки находятся в спокойном состоянии. Другой отличительной чертой клеток является присутствие в их цитоплазме запасов витамина А (ретиноида) в форме жировых капель.

Выделяют следующие этапы патогенеза цирроза:
Действие этиологических факторов: цитопатогенное действие вирусов, иммунные механизмы, влияние гепатотоксичных цитокинов, хемокинов, прооксидантов, эйкозоноидов, ацетальдегида, железа, продуктов перекисного окисления липидов.
Активизация функции клеток Ито, что приводит к избыточному разрастанию соединительной ткани в пространствах Диссе и перицеллюлярному фиброзу печени.
Нарушение кровоснабжения паренхимы печени за счёт капилляризации синусоидов и уменьшения сосудистого русла с развитием ишемических некрозов гепатоцитов.
Активация иммунных механизмов цитолиза гепатоцитов.
При мостовидном некрозе гепатоцитов в зону поражения стягиваются Т-лимфоциты, которые активизируют клетки Ито, приобретающие фибробластоподобные свойства: синтезируют коллаген I типа, что и ведёт в итоге к фиброзу. Кроме того, микроскопически в печёночной паренхиме образуются ложные дольки, не имеющие центральной вены.
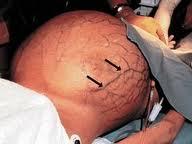
Развивается портальная гипертензия — повышение давления в системе портальной вены, обусловленное обструкцией внутри- или внепечёночных портальных сосудов. Это приводит к появлению портокавального шунтирования крови, спленомегалии и асцита.
Со спленомегалией связаны тромбоцитопения (усиленное депонирование тромбоцитов в селезёнке), лейкопения, а также анемия вследствие повышенного гемолиза эритроцитов.
Патогенез асцита при циррозе печени представлен на следующей схеме:

Четкой зависимости частоты асцита от формы цирроза печени не выявлено, асцит наблюдался в далеко зашедшей стадии одинаково часто при всех циррозах. Асцит приводит к ограничению подвижности диафрагмы, гастроэзофагальному рефлюксу с пептическими эрозиями, язвами и кровотечениями из варикозно-расширенных вен пищевода, брюшным грыжам, бактериальному перитониту, гепаторенальному синдрому.
Нарушение венозного оттока приводит к отеку слизистой оболочки кишечника, нарушению процессов всасывания и развитию экссудативной энтеропатии.
У больных циррозом печени часто наблюдаются гепатогенные энцефалопатии за счет выпадения детоксикационной функции печени.
Нарушение свёртываемости крови: геморрагический синдром смешанного типа (снижение синтеза факторов свертывания крови + тромбоцитопения).
Анемия также чаще носит смешанный характер:
- макроцитарная В12 - дефицитная анемия развивается за счет нарушения белковосинтетической функции печени;
- микроцитарная железодефицитная анемия - вследствие кровотечений из варикозно - расширенных вен пищевода или желудка;
- нормоцитарная анемия развивается при явлениях гиперспленизма.
Особенности патогенеза отдельных видов цирроза печени:
Алкогольный цирроз печени
Важнейший фактор — некроз гепатоцитов, обусловленный прямым токсическим действием алкоголя, а также аутоиммунными процессами.
Вирусный цирроз печени.
Важным фактором является сенсибилизация иммуноцитов к собственным тканям организма. Основной мишенью аутоиммунной реакции является печёночный липопротеид.
Застойный цирроз печени.
Некроз гепатоцитов связан с гипоксией и венозным застоем.
Первичный билиарный цирроз печени.
Основное место принадлежит генетическим нарушениям иммунорегуляции. Вначале происходит разрушение билиарного эпителия с последующим некрозом сегментов канальцев, а позднее — их пролиферация, что сопровождается нарушениями экскреции жёлчи. Стадии процесса следующие:
хронический негнойный деструктивный холангит;
дуктулярная пролиферация с деструкцией жёлчных канальцев;
рубцевание и уменьшение жёлчных канальцев;
крупноузловой цирроз с холестазом.
Клинические проявления зависит от стадии ЦП.
Боли в области печени, эпигастрии, по всему животу (растяжение глиссоновой капсулы, некроз).
Желудочно-кишечная диспепсия: тошнота, рвота, тяжесть в животе, метеоризм, расстройство стула.
Общая слабость, быстрая утомляемость.
Лихорадка неправильного типа (сопутствует некрозу печеночных клеток или присоединению инфекционных осложнений).
Кровоточивость десен, носовые кровотечения, массивные кровотечения из расширенных вен пищевода.
Кожный зуд – характерен для холестаза особенно при билиарном циррозе печени.
Вспомним, что жалобы, предъявляемые нашим больным были весьма характерными: тяжесть и дискомфорт в правом подреберье без четкой связи с приемом пищи, общая слабость, быстрая утомляемость, выраженное вздутие живота.
Объективные признаки при ЦП
1. Истощение, атрофия мышц (дефицит белка).
2. Кожные покровы серые или субиктеричные, слизистые желтушные.

3.Язык малиновый, лакированный, губы красные, эритема в области скуловых костей, ладоней:


6. Желтуха, следы расчесов.


гинекомастия у мужчин, нарушение оволосения, гипогонадизм.

Увеличение печени и селезенки.
Клинические особенности ЦП в зависимости от этиологии:
При вирусной этиологии ЦП преобладают признаки печено-клеточной недостаточности (астения, диспепсия, геморрагии, желтуха)
При циррозах печени вирусной этиологии асцит чаще возникает после желтухи. ЦП обычно крупноузловой, мультилобулярный.
Асцит при алкогольном циррозе печени возникает задолго до желтухи.
Первичный билиарный цирроз печени: кожный зуд может предшествовать желтухе. Желтуха механического характера, выраженная. Характерны ксантомы и ксантелазмы за счет нарушения обмена холестерина.
Значительное увеличение печени и селезенки.
Лабораторными маркерами являются значительное увеличение щелочной фосфатазы и выявление антимитохондриальных антител (АМА).
Характерны внепеченочные проявления: артриты, кожные васкулиты, гломерулонефрит, тиреоидит, синдром Шегрена.
Осложнения при циррозе печени
Желудочно-кишечные кровотечения: кровавая рвота, мелена,
снижение АД менее 100 мм рт ст. со снижением его на 20 мм рт ст. при переходе в вертикальное положение, ЧСС более 100 в минуту. Кровотечения из варикозно - расширенных вен или эрозий пищевода (желудка), усугубляются нарушением свертывания крови
Спонтанный бактериальный перитонит:
Проникновение бактерий в брюшную полость гематогенным или транслокационным путем на фоне сниженной резистентности организма. Основной возбудитель - E coli. Клиника: разлитая боль в брюшной полости различной интенсивности, лихорадка, рвота, диарея, признаки пареза кишечника. Смертность в течение года 61-78%.
3. Развитие энцефалопатии. Стадии печеночной энцефалопатии, включают изменения сознания, интеллекта, поведения, нейромышечные нарушения.
Нарушения ритма сна, поведения и настроения. Адинамия. Повышение температуры тела. Геморрагии (носовые, зххимозы). Желтуха (усиление). На ЭЭГ -замедление ритма, увеличение амплитуды.
Ступор. Пробуждается с трудом. Возбуждение (двигательное беспокойство, однообразные возгласы, крики). Бессвязная речь. Выраженная спутанность сознания. Блуждающие движения глазных яблок. Нарушение контакта с больным при адекватной реакции на боль
Кома - потеря сознания. Спонтанные движения и реакции на болевые раздражители в начале комы могут сохраниться, затем исчезают. Расходящееся косоглазие. Отсутствие зрачковых реакций. Патологические (подошвенные) рефлексы. Судороги. Ригидность. На ЭЭГ - замедление ритма, уменьшение амплитуды по мере углубления комы
4. Гепато-ренальный синдром: функциональная почечная недостаточность, протекающая без органических изменений почек на фоне портальной гипертензии и асцита.
Рак печени – на фоне цирроза – чаще при вирусных циррозах печени.
Ни в одном случае не отмечено развития рака на фоне билиарного цирроза печени.
Основные жалобы: на постоянные тянущие, ноющие боли в правом подреберье, усиливающиеся после приема жирной, жареной пищи, алкоголя или после физической нагрузки, уменьшающиеся в покое, чувство горечи во рту, тошноту, вздутие живота и чувство тяжести после приема пищи, уменьшающиеся после акта дефекации, частый жидкий стул, желтушность кожных покровов, кожный зуд, увеличение в объеме живота, нарастающие отеки голеней и стоп, похудание на 10 кг; на одышку смешанного характера, которая возникает при умеренной физической нагрузке и проходит в покое.
Общие жалобы: слабость, повышенная утомляемость, раздражительность, сонливость днем, бессонница ночью, апатия, головные боли, снижение аппетита.
Anamnesis morbi
Считает себя больным с сентября 1996 года, когда впервые на фоне повышения температуры тела появились слабость, тошнота, рвота. Через несколько дней стал отмечать желтушность кожных покровов, появились ноющие интенсивные боли в правом подреберье, не связанные с приемом пищи. В связи с этим обратился к участковому терапевту. После его осмотра больной был направлен в инфекционное отделение КБ №8, где после обследования был выставлен диагноз: “Острый вирусный гепатит типа С”. Проводилось медикаментозное лечение, после которого самочувствие больного улучшилось: перестали беспокоить боли в правом подреберье, тошнота, рвота, исчезла желтушность кожи и слизистых. После лечения больной рекомендации врача, диету не соблюдал, злоупотреблял алкоголем.
Ухудшения самочувствия не было до ноября 2004 года. С этого времени больной стал жаловаться на периодические ноющие боли в правом подреберье, возникающие после физической нагрузки и после приема жирной, жареной пищи, алкоголя, проходящие в покое, на тяжесть в правом подреберье, на тошноту, на слабость; стал отмечать нарастающие отеки нижних конечностей и живота, увеличивающуюся желтушность кожи, нарушение стула (стул участился, стал кашицеобразным и светлым). В связи с этим обратился к участковому терапевту, после обследования был направлен в больницу для обследования и лечения. За время пребывания в больнице были произведены обследования: клинический анализ крови, биохимический анализ крови, ЭКГ, сканирование печени, фиброэзофагогастродуоденоскопия, УЗИ органов брюшной полости. При этом были выявлены гипертрофия левого желудочка, умеренные диффузные изменения печени. Был выставлен диагноз: Микроузловой цирроз печени смешанной этиологии, субкомпенсированный, с начальными явлениями портальной гипертензии. Проводилось лечение: эссенциале, эуффилином, мезим-форте, метацином. После чего самочувствие больного улучшилось: перестали беспокоить боли и тяжесть в правом подреберье, прошли отеки, нормализовался стул.
Настоящее ухудшение самочувствия началось с начала апреля 2014 года. Больной стал жаловаться на постоянные тянущие, ноющие боли в правом подреберье, усиливающиеся после приема жирной, жареной пищи, алкоголя или после физической нагрузки, уменьшающиеся в покое, чувство горечи во рту, тошноту, вздутие живота и чувство тяжести после приема пищи, уменьшающиеся после акта дефекации, частый жидкий стул, похудание на 10 кг, кожный зуд; стал отмечать пожелтение кожных покровов увеличение в объеме живота, нарастающие отеки голеней и стоп. Появилась одышка смешанного характера, которая возникает при умеренной физической нагрузке и проходит в покое, слабость, повышенная утомляемость, раздражительность, сонливость днем, бессонница ночью, апатия, головные боли, снизился аппетит. В связи с данными жалобами обратился к участковому терапевту и был госпитализирован в гастроэнтерологическое отделение КБ № 8 для обследования и стационарного лечения.
Цель лекции – опираясь на полученные знания поставить диагноз цирроза печени, провести дифференциальный диагноз, сформулировать диагноз и назначить схему лечения конкретного больного.
План лекции
Определение цирроза печени
Эпидемиология цирроза печени
Этиология и патогенез цирроза печени
Клиническая картина цирроза печени
Лабораторная и инструментальная диагностика цирроза печени
Диагностические критерии цирроза печени
Дифференциальный диагноз цирроза печени
Классификация цирроза печени
Лечение цирроза печени
Прогноз при циррозе печени.
Клинический случай:
Больной М., 52 лет обратился в поликлинику с жалобами на тяжесть и дискомфорт в правом подреберье без четкой связи с приемом пищи, общую слабость, быструю утомляемость, выраженное вздутие живота.
Из анамнеза известно, что больной работает слесарем, часто употребляет алкоголь, однако отрицает злоупотребление. До настоящего времени считал себя здоровым человеком, к врачам не обращался. Ухудшение состояния в течение месяца после Новогодних праздников.
При осмотре состояние относительно удовлетворительное, рост 185 см, вес 76 кг. Кожные покровы смуглые, склеры желтушные. На коже груди единичные сосудистые звездочки, контрактура Дюпюитрена больше выражена слева. Отеков ног нет. В легких дыхание жесткое, хрипы не выслушиваются. Тоны сердца ясные, ритмичные. ЧСС 90 уд/мин. АД 120 и 70 мм рт.ст. Язык влажный, обложен белым налетом у корня. Живот вздут. При пальпации болезненный в эпигастрии, правом подреберье, окружность живота 89 см. Печень перкуторно увеличена, выступает из-под реберной дуги на 3 см по среднеключичной линии справа. Край печени заострен, уплотнен, чувствителен при пальпации. Селезенка перкуторно увеличена – 160х100 мм, не пальпируется. Поколачивание по поясничной области безболезненно с обеих сторон.
В анализах крови обращало внимание снижение Hb до 105 г/л, Er. 3,5 Т/л, L - 3,8 т Г/л, Trb - 126 Г/л, СОЭ 15 мм/ч. АСТ 86 ед/л, АЛТ 58 ед/л, ГГТ 140 ед/л, ЩФ – 280 ед/л, ХЭ 4533 ед/л, общий билирубин 29,0 ммоль/л, альбумин – 35%. Тимоловая проба 10 ед. Маркеры вирусных гепатитов В и С отрицательные.
При УЗИ органов брюшной полости выявлено увеличение печени и селезенки, расширение печеночной и селезеночной вен, небольшое количество свободной жидкости в брюшной полости.
Больному был выставлен предварительный диагноз цирроза печени, вероятно алкогольной этиологии.
ОПРЕДЕЛЕНИЕ
Цирроз печени (ЦП) — это прогрессирующее диффузное заболевание, характеризующееся поражением гепатоцитов, их функциональной недостаточностью, фиброзом и трансформацией нормальной структуры печени с образованием узлов-регенератов.
Цирроз печени является конечной стадией ряда хронических заболеваний печени.
ЭПИДЕМИОЛОГИЯ
Цирроз печени занимает первое место среди причин смертности от болезней органов пищеварения (исключая опухоли).
Распространенность – 2-3% (на основании данных аутопсии).
Наблюдается в 2 раза чаще у мужчин старше 40 лет по сравнению с общей популяцией.
Наиболее частыми причинами развития цирроза печени выступают следующие заболевания и состояния:
Вирусные гепатиты (В, С, D).
Алкоголь. Почти всегда развитию алкогольного цирроза предшествует постоянное употребление алкоголя в течение более 10 лет. Риск поражения печени достоверно увеличивается при употреблении 40-80 г чистого этанола в день в течение не менее 5 лет. Женщины более склонны к развитию цирроза печени, чем мужчины.
Иммунные нарушения: аутоиммунный гепатит, первичный билиарный цирроз печени.
Заболевания жёлчных путей: внепеченочная обструкция жёлчных путей, первичный склерозирующий холангит, холангиопатии у детей.
Болезни обмена веществ: гемохроматоз, недостаточность a-1 антитрипсина, болезнь Вильсона-Коновалова, муковисцидоз (кистозный фиброз), галактоземия, гликогенозы, наследственная тирозинемия, наследственная непереносимость фруктозы, абеталипопротеинемия, порфирии.
Нарушение венозного оттока из печени: синдром Бадда-Киари, веноокклюзионная болезнь, тяжёлая правожелудочковая сердечная недостаточность.
Разные причины: саркоидоз, неалкогольный стеатогепатит, гипервитаминоз А.
Приблизительно у 10—35 % больных этиология остаётся неясна.
Обратим внимание, что в приведенном случае истории болезни у больного наиболее вероятной причиной развития заболевания является злоупотребление алкоголем.
Время, необходимое для развития фиброза печени, в значительной степени зависит от этиологического фактора. Часто цирроз развивается медленно: алкогольный цирроз печени формируется за 10-12 лет злоупотребления алкоголем, вирусные циррозы печени формируются через 20-25 лет после инфицирования. Наиболее быстрые темпы развития цирроза печени (несколько месяцев) отмечены у пациентов с билиарной обструкцией опухолевой этиологии и у новорождённых с атрезией желчевыводящих протоков.
Патогенез ЦП
Для рассмотрения патогенеза развития цирроза печени целесообразно вспомнить структуру печеночной дольки. Между рядами гепатоцитов проходят кровеносные капилляры и желчные проточки. Кровеносные капилляры являются разветвлениями ветвей воротной вены и печеночной артерии. Капилляры впадают в центральную вену, несущую кровь в печеночные вены. Стенки кровеносных капилляров выстланы эндотелиоцитами и звездчатыми ретикулоэндотелиоцитами (клетками Купфера). Капилляры окружены узкими перикапиллярными пространствами (пространства Диссе), заполненными плазмой; они способствуют транскапиллярному обмену. Дольки отделены одна от другой соединительнотканными прослойками — междольковой соединительной тканью (так называемые портальные поля), в которой проходят междольковые вены (ветви воротной вены), междольковые артерии (ветви печеночной артерии) и междольковые желчные протоки, в которые впадают желчные проточки (печеночная триада).
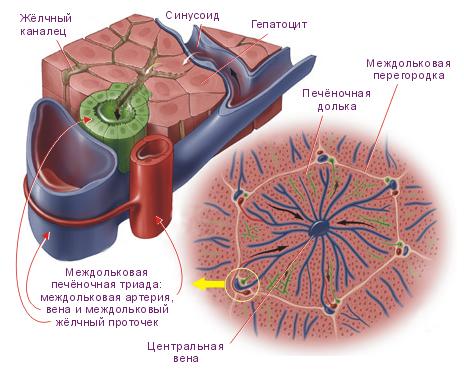
Клетки Ито (синонимы: звёздчатая клетка печени, жирозапасающая клетка, липоцит). Находятся они в перисинусоидальном пространстве печеночной дольки способные функционировать в спокойном и активированном состоянии. Активированные клетки Ито играют главную роль в фиброгенезе— формировании рубцовой ткани при повреждениях печени. В неповрежденной печени, звёздчатые клетки находятся в спокойном состоянии. Другой отличительной чертой клеток является присутствие в их цитоплазме запасов витамина А (ретиноида) в форме жировых капель.

Выделяют следующие этапы патогенеза цирроза:
Действие этиологических факторов: цитопатогенное действие вирусов, иммунные механизмы, влияние гепатотоксичных цитокинов, хемокинов, прооксидантов, эйкозоноидов, ацетальдегида, железа, продуктов перекисного окисления липидов.
Активизация функции клеток Ито, что приводит к избыточному разрастанию соединительной ткани в пространствах Диссе и перицеллюлярному фиброзу печени.
Нарушение кровоснабжения паренхимы печени за счёт капилляризации синусоидов и уменьшения сосудистого русла с развитием ишемических некрозов гепатоцитов.
Активация иммунных механизмов цитолиза гепатоцитов.
При мостовидном некрозе гепатоцитов в зону поражения стягиваются Т-лимфоциты, которые активизируют клетки Ито, приобретающие фибробластоподобные свойства: синтезируют коллаген I типа, что и ведёт в итоге к фиброзу. Кроме того, микроскопически в печёночной паренхиме образуются ложные дольки, не имеющие центральной вены.
Развивается портальная гипертензия — повышение давления в системе портальной вены, обусловленное обструкцией внутри- или внепечёночных портальных сосудов. Это приводит к появлению портокавального шунтирования крови, спленомегалии и асцита.
Со спленомегалией связаны тромбоцитопения (усиленное депонирование тромбоцитов в селезёнке), лейкопения, а также анемия вследствие повышенного гемолиза эритроцитов.
Патогенез асцита при циррозе печени представлен на следующей схеме:
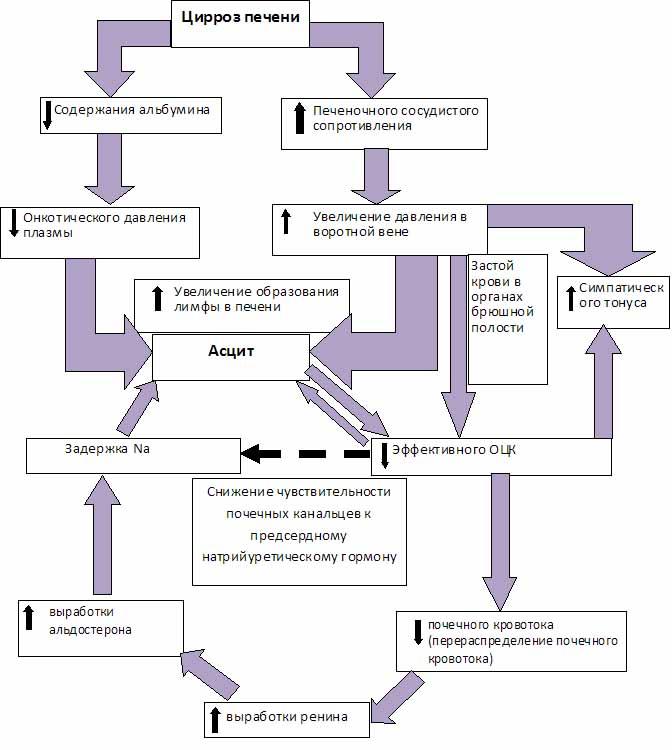
Четкой зависимости частоты асцита от формы цирроза печени не выявлено, асцит наблюдался в далеко зашедшей стадии одинаково часто при всех циррозах. Асцит приводит к ограничению подвижности диафрагмы, гастроэзофагальному рефлюксу с пептическими эрозиями, язвами и кровотечениями из варикозно-расширенных вен пищевода, брюшным грыжам, бактериальному перитониту, гепаторенальному синдрому.
Нарушение венозного оттока приводит к отеку слизистой оболочки кишечника, нарушению процессов всасывания и развитию экссудативной энтеропатии.
У больных циррозом печени часто наблюдаются гепатогенные энцефалопатии за счет выпадения детоксикационной функции печени.
Нарушение свёртываемости крови: геморрагический синдром смешанного типа (снижение синтеза факторов свертывания крови + тромбоцитопения).
Анемия также чаще носит смешанный характер:
- макроцитарная В12 - дефицитная анемия развивается за счет нарушения белковосинтетической функции печени;
- микроцитарная железодефицитная анемия - вследствие кровотечений из варикозно - расширенных вен пищевода или желудка;
- нормоцитарная анемия развивается при явлениях гиперспленизма.
Особенности патогенеза отдельных видов цирроза печени:
Алкогольный цирроз печени
Важнейший фактор — некроз гепатоцитов, обусловленный прямым токсическим действием алкоголя, а также аутоиммунными процессами.
Вирусный цирроз печени.
Важным фактором является сенсибилизация иммуноцитов к собственным тканям организма. Основной мишенью аутоиммунной реакции является печёночный липопротеид.
Застойный цирроз печени.
Некроз гепатоцитов связан с гипоксией и венозным застоем.
Первичный билиарный цирроз печени.
Основное место принадлежит генетическим нарушениям иммунорегуляции. Вначале происходит разрушение билиарного эпителия с последующим некрозом сегментов канальцев, а позднее — их пролиферация, что сопровождается нарушениями экскреции жёлчи. Стадии процесса следующие:
хронический негнойный деструктивный холангит;
дуктулярная пролиферация с деструкцией жёлчных канальцев;
рубцевание и уменьшение жёлчных канальцев;
крупноузловой цирроз с холестазом.
Клинические проявления зависит от стадии ЦП.
Боли в области печени, эпигастрии, по всему животу (растяжение глиссоновой капсулы, некроз).
Желудочно-кишечная диспепсия: тошнота, рвота, тяжесть в животе, метеоризм, расстройство стула.
Общая слабость, быстрая утомляемость.
Лихорадка неправильного типа (сопутствует некрозу печеночных клеток или присоединению инфекционных осложнений).
Кровоточивость десен, носовые кровотечения, массивные кровотечения из расширенных вен пищевода.
Кожный зуд – характерен для холестаза особенно при билиарном циррозе печени.
Вспомним, что жалобы, предъявляемые нашим больным были весьма характерными: тяжесть и дискомфорт в правом подреберье без четкой связи с приемом пищи, общая слабость, быстрая утомляемость, выраженное вздутие живота.
Объективные признаки при ЦП
1. Истощение, атрофия мышц (дефицит белка).
2. Кожные покровы серые или субиктеричные, слизистые желтушные.
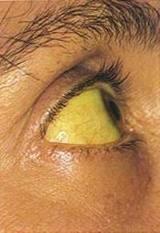
3.Язык малиновый, лакированный, губы красные, эритема в области скуловых костей, ладоней:

6. Желтуха, следы расчесов.
гинекомастия у мужчин, нарушение оволосения, гипогонадизм.
Увеличение печени и селезенки.
Клинические особенности ЦП в зависимости от этиологии:
При вирусной этиологии ЦП преобладают признаки печено-клеточной недостаточности (астения, диспепсия, геморрагии, желтуха)
При циррозах печени вирусной этиологии асцит чаще возникает после желтухи. ЦП обычно крупноузловой, мультилобулярный.
Асцит при алкогольном циррозе печени возникает задолго до желтухи.
Первичный билиарный цирроз печени: кожный зуд может предшествовать желтухе. Желтуха механического характера, выраженная. Характерны ксантомы и ксантелазмы за счет нарушения обмена холестерина.
Значительное увеличение печени и селезенки.
Лабораторными маркерами являются значительное увеличение щелочной фосфатазы и выявление антимитохондриальных антител (АМА).
Характерны внепеченочные проявления: артриты, кожные васкулиты, гломерулонефрит, тиреоидит, синдром Шегрена.
Осложнения при циррозе печени
Желудочно-кишечные кровотечения: кровавая рвота, мелена,
снижение АД менее 100 мм рт ст. со снижением его на 20 мм рт ст. при переходе в вертикальное положение, ЧСС более 100 в минуту. Кровотечения из варикозно - расширенных вен или эрозий пищевода (желудка), усугубляются нарушением свертывания крови
Спонтанный бактериальный перитонит:
Проникновение бактерий в брюшную полость гематогенным или транслокационным путем на фоне сниженной резистентности организма. Основной возбудитель - E coli. Клиника: разлитая боль в брюшной полости различной интенсивности, лихорадка, рвота, диарея, признаки пареза кишечника. Смертность в течение года 61-78%.
3. Развитие энцефалопатии. Стадии печеночной энцефалопатии, включают изменения сознания, интеллекта, поведения, нейромышечные нарушения.
Нарушения ритма сна, поведения и настроения. Адинамия. Повышение температуры тела. Геморрагии (носовые, зххимозы). Желтуха (усиление). На ЭЭГ -замедление ритма, увеличение амплитуды.
Ступор. Пробуждается с трудом. Возбуждение (двигательное беспокойство, однообразные возгласы, крики). Бессвязная речь. Выраженная спутанность сознания. Блуждающие движения глазных яблок. Нарушение контакта с больным при адекватной реакции на боль
Кома - потеря сознания. Спонтанные движения и реакции на болевые раздражители в начале комы могут сохраниться, затем исчезают. Расходящееся косоглазие. Отсутствие зрачковых реакций. Патологические (подошвенные) рефлексы. Судороги. Ригидность. На ЭЭГ - замедление ритма, уменьшение амплитуды по мере углубления комы
4. Гепато-ренальный синдром: функциональная почечная недостаточность, протекающая без органических изменений почек на фоне портальной гипертензии и асцита.
Рак печени – на фоне цирроза – чаще при вирусных циррозах печени.
Ни в одном случае не отмечено развития рака на фоне билиарного цирроза печени.
Что такое цирроз печени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
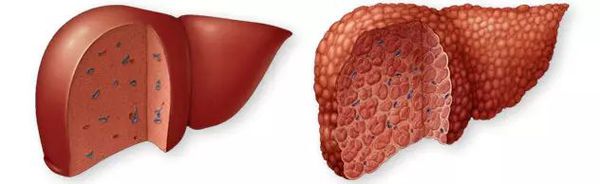
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
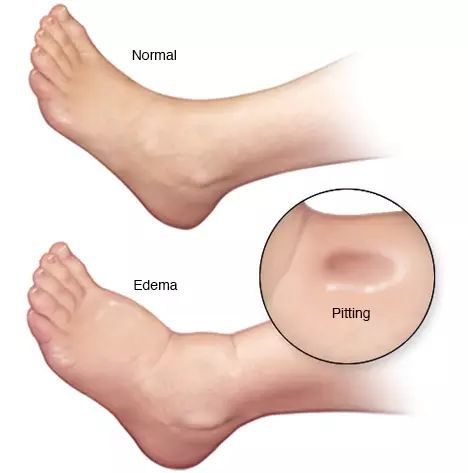
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
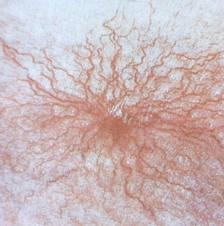
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
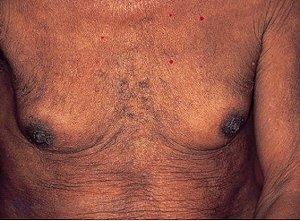
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
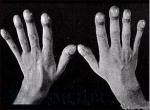
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
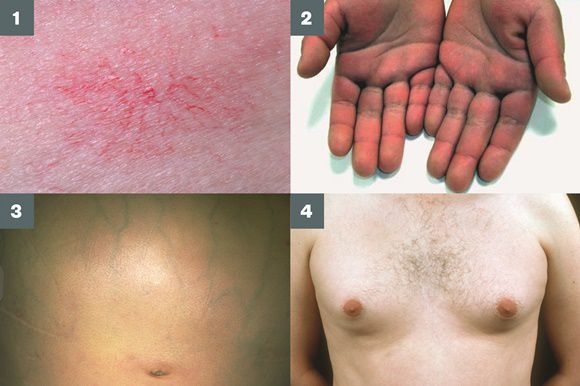
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты. [3] [4] [5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.
Читайте также:

