Из за гепатита может быть пародонтоз
Обновлено: 19.04.2024
Что такое пародонтоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Длугоборская Ю. В., стоматолога со стажем в 11 лет.
Над статьей доктора Длугоборская Ю. В. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Пародонтоз — это заболевание тканей пародонта дистрофического характера.
К тканям пародонта относятся ткани, главной задачей которых является удержание зуба в кости челюсти. К ним относится: десна; связочный аппарат, удерживающий зуб — периодонт; цемент зуба — внешняя поверхность зуба, покрывающая его корень; и альвеолярная часть кости челюсти.
Согласно мировой статистике, пародонтозом страдают около 60% населения.
Риск возникновения заболевания увеличивается с возрастом и связан с нарушением обмена веществ в организме, снижением прочности костей всего организма и челюстей в том числе (остеопороз). Главной причиной пародонтоза является недостаточное кровоснабжение десен (нарушение трофики тканей, недостаточное количество кислорода и других веществ).

Факторы развития
Данное заболевание часто характерно для людей, страдающих:
- сахарным диабетом;
- злокачественными образованиями; [1]
- патологиями печени;
- атеросклерозом;
- повышенной кислотностью желудка;
- эндокринными заболеваниями;
- хроническими заболеваниями почек;
- нехваткой витаминов и микроэлементов в организме;
- нервно-психическими заболевания (уменьшается количество слюны и образуется больше налета, а также выделяется гормон кортизол, замедляющий процесс заживления тканей). [2]
На течение пародонтоза значительно влияет такая пагубная привычка, как курение: помимо снижения иммунных сил организма в целом, страдают десны вследствие нарушения поступления кислорода в ткани, а также их раздражения. Поэтому замечено, что у курильщиков течение заболеваний пародонта хуже втрое по сравнению с некурящими. [1] Последние годы ученые выявили также важную роль наследственного фактора в возникновении пародонтоза. [3]
Среди причин возникновения пародонтоза зубов следует выделить:
- Наличие зубных отложений (зубных камней, налета) на зубах (данный фактор создает скопление бактерий на зубах, которые в процессе своей жизнедеятельности вызывают воспаление десен и поддерживают его.
- Неправильное смыкание и положение зубов в зубном ряду (нарушение прикуса).
- Повышенное жевательное давление.
Отличие пародонтоза от пародонтита
При пародонтите повышается подвижность зубов, воспаляется слизистая оболочка и костная ткань, окружающая зуб. При пародонтозе этих признаков нет.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы пародонтоза
Первые признаки пародонтоза
Подвижность зубов на ранних стадиях не наблюдается. В начале болезни пациенты могут отмечать дискомфорт, зуд в области десен, кроме того, для пародонтоза характерна повышенная чувствительность зубов. Количество зубных отложений, как правило, незначительное.
Основные симптомы пародонтоза
Пациенты с пародонтозом редко обращаются к стоматологу на ранних стадиях, ведь выраженных болевых ощущений нет. Течение заболевания хроническое, вялое и продолжительное. Скорость прогрессирования пародонтоза напрямую связана с возрастом пациента, его общим состоянием здоровья, уходом за зубами, образом жизни и лечением либо игнорированием лечения патологии.
Патогенез пародонтоза
При пародонтозе изменения затрагивают невидимую для глаз человека часть — костную ткань челюсти. Изменения, которые происходят в ней, приводят к подвижности зубов и как результат — их удалению. На уровне кости изменения затрагивают процесс образования костной ткани: новая ткань на фоне разрушения не успевает восстановиться с помощью специальных клеток, строящих ее. Ткань кости челюсти постепенно убывает. Этот процесс виден только на рентгенограмме челюстей. [5]
При пародонтозе появляются нарушения в кровеносных сосудах, питающих кость: сужается их просвет за счет утолщения и изменения стенок сосудов. На поверхности десны нарушается обмен белка на клеточном уровне, в более глубоких слоях слизистой оболочки десен происходит разрушение волокон соединительной ткани, которые создают поддержку зубов в челюсти.
На фоне этих нарушений страдает обмен питательных веществ в деснах и возникает их недостаток — дистрофия.
На данный момент существует также мнение о разрушении тканей кости клетками собственного организма при пародонтозе. [6] Согласно этой теории, в организме при определенных обстоятельствах начинается иммунная перестройка: клетки, которые обычно отвечают за борьбу с бактериями, вирусами и другими чужеродными клетками, начинают принимать за таковые собственные клетки. Запускается иммунный ответ, который направляет свои силы на ткани пародонта (на костную ткань, сосуды и нервы пародонта). Таким образом, данный процесс можно сравнить с отторжением органов донора при пересадке в другой организм. [7]
Классификация и стадии развития пародонтоза
В классификации болезней пародонта пародонтоз занимает отдельное место. По отечественной классификации, принятой еще в конце ХХ века, его относят к дистрофическим заболеваниям.
По своей распространенности на ткани пародонтоз может быть только одного вида: генерализованный (т. е. распространяется на верхнюю и нижнюю челюсть и все зубы).
По характеру течения пародонтоза выделяют:
- Хроническое течение.
- Стадию ремиссии.
Острое течение не характерно для данной патологии.
Следует отметить, что классификация ВОЗ на территории некоторых стран Европы и Америки включает 2 формы пародонтоза: воспалительно-дистрофическую и дистрофическую.
Стадии пародонтоза
Различают легкую, среднюю и тяжелую степень пародонтоза.
Для легкой степени тяжести характерно отсутствие жалоб, изменения в костной ткани видны только на рентгеновском снимке.
Средняя степень пародонтоза характеризуется оголением шеек зубов и корней (до 3мм), на рентгеновском снимке можно заметить снижение высоты костных перегородок между зубами, достигающее половины высоты корней зубов. Пациенты могут жаловаться на появление неприятных ощущений в деснах, зуда, на изменение положения зубов (наклон, смещение в виде веера).
При тяжелой степени пародонтоза оголение шеек зубов и корней доходит до 5 мм, костные перегородки разрушены уже на 2/3 длины корней зубов, что приводит к появлению подвижности зубов и изменению их положения в челюсти и смыкания между собой.
Осложнения пародонтоза
По мере возникновения и развития пародонтоза прогрессирует и подвижность зубов, что приводит к их потере. В результате этого жевательное давление распределяется на оставшиеся зубы неравномерно, и это еще больше усугубляет течение заболевания. После потери зубов без надлежащего лечения процесс атрофии костной ткани не заканчивается, а продолжает разрушать челюсть. [9] Потеря полноценной функции жевания приводит к затрудненному пережевыванию пищи, а это в свою очередь нарушает функцию пищеварения, таким образом возникают заболевания желудка и кишечника, организм не в полной мере получает питательные вещества и витамины. Кроме того, страдает внешний вид и произношение звуков, если зубы утрачиваются в зоне улыбки.
Не стоит забывать, что к пародонтозу может присоединиться воспалительный процесс, а из тканей десны инфекция по кровеносным и лимфатическим сосудам попадает во внутренние органы, вызывая сердечно-сосудистые заболевания, нарушая работу почек, может провоцировать ревматизм в суставах. Могут возникать абсцессы (гнойники) в области десен за счет проникновения гноя через карман между зубом и десной.
В полости рта инфекция может вызвать воспаление в надкостнице (периостит), которое далее прогрессирует в абсцесс (ограниченное воспаление) и флегмону (неограниченное воспаление), лимфаденит челюстно-лицевой области (воспаление в лимфатических узлах), остеомиелит. Такие тяжелые состояния уже угрожают жизни, и лечение проводится в стационаре.
Диагностика пародонтоза
Диагностирует пародонтоз, как правило, врач стоматолог-терапевт либо пародонтолог. Заподозрить начало заболевания доктору помогает клинический опыт, так как жалоб и видимых изменений в полости рта может и не быть.
Выяснение подробностей относительно состояния здоровья, наличия хронических заболеваний и вредных привычек, рода профессиональной деятельности — неотъемлемая часть сбора информации о пациенте. Ведь причина возникновения пародонтоза часто зависит именно от этих факторов.
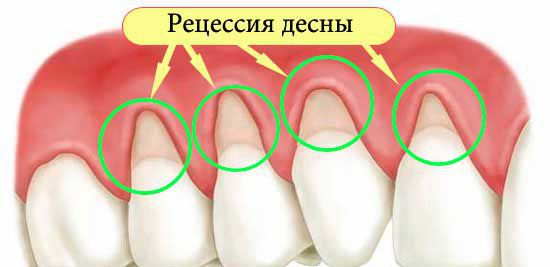
При осмотре и обследовании специалист определяет уровень гигиены полости рта пациента, наличие и характер зубных отложений, изменения цвета, плотности десны, наличие рецессии десны, клиновидных дефектов, проверяет целостность зубного ряда и наличие жевательной перегрузки на зубы, наличие неправильного смыкания зуба, проблем с прикусом.
Воспаление в десне определяется с помощью пробы Шиллера-Писарева и оценивается по балльной шкале до и в процессе лечения. Состояние сосудов тканей пародонта можно оценить с помощью определения стойкости мелких кровеносных сосудов (автор — Кулаженко, ведется учет времени образования гематом в области десны при воздействии вакуума). Для этих целей также используется метод реопародонтографии, фотоплетизмографии, биомикроскопии. Для определения насыщенности тканей пародонта кислородом в последние годы применяется метод полярографии.
Степень разрушения кости челюстей исследуют с помощью рентгенологического исследования (панорамная рентгенография, компьютерная томография), по которой можно различить стадии пародонтоза. Плотность костной ткани изучают с помощью эхоостеометрии. Изучение состава слюны и микрофлоры полости рта дает большие возможности в терапии пародонтоза. [8]
Дифференциальная диагностика пародонтоза проводится с пародонтитом.
Лечение пародонтоза
Лечение пародонтоза подбирается индивидуально, в зависимости от клинической ситуации и общего состояния организма. Оно должно быть направлено не только на коррекцию патологии в полости рта, но и на устранение причин, повлекших за собой возникновение пародонтоза. [10]
Зачастую, благодаря современному оборудованию и анестезии, лечение проходит безболезненно.
- Медикаментозная терапия при пародонтозе: Трентал (улучшает микроциркуляцию крови, разжижает кровь, показан при атеросклерозе), Инсадол (также улучшает микроциркуляцию, ускоряет образование новой костной ткани, повышает иммунитет), Тыквеол (борется с атеросклерозом, снимает воспаление, способствует регенерации тканей).
- Препараты для нормализации обмена веществ: витамины С, А, Е, РР, группы В.
- Физиотерапия при пародонтозе: водная терапия (гидротерапия как на весь организм, так и местно, в полости рта) для повышения микроциркуляции; электрофорез лекарственных средств, применение аппарата Д‘Арсонваля, оксигенотерапия, магнитолазерная терапия, [12] фототерапия. [11]
- Народные средства для лечения пародонтоза: отвары женьшеня, элеутерококка, аралии маньчжурской, моралиевого корня, розеолы розовой (не показана при гипертонии). Они не излечат от пародонтоза, но помогут уменьшить воспаление полости рта.
- Зубные пасты и гели. Пародонтоз — это невоспалительное заболевание, поэтому паста, гель или ополаскиватель напрямую не помогут. Но такая терапия не помешает: тщательная гигиена полости рта препятствует образованию зубного налёта и камня.
При лечении пародонтоза в домашних условиях можно применять массаж дёсен.
Непосредственно в полости рта стоматологом должны быть произведены такие манипуляции:
- профессиональная гигиена полости рта — снятие твердых и мягких зубных отложений; [13]
- лечение кариеса и его осложнений, устранение всех очагов инфекции;
- коррекция преждевременных контактов зубов; [14]
- исправление неправильного положения зубов и прикуса (ортодонтическое лечение);
- замещение дефектов зубов и отсутствующих зубов коронками, протезами и другими конструкциями для полноценного жевания и правильного распределения нагрузки; [15]
- хирургическое лечение (лоскутные операции на тканях десны).
К дополнительным методам лечения относятся:
- Избирательное пришлифовывание зубов. При пародонтозе зубы со временем сдвигаются и перестают нормально смыкаться. При проведении процедуры выявляют участки зубов, к оторые соприкасаются друг с другом и не позволяют нормально сомкнуть челюсти . Их стачивают стоматологическими борами, после чего челюсти начинают смыкаться со множественными контактами зубов.
- Шинирование подвижных зубов. Проводится только при очень тяжёлых формах, когда из-за выраженного оголения корней зубы становятся подвижными. Несколько зубов скрепляют друг с другом пломбировочным материалом и специальной проволокой, например стекловолоконной. Процедура позволяет устранить подвижность зубов.
Диета при пародонтозе
В рационе должно быть достаточно овощей, фруктов, рыбы, молочных продуктов и меньше сладостей. Правильное питание обеспечит организм витаминами и минералами, которые важны для иммунитета, здоровья дёсен и зубов. Диета с ограничением сахара предотвратит интенсивное размножение бактерий в полости рта.
Прогноз. Профилактика
Прогноз заболевания зависит от стадии, на которой пациент обращается за помощью. Чем более ранняя стадия пародонтоза, тем выше вероятность успешного лечения. Стоит обратить внимание, что течение пародонтоза хроническое и длительное, развитие заболевания и уже наступившие изменения можно остановить, подобрав комплексное лечение. [16]
К сожалению, запущенные стадии пародонтоза приводят к расшатыванию зубов, их выпадению и разрушению костной ткани. [17] Образовавшийся дефект в челюсти восполнить достаточно сложно, так, например, успех имплантации и дальнейшего протезирования у больных пародонтозом значительно ниже, чем у людей со здоровым пародонтом.
Гигиена полости рта при пародонтозе
Предотвратить пародонтоз поможет тщательная и регулярная гигиена полости рта. Следует пользоваться зубной щеткой, пастой, зубной нитью и разнообразными ершиками для чистки зубов в труднодоступных местах.
К другим мерам профилактики пародонтоза, как, впрочем, и других заболеваний десен, относятся:
- пальцевой массаж дёсен (с помощью ирригатора либо самомассаж);
- профессиональной гигиене полости рта у стоматолога раз в полгода, лечение всех очагов инфекции в полости рта;
- устранении дефектов зубного ряда (отсутствующих зубов) своевременно (для предотвращения изменений в костной ткани челюстей);
- исключении профвредностей;
- нормализации распорядка дня;
- профилактике нарушения общего состояния организма;
- рациональном питании (жесткая пища, наличие в рационе овощей, фруктов, рыбы, молочных продуктов, ограничение потребления сахара и сладостей); [18]
- отказе от вредных привычек (курение, алкоголизм, наркотическая зависимость);
- избегании стрессовых ситуаций. [19][20]
За дополнение статьи благодарим Петра Козлова — стоматолога, научного редактора портала "ПроБолезни".
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
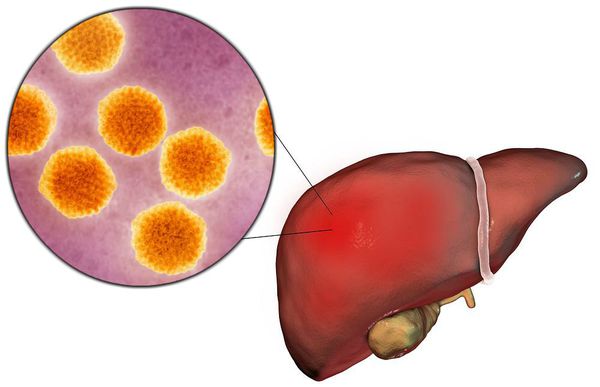
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
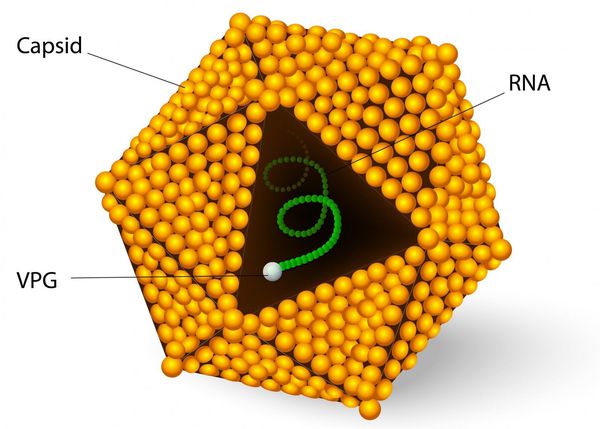
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
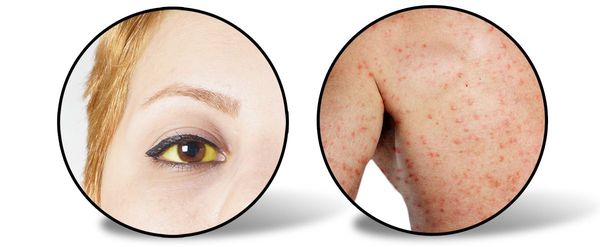
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
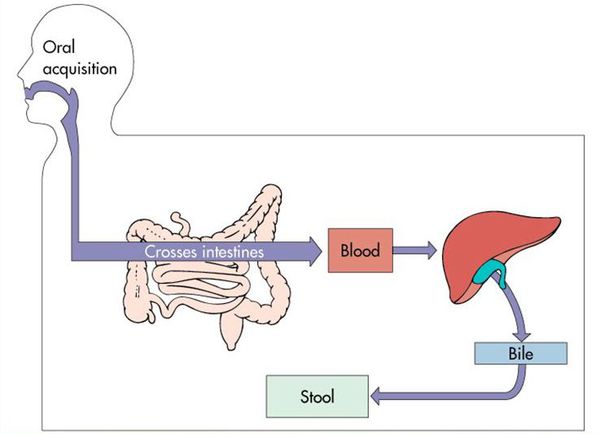
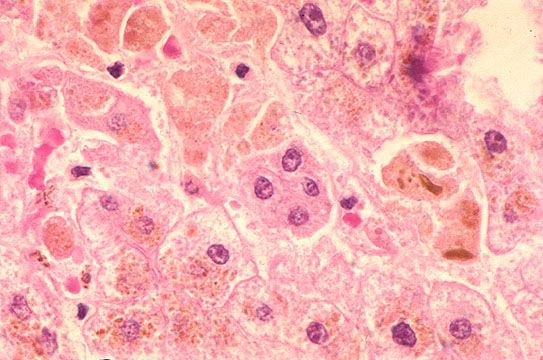
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
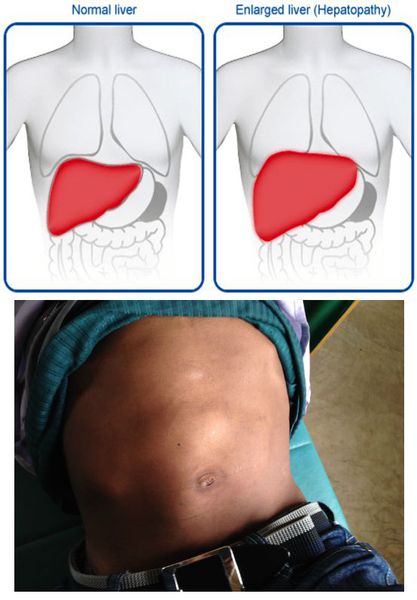
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
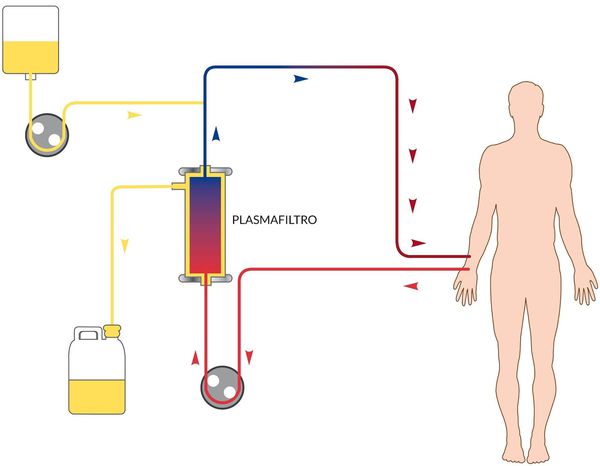
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.

Пародонтоз является хроническим заболеванием неинфекционной природы, при котором поражается пародонт. Под этим термином подразумевают ткани, которые окружают зуб. К ним относятся десны, костная ткань, связки и цемент зуба. Одна из самых важных функций пародонта – фиксация зубов и удерживание их в нужном положении во время жевания. При пародонтозе эта функция нарушается, и если вовремя не оказать пациенту специализированную помощь, то вероятность утратить зубы сильно возрастает.
Причины пародонтоза
Пародонтоз, как многие другие стоматологические заболевания, не развивается на фоне воспаления. Основная причина его появления – нарушение питания тканей пародонта. Такие изменения могут развиваться в следующих случаях:
Гормональный дисбаланс. Изменения гормонального фона могут отмечаться как при различных патологических состояниях, так и при физиологических изменениях в организме. К последним относятся менопауза, беременность и период грудного вскармливания, естественные процессы старения, период полового созревания.
Неправильное питание. При недостаточном поступлении с пищей белков, жиров, углеводов, и особенно витаминов и минералов может приводить к развитию пародонтоза. Заболевание также может развиваться в тех случаях, когда микро- и макронутриенты поступают в достаточном количестве, но не усваиваются.
Нарушение обмена веществ. Такие патологические изменения отмечаются при хронических заболеваниях – сахарном диабете, атеросклерозе, болезнях щитовидной железы.
Заболевания желудочно-кишечного тракта. Чаще всего к развитию пародонтоза приводят панкреатит, хронический гастрит, язвенная болезнь желудка и 12-перстной кишки.
Снижение защитных сил организма. Ослабление иммунитета может быть следствием перенесенных заболеваний или последствием травм, операций или других специфических методов лечения (химиотерапия).
Вредные привычки. Курение и злоупотребление алкоголем увеличивают риск развития пародонтоза.
Сопутствующие стоматологические заболевания. В эту группу входят нарушение прикуса, бруксизм, аномалии расположения зубов. Пародонтоз может развиваться также и при несоблюдении гигиены полости рта.
В качестве еще одной причины пародонтоза можно отметить наследственную предрасположенность. Если заболевание было выявлено у близких родственников, то вероятность его развития повышается. Этот риск будет максимальным, если воздействует один или несколько факторов из списка выше.
Обычно пародонтоз развивается у взрослых, но также может выявляться и у детей. В последнем случае причинами могут стать генетические аномалии развития зубочелюстной системы, гиповитаминозы А, С, Е, D, выраженное снижение иммунитета.
Классификация пародонтоза
В зависимости от объема поражения, выделяют локализованный и генерализованный пародонтоз. В первом случае страдают зубы на определенном участке челюсти, а во втором в патологический процесс вовлекается вся верхняя и/или нижняя челюсть. Заболевание имеет хроническое течение с периодами ремиссии, во время которых характерные симптомы отсутствуют. Также в классификации пародонтоза выделяют несколько стадий или степеней:
При легкой степени отмечается незначительное обнажение шейки зуба и снижение высоты межзубных перегородок до 1/3. Десны имеют нормальный внешний вид, могут быть слегка бледными. Патологическая подвижность зубов не отмечается.
При средней степени пародонтоза изменения становятся более выраженными. Шейки зубов обнажаются сильнее, высота межзубных перегородок снижается до 1/2, десны становятся плотными и бледными. При этом могут появляться щели между зубами и развиваться небольшая подвижность зубов.
Тяжелый запущенный пародонтоз характеризуется серьезными изменениями со стороны десен и зубов. Корни оголяются практически полностью, появляется выраженная подвижность зубов, из-за чего нарушается прикус, и пациент не может принимать твердую пищу.
На фоне присоединения вторичной инфекции может развиваться воспаление. В этом случае говорят о гнойном пародонтозе. Такая форма заболевания требует экстренной медицинской помощи.
Симптомы пародонтоза

Для заболевания характерно постепенное нарастание клинических проявлений. При легкой степени какие-либо жалобы могут полностью отсутствовать. Единственное, на что пациент может обратить внимание – оголение шеек зубов. В дальнейшем клиника пародонтоза становится более отчетливой. Появляются дискомфорт и боль во время приема пищи, повышается чувствительность зубов к горячему и холодному, возникает зуд в области десен.
При дальнейшем прогрессировании увеличиваются межзубные промежутки, зубы становятся удлиненными (за счет опущения десен и обнажения шейки), появляется клиновидный дефект. Для последнего состояния характерно образование V-образного углубления в области десны. Самые серьезные симптомы характерны для тяжелых форм заболевания. Если пациент не обращается за медицинской помощью, то на последней стадии высота десен существенно снижается, появляется сильная подвижность зубов и боль во время приема пищи. Со временем подвижность будет увеличиваться, в результате чего зубы будут выпадать.
Диагностика пародонтоза
Диагностикой и лечением пародонтоза занимается врач-стоматолог. Это может быть как стоматолог-терапевт, так и более узкий специалист – стоматолог-пародонтолог. Диагностика начинается со сбора анамнеза. Доктор уточняет, какие у пациента есть жалобы, когда впервые они появились и с чем могли быть связаны. После беседы проводится осмотр ротовой полости. Стоматолог обращает внимание на состояние десен и эмали зубов, определяет формирование прикуса, измеряет глубину десневых карманов, отмечает наличие клиновидных дефектов.
Для получения дополнительной информации назначается инструментальное обследование, в которое могут быть включены следующие методы:

панорамный снимок челюстей;
эхоостеометрия (ультразвуковое исследование костной ткани);
Комплексное обследование позволяет определить степень резорбции (рассасывания) костной ткани, выявить патологическую стираемость эмали, оценить состояние связочного аппарата зуба. Также с помощью дополнительных методов диагностики можно выявить осложнения и спланировать предстоящее лечение.
При необходимости пациент может быть направлен на консультацию к другим специалистам (стоматологу-хирургу, стоматологу-ортодонту).
Лечение пародонтоза
Полностью вылечить пародонтоз – не всегда простая задача для стоматолога, особенно, если пациент обратился за медицинской помощью поздно. Точный план лечения всегда подбирается индивидуально и только после комплексного обследования. Для того чтобы восстановить нормальную анатомию зубных рядов могут применяться самые разнообразные методы, начиная от консервативной терапии и заканчивая оперативным вмешательством.
Медикаментозное лечение
Включает в себя назначение препаратов, которые улучшают кровообращение и снижают гипоксию, которая способствует резорбции костной ткани. К таким препаратам относятся:
Антиоксиданты. Самыми простыми и доступными препаратами из этой группы являются витамины группы Е, В, А, С и Р. Механизм их действия связан со стимуляцией процесса доставки кислорода к тканям.
Сосудорасширяющие препараты. Механизм их действия основан на улучшении микроциркуляции, усилении притока крови к тканям пародонта, предупреждении тромбозов капилляров (данное состояние развивается при пародонтозе).
В план лечения могут быть включены и другие лекарственные препараты. Например, при развитии воспаления или вторичной инфекции назначаются антибактериальные и противовоспалительные средства.
Избирательное пришлифовывание зубов
Суть этого метода лечения заключается в создании нормального контакта между зубами на верхней и нижней челюсти (окклюзия). При пародонтозе эмаль зуба может накапливать избыточное количество кальция, в результате чего замедляется физиологическое стирание зубов. Это может привести к формированию травматического прикуса и веерообразному расхождению зубов. Чтобы этого избежать, эмаль на некоторых зубах сошлифовывают, добиваясь тем самым оптимального контакта между верхней и нижней челюстью. Чтобы защитить сошлифованные зубы от кариеса и быстрого разрушения, их покрывают специальной пастой.
Шинирование подвижных зубов
Целью этого метода лечения является надежная фиксация зубов, поэтому шинирование проводят на последних стадиях пародонтоза. Шинирование может быть выполнено с помощью искусственных коронок или стекловолокна, которые устанавливаются на разный срок, начиная от 1 месяца и заканчивая несколькими годами.
Шинирование применяется не только для фиксации зубов. Известно, что при патологической подвижности скорость атрофии костной ткани значительно увеличивается, в результате чего подвижность возрастает. Если не предпринять никаких мер, то зубы будут расходиться в разные стороны (веерообразное расхождение) и со временем выпадать.
Лечение пародонтоза в домашних условиях
При пародонтозе могут применяться и народные методы лечения. Обычно они назначаются на ранних стадиях заболеваниях. Народные методы лечения включают в себя полоскание ротовой полости отварами или настоями трав, которые обладают противовоспалительным, антимикробным и репаративным действием. Важно помнить о том, что такая терапия является вспомогательной и применяется в качестве дополнения к основному лечению, которое назначает стоматолог. Поэтому самостоятельно лечить пародонтоз в домашних условиях не следует.
Также врач может посоветовать лечение пародонтоза, которое можно проводить дома самостоятельно. Одним из таких методов является массаж десен. Его можно выполнять как с помощью зубной щетки, так и просто пальцем. При этом важно соблюдать правильную технику. Движения должны быть плавными и осторожными, совпадать с направлением тока лимфатической жидкости. Для усиления лечебного эффекта могут применяться специальные гели, которые улучшают кровообращение и микроциркуляцию в деснах. Массаж нужно выполнять 2 раза в день в течение 3-5 минут.
Физиотерапевтическое лечение
Список физиотерапевтических процедур, которые назначаются при пародонтозе, очень большой. Наиболее часто назначаются следующие физиотерапевтические методы лечения:
Электрофорез и фонофорез с гепарином. Гепарин оказывает благоприятное действие на ткани пародонта. Он способствует насыщению их кислородом и улучшению микроциркуляции. Проблема заключается в том, что доставить гепарин в ткани пародонта без применения дополнительных методов проблематично. В этой ситуации помогает физиотерапия. При воздействии слабого электрического тока гепарин активнее проникает в ткани, где и оказывает свое лечебное действие. Электрофорез и фонофорез проводят курсом, в который входит 10-12 сеансов с интервалом 7 дней. Продолжительность одной процедуры – около 15 минут.
Лазерное лечение. Также применяется для улучшения кровообращения, трофики и обменных процессов в тканях пародонта. Лечение проводится с помощью специального гелий-неонового лазера. Для достижения нужного эффекта проводят 12-15 процедур. Курс рекомендуется повторять несколько раз в год.
При лечении пародонтоза десен могут применяться и другие методы лечения, например, магнитотерапия, динамические токи, вибрационный массаж. Их выбор определяется возможностями клиники, так как не во всех учреждениях имеется полный набор всего оборудования.
Хирургическое лечение
Различные виды операций обычно применяют на поздних стадиях пародонтоза либо при неэффективности консервативной терапии. Хирургическое лечение направлено на ликвидацию пародонтальных карманов, устранение всех поддесневых отложений и удаление соединительной ткани, которая замещает рассосавшуюся кость. Для достижения этих целей применяются:

Открытый кюретаж пародонтальных карманов. В отличие от предыдущего метода, эта операция выполняется с отслаиванием десны от зуба. В результате стоматолог может видеть карманы и соединительную ткань и полностью убирать все отложения.
Костная пластика. Проводится с целью восстановления резорбированной кости. Особенно актуальным такое лечение становится в тех случаях, когда пациенту показана установка имплантов. Костная пластика подразумевает пересадку донорской кости или синтетического материала, которые имеют нормальную плотность.
Все виды хирургического лечения пародонтоза проводятся с применением качественного обезболивания, поэтому во время операции пациент не ощущает боли и дискомфорта.
Общие рекомендации
После составления плана лечения стоматолог обязательно дает общие рекомендации. К ним относятся:
Тщательное соблюдение гигиены ротовой полости. Во время лечения пародонтоза недостаточно обычной чистки зубов с помощью зубной щетки. Нужно обязательно пользоваться дополнительными приспособлениями – зубной нитью, ершиком, ирригатором, специальными пастами, гелями и ополаскивателями.
Правильное питание. При пародонтозе в рационе должны присутствовать все необходимые витамины и минералы, а также достаточное количество белков жиров и углеводов. При этом пища должна быть щадящей. Из рациона нужно исключить твердые продукты питания, слишком горячие или холодные блюда.
Отказ от вредных привычек. Особенно важно отказаться от курения, так как вещества, содержащиеся в табачном дыме, неблагоприятно сказываются на кровоснабжении и трофике слизистой ротовой полости.
Санация полости рта. Под этим термином подразумевают устранение всех сопутствующих стоматологических заболеваний – кариеса, гингивита, пульпита, стоматита и так далее.
На протяжении всего периода лечения пародонтоза необходимо следить за состоянием ротовой полости и при развитии любых патологических изменений сразу же обращаться к стоматологу.
Осложнения пародонтоза
Пародонтоз является достаточно серьезным заболеванием. Это связано не только с изменением нормальной анатомии зубных рядов, но и с высоким риском развития осложнений. Без своевременного лечения могут развиваться следующие заболевания:
Из-за подвижности зубов, боли и повышенной чувствительности к горячей и холодной пище пациент не может полноценно питаться, что может привести к развитию заболеваний желудочно-кишечного тракта, нарушению обмена веществ, эндокринной патологии. Кроме того, нельзя забывать о психологических расстройствах и снижении качества жизни в целом. Всех этих проблем можно избежать, если вовремя обратиться за квалифицированной стоматологической помощью.
Профилактика пародонтоза
Профилактические мероприятия особенно актуальны для тех людей, которые имеют один или несколько факторов риска развития пародонтоза. Также простые рекомендации могут выполнять все, кто хочет сохранить здоровье ротовой полости и предупредить развитие многих стоматологических заболеваний. Для этого нужно следовать следующим правилам:
соблюдать гигиену ротовой полости (чистить зубы 2 раза в день, пользоваться зубной нитью, ирригатором и другими приспособлениями);
посещать стоматолога минимум два раза в год, даже при отсутствии жалоб;
проводить профессиональную чистку ротовой полости у специалиста;
полноценно питаться, следить за наличием в рационе всех витаминов и минералов;
отказаться от вредных привычек;
вовремя обращаться за лечением любых заболеваний.
Точный план профилактики составляется индивидуально. При этом врач учитывает возраст пациента, его особенности здоровья, наличие факторов риска и другую информацию. Поэтому профилактические мероприятия всегда подбираются индивидуально на очном приеме у стоматолога.
Пародонтоз – поражение тканей пародонта, которое имеет системный характер. Это серьезное стоматологическое заболевание, которое приводит к оголению зубных корней ил-за рецессии десны и убыли ткани, а также к последующему разрушению костной ткани. Пародонтоз, в отличие от пародонтита (заболевания не стоит путать), встречается гораздо реже.
Симптоматика заболевания
Развитие пародонтоза происходит достаточно медленными темпами. Заболевание сопровождается постепенной атрофией альвеолярных отростков и дистрофическими изменениями в костной ткани зубов. При этом происходит оголение корней.
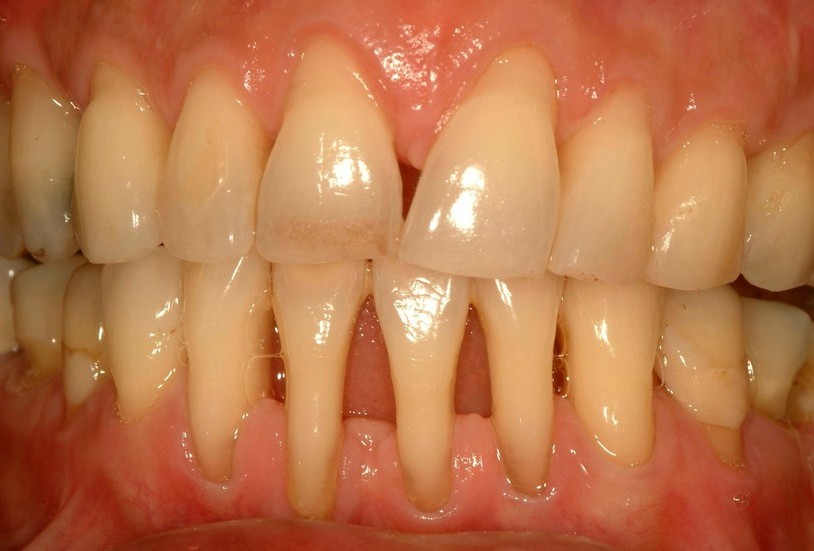
Среди симптомов пародонтоза принято выделять следующие:
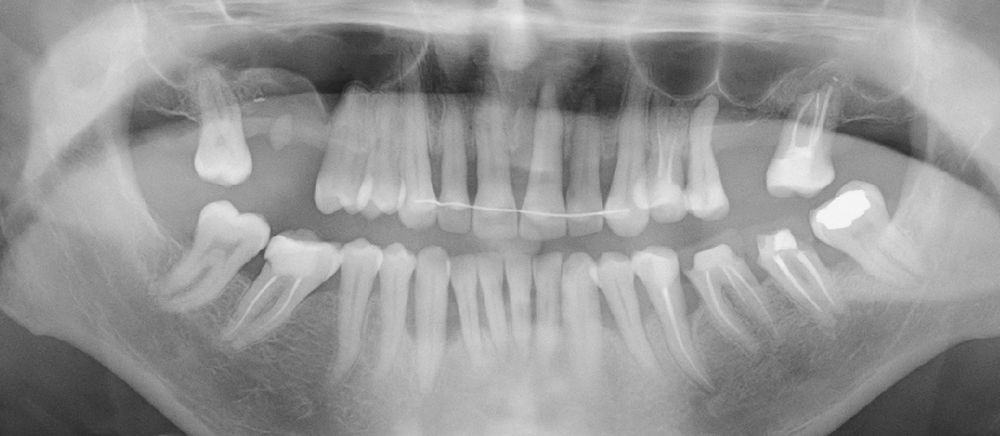
Если провести ОПТГ – панорамный рентген-снимок, то на нем будет явно видна деструкция костной ткани, т.е. ее значительная убыль вокруг корней. Причем по всему зубному ряду, поскольку пародонтоз редко локализуется в области одного зуба.
Причины развития болезни
Основной причиной появления пародонтоза принято считать недостаточное кровоснабжение десен, которое приводит к постепенному ухудшению обменных процессов в мягких тканях полости рта и их атрофии. Таким образом, к факторам, провоцирующим развитие заболевания, относятся следующие явления:
- нехватка витаминов,
- нарушения в работе желудочно-кишечного тракта,
- сбои в работе эндокринной системы и гормональные изменения,
- сахарный диабет, активное курение,
- врожденная предрасположенность, т.е. наследственные факторы.
При этом пародонтоз может быть как самостоятельным заболеванием, так и завершающей стадией пародонтита – воспаления тканей пародонта. Во втором случае в результате длительной медикаментозной терапии или вовсе отсутствии лечения опять же нарушаются обменные процессы в десневых тканях, поэтому воспалительный процесс снижается, но ткани становятся фактически безжизненными и значительно сокращаются в объеме.
Возможные осложнения
Если слишком долго игнорировать симптомы пародонтоза и не предпринимать мер по решению данной проблемы, заболевание может привести к весьма плачевным последствиям. Патология приводит не только к эстетическим проблемам, но и полной невозможности проведения гигиенических процедур, проблемам с питанием (из-за боли, которая возникает при механическом воздействии на оголенные корни).

Запущенная форма заболевания способна и вовсе привести к выпадению зубов. Атрофические процессы и разрушение связочного аппарата лишают зубы естественной поддержки. В результате они сильно расшатываются и выпадают. Чтобы не допустить такого исхода, важно своевременно обратиться за профессиональной помощью к специалисту.
Методы лечения
Лечение пародонтоза – это очень сложный и длительный процесс. К сожалению, добиться полной ремиссии практически невозможно. Самое главное – вычислить причину патологии и воздействовать именно на нее. Пациенту нужно обязательно нормализовать питание и сон, ввести в рацион все необходимые витамины и микроэлементы, очень качественно и тщательно ухаживать за зубами и деснами, проводить массажи слизистой. На определенных этапах могут также помочь инъекции витаминных комплексов непосредственно в десны.
Профессиональная гигиена полости рта
Несмотря на то, что пародонтоз имеет системный, а не инфекционный характер, лечение заболевания в обязательном порядке предусматривает проведение профессиональной чистки зубов от скопления налета и камня, над- и поддесневых отложений. Для этого проводится комплексная чистка в кабинете у стоматолога с применением ультразвука, Air Flow и использования составов, которые позволят укрепить зубную эмаль.
Пластика десны
Пластика десен позволяет скорректировать внешний вид края слизистой. Лоскутный метод предполагает подсадку участка десневой ткани на место, где наблюдается проседание. Данная процедура позволяет скрыть оголенные корни зубов и вернуть эстетику улыбке. При пародонтозе эта мера эффективна лишь при небольшой убыли десны и одновременно проводимой медикаментозной терапии, которая позволит остановить прогрессирование рецессии слизистой.
Аппаратное лечение Vector и Varius
Аппаратное лечение при пародонтозе позволяет провести восстановление обменных процессов между клетками десневой ткани. По сути, это разновидность физиолечения. Методика позволяет очень эффективно удалить зубные отложения, даже если они находятся глубоко под деснами. При этом фактически проводится укрепление десен, восстановление их питания, что способствует остановке как воспалительного процесса, так и рецессии.
Имплантация с немедленной нагрузкой
Это единственное верное решение на запущенной стадии заболевания. Современные методы имплантации позволяют провести удаление подвижных зубов и одновременно заменить их корни на искусственные аналоги – имплантаты. При выборе методов с немедленной нагрузкой конструкции будут зафиксированы в более глубоких отделах челюстной кости и даже других лицевых костях, что позволяет отказаться от проведения костной пластики и синус-лифтинга. Протезирование проводится сразу, максимум – на 3-ий день. Новый несъемный протез можно полноценно использовать для жевания.
Читайте также:

