Как избавиться от ветрянки за 2 дня в домашних условиях
Обновлено: 18.04.2024
Ветрянка (ветряная оспа) – это острое инфекционное вирусное заболевание, передающееся воздушно-капельным путем и свойственное преимущественно детям. Типичное проявление ветрянки – обильная пузырьковая сыпь по всему телу.
Чаще всего ветрянкой болеют в возрасте от 6 месяцев до 7 лет. У ребёнка до 6 месяцев действует иммунитет, полученный от организма матери. После 10 лет заболевание встречается редко. Однако если человек не болел ветряной оспой в детстве, он может заболеть, будучи взрослым, и в этом случае, болезнь протекает, как правило, тяжело.
Причины ветряной оспы
Ветрянка у детей и взрослых
Возбудителем заболевания является один из типов вируса герпеса. Он переносится с мельчайшими частицами слизи, попадающими в воздух при кашле, чихании и даже при разговоре. Во внешней среде вирус быстро погибает (в течение 10 минут). В то же время болезнь очень заразна, и при контакте с больным человек, не имеющий иммунитета к ветрянке, заболеет практически наверняка.
Инкубационный период ветрянки составляет от 10-ти до 21-го дня (чаще 14-17 дней). Уже за сутки до появления сыпи больной может быть заразен, поэтому о том, что был контакт с инфекцией, часто можно узнать лишь постфактум. Угроза заражения сохраняется в течение всего периода высыпаний, и только по истечении пяти дней с момента появления последних элементов сыпи, контакт с больным перестаёт быть опасным.
Считается, что ветрянкой болеют только один раз в жизни. Поэтому ветрянка числится "детским" заболеванием: большинство из нас сталкиваются с возбудителем первый раз, еще будучи детьми. Однако если у человека сильно ослаблен иммунитет, он может быть инфицирован повторно.
После перенесенного заболевания вирус длительное время сохраняется в организме в неактивной форме. Это может привести к развитию другого заболевания – опоясывающего герпеса (опоясывающего лишая), вызываемого той же разновидностью вируса, что и ветряная оспа. Контакт ребёнка с больным опоясывающим герпесом может привести к заболеванию ветряной оспой.
Ветряная оспа или ветрянка — это вирусное заболевание, сопровождающееся поражением кожи и слизистых оболочек в виде папулезно-везикулярной сыпи и выраженной интоксикацией всего организма. Varicella получила свое название от натуральной оспы, которую вызывали возбудители рода Varicellovirus.
Этиология
Ветряную оспу вызывает ДНК-геномный вирус Varicella Zoster, который относится к вирусу герпеса человека 3 типа (вирус варицелла-зостер). Причины ветрянки — внедрение микроорганизма в организм, который живет и размножается только внутри человека. Во внешней среде возбудитель малоустойчив и быстро погибает под воздействием прямых солнечных лучей, от нагревания и ультрафиолетовых лучей.
Эпидемиология ветряной оспы
Ветрянка — это повсеместно распространенное заболевание. Восприимчивость к ветряной оспе очень высокая, заболеть может как ребенок, так и взрослый человек. Наиболее часто встречается ветрянка у детей. К 15-16 годам до 80% населения успевает инфекцией переболеть.
Для заболевания характерна выраженная осенне-зимняя сезонность.
Источником инфекции является больной человек, который представляет опасность в последние 10 дней инкубационного периода и первые 5-7 дней с момента появления первых высыпаний.
Механизм и пути передачи
Механизм передачи ветрянки — аэрозольный, путь передачи — воздушно-капельный. При разговоре, чихании и кашле больной человек выделяет огромное количество возбудителей во внешнюю среду, которые с током воздуха могут переноситься на большие расстояния.
Заразиться можно, находясь с больным человеком в одной комнате или непосредственно с ним разговаривая. Возможна трансплацентарная передача вируса от матери плоду.
Инфицирование ветряной оспой маловероятно через третьих лиц, различные предметы и вещи.
После перенесенного заболевания у человека формируется стойкий пожизненный иммунитет. Устойчивость новорожденного к ветрянке обусловлены полученными от матери антителами, которые циркулируют в крови малыша несколько первых месяцев его жизни.
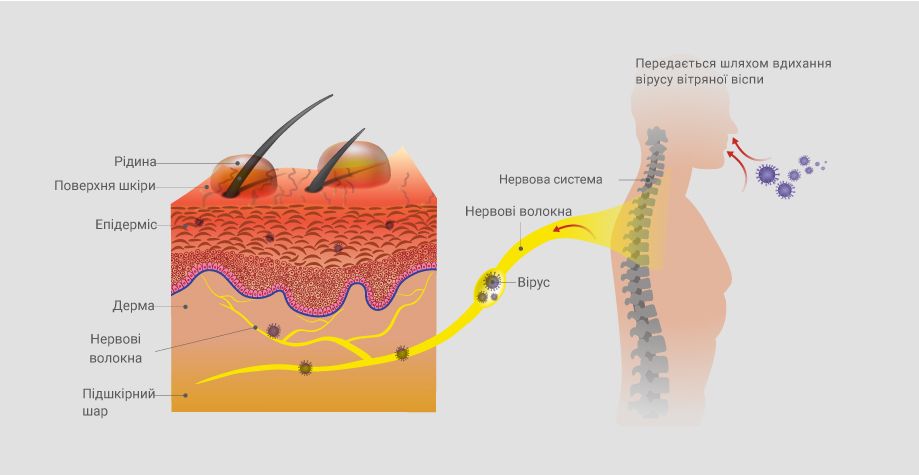
Патогенез
Возбудитель ветрянки в организм проникает через верхние дыхательные пути, закрепляется на клетках слизистой оболочки, где начинает накапливаться и проникает в лимфатическую систему. В конце инкубационного периода вирус поступает в кровь. В крови накапливаются токсические метаболиты репродукции микроорганизмов, что проявляется лихорадкой и аллергическими реакциями.
Возбудитель ветряной оспы распространяется по всему организму. Размножение вируса в эпителии кожи сопровождается вакуолизацией, баллонной дистрофией и дальнейшей гибелью клеток. В образовавшихся полостях накапливается серозная жидкость, образуются пузырьки. При подсыхании везикул на их месте появляются корочки, после отпадения которых поврежденный эпидермис восстанавливается. Такой процесс развивается и на слизистых оболочках с образованием эрозий. Большое значение в механизме развития заболевания играет нарушение клеточных иммунных реакций. У лиц с нарушениями иммунного статуса развиваются тяжелые формы ветрянки.
В связи с ослаблением иммунитета, увеличивается восприимчивость к другим инфекциям, обостряются хронические заболевания.
После перенесенного заболевания формируется стойкий иммунитет, однако, у взрослых, переболевших в детстве ветрянкой, при резком снижении защитных сил организма, при инфицировании возможно повторное развитие заболевания.
В организме вирус может сохраняться в латентном состоянии в нервных ганглиях пожизненно. В настоящее время еще недостаточно изучены механизмы сохранения вируса и его возможной последующей активации с проявлением заболевания в виде опоясывающего лишая.
В большинстве случаев прогноз благоприятный, у взрослых и при осложненном течении — серьезный.
Клинические проявления
В большинстве случаев инкубационный период составляет от 11 до 21 дня. Признаки ветрянки начинают проявляться остро. Быстро развиваются симптомы интоксикации, выраженность которых зависит от тяжести течения заболевания.
Симптомы ветрянки:
- высыпания на коже в виде везикул и папул;
- сыпь сопровождается зудом;
- новые высыпания появляются в течении нескольких дней;
- высыпания на коже расположены беспорядочно;
- высыпания локализуются на волосистой части головы, лице, шее, туловище и конечностях (исключение ладони и подошва), слизистых оболочках;
- повышение температуры.
Элементы сыпи проходят в своем развитии несколько этапов: розовое пятно (розеола) диаметром до 4 мм — папула — везикула (диаметром 24 мм) — корочка. Пузырьки наполнены прозрачным содержимым, которое иногда может становиться мутным, гнойным, геморрагическим. Количество элементов сыпи различно — от единичных проявлений до нескольких десятков.
С момента появления сыпи до образования корочек проходит 2-3 дня. Новые высыпания наблюдаются на протяжении еще 2-8 дней. Корочки отпадают через 5-10 дней без следа. Однако, если их насильно сорвать, на их месте образуются вторичные, как правило, инфицированные корочки, на месте которых могут формироваться рубцы.
У детей ветрянка сопровождается плаксивостью, раздражительностью, общим недомоганием, снижением аппетита, грудные дети отказываются от груди.
Особенности течения болезни при беременности
Заражение беременной женщины ветряной оспой опасно для плода в первом и втором триместрах беременности. Инфицирование в начале беременности может привести к гибели плода или нарушениям в его развитии. Если женщина заболела в первые 20 недель беременности, это может привести к развитию у новорожденных синдрома врожденной ветряной оспы (фетального ветряночного синдрома).
Для синдрома врожденной ветряной оспы характерны:
- поражения кожи (изъязвления, отсутствие кожи, шрамы);
- патологии развития скелета (односторонняя гипоплазия конечностей, грудной клетки, рудиментарные пальцы, косолапость);
- пороки развития ЦНС (анофтальмия, микроцефалия, атрофия зрительного нерва, анизокория, судорожный синдром, параличи);
- поражения глаз (микрофтальмия, катаракта, хориоретинит);
- мышечная гипоплазия и др.
Инфицирование на поздних стадиях беременности или непосредственно после рождения характеризуется как неонатальная ветряная оспа. Наибольший риск развития заболевания у ребенка в течение 7 дней до начала родов и спустя 7 дней после рождения.
Осложнения
В подавляющем большинстве ветрянка протекает не тяжело, однако возможно развитие тяжелых форм:
- геморрагической;
- гангренозной;
- буллезной.
При тяжелых формах ветрянки, особенно у иммунокомпрометированных лиц, возможно поражение печени, почек, надпочечников, легких, селезенки, кишечника, эндокринной системы. Из-за скопления вируса в нервных ганглиях может проявляться энцефалит.
Неприятные последствия инфекции обусловлены, в первую очередь, присоединением патогенной микрофлоры.
Осложнения ветрянки:
- Ветряночный афтозный стоматит
- Гингивит
- Гнойный паротит
- Конъюнктивит
- Кератит
- Отит
- Вирусная пневмония
- Сепсис
Первая помощь
Всё указывает, что у ребенка или взрослого проявляются симптомы ветрянки? Срочно вызывайте врача. Консультация инфекциониста и педиатра поможет установить точный диагноз, вовремя провести лечебные мероприятия и избежать развития неприятных последствий и осложнений.
До приезда врача не рекомендуется ничем обрабатывать высыпания на теле. Это поможет инфекционисту быстро дифференцировать ветрянку. При высокой температуре можно дать жаропонижающее средство (с учетом возраста заболевшего). Такими средствами могут быть парацетамол, ибупрофен. Противопоказан аспирин (риск развития синдрома Рея).
Диагностика
Диагностика ветрянки основана на клинической картине инфекционного заболевания.
Проверить диагноз можно при помощи методов диагностики:
-
;
- метод иммунофлюоресценции;
- серологический метод.
Образцами для исследования являются соскоб кожи с пораженных участков и кровь.
Лечение
Лечение ветрянки не предполагает этиотропной терапии, направленной на устранение возбудителя инфекции.
Основу лечебных мероприятий составляют тщательный уход за кожей и ногтями. Показан ежедневный душ (ванна) с тщательным, но бережным, осушением кожи полотенцем. Избегать повреждения, счесывания высыпаний.
Высыпания обрабатывают местно антисептическими средствами. Появившиеся корочки смазывают вазелином или жирным кремом.
При присоединении осложнений или тяжелом течении заболевания лечение ветрянки включает:
- антимикробную терапию — при присоединении гнойных процессов;
- дезинтоксикационное лечение — при сильной интоксикации;
- введение иммуноглобулина.
Профилактика ветрянки
Для предупреждения заражения от инфицированного ветряной оспой, необходимо полностью исключить непосредственные контакты. Ослабленным лицам вводится иммуноглобулин. В учебных заведениях (группах или классах) вводится карантин по ветрянке.
Всем беременным женщинам, заболевшим ветрянкой на ранних сроках, рекомендуется проводить УЗИ на 22-23 недели беременности для выявления типичных для ветряной оспы пороков развития плода. Для установления фетальной инфекции на 16-20 неделе исследуются околоплодные воды. При наличии серьезных пороков развития плода женщине, как правило, предлагается прерывание беременности.
При планировании беременности и отсутствии вакцинации женщине как минимум за месяц до зачатия рекомендуется сделать прививку от ветрянки.
Вакцинация
Прививка от ветрянки является рекомендованной. Вакцинация проводится дважды с интервалом в 1-1,5 месяца. Привить от ветрянки можно не только ребенка, но и взрослого, если он не переболел в детстве.

Единственный существующий в настоящее время способ сделать течение заболевания более легким – это усилить собственный иммунный ответ организма на внедрение инфекции.
Что такое ветрянка?
После непродолжительных простудных явлений – кашля, насморка, подъема температуры, покраснения горла и глаз – на теле ребенка появилась мелкая розовая сыпь. Большинство мам догадается, что чадо заразилось распространенной вирусной инфекцией – ветряной оспой, в просторечии ветрянкой. Ее вызывает вирус варицелла-зостер из семейства герпесвирусов.

Вирус варицелла-зостер. Фото: PHIL CDC
Симптомы ветрянки
Как проходит течение ветрянки?
Болезнь длится 2-3 недели и, как правило, завершается полным выздоровлением, после которого сохраняется пожизненный иммунитет. У переболевших в детстве людей вирус может внезапно активироваться через десятки лет, в этом случае инфекция проявится в форме опоясывающего герпеса.
Опасность ветрянки
Как лечить ветрянку?
Лечение от ветряной оспы, как правило, симптоматическое – при необходимости назначают жаропонижающие и противозудные препараты. Если болезнь протекает тяжело, назначают ацикловир, но при запоздалом лечении он не эффективен.
К сожалению, препаратов, целенаправленно уничтожающих вирус варицелла-зостер не существует. Единственный существующий в настоящее время способ сделать течение заболевания более легким – это усилить собственный иммунный ответ организма на внедрение инфекции. Для этого существуют препараты под названием иммуностимуляторы.
Препарат Циклоферон
Наиболее исследованным и хорошо зарекомендовавшим себя в клинической практике иммуностимулятором является оригинальный отечественный препарат циклоферон. Его действующее вещество – метилглюкамина акридонацетат – стимулирует выработку интерферонов альфа, бета и гамма – защитных молекул, которые выделяются клетками организма в ответ на вторжение вирусов. Циклоферон изменяет процессы жизнедеятельности клетки таким образом, что она становится невосприимчивой к вирусу и не участвует в его размножении, а также активируют иммунные клетки – лимфоциты и макрофаги.

Как действует циклоферон?
В лечении герпетических высыпаний, в том числе – ветрянки, применяется форма метилглюкамина акридонацетата для наружного применения – линимент циклоферона. Он проникает в кожу, стимулируя выработку в ней интерферонов. Кроме того, линимент циклоферона содержит в своем составе антисептик, препятствующий возникновению вторичной гнойной бактериальной инфекции. Благодаря этому болезнь протекает значительно легче.
Линимент циклоферона выпускается в удобной для потребителя экономичной упаковке (тубы по 5 мл), совместим со всеми остальными лекарственными средствами, то есть может применяться в составе комплексной терапии.
РЕШЕНИЕ О ПРИМЕНЕНИИ ЛИНИМЕНТА ЦИКЛОФЕРОНА принимает лечащий ВРАЧ.
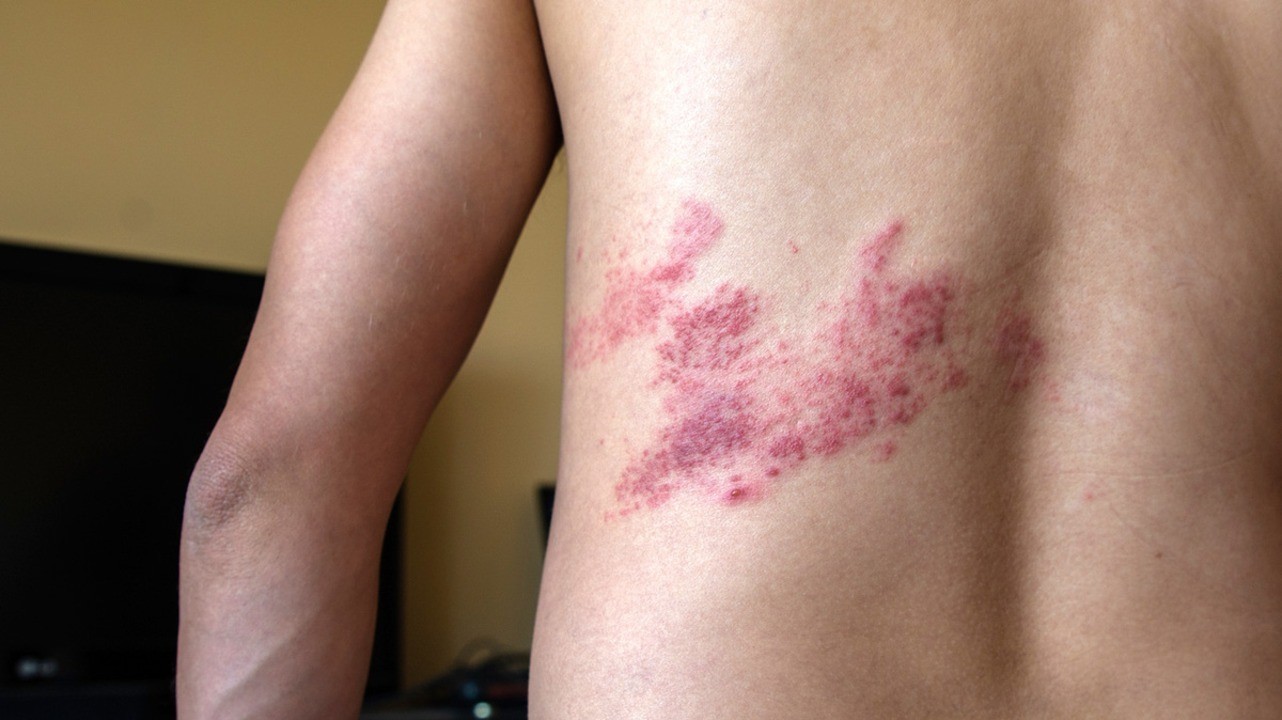
Под опоясывающим лишаем в медицине понимают опоясывающий герпес (Herpes zoster), так как именно этот вирус становится причиной болезни. Он поражает кожу, нервную ткань. Чаще всего болеют люди старшего и среднего возраста, у которых была ветряная оспа. Заболевание тяжело переносится пациентами, вызывает серьезные поражения кожи и может длиться от 4-5 дней до 1-1,5 месяцев. Возможные осложнения в форме васкулопатии, некроза сетчатки могут значительно ухудшить качество жизни больного.
Причины
По официальной статистике, ежегодно в России регистрируется более 19 тыс. случаев этой патологии. Средний показатель — 13,09 заболевших на 100 тыс. населения.
Причина заболевания — в вирусе герпеса человека 3 типа, относящегося к группе альфа-герпесвирусов. Проникая в клетки, он начинает размножаться и вызывает дегенеративные изменения в них. Прежде всего, воспаляются задние корешки спинного мозга и межпозвоночных ганглиев. В процесс вовлекаются чувствительные нервы, за счет чего для болезни характерен болевой синдром. Появляется везикулезные высыпания на груди, лице. Возможны поражения органов слуха, зрения. Заболевание имеет несколько форм, о которых мы расскажем ниже.
Патогенез
Первичное заражение происходит, в основном, еще в детстве, когда пациенты болеют ветряной оспой. В дальнейшем инфекция может длительное время сохраняться в латентной форме, находясь чаще всего в черепно-мозговых, спинальных ганглиях — нервных узлах. У большинства людей, перенесших ветряную оспу, возбудитель остается в организме пожизненно.
Факторы риска
Активизация вируса происходит под воздействием одного или нескольких факторов риска:
- различные иммунодефицитные состояния (тяжелая инфекционная болезнь, лейкемия, лимфома, химиотерапия и другие);
- сильное переохлаждение;
- возраст старше 50 лет;
- заражение ВИЧ-инфекцией.
В отличие от ветряной оспы, эпидемических вспышек опоясывающего лишая не бывает. Однако врачи и ученые заметили, что большинство заболеваний приходится на июнь-август, а снижение их частоты — на предзимний период. Ученые связывают это с более интенсивным воздействием ультрафиолетового излучения в летнее время.
Факты о заболевании
- Опоясывающим лишаем болеют люди всех возрастов, начиная с 14 лет, однако после 50 лет вероятность заболевания увеличивается в 2,5-9,5 раз.
- Самую низкую распространенность болезни ученые отмечают среди лиц в возрасте 30–39 лет.
- Дети до 17 лет составляют 10% от всех заболевших, в остальных 90% случаев диагностируют опоясывающий лишай у взрослых.
- Если средняя заболеваемость в молодом и среднем возрасте составляет от 2 до 4,6 случаев на 1000 человек в год, то в пожилом этот показатель — от 4,5 до 11,8.
- У пациентов с иммуносупрессией риск развития в 20-100 раз выше, чем у людей того же возраста с нормальным иммунитетом.
- В возрасте до 50 лет чаще болеют мужчины, после 50 лет — женщины.
- Заболевают до 25-50% пациентов отделений трансплантации органов и онкологических стационаров, летальность — 3-5%.
Симптомы опоясывающего лишая
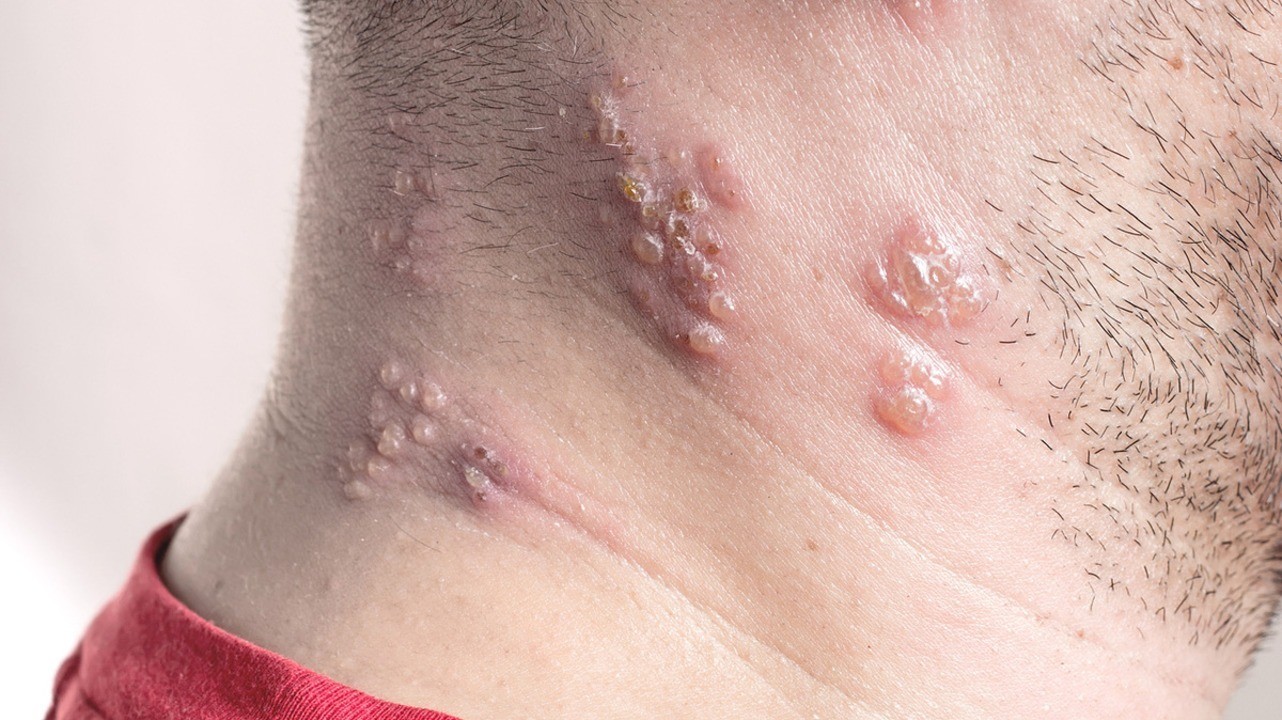
Характерная сыпь — основной симптом опоясывающего лишая. Фото: librakv / Depositphotos
Начало болезни
Болезненные ощущения
Могут быть постоянно или возникать периодически, сопровождаться гиперестезией кожи (повышением чувствительности). Их интенсивность может быть довольно высокой, а продолжительность — выматывающей. Некоторые пациенты сравнивают отдельные болевые ощущения с ударами током.
Боли могут быть схожи с аналогичными ощущениями при плеврите, холецистите, аппендиците, почечной и печеночной колике, язве двенадцатиперстной кишки, ранней стадии глаукомы и даже инфаркте миокарда. Это может вызвать определенные трудности при диагностировании опоясывающего лишая и отделения его признаков от симптомов перечисленных заболеваний. У пациентов в возрасте до 30 лет и с относительно сильным иммунитетом боли могут отсутствовать.

Опоясывающий лишай часто сопровождается нестерпимой болью. Фото: Freeograph / Depositphotos
Появление сыпи
Высыпания при этом заболевании довольно характерные. На фото опоясывающего лишая легко заметить, что они располагаются с одной стороны тела. Это происходит потому, что сыпь обычно концентрируется в области того или иного ганглия (нервного узла).
Особенность сыпи заключается в том, что у нее очень короткий этап первичного развития (эритематозная фаза). Практически сразу на коже появляются папулы. Это мелкие узелковые образования красноватого оттенка, возвышающиеся над поверхностью кожи. Они возникают из-за изменений в клетках эпидермиса или поверхностных слоев дермы.
В течение 1-2 суток папулы преобразуются в везикулы — водянистые пузырьки-прыщики. Новые везикулы появляются на протяжении 3-4 суток, отдельные очаги поражения на коже разрастаются и сливаются друг с другом. Если процесс образования новых пузырьков длится более 6-7 суток, это признак иммунодефицита.
Спустя неделю после первичной сыпи везикулы преобразуются в пустулы — гнойнички, полостные образования диаметром 1-2 мм, заполненное гнойными массами. Еще спустя 3-5 суток их заменяют эрозии с тонкой корочкой. В течение 2 недели они шелушатся, распадаются на отдельные чешуйки и осыпаются. На их месте еще 1-2 недели могут оставаться красноватые пятна, которые постепенно исчезают.
Где появляется сыпь
Исследования показывают, что в 57% клинических случаев высыпания появляются на груди, спине или на боку с одной из сторон тела (у 47,7% больных — слева, у 52,3% — справа). Поражение обеих сторон — крайне редкое явление. На лице, точнее в области расположения тройничного нерва, диагностируют 25% высыпаний при опоясывающем герпесе. И лишь в 5-6% болезнь поражает шею, пояснично-крестцовую область или имеют смешанный характер. Такая локализация объясняется тем, что после перенесенной ветряной оспы вирус герпеса накапливается в ганглиях именно этих участков тела.
Общеинфекционные симптомы
У большей части пациентов врачи отмечают общие признаки инфекционного поражения:
- высокая температура тела;
- увеличение лимфатических узлов;
- интоксикация;
- сонливость;
- головная боль;
- головокружение.
Интенсивность симптомов постепенно снижается. При благоприятном прогнозе заболевание проходит за 3 недели.
Видео 1. Опоясывающий лишай. Источник: YouTube-канал dermatologa. net
Классификация
Симптомы опоясывающего лишая могут отличаться в зависимости от формы заболевания.
- Ганглиокожная форма. Наиболее распространенная. Ее симптомы и этапы развития описаны выше.
- Глазная. Вирус может поражать не только тройничный нерв, но и гассеров узел. Сыпь появляется на лице, концентрируясь в области глаз, переносицы, лба с одной стороны. Распространяется от глаза до темени, прерываясь в середине лба.
- Ушная. Вирус локализуется в коленчатом узле, поражает ушную раковину, наружный слуховой проход. У пациента снижается чувствительность к вкусам. Возможен паралич мышц лица и лицевого нерва.
- Абортивная. Одна из легких форм, при которой сыпь довольно быстро проходит, не образуя везикул, а сам пациент при этом чувствует себя удовлетворительно.
- Гангренозная. Наибольший риск — у пациентов старшего возраста с сахарным диабетом, другими соматическими болезнями. Характеризуется поражением глубоких слоев кожи, формированием рубцов.
- Буллезная. У пациентов образуются везикулы более крупного размера. Они объединяются в большие пузыри, содержащие серозную жидкость. Может произойти повреждение кровеносных сосудов. Нередко присоединяется вторичная инфекция, что приводит к образованию гноя.
- Менингоэнцефалитическая. Очень опасная форма, возникающая при поражении головы. Для нее характерна высокая температура тела, сильная головная боль с тошнотой, рвотой. В тяжелых случаях пациент может терять сознание, возможно впадение в коматозное состояние.
- Диссеминированная. Нередко сопровождает СПИД. Высыпания дополняются поражением легких, почек, печени, головного мозга. Очень тяжело переносится больными.
- Ганглионевралгическая. Болезнь проявляет себя только болевыми ощущениями. Сыпь отсутствует или проявляется минимально, что затрудняет диагностирование.
Важно! Буллезная форма имеет схожие симптомы с рожистым воспалением. Однако для рожи характерно значительное отекание тканей, за счет чего кожа в пораженном участке натягивается. Основные участки тела, на которых развивается воспаление при роже, — голень и лицо. Опоясывающий герпес же локализуется чаще всего на груди.
Осложнения
- вторичная бактериальная инфекция кожи — наиболее часто встречающееся осложнение;
- постгерпетическая невралгия — выраженные острые, жгучие, резкие боли в месте поражения. Могут иметь постоянный или периодический характер;
- кератит — воспаление роговицы глаза, для болезни характерны боли, образование язвочек, покраснение глазных тканей, ухудшение зрения;
- заболевания глазных тканей — эписклерит, иридоциклит, воспаление радужной оболочки;
- энцефалит, менингит — воспаление вещества и оболочек головного мозга под воздействием вирусной инфекции;
- полиневропатия — системное поражение периферических нервов;
- поражения желудочно-кишечного тракта;
- поражения сердечно-сосудистой системы.
Как распознать опоясывающий лишай
- Сыпь, похожая на проявление ветряной оспы.
- Высыпания проявляются в виде широкой полосы.
- Локализуются на одной стороне тела.
- В месте поражения появляются зуд, жжение и боль.
- Слабость, недомогание, повышение температуры.
Диагностика
Во время продромального (начального) периода, когда явные симптомы отсутствуют, определить опоясывающий лишай затруднительно. Когда же заболевание проявляет себя характерными высыпаниями, врачи без труда диагностируют эту патологию по внешним проявлениям.
При необходимости дифференцировать вирус (например, отличить от вируса простого герпеса) проводят лабораторный анализ биопсийного материала. Антиген обнаруживают при микроскопии или иммунофлюоресцентным методом. Может проводиться также серологическая диагностика, ПЦР-тест. Пациент обязательно сдает общий анализ крови. При подозрении на поражение головного мозга проводят компьютерную или магнитно-резонансную томографию.
Диагностика позволяет дифференцировать заболевание от патологий с похожими признаками — фурункулеза, вульгарного псориаза, сифилитической розеолы, рожей, поражениями кожи при ВИЧ-инфекции, сахарном диабете, онкологических и гематологических патологиях.
Лечение опоясывающего лишая
Зачастую лечить эту патологию приходится с привлечением дерматовенеролога, офтальмолога, невролога. Терапию проводят по 5 направлениям:
- назначение противовирусных препаратов;
- снятие болевого синдрома с помощью кортикостероидов и анальгетиков;
- уменьшение признаков воспаления;
- предупреждение развития бактериальной инфекции;
- ускорение регенерации кожного покрова.
Разработаны эффективные схемы лечения для различных форм опоясывающего лишая.
Противовирусная терапия
Наиболее эффективно использовать противовирусные средства в первые 72 часа после появления симптомов. Назначают лекарство, которое содержит одно из следующих действующих веществ:
- ацикловир;
- фамцикловир;
- валацикловир.
Препараты в форме таблеток принимают перорально в течение недели. В ряде случаев назначают внутривенное введение. Например, если у пациента есть злокачественные новообразования, СПИД, он перенес пересадку внутренних органов иди проходит системное лечение кортикостероидами.
Заразен ли опоясывающий лишай?
Люди, которые не сталкивались с ветряной оспой, могут заболеть ветрянкой после контакта с больным человеком. Особенно это касается детей. У ветрянки и опоясывающего лишая один возбудитель.
Патогенетическая терапия
Назначение препаратов с действующим веществом дипиридамолом тормозит агрегацию тромбоцитов, то есть процесс их соединения друг с другом. Это предотвращает риск тромбоза. Против обезвоживания организма (гидратации) принимают препараты с фуросемидом. Чтобы активировать процесс формирования иммунитета (иммуногенез), внутримышечно вводят гомологичный иммуноглобулин.
Противовоспалительная терапия
Заключается в приеме нестероидных противовоспалительных средств. В тяжелых клинических случаях назначают глюкокортикостероиды. Если эффект от них отсутствует, невролог назначает препараты с центральным анальгетическим действием и невральные блокады.
Наружное лечение
Применяются препараты местного противовоспалительного действия. Они же предупреждают развитие вторичной бактериальной инфекции. Для этого используют спиртовые 1-2% растворы анилиновых красителей, а также препараты, содержащие в составе ацетон, борную кислоту и рацементол.
Если у пациента значительно проявлены буллезные высыпания в виде пузырей, может понадобиться их вскрытие. Делают это стерильными ножницами исключительно в условиях медицинского учреждения. После этого проводят обработку анилиновыми красителями или антисептическими растворами (например, 0,5% раствор хлоргексидина биглюконата).
Наружные противовирусные и обезболивающие средства практически не используют из-за их низкой эффективности. Возможно применение локальной УФО-терапии или кварца.
Опоясывающий лишай и беременность
Доказано, что болезнь, возникшая при беременности, не влияет на плод. Заболевание чаще всего протекает в типичной ганглиокожной форме и не имеет каких-либо отличительных симптомов в сравнении с обычными клиническими случаями.
В медицине разработаны схемы медикаментозного лечения заболевания специально для беременных женщин. Они включают донорские иммуноглобулины, препараты альфа-интерферона, мягкие иммунокорректоры. Лечение проходит под контролем иммунолога, акушера-гинеколога.
Прогноз
Если лечение начато своевременно и отсутствуют осложнения, заболевание длится 7-10 суток. В течение последующих 1-2 недели следы кожных высыпаний постепенно проходят. Следов от высыпаний не остается. В тяжелых случаях требуется диспансеризация с карантином в течение 14 суток.
Профилактика
Какие-либо эффективные профилактические меры против вируса герпеса не разработаны. Рекомендации врачей сводятся к вакцинированию (есть специальные вакцины против этого заболевания) и мероприятиям по повышению иммунитета.
Пациентам с риском развития опоясывающего лишая (в основном, перенесшим ветряную оспу) нужно:
- избегать переохлаждений, стрессов;
- ограничивать физические нагрузки;
- следить за сбалансированным питанием;
- периодически проходить обследования иммунной системы.
Заключение
В успешной терапии опоясывающего лишая важно своевременное обращение пациента за медицинской помощью. При появлении первых тревожных симптомов следует посетить врача. Проводить самостоятельное лечение и назначать себе препараты опасно для здоровья. Эта статья носит информационный характер и не является инструкцией по лечению.
Источники
1. Гомберг М. А. Опоясывающий лишай как дерматологическая проблема // Вестник дерматологии и венерологии. — 2007. — № 5. — С. 18–20.
2. Гузовская Т. С., Чистенко Г. Н., Панкратов В. Г., Гумбар С. А. Эпидемиологическая и клиническая характеристика опоясывающего лишая // Проблемы здоровья и экологии. — 2008. — №3. — С. 133-137.
3. Исаков, В. А. Герпесвирусные инфекции человека: руководство для врачей / В. А. Исаков, Е. И. Архипова, Д. В. Исаков. — СПб: Спец. лит, 2006. — 301 с.
4. Каира А. Н., Лавров В. Ф.. Опоясывающий герпес: эпидемиологические особенности заболеваемости в 2019 году // Эпидемиология и Вакцинопрофилактика. — 2020. — №19.— С. 93–97.
5. Лавров В. Ф., Казанова А. С., Кузин С. Н. Ветряная оспа и опоясывающий лишай: особенности заболеваемости и клинических проявлений // Эпидемиология и инфекционные болезни. Актуальные вопросы. — 2011. — № 3. — С. 54–61.
6. Свистунов А. А. Современные подходы к фармакотерапии опоясывающего лишая // Саратовский научно-медицинский журнал. — 2008. — №2. — С. 31-33.
7. Федеральные клинические рекомендации по ведению больных опоясывающим герпесом. — М., 2013. — 15 с.
Читайте также:

