Как лечат гепатит с в первой инфекционной больнице
Обновлено: 19.04.2024
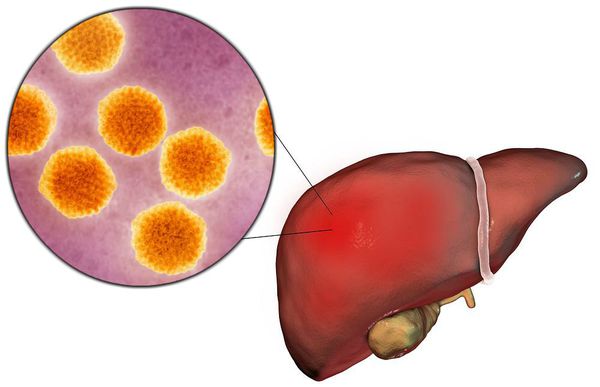
Гепатит С — вирусное заболевание, в основном передающееся через кровь. Чаще всего инфицирование им случается при использовании нестерильных медицинских инструментов. А поскольку само заболевание в течение первых месяцев протекает бессимптомно, в большинстве случаев оно переходит в хроническую форму еще до того, как бывает диагностировано.
Нелеченый гепатит может привести к фиброзу, циррозу печени, поражению суставов, снижению интеллектуальных функций и работоспособности. Особенно тяжелыми последствиями он грозит обернуться в сочетании с ВИЧ.
Как и ВИЧ, вирус передается в том числе половым путем, и пусть этот способ инфицирования для него нехарактерен, в отличие от вируса иммунодефицита, вирус гепатита намного более устойчив ко внешней среде. В каком-то смысле гепатит С — чемпион по выживанию: в высохшей крови при комнатной температуре вирус сохраняет жизнеспособность до 16 часов (тот же ВИЧ умирает в таких условиях почти мгновенно). А уничтожение вируса гепатита С достигается только стерилизацией.
Если в конце 90-х в России распространение гепатита напрямую коррелировало с употребления внутривенных наркотиков, сегодня эпидемиологическая картина совсем другая: вирус обнаруживается у 3—4 % населения, включая маленьких детей.
Причем вероятность инфицироваться гепатитом, даже если вы не употребляете инъекционных наркотиков, не занимаетесь незащищенным сексом, вам не переливали кровь, все равно остается весьма высокой. А одним из мест, где можно заразиться гепатитом, остается кабинет стоматолога.
Инерция скупости
Если вероятность инфицироваться ВИЧ у стоматолога весьма невелика, то, как утверждают западные исследования гепатита, в случае с этим заболеванием все обстоит намного серьезнее.
Традиционно врач-стоматолог препарирует ткань зуба турбинным наконечником, чтобы поставить пломбу. Ротор вращает бор, вставленный в наконечник, со скоростью 300 000 оборотов в минуту, а сам ротор приводится в движение сильным потоком сжатого воздуха. Собственно эта турбина и издает тот характерный звук, который у нас ассоциируется со стоматологическим кабинетом.
При препарировании зуба наконечник всегда загрязняется биологическими жидкостями: кровью, гноем, слюной. Но настоящая проблема в том, что при прекращении подачи воздуха в турбинном наконечнике возникает эффект аспирации: давление в воздушном канале становится куда ниже, чем в зоне турбины, и биологические жидкости засасываются в воздушный канал.

Когда вы садитесь в кресло стоматолога или усаживаете туда своего ребенка, врач при вас надевает стерильные перчатки и распечатывает стерильный лоток с инструментами.Но турбинный наконечник часто остается прежним.
Когда стоматолог приступает к работе, он уже стоит в установке. К сожалению, в большинстве российских стоматологических клиник наконечник распечатывают из стерильной упаковки в начале смены, а стерилизуют в самом конце — и это в лучшем случае.
Так, недавний опрос 467 стоматологов, проведенный исследователями, показал, что 19 % российских врачей, большая часть которых имеют специализацию по ортопедии и стаж работы от 10 до 19 лет, не считают необходимым стерилизовать мелкий стоматологический инструментарий между пациентами.
Отчасти это связано с тем, что, когда турбинные наконечники появились на рынке в 90-е годы, они стоили очень дорого и врачи не могли себе позволить принимать каждого пациента с отдельным наконечником. Сегодня турбинный наконечник стоит 2500—4000 рублей, что для стоматологической клиники немного, но инерционность мышления специалистов берет свое.
Вакуум знаний
Впрочем, паниковать не стоит. Профессор кафедры инфекционных болезней и эпидемиологии МГМСУ имени А. И. Евдокимова Ирина Шестакова на вопрос нашего сайта отвечает, что реально оценить вероятность такого заражения достаточно сложно. И риск не так уж и велик, как это может показаться на первый взгляд.
по теме

Лечение
АBC — азбука гепатита
Ее коллега Юрий Крестинский, директор центра развития здравоохранения московской школы управления Сколково, не так оптимистичен. До трети случаев заражения гепатитами происходят через стоматологию, маникюры, педикюры, либо через парикмахерские услуги, например, такие как бритье опасными и старомодными лезвиями, которые во многих странах запрещены, подчеркивает он.
Вопрос контроля
Как демонстрируют данные уже упомянутого опроса, 2 % врачей-стоматологов со стажем работы более 30 лет допускают повторное использование игл и карпул с анестетиком для анестезии после стерилизации. Более четверти врачей-стоматологов не изучали вопросы инфекционного контроля при получении постдипломного образования и на курсах повышения квалификации. Более 30 % из них открыто признаются, что не обладают достаточными знаниями о заболеваниях, переносимых кровью.
В результате 51 % детских стоматологов не используют 2 пары перчаток при работе с пациентом, у которого подобный диагноз установлен. 25 % врачей-стоматологов городских стоматологических поликлиник не используют крафт-пакеты для стерилизации и хранения инструментов.
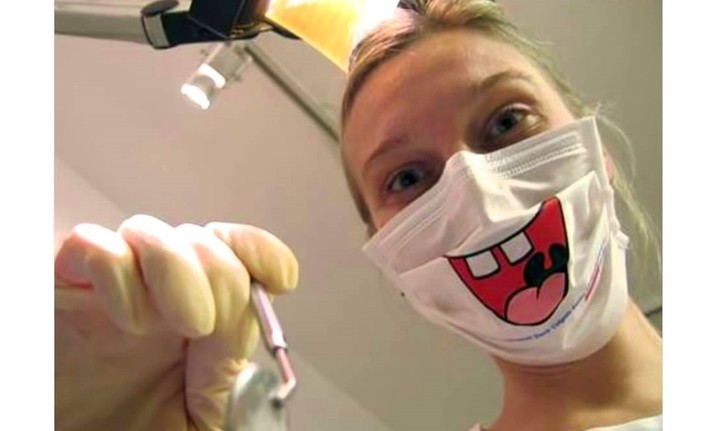
Каков итог, стоит ли бояться стоматологов? Конечно, не стоит. Общий вывод, который можно сделать в этом случае: не стесняйтесь и не бойтесь перестраховываться — требуйте, чтобы стоматолог при вас распечатывал все инструменты и доставал их из стерильной упаковки.
Не верьте пустым заявлениям, помните, что дезинфекция никогда не заменяет стерилизацию и что инфекции, передающиеся через кровь, обходятся слишком дорого. Так что лучше выглядеть в глазах стоматолога занудой, чем в один непрекрасный день узнать, что у вас гепатит С.
Центр по лечению хронических вирусных гепатитов является амбулаторным структурным подразделением ГБУЗ ИКБ№1 ДЗМ и курирует проблему хронических вирусных гепатитов в Москве.
Заведующая консультативно-диагностическим отделением
Центра по лечению хронических вирусных гепатитов
Блохина Наталья Петровна
Образование высшее
В 1975 году окончила Московский Государственный медико-стоматологический университет по специальности "Лечебное дело"
Действующий сертификат "Инфекционные болезни" 2016 год
Профессор. Высшая категория
Доктор медицинских наук
Отличник здравоохранения

Старшая медицинская сестра
Гончарова Ирина Владимировна
Центр по лечению хронических вирусных гепатитов
Хронические гепатиты В и С относятся к разряду социально-значимых заболеваний и являются одними из наиболее актуальных проблем здравоохранения в мире. Тяжелые последствия гепатитов могут приводить к потере трудоспособности, к инвалидности и смерти. В среднем цирроз печени формируется у каждого 5-го больного через 20-25 лет, а на фоне цирроза у 5-10% больных развивается рак печени. Кроме того, инфицированные лица могут служить источником заражения здоровых и способствуют, таким образом, дальнейшему распространению инфекций. С этой точки зрения, эффективное лечение пациентов служит не только средством сохранения здоровья инфицированных лиц, но и решает задачу профилактики распространения инфекций среди населения.
В структуру Центра по лечению хронических вирусных гепатитов входят: консультативно-диагностическое отделение с кабинетом ультразвуковой диагностики, лаборатория ПЦР-диагностики вирусных гепатитов. Материально-техническая база Центра позволяет обеспечить качественный диагностический процесс, включающий в себя:
- пункционную биопсию печени
- фиброэластометрию
- ультразвуковые исследования
- гастро- и колоноскопию
- качественное и количественное определение вирусов гепатитов В и С, их генотипирование при помощи полимеразной цепной реакции
- различные виды клинических и биохимических исследований крови
В Центре по лечению хронических вирусных гепатитов ИКБ №1 ведут прием 8 врачей-специалистов, из них - 3 кандидата медицинских наук, 5 врачей имеют высшую квалификационную категорию. Заведует консультативно-диагностическим отделением Центра кандидат медицинских наук, врач-инфекционист Русанова Марина Геннадьевна. Является одним из ведущих специалистов в области диагностики и лечения хронических вирусных гепатитов. Участвует в организации, проведении и читает лекционные материалы на различных научно-практических конференциях. Имеет международный сертификат исследователя стандарта GCP.
Работая с пациентами с хроническими вирусными гепатитами более двадцати лет, специалисты центра имеют уникальный профессиональный опыт по диагностике и лечению хронических вирусных гепатитов. Ежегодно в Центр по лечению хронических вирусных гепатитов ИКБ №1 за консультативной помощью впервые обращается около пяти тысяч вновь выявленных пациентов с хроническими вирусными гепатитами. Обратившись в Центр по лечению хронических вирусных гепатитов ИКБ №1, каждый пациент может рассчитывать на получение высокопрофессиональной и эффективной специализированной медицинской помощи.
С 2007г на базе Инфекционной клинической больницы №1 ведется работа по противовирусному лечению пациентов, имеющих право на получение набора социальных услуг. В рамках этой программы современную противовирусную терапию получают ежегодно примерно 300-400 больных. В настоящее время, в соответствии с Приказом Департамента здравоохранения г. Москвы от 26.12.12г №1511, пациенты льготных категорий (инвалиды, участники боевых действий) при наличии у них показаний к лечению хронических вирусных гепатитов В и С получают в Центре льготные рецепты , по которым обеспечиваются препаратами в выделенной для этих целей аптеке. Детальная информация предоставляется в ходе консультации специалиста Центра.
С 2016 г. в Центре проводится лечение пациентов с хроническим гепатитом С в рамках целевой региональной программы «Лекарственное обеспечение пациентов с хроническим вирусным гепатитом С, не имеющих право на социальную помощь" (то есть не относящихся к льготным категориям населения). Это позволит обеспечить лечением примерно 1500-2000 пациентов в год с эффективностью, превышающей 95%.
Помимо большой практической деятельности Центр аккредитован на проведение и участвует в международных клинических исследованиях наиболее современных лекарственных препаратов для лечения гепатитов В, С и Д.
В связи с переходом ГБУЗ ИКБ №1 ДЗМ (в состав которой входит Центр) в систему обязательного медицинского страхования (ОМС), с января 2017 г Центр оказывает консультативную помощь для пациентов, имеющих прикрепление к поликлиникам г. Москвы, работающих в системе ОМС.
Для получения консультации (при необходимости углубленного обследования) в Консультативно-диагностическом отделении Центра в рамках ОМС при себе необходимо иметь:
1. Направление терапевта или инфекциониста поликлиники г Москвы, к которой прикреплен пациент, выданное в текущем году
(на направлении должны быть: печати поликлиники, указаны номер направления, цель направления в Центр; специальность и фамилия врача, выдавшего направление, дата выдачи, подпись зав отделения)
2. Документы (и желательно их копии): паспорт, медицинский страховой полис, СНИЛС
3. Результаты обследования: общий анализ крови (с тромбоцитами), биохимический анализ крови, маркеры вирусных гепатитов, УЗИ органов брюшной полости (желательно).
Консультации оказываются в плановом порядке по записи, ежедневно, кроме субботы, воскресенья и праздничных дней, с 8:30 до 15:00 час.
Записаться на консультацию к врачу можно в регистратуре (кабинет №1) с 08:00 до 16:00 часов, а также по телефонам:
Запись по телефону осуществляется:
- на первичную консультацию - с 08:00 до 16:00 час:
- первичные пациенты (ранее не обращавшиеся в Центр)
- пациенты, у которых с момента последнего визита в Центр прошло более года,
- пациенты, которым врачом Центра было рекомендовано наблюдение в поликлинике по месту жительства (прикрепления)
Консультации на платной основе оказываются без предварительной записи в день обращения (регистратура по оказанию платных услуг – кабинет №16) с 08:30 до 15:00 час. ежедневно, кроме субботы, воскресенья и праздничных дней.
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
Напишите свой отзыв, жалобу или предложение главному врачу ИКБ №1 Сметаниной Светлане Васильевне, и вам обязательно ответят.
![Сметанина Светлана Васильевна]()
![Национальный день донора крови в ИКБ №1]()
![Анатолий Смородинцев]()
![Ординаторские и комнаты для персонала в новом лечебно-диагностическом комплексе ИКБ №1]()
История инфекционной клинической больницы, коечная емкость которой — 706 коек, из них 405 взрослых, 232 детских, кроме того — 12 реанимационных.
Основная задача больницы: оказание специализированной медицинской помощи пациентам с различными инфекционными заболеваниями, включая особо опасные инфекции.
Сегодня это современное лечебно-диагностическое учреждение , коечная емкость которого — 706 коек, из них 405 взрослых, 232 детских, кроме того — 12 реанимационных.
Здесь оказывают экстренную, плановую и специализированную медицинскую помощь не только москвичам, но и жителям других регионов России, а так же гражданам стран СНГ и других зарубежных стран.
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
![Александров Павел Андреевич, инфекционист, гепатолог, паразитолог, детский инфекционист - Санкт-Петербург]()
Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
![Поражение печени вирусом гепатита А]()
Этиология
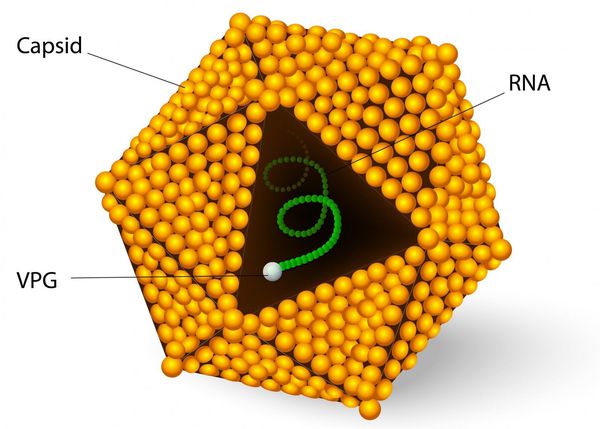
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
![Строение вируса гепатита А]()
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
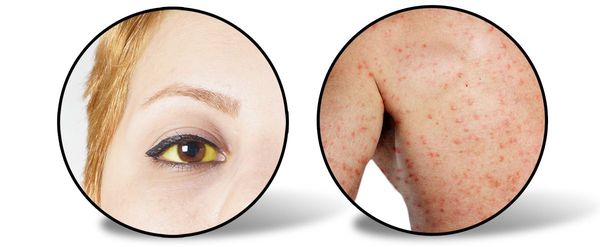
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
![Признаки желтушного периода гепатита А]()
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
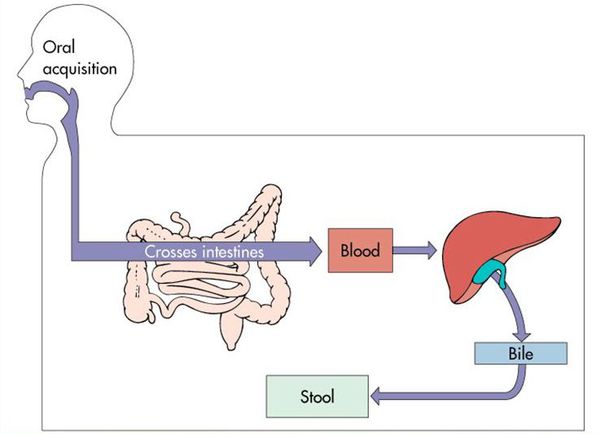
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
![Путь распространения гепатита А в организме человека]()
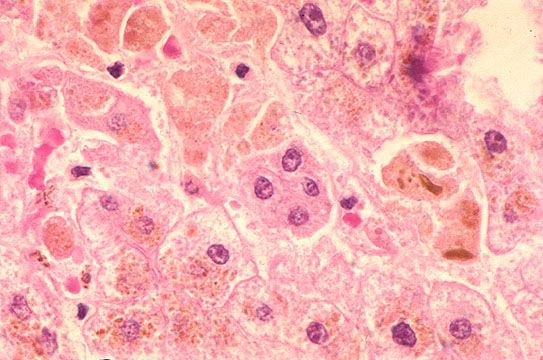
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
![Изменение клеток печени при гепатите А]()
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
![Резидуальное явление в виде увеличения печени]()
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
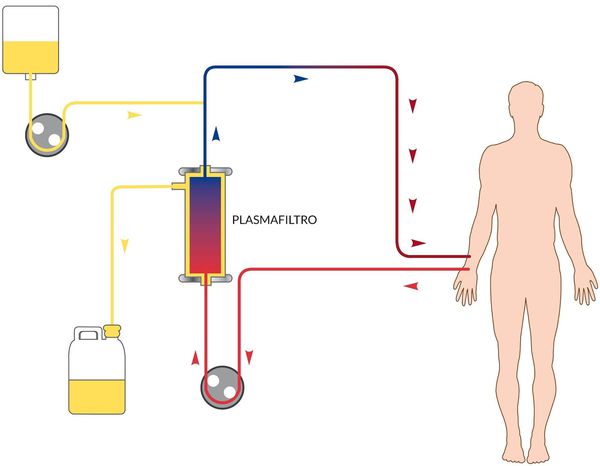
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
![Механизм плазмафереза при лечении гепатита А]()
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Справка: что такое гепатит С
Вирусные гепатиты — это инфекционные заболевания, поражающие печень. Существуют разные вирусные гепатиты (их обозначают латинскими буквами). Симптомы заболеваний могут быть схожими (а чаще всего их вообще нет), но их возбудители по-разному распространяются и влияют на организм человека. Например, гепатит А — это кратковременная инфекция, а В и С могут протекать десятилетиями, незаметно повреждая печень. С распространением гепатитов А и В успешно борются с помощью прививок, а вот против гепатита С вакцины не существует.
Заражение вирусом гепатита С обычно происходит через контакт с кровью инфицированного человека:
- через шприц у лиц, употребляющих инъекционные наркотики (по статистике это наиболее распространенный способ заражения);
- при незащищенном сексе (риск выше при более травматичных формах, например, анальном сексе);
- через нестерильные медицинские инструменты (например, при экстренных вмешательствах в ограниченных условиях, при стоматологических процедурах и др.);
- через предметы личного пользования (например, бритву);
- при нарушении условий переливания крови (встречается редко, так как компоненты и доноры крови проходят тщательный отбор и обследование);
- от инфицированной матери новорожденному.
Основной способ диагностики гепатита С — анализ крови. Поэтому сложно назвать реальное количество людей, которые являются носителями этого вируса. В 2021 году некоторые эксперты говорили о том, что в России гепатитом С могут быть заражены около 5,7 млн человек.
— Как гепатит С лечили раньше?
— Сначала для терапии использовали рибавирин — неспецифический противовирусный препарат, у которого есть немало побочных эффектов. Потом его стали использовать в комбинации с препаратами интерферона, задача которого — усилить иммунный противовирусный ответ в организме. Но и у интерферона есть побочные явления и нередко — противопоказания к применению. Существуют заболевания, при которых применение интерферона невозможно или дает очень высокие риски осложнений. Зачастую приходилось выбирать, кому из больных проводить терапию по этой схеме, а кому отказывать. Эффективность тоже была заведомо невысокой, можно даже сказать, мы играли в лотерею. Переносимость интерферона, сопутствующие заболевания, риск нежелательных явлений, изменение показателей крови, стадия цирроза печени и в целом состояние печени на момент лечения — от всего этого зависело, можно ли было назначать лечение. Плюс мы выявляли у пациентов определенные генетические показатели, при которых его применение заведомо могло быть малоэффективным.
— Таких пациентов совсем не лечили?
— Гепатопротекторы бесполезны при гепатите?
— Итак, старая схема давала высокие риски, побочные эффекты и низкую эффективность. Что удалось изменить в новых рекомендациях?
— Принципиальный момент, который, наверное, будет самым важным для всех нас — и для пациентов, и для врачей, — возможность назначать терапию на любой стадии хронического гепатита С. Не запущенные стадии, как было раньше, когда у пациента уже возникали фиброз и цирроз печени. Сейчас у нас единственное показание к лечению, как и во всем мире, что мне очень приятно, — это сам факт выявления вируса гепатита С в крови. Поэтому врачам теперь не нужно решать, кому назначать противовирусную терапию, а кому — нет.
— Терапию теперь можно проводить сразу после того, как вирус обнаружили в крови?
— По современным российским рекомендациям это нужно сделать не позднее трех месяцев после обнаружения вируса в крови — возможно начать терапию сразу, иногда понаблюдать 6–12 недель. Это можно делать, потому что в определенных случаях организм побеждает вирус сам. Процент таких больных действительно есть, хотя он намного ниже, например, чем в случаях с гепатитом В (он реже становится хроническим).
— Мы убрали это слово, сейчас такого подхода нет. Конечно, приоритет все равно дается пациентам с циррозом печени или с другими рисками (например, с раком печени и вирусным гепатитом или поражением других органов). Пациенты после после пересадки печени получают лечение незамедлительно, так как инфицирование нового органа наступает неизбежно.
— Схема лечения тоже изменилась?
— Это еще один принципиальный момент, над которым мы целенаправленно работали. Из рекомендаций исчезли препараты интерферона. Это влечет за собой целый ряд позитивных изменений. Как я уже говорил, интерферон многими пациентами переносится тяжело, возникают побочные эффекты, и результаты невысоки, особенно при циррозе печени.
Теперь мы перешли полностью на таблеточные схемы, их эффективность приближается к 100%. Это позволяет бюджетным медицинским учреждениям больше не тратить деньги на закупку интерферона, а закупать только таблеточные формы лекарств и использовать безинтерфероновые высокоэффективные схемы. При этом нужно сказать, что большая часть тех препаратов, которые есть в мире и, в частности, в западных странах, присутствуют и в России.
— Новые схемы лечения эффективнее прежних?
— Они перекрывают все существующие в России типы вирусов гепатита С. Это так называемая пангенотипная схема: когда одна таблетка, одна комбинация препаратов, может вылечить все типы вирусов. К примеру, в России встречаются в основном три типа вируса гепатита С (1а, 1b, 3), и их раньше по разным причинам не всегда удавалось лечить эффективно, особенно на стадии цирроза. Сейчас эта проблема уже не имеет значения. Во всем мире принята следующая концепция упрощенного подхода к лечению: выявляют вирус, но не определяют ни его количество, ни его разновидность, для того чтобы выбрать конкретный препарат. Вместо этого назначают лекарства, которые одинаково эффективны при разных вариантах инфекции.
Читайте также: