Как лечить вирусную инфекцию во рту
Обновлено: 18.04.2024
Ротовая полость здорового человека населена множеством различных микроорганизмов: зеленящим стрептококком, анаэробами, грибами рода Candida и др. При условии снижения местной и общей сопротивляемости организма (сахарный диабет, опухоли системы крови, СПИД, болезнь Крона, а также при курении и др.), воздействие этих микробов способно вызывать воспалительно-деструктивные заболевания полости рта и глотки.
Заболевания с поражением тканей периодонта
Начальной, ранней фазой периодонтита является гингивит – воспаление десен, которое практически во всех случаях возникает в результате неадекватного ухода за полостью рта. Наиболее частыми возбудителями являются анаэробные грамотрицательные микроорганизмы (например, Prevotella intermedia). Клейкий зубной налет, состоящий преимущественно из бактерий, накапливается вдоль края десен и в местах, малодоступных чистке. После 72 ч возможно уплотнение сохранившегося налета с образованием зубного камня, который невозможно удалить обычной зубной щеткой.
Аналогичная ситуация наблюдается при идиопатическом наследственном фиброматозе десен.
Симптомы простого гингивита включают покраснение и отечность десен, которые легко кровоточат во время еды и при контакте с зубной щеткой. Болевые ощущения обычно отсутствуют. Десны могут отставать от поверхности зуба. Формирование десневых абсцессов наиболее характерно для пациентов с декомпенсированным сахарным диабетом.
Гингивит на фоне гиповитаминоза С (цинга, скорбут) сопровождается выраженной кровоточивостью. Дефицит ниацина (пеллагра), помимо этого, характеризуется высокой наклонностью к развитию других инфекций полости рта.
Острый герпетический гингивит, стоматит протекает с очерченным болевым синдромом. Характерно наличие множественных поверхностных изъязвлений на слизистой оболочке полости рта.
Десквамативный гингивит, развивающийся в период менопаузы, характеризуется недостаточным образованием кератинсодержащих клеток эпителия десен, их повышенной ранимостью, появлением кровоточивости и болевых ощущений. Десквамации эпителия может предшествовать образование пузырьков. Заместительная терапия половыми гормонами приводит к стиханию явлений гингивита.
Подобная симптоматика может возникать при вульгарной пузырчатке и пемфигоиде, в части случаев как паранеопластического процесс. Лечение требует системного назначения кортикостероидных гормонов (при исключении онкологического заболевания).
Гингивит может выступать в качестве первого проявления лейкоза (до 25% случаев у детей). Он развивается в результате инфильтрации десен клетками опухоли, а также на фоне имеющегося иммунодефицита. Тромбоцитопения сопровождается выраженной кровоточивостью десен.
Общие правила лечения гингивитов включают удаление зубного налета, зубного камня, соблюдение правил гигиены полости рта, устранение других способствующих факторов. Лицам с повышенной предрасположенностью к воспалительным заболеваниям периодонта целесообразно профилактически производить очищение зубов от налета инструментально у стоматолога (от 2 раз в месяц до 2–4 раз в год), использовать препараты, способствующие местной защите слизистой ротовой полости (имудон).
Острый некротизирующий язвенный гингивит (ангина Винсента) сопровождается болью во рту, кровотечением, быстропрогрессирующим изъязвлением нередко обширных участков слизистой оболочки. Иногда протекает в гангреноподобной форме, напоминая ному (см. далее), с поражением как мягких тканей, так и костных структур. К развитию этой формы гингивита предрасполагают эмоциональное и физическое переутомление, истощение, особенно в условиях недостаточной гигиены полости рта, курение. Патогенез заболевания связывают с агрессивным влиянием анаэробных микроорганизмов – обитателей полости рта, таких как Prevotella intermedia, спирохеты. Нередко ангина Винсента является проявлением СПИДа. Начало болезни достаточно острое. Появляются неприятный запах изо рта, болевые ощущения в области десен, изъязвления межзубных десневых сосочков. Пораженная поверхность покрыта серым некротическим налетом, легко кровоточит. Этим проявлениям сопутствует субфебрильная лихорадка.
Лечебные мероприятия включают тщательное удаление некротизированной ткани и зубного налета в режиме максимального щажения, под местной анестезией. Больному необходимы режим отдыха, адекватное питание и восполнение жидкости.
Местно применяют антибактериальные средства и антисептики (например, смазывание гелем Метрогил Дента 2 раза в день, частое полоскание 1,5% раствором перекиси водорода). В течение первых суток назначают анальгетики.
При тяжелом течении (лихорадка, увеличение площади поражения) требуется системное применение антибиотиков, эффективных в отношении грамотрицательных анаэробов (пенициллин внутримышечно в дозе 500 мг 4 раза в день, эритромицин внутрь по 250 мг 4 раза в день или внутривенно по 0,5–1 г 3 раза в день, тетрациклин внутрь по 250 мг 4 раза в день, клиндамицин внутрь по 150–450 мг 4 раза в день или внутривенно по 0,6–0,9 г 3 раза в день; высокоэффективна комбинация пенициллина в той же дозе с метронидазолом внутрь в дозе по 500 мг 3 раза в день или внутривенно по 500 мг 3 раза в день).
Эффективно сочетание антибиотикотерапии с иммуностимулирующими препаратами, оказывающими действие в полости рта. К таким препаратам относится имудон, являющийся иммуностимулятором бактериального происхождения. Имудон активирует фагоцитоз, увеличивает содержание в слюне лизоцима, известного своей антибактериальной активностью. Имудон стимулирует иммунокомпетентные клетки, увеличивает количество секреторных IgA в слюне и замедляет окислительный метаболизм нейтрофилов. Оптимальная доза 6 – 8 т. в сутки. Противопоказанием к применению является повышенная чувствительность к препарату.
Периодонтит
Периодонтит – воспалительно-деструктивное поражение структур, окружающих корень зуба. Постепенное накопление зубного налета и отложение зубного камня в десневом кармане способствуют его углублению, в результате инфицированное содержимое проникает в промежуток между стенкой костной альвеолы и корнем зуба. Создаются благоприятные условия для размножения анаэробной микрофлоры. Происходит расплавление связок зуба, его расшатывание и выпадение.
Симптомами периодонтита являются покраснение, кровоточивость и болезненность десен; образование глубоких десневых карманов. Рентгенография позволяет уточнить состояние костной ткани, окружающей корень зуба.
Локализованный ювенильный периодонтит, ассоциированный с Actinobacillus actinomycetemcomitans, Capnocytophaga, Eikenella corrodens, Wolinella recta и другими анаэробами, вызывает быстрое выраженное образование десневых карманов, разрушение костной ткани. Установлено, что в патогенезе этого заболевания принимают участие наследственные дефекты хемотаксиса нейтрофилов и повреждение тканей токсинами микроорганизмов (лейкотоксином, коллагеназой, эндотоксином). Периодонтит взрослых связывают с агрессивным воздействием Porphyromonas gingivalis, Prevotella intermedia, других грамотрицательных организмов на фоне снижения механизмов местной защиты.
Лечение периодонтита проводит специалист-стоматолог (очистка глубоких десневых карманов, подрезание отслоившихся десен). В случае формирования абсцессов может возникнуть необходимость местного и системного применения антибиотиков (смазывание гелем Метрогил Дента 2 раза в день, пенициллин V внутрь по 500 мг 4 раза в день, бензилпенициллин внутримышечно в дозе 500 мг 4 раза в день, эритромицин внутрь по 250 мг 4 раза в день, тетрациклин внутрь по 250 мг 4 раза в день, клиндамицин внутрь по 150–450 мг 4 раза в день или внутривенно по 0,6–0,9 г 3 раза в день; комбинация пенициллина с метронидазолом внутрь по 500 мг 3 раза в день или внутривенно по 500 мг 3 раза в день). Перспективно применение имудона в сочетании с антибиотиками.
слизистой и мягких тканей
При рецидивирующем афтозном стоматите на слизистой оболочке рта периодически (с ремиссиями до нескольких лет или с непрерывными рецидивами) появляются одиночные или сгруппированные беловатые болезненные изъязвления, окруженные венчиком гиперемии, диаметром менее 5–10 мм. Центральная часть представляет собой область некротизированного эпителия. Изъязвления сохраняются в течение нескольких недель, заживают иногда с образованием рубца. Появление афт на подвижных участках слизистой оболочки рта, лишенных кератина (внутренняя поверхность щек, язык, глотка, мягкое небо), отличает их от герпетической сыпи, которая покрывает также и кератинизированные участки (десны, твердое небо).
Лечебные мероприятия носят симптоматический характер (местные анестетики, анальгетики, защитная паста с карбоксиметилцеллюлозой, нитрат серебра, CO2-лазер, суспензия тетрациклина). При распространенных поражениях, непрерывно рецидивирующем течении назначают преднизолон в начальной дозе 40 мг в сочетании с имудоном.
Ангина Людвига – целлюлит подъязычного или подчелюстного пространства, характеризующийся быстрым распространением. Обычно возникает как осложнение периодонтита нижних коренных зубов. Появляются фебрильная лихорадка, слюнотечение. Отек сублингвального пространства со смещением языка кверху и кзади может приводить к обструкции дыхательных путей. Лечебные хирургические мероприятия направлены на дренирование клетчатки полости рта. Назначают активные в отношении стрептококка и анаэробной микрофлоры полости рта антибиотики: ампициллин/сульбактам (по 1,5–3 г внутривенно или внутримышечно 4 раза в день) или пенициллин в высокой дозе внутримышечно или внутривенно в комбинации с метронидазолом (по 500 мг 3 раза в день внутривенно). В критических ситуациях возникает необходимость в проведении трахеостомии.
Нома – молниеносно протекающая гангрена тканей полости рта или лица, чаще развивающаяся у крайне ослабленных и истощенных пациентов или у детей. Рассматривается как очень тяжелая форма ангины Винсента. Этиологический фактор – анаэробы, обитающие в полости рта, особенно часто – фузоспирохеты (Fusobacterium nucleatum). Принципы лечения включают хирургическую обработку раны, назначение пенициллина в высокой дозе (по 500 мг 4 раза в день внутримышечно или внутривенно) в комбинации с метронидазолом (по 500 мг 3 раза в день внутривенно), коррекцию общего состояния пациента.
Кандидозный стоматит, вызываемый грибами рода Candida, развивается преимущественно в состоянии иммунодефицита (на фоне терапии иммуносупрессорами, ВИЧ-инфекции, тяжелого общего состояния) или в качестве осложнения антибиотикотерапии. На слизистой оболочке полости рта обнаруживаются пятна молочно-белого налета, при удалении которых обнажается эрозированная поверхность. Характерен металлический привкус во рту. Помимо устранения предрасполагающих к развитию кандидоза факторов, назначают противогрибковые средства местно (суспензия нистатина) или перорально флюконазол (200 мг в 1-й день, далее по 100 мг в день). Учитывая ведущую роль сапрофитной и условно-патогенной микрофлоры в патогенезе широкого спектра воспалительных заболеваний мягких тканей полости рта, десен и структур периодонта, для лечения и профилактики этих заболеваний разработан эффективный комбинированный препарат – гель Метрогил Дента. В его составе сочетаются метронидазол (оказывающий антипротозойное и антибактериальное действие против анаэробных простейших и анаэробных бактерий, вызывающих гингивит и периодонтит) и хлоргексидин (антисептик бактерицидного действия против широкого круга вегетативных форм грамотрицательных и грамположительных микроорганизмов, дрожжей).
При участии внутриклеточных транспортных белков анаэробных микроорганизмов и простейших происходит биохимическое восстановление 5-нитрогруппы метронидазола (производного нитроимидазола). При этом молекула метронидазола приобретает способность взаимодействовать с ДНК микроорганизмов, ингибируя синтез их нуклеиновых кислот, что в конечном итоге приводит к гибели возбудителей.
Соли хлоргексидина диссоциируют в физиологической среде, и освобождающиеся при этом катионы связываются с отрицательно заряженными оболочками бактерий. В низких концентрациях хлоргексидин способен вызывать нарушение осмотического равновесия бактериальных клеток, потерю ими калия и фосфора, что служит основой бактериостатического эффекта препарата. Хлоргексидин сохраняет свою активность и в присутствии крови и гноя.
Местное применение геля (на область десен 2 раза в день) обеспечивает высокую направленность действия с минимальными побочными явлениями, а также сокращением кратности назначения. При местной аппликации концентрация метронидазола в области десен значительно выше, чем при системном введении.
Применение Метрогила Дента показано при острых гингивитах, остром некротизирующем язвенном гингивите Винсента, хроническом гингивите (отечной, гиперпластической, атрофической/десквамативной форме), хроническом периодонтите, периодонтальном абсцессе, рецидивирующем афтозном стоматите, зубной боли инфекционного происхождения. После нанесения геля в течение 15 мин нельзя полоскать рот и принимать пищу.
Воспалительные заболевания глотки и зева (фарингиты, тонзиллиты)
Фарингит в большинстве случаев развивается на фоне вирусной инфекции (риновирусы, коронавирусы, вирус парагриппа). Симптомы включают боли в горле, заложенность носа в продромальном периоде, кашель, охриплость голоса, гиперемию, гиперплазию точечных фолликулов и отечность задней стенки глотки. При гриппе и аденовирусной инфекции выражены лихорадка, миалгии. При аденовирусной инфекции на задней стенке глотки может появляться экссудат (обычно слизистого характера).
Герпангина (инфекция вирусами Коксаки) сопровождается появлением везикулярных высыпаний на мягком небе между язычком и миндалинами и симптомами общей интоксикации.
Фарингит, вызванный вирусом простого герпеса, напоминает стрептококковую ангину тяжелого течения, сопровождается появлением везикул и эрозий на слизистой оболочке рта и глотки.
В группе воспалительных заболеваний зева и глотки бактериальной этиологии заслуживают отдельного рассмотрения фарингит и ангина (острый тонзиллит) на фоне инфекции стрептококками группы А (Streptococcus pyogenes). Стрептококковый фарингит изолированно встречается редко, обычно сочетаясь с тонзиллитом. Развитие заболевания нехарактерно для пациентов моложе 2 и старше 40 лет. Начало, как правило, острое, с появления лихорадки, выраженной боли в горле, усиливающейся при глотании и разговоре. Выявляются шейная лимфаденопатия, отечность и гиперемия глотки и миндалин, скопления гноя на их поверхности, лейкоцитоз в периферической крови. По тяжести течения различают легкую, средней тяжести и тяжелую ангину.
Стрептококковый фарингит и ангину диагностируют по результатам культурального исследования слизи из зева или с задней стенки глотки, а также недавно разработанных методик по выявлению стрептококкового антигена. Положительные результаты теста на антиген стрептококка по значимости приравниваются к положительным результатам посева слизи из зева; отрицательный же результат теста требует подтверждения отрицательным результатом посева.
Лечение проводят пенициллинами (ампициллин по 0,5–1 г 4 раза в день) или эритромицином (по 0,25–0,5 г 4 раза в день) per os в течение 10 дней либо путем однократного введения бензатинпенициллина внутримышечно (необходимая концентрация антибиотика в крови сохраняется до 3 нед); возможно применение других антибиотиков (амоксициллин внутрь по 0,5г 3 раза в день, цефалексин внутрь по 0,5 г 4 раза в день, цефуроксим внутривенно по 0,75–2 г 3 раза в день). Парацетамол назначают в качестве противовоспалительного средства. Необходимо соблюдение постельного режима, обильное питье, полоскание горла. Применение иммуностимуляторов (имудон) способствует усилению клинического эффекта антибиотиков.
Осложнения стрептококковой инфекции разделяют на гнойные (перитонзиллярный и ретрофарингеальный абсцесс) и негнойные (скарлатина, септический шок, ревматизм, острый гломерулонефрит). Антибактериальная терапия снижает риск ревматизма, однако не влияет на частоту развития гломерулонефрита, тяжесть и продолжительность ангины.
Фарингиты бактериальной природы также могут быть вызваны стрептококками групп C и G, Neisseria gonorrhoeae, Arcanobacterium hemolyticum, Yersinia enterocolitica, Corynebacterium difteriae, Mycoplasma pneumoniae, Chlamidia pneumoniae.
Перитонзиллярный абсцесс выступает как осложнение стрептококкового фарингита, тонзиллита. В его патогенезе могут также играть роль анаэробные микроорганизмы – обитатели полости рта. Боли в горле, выраженный односторонний отек и эритема в области зева с девиацией язычка являются наиболее характерными симптомами. Необходимо срочное дренирование абсцесса с назначением антибиотикотерапии: пенициллин в комбинации с метронидазолом (по 500 мг 3 раза в день внутрь или внутривенно), клиндамицин (внутрь по 150–450 мг 4 раза в день или внутривенно по 0,6–0,9 г 3 раза в день) или ампициллин/сульбактам (по 1,5–3 г внутривенно или внутримышечно 4 раза в день). После стихания острых воспалительных явлений рекомендуется тонзиллэктомия.
Парафарингеальный абсцесс – воспалительный процесс в парафарингеальном пространстве, распространяющемся от подъязычной кости до основания черепа, как правило, является осложнением инфекций полости рта (тонзиллита, фарингита, периодонтита) или паротита, мастоидита. Выражены симптомы общей интоксикации, лихорадка, боли в горле в покое и при глотании, защитное напряжение мышц шеи, нередко – тризм. При осмотре глотки отмечаются отечность ее боковой стенки, смещение миндалины. Диагноз подтверждает компьютерная томография с контрастированием. Лечение состоит из дренирования парафарингеальной клетчатки, применения антибиотиков (схема терапии аналогична таковой при перитонзиллярном абсцессе), контроля за состоянием дыхания. Крайне опасными осложнениями являются тромбофлебит яремных вен, аррозия сонной артерии, медиастинит, воспаление черепно-мозговых нервов. В их распознавании весьма информативна магнитно-резонансная томография.
Развитие позадиглоточного абсцесса может происходить как за счет прямого, так и лимфогенного распространения инфекции из близлежащих очагов. Боли в горле усиливаются, появляются симптомы общей интоксикации, одышка, затрудненяется речь (вплоть до стридора). При осмотре выявляют выбухание задней стенки глотки. Рентгенография с использованием мягкого излучения или компьютерная томография являются вспомогательными методами диагностики. Лечение включает проведение немедленного хирургического вмешательства (вскрытие и дренирование абсцесса), введение обладающих активностью в отношении стрептококка, золотистого стафилококка, H. influenzae антибиотиков (ампициллин/сульбактам по 1,5–3 г внутривенно или внутимышечно 4 раза в день; клиндамицин внутривенно по 0,6–0,9 г 3 раза в день в комбинации с цефтриаксоном по 1–2 г внутримышечно или внутривенно 1–2 раза в день).
2. Дж. Мерта. Справочник врача общей практики. Пер с англ. (c) 1998 Мак-Гроу – Хилл Либри Италия. 1230 с.
4. Терапевтический справочник Вашингтонского университета: пер. с англ./ Под ред. М. Вудли, А. Уэлан. М.: Практика, 1995; 832 с.
Хлоргексин + метронидазол:
МЕТРОГИЛ ДЕНТА
(UNIQUE Pharmaceutical Laboratories)
Иммуностимулятор бактериального происхождения:
(SOLVAY PHARMA)
К острым респираторным заболеваниям относятся: аденовирусные болезни, различные виды гриппа,
парагрипп, риновирусная инфекция и т.д. Объединяют вредные заболевания ОРВИ вирусы, количество
которых достигает 200 видов! Передача их происходит, в основном, воздушно-капельным путём, иногда
контактно-бытовым, через слизистые оболочки организма.
Вирусы повреждают эпителий, вызывают расширение микрососудов слизистых оболочек и гиперсекрецию желез.
Поэтому первыми проявлениями ОРВИ, наряду с повышением температуры тела и болями в суставах, бывает
покраснение и отёчность слизистых оболочек рта и носоглотки.
Что происходит в полости рта во время заболевания ОРВИ и как лечиться
Полость рта – одно из наиболее чувствительных мест в организме человека к влиянию вирусов.
Во время заболевания ОРВИ слизистая поверхность полости рта становится рыхлой и зернистой, отмечается
налёт на языке и покраснение в области мягкого нёба. При неблагоприятном течении заболевания ОРВИ в полости
рта может развиться гингивит и стоматит, часто отмечаются рецидивы хронического герпеса и пародонтита.
При длительном приёме противомикробных препаратов развивается дисбактериоз, аллергический стоматит, кандидоз.
Воспаление слизистой оболочки дёсен – гингивит появляется на фоне нарушения равновесия в системе защиты
иммунитета вследствие различных причин, в том числе и наличия ОРВИ. Неизлеченный вовремя гингивит ведёт
к хроническому пародонтиту, при заболевании которым воспаляются ткани десны, появляются отёк
и кровоточивость дёсен, образуется десневой карман.
Одним из проявлений ОРВИ в полости рта является афтозный стоматит. Во рту образуются небольшие
овальной формы язвочки (афты), которые доставляют массу неприятных болезненных ощущений.
По мере лечения ОРВИ и правильного лечения афтозного стоматита язвочки заживают, и слизистая
оболочка полости рта возвращается в своё нормальное состояние.
Герпетическое поражение кожи и слизистой оболочки полости рта часто проявляется как один из вариантов
заболевания ОРВИ. Как правило, герпес появляется на одних и тех же участках кожи.
Лечение проявлений ОРВИ в полости рта начинается с установления диагноза и лечения причины инфекции.
Наряду с назначенным врачом – терапевтом лечением, рекомендуются полоскания с антисептиками,
использование препаратов – интерферон и лизоцим, которые повышают иммунитет в целом и слизистой
оболочки полости рта в частности к различным инфекциям. При приёме антибиотиков обязательно
проводите профилактику кандидоза, то есть при ОРВИ важен приём препаратов с содержанием полезных
бактерий, повышающих функцию защиты слизистых оболочек.
Болеть грустно и дорого, поэтому после выздоровления начинайте заниматься закаливанием организма,
принимайте витамины и микроэлементы.
Огромную роль в системе защиты от влияния ОРВИ на заболевания полости рта и зубов играет своевременная
санация и профилактические осмотры и меры, которые проводит врач – стоматолог. Ибо, заболев ОРВИ,
вы потеряете гораздо больше и времени на лечение и денежных средств. Так что – вперёд, к стоматологу!

Развитие стоматологических патологий, как правило, выступает следствием прогрессирования аномальных процессов, протекающих внутри организма человека. На фоне ослабления иммунитета влияние внешних негативных факторов усиливается, что приводит к образованию проблемных участков. Причины болезней могут быть разными – определить источник беспокойства позволяют симптомы, проявляющиеся на языке, губах и деснах, а также результаты клинической диагностики, в том числе проведенной с использованием профессионального оборудования. Классификация заболеваний слизистой оболочки полости рта помогает поставить корректный диагноз, и своевременно начать терапию, предотвращающую более серьезные негативные последствия.
Общее представление
Категория рассматриваемых патологических проявлений достаточно обширна. Характерными признаками в данном случае выступают воспалительные процессы, поражающие структуру тканей, окружающих зубочелюстной аппарат. В зависимости от типа, симптоматика может включать в себя гиперемию, отечность, чрезмерный объем выделяемой слизи, а в более сложных ситуациях – образование язвенных и некротических очагов. Продолжительное игнорирование симптомов приводит к ухудшению общего состояния организма, выражающемуся в повышении температуры тела, возникновении болевого синдрома, чувстве слабости и тревожности, а также нежелании принимать пищу.
Факторы, провоцирующие болезни слизистой оболочки полости рта
Образ жизни и привычки пациента, а также системные изменения, протекающие в скрытой или выраженной форме, способны повысить вероятность развития таких патологий, как стоматит, гингивит, глоссит, и т.д. К числу потенциальных источников риска относятся:
- Чрезмерное употребление спиртной и табачной продукции.
- Гормональный и иммунный сбой, в том числе вызванный ВИЧ.
- Механические повреждения тканей, приводящие к воспалению.
- Дегидратация, или общее обезвоживание организма.
- Врожденная предрасположенность.
- Избыточное потребление витаминов определенной группы.
- Влияние внешней среды — резкие температурные перепады.
- Инфицирование на фоне стоматологических болезней.
- Некорректно подобранный рацион питания.
- Самостоятельный прием антибиотиков и препаратов сильного действия.
- Нарушение функционального состояния внутренних органов.
Воспаление слизистой оболочки полости рта, как правило, становится результатом воздействия негативных факторов на условно-патогенные микроорганизмы, формирующие естественную микрофлору. Подобное влияние приводит к развитию вирусных и инфекционных патологий, а также может спровоцировать дисбактериоз, грибковые и воспалительные процессы.

Симптомы и их проявление
Симптоматика, характерная для заболеваний рассматриваемой категории, в большинстве случаев позволяет самостоятельно диагностировать факт наличия отклонений от нормы. К числу заметных изменений относятся:
- Возникновение зуда и жжения.
- Появление болевого синдрома.
- Образование отеков тканей.
- Формирование язв и гнойников.
- Кровоточивость десен.
- Нарушение структуры эмали.
- Постоянный неприятный запах.
- Чувство слабости и усталости.
Виды патологий
В соответствии с классификацией МКБ-10 для стоматологии, лечение заболеваний слизистой оболочки полости рта проводится по четырем категориям. Выделяют воспалительные, инфекционные, вирусные и грибковые болезни. Лечебный план зависит как от степени выраженности негативной симптоматики, так и от индивидуальных особенностей организма пациента, проявляющихся, в том числе, в реакции на определенные группы медицинских препаратов.
Инфекционно-вирусные процессы
Форма развития напрямую связана с источником возникновения — так, для патологических циклов, спровоцированных занесением вирусной инфекции, характерны следующие разновидности:
- Катаральная – состояние, характеризующееся выраженными отеками и высыпаниями, на поверхности которых формируется налет серого оттенка.
- Афтозная – поражение слизистой оболочки полости рта, сопряженное с образованием болезненных пузырей, оставляющих после себя участки эрозии.
- Язвенная – схожа по симптоматике с первым вариантом, однако отличается более выраженным болевым синдромом.
Рассмотрим основные заболевания, относящиеся к категории инфекционных.
Фарингит
Воспалительный процесс, поражающий область глотки, вызываемый как занесением вируса пневмококка, так и систематическим вдыханием дыма, загрязненного или холодного воздуха. Сопровождается дискомфортом при глотании, обострением восприимчивости и непреходящим чувством першения, а также общим недомоганием и повышением температуры. Диагностируется при визуальном осмотре и с помощью исследования пробы мазка. В сложных случаях лечится антибиотиками, однако в большинстве ситуаций достаточно терапевтического курса, включающего регулярные ингаляции, полоскания и компрессы.
Глоссит
Заболевание слизистой поверхности языка, приводящее к изменению его структуры и оттенка. Вероятность занесения инфекции повышается при систематическом употреблении горячих или спиртных напитков и острой пищи, несоблюдении гигиенических норм, а также ожоговых и механических повреждениях тканей. Первичная симптоматика характеризуется дискомфортом и чувством жжения. По мере развития патологии образуются участки покраснения, усиливается интенсивность выделения слюны, а также ухудшается вкусовое восприятие.
Продолжительное отсутствие врачебного вмешательства ведет к обширному отеку, затрудняющему выполнение привычных функций, а также к формированию наростов. Медикаментозный курс лечения глоссита предусматривает особый диетический режим, исключающий из рациона твердые продукты.

Гингивит
Воспалительное заболевание слизистой оболочки десен, наиболее часто диагностируемое в подростковом периоде, а также у беременных пациенток. Разнообразные формы проявления обусловливают наличие дополнительной классификации:
- Язвенно-некротическая – поражает ткани полости рта, провоцирует увеличение лимфоузлов и характеризуется выраженным болевым синдромом.
- Катаральная и атрофическая – вызывают отечность, зуд, кровотечение, острую реакцию на температурные изменения, а также ослабление структуры.
- Гипертрофическая – проявляется заметным увеличением размеров десневых сосочков, сопровождается кровоточивостью и болезненными ощущениями.
Сроки лечения гингивита зависят от стадии, на которой выявляется патология. Приоритетной задачей стоматолога выступает удаление зубного налета и купирование воспалительных процессов.
Стоматит
Занесение инфекции осуществляется разными способами, чаще всего – выступает следствием механического повреждения тканей. По мере развития образуются характерные округлые язвы, локализующиеся с внутренней стороны губ и щек, а также в области корня языка.
При диагностировании рекомендуется проводить лечение слизистой оболочки полости рта, предварительно исключив из повседневного обихода средства, содержащие лаурилсульфат натрия, поскольку активный компонент провоцирует дополнительное раздражение. Снятию болевого синдрома способствуют анестетики, а для удаления пленки применяются антисептические и противовоспалительные составы.
Вирусные патологии
К данной категории относятся аномальные процессы, спровоцированные вирусами папилломы или герпеса, также характеризующиеся неприятной симптоматикой, и требующие врачебного вмешательства. Выбор терапевтической методики зависит от показаний клинической картины, и учитывает индивидуальные рекомендации, составленные по итогам изучения анамнеза пациента.
Герпес
Согласно данным статистических исследований, диагностика заболеваний слизистой рта выявляет данную патологию в 90% случаев. Обычно патоген присутствует в организме в скрытом состоянии, проявляясь только при воздействии на него внешних триггеров, таких как ухудшение иммунитета, стрессовые нагрузки, простуда или перенесенная операция.
При достаточном уровне сопротивляемости наблюдается появление небольших прыщиков, локализующихся в области губ, и сохраняющихся на протяжении 10-14 дней. Аномалия сопровождается зудом и покалыванием, покраснением тканей и образованием небольших отеков. В сложных ситуациях характерным признаком является выраженный болевой синдром, связанный с формированием пузырей и язв. На ранних стадиях рекомендуется охлаждение проблемного участка с помощью льда, а также обработка проблемной поверхности пенцикловиром или тетрациклиновой мазью.
ВПЧ (в ирус папилломы человека )
Заболевание способно проявляться на различных участках тела, в том числе – в ротовой полости. В этом случае наблюдаются образования и бляшки светлого оттенка, визуально напоминающие цветную капусту. При продолжительном развитии возможны такие негативные последствия, как изменение голосового тембра и нарушение дыхательной функции, связанные с распространением в горловой области.
Современные методики не позволяют полностью вылечить папиллому, однако успешно справляются с ее симптоматическими проявлениями. Исходя из степени выраженности, назначается иммунотерапия, хирургические или цитостатические процедуры, либо применяются комбинированные протоколы.
Грибковые заболевания
Еще один распространенный патоген, пассивными носителями которого являются около 50% людей – грибок Candida. Его активность связана с ухудшением функций иммунной системы. Лечение болезни слизистой оболочки полости рта зависит от типа кандидоза – в соответствии с действующей классификацией, выделяют несколько разновидностей.
Молочница
Чрезмерная сухость внутренней поверхности языка, щек и губ, а также образование белого налета. Сопровождается дискомфортом и жжением, часто наблюдается у пациентов младшей возрастной группы.
Атрофическая форма
Наиболее болезненная патология, сопряженная с обширным покраснением пораженных участков. Охватывает небо и уголки рта, создавая сложности в реализации речевой функции, а также неудобства при приеме пищи.
Гиперпластический кандидоз
Характеризуется появлением утолщенного поверхностного бактериального слоя, в процессе удаления которого высока вероятность кровотечения на пораженных участках.
Красный плоский лишай
Язвенная аномалия, признаками которой, помимо изменения естественного оттенка, выступают формирующиеся пузырьки и бляшки. Зачастую выступает побочным проявлением болезней печени, диабета, а также нарушений в работе желудочно-кишечного тракта.

Другие виды заболеваний
Существуют и другие болезни слизистой ткани ротовой полости, не относящиеся к указанной классификации. Одной из них является дисбактериоз, возникающий на фоне систематического приема антибиотиков или использования антисептических средств. Характерные симптомы – появление стойкого неприятного запаха и трещин в уголках рта, однако при продолжительном развитии есть вероятность нарушения структуры эмалевого покрытия элементов зубного ряда. Лечение направлено на нормализацию внутренней микрофлоры, и назначается в индивидуальном порядке.
Вирусный стоматит довольно часто встречается у детей, особенно часто им страдают малыши в возрасте до четырех лет. Вирус причиняет им настоящие страдания, их беспокоит постоянная боль во рту. Ребенок не может принимать пищу и нормально спать. Мы расскажем о симптомах и лечении вирусного стоматита у детей.
Что такое стоматит
Вирусный стоматит у детей — это патологический процесс, характеризующийся поражением слизистой оболочки ротовой полости вирусной инфекцией. У малышей патология отличается быстрым прогрессированием. Это заболевание имеет острый или хронический характер.
Возбудитель передается следующими путями:
- воздушно-капельный;
- посредством контактов с кровью больного;
- контактно-бытовой.
Основным источником инфекции является больной человек или животное. Малыш заражается довольно легко. Чаще всего это происходит в детском саду и лечебных учреждениях.
Причины
Вирусный стоматит в детстве развивается из-за перенесенных различных инфекций, так как у малыша недостаточно развитый иммунитет. Он не успевает восстановиться после предыдущей болезни. А также он легко заражается от больного стоматитом. Ситуацию ухудшает недостаток питательных веществ и витаминов в организме.
Заболевание у малышей вызывается следующими возбудителями:
- гриппа;
- ВИЧ;
- мононуклеоза;
- кори;
- папилломовирус;
- ОРВИ;
- энтеровирус;
- ветряной оспы;
- герпеса.
Чаще всего герпес является возбудителем этого заболевания, он составляет до 80% от всех случаев. Большинство этих вирусов относятся к персистирущим внутриклеточным паразитам. Поэтому часто это заболевание приобретает хроническое течение. При этой форме происходит чередование обострений и ремиссий. Острая форма может закончиться формированием носительства, при ней возбудитель в клетках сохраняется, а симптомов заболевания нет.
Чаще всего инфекция поражает малышей до четырех лет. Но им страдают дети постарше и подростки.
Причины, по которым это происходит следующие:
- неразвитая иммунная система;
- недостаточная гигиена полости рта;
- слабость местного иммунитета;
- травмы десен, слизистой во рту;
- общее ослабление организма после перенесенной болезни;
- длительный прием некоторых препаратов (глюкокортикоиды, антибиотики, цитостатики).
Параллельно идущие воспалительные процессы в других органах и системах, также способствуют поддержанию инфекционного процесса во рту у малышей.
Симптомы
В начале заболевания стоматит путают с ОРВИ и ангиной, так как у ребенка поднимается температура тела, беспокоит боль в горле. Затем малыш отказывается принимать пищу. Чуть позже присоединяется слюнотечение.
Симптомы вирусного стоматита у детей в полной мере проявляются к третьему дню болезни.
Появляются в полости рта следующие высыпания:
- эрозии – к ним относятся участки слизистой лишенные поверхностного эпителия, они сопровождаются сильным жжением, зудом;
- пузырьки – они располагаются на внутренней поверхности щек, под языком, на небе, внутри них скапливается прозрачный секрет;
- язвочки – дефекты слизистой, покрытые серым налетом или пленками, иногда они кровоточат, слизистая вокруг них припухшая.
Во рту можно увидеть бело-серый налет, отечность языка. Слизистая красная, припухшая.
У малыша усиливаются общие симптомы. Его беспокоит общее недомогание. Он плаксив, беспокоен, плохо ест и спит. У малыша отмечается плохой запах изо рта. Выявляется увеличение подчелюстных, шейных лимфоузлов.
Диагностика
Диагноз выставлять и обследовать малыша при подозрении на поражение слизистой во рту должен только врач, педиатр или детский стоматолог. Важно выявить причину заболевания для назначения эффективного лечения. Выявление причины заболевания не представляет никаких трудностей. Эта патология выявляется во время осмотра благодаря характерной клинике, наличию высыпаний, признаков воспаления во рту. Кроме осмотра для уточнения природы болезни, врач назначает общий анализ крови, мочи. В тяжелых случаях для выявления типа возбудителя проводится исследование тканей пораженной слизистой оболочки. Для него берутся смывы, соскобы с эрозий и язвочек.
Для выявления типа вируса используются следующие методы:
- метод иммунофлюоресценции;
- ПЦР;
- РСК;
- ИФА.
Для того чтобы назначить эффективную терапию, особенно в тяжелых случаях, требуется выявление типа возбудителя.
Лечение
Лечение вирусного стоматита у детей проводится под обязательным контролем врача. Легкие формы можно лечить дома, при тяжелом течении малыша кладут в стационар. Детям предписывают постельный режим, назначают диету. Пища должна быть пюреобразной, теплой, не раздражать пораженную слизистую. Больному рекомендуют пить больше жидкости.
Заболевание требует комплексной терапии. При этом заболевании применяется местные и общие методы лечения.
Ребенку показаны следующие препараты:
- противовирусные препараты (Панавир, Ацикловир) – принимаются строго по схеме, предписанной врачом, если не выполнять его указания, возможен рецидив болезни;
- антигистаминные (Супрастин, Цитрин, Лоратадин) – позволяют снизить отек, уменьшить болезненность;
- иммуномодуляторы (Имунофан, Тималин) – укрепляют иммунную систему малыша;
- жаропонижающие (Панадол, Нурофен) применяются при высокой температуре.
Для лечения инфекционного стоматита применяют местные средства. Они снимают воспаление и отек.
С этой целью применяются:
- антисептические растворы (Панавир, Мирамистин) – полость рта полоскают через каждый час раствором соды или Фурацилином, а затем обрабатывают антисептиками;
- стоматологические гели (Камистад, Дентинокс), обладающие противовоспалительным, обезболивающим, обеззараживающим эффектом, применяют за тридцать минут до еды;
- противовирусные мази (Ацикловир, Оксолиновая) – проникают внутрь вируса и разрушают его, полость рта смазывают до пяти раз в сутки в течение двух недель.
Используются полоскания полости рта травяными настоями. Применяются травы, снимающие раздражение и боль (ромашка, календула, шалфей).
Применяют физиотерапевтические методы: тубусный кварц, аппараты с инфракрасным облучением.
Прогноз
Прогноз для выздоровления у стоматитов благоприятный, при своевременно начатом и комплексном лечении.
Профилактика
Предупредить развитие этой инфекции у ребенка полностью не получится. Большая часть людей уже при рождении заражена вирусами, но снизить частоту случаев болезни вполне возможно.
Для этого применяют следующие мероприятия:
- если кто-то из взрослых заражен, нельзя допускать его контакт с ребенком;
- выбирать группу в детском саду с небольшим количеством малышей;
- по возможности в период эпидемий не посещать массовые мероприятия;
- необходимо закаливать ребенка (ходить дома босяком, посещать бассейн);
- пресекать вредные привычки (сосать пальцы, игрушки, другие предметы);
- тщательно мыть, обрабатывать игрушки ребенка и посуду;
- обработка всех поверхностей в квартире с применением антисептиков.
Инфекционный стоматит у детей довольно неприятная болезнь. Если соблюдать все рекомендации врача и меры профилактики, можно свести к минимуму появление у малыша этого заболевания.
Содержание статьи
- Во всем виноват вирус!
- Как распознать болезнь?
- Фото герпесного стоматита
- Формы заболевания
- Как отличить герпес от стоматита?
- Герпетический или афтозный?
- Как отличить герпесную ангину от стоматита?
- Бактериальный или вирусный?
- Причины герпесного стоматита
- Лечение герпетического стоматита
- Лекарственная терапия
- Лечение в домашних условиях народными средствами
- Меры профилактики
Во всем виноват вирус!
Как распознать болезнь?
Симптомы вирусного стоматита могут быть разными, это зависит от формы заболевания и степени тяжести. Однако существует ряд общих признаков, которые обязательно должны насторожить.
- Повышение температуры.
- Покраснение (гиперемия) слизистой в горле и во рту.
- Увеличение шейных и подчелюстных лимфоузлов.
- Неприятный запах изо рта.
- Сыпь в виде пузырьков во рту или вокруг губ.
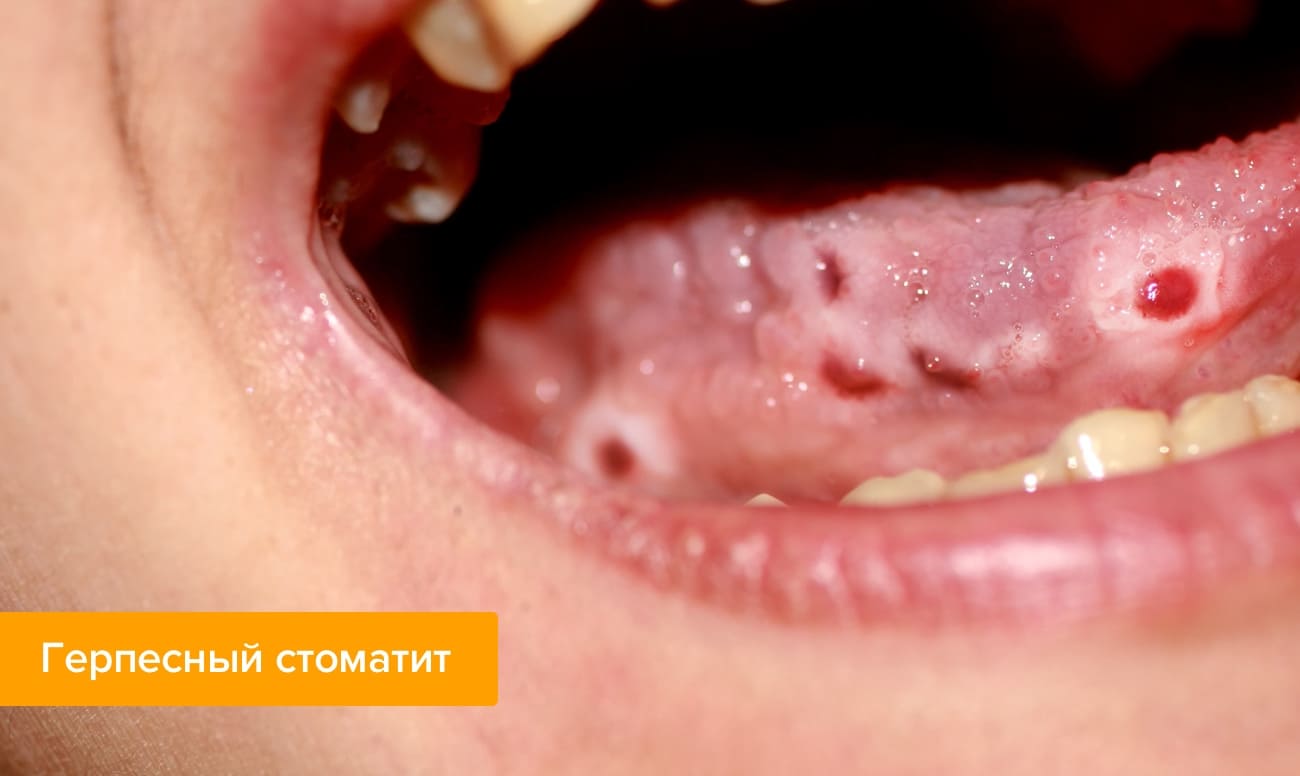
Фото герпесного стоматита
Формы заболевания
Легкая
Считается наиболее благоприятной для организма. В такой форме герпесным стоматитом болеют люди с высоким иммунитетом. Протекает бестемпературно. Отличается единичными высыпаниями, которые не причиняют неприятных ощущений и исчезают самостоятельно без последствий.
Средняя
Присоединяются общие расстройства: слабость, сонливость, быстрая утомляемость, снижение аппетита. Высыпания появляются одновременно в нескольких местах. Температура повышается до 37—37,6оС.
Тяжелая
Такая форма стоматита свидетельствует о крайне низком иммунитете. Высыпания носят множественный болезненный характер. Появляются сильная головная боль, озноб, рвота. Температура превышает 38оС.
Если болезнь протекает в легкой форме, то пациент может и не заметить никаких внешних признаков!
Как отличить герпес от стоматита?
- При герпесной инфекции высыпания локализованы в области десен. Тогда как при стоматите — на мягких тканях ротовой полости (язык, щеки).
- Герпесная сыпь сначала представляет собой волдыри, которые затем изъязвляются, в то время как стоматит начинается уже с появления язвочек.
- Герпетический стоматит отличается стабильным появлением сыпи на одних и тех же местах, а при обычном стоматите ее месторасположение часто меняется.
Герпетический или афтозный?
Если при герпетическом стоматите язв много, но они мелкие, то при афтозном их мало, а размер может достигать 7–8 мм.
Вторым важным отличительным признаком является отсутствие отека десен при афтозном стоматите.
Если вы ищите отличия герпетического и афтозного стоматита, то третье, на что стоит обратить внимание, это локализация высыпаний. Для афтозного характерно появление язвочек в полости рта, тогда как герпесная инфекция может распространяться и на кайму губ.
Как отличить герпесную ангину от стоматита?
Заболевание начинается остро, со скачка температуры до 40 градусов, протекает тяжело, поэтому дифференциальную диагностику должен проводить только врач.
Бактериальный или вирусный?
Помимо вирусного происхождения болезнь может быть вызвана бактериями: стрептококки и стафилококки в норме присутствуют в микрофлоре полости рта и начинают бесконтрольно размножаться в период воспалительного процесса. Последний может быть обусловлен кариесом или пародонтитом (подробнее о заболевание читайте в статье).
Как отличить вирусный стоматит от бактериального? В домашних условиях это сделать крайне затруднительно, поэтому лучше обратиться к врачу. Главной дифференциальной особенностью служит локализация высыпаний. При вирусном герпетическом стоматите пузырьки с прозрачным содержимым сначала появляются на языке (его кончике, по боковым поверхностям и под ним), а затем могут распространиться даже на глотку и миндалины.
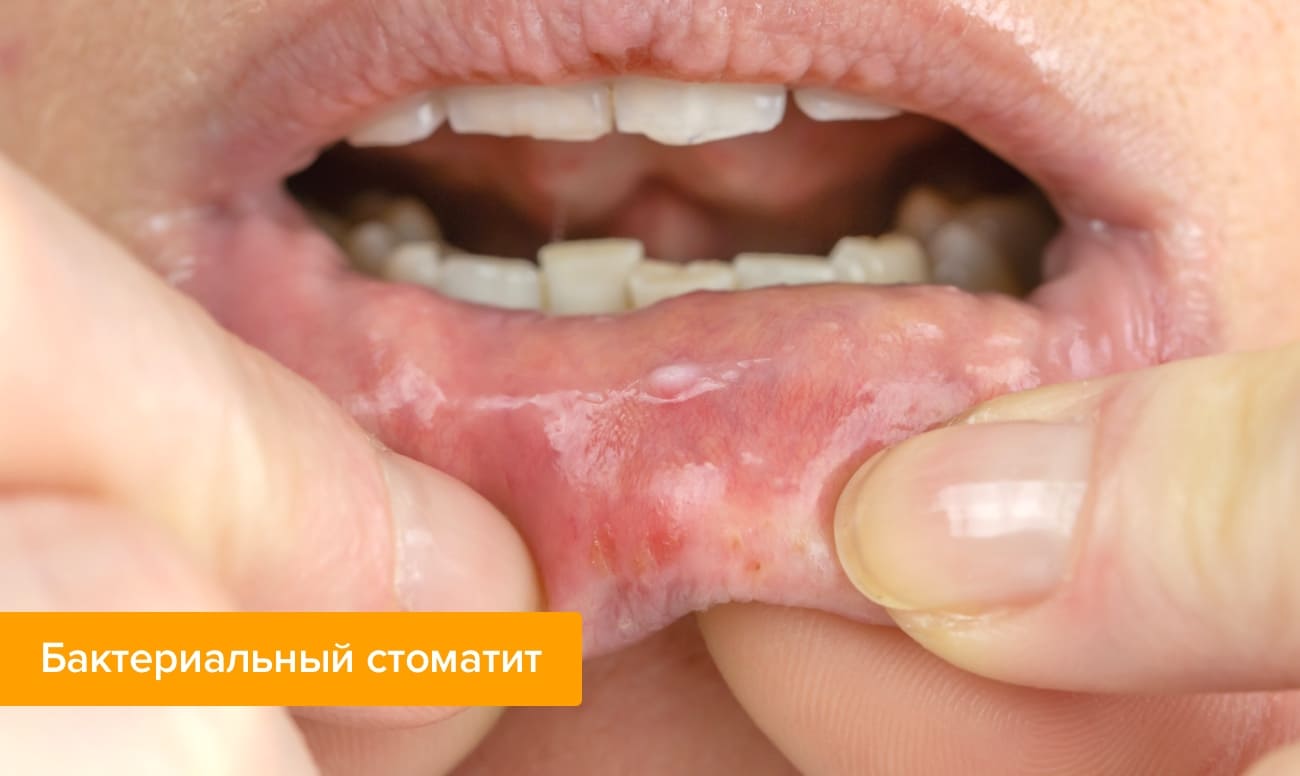
Выявить герпетический стоматит у взрослых опытный врач может во время первичного осмотра, опираясь всего на два метода.
- Клиническая картина. По совокупности специфических жалоб пациента и отличительных внешних признаков стоматолог не только оценит степень тяжести заболевания, но и дифференцирует его с обычным стоматитом, кандидозом и др.
- Иммунофлюоресценция. Метод экспресс-микроскопии, наиболее точный для диагностики острого герпетического стоматита.
Причины герпесного стоматита
Различают два типа герпетического стоматита: острый и хронический. Острый герпетический стоматит, как утверждает доктор Комаровский, возникает только у детей до 3 лет, когда впервые детский организм, уже лишенный антител к вирусу герпеса, полученных от матери, впервые подвергается вирусной атаке извне. Причем источником заражения, как правило, являются сами родители — носители вируса, которые целуют малыша или облизывают его соску или ложечку для кормления.
Рецидивирующий, или хронический стоматит — это уже удел взрослых. Болезнь носит рецидивирующий характер, как только происходит ослабление иммунных сил организма. При этом первичное заражение может произойти как воздушно-капельным путем (чихание), так и бытовым (например через использование одной посуды с носителем вируса) или гематогенным (через кровь во время инъекций и пр.). Инкубационный период заболевания может длиться до двух недель в зависимости от состояния иммунитета.
До конца патогенез заболевания в стоматологии еще неизвестен. Но если организм ослаблен, спровоцировать активацию вируса герпеса 1 и 2 типа может любая травма неба или десен!
Лечение герпетического стоматита
Лекарственная терапия
Полоскания
Противовирусные препараты
Витаминотерапия
Перед применением рекомендуется консультация специалиста!
Лечение в домашних условиях народными средствами
Меры профилактики
При пониженном иммунитете герпесный стоматит приобретает хронический рецидивирующий характер: заболевание может повториться спустя 2—6 месяцев после выздоровления.
Читайте также:

