Как не перепутать коронавирус и орви
Обновлено: 24.04.2024
Пациент с такими симптомами не может идти в лабораторию, мы такого посетителя не примем, он должен вызвать врача на дом. Материал берется с соблюдением норм работы с патогеном 2 класса опасности, только в учреждениях или специальными выездными бригадами, у которых есть разрешение Роспотребнадзора на взятие такого материала. Это необходимое условие безопасности и важно для учета всех подозрительных на коронавирус пациентов в условиях эпидемии.
2. Во всех ли медицинских офисах лаборатории можно сдать тест на патоген 2 группы, этот опасный коронавирус?
Дело в том, что тест на коронавирус COVID-19 нельзя просто прийти и сдать в медицинском офисе лаборатории по своему желанию. В настоящее время мы не имеем права брать материал у пациентов с предполагаемой коронавирусной инфекцией (COVID-2019). Если у вас есть симптомы инфекции, вы должны обратиться к врачу по месту жительства, а далее врач направит вас туда, где можно обследоваться на вирус.
Если вам нужно сдать такой анализ и у вас есть подозрительные симптомы, вы должны обратиться в муниципальные учреждения здравоохранения, например, в вашу районную поликлинику. Если вы не ходите в поликлинику или обслуживаетесь по ДМС, то вам нужно прежде всего позвонить вашему лечащему врачу, чтобы он вас правильно маршрутизировал. Не каждый частный медицинский центр имеет право такой анализ у вас взять.
4. При каких симптомах стоит бить тревогу и вызывать специального врача?
Если у вас температура, кашель, одышка, боль в груди и сильная слабость, то обязательно нужен осмотр врача, а он уже примет решение о необходимости тестирования на коронавирус или госпитализации.
5. Если пациент обслуживается в коммерческой клинике, то как ему сдать спец тест на COVID-19?
Нужно этот опрос задать в конкретной клинике, и, если у вас есть симптомы, то не ходите туда, а позвоните. Не все клиники могут принимать пациентов с подозрением на коронавирус, так как это требует соблюдения специальных санитарно- эпидемиологических условий и норм предосторожности.
6. Если у меня нет симптомов, но я боюсь инфекции, как мне сдать тест и убедиться, что я здоров?
В этом случае самое правильное решение – соблюдать карантин (самоизоляцию). Если нет никаких признаков болезни, то пытаться сдать тест не надо. И сейчас, к счастью, нет возможности сдать тест всем желающим.
Во-первых, тестирование здоровых отнимет ресурсы врачей и лабораторий, которые в это время должны обследовать больных.
Знали ли вы, что ОРВИ и коронавирус — родственники? Можно ли болеть ими одновременно? Каковы их уязвимые места? Отличаются ли меры профилактики? И на что обращать внимание в составе лечебных спреев? На эти и другие вопросы отвечает терапевт Татьяна Костян.

— Что такое ОРВИ?
— Острые респираторные вирусные инфекции — это группа заболеваний, передающихся воздушно-капельным путем, которые поражают любой из отделов респираторного тракта — носовые ходы, бронхи или легкие.
Для такой группы заболеваний характерны катаральные симптомы, например, кашель, насморк, боль в горле. А вот температура повышается не всегда.

— При каких условиях ОРВИ активизируются?
Коронавирус — это тоже ОРВИ
— Коронавирус входит в группу ОРВИ?
— Коронавирусы — семейство вирусов, которые поражают человека и животных. И, да, они тоже относятся к ОРВИ.

— Реально ли самостоятельно отличить коронавирус от других болезней из группы ОРВИ?
— Практически невозможно. Симптомы очень схожи. Пожалуй, единственное, что явно отличает коронавирус от других болезней — это отсутствие запахов. Однако этот симптом проявляет себя не всегда. Плюс ко всему при ОРВИ слизистая носа тоже порой сильно отекает и из-за этого обоняние может притупиться. Человек может только предполагать. Точный результат могут показать лабораторные исследования.
Можно одновременно заболеть и вирусной, и бактериальной инфекцией
— Правда ли, что порой ОРВИ не менее опасны, чем коронавирус?
— Любое заболевание в первую очередь опасно своими осложнениями. У ОРВИ, так же, как и у коронавируса, есть свои опасные последствия, например:
- пневмония;
- отит;
- миокардит;
- менингит.
Вариаций осложнений очень много. В особой группе риска пожилые люди и люди с хроническими заболеваниями.

— Может ли человек болеть сразу несколькими вирусами?
— Такое случается редко. Но чаще в подобных случаях присоединяется бактериальная инфекция. Обычно это происходит на 7-8 сутки течения болезни. Организм ослабляет свою защиту и становится более уязвимым. Поэтому так важно соблюдать все рекомендации по лечению, даже если вам кажется, что вы уже выздоровели. Особенно нужно быть начеку беременным женщинам, ведь их иммунитет и так понижен.
Меры профилактики одинаковы для всех болезней
— Есть ли общие меры профилактики и против ОРВИ, и против коронавируса?
— Сегодня они хорошо известны всем, ведь данные меры универсальны:
- соблюдение дистанции в 2 метра в общественных местах;
- использование масок в общественных местах;
- тщательное мытье рук или использование антисептика с содержанием спирта не менее 60%;
- регулярная уборка с обработкой поверхностей, с которыми часто соприкасаются руки;
- регулярное проветривание помещений длительностью не менее 5 минут.
Носоглотка — барьер между инфекцией и организмом
— Помогут ли витамины не заразиться?
— Витамины сами по себе не защищают. Они помогают нашему организму в целом. Восполняя дефицитные показатели, мы становимся крепче. Иммунитет повышается. Поэтому за уровнем витаминов и минералов действительно важно следить, особенно сейчас.
Особое внимание стоит обратить на витамины D и С, а также на цинк. Они обладают противовоспалительными свойствами. Тем не менее, важно подходить к этому вопросу обдуманно. Консультируйтесь с врачом, ведь переизбыток данных компонентов в организме тоже ни к чему хорошему не ведет.

— Как еще защититься?
— Первый удар на себя чаще всего принимает наша носоглотка. Важно, чтобы этот барьер был надежным. Все микробы, бактерии и вирусы в первую очередь оседают на слизистой.
Если иммунитет крепкий, то здесь все непрошеные гости и погибают. Если иммунитет слабый, отдельные враги все же проникают внутрь и болезнь начинает захватывать все большие и большие территории.
Как помочь носу и горлу:
- избегать переохлаждений;
- поддерживать влажность воздуха на уровне 50-70%;
- избегать острой, кислой, очень горячей и другой пищи, которая может раздражать стенки горла;
- при первых же неприятных ощущениях в носоглотке начинать профилактику или при необходимости обратиться к врачу.
Важно внимательно читать состав спреев для носа
— Сегодня в продаже много спреев для носа. Помогут ли они?
— Это очень хорошие средства, но важно их различать. Подобные препараты делятся на:
- Антисептические — обеззараживающие, содержащие антисептик — убивают микробы, бактерии и вирусы.
- Деконгестанты — снимают отек, уменьшают количество слизи.
- Увлажняющие — убирают симптомы дискомфорта, служат профилактическим средством в сезон простуд.
Важно знать, что на этапе острой инфекции и для защиты от заражения целесообразно использовать спреи с противовирусной активностью, и в этом плане хорошо себя зарекомендовали средства на основе наноколлоида серебра. Форма наноколлоида обладает универсальным антимикробным эффектом, уничтожая вирусы, патогенные бактерии и грибки. Он хорош и тем, что не сушит слизистую.
Также важно, чтобы в составе спрея были добавки, восстанавливающие слизистую и снимающие отек, например, Д-пантенол, глицерин и мята. Помните: важно убить вирус, но при этом не нарушить местную микрофлору.

Хочу также обратить внимание на то, что лечение, назначенное врачом, необходимо соблюдать полностью. Если вам назначили использование спрея в течение 5 дней, не стоит забывать про него через пару суток, когда симптомы прошли. Неприятные ощущения могут исчезнуть, но при этом часто инфекция уничтожена не до конца. Придерживайтесь рекомендаций специалистов и будьте внимательны к сигналам своего организма.
Основным отличием коронавируса от гриппа и ОРВИ является инкубационный период (время от инфицирования до проявления первых признаков). Респираторные вирусы и грипп дают о себе знать уже на 1–4 сутки. В среднем их инкубационный период составляет 2–3 дня.
Коронавирус размножается в организме больше времени. Его инкубационный период может достигать до 14 дней. Выраженные симптомы у большинства пациентов заметны уже на 5 день, но могут появиться значительно позже.
Разница между простудными заболеваниями и коронавирусом в лёгкой форме незначительна:
- повышение температуры: при COVID-19 столбик термометра повышается от 37,3 и выше. Грипп сопровождается температурой от 38 градусов. Она поднимается внезапно, и больной не может точно определить, когда наступила лихорадка. При ОРВИ повышенная температура практически не встречается;
- кашель у детей и взрослых: коронавирусная инфекция всегда сопровождается сухим изнурительным кашлем, так как инфекция поражает дыхательные органы. Грипп также сопровождается кашлем, а ОРВИ чаще всего вызывает не сухой, а кашель с мокротой;
- упадок сил наблюдается при всех вирусных заболеваниях. Однако при ОРВИ слабость не всегда отмечается человеком, но для всех характерна ломота в мышцах и суставах;
- при коронавирусе признаки ринита наблюдаются редко. В основном присутствует заложенность носа в области переносицы и потеря обоняния. Грипп и респираторные инфекции довольно часто провоцируют слизистые выделения из носовых проходов. Сначала они прозрачные, а позже — желтовато-зелёные;
- головная боль при ковиде присутствует иногда. Некоторые пациенты отмечают, что голова болит очень сильно, как и при гриппе. При ОРВИ на данный симптом жалобы поступают редко;
- горло при коронавирусе и гриппе болит не сильно. Наблюдается лишь першение, а вот ОРВИ регулярно сопровождается болезненностью, покраснением, отёчностью тканей;
- с диареей больные гриппом и ковидом сталкиваются не всегда. При ОРВИ может быть расстройство стула, однако данный симптом встречается редко, зачастую у детей.

Симптомы коронавируса
Главные признаки коронавируса, которые чаще всего наблюдаются у тяжело заболевших людей — это сухой кашель и боль в груди. Кашель может быть длительным, не прекращающимся по часу и более. При этом каждый новый приступ ощущается сильнее предыдущего.
На 5–7 день возникает ещё один тревожный симптом — одышка и трудности с дыханием. На 8 день и позже при особо сложной форме недуга может накапливаться жидкость в лёгких, что приводит к нарушению дыхания. Таких больных подключают к аппарату ИВЛ, чтобы обеспечить искусственную вентиляцию лёгких.
Главные симптомы, свойственные исключительно коронавирусу:
- затяжной кашель;
- увеличение температуры тела;
- болезненность в мышцах и суставах;
- боли в горле;
- трудности с дыханием, одышка, ощущение заложенности в области груди;
- понос, тошнота;
- потеря обоняния и вкуса, однако и при обычном насморке у человека могут наблюдаться такие изменения;
- сыпь на коже пальцев ног, похожая на оспу или крапивницу, чаще её встречают у детей.
Главное отличие от простуды и ОРЗ у коронавируса — отсутствие чихания, насморка, метеоризма, выраженного расстройства пищеварения. У больного бледнеют кожные покровы, может болеть горло, закладывать грудь.
Признаки ОРВИ:
- поражаются органы дыхания (нос, носовые пазухи, гортань, бронхи), страдает слизистая оболочка глаз (слезоточивость, резь в глазах, светобоязнь);
- заложенность носовых проходов, чихание. Температура способна повышаться до 38 градусов, однако не во всех случаях;
- общее недомогание, упадок сил, сонливость, бессонница;
- увеличение лимфоузлов;
- ломота в мышцах и суставах;
- усиленная потливость, озноб;
- головная боль;
- отсутствие аппетита.
Отличие ОРВИ от коронавируса и гриппа — невысокая температура, обильный насморк, слезотечение, чихание. Болезнь развивается уже через 2–3 дня после инфицирования.
Симптомы гриппа
При поражении организма вирусами гриппа А и В самочувствие ухудшается внезапно. Ещё утром человек может чувствовать себя отлично, а вечером — слечь с лихорадкой. Среди симптомов болезни выделяют жар, озноб, усталость, приступы головной боли, кашель с першением в области горла, мышечную ломоту, ринит.
В чем состоит главное отличие данного заболевания от ковида — это в нарастании симптоматики. Если сильная головная боль, ломота в теле и суставах через 3–5 дней идут на убыль, то коронавирусная инфекция тяжёлой формы только усиливается, требуя срочной госпитализации пациента.
Гриппом зачастую болеют дети и подростки возрастом 1–14 лет. На эту возрастную категорию приходится 37% всех случаев недуга.
Осложнения заболеваний
Если запустить болезнь и не принять необходимых мер по борьбе с инфекцией, симптомы могут перейти в хроническую форму. Часто на фоне простуды и гриппа развиваются синусит, ринит, ларингит, отит, гайморит, ангина. Если не лечить ангину, может привести к началу заболевания ревматизмом и нефритом.
Что делать если в семье кто-то заболел вирусной инфекцией?
- вызвать врача;
- выделить больному отдельную комнату в доме;
- если это невозможно, соблюдать расстояние не менее 1 метра от больного;
- ограничить до минимума контакт между больным и близкими, часто проветривать помещение, сохранять чистоту, как можно чаще мыть и дезинфицировать поверхности бытовыми моющими средствами;
- часто мыть руки с мылом, ухаживая за больным, прикрывать рот и нос маской или другими защитными средствами (платком, шарфом и др.);
- ухаживать за больным должен только один член семьи.
Соблюдайте все меры профилактики, ведите здоровый образ жизни, вы оградите себя и своих близких от вирусных инфекций!

Вспышка пандемии COVID-2019 в прошлом году поставила перед медицинскими работниками непростые задачи, связанные с диагностикой и лечением больных с новой инфекцией. Не исключение и Минздрав, который регулярно создает, редактирует и перевыпускает рекомендации направленные на борьбу с COVID-19.
Рекомендации разрабатываются на основе материалов, предоставленных зарубежными и отечественными экспертами. Предназначены они для врачей, как главное руководство по разработке тактики лечения больных с COVID-19. Но с его основными тезисами будет полезно ознакомиться и людям, не связанным с медициной.
Недавно появилась новая версия методических рекомендаций, в которой даны ответы на самые острые вопросы. В этой статье мы разберем эти рекомендации.
Почему рекомендации постоянно обновляются?
Когда врачи столкнулись с инфекцией впервые, у них было недостаточно знаний о коронавирусе и мало опыта в лечении пациентов, заразившихся COVID-19. Симптомы болезни сходны с ОРВИ, что затрудняло в первое время диагностику. Также было мало информации о протекании заболевания у детей и беременных женщин.
Благодаря многочисленным исследованиям, сегодня объем этих знаний значительно увеличился. Новые данные позволяют улучшать качество диагностики и лечения, разрабатывать более эффективные профилактические меры. Постоянное обновление информации и заставляет вносить в рекомендации изменения и дополнения.
- необходимость госпитализации пациента
- целесообразность проведения КТ
- выбор лечебной тактики
Обновленная версия содержит ряд новых рекомендаций, в том числе и по лечению пациентов с коронавирусной инфекцией.
Как изменился протокол лечения?
В обновленном документе прописаны новые схемы лечения коронавируса, которые позволяют лечить больных в амбулаторных условиях при наличии необходимых условий. Лечение коронавируса на дому разрешается взрослым пациентам, находящимся в состоянии средней тяжести.
Согласно измененному протоколу лечения коронавируса, таким больным обеспечиваются ежедневное медицинское наблюдение и дистанционные консультации. Во время лечения соблюдается режим самоизоляции. Но при сохранении в течение 3-х и более дней температуры выше 38,5 °C, пациент должен быть госпитализирован.
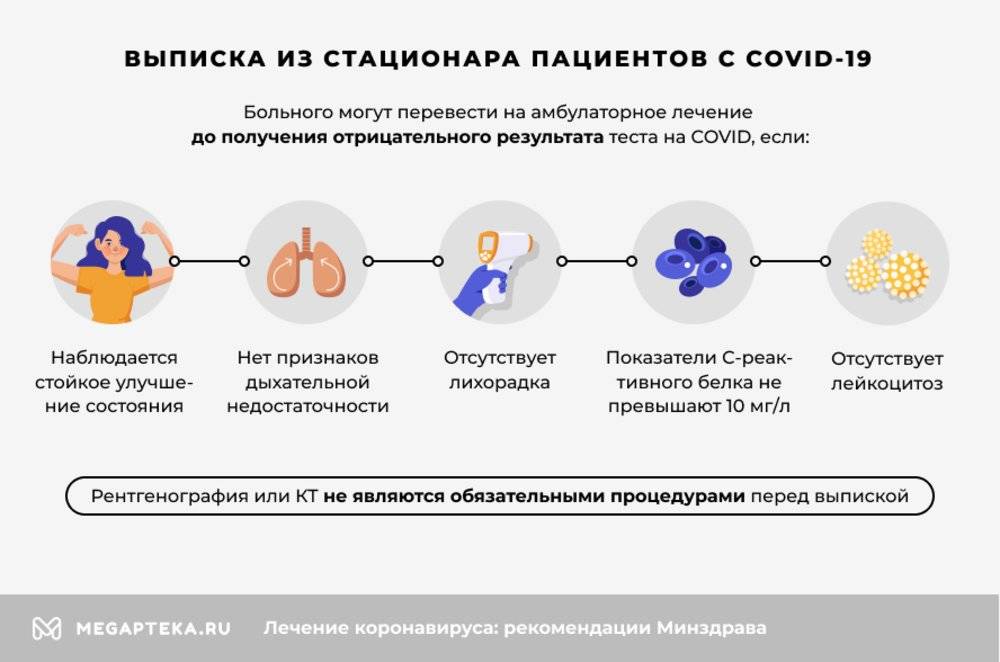
Также изменился порядок выписки из стационара. Теперь больного могут перевести на амбулаторное лечение до получения отрицательного результата теста на COVID.
- наблюдается стойкое улучшение состояния
- отсутствует лихорадка
- нет признаков дыхательной недостаточности
- показатели С-реактивного белка не превышают 10 мг/л
- отсутствует лейкоцитоз
Рентгенография или КТ не являются обязательными процедурами перед выпиской.
Признаки и лечение коронавируса
Препараты, рекомендованные для лечения
Единой методики лечения COVID сегодня не существует. В первую очередь терапия направлена на предупреждение развития таких грозных осложнений, как пневмония, сепсис, ОРДС.
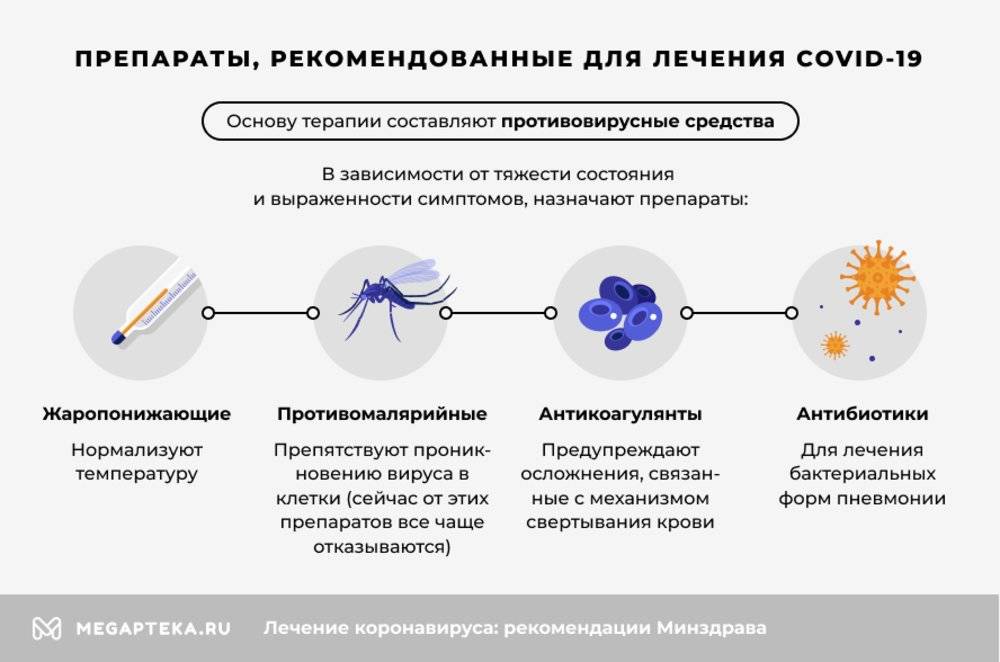
В зависимости от тяжести состояния и выраженности симптомов, назначают препараты:
- Жаропонижающие – нормализуют температуру.
- Противомалярийные – препятствуют проникновению вируса в клетки (сейчас от этих препаратов все чаще отказываются).
- Антикоагулянты – предупреждают осложнения, связанные с механизмом свертывания крови.
- Антибиотики – для лечения бактериальных форм пневмонии.
Основу терапии составляют противовирусные средства. За время пандемии врачи использовали разные препараты этой группы, но нет оснований говорить о том, что какой-то из этих препаратов действительно эффективен.
Лечение коронавируса, какие препараты приниать?
В последней версии рекомендаций опубликован список, состоящий из шести лекарственных средств. К ним относятся:
- Фавипиравир – препарат, активный в отношении РНК-содержащих вирусов. Во время исследования улучшение состояния при его использовании наблюдалось в 91,4% случаев.
- Ремдесивир – обладает противовирусной активностью в отношении SARS-CoV-2. Исследования показали, что у пациентов, принимавших этот препарат, выздоровление наступало на 4 дня быстрее, по сравнению с контрольной группой. Но его использование возможно только в условиях стационара.
- Умифеновир – подавляет коронавирус, вирусы гриппа А и В. Снижает выраженность общей интоксикации, сокращает продолжительность болезни, снижает риск осложнений.
- Гидроксихлорохин – относится к противомалярийным средствам. Ученые не пришли к единому мнению по поводу целесообразности его применения. Но многие эксперты считают, что препарат эффективен при лечении пациентов с легкой и среднетяжелой формой при назначении в течение 3-5 первых дней болезни.
- Азитромицин – антибактериальный препарат. При лечении коронавируса назначается в сочетании с гидроксихлорохином, усиливая эффект последнего.
- Интерферон-альфа – вводится интраназально. Обладает противовоспалительным и противовирусным действием.
Несмотря на многочисленные исследования, сделать однозначный вывод об эффективности этих препаратов нельзя. Решение о необходимости их применения принимает только врач.

Вирус SARS-CoV-2 (или, как его привычнее называть, коронавирус) стал новой реальностью в мире, и уже второй год человечество учится сосуществовать с ним. Одна из первостепенных задач врачей и научного сообщества - минимизировать пагубные последствия Covid-19 на организм у переболевших им людей, задача-максимум – победить Covid-19.
Иммунитет к COVID-19
Существуют болезни, оставляющие пожизненный иммунитет – ветрянка, паротит, корь и другие. Новая инфекция, ставшая причиной пандемии, не относится к данной группе, и ответ на вопрос – можно ли заболеть коронавирусом второй раз – утвердительный.
- IgM – обнаруживаются у тех, кто находится в острой фазе заболевания
- IgG – остаются у переболевших

Можно ли заболеть короновирусом второй раз?
Как уже упоминалось выше, антитела к COVID-19 не вечные, и после их исчезновения человек снова может заболеть.
- Появление новых штаммов
- Беспечное отношение переболевших к собственной безопасности
- Слабо выраженный иммунный ответ при первичном заражении
- Недостаточное количество IgG-антител после выздоровления
Новые штаммы появляются в связи с естественной способностью вирусов видоизменяться. Порой в процессе мутации они обретают новые свойства, становятся заразнее и опаснее. Например, дельта-штамм (названный индийским из-за его особой свирепости в этой густонаселенной стране) причислен ВОЗ к самым опасным вариантам SARS-CoV-2, поскольку он более заразный, чем предыдущие версии.
Не стоит слишком радоваться и тем, кто перенес болезнь в легкой или бессимптомной форме. Слабый ответ иммунной системы приводит к выработке малого количества антител, которые могут исчезнуть уже через два месяца.
Но даже после тяжелых форм остается определенный процент пациентов (около 12-13% по данным Центра по контролю и профилактике заболеваний США), количество антител у которых предельно низкое после выздоровления. Эти группы переболевших людей подвержены заражению вирусом наравне с теми, кто не болел.
Через сколько можно заболеть короновирусом второй раз?

Все существующие на данный момент препараты не дают пожизненного иммунитета – в зависимости от вакцины он может сохраняться от 6 до 12 месяцев. Но иммунизация населения позволит значительно сократить темпы распространения заболевания. Достаточно сформировать коллективный иммунитет, чтобы пандемия пошла на спад. В дальнейшем людям придется прививаться спустя определенное время (как и в случае с вакцинацией от гриппа).
Ошибочно мнение, после укола можно не бояться болезни. Нужно знать, когда появляется иммунитет после прививки от коронавируса – на это требуется около трех недель. В период его формирования вполне можно заразиться от больного человека, поэтому следует всегда быть осторожным.
Когда делать прививку переболевшему коронавирусом
- Ограниченное количество доз вакцины
- Наличие собственных антител
- Наличие острого вирусного заболевания
В целом, вакцинироваться после перенесенного вируса SARS-CoV-2 рекомендовано спустя полгода после выздоровления. И сделать это очень даже стоит – ведь вероятность вновь подхватить болезнь (и не исключено, что вы перенесете ее в тяжелой форме) – есть всегда. Поэтому, прививайтесь и будьте здоровы!
Читайте также:

