Как передается гепатит и дифтерия
Обновлено: 24.04.2024
Дифтерия – острое инфекционное заболевание бактериальной природы, характеризующееся развитием фибринозного воспаления в области внедрения возбудителя (поражается преимущественно верхние дыхательные пути, слизистая оболочка ротоглотки). Передается дифтерия воздушно-капельным и воздушно-пылевым путем. Инфекция может поражать ротоглотку, гортань, трахею и бронхи, глаза, нос, кожу и половые органы. Диагностика дифтерии основывается на результатах бактериологического исследования мазка с пораженной слизистой или кожи, данных осмотра и ларингоскопии. При возникновении миокардита и неврологических осложнений требуется консультация кардиолога и невролога.
МКБ-10
Общие сведения
Дифтерия – острое инфекционное заболевание бактериальной природы, характеризующееся развитием фибринозного воспаления в области внедрения возбудителя (поражается преимущественно верхние дыхательные пути, слизистая оболочка ротоглотки).
Причины дифтерии
Дифтерию вызывает Corynebacterium diphtheriae - грамположительная неподвижная бактерия, имеющая вид палочки, на концах которой располагаются зерна волютина, придающие ей вид булавы. Дифтерийная палочка представлена двумя основными биоварами и несколькими промежуточными вариантами. Патогенность микроорганизма заключается в выделении сильнодействующего экзотоксина, по токсичности уступающего только столбнячному и ботулиническому. Не продуцирующие дифтерийный токсин штаммы бактерии не вызывают заболевания.
Возбудитель устойчив к воздействию внешней среды, способен сохраняться на предметах, в пыли до двух месяцев. Хорошо переносит пониженную температуру, погибает при нагревании до 60 °С спустя 10 минут. Ультрафиолетовое облучение и химические дезинфицирующие средства (лизол, хлорсодержащие средства и др.) действуют на дифтерийную палочку губительно.
Резервуаром и источником дифтерии является больной человек или носитель, выделяющий патогенные штаммы дифтерийной палочки. В подавляющем большинстве случаев заражение происходит от больных людей, наибольшее эпидемиологическое значение имеют стертые и атипичные клинические формы заболевания. Выделение возбудителя в период реконвалесценции может продолжаться 15-20 дней, иногда удлиняясь до трех месяцев.
Дифтерия передается по аэрозольному механизму преимущественно воздушно-капельным или воздушно-пылевым путем. В некоторых случаях возможна реализация контактно-бытового пути заражения (при пользовании загрязненными предметами быта, посудой, передаче через грязные руки). Возбудитель способен размножаться в пищевых продуктах (молоке, кондитерских изделиях), способствуя передаче инфекции алиментарным путем.
Люди обладают высокой естественной восприимчивостью к инфекции, после перенесения заболевания формируется антитоксический иммунитет, не препятствующий носительству возбудителя и не защищающий от повторной инфекции, но способствует более легкому течению и отсутствию осложнений в случае ее возникновения. Детей первого года жизни защищают антитела к дифтерийному токсину, переданные от матери трансплацентарно.
Классификация
Дифтерия различается в зависимости от локализации поражения и клинического течения на следующие формы:
- дифтерия ротоглотки (локализованная, распространенная, субтоксическая, токсическая и гипертоксическая);
- дифтерийный круп (локализованный круп гортани, распространенный круп при поражении гортани и трахеи и нисходящий круп при распространении на бронхи);
- дифтерия носа, половых органов, глаз, кожи;
- комбинированное поражение различных органов.
Локализованная дифтерия ротоглотки может протекать по катаральному, островчатому и пленчатому варианту. Токсическая дифтерия подразделяется на первую, вторую и третью степени тяжести.
Симптомы дифтерии
Дифтерия ротоглотки развивается в подавляющем большинстве случаев заражения дифтерийной палочкой. 70-75% случаев представлены локализованной формой. Начало заболевания – острое, поднимается температура тела до фебрильных цифр (реже сохраняется субфебрилитет), появляются симптомы умеренной интоксикации (головная боль, общая слабость, потеря аппетита, побледнение кожных покровов, повышение частоты пульса), боль в горле. Лихорадка длится 2-3 дня, ко второму дню налет на миндалинах, прежде фибринозный, становится более плотным, гладким, приобретает перламутровый блеск. Налеты снимаются тяжело, оставляя после снятия участки кровоточащей слизистой, а на следующие сутки очищенное место вновь покрывается пленкой фибрина.
Локализованная дифтерия ротоглотки проявляется в виде характерных фибринозных налетов у трети взрослых, в остальных случаях налеты рыхлые и легко снимающиеся, не оставляющие после себя кровоточивости. Такими становятся и типичные дифтерийные налеты спустя 5-7 дней с начала заболевания. Воспаление ротоглотки обычно сопровождается умеренным увеличением и чувствительностью к пальпации регионарных лимфатических узлов. Воспаление миндалин и регионарный лимфаденит могут быть как односторонними, так и двусторонними. Лимфоузлы поражаются несимметрично.
Локализованная дифтерия довольно редко протекает в катаральном варианте. В таком случае отмечается субфебрилитет, или температура остается в пределах нормы, интоксикация мало выражена, при осмотре ротоглотки заметна гиперемия слизистой и некоторая отечность миндалин. Боль при глотании умеренная. Это наиболее легкая форма дифтерии. Локализованная дифтерия обычно заканчивается выздоровлением, но в некоторых случаях (без должного лечения) может прогрессировать в более распространенные формы и способствовать развитию осложнений. Обычно же лихорадка проходит на 2-3 день, налеты на миндалинах – на 6-8 сутки.
Распространенная дифтерия ротоглотки отмечается довольно редко, не более чем в 3-11% случаев. При такой форме налеты выявляются не только на миндалинах, но и распространяются на окружающую слизистую ротоглотки. При этом общеинтоксикационный синдром, лимфоаденопатия и лихорадка более интенсивны, чем при локализованной дифтерии. Субтоксическая форма дифтерии ротоглотки характеризуется интенсивными болями при глотании в горле и области шеи. При осмотре миндалин, они имеют выраженный багровый цвет с цианотичным оттенком, покрыты налетами, которые также отмечаются на язычке и небных дужках. Для данной формы характерна отечность подкожной клетчатки над уплотненными болезненными регионарными лимфоузлами. Лимфаденит зачастую односторонний.
В настоящее время довольно распространена токсическая форма дифтерии ротоглотки, нередко (в 20% случаев) развивающаяся у взрослых. Начало обычно бурное, быстро происходит повышение температуры тела до высоких значений, нарастание интенсивного токсикоза, отмечается цианоз губ, тахикардия, артериальная гипотензия. Имеет место сильная боль в горле и шее, иногда – в животе. Интоксикация способствует нарушению центральной нервной деятельности, возможно возникновение тошноты и рвоты, расстройства настроения (эйфория, возбуждение), сознания, восприятия (галлюцинации, бред).
Токсическая дифтерия II и III степени может способствовать интенсивному отеку ротоглотки, препятствующему дыханию. Налеты появляются достаточно быстро, распространяются по стенкам ротоглотки. Пленки утолщаются и грубеют, налеты сохраняются на две и более недели. Отмечается ранний лимфаденит, узлы болезненные, плотные. Обычно процесс захватывает одну сторону. Токсическая дифтерия отличается имеющимся безболезненным отеком шеи. Первая степень характеризуется отеком, ограничивающимся серединой шеи, при второй степени он доходит до ключиц и при третьей - распространяется далее на грудь, на лицо, заднюю поверхность шеи и спину. Больные отмечают неприятный гнилостный запах изо рта, изменение тембра голоса (ринофония).
Гипертоксическая форма протекает наиболее тяжело, развивается обычно у лиц, страдающих тяжелыми хроническими заболеваниями (алкоголизм, СПИД, сахарный диабет, цирроз и др.). Лихорадка с потрясающим ознобом достигает критических цифр, тахикардия, пульс малого наполнения, падение артериального давления, выраженная бледность в сочетании с акроцианозом. При такой форме дифтерии может развиваться геморрагический синдром, прогрессировать инфекционно-токсический шок с надпочечниковой недостаточностью. Без должной медицинской помощи смерть может наступить уже в первые-вторые сутки заболевания.
Дифтерийный круп
При локализованном дифтерийном крупе процесс ограничен слизистой оболочкой гортани, при распространенной форме – задействована трахея, а при нисходящем крупе – бронхи. Нередко круп сопровождает дифтерию ротоглотки. Все чаще в последнее время такая форма инфекции отмечается у взрослых. Заболевание обычно не сопровождается значительной общеинфекционной симптоматикой. Различают три последовательных стадии крупа: дисфоническую, стенотическую и стадию асфиксии.
Стенотическая стадия переходит в асфиксическую – затруднение дыхания прогрессирует, становится частым, аритмичным вплоть до полной остановки в результате непроходимости дыхательных путей. Продолжительная гипоксия нарушает работу мозга и ведет к смерти от удушья.
Дифтерия носа
Проявляется в виде затруднения дыхания через нос. При катаральном варианте течения – отделяемое из носа серозно-гнойного (иногда – геморрагического) характера. Температура тела, как правило, в норме (иногда субфебрилитет), интоксикация не выражена. Слизистая носа при осмотре изъязвлена, отмечают фибринозные налеты, при пленчатом варианте снимающиеся наподобие клочьев. Кожа вокруг ноздрей раздражена, могут отмечаться мацерации, корочки. Чаще всего дифтерия носа сопровождает дифтерию ротоглотки.
Дифтерия глаз
Катаральный вариант проявляется в виде конъюнктивита (преимущественно одностороннего) с умеренным серозным отделяемым. Общее состояния обычно удовлетворительное, лихорадка отсутствует. Пленчатый вариант отличается формированием фибринозного налета на воспаленной конъюнктиве, отечностью век и отделяемым серозно-гнойного характера. Местные проявления сопровождаются субфебрилитетом и слабовыраженной интоксикацией. Инфекция может распространяться на второй глаз.
Токсическая форма характеризуется острым началом, бурным развитием общеинтоксикационной симптоматики и лихорадки, сопровождающейся выраженным отеком век, гнойно-геморрагическими выделениями из глаза, мацерацией и раздражением окружающей кожи. Воспаление распространяется на второй глаз и окружающие ткани.
Дифтерия уха, половых органов (анально-генитальная), кожи
Эти формы инфекции довольно редки и, как правило, связаны с особенностями способа заражения. Чаще всего сочетаются с дифтерией ротоглотки или носа. Характеризуются отеком и гиперемированностью пораженных тканей, регионарным лимфаденитом и фибринозными дифтерийными налетами. У мужчин дифтерия половых органов обычно развивается на крайней плоти и вокруг головки, у женщин – во влагалище, но может легко распространяться и поражать малые и большие половые губы, промежность и область заднего прохода. Дифтерия женских половых органов сопровождается выделениями геморрагического характера. При распространении воспаления на область уретры – мочеиспускание вызывает боль.
Дифтерия кожи развивается в местах повреждения целостности кожных покровов (раны, ссадины, изъязвления, бактериальные и грибковые поражения) в случае попадания на них возбудителя. Проявляется в виде серого налета на участке гиперемированной отечной кожи. Общее состояния обычно удовлетворительно, но местные проявления могут существовать долго и медленно регрессировать. В некоторых случаях регистрируется бессимптомное носительство дифтерийной палочки, чаще свойственное лицам с хроническими воспалениями полости носа и глотки.
Осложнения
Наиболее часто и опасно дифтерия осложняется инфекционно-токсическим шоком, токсическим нефрозом, недостаточностью надпочечников. Возможны поражения со стороны нервной (полирадикулоневропатии, невриты) сердечно-сосудистой (миокардит) систем. Максимально опасна с точки зрения риска развития летальных осложнений токсическая и гипертоксическая дифтерия.
Диагностика
В анализе крови картина бактериального поражения, интенсивность которого зависит от формы дифтерии. Специфическая диагностика производится на основании бактериологического исследования мазка со слизистых оболочек носа и ротоглотки, глаз, гениталий, кожи и др. Бакпосев на питательные среды необходимо осуществить не позднее 2-4 часов после забора материала.
Определение нарастания титра антитоксических антител имеет вспомогательное значение, производится с помощью РНГА. Дифтерийный токсин выявляют с помощью ПЦР. Диагностика дифтерийного крупа производится при осмотре гортани с помощью ларингоскопа (отмечается отек, гиперемия и фибринозные пленки в гортани, в области голосовой щели, трахее). При развитии неврологических осложнений больному дифтерией необходима консультация невролога. При появлении признаков дифтерийного миокардита назначают консультацию кардиолога, ЭКГ, УЗИ сердца.
Лечение дифтерии
Больные дифтерией госпитализируются в инфекционные отделения, этиологическое лечение заключается в ведении противодифтерийной антитоксической сыворотки по модифицированному методу Безредки. При тяжелом течении возможно внутривенное введение сыворотки.
Комплекс терапевтических мер дополняют препаратами по показаниям, при токсических формах назначают дезинтоксикационную терапию с применением глюкозы, кокарбоксилазы, введением витамина С, при необходимости - преднизолона, в некоторых случаях – плазмаферез. При угрозе асфиксии производят интубацию, в случаях непроходимости верхних дыхательных путей – трахеостомию. При угрозе развития вторичной инфекции назначается антибиотикотерапия.
Прогноз и профилактика
Прогноз локализованных форм дифтерии легкого и среднетяжелого течения, а также при своевременном введении антитоксической сыворотки - благоприятен. Усугублять прогноз может тяжелое течение токсической формы, развитие осложнений, позднее начало лечебных мероприятий. В настоящее время ввиду развития средств помощи больным и массовой иммунизации населения смертность от дифтерии - не более 5%.
Специфическая профилактика осуществляется планово всему населению. Вакцинация детей начинается с трехмесячного возраста, ревакцинация осуществляется в 9-12 месяцев, 6-7, 11-12 и 16-17 лет. Прививки осуществляются комплексной вакциной против дифтерии и столбняка или против коклюша, дифтерии и столбняка. При необходимости производят вакцинацию взрослых. Выписка больных производится после выздоровления и двукратного отрицательного бактериологического исследования.

Дифтерия - это острое инфекционное заболевание, опасное для жизни. Наиболее восприимчивы к нему дети в возрасте 3–7 лет, в последние годы увеличилась заболеваемость подростков и взрослых.
Дифтерия – это острое инфекционное заболевание, опасное для жизни. Оно протекает в виде острого воспаления верхних дыхательных путей, преимущественно глотки (примерно 90% случаев), носа, кожи в местах ее повреждения, глаз или половых органов.
Основную угрозу, однако, представляет не воспаление, а отравление токсином, который вырабатывает бактерия – возбудитель заболевания, при этом преимущественно поражаются сердечно-сосудистая и нервная системы.
Возбудитель дифтерии и пути заражения
Возбудителем дифтерии являются Corynebacterium diphteriae – грамположительные бактерии в виде палочек с характерными колбовидными утолщениями на концах, которые в мазках располагаются попарно, под углом в виде римской цифры V по отношению друг к другу. Дифтерийные палочки в процессе жизнедеятельности выделяют дифтерийный токсин, фермент нейраминидазу и другие биохимически активные соединения.
Синтез дифтерийного токсина микробными клетками контролируется специальным геном tox. Бактерии могут терять его в процессе жизнедеятельности, утрачивая вместе с ним и свою способность вырабатывать токсин (токсигенность). И, наоборот, изначально нетоксигенные штаммы могут приобретать патогенные свойства, к счастью, это случается крайне редко.
Заболевание передается воздушно-капельным путем от больных дифтерией или от здоровых носителей инфекции, значительно реже – через предметы обихода.
Группа риска
Наиболее восприимчивы к заражению дифтерией дети в возрасте 3–7 лет, но в последние годы увеличилась заболеваемость подростков и взрослых.
Источником инфекции являются больные люди или здоровые носители токсигенных бактерий. Наиболее заразны страдающие дифтерией зева, носа и гортани, так как они активно выделяют возбудителей заболевания с выдыхаемым воздухом. Больные дифтерией глаз, кожи могут распространять инфекцию контактным путем (руки, предметы быта). Здоровые носители бактерий гораздо менее заразны, но отсутствие у них каких-либо внешних признаков их состояния не позволяет контролировать распространение ими инфекции, ведь выявить их можно только случайно в ходе массовых диспансерных обследований. В результате большинство случаев заражения дифтерией обусловлено контактом со здоровыми носителями дифтерийной палочки.
Инкубационный период (время от момента заражения до появления первых признаков заболевания) составляет 2–10 дней.
Дифтерийный токсин
Токсин, вырабатываемый дифтерийной палочкой, состоит из нескольких компонентов. Один из них – фермент гиалуронидаза разрушает гиалуроновую кислоту капилляров и увеличивает их проницаемость, что приводит к выходу из сосудов и пропитыванию окружающих тканей плазмой крови с отложением белка фибриногена. Второй компонент – некротоксин разрушает клетки эпителия с выделением из них фермента тромбокиназы. Тромбокиназа способствует превращению фибриногена в фибрин и образованию на поверхности тканей фибринной пленки. При действии дифтерийного токсина на небные миндалины, которые покрыты несколькими слоями эпителиальных клеток, формируется фибиринная пленка, проникающая вглубь эпителия миндалин и плотно спаянная с ним.
Третий (основной) компонент – собственно токсин способен блокировать процессы клеточного дыхания и синтеза белковых молекул. Наиболее чувствительными к его действию являются капилляры, клетки миокарда и нервные клетки. В результате развивается дистрофия миокарда и инфекционно-токсический миокардит, повреждение капилляров приводит к инфекционно-токсическому шоку, повреждение шванновских клеток (вспомогательные клетки нервной ткани) приводит к демиелинизации нервных волокон (разрушение электроизолирующего слоя миелина с нарушением проведения нервных импульсов по нервным волокнам). Кроме того, дифтерийный токсин вызывает общую интоксикацию организма.
Симптомы и течение
Дифтерия зева обычно начинается с небольшого повышения температуры, незначительной болезненности при глотании, покраснения и отечности миндалин, формированию на них специфического пленчатого налета, увеличения передних верхних шейных лимфатических узлов. Цвет пленок – обычно белый в первые 2–3 дня заболевания, но потом приобретает серый или желтовато-серый цвет. Примерно через неделю заболевание, или заканчивается выздоровлением (легкая форма, как правило, у привитых от дифтерии), или переходит в более тяжелую токсическую форму, обусловленную системным действием дифтерийного токсина.
Токсическая форма дифтерии всегда протекает очень тяжело. Она характеризуется очень высокой температурой тела (39,5-41,0°С), сильными головными болями, сонливостью, апатией. Кожа становится бледной, во рту отмечается сухость, у детей возможна многократная рвота и боль в животе. Отек миндалин становится резко выраженным, может приводить к полному закрытию входа в глотку, распространяется на мягкое и твердое небо, часто также на носоглотку, дыхание затрудняется, голос часто становится гнусавым. Налет распространяется на все ткани ротоглотки. Классическим признаком токсической формы дифтерии зева является отек подкожной клетчатки в области шеи, а иногда и грудной клетки, в результате чего кожа приобретает студнеобразную консистенцию. Передние верхние шейные лимфатические узлы значительно увеличены и болезненны.
Дифтерия носа протекает на фоне нормальной или слегка повышенной температуры тела, интоксикация отсутствует. Из носовых ходов видно серозно-гнойное или кровянисто-гнойное отделяемое. На крыльях носа, щеках, лбу и подбородке появляются участки мокнутия, а затем сухие корочки. Внутри носа видны пленчатые налеты. Патологический процесс может также поражать придаточные пазухи носа. При токсической форме наблюдается отек подкожной клетчатки щек и шеи.
Дифтерия глаза протекает как банальный конъюнктивит и характеризуется умеренной гиперемией и отеком конъюнктивы века, небольшим количеством серозно-гнойного отделяемого из конъюнктивального мешка (катаральная форма). Пленчатая форма проявляется выраженным отеком век, наличием на их конъюнктиве трудно снимаемых пленок серовато-белого цвета. Токсическая форма также сопровождается отеком клетчатки вокруг глазницы.
Дифтерия кожи приводитк длительному не заживлению любых повреждений кожи, гиперемии, на коже присутствует грязно-серый налет, отмечается плотная инфильтрация окружающей кожи.
Диагностика
Диагностику дифтерии проводят на основании данных осмотра больного и результатов анализов. При осмотре за диагноз дифтерия говорят следующие признаки: наличие характерных пленок, а также затруднение дыхания и свистящий шум на вдохе, не характерные для ангины, лающий кашель. Диагноз дифтерии по характерным клиническим признакам при заболевании, протекающем в легкой форме, поставить сложнее.
Общий анализ крови – признаки острого воспалительного процесса.
Исследования мазка под микроскопом (бактериоскопия) – выявление имеющих характерный вид бактерий Corynebacterium diphteriae.
Бактериологическое исследование – посев биологического материала на специальную питательную среду и культивирование колоний микроорганизмов.
Определение уровня (титра) антитоксических антител (высокий титр – 0,05 МЕ/мл и выше позволяет исключить дифтерию).
Серологическое исследование – определение специфических антител в сыворотке крови с помощью методов РПГА, ИФА и др.
Дифтерию зева нужно дифференцировать от острого тонзиллита (фолликулярная и лакунарная формы), ангины Симановского-Венсана (грибковое поражение), сифилитической ангины, ложнопленочной ангины при инфекционном мононуклеозе, паратонзиллярным абсцессом, эпидемическим паротитом, лейкозом. У детей необходимо отвести диагноз ложного крупа.
Лечение
Всех заболевших дифтерией, вне зависимости от тяжести состояния, необходимо госпитализировать в инфекционную больницу.
Лечение состоит в следующем:
Диета – витаминизированная, калорийная, прошедшая тщательную кулинарную обработку еда.
Этиотропная терапия (то есть направленная на устранение причины заболевания) – введение противодифтерийной сыворотки (ПДС), доза и количество раз введения зависят от тяжести и формы заболевания. При легкой форме ПДС вводится однократно внутримышечно в дозе 20–40 тыс. МЕ, при среднетяжелой форме – 50–80 тыс. МЕ однократно или, при необходимости, повторно в той же дозе через 24 часа. При лечении тяжелой формы заболевания суммарная доза увеличивается до 90–120 тыс. МЕ или даже до 150 тыс. МЕ (инфекционно-токсический шок, ДВС-синдром). При этом 2/3 дозы вводится сразу, и в течение первых суток госпитализации должно быть введено 3/4 суммарной дозы.
Антибиотики: при легких формах – эритромицин, рифампицин внутрь, при среднетяжелых и тяжелых формах – инъекционное введение пенициллинов или цефалоспоринов. Продолжительность курса – 10–14 дней. Антибиотики не влияют на дифтерийный токсин, но уменьшают количество бактерий, его вырабатывающих.
Местное лечение – полоскания и орошения дезинфицирующими растворами.
Дезинтоксикационная терапия – глюкозо-солевыми растворами с учетом суточной потребности в жидкости и ее потерь (среднетяжелая и тяжелая форма).
Глюкокортикостероиды – при среднетяжелой и тяжелой формах.
Лечение бактерионосителей проводят антибиотиками: тетрациклины (дети старше 9 лет), эритромицин, цефалоспорины на фоне общеукрепляющей терапии и устранения хронических очагов инфекции.
Осложнения
Среди наиболее серьезных осложненийдифтерии на сердечно-сосудистую систему можно выделить миокардиты, нарушения сердечного ритма.
Неврологические осложнения дифтерии обусловлены поражением различных черепных и периферических нервов и проявляются параличом аккомодации, косоглазием, парезами конечностей, а в более тяжелых случаях параличом дыхательных мышц и мышц диафрагмы.
Вторичными осложнениями дифтерии являются такие тяжелые патологические состояния как острые нарушения мозгового кровообращения (тромбозы, эмболия), метаболическая энцефалопатия, отек головного мозга, токсические поражения почек, дифтерийный гепатит, а также инфекционно-токсический шок и ДВС-синдром (синдром дессиминированного внутрисосудистого свертывания – тяжелое нарушение системы свертывания крови). Токсическая форма дифтерии может приводить к острой почечной, сердечно-сосудистой, дыхательной или полиорганнной недостаточности.
Неспецифическими осложнениями дифтерии являются паратонзиллярный абсцесс, отит, пневмония.
Вакцинация
Вакцинация от дифтерии проводится анатоксином, то есть инактивированным токсином. В ответ на его введение в организме образуются антитела не к Corynebacterium diphteriae, а к дифтерийному токсину.
Согласно российскому прививочному календарю, вакцинация детей в возрасте до года проводится в 3, 4–5 и 6 месяцев. Первая ревакцинация проводится в 18 месяцев, вторая – в 7 лет, третья – в 14. Взрослые должны ревакцинироваться от столбняка и дифтерии каждые 10 лет.
Планируя отпуск, россияне меньше всего думают о безопасности, а если и вспоминают о том, чтобы сделать прививки, то в самую последнюю очередь. И если дети в большинстве своем защищены прививками, полученными по Национальному календарю, то взрослых в экзотических (и не только) странах ждут различные инфекции, к встрече с которыми лучше подготовиться заранее, напоминают медики.

Планируя отпуск, россияне меньше всего думают о безопасности, а если и вспоминают о том, чтобы сделать прививки, то в самую последнюю очередь. И если дети в большинстве своем защищены прививками, полученными по Национальному календарю, то взрослых в экзотических (и не только) странах ждут различные инфекции, к встрече с которыми лучше подготовиться заранее, напоминают медики.
О том, от каких инфекций можно и нужно подстраховаться, собираясь в разные части света, рассказал МедНовостям заслуженный деятель науки РФ, зав. лабораторией вакцинопрофилактики и иммунотерапии НИИ вакцин и сывороток имени И.И. Мечникова, профессор Михаил Костинов.

Прививка против вирусного гепатита А
Вирусный гепатит А можно подхватить в любой поездке — это болезнь грязных рук, некипяченой воды и плохо обработанной пищи. Но особенно велика вероятность заразиться этой инфекцией в жарком климате. Вакцинацию не поздно сделать за две недели до поездки. Одной прививки хватает на 1,5-2 года. Но если провести ревакцинацию через полгода-год, то иммунитет сохранится на 15-20 лет.
Прививка против брюшного тифа
Брюшной тиф — еще одна тяжелейшая кишечная инфекция, распространенная в жарких странах Африки, Азии и Латинской Америки. А если туристы еще и хотят познакомиться с особенностями национальной кухни (особенно приготовленной на улице), то им обязательно стоит сделать прививку против брюшного тифа. Вакцинацию проводят за 1-2 недели до поездки и хватает иммунитет на 3 года.
Прививка против менингококковой инфекции
Эту прививку рекомендуется сделать не только когда вы собрались в бедные жаркие страны, но и в Европу. В Испании, Англии и других европейских странах менингококковой инфекции намного больше, чем в России. И поэтому там вакцинация детей проводится за счет государства. А страны на пути проведения хаджа, где очень высокая заболеваемость, не дают визу паломникам без справки о вакцинации. Прививка делается однократно. И ее хватает на 5-10 лет.
Прививка против желтой лихорадки
Без прививочного сертификата не удастся пересечь границу страны, где обитают комары, передающие желтую лихорадку. Эта прививка должна быть обязательно сделана за месяц до поездки в страны Африки, Центральной и Южной Америки. Вакцина разрешена детям с двух лет. Делается она однократно и дает длительный, до десяти лет, иммунитет.
Прививка против бешенства
Бешенство — это та болезнь, которую нельзя вылечить, но вполне возможно предупредить. Расписывая преимущества отдыха в Индии, туроператоры, как правило, не предупреждают о том, что в этой стране много диких собак, шакалов и других животных — переносчиков бешенства. И, отправляясь в эту страну, а также в места естественного обитания диких обезьян и летучих мышей на срок больше 10 дней, лучше сделать прививку. Вакцинация по ускоренной схеме проводится за месяц до поездки троекратно (вторая и третья дозы вводятся на седьмой и 21 день). Приобретенный иммунитет сохраняется около трех лет.
Прививка против столбняка
В поездках повышается вероятность получения травм. Прогуливаясь босиком по пляжу можно наступить на что-то острое, а столбняк всегда был и остается в природе. Для детей, которые вакцинируются по Национальному календарю прививок, это не страшно: у них, как правило, хороший иммунитет. Но у взрослых людей после 35 лет он резко падает. Поэтому желательно сделать перед отпуском получить хотя бы одну дозу этой вакцины. Кстати, комплексная прививка против дифтерии и столбняка есть в Нацкалендаре, и каждые 10 лет ее можно делать бесплатно по полису ОМС.
Прививка против клещевого энцефалита
Клещи, переносящие энцефалит — это не чисто российский бич, и прививаться от этого смертельно опасного заболевания следует, отправляясь на продолжительный отдых в лесу не только на Урал или в Сибирь, но и в Европу и Северную Америку. Особенно много случаев заражения клещевым энцефалитом в Прибалтике, Скандинавскии, Австрии и Германии. Если вакцинация проводится впервые, для получения хорошего иммунитета необходимо сделать две прививки не позднее, чем за две недели до поездки. Проведенная через год ревакцинация обеспечивает иммунитет уже на три года.
Прививка против гепатита В
Как подготовить к отпуску ребенка
Дети, родители которых аккуратно соблюдают Нацкалендарь прививок, как правило, надежно защищены от всех основных инфекций. Тем не менее, в российский календарь пока не входит вакцина от ротавируса. А эта инфекция широко распространена по всему миру. Особенно опасна она для детей до года, но и в более старшем возрасте ротавирусный гастроэнтерит вызывает высокую температуру, понос, рвоту и сильное обезвоживание. Осложнения болезни в будущем могут сказаться на желудочно-кишечном тракте, сердце и нервной системе, отразиться на развитии костей и зубов.
В Европе и тех российских регионах, которые проводят эту вакцинацию в рамках своих собственных программ, прививка делается на первом году жизни (лучше до 8 месяцев) в три этапа с интервалом в месяц, и тогда считается, что ребенок защищен от этой инфекции на срок до 5-7 лет. Вакцина вводится перорально (через рот) и очень легко переносится.
Прививку от гепатита А следует сделать ребенку, отправляющемуся в жаркие страны. Не случайно у нас в стране еще лет 12 назад было принято решение о том, что все дети, которые едут отдыхать на юг за счет бюджета, должны быть привиты против гепатита А. Потому, что были серьезные вспышки, и вместо отдыха в лагерях дети оказывались в больнице.
Прививку против менингококковой инфекции в Европе делают детям за счет государства. В России вакцина рекомендована детям с девяти месяцев до двух лет, вводится она двукратно. Ребенку старше двух лет, отправляющемуся в отпуск с родителями в страны эндемичные по этой инфекции, достаточно одной прививки, это обеспечивает иммунитет на 7-10 лет.
Начиная с года, детям можно делать прививки от бешенства (три дозы по специальной схеме).
Все эти прививки не входят в Нацкалендарь в качестве обязательных (только по эпидпоказаниям), поэтому сделать их придется за деньги.
Если до отъезда в отпуск осталось совсем мало времени
Для многих инфекций существуют экстренные схемы вакцинации, которые обеспечивают достижение защитного эффекта, в случаях, когда сроки стандартной вакцинации были упущены. Эту информацию можно выяснить у врача, и, взвесив все риски, принять решение о прививке.
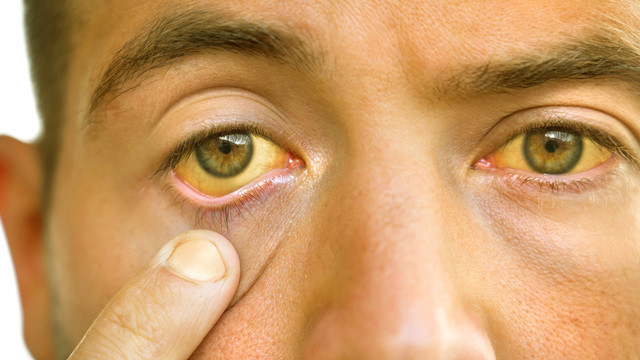
Некоторые виды вирусных гепатитов проходят бесследно, а другие — вызывают цирроз и даже рак печени. Современные методы диагностики и лечения позволяют вовремя выявить гепатиты и в большинстве случаев — вылечиться.
Вирусный гепатит: общие сведения
Под гепатитом понимают острые или хронические воспалительные заболевания печени. Если гепатит вызван вирусом, то его называют вирусным. Существует целая группа вирусов гепатита, каждый из которых отличается как по путям передачи, так и по степени опасности для печени и организма в целом.

Ежегодно от вирусных гепатитов умирает около 1,5 миллионов человек во всем мире (больше всего в странах Юго-Восточной Азии²). В подавляющем большинстве случаев смерть наступает от вирусных гепатитов С и В. Последний до сих пор считается неизлечимым.
Инфицирование вирусом гепатита не всегда приводит к болезни
Например, у вас могут быть антитела к вирусу (что указывает на то, что вы с ним контактировали), но не быть самой болезни. Это говорит о том, что иммунная система справилась с вирусной нагрузкой и это предотвратило воспаление тканей печени. Если же иммунитет не справляется с вирусом (например, при большой вирусной нагрузке), то высока вероятность развития гепатита.
Симптомы вирусного гепатита
Признаки острого и хронического вирусного гепатита отличаются. Острые формы заболеваний развиваются в несколько фаз:
- Инкубационный период. Это время, когда больной не ощущает никаких симптомов. Вирус активно размножается в организме, а также выводится с калом и мочой. Поэтому в этот период больной (не подозревая этого) заразен. Для разных вирусов гепатита продолжительность инкубационного периода различна. Как правило, от нескольких дней до нескольких недель.
- Преджелтушный (или продромальный) период. На этой фазе заболевания могут возникать некоторые неспецифические симптомы (которые пока не позволяют заподозрить гепатит). Это недомогание, тошнота, потеря аппетита, повышенная температура тела. Единственный симптом, который может указать на возможные проблемы с печенью в этот период, это дискомфорт или боль в правом подреберье. У некоторых больных возникает резкое отвращение к сигаретам (это относится к курильщикам).
- Желтушная фаза. Примерно через 4-10 суток нарушение обмена билирубина становятся явными. Кожа и/или склеры глаз приобретают желтый оттенок. Моча темнеет, а кал обесцвечивается. При этом некоторые общие симптомы на желтушной фазе отступают, и пациент может себя чувствовать лучше. Застой желчи в печени приводит к увеличению ее размеров. При пальпации печень болит.
- Восстановительный период. Примерно через 2-4 недели симптомы желтухи исчезают. У больного восстанавливается аппетит. Как правило, острый вирусный гепатит проходит спустя 4-8 недель с момента появления первых симптомов. На этом может все и закончиться (как, например, с гепатитом А или Е), либо болезнь перейдет в хроническую стадию.
Острый вирусный гепатит — это фаза, когда организм активно борется с инфекционным агентом, пытаясь полностью устранить его. Период может длиться до 6-месяцев, после чего болезнь переходит в хроническую стадию. Чаще всего это происходит при вирусных гепатитах С и В.
При хроническом гепатите выраженность симптомов существенно снижается вплоть до бессимптомного течения. К возможным проявлениям хронических форм вирусного гепатита относятся:
- повышенная усталость;
- неприятные ощущения (иногда боль) в правом подреберье;
- субфебрильная температура (иногда);
- периодическая незначительная желтушность кожных покровов и/или склер;
- потеря аппетита;
- боли в мышцах;
- кровоточивость десен;
- скопление жидкости в брюшной полости (асцит);
- другие симптомы.
Виды и пути передачи
В настоящее время известно несколько разновидностей вирусов гепатита. Рассмотрим самые распространенные из них.
Вирус гепатита А
Этот вирус вызывает острый вирусный гепатит А, который также известен, как болезнь Боткина. Чаще всего вирус гепатита А попадает в организм с грязными руками, зараженной пищей, водой или предметами обихода, которые содержат вирусные частицы.
Источниками инфекции являются больные с безжелтушными формами болезни. Инкубационный период для вирусного гепатита А составляет от 7 до 50 дней. Все это время вирус может выделяться с калом и мочой больного.

Рисунок 2. Как передается вирус гепатита А. Источники: CDC, New York State Department of Health, Minnesota Department of Health, ВОЗ
Вирус гепатита В
Вирус гепатита В вызывает острые и хронические воспаления печени. Примерно у 20% больных, перенесших гепатит В, развивается хронический гепатит. Отметим, что носитель этого вируса не всегда болеет гепатитом, но способен заражать других людей.

Гепатит В НЕ ПЕРЕДАЕТСЯ при кашле, чихании, поцелуях, объятиях, через общую посуду, воду, продукты питания, укусы насекомых.
Основные пути передачи вируса гепатита В:
- через кровь — при переливании, использовании нестерильных косметологических или хирургических инструментов (например, в стоматологии), а также инструментов в салонах татуажа;
- при незащищенных половых контактах;
- во время беременности или родов — от матери к ребенку.
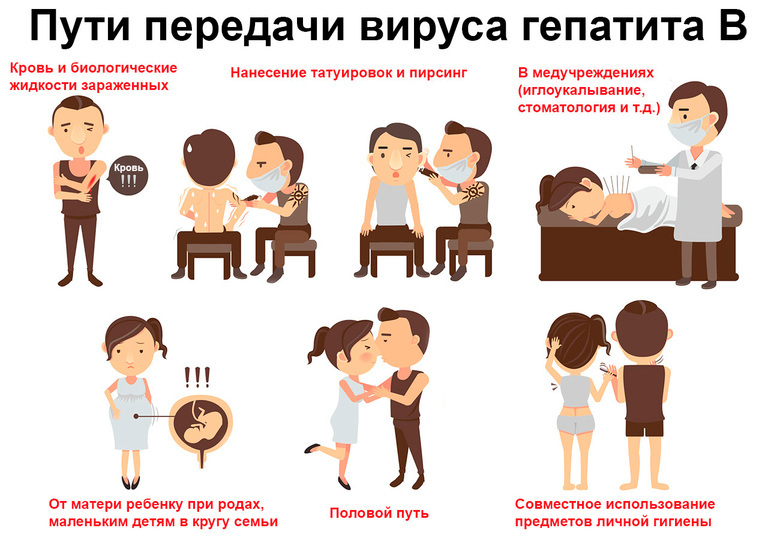
Рисунок 3. Пути передачи вируса гепатита В. Изображение: ann131313 / Depositphotos
Вирус гепатита С
Примерно в 15-20% случаев вирусный гепатит С проходит самостоятельно. Иммунная система с ним справляется. У 80-85% людей болезнь переходит в хроническую стадию. В подавляющем большинстве случаев это почти бессимптомное течение на протяжении нескольких лет (иногда десятков лет). В этом самая большая опасность вируса гепатита С, поскольку нередко пациенты обращаются к врачу с уже серьезными последствиями — циррозом и раком печени.

Гепатит С НЕ ПЕРЕДАЕТСЯ через рукопожатия, поцелуи, кашель, чихание, общую посуду, грудное вскармливание (если у младенца нет ранки или трещины в ротовой полости).
Основными путями передачи для вируса гепатита С являются:
- переливание инфицированной крови или ее компонентов;
- непосредственный контакт с инфицированной кровью (в том числе, и при хирургических операциях, косметологических процедурах, пирсинге и татуаже);
- инъекции наркотиков при использовании общих шприцев (наркоманы — основная уязвимая группа людей);
- незащищенные половые контакты (вероятность передачи — до 3%);
- передача вируса от матери к ребенку во время беременности и родов (вероятность передачи — до 10%).

Рисунок 4. Как передается вирус гепатита С. Источник: МедПортал
Вирус гепатита дельта (D)
Уникальной особенностью вируса гепатита D является тот факт, что им инфицируются только при наличии гепатита В. При этом заражение может происходить одновременно (коинфекция), либо вирус гепатита D со временем накладывается уже на имеющийся хронический гепатит В.
Пути передачи для вируса гепатита D такие же, как и для гепатита В и С. Опасность гепатита D в том, что при инфицировании двумя вирусами гепатита существенно увеличивается вероятность развития цирроза и рака печени.
Вирус гепатита Е
Вирус гепатита Е, подобно гепатиту А, вызывает острое воспаление печени. Инфекционный агент передается как через зараженную пищу и воду, так и через кровь. Чаще всего инфицирование происходит вследствие употребления зараженной воды (куда могли попасть кал и/или моча больного).
Другие вирусы гепатита
К ним относятся вирус гепатита F, который передается только при переливании крови; вирус гепатита G, передающийся при половых контактах и через кровь, а также другие, пока еще малоизученные виды.
Гепатиты, вызванные другими вирусами
Клетки печени поражаются не только при инфицировании вирусами гепатита. Это может быть вирус желтой лихорадки, герпеса, цитомегаловирус и другие. Существуют даже такие понятия, как герпетический и цитомегаловирусный гепатиты.
Лечение вирусного гепатита
Лечение вирусных гепатитов зависит как от типа вируса, так и течения заболевания. Коротко рассмотрим основные принципы терапии при тех или иных вирусных гепатитах.
Гепатит А
Гепатит А (болезнь Боткина) всегда протекает в острой форме и никогда не переходит в хроническую. В большинстве случаев больному не требуется специального лечения, поскольку организм с инфекцией справляется самостоятельно.
Прогнозы при гепатите А благоприятные. Функции печени восстанавливаются полностью. При этом несколько месяцев рекомендуется придерживаться диеты №5 по Певзнеру.
Гепатит В
Как и в случае с гепатитом А, острые формы гепатита В, как правило, не требуют специального лечения³. Ситуация существенно осложняется, если гепатит В переходит в хроническую форму. На сегодняшний день эффективного лечения хронического гепатита В не существует. Болезнь можно (и нужно) только контролировать при помощи противовирусных препаратов прямого действия и интерферонов. Такое лечение снижает риск развития таких осложнений гепатита, как цирроз и рак печени.
Гепатит С
До 2011 года хронический гепатит С во всем мире лечили рибавирином и интерферонами. Такое лечение занимает от 3-х месяцев до 1,5 лет, а его эффективность составляет около 70-75%.
С появлением противовирусных препаратов прямого действия схема лечения гепатита С изменилась. Сегодня в развитых странах мира лечение гепатита С проводят без интерферона, используя только противовирусные препараты прямого действия. К таким относятся софосбувир, даклатасвир, ледипасвир и другие.
В России лечение все еще проводят комбинацией интерферонов с рибавирином.
Гепатит D
Лечение гепатита D проводится по той же схеме, что и гепатита В.
Гепатит E
Тактика лечения при гепатите Е аналогична таковой при гепатите А. При этом следует учитывать, что гепатит Е намного чаще приводит к осложнениям. Поэтому при тяжелом течении гепатита Е рекомендуют применять рибавирин⁴. Вероятность осложнений особенно высока у беременных женщин, поэтому они обязательно подлежат госпитализации. Стоит учитывать, что рибавирин обладает тератогенным действием (отрицательно сказывается на состоянии плода). По этой причине беременным женщинам его не назначают.
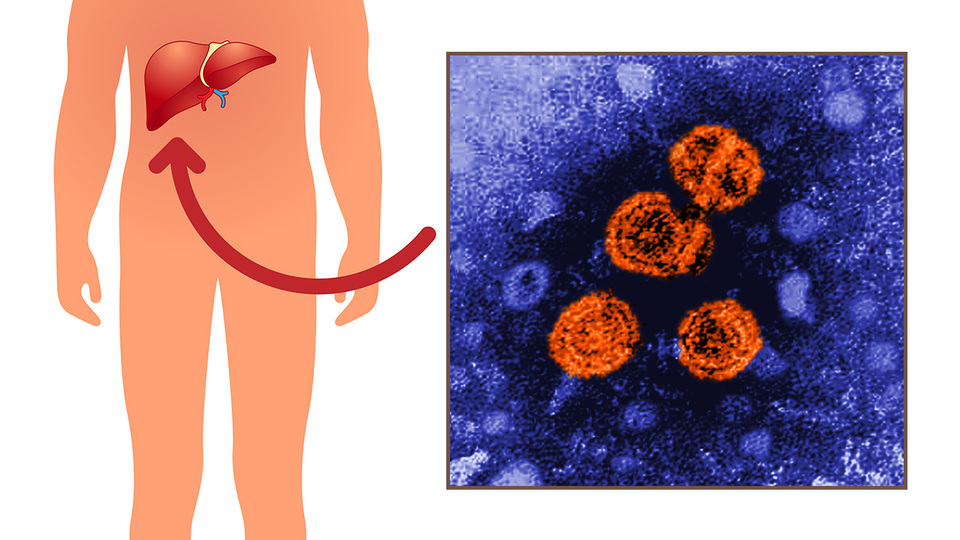
Рисунок 5. Вирус гепатита, попадая в организм, поражает печень человека. Изображения: Freepik и PHIL CDC
Прогноз и профилактика
Прогноз при вирусных гепатитах благоприятный в случае своевременной диагностики и отсутствия тяжелых сопутствующих патологий. Гепатиты А и Е проходят самостоятельно в течение нескольких недель. Это справедливо и для большинства случаев острых форм гепатита В. В 15-20% гепатит В переходит в хроническую форму, что требует поддерживающей терапии во избежание развития цирроза и рака печени.
Чаще всего в хроническую форму переходит гепатит С, но сегодня существует эффективная схема лечения этой болезни, позволяющая добиться полной элиминации вируса. Главное здесь — вовремя диагностировать гепатит С, что совсем нелегко, учитывая длительное бессимптомное течение заболевания.
Что касается профилактики, то при вирусных гепатитах существуют как специфические, так и неспецифические профилактические меры. К первым относится вакцинация. Сегодня можно привиться против вируса гепатита А, В и Е. Против вируса гепатита С прививки пока не разработано.
Неспецифические меры профилактики различны для разных вариантов вируса:
- Для вирусов гепатита А и Е. Это, прежде всего, контроль за чистотой и безопасностью питьевой воды и пищи, а также соблюдение гигиены.
- Для вирусов гепатита В, С и D. К профилактическим мерам относятся соблюдение норм дезинфекции хирургических инструментов, проверка донорской крови, а также защищенные половые контакты.
Как вирусы гепатита разрушают печень
Рассмотрим, что происходит с печенью при инфицировании вирусом гепатита:
- Нарушение обмена билирубина. Билирубин — это продукт превращения гемоглобина. При поражении печеночных клеток (гепатоцитов) нарушаются некоторые этапы метаболизма билирубина. Он скапливается в моче (что приводит к ее потемнению), а в кишечник его поступает мало (из-за чего обесцвечивается кал). Из-за повышенного количества связанного билирубина в крови желтеет кожа и склеры глаз.
- Цитолитический синдром. Это нарушение целостности печеночных клеток, что приводит к выбрасыванию ферментов печени в кровь. Выраженность цитолитического синдрома при гепатитах можно оценить по концентрации печеночных ферментов в крови.
- Холестаз. Нарушение оттока желчи, которая накапливается во внутрипеченочных протоках. Это приводит к отеку печени, повышению уровня билирубина и желчных кислот в крови.
- Поражение тканей печени. Страдает паренхима печени, а также соединительные и сосудистые ткани. Клинически это выражено увеличением размеров печени.
- Дискинезия желчевыводящих путей. Нарушается моторика желчевыводящих путей, например, из-за изменения иннервации.
- Печеночная недостаточность. Развивается при массовой гибели клеток печени. Клинически такое состояние протекает тяжело, его сложно не заметить.
Диагностика вирусного гепатита
Выявить вирусную инфекцию при подозрении на вирусный гепатит можно при помощи серологических исследований, а также полимеразной цепной реакции.
С помощью иммуноферментного анализа выявляют циркулирующие в крови антитела против соответствующих вирусов гепатита. При этом наличие антител вовсе не говорит о том, что пациент болен. Возможно, человек когда-то переболел острым гепатитом, а циркулирующие антитела остались.
Чтобы подтвердить наличие вируса, проводят полимеразную цепную реакцию (ПЦР). С помощью этой методики можно определить геном вируса гепатита в крови.
Для диагностики состояния печени и организма проводятся также лабораторные и инструментальные исследования:
- Общий и биохимический анализ крови. В частности, определяется концентрация печеночных ферментов, щелочной фосфатазы и альфафетопротеина (одного из маркеров опухолевого процесса в печени).
- Общий и биохимический анализ мочи — определение крови в моче, белка, желчных пигментов и уробилина (форма билирубина, которая выводится почками).
- УЗИ органов брюшной полости — определение размеров печени и селезенки.
- Фиброскан — измерение плотности печеночной ткани. Проводится для диагностики фиброза (цирроза).
Классификация вирусных гепатитов
Вирусные гепатиты классифицируются не только по виду вируса, но и по ряду других параметров. По степени тяжести они бывают легкими, среднетяжелыми, тяжелыми и крайне тяжелыми (или фульминантными). Последние протекают с явными признаками печеночной недостаточности.
В зависимости от клинических проявлений вирусные гепатиты бывают:
- Манифестными. Это гепатиты с классическими проявлениями заболевания. Они делятся на желтушные и безжелтушные (но с сохранением симптомов общей интоксикации, которая характерна для вирусных инфекций).
- Бессимптомными. Субклиническая форма вирусных гепатитов, когда еще нет явных клинических проявлений. Выявить заболевание можно только на основании специфических маркеров, при проведении биохимического анализа крови.
- Инаппарантными. Непроявленные инфекции, при которых не только нет симптомов, но и биохимических маркеров. Выявить инаппарантные формы гепатита можно только при помощи специфических маркеров.
По характеру течения гепатиты бывают острыми и хроническими. Если острая форма болезни длится до 3-х месяцев, ее называют циклической, а если до 6-ти месяцев — затяжной.
Читайте также:

