Как передается вирус геморрагической лихорадки
Обновлено: 24.04.2024
Лихорадка Денге – инфекционное заболевание, переносчиком которого являются насекомые. Патология имеет четкую географическую привязку и чаще возникает в странах Юго-Восточной Азии, регионах с субтропическим климатом на территории Австралии и Южной Америки. Из-за интенсивного развития туризма в указанных регионах случаи заболевания отмечаются и в других государствах, но они носят единичный характер. Ежегодно лихорадка Денге диагностируется у сотен тысяч жителей планеты, часть из которых не имеет возможности получить своевременную медицинскую помощь и вынуждена мириться с серьезными осложнениями инфекции.
Причины лихорадки Денге
Возбудитель заболевания – арбовирус Денге, который может находиться в организме москитов и членистоногих. Существует несколько его серотипов, каждый из которых дает в организме человека приблизительно одинаковую картину заболевания. Возбудитель устойчив к воздействию климатических факторов, однако, быстро погибает под воздействием УФ излучения и при резком повышении температуры окружающей среды.
В организме человека инкубационный период вируса длится около 7-15 дней, а острый этап – от 7 до 12 дней. Течение заболевания волнообразное и состоит из двух пиков повышения температуры тела, между которыми наблюдается ослабление симптомов. Однако это не повод прекращать начатое лечение, иначе риск рецидива и осложнений возрастает в разы.
Симптомы заболевания
После укуса комара вирус проникает в клетки лимфоузлов и сосуды, где начинается его интенсивная репликация. По мере увеличения объема патогенных частиц они распространяются по организму и проникают во внутренние органы, частично блокируя их функционирование. Возникает интоксикационный синдром, первым признаком которого является лихорадочное состояние.
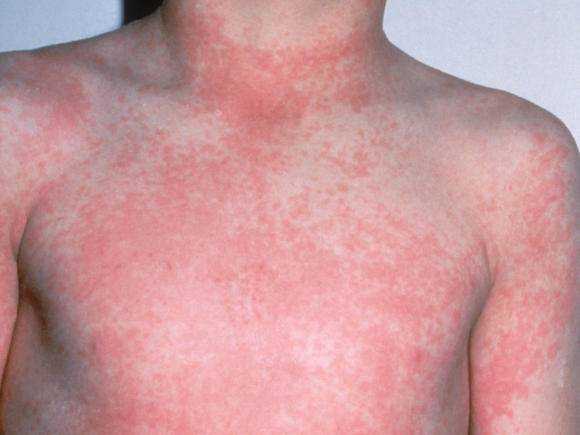
Также в числе симптомов лихорадки Денге:
- головная боль;
- обильные выделения из дыхательных путей;
- ломота в мышцах и суставах;
- рвота и тошнота, другие признаки расстройства пищеварительной системы;
- диарея;
- падение уровня артериального давления.
Формы заболевания
Симптоматическая картина позволяет классифицировать заболевание следующим образом:

Классическая форма лихорадки Денге. Чаще наблюдается при первичном поражении. Характерные симптомы – значительное повышение температуры тела, которое через 3 дня сменяется нормализацией состояния пациента, после чего лихорадка повторяется вновь. Также на заболевание указывают признаки интоксикации, боль в мышцах, дискомфортные ощущения в позвоночнике, отечность лица, неврологические нарушения в виде головокружения и бессонницы. Сыпь на теле, возникшая на начальном этапе заболевания, проходит спустя 3-7 дней. Высыпания могут напоминать скарлатину, иметь вид мелких кровоизлияний или выглядеть как волдыри.
Геморрагическая форма. Чаще наблюдается у лиц, вторично инфицированных возбудителем лихорадки Денге. Инкубационный период может длиться до 10 дней, после чего проявляются симптомы в виде интоксикации, заторможенности и характерных высыпаний. Последние могут иметь вид от нескольких точек до обширного пятна, которое часто имеет осложнения в виде носовых кровотечений и внутренних кровоизлияний. Частицы крови наблюдаются в кале и моче пациента.
Лихорадка Денге у детей. В детском организме возбудитель дает о себе знать смазанными симптомами, что осложняет диагностику и не позволяет вовремя принять меры по лечению. Чаще у пациентов отмечаются такие симптомы лихорадки Денге, как синдром интоксикации, повышение температуры тела и сыпь, сухой кашель и осложненное дыхание. Длительность заболевания составляет около 7 дней.
Вероятность осложнений
Отказ пациента от обращения к врачу за помощью при лихорадке Денге может вызвать:
- отек и поражение головного мозга;
- воспаление нервов;
- отит;
- тромбофлебит;
- признаки токсического шока;
- преждевременные роды или внутриутробную гибель плода для беременных женщин.
Методы диагностики
- Метод полимеразной цепной реакции, который позволяет обнаружить содержание в крови частиц вируса. Благодаря высокой точности имеет приоритетное значение в диагностике.
- Серологические методы исследования крови, благодаря которым можно уточнить наличие в крови антител к возбудителю заболевания.
Общий анализ крови. При снижении уровня лейкоцитов и тромбоцитов относительно нормативного уровня можно говорить о патологическом состоянии организма.
Точно установить факт заражения позволяет дифференцированная диагностика. Ее цель — исключить малярию, грипп, корь и краснуху, которые на начальном этапе заболевания имеют схожие симптомы.
Установить геморрагическую форму лихорадки Денге позволяет так называемая жгутиковая проба. На верхнюю конечность пациента накладывается жгут, после снимания которого спустя пять минут на коже можно заметить новые участки высыпаний.
Лечение
Обязательным требованием для пациента при лечении лихорадки Денге является немедленная госпитализация. Лечение осуществляется под строгим контролем врача и включает прием следующих препаратов:
- Обезболивающие и противовоспалительные средства.
- Снотворные и успокаивающие составы.
- Глюкокортикостероиды для устранения симптомов интоксикации.
- Антибиотики, уничтожающие возбудителей заболевания.
- Поливитаминные комплексы для поддержки иммунной системы.
Для предотвращения обезвоживания при лечении симптомов лихорадки Денге рекомендованы обильное питье и инфузионная терапия (капельницы) с препаратами глюкозы.
Вопросы и ответы
Как передается лихорадка Денге?
Источник инфекции – кровь заболевшего человека, обезьян или летучих мышей. При укусе комара рода Aedes зараженная кровь попадает в организм насекомого, где возбудитель инфекции быстро размножается в благоприятных для себя условиях. При укусе здорового животного или человека инфекция проникает в организм пострадавшего, где скоро дает о себе знать характерными опасными симптомами.
Чем опасна лихорадка Денге?
При отсутствии своевременной медицинской помощи лихорадка Денге может стать причиной серьезных осложнений со стороны мозга, нервной системы и тканей печени. У заболевших могут развиться признаки следующих заболеваний:
- менингит, энцефалит;
- воспаления нервов;
- состояние острого психоза;
- отит;
- тромбофлебит;
- состояние токсического шока.
Для беременных заболевание опасно риском преждевременных родов и внутриутробной гипоксии плода.
Как диагностируется лихорадка Денге?
Крымская геморрагическая лихорадка – острая арбовирусная инфекция с характерной природной очаговостью, протекающая с явлениями токсикоза и тромбогеморрагическим синдромом различной степени выраженности. Для крымской геморрагической лихорадки типично острое начало с двумя волнами лихорадки, головные, мышечные и суставные боли, геморрагические высыпания на коже и слизистых, кровоизлияния и кровотечения. Диагноз крымской геморрагической лихорадки основан на клинико-эпидемиологических данных, результатах ИФА, РНГА, ПЦР. Лечение крымской геморрагической лихорадки включает проведение дезинтоксикационной терапии, введение специфического иммуноглобулина или иммунной сыворотки, противовирусных, гемостатических средств, препаратов крови и кровезаменителей.
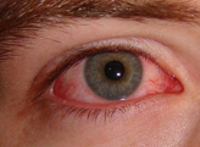
Общие сведения
Крымская геморрагическая лихорадка (геморрагическая лихорадка Крым-Конго, среднеазиатская геморрагическая лихорадка, КГЛ) – зоонозное природно-очаговое заболевание, вирусный возбудитель которого передается человеку кровососущими клещами. Крымская геморрагическая лихорадка относится к группе клещевых геморрагических лихорадок; является опасным инфекционным заболеванием с коэффициентом летальности 10-40%. Характерна для теплого климата степной, лесостепной и полупустынной зон; встречается в Крыму, Центральном Предкавказье и на сопредельных территориях, в Китае, некоторых странах Европы и Африки. Уровень заболеваемости КГЛ выше у лиц, занятых сельскохозяйственным производством – уходом за животными, заготовкой сена, забоем скота. Крымская геморрагическая лихорадка чаще выявляется у мужчин от 20 до 40 лет. Крымской геморрагической лихорадке свойственна весенне-летняя сезонность, связанная с активностью клещей.

Причины
Возбудителем крымской геморрагической лихорадки служит РНК-геномный вирус рода Nairovirus, семейства Bunyaviridae, способный репродуцироваться при двух температурных интервалах – 36-40° и 22-25°C. Это позволяет вирусу размножаться как в организме человека и позвоночных животных, так и в организме кровососущих насекомых. Вирус крымской геморрагической лихорадки чувствителен к нагреванию (мгновенно инактивируется при кипячении), действию детергентов, дезинфектантов. Источником вируса крымской геморрагической лихорадки в природе выступают грызуны (ежи, зайцы, мыши), мелкий и крупный рогатый скот (овцы, козы, коровы), а также свиньи, лошади, собаки и птицы. Специфическими переносчиками являются паразиты млекопитающих – свыше 20 видов иксодовых клещей, в основном, пастбищные клещи рода Hyalomme.
Основной механизм передачи крымской геморрагической лихорадки – трансмиссивный, при присасывании и укусах инфицированных иксодовых клещей. Возможны также контактный (при раздавливании клеща, попадании на поврежденную кожу инфицированного материала больных животных и человека) и аэрогенный пути передачи (при содержании вируса в воздухе). Имеет место внутрибольничное инфицирование, происходящее при недостаточной обработке и стерилизации медицинских инструментов и оборудования, многоразовом использовании игл. Естественная восприимчивость людей к вирусу КГЛ высокая.
Вирусный возбудитель вызывает поражение эндотелия мелких кровеносных сосудов, повышение проницаемости сосудистой стенки, нарушение свертываемости крови, угнетение кроветворения, развитие ДВС-синдрома. Это проявляется многочисленными кровоизлияниями во внутренние органы (почки, печень), ЦНС, кожу и слизистые оболочки. Для заболевания характерна морфологическая картина инфекционного васкулита с развитием дистрофических изменений и очагов некроза.
Симптомы крымской лихорадки
Длительность инкубационного периода, в зависимости от способа заражения, составляет от 2 до 14 дней (после укуса клеща – 1-3 дня, при контактной передаче – 5-9 дней). Симптомы крымской геморрагической лихорадки могут варьировать от стертых до крайне тяжелых. Для начального периода инфекции (первые 3-5 дней) характерно острое состояние с внезапным скачком температуры до 39-40°С, ознобом, слабостью, головокружением. Больные предъявляют жалобы на сильную головную боль, миалгии и артралгии, болевые ощущения в области живота и поясницы. Часто появляется сухость во рту, тошнота и рвота, гиперемия лица, шеи, конъюнктивы и слизистой зева. Возникает фотофобия, возбуждение, иногда даже агрессивность, которые затем сменяются сонливостью, утомляемостью, депрессией. Перед манифестацией геморрагического синдрома наступает кратковременное снижение температуры до субфебрильной, затем возникает вторая волна лихорадки.
В период разгара крымской геморрагической лихорадки (с 3-6 дня заболевания) возникают геморрагические проявления различной выраженности – петехиальные высыпания на коже (экзантема) и слизистых полости рта (энантема), пурпура или крупные экхимозы, кровоизлияния в местах инъекций, носовые кровотечения, кровохарканье, в тяжелых случаях - обильные полостные кровотечения (желудочно-кишечные, легочные, маточные). Состояние больных резко ухудшается: отмечается вялость, подавленность, бледность, акроцианоз, тахикардия, артериальная гипотония. Выявляется лимфоаденопатия, гепатомегалия, может наблюдаться менингеальный синдром, судороги, спутанность сознания, кома. Исход крымской геморрагической лихорадки определяется степенью тяжести тромбогеморрагического синдрома.
При благоприятном течении крымской геморрагической лихорадки геморрагии исчезают через 5-7 дней без рецидивов. Реконвалесценция начинается с 9-10 дня заболевания и занимает длительное время (1-2 месяца и более); астенический синдром сохраняется еще в течение 1-2 лет. Постинфекционный иммунитет сохраняется 1-2 года после перенесенной инфекции. Осложнениями крымской геморрагической лихорадки могут выступать пневмонии, отек легких, печеночная и почечная недостаточность, тромбофлебиты, инфекционно-токсический шок. Летальность составляет от 4 до 30%; смертельный исход обычно наступает на второй неделе заболевания.
Диагностика
Диагностика крымской геморрагической лихорадки проводится с учетом эпидемиологических данных (возможное пребывание в эндемичных районах, сезонность), типичных клинических признаков (острое начало, двухволновая лихорадка, ранний тромбогеморрагический синдром), результатов лабораторных исследований (общего анализа крови и мочи, ИФА, РНИТ, РНГА, ПЦР). Обследование больных должно производиться с соблюдением максимальной степени инфекционной безопасности.
В гемограмме при крымской геморрагической лихорадке отмечается выраженная лейкопения, тромбоцитопения, повышение СОЭ и гематокрита; в общем анализе мочи - олигоурия, гипостенурия, микрогематурия. В первые несколько суток заболевания и в терминальной стадии диагноз возможно подтвердить путем выявления РНК вируса в образцах крови и тканей методом ПЦР. ИФА помогает определить титр специфических антител IgM к вирусу крымской геморрагической лихорадки на протяжении 4-х месяцев после перенесенной инфекции, IgG – в течение 5 лет. Дифференциальная диагностика крымской геморрагической лихорадки проводится с гриппом, менингококковой инфекцией, сыпным тифом, лептоспирозом, тромбоцитопенической пурпурой и болезнью Шенлейн-Геноха, другими видами геморрагических лихорадок.
Лечение крымской лихорадки
При подозрении на крымскую геморрагическую лихорадку обязательна госпитализация и изоляция больных. Лечение должно осуществляться в соответствии с принципами терапии вирусных геморрагических лихорадок. Показан постельный режим, диета, витаминотерапия. Возможно введение иммунной сыворотки реконвалесцентов или гипериммунного лошадиного γ-глобулина. Эффективным терапевтическим действием обладает применение противовирусных препаратов (рибавирина, альфа интерферона). В начальном периоде проводится дезинтоксикационная и кровоостанавливающая терапия; осуществляется переливание крови, эритроцитарной и тромбоцитарной массы в замещающих дозах. При развитии инфекционно-токсического шока назначаются глюкокортикостероиды.
Прогноз и профилактика
Прогноз при стремительном и тяжелом течении крымской геморрагической лихорадки серьезный: наблюдается раннее развитие осложнений, возможен летальный исход. При своевременно начатом лечении прогноз заболевания в большинстве случаев благоприятный. Основная профилактика крымской геморрагической лихорадки заключается в защите человека от нападения и укусов клещей-переносчиков вируса, применении средств индивидуальной защиты (ношении защитной одежды, использовании защитных сеток, репеллентов), регулярном проведении самоосмотров. В медицинских учреждениях обязательно соблюдение требований по профилактике нозокомиальных инфекций: осторожности при выполнении инвазивных процедур, работе с кровью и выделениями больных; проведение стерилизации инструментов, применение одноразовых шприцов и игл. Уничтожение источника и переносчиков вируса крымской геморрагической лихорадки в природе малоэффективно.
Аргентинская геморрагическая лихорадка – это природно-очаговый зооноз из группы южноамериканских геморрагических лихорадок, вызываемый РНК - содержащим вирусом Хунин. Ведущими клиническими проявлениями выступают геморрагический синдром с кровотечениями различной локализации, выраженная интоксикация. Диагностика строится на обнаружении самого возбудителя и специфических маркеров в сыворотке крови. Этиотропное лечение заключается во введении иммунной плазмы. Хорошие результаты показывает назначение рибавирина. С учетом развившихся нарушений назначается симптоматическая терапия.
МКБ-10
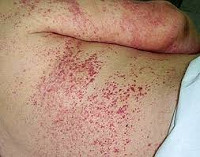
Общие сведения
Очагом геморрагической лихорадки Хунин является влажная экосистема пампасов Аргентины. Вспышки заболеваемости происходят ежегодно с февраля по июнь с пиком в мае. Чаще всего болеют мужчины, инфекция более распространена среди сельского населения. Большая часть заболевших – люди трудоспособного возраста. Ежегодно в среднем поражается до 4000 человек, во время вспышек число зараженных может достигать 20000. Около 10% местного населения являются серопозитивными без манифестации инфекции в анамнезе. Ввиду активной иммунизации жителей этого региона в последнее время удается контролировать заболеваемость с уменьшением частоты эпизодов с тяжелым течением. Поскольку данная прививка не входит в список обязательных при въезде в Аргентину, участились случаи заражения туристов.

Причины
Возбудитель инфекции – РНК-содержащий вирус Хунин из рода Arenavirus семейства Arenaviridae. Вирус погибает под воздействием детергентов, УФО, однако долго сохраняется в лиофилизированном состоянии. Резервуаром, а также источником инфекции служат хомякообразные грызуны, а также больной человек. Между грызунами возбудитель передается трансмиссивно с укусами гамазовых клещей. Проникая в кровь, вирус у хомяков вызывает латентное течение заболевания и бессимптомную виремию. Патоген из организма грызунов выделяется с мочой.
В организм человека инфекционный агент поступает воздушно-пылевым путем при вдыхании пыли, загрязненной грызунами, а также при реализации фекально-орального механизма с зараженной пищей и водой, при половом контакте и через поврежденную кожу. При укусе клеща, зараженного вирусом, болезнь у человека не развивается. Ежегодно описываются случаи внутрилабараторного заражения аспирационным путем с развитием манифестных форм или бессимптомного течения. После перенесенного заболевания формируется стойкий иммунитет.
Патогенез
Механизм развития аргентинской геморрагической лихорадки до конца не изучен. Попадая в альвеолярные макрофаги и бронхопульмональные лимфатические узлы, вирус Хунин гематогенно и лимфогенно распространяется по всему организму. Патоген фиксируется в клетках ретикулоэндотелиальной системы, повреждая их, тем самым способствуя лейко- и тромбоцитопении. Развивается лимфаденопатия, в лимфоидных фолликулах наблюдается атрофия, некроз. Повреждение стенки капилляров ведет к возникновению геморрагического синдрома, гиповолемического шока. Повреждение сосудов внутренних органов способствует нарушению их функции. В зависимости от вирусной нагрузки могут развиваться как бессимптомные формы с нарастанием титра антител, так и тяжелые состояния.
Симптомы аргентинской ГЛ
Инкубационный период после заражения составляет около 7-14 дней. Заболевание начинается постепенно, появляются неспецифические симптомы: лихорадка, слабость, недомогание, головная боль, артралгии, миалгии. За короткий промежуток времени температура тела нарастает до фебрильных цифр, возникает энантема на конъюнктиве, слизистой рта. Объективно определяется покраснение лица, шеи, инъекция сосудов склеры, лимфаденопатия, редко может появляться геморрагическая сыпь. Для первого этапа заболевания характерна брадикардия, нередко развивается миокардит.
Продолжительность лихорадочного периода составляет около 10 дней. Далее манифестируют симптомы геморрагического синдрома: повышается кровоточивость десен, отмечаются носовые кровотечения, гематурия, мелена. Артериальное давление падает до 60 мм рт. ст., при массивных кровотечениях развивается геморрагический шок. Возможно появление симптомов поражения ЦНС с нарастанием неврологического дефицита (возбуждение, ступор, признаки энцефалита). Период реконвалесценции составляет от 2-х недель до нескольких месяцев.
Осложнения
Наиболее частым осложнением является геморрагический шок. При шоке тяжелой степени вероятно развитие полиорганных нарушений (острая почечная, сердечная, дыхательная недостаточность). Кроме того, возможны поражения ЦНС различного характера с присоединением неврологических синдромов (энцефалопатия, энцефалит). У привитых пациентов после перенесенной инфекции иногда появляется транзиторная алопеция. Достаточно часто на фоне лейкопении и повреждения капиллярной стенки возникают бронхопневмонии. Самой частой причиной смерти является отек легких. В связи с внедрением вакцинопрофилактики тяжелые формы течения заболевания встречаются все реже.
Диагностика
При подозрении на геморрагическую лихорадку необходима консультация инфекциониста с последующей госпитализацией в пациента в отделение интенсивной терапии инфекционной больницы. Во время физикального осмотра специфических симптомов для данной вирусной инфекции не наблюдается. Обращает на себя внимание общеинтоксикационный синдром, покраснение, отек шеи, лица, возможно наличие петехиальной сыпи, лимфаденопатии. Характерно появление конъюнктивита, энантемы на слизистой оболочке рта. В диагностике используются следующие клинико-лабораторные методы:
- Общее и биохимическое исследование материала. Ввиду повреждения клеток ретикулоэндотелиальной системы в ОАК отмечается наличие тромбоцито- и лейкопении. За счет поражения сосудистой стенки и эсктравазации жидкой части крови наблюдаются признаки сгущения крови. В общем анализе мочи – протеинурия. Суточные потери белка с мочой могут достигать 10 г. При появлении полиорганной недостаточности в крови повышаются соответствующие маркеры (АлАТ, АсАТ, мочевина, креатинин).
- Определение инфекционных агентов. Для выявления специфических антител кровь берут через 2 недели от начала заболевания. Данный метод скорее является ретроспективным. Используют реакцию связывания комплемента, реакцию непрямой иммунофлюоресценции, реакцию торможения гемагглютинации. Для обнаружения вируса исследуют глоточные смывы, мочу; забор производят до 7 суток от начала болезни. Самым чувствительным методом для обнаружения возбудителя на ранних стадиях является ПЦР с обратной транскрипцией.
Учитывая относительную редкость данной нозологии за пределами эндемичных районов и неспецифичность начальных симптомов, постановка диагноза может вызвать значительные трудности. Дифференциация проводится с другими геморрагическими лихорадками, в частности, с южноамериканскими (боливийской, венесуэльской, бразильской). В стадии интоксикации в отсутствии выраженного геморрагического синдрома необходимо исключить грипп, арбовирусные инфекции, сепсис, а в разгар болезни – геморрагические диатезы. Выяснение анамнеза заболевания, а также сопоставление данных клинической картины с результатами анализов позволяет установить правильный диагноз и назначить соответствующее лечение.
Лечение аргентинской ГЛ
Лечение должно проводиться в условиях изоляции больного под контролем врача-инфекциониста. При присоединении осложнений может потребоваться консультация профильных специалистов (невролога, пульмонолога, нефролога, кардиолога). Необходимо соблюдение строгого постельного режима. Основным методом терапии является переливание плазмы реконвалесцентов. Наилучшие результаты данный способ дает на начальных этапах заболевания (до 8 суток).
Имеются сведения о положительных результатах лечения рибавирином. Этот способ особенно актуален в отсутствии иммунной плазмы. По рекомендациям ВОЗ препарат вводят внутривенно в первый день в дозе 30 мг/кг однократно, далее 15 мг/кг 4 раза/сут. 4 дня и 7,5 мг/кг/сут. 6 дней. Параллельно проводится симптоматическое лечение с коррекцией развившихся нарушений (дезинтоксикационная терапия, возмещение объема крови, применение сердечно-сосудистых средств, жаропонижающих препаратов, коррекция нарушений системы гемостаза).
Прогноз и профилактика
При вовремя распознанном заболевании и правильном лечении прогноз благоприятный. В случае развития тяжелых форм длительность аргентинской геморрагической лихорадки составляет около 11 суток, а летальность достигает 15%. Мероприятия неспецифической профилактики включают в себя борьбу с грызунами в эндемичных районах путем использования отравляющих веществ, специальных ловушек. Кроме того, необходимо применение респираторов на пылевых работах. Вакцинирование местных жителей позволяет контролировать течение заболеваемости. На сегодняшний день используют живую аттенуированную вакцину, ведется проверка экспериментальных образцов. Использование рибавирина в качестве экстренной профилактики не рекомендуется. Исключение составляют беременные пациентки, контактировавшие с больным.
Заболевание мышиная лихорадка вызывается вирусом, который провоцирует боли в пояснице, голове и мышцах, повышение температуры. Передача болезни происходит только при прямом или косвенном контактировании с грызуном-носителем. Повышенному риску подвергаются люди, проживающие или отдыхающие в сельской местности. Последствия болезни могут стать для человека очень опасными, поэтому при обнаружении симптомов важно обратиться к врачу, пройти необходимые анализы. Своевременное посещение клиники поможет начать адекватное лечение и избежать осложнений.
Что такое мышиная лихорадка
Представители грызунов часто становятся переносчиками инфекций. Мышиная лихорадка – это болезнь острого течения, вызванная вирусом, природно-очагового происхождения. По проявлениям недуг напоминает простудные заболевания с повышенной температурой, ломотой и ознобом. Однако мышиная болезнь у человека ведет к интоксикации организма, проблемам с почками и тромбогеморрагическому синдрому. Установлено, что мужчины переносят такую лихорадку тяжелее женщин. Летальный исход возможен при почечных осложнениях и несвоевременно начатом лечении мышиной болезни.
Как можно заразиться мышиной лихорадкой
Механизм передачи мышиной лихорадки основан на распространении вируса от животного к человеку. При этом грызуны являются только носителями, но не испытывают на себе симптомы болезни. Между людьми вирус не передается. Специалистам известно несколько путей, как заразиться мышиной лихорадкой:
Воздушно-пылевой – происходит вдыхание человеком мелких частичек мышиных фекалий.
Контактный – вирус попадает в небольшие повреждения на коже при соприкосновении с инфицированными предметами.
Алиментарный – человек употребляет воду или пищу, которые заражены мышиными экскрементами.
Инкубационный период
После того как пациент получил заражение, первые признаки болезни могут проявиться через 4-46 дней. В среднем инкубационный период мышиной лихорадки составляет около 1 месяца. Во время этой стадии вирус в организме человека начинает размножаться, распространяясь на большие территории. Накопление патогенныхклеток лихорадки происходит в тканях различных органов и лимфоузлах. Показатель, как скоро мышиный грипп проявит себя, зависит от работы и состояния иммунной системы человека.
Симптомы мышиной лихорадки
Клинические симптомы мышиной лихорадки зависят от стадии заболевания. Доктора выделяют 3 периода:
Начальный – имеет продолжительность менее 3 суток. На этой стадии диагностика мышиной болезни затруднена, поскольку проявления носят неспецифический характер. Симптоматика напоминает грипп. Температура телаповышается до 40 градусов, возникает озноб. Пациент жалуется на интенсивныеголовные боли, сухость во рту и общую слабость. При осмотре врач может обнаружить гиперемию кожи шеи, верхней части груди, лица, конъюнктивит. Часто одним из признаков лихорадки является появление сыпи.
Олигурический период – длится 5-11 суток. Для этой стадии так же характерна высокая температура. Ее снижение не способствует улучшению общего состояния больного. Для этого периода мышиного гриппа типично возникновение болей в поясничном отделе, которые могут иметь разную степень выраженности. У пациента начинается тошнота и рвота, возникающая несколько раз за сутки. Эти проявления не связаны с употреблением пищи или лекарств. Сопровождается состояние болями в животе, вздутиями. На этом этапе мышиный вирус поражает почки, что приводит к отекам лица, век.
Полиурический – заключается в постепенном выздоровлении: прекращении рвоты и болей, нормализации сна и аппетита, увеличении количества жидкости при мочеиспускании. При этом у пациента сохраняется ощущение сухости во рту и общей слабости, которые начинают исчезать спустя несколько дней.
Симптомы мышиной лихорадки у взрослого:
- температура около 40 градусов;
- интенсивные головные боли;
- снижение артериального давления;
- боли в глазах, расплывчатость зрения, светочувствительность;
- редкий пульс;
- появление покраснений на коже в зоне лица, шеи;
- образование мелкой сыпи на боках, подмышках;
- тошнота, рвота;
- носовые кровотечения;
- кровоизлияния глаз.
Симптомы мышиной лихорадки у детей:
- высокая температура тела (до 40 градусов);
- сильные боли в мышцах, суставах;
- частая тошнота, рвота;
- нарушение зрения;
- озноб, общая слабость;
- мигрени;
- обильные кровотечения из носа, десен.
Первые признаки мышиной лихорадки
Многие пациенты не обращают внимания на первые признаки мышиной лихорадки, поскольку они напоминают обыкновенную простуду или острое респираторное заболевание. Начало заболевания характеризуется резким повышением температуры, возникновением озноба, головных болей и общей слабости в теле. Помимо этого, может образоваться конъюнктивит, сыпь и покраснение кожи. Пациент на начальной стадии недуга, вызванного вирусом мышиной лихорадки, начинает чувствовать постоянную сухость во рту.
Часто первые проявления болезни носят менее острый характер, напоминая по симптомам небольшую простуду. В этом случае периодически возникает легкий кашель, общее недомогание, появляется сонливость. Если не обратиться к врачу за лечением, когда лихорадка только начинает развиваться, то она перейдет в более тяжелую форму, начиная стремительно прогрессировать.
Как определить мышиную лихорадку
Специалистам бывает очень сложно определить мышиную лихорадку у человека. Первым этапом диагностики является тщательный сбор анамнеза. При этом устанавливается:
Øпроисходил ли контакт с зараженным животным, имел ли место укус;
Øфакт нахождения больного в местах, где распространен вирус: поле, дача, лес;
Øсмена стадий, которыми характеризуется мышиная инфекция;
Øпризнаки геморрагической лихорадки, нарушение работы почек, интоксикационный синдром.
К лабораторным методам, которые могут помочь в диагностировании, относят:
vобщий анализ крови – помогает выявить некоторое снижение количестватромбоцитов;
vПЦР (Полимеразная Цепная Реакция) – при таком исследовании специалисты могут обнаружить в крови пациента генетические структуры, характерные для возбудителя, вызывающего мышиный тиф;
vпри олигоанурической стадии в общем анализе мочи выявятся эритроциты, белок;
vбиохимический анализ крови покажет изменения в показателях ферментов (креатина, мочевины), которые отвечают за функции почек;
vпри тяжелом течении заболевания медики производят забор крови для определения степени ее свертываемости.
Последствия мышиной лихорадки
Инфекция, вызванная вирусом лихорадки, переносчиками которой выступают крысы, мыши и другие грызуны, способна к интенсивному поражению мочевыделительной системы человека. Часто она провоцирует нарушения работы почек. Последствия мышиной лихорадки могут выражаться в следующих заболеваниях:
В период мышиной лихорадки возможно присоединение вторичных инфекций бактериальной природы, которые могут стать причиной развития тяжелых недугов:
§ кровоизлияния в мозг;
§ почечной недостаточности в хронической форме.
Прогноз заболевания будет благоприятным, если зараженный человек вовремя обратится в больницу. После проведенных обследований врач сможет установить правильный диагноз. Соответствующее лечение должно назначаться по полученным данным. Важно правильно соблюдать все предписания доктора, поскольку осложнения инфекции могут быть тяжелыми и привести к летальному исходу.
Профилактика
Снизить риск заражения вирусом поможет профилактика мышиной лихорадки. Поскольку передается недуг исключительно от животных, следует постараться избегать контакта с ними и продуктами их жизнедеятельности:
§ сделайте пищу и воду недоступными для проникновения грызунов;
§ перед каждой трапезой тщательно мойте руки;
§ если продукты повреждены мышами, ни в коем случае не употребляйте их;
§ проводите термическую обработку употребляемой пищи;
§ избегайте посещения мест скопления грызунов;
§ проверяйте жилые и нежилые помещения на наличие грызунов, если места их пребывания обнаружены, ликвидируйте их;
§ проводите дератизацию (комплексные меры по уничтожению грызунов).
Для эффективности дератизации истребительные мероприятия принято сочетать с профилактическими, направленными на создание неблагоприятных условий для гнездования и размножения грызунов, а также на их возможность проникновения в помещения. Для этого вентиляционные ходы заделывают металлической сеткой, окна подвалов и чердаков остекляют, в подвальных помещениях устанавливают электрический барьер, а придомовая территория и кормовые базы в виде мусорных станций обрабатываются ядами, если храните продукты в погребе или подвале, то тщательно проверяйте их.
(c) Управление Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Республике Алтай, 2006—2015 г.
Все права на материалы, размещенные на сайте, охраняются в соответствии с законодательством РФ, в том числе об авторском праве и смежных правах.
При использовании материалов сайта необходима ссылка на источник
Адрес: 649002, Республика Алтай, г. Горно-Алтайск, проспект Коммунистический, 173

Эл. почта:
Читайте также:

