Как повысить лейкоциты в крови при гепатите с
Обновлено: 22.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Тромбоцитопения: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Тромбоциты – клетки крови, имеющие форму пластинки, которые участвуют в процессах свертывания крови. Их основная функция – закрытие раны при кровотечении путем образования тромба, или сгустка крови. Тромбообразование является естественным процессом защиты от массивной кровопотери при любых травмах. Дефицит тромбоцитов в крови называется тромбоцитопенией. Данное состояние достаточно часто протекает бессимптомно, однако может являться опасным для жизни при значительном уменьшении числа тромбоцитов крови.
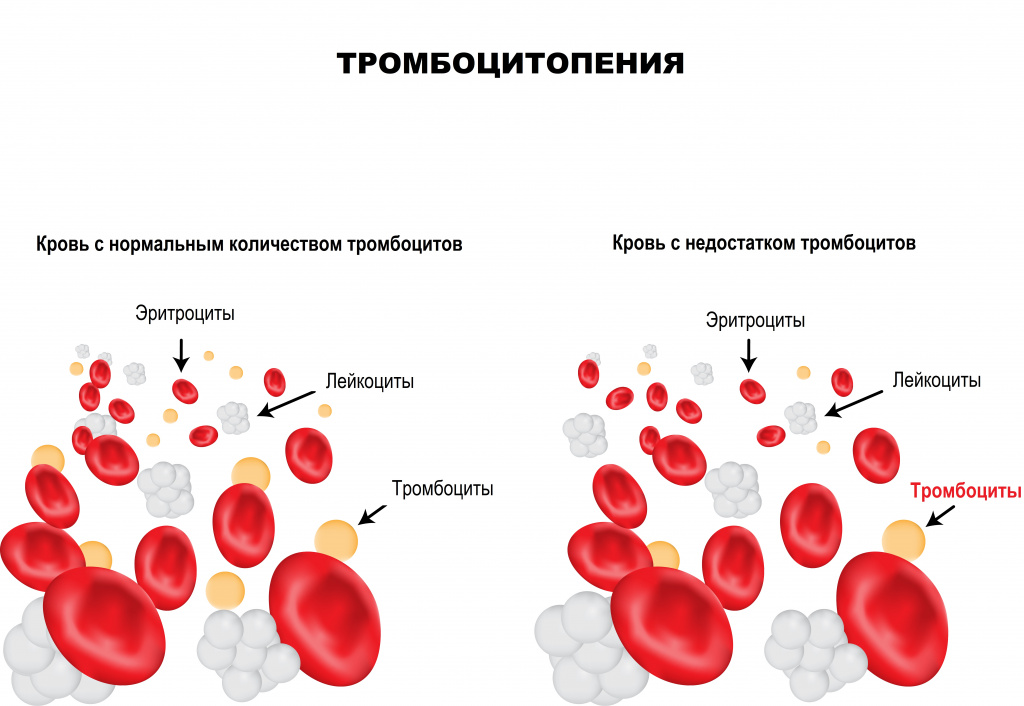
Помимо остановки кровотечения (гемостаза), тромбоциты выполняют ряд важных функций в организме человека: выделение веществ, суживающих сосуды при кровотечении; стимуляция восстановления тканей при любой травме; регулирование процессов местного воспаления и иммунитета.
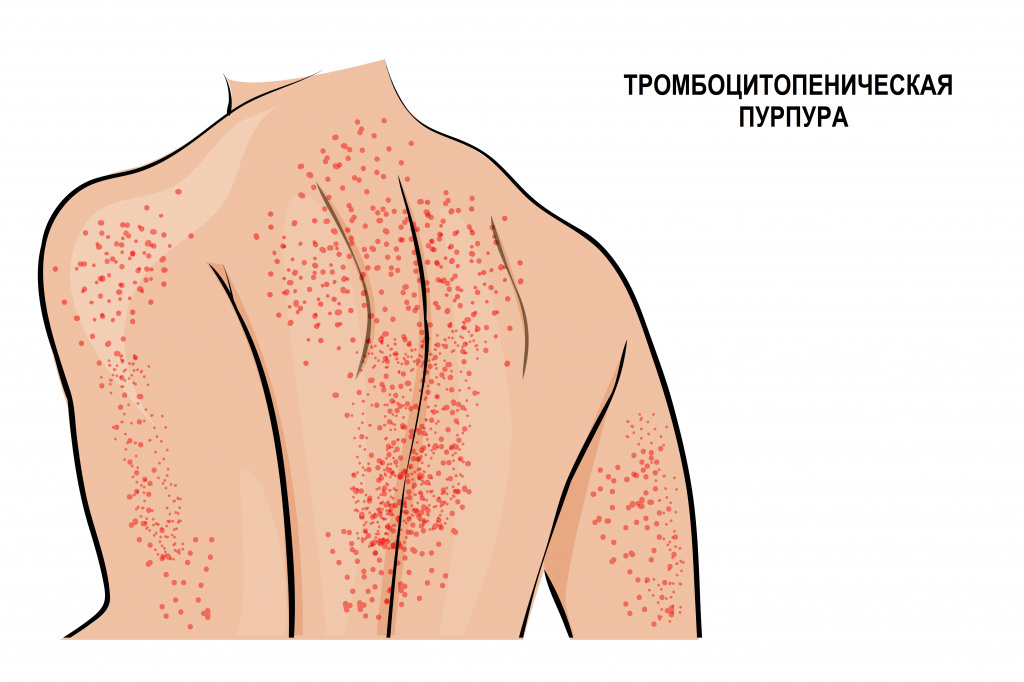
Эти функции активизируются при любом повреждении эндотелия (внутреннего слоя, покрывающего стенки сосудов). Недостаток тромбоцитов приводит к нарушению системы свертывания крови и, как результат, повышенной кровоточивости, гематомам (синякам) и темно-красной сыпи на коже и слизистых (при надавливании такая сыпь не исчезает).
Продолжительная кровоточивость десен, большой объем кровотечений из маленьких ран и при менструациях – тревожный сигнал, говорящий о возможной проблеме системы свертывания крови.
Разновидности тромбоцитопении
Под тромбоцитопенией понимают уменьшение количества тромбоцитов в периферической крови ниже 150 тыс./мкл. Среди всех тромбоцитопений выделяют следующие состояния:
- Тромбоцитопения разведения – возникает при массивных кровотечениях и восполнении объема циркулирующей крови растворами.
- Тромбоцитопения распределения – часто возникает при избыточной патологической утилизации тромбоцитов в увеличенной селезенке.
- Продуктивная тромбоцитопения – возникает при нарушении функции костного мозга в результате различных заболеваниях или лучевой терапии.
- Тромбоцитопения потребления – возникает при ДВС-синдроме (диссеминированном внутрисосудистом свертывании крови – патологическом состоянии, когда образуются тромбы в кровеносном русле многих органов) или при постоянном аутоиммунном повреждении эндотелия сосудов. Происходит патологическая активация тромбоцитов и их быстрое расходование (потребление) организмом.
- Псевдотромбоцитопения – возникает при нарушении техники проведения анализа с развитием агрегации тромбоцитов.
Одной из частых причин тромбоцитопении является избыточное потребление тромбоцитов в организме, например, при ДВС-синдроме.
Иммунная форма тромбоцитопении считается самой частой иммунной патологией крови. Развивается быстро, с подъемом температуры тела и появлением обильной сыпи на коже нижних конечностей, ягодиц, вокруг крупных суставов, иногда достигая лица. Сыпь представляет собой мелкие кровоизлияния в кожу, часто сопровождается болью в суставах, отеками и нарушением движения в пораженных суставах. Иногда проявляется схваткообразной болью в животе, тошнотой, рвотой и жидким стулом. Описаны случаи появления крови в моче.
Аутоиммунная тромбоцитопения (идиопатическая тромбоцитопеническая пурпура, болезнь Верльгофа) вызвана уменьшением продолжительности жизни тромбоцитов из-за воздействия антитромбоцитарных аутоантител. Такая тромбоцитопения может протекать волнообразно – с чередованием периодов обострения и ремиссии. Нередко заболевание дает о себе знать на фоне инфекционных заболеваний: гриппа, вируса иммунодефицита человека (ВИЧ), вируса Эпштейна–Барр (ВЭБ), парвовируса В19, цитомегаловирусной инфекции (ЦМВ), вирусных гепатитов В и С.
Среди продуктивных тромбоцитопений особое место занимают апластические анемии, опухолевые процессы в костном мозге, лучевые поражения.
Для всех перечисленных состояний характерно резкое снижение гемопоэтической (кроветворной) функции костного мозга за счет тех или иных структурных изменений.
Апластическая анемия характеризуется уменьшением продукции всех трех ростков кроветворения: эритроцитов, лейкоцитов и тромбоцитов. Каждый росток отвечает за определенные функции в организме, и уменьшение производимых клеток приводит к появлению соответствующих симптомов. Уменьшение тромбоцитов ведет к повышенной кровоточивости, снижение количества эритроцитов говорит о признаках анемии (бледность, утомляемость, ломкость волос, боль за грудиной), а уменьшение лейкоцитов ведет к инфекционным осложнениям в виде рецидивирующих ангин, пневмоний и др. В некоторых случаях костный мозг замещается жировой тканью, что также нарушает образование клеток крови.
При В12- и фолиеводефицитной анемиях происходит нарушение созревания будущих тромбоцитов, они погибают еще до стадии созревания. Заболевание проявляется бледностью кожи, учащенным сердцебиением, одышкой. При выраженном дефиците витамина В12 возможны нарушение чувствительности, парезы и параличи.
Различные виды лейкозов приводят к появлению опухолевых клеток, которые делятся с огромной скоростью и вскоре замещают собой костный мозг. При этом нарушается функция всех трех ростков кроветворения. В костном мозге и крови появляются незрелые клетки, неспособные выполнять свою функцию.
Медикаментозная тромбоцитопения может развиться в результате приема некоторых лекарственных препаратов, например, цитостатиков, которые угнетают образование тромбоцитов в костном мозге.
Заболевания, сопровождающиеся увеличением размера селезенки (спленомегалией), способны привести к повышенному разрушению тромбоцитов, или гиперспленизму (увеличению утилизации тромбоцитов селезенкой). Помимо тромбоцитов также разрушаются эритроциты, что ведет к развитию не только тромбоцитопенического состояния, но и к гемолитической анемии.
К таким заболеваниям относят цирроз печени, в том числе алкогольной этиологии, хроническую сердечную недостаточность, лимфопролиферативные заболевания.
Диагностика и обследования при тромбоцитопении
При выявлении признаков тромбоцитопении врач назначит комплекс лабораторно-инструментальных методов исследования:
-
клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гепатит С: причины появления, классификация, симптомы, диагностика и способы лечения.
Определение
Гепатит С – это вирусное инфекционное заболевание, которое вызывает воспаление печени, зачастую приводя к ее серьезным повреждениям. Вирус гепатита С распространяется через зараженную кровь.
До недавнего времени лечение гепатита С требовало еженедельных инъекций и приема пероральных препаратов, которые многие люди, инфицированные вирусом, не могли использовать из-за других проблем со здоровьем или серьезных побочных эффектов.
Сегодня ситуация изменилась – разработаны лекарства нового поколения, и с их помощью хронический гепатит С поддается терапии.
Тем не менее около половины людей с гепатитом С не подозревают о том, что инфицированы, поскольку часто болезнь протекает бессимптомно.
Поэтому скрининг гепатита С необходимо проходить регулярно, особенно при наличии факторов риска заражения.
Причины появления гепатита С
Заболевание обычно распространяется, когда кровь человека, зараженного вирусом гепатита С, попадает в организм незараженного. Особенно часто это происходит в среде наркоманов.
В группе риска находятся люди, которым часто переливают кровь, и длительное время находящиеся на гемодиализе.
Заражению подвержены новорожденные дети, если их мать больна гепатитом С.
Кроме того, существуют редкие, но все же возможные ситуации инфицирования вирусом:
- Совместное использование предметов личной гигиены, которые могли соприкасаться с кровью больного человека (бритвы, ножницы или зубные щетки).
- Половой контакт с человеком, зараженным вирусом гепатита С.
- Татуировки или пирсинг, выполненные в ненадлежащих санитарных условиях.
Вирус гепатита С не передается при совместном использовании столовых приборов, кормлении грудью, объятиях, поцелуях, при держании за руку, кашле или чихании, через укусы насекомых. Также он не распространяется через еду или воду.
- Острый гепатит С – это ранняя стадия, когда гепатит длится менее шести месяцев.
- Хронический гепатит С – это долгосрочный тип, когда заболевание длится больше шести месяцев.
- Минимальная активность (печеночные трансаминазы (АЛТ и АСТ) в биохимическом анализе крови повышены не более, чем на 3 нормы)).
- Умеренная активность (3–10 норм печеночных трансаминаз).
- Высокая активность (> 10 норм).
В течение первых 6 месяцев от начала заболевания человек может даже не подозревать, что болен, ощущая лишь необъяснимую усталость, плохой аппетит, тяжесть в правом подреберье, регулярную головную боль и головокружение.
В этот же период может меняться цвет кала (от светлого вплоть до белого) и мочи (от темно-желтой до коричневой). Некоторые пациенты говорят, что у них болят суставы.
По мере прогрессирования заболевания к первоначальным симптомам присоединяются спонтанные кровотечения (носовые, маточные, кровотечения из десен), желтушность кожных покровов, склонность к образованию гематом, зуд, накопление свободной жидкости в брюшной полости (асцит), отеки ног. Кроме того, пациенты начинают терять вес, снижается память, появляются проблемы со зрением, на коже формируются сосудистые звездочки.
У мужчин может отмечаться гинекомастия (увеличение грудных желез), снижение либидо, уменьшение размера яичек.
Симптомы острого гепатита С включают желтуху, усталость, тошноту, жар и мышечные боли. Они появляются через 1-3 месяца после инфицирования вирусом и продолжаются от двух недель до трех месяцев.
Диагностика гепатита С
Диагноз ставится на основании жалоб больного и анамнеза. При подозрении на вирусный гепатит С врач обязательно выясняет, были ли в течение жизни переливания крови, хирургические манипуляции, не употреблял ли пациент инъекционные наркотики, делал ли татуировки и пирсинг, имели ли место незащищенные половые контакты.
Для уточнения диагноза могут понадобиться следующие обследования:
-
Клинический анализ крови с развернутой лейкоцитарной формулой.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Желтуха: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
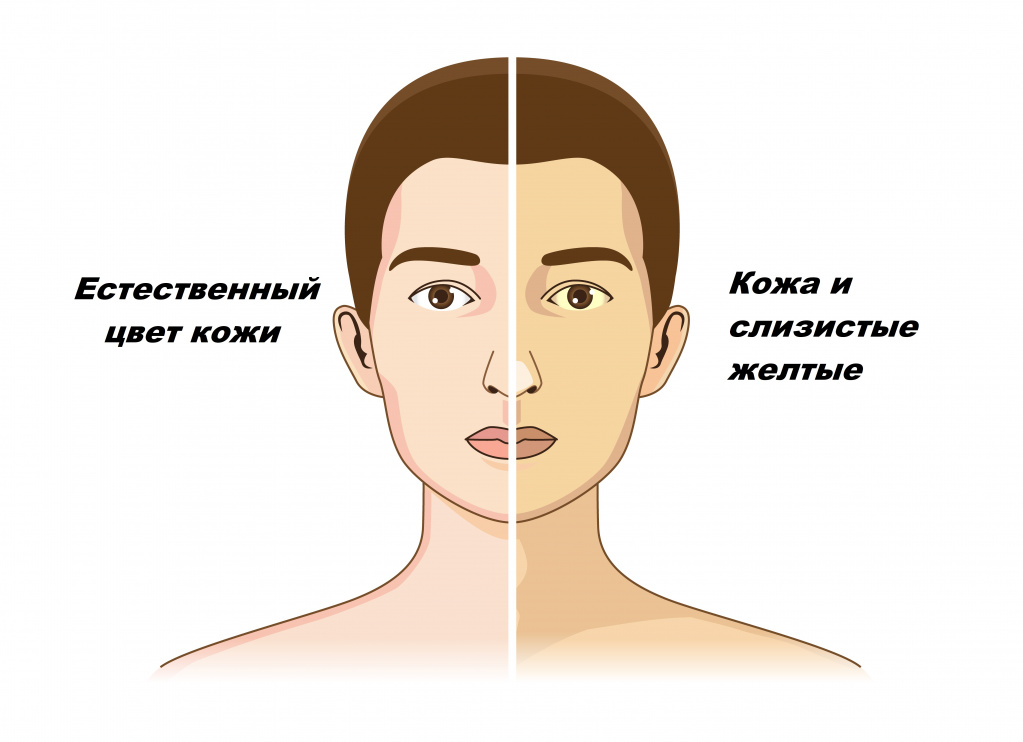
Желтухой называют состояния, при которых кожа и слизистые оболочки окрашиваются в различные оттенки желтого цвета. Причем не во всех случаях это свидетельствует о патологических процессах в организме.
Разновидности желтухи
Различают ложную и истинную желтуху. Ложная желтуха возникает при накоплении в коже каротинов из-за избыточного употребления в пищу моркови, свеклы, апельсинов, тыквы, при приеме внутрь некоторых препаратов (акрихина, пикриновой кислоты и др.).
Желтушное окрашивание кожи и иктеричность (желтая пигментация) склер возникают при концентрации общего билирубина в плазме крови более 35-45 мкмоль/л. Желтый оттенок могут иметь молоко кормящих женщин, плевральный и перикардиальный выпот, асцитическая жидкость, сперма.
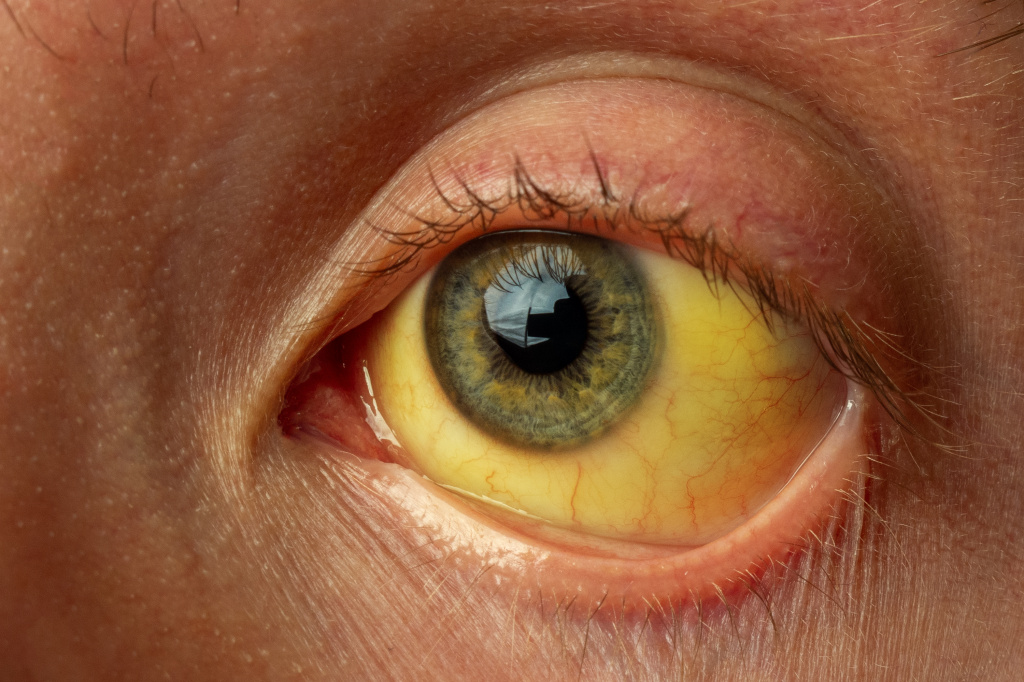
Клиническая картина и длительность истинной желтухи зависят от основного заболевания, на фоне которого развилось повышение билирубина крови.
- желтуха вследствие генетических заболеваний (наследственного микросфероцитоза, наследственного стомацитоза и др.);
- аутоиммунная (приобретенная) гемолитическая анемия.
- вызванные инфекционными заболеваниями (вирусными гепатитами А, В, С, D, Е; герпетическим гепатитом, цитомегаловирусным гепатитом, желтой лихорадкой, инфекционным мононуклеозом, возвратным тифом, кишечным иерсиниозом, орнитозом, лептоспирозом, сальмонеллезом, псевдотуберкулезом и др.);
- вызванные неинфекционными заболеваниями (острым алкогольным гепатитом, лекарственным гепатитом, циррозом печени, отравлением окислителями на основе азотной кислоты, гидразином и его производными, хлорэтаном, этиленгликолем).
4. Механические (подпеченочные) желтухи возникают на фоне желчнокаменной болезни, холангита, рубцовых стриктур внепеченочных желчных протоков, рака головки поджелудочной железы, большого сосочка двенадцатиперстной кишки, желчного пузыря.
Гемолитические желтухи характеризуются умеренными проявлениями, лимонным окрашиванием кожи, склер и слизистых оболочек, незначительным увеличением печени и часто заметно увеличенной селезенкой. Наблюдается анемия.
При остром вирусном гепатите беспокоят тупые ноющие боли в правом подреберье и в суставах, повышается температура, снижается аппетит, больной испытывает слабость. Появляются желтушность кожных покровов, темная моча и недостаточно окрашенный кал. На коже в результате кровоизлияний могут быть синяки. Кожный зуд для острого вирусного гепатита не характерен, так как обеспечивается достаточная эвакуация желчи по желчным протокам. При опросе пациента можно выявить фактор риска развития болезни (контакт с больными гепатитом, недавние хирургические операции, гемотрансфузии, инъекции и манипуляции, связанные с нарушением кожных покровов и слизистых оболочек).
При остром начале заболевания (желчнокаменная болезнь) внезапно появляется коликообразная боль в правом подреберье с иррадиацией вправо и в спину, озноб, повышение температуры. Затем присоединяются желтуха и кожный зуд. При постепенном развитии болезни (рак головки поджелудочной железы) больного могут беспокоить умеренные тупые или давящие боли под правой реберной дугой, тошнота, отрыжка, снижение массы тела. При пальпации живота определяется болезненность в правом подреберье. Постепенно нарастает желтушность кожных покровов, моча приобретает темный цвет, кал становится светлее, так как меньше билирубина выделяется в кишечник.
Конституциональные желтухи характеризуются умеренно выраженной интермиттирующей (периодической) желтухой. Отмечается избирательное окрашивание кожи лица, носогубного треугольника, ладоней, подошв и подмышечных ямок. Желтуха возникает или усиливается после физического или умственного напряжения, обострения сопутствующего заболевания, приема алкоголя. Печень и селезенка не увеличиваются в размерах.
В результате длительного токсического воздействия высоких концентраций билирубина на организм развивается поражение центральной нервной системы, в паренхиматозных органах формируются очаги некроза, подавляется клеточный иммунный ответ, возникает анемия. У детей могут отмечаться серьезные осложнения: ядерная желтуха, умственная отсталость, детский церебральный паралич.
Возможные причины желтухи
Истинная желтуха – это результат нарушения равновесия между образованием и выделением билирубина. Причиной такого нарушения может стать повышенное образование билирубина (гемолитические желтухи), сбой в его транспортировке в клетки печени и экскреции этими клетками, а также ухудшение процессов связывания свободного билирубина (паренхиматозные желтухи). Механические желтухи становятся следствием ухудшения выделения билирубина по внепеченочным протокам.
В основе механизма развития гемолитической желтухи лежит гемолиз (усиленное разрушение эритроцитов), когда продолжительность жизни эритроцитов значительно укорачивается иногда до нескольких часов. Гемолиз может быть внутрисосудистым и внесосудистым. Внутрисосудистый гемолиз возникает в результате механического разрушения эритроцитов в малых кровеносных сосудах (маршевая гемоглобинурия), турбулентного кровяного потока при дисфункции протезированных клапанов сердца, в результате несовместимости эритроцитов по системе АВ(0), резус или какой-либо другой системе, вследствие прямого токсического воздействия (яд змеи) и др.
Внесосудистый гемолиз происходит в селезенке и печени в результате захвата и разрушения измененных эритроцитов. Селезенка способна захватывать и разрушать малоизмененные эритроциты, печень – эритроциты с большими нарушениями.
Печеночные (паренхиматозные) желтухи обусловлены в основном поражением гепатоцитов (клеток печени). В одних случаях данный синдром связан с повреждением клеток печени и застоем желчи, например, при остром и хроническом вирусном гепатите. В других – нарушается выделение билирубина (при холестатической желтухе, холестатическом гепатите, первичном билиарном циррозе печени).
При нарушениях оттока желчи по внепеченочным желчным протокам возникает обтурационная (механическая) желтуха.
В результате генетических дефектов ферментов печени возникают ферментопатические, или конституциональные желтухи. Наиболее распространен синдром Жильбера, развивающийся на фоне нарушения захвата свободного билирубина и его связывания с глюкуроновой кислотой из-за дефицита фермента глюкуронилтрансферазы.
Желтуха новорожденных может быть обусловлена высоким выбросом эритроцитов в родах, высоким содержанием фетального гемоглобина, быстрым разрушением билирубина после родов, дефицитом конъюгирующих ферментов в печени. При этом подъем уровня билирубина не достигает критических значений, и состояние ребенка остается удовлетворительным.
Желтуха грудного молока (желтуха от материнского молока) не считается патологией и связана с реакцией организма ребенка на жиры, содержащиеся в грудном молоке. Развивается такое состояние на 3-7-е сутки после рождения, когда ребенок уже получает достаточное количество молока матери. Прекращение грудного вскармливания на 24-48 часов приводит к резкому снижению билирубина и уменьшению выраженности желтухи. Если ребенок продолжает получать грудное молоко, желтуха сохраняется 4-6 недель, затем постепенно уменьшается – состояние кожных покровов и слизистых нормализуется к 12-16-й неделе жизни.
Гемолитическая болезнь новорожденных обусловлена несовместимостью крови матери и плода по различным антигенам, когда в организме беременной женщины вырабатываются антитела, проникающие через плацентарный барьер в кровь плода и вызывающие разрушение (гемолиз) его эритроцитов. Интенсивность желтухи зависит от уровня билирубина – при достижении критических цифр этот фермент может поражать нейроны головного мозга, в результате чего развивается билирубиновая энцефалопатия (ядерная желтуха).
К каким врачам обращаться
При появлении желтухи для уточнения диагноза и определения дальнейшей тактики лечения пациенту необходимо обратиться к врачу общей практики, терапевту или педиатру , если пациент – ребенок. В дальнейшем может быть показана консультация гастроэнтеролога , гематолога, онколога , инфекциониста, хирурга .
Диагностика желтухи
Для выяснения причины желтухи выполняется (по показаниям) комплекс лабораторно-инструментальных методов обследования:
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Лейкоциты — клетки крови, которые защищают организм человека от различных вредоносных микроорганизмов (грибков, бактерий, вирусов). Они борются с повреждениями ткани и уничтожают собственные клетки, жизненный срок которых истек либо которые мутировали. Для определения уровня лейкоцитов проводится общий анализ крови. Если показатели клеток отклоняются от нормы, это указывает на нарушения в работе внутренних органов и систем.

Нормы лейкоцитов у женщин. Причины повышения
В норме количество лейкоцитов составляет 3,5–11×109 Ед/л. Во время беременности эти показатели могут быть выше, достигая пределов 13–15×109 Ед/л. Явление, при котором уровень лейкоцитов в крови превышает допустимые нормы, называют лейкоцитозом.
Патологическими причинами повышения уровня лейкоцитов в крови являются:
- Инфекционные заболевания различной природы (пневмония, бронхит).
- Вирусные поражения (гепатит, краснуха, ВИЧ и другие).
- Острые бактериальные инфекции (аппендицит, пиелонефрит, холецистит).
- Аллергические реакции.
- Аутоиммунные заболевания, при которых иммунитет распознает клетки собственного организма в качестве чужеродных и атакует их.
- Воспалительные заболевания хронического течения.
- Гнойные инфекции (абсцессы, перитонит, сепсис).
- Онкологические заболевания.
- Глистные инвазии (инфицирование острицами, аскаридами, анкилостомами).
- Заболевания крови (лейкозы, лимфомы).
- Обширные поражения кожи из-за ожогов или обморожения.
- Инфаркт миокарда, ишемический инсульт.
- Токсическое воздействие на центральную нервную систему (отравление свинцом или органическими углеводородными соединениями, ионизирующее излучение).
Существует и так называемый физиологический лейкоцитоз. В этом случае повышение уровня защитных клеток крови не связано с заболеваниями и патологическими состояниями. Причины могут заключаться в:
- курении;
- стрессах, сильных эмоциональных переживаниях;
- повышенных физических нагрузках;
- избыточном воздействии солнечных лучей на организм.

Виды лейкоцитов
Защитные клетки крови подразделяют на две крупные группы. Они бывают:
- зернистыми, с крупным сегментированным ядром и гранулами в цитоплазме;
- незернистыми, без специфических гранул в цитоплазме.
В свою очередь, зернистые лейкоциты подразделяются на:
- Нейтрофилы. Их основное назначение — захват и переваривание патогенных микроорганизмов. Эти клетки первыми поступают в очаг поражения. Если количество нейтрофилов резко повышается, это указывает на острый воспалительный процесс преимущественно вирусного происхождения.
- Эозинофилы. Клетки этого типа уничтожают паразитов, а также проявляют активность в случае аллергических реакций. Повышение концентрации эозинофилов указывает на паразитарную инвазию, аллергию либо онкологическое заболевание.
- Базофилы. Лейкоциты представленного типа представлены в наименьшем количестве в общей их массе. Они отвечают за выработку гистамина, который принимает участие в воспалительных процессах и аллергических реакциях. Повышение уровня базофилов обусловлено высокой чувствительностью иммунной системы, что характерно для аллергических реакций.
Незернистые лейкоциты представлены лимфоцитами и моноцитами.
Существует 3 вида лимфоцитов:
- Т-лимфоциты. Это основные компоненты клеточного иммунитета. Их функция — уничтожение чужеродных частиц, регуляция активности других иммунных клеток, предотвращение избыточного иммунного ответа.
- В-лимфоциты. Клетки принимают участие в гуморальном иммунитете, направленном на внеклеточные антигены и защищающем организм от бактериальных агентов и токсинов. В-лимфоциты распознают чужеродные структуры и вырабатывают защитные белки, направленные на их уничтожение.
- NK-лимфоциты. Они устраняют клетки, которые подверглись воздействию бактерий и вирусов, а также опухолевые клетки.
Если в крови повышен уровень лимфоцитов, такое явление называют лимфоцитозом. Оно указывает на острые инфекции и заболевания крови (лейкозы).
Моноциты — еще одна разновидность незернистых лейкоцитов. Они характеризуются наиболее крупными размерами, имеют большое ядро и лишены зернистости. Эти клетки относятся к группе макрофагов — клеток, которые способны поглощать и переваривать крупные твердые частицы. После выполнения своей функции они не погибают.
Основная задача моноцитов — устранение поврежденных или погибших клеток в очаге поражения, а также патогенных микроорганизмов.
Если в крови повышены моноциты, это указывает на инфекции, заболевания крови, злокачественные процессы. Моноцитоз наблюдается у пациентов, перенесших хирургическое вмешательство.

Признаки лейкоцитоза
Заподозрить повышенный уровень лейкоцитов у женщин можно по следующим признакам:
- общее недомогание, постоянная усталость;
- головокружение;
- потеря сознания;
- ухудшение аппетита;
- потеря веса;
- увеличение лимфатических узлов;
- нарушения зрения;
- затрудненность дыхания;
- повышенное потоотделение.
Нужно учитывать, что лейкоцитоз — не самостоятельное заболевание со специфическими симптомами. Повышение уровня лейкоцитов является прямым следствием нарушений в работе организма.

Особенности анализа на лейкоциты
Содержание лейкоцитов в крови определяется при проведении общего анализа. Показаниями к его назначению являются:
- плановое профилактическое обследование;
- обследование перед госпитализацией или проведением операции;
- диагностика воспалительных и инфекционных заболеваний, а также заболеваний крови;
- контроль эффективности проводимой терапии;
- подозрения на опухолевые новообразования;
- аллергические реакции.
Анализ нужно сдавать после сна, натощак.
Последний прием пищи должен быть не позднее 8–12 часов до назначенной процедуры.
Если было обнаружено, что количество лейкоцитов повышено, проводятся дополнительные исследования для определения источника проблемы.
Гепатит С – наиболее тяжелая форма заболевания, поражающего клетки печени и некоторые клетки крови. При длительном течении такая патология может стать причиной цирроза и рака печени. При подозрении на вирус гепатита С пациенту назначают анализ крови. Если диагноз подтверждается, в крови одновременно обнаруживают антитела классов IgG и IgM.
Показания к проведению анализа на HCV
Анализ крови на наличие вируса гепатита С назначают при:
- подготовке пациента к операции;
- подготовке к беременности;
- непосредственно беременности;
- повышении концентрации маркеров повреждения клеток печени (АЛТ и АСТ, билирубин) по результатам биохимического анализа;
- симптомах вирусного гепатита (желтизна кожи и слизистых оболочек, кожный зуд, тошнота и рвота);
- контакте с кровью, которая, возможно, была инфицирована вирусом гепатита С;
- подготовке к донорству или переливанию крови.
Если у пациента был незащищенный половой акт с непроверенным партнером, ему также рекомендуется сдать анализ на выявление гепатита С.
Рекомендации по подготовке к анализу
Пациентам, которым назначен анализ крови на выявление антител к вирусу гепатита С, нужно подготовиться к этой процедуре. Сдавать кровь на исследование нужно натощак, после сна.
Основные правила подготовки:
- прекращение приема пищи за 8–12 часов до забора крови;
- отказ от жареной, острой, жирной пищи и алкоголя за 2 дня до анализа;
- исключение физических нагрузок и эмоциональных потрясений за сутки до забора крови.
Между проведенными диагностическими манипуляциями (рентген, УЗИ, физиотерапия и т.д.) и анализом крови на гепатит С должно пройти не менее недели.
Анализы на гепатит С и их расшифровка
Диагностику вируса гепатита С проводят методом иммуноферментного анализа и ПЦР. Это основные способы выявить заболевание.
Иммуноферментный анализ крови (ИФА) позволяет определить антитела к вирусу герпеса типа С, их комбинации и количество. Такой метод характеризуется высокой специфичностью и скоростью получения результатов. Риск получения ложноположительного результата крайне низкий.
По результатам иммуноферментного анализа выявляют такие антитела:
- Anti HCV IgG. Их выявляют в крови больных, которые заразились не ранее, чем 11–12 недель назад. Такие антитела являются иммуноглобулинами. Они также присутствуют в крови в период выздоровления, после перенесенного острого гепатита С, во время ремиссии при хроническом течении гепатита С.
- Anti HCV IgM. Иммуноглобулины данной группы вырабатываются в период активности вируса: при обострениях хронического гепатита С, при остром течении заболевания. Они появляются в крови через 5–6 недель после заражения.
Положительный тест ИФА указывает не на наличие вируса в организме в данной момент, а на наличие антител к нему. Их присутствие может означать, что организм справился с вирусом самостоятельно.
Еще один метод выявления гепатита С – метод ПЦР (полимеразная цепная реакция). Этот анализ рекомендуют выполнять после выявления антител к вирусу. С его помощью выявляют РНК патогенного микроорганизма в крови человека, а также определяют степень нагрузки и генотип заболевания.
Количественный анализ ПЦР позволяет оценить концентрацию вируса. Он незаменим для разработки схемы лечения гепатита С. В таком случае результаты оформляются в цифровом значении и указывают на то, что концентрация вируса:
- не достигла нижнего порога;
- присутствует в незначительном количестве (это свидетельствует о начале заболевания);
- высокая;
- находится в пределах выше линейной границы.
Кроме качественного и количественного анализа ПЦР, выполняют генотипирование гепатита С. Такая манипуляция позволяет узнать, какой будет реакция вируса на лечение конкретным препаратом и, отталкиваясь от этого, подобрать оптимальную схему лечения.

Дополнительные исследования
Помимо перечисленных методов исследования, для определения гепатита С могут проводить биохимический анализ крови. Это информативный метод диагностики, по результатам выполнения которого можно оценить степень поражения печени, а также определить общее состояние пациента.
Биохимический анализ крови дает представление о таких важных показателях, как:
- Билирубин. В норме количество этого вещества не должно превышать 19,8 мкмоль/л. Если концентрация билирубина повышается, то это свидетельствует о наличии патологий печени. Если у пациента есть гепатит С, протекающий в легкой форме, то показатели билирубина находятся в пределах 30-86 мкмоль/л. При показателях от 87 до 160 мкмоль/л подозревают среднюю степень повреждения печени. О тяжелой форме патологии свидетельствуют показатели в пределах более 160 мкмоль/л.
- Ферменты АЛТ и АСТ. При гепатите типа С уровень этих показателей резко увеличивается. В норме у мужчин АЛТ не превышает 18 Ед/л, у женщин – 15 Ед/л. Что касается показателей АСТ, то у мужчин они не должны превышать 22 Ед/л, у женщин – 17 Ед/л.
- Белок. У пациентов с подозрением на наличие гепатита С концентрация белка часто снижается. Это указывает либо на гепатит, либо на цирроз.
Дополнительно пациенту, которого обследуют на предмет наличия вируса гепатита С, могут назначить процедуру вычисления коэффициента де Ритиса. Его суть заключается в вычислении соотношения показателей АЛТ и АСТ.
Причины получения ошибочных результатов анализов на гепатит С
Существует риск получения ложноположительных результатов анализа на вирус гепатита С. На это влияют такие факторы, как:
- Аутоиммунные заболевания. При таких патологиях иммунная система может определять собственные ткани организма как чужеродные и направлять антитела для их уничтожения. В таких случаях возможен ложноположительный результат анализа на гепатит С.
- Наличие злокачественных новообразований.
- Период беременности. В организме женщины, которая ждет ребенка, происходят изменения и появляются радионуклиды. Это влияет на результаты анализа.
Также есть риск получения ложноотрицательного результата. Он возможен при слишком раннем проведении анализа, если с момента заражения еще не прошло 6 недель и в организме не успели сформироваться антитела.
Читайте также:

