Как предотвратить распространение чумы
Обновлено: 24.04.2024
Возбудителем чумы является чумная палочка. А основным резервуаром инфекции в природе служат грызуны и зайцеобразные.
Так же распространять инфекцию могут хищники, которые охотятся на животных данных видов.
Переносчиком чумы является блоха, при укусе которой и происходит заражение человека. Так же передавать инфекцию могут человеческие вши и клещи.
Так же проникновения чумной палочки в организм человека возможно при обработке шкур инфицированных животных или при употреблении в пищу мяса животного, болевшего чумой.
От человека к человеку заболевание передается воздушно-капельным путем.
У человека отмечается высокая восприимчивость к заражению чумой!
Симптомы чумы
Различают достаточно много разновидностей чумы, но чаще всего встречается бубонная форма.
Для чумы характерно резкое, внезапное начало с сильнейшего озноба и повышения температуры тела. К ним присоединяется головокружение, головная боль, слабость, мышечные боли, тошнота и рвота.
Страдает нервная система – больные напуганы, беспокойны, могут бредить, имеют тенденцию куда-то убежать.
Нарушается координация движений, походка, речь.
Для бубонной чумы характерно развитие лимфаденита или чумного бубона. В области его появления пациент испытывает сильную боль. Постепенно образуется бубон – плотная опухоль с нечеткими краями, резко болезненная при прикосновении. Кожа над бубоном вначале обычного цвета, горячая на ощупь, затем становится темно-красной, с синюшным оттенком, лоснится.
Так же происходит увеличение других групп лимфатических узлов – формируются вторичные бубоны.
При отсутствии лечения бубоны нагнаиваются, затем вскрываются и трансформируются в свищи. Затем постепенно происходит их заживление.
Осложнения чумы
В большинстве случаев заболевание осложняется ДВС-синдромом, то есть диссеминированным внутрисосудистым свертыванием крови.
У 10 % пациентов отмечается гангрена стоп, пальцев или кожи.
Диагностика чумы
Диагностика чумы базируется на эпидемиологических данных. В настоящее время все природные очаги чумы строго регистрируются. Так же для постановки диагноза важны характерные клинические проявления заболевания. Так же проводится бактериоскопическое исследование пунктата бубона и отделяемого язв.
Лечение чумы
В первую очередь человек, больной чумой, должен быть госпитализирован в инфекционный стационар.
Основными препаратами в лечении заболевания являются антибактериальные средства.
Выписка пациента, переболевшего чумой, из инфекционного стационара производится после полного выздоровления, исчезновения симптомов заболевания и троекратного отрицательного результата бактериологического посева.
При бубонной чуме выписка осуществляется не ранее, чем через 1 месяц с момента выздоровления.
Выздоровевшие люди находятся на диспансерном учете у инфекциониста в течение 3 месяцев после исчезновения последних признаков заболевания.
Профилактика чумы
Профилактика чумы включает в себя профилактические и противоэпидемические мероприятия.
Одним из самых важных моментов является скорейшая изоляция больного чумой или человека с подозрением на данное заболевание от окружающих людей.
Врачи и медицинские работники при оказании помощи больным чумой обязаны надевать противочумные костюмы.
Люди, находящиеся в очаге чумы, обязаны вакцинироваться специальной живой сухой вакциной.
Перед началом применения любого препарата посоветуйтесь со специалистом и ознакомьтесь с инструкцией по применению.
Чумная болезнь вызывается зоонозной бактерией Yersinia pestis, обнаруживаемой обычно в организме мелких млекопитающих и в обитающих на них блохах. Между животными инфекция передается блохами. Заражение человека может иметь место в результате:
- укуса инфицированной блохи – переносчика болезни;
- незащищенного контакта с инфицированными биологическими жидкостями или зараженными материалами;
- вдыхания инфицированных мелких частиц/мелкодисперсных капель, выдыхаемых пациентом с легочной формой чумы (воздушно-капельным путем).
У человека чума, особенно ее септическая (в результате попадания бактерий в кровоток) и легочная формы, без лечения может быть очень тяжелым заболеванием с коэффициентом летальности 30-100%. Без раннего начала лечения легочная форма всегда приводит к смерти. Она носит особенно контагиозный характер и способна вызывать тяжелые эпидемии, передаваясь от человека человеку воздушно-капельным путем.
Признаки и симптомы
У человека, заразившегося чумой, по прошествии инкубационного периода от 1 до 7 дней обычно развивается острое лихорадочное состояние. Типичными симптомами являются внезапное повышение температуры, озноб, головная боль и ломота в теле, а также слабость, тошнота и рвота.
В зависимости от пути проникновения инфекции различаются две основные формы чумной инфекции: бубонная и легочная. Все формы чумы поддаются лечению, если выявляются достаточно рано.
Где встречается чума?
Как болезнь животных чума встречается повсеместно, за исключением Океании. Риск заболевания чумой человека возникает тогда, когда отдельно взятая популяция людей проживает на месте, где присутствует естественный очаг чумы (т.е. имеются бактерии, животные резервуары и переносчики).
Эпидемии чумы случались в Африке, Азии и Южной Америке, однако с 1990-х годов большая часть заболеваний человека чумой имела место в Африке. К трем наиболее эндемичным странам относятся: Мадагаскар, Демократическая Республика Конго и Перу. На Мадагаскаре случаи бубонной чумы регистрируются практически каждый год во время эпидемического сезона (сентябрь-апрель).
Диагностика чумы
Для подтверждения диагноза чумы требуется лабораторное тестирование. Образцовым методов подтверждения наличия чумы у пациента является изоляция Y. pestis из образца гноя из бубона, образца крови или мокроты. Существуют разные методы выявления специфического антигена Y. pestis. Одним из них является лабораторно валидированный экспресс-тест с использованием тест-полоски. Этот метод сегодня широко применяется в странах Африки и Южной Америки при поддержке ВОЗ.
Лечение
Профилактика
Профилактические меры включают в себя информирование населения о наличии зоонозной чумы в районе их проживания и распространение рекомендаций о необходимости защищать себя от укусов блох и не касаться трупов павших животных. Как правило, следует рекомендовать избегать прямого контакта с инфицированными биологическими жидкостями и тканями. При работе с потенциально инфицированными пациентами и сборе образцов для тестирования следует соблюдать стандартные меры предосторожности.
Вакцинация
ВОЗ не рекомендует проводить вакцинацию населения, за исключением групп повышенного риска (например, сотрудников лабораторий, которые постоянно подвергаются риску заражения, и работников здравоохранения).
Борьба со вспышками чумы
Эпиднадзор и контроль
Для осуществления эпиднадзора и контроля необходимо проводить обследование животных и блох, вовлеченных в чумной цикл в регионе, а также разработку программ по контролю за природными условиями, направленных на изучение природного зоонозного характера цикла инфекции и ограничение распространения заболевания. Активное продолжительное наблюдение за очагами проживания животных, сопровождаемое незамедлительными мерами реагирования во время вспышек заболевания среди животных, позволяет успешно уменьшить число вспышек заболевания чумой среди людей.
Для эффективного и результативного реагирования на вспышки чумы важным условием является наличие информированных и бдительных кадров здравоохранения (и местного сообщества), что позволит быстро диагностировать случаи болезни и оказывать надлежащую помощь инфицированным, выявлять факторы риска, вести непрерывный эпиднадзор, бороться с переносчиками и их хозяевами, лабораторно подтверждать диагнозы и передавать компетентным органам информацию о результатах тестирования.
Ответные действия ВОЗ
Целью ВОЗ является предупреждение вспышек чумы путем проведения эпиднадзора и оказания содействия странам повышенного риска в разработке планов обеспечения готовности. Поскольку резервуар инфекции среди животных может быть разным в зависимости от региона, что оказывает влияние на уровень риска и условия передачи инфекции человеку, ВОЗ разработала конкретные рекомендации для Индийского субконтинента, Южной Америки и стран Африки к югу от Сахары.
ВОЗ сотрудничает с министерствами здравоохранения для оказания поддержки странам, где происходят вспышки заболевания, в целях принятия на местах мер по борьбе со вспышками.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Атерома: причины появления, симптомы, диагностика и способы лечения.
Определение
Атерома – это киста (патологическая полость) сальной железы, возникающая в результате затруднения или полного прекращения оттока секрета (кожного сала) из железы. Сальные железы относятся к железам наружной секреции и располагаются практически на всех участках кожного покрова, за исключением ладоней, подошв и тыльной стороны стоп. Производимый ими секрет входит в состав водно-липидной мантии кожи. Если проток железы закупоривается, то секрет начинает в нем накапливаться, растягивает его с образованием полости, выстланной эпидермисом и содержащей продукты секреции сальной железы, кристаллы холестерина, ороговевшие клетки эпидермиса и детрит (продукты распада) – это и есть атерома.
Атеромы встречаются у 5-10% населения, преимущественно образуются в возрасте 20-30 лет, с одинаковой частотой у мужчин и у женщин.
Причины возникновения атером
Атерома возникает в результате нарушения работы сальных желез, что проявляется повышенной выработкой кожного сала и закупоркой протока. К этому предрасполагает ряд факторов: повышенное потоотделение, недостаточная гигиена, узость протоков сальных желез, индивидуально обусловленная высокая вязкость кожного сала, хроническая травматизация кожи, гормональные нарушения, обморожения и ожоги. Влияет на развитие атеромы и наследственный фактор.
Классификация заболевания
Выделяют истинные и ложные кисты. Истинные сальные кисты являются наследственно-обусловленным заболеванием и встречаются крайне редко. Они развиваются в результате генетического дефекта, влияющего на формирование железы. Обычно такие кисты встречаются у новорожденных и имеют небольшие размеры. Ложные кисты – это собственно атеромы, возникшие из-за нарушения оттока секрета сальной железы.
Симптомы атеромы
Атеромы чаще всего возникают на участках тела, где много сальных желез, например, на волосистой части головы, лице, шее, в межлопаточном пространстве.
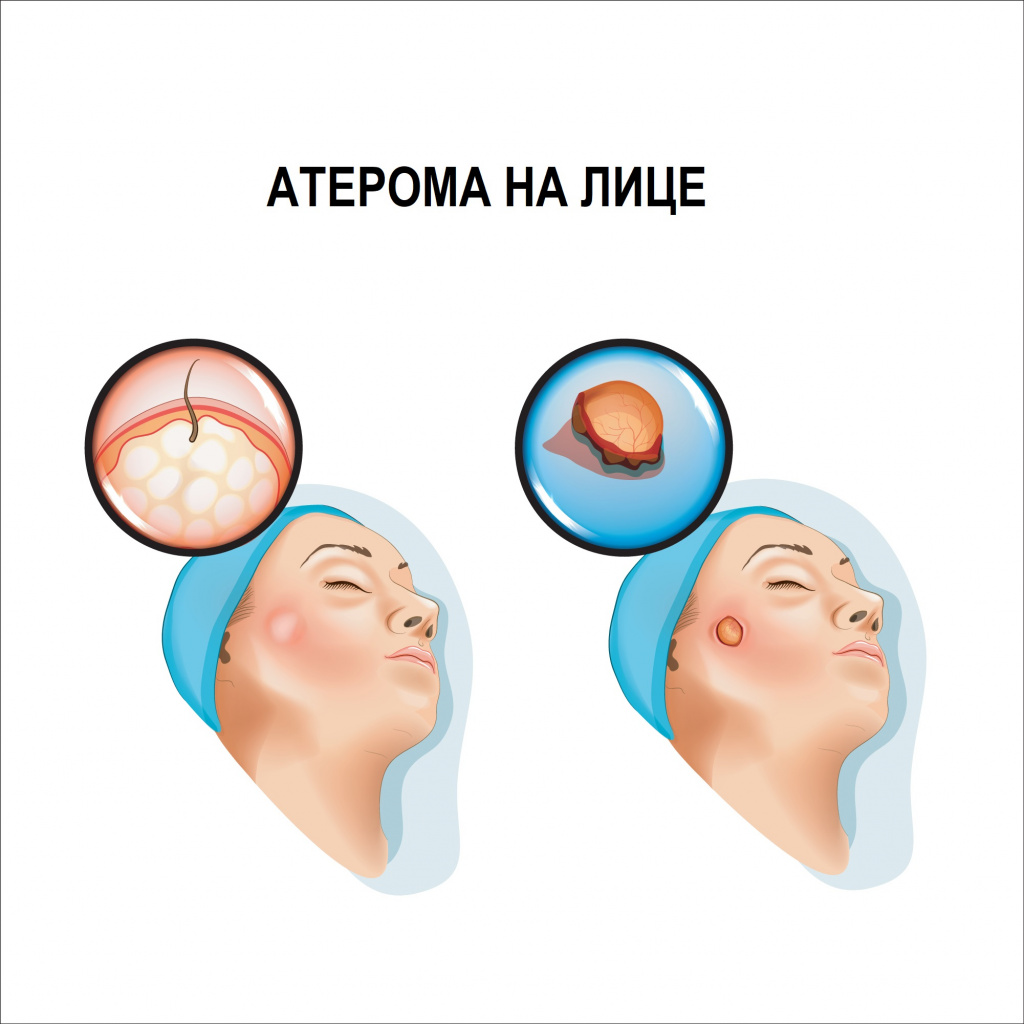
Атерома представляет собой подвижное образование округлой или слегка вытянутой формы, плотной или эластичной консистенции, покрытое неизмененной кожей. Характерным признаком атеромы, отличающим ее от других образований, является наличие точечной втянутости кожи (кратера) в области выводного протока железы и спаянность кожи с оболочкой кисты в этом же месте. Иногда посередине атеромы есть отверстие, через которое выделяется ее содержимое – творожистые массы с неприятным запахом.
Размер атеромы может варьировать от горошины до куриного яйца и даже больше, достигая 10 см. Атерома всегда возвышается над уровнем кожи, увеличивается медленно, обычно безболезненна.
Диагностика атеромы
Для постановки диагноза врач проводит клинический осмотр, в отдельных случаях может потребоваться ультразвуковое исследование.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Черная смерть, или чума на протяжении многих столетий считалась неотвратимым приговором. Появление этого грозного заболевания в местности означало лишь одно – смерть практически всего населения, всеобщее горе, запустение и нищету для выживших. За несколько пандемий человеческая цивилизация потеряла сотни миллионов человек, причем чума не щадила ни детей, ни женщин, ни взрослых крепких мужчин.
Историческая справка
Первые достоверные упоминания о болезни, ее симптомах и последствиях относятся к XIV веку. Тогда распространению черной смерти подверглись многие провинции Китая, государства Малой и Средней Азии, Индия. Уже через 10 лет заболевание стало уносить жизни на Ближнем Востоке и на севере Африки. В 1348 году страшная беда пришла на юг Европы, а еще позднее достигла Руси.
Мор от чумы с завидной регулярностью прокатывался по миру, и люди были практически безоружны перед грозным врагом. Вплоть до конца позапрошлого века даже не был выявлен возбудитель заболевания. Обнаружить источник болезни – чумную палочку Yersinia pestis удалось в 1894 году французу А. Йерсену и японцу К. Сибасабуро. Справляться болезнью люди научились позже, и даже в двадцатом столетии чума приносила сметь и страдания на Дальнем Востоке и в Индии. Первые положительные результаты лечения чумы были достигнуты советскими медиками в середине XX века.
Переносчики чумы и пути заражения
Сегодня точно известен не только возбудитель чумы, но и способы распространения болезни. Опасными для человека разносчиками и носителями инфекции являются грызуны, к которым чумная полочка передается через зараженных блох. Медики выделяют несколько географических зон, где риск появления заболевания максимален, но это не значит, что жители других регионов могут пребывать в спокойствии. На сегодняшний день природных очагов инфекции не выявлено только в Австралии.
От блох, в теле которых чумные палочки остаются жизнеспособны до одного года, инфекция попадает в организм крыс и мышей. Они разносят болезнь на огромные расстояния, заражая все новых блох, людей и сородичей. Если учесть, что для паразитирующих на грызунах блох человек является желанной добычей, то риск заболеть в зараженной местности многократно возрастает.
От человека к человеку инфекция передается контактным и воздушно-капельным путем. Опасными могут не только капли мочи, пота или слюны, но и предметы, которыми пользовался больной, а также не подвергнутые обработке продукты питания.
Жизнестойкость возбудителя болезни
Возбудитель чумы отличается высочайшей скоростью размножения и стойкостью к сторонним воздействиям. Палочка не теряет способности размножаться даже при стабильных минусовых температурах, при этом в почве она охраняется до семи месяцев. Притом что без должного лечения смерть человека наступает через 5–10 суток после заражения, на кожных покровах, одежде и предметах, а также в воде Yersinia pestis остается опасной не менее 90 дней.
Смертельной для бактерии оказывается только кипячение, или иное воздействие температурами выше 100 градусов, а также длительное воздействие ультрафиолетового излучения.
Симптомы и формы чумы у человека
От момента проникновения возбудителя в организм до появления первых симптомов проходит от суток до 12 дней. Без принятия срочных мер смертность при чуме составляет 95–100%. Проявляется болезнь остро и ярко, сопровождаясь:
- лихорадкой и ознобом;
- резким подъемом температуры;
- приступами тошноты;
- болезненностью и дискомфортом в суставах.
Кроме присущих многих инфекционным болезням симптомов, у больного:
- на месте проникновения возбудителя появляется покраснении кожи, сыпь, образуются папулы и пустулы;
- в местах расположения лимфатических узлов происходит образование чумного бубона, а сами узлы увеличиваются, воспаляются, отекают;
- наблюдается бледность или посинение кожных покровов, особенно заметное на конечностях и на лице;
- появляется густой белесый налет на языке;
- отмечается скачкообразное изменение давления и пульса;
- снижается свертываемость крови.
При легочной форме у пациента наблюдают кашель с кровью и приступы рвоты, сопровождающиеся кровохарканием.
Современная классификация подразумевает, что заболевание может иметь одну из четырех основных форм: кожной, бубонной, септической и легочной. У всех разновидностей есть свои, не повторяющиеся признаки, однако все виды требуют немедленного принятия мер.
Диагностика и лечение
Практически до середины прошлого века чума не поддавалась лечению, а смертность от нее доходила до 99%. Сегодня ряд бактериологических лабораторных исследований позволяет в кратчайшие сроки, вовремя для начала терапии выявить и нейтрализовать источник опасности. При подозрении на чуму:
- исследованию подлежат места пребывания заболевшего;
- проводятся анализы его мочи, крови, кала, делаются мазки со слизистых;
- делается рентген-диагностика состояния лимфатических узлов.
Сегодня лечение чумы подразумевает борьбу с размножением и патогенным действием возбудителя. Лечение также направлено на облегчение состояния больного и снижению интенсивности симптомов. Неотъемлемая часть терапии – антибиотики.
На самом деле сегодня в мире есть очаги чумы. По информации ВОЗ в прошлом году на Мадагаскаре возникло осложнение ситуации по чуме, число заболевших составило свыше 2 тыс., в 70% легочной формы; 165 человек погибли.
На территории России расположены 11 природных очагов чумы.
Чума – это особо-опасное природно-очаговое заболевание с высоким уровнем летальности. Именно по этой причине чума относится к карантинным инфекциям.
В естественных условиях чумой болеют грызуны (крысы, сурки, полевки).
Основной переносчик чумы в городских условиях – крысы.
Паразитирующие на них блохи обеспечивают постоянную передачу возбудителя от больных зверьков здоровым, поддерживая постоянство природных очагов.

Возбудитель инфекции – Yersinia Pestis. В организме больного бактерии образуют капсулу.
Наиболее частый путь передачи возбудителя чумы от грызунов человеку – укус чумной блохи.
Второй путь передачи инфекции – прямой контакт с инфицированными животными.
Чумой могут болеть волки, лисы, кошки, барсуки.
Некоторые грызуны (сурки, суслики) являются объектами охотничьего промысла. Во время разделки тушки зверька или снятия шкурки человек может испачкать руки их кровью. Не исключено, что среди добытых зверьков могут быть больные чумой.
Источниками инфекции может быть и человек.
В этом случае передача инфекции может происходить двумя путями:
- Блохами жилища человека.
- При переходе бубонной формы чумы в легочную. При такой форме заболевания больной человек выделяет в окружающую среду огромное количество чумных микробов, которые передаются окружающим в результате контакта с инфицированными предметами или через воздух.
В зависимости от того, каким путем возбудитель попал в организм человека, развивается та или иная клиническая форма болезни, имеющая свои особенности течения.
Различают следующие формы заболевания:
Основное место размножения возбудителя – лимфатические узлы. Недостаточная барьерная функция лимфоузлов приводит к развитию первично-септической формы чумы.
Вторично-септическая форма развивается на фоне бубонной или легочной форм.
Инкубационный период при чуме обычно не превышает 3-5 дней, в некоторых случаях длится 1-2 дня.
Болезнь начинается внезапно с озноба, головной боли. Температура тела поднимается за несколько часов до 39-40 0 С.
Позже у больных могут наблюдаться нарушения со стороны нервной системы: бессонница, бред, невнятная сбивчивая речь, нарушение координации движений (шаткая походка). Лицо – часто покрасневшее, отечное, губы сухие.
Больной испытывает жажду, язык обложен белым налетом.
В зависимости от характера заражения в дальнейшем развивается клиническая картина с присущими ей признаками заболевания.
Возбудитель попадает через кожу. На 2-3 день появляется очень болезненный бубон – сильно увеличенный воспалившийся лимфатический узел. В зависимости от места внедрения возбудителя бубон может развиваться на паховых, подмышечных, бедренных, подмышечных, шейных или подчелюстных зонах.

Воспалительный процесс в лимфатическом узле продолжается 6-8 дней, после чего он рассасывается или нагнаивается.
Септическая форма чумы развивается в случае попадания возбудителя в кровь больного, где активно размножается.
Такая форма чумы начинается с внезапного подъема температуры, больной неподвижен, отмечается буйный бред. Спустя 2-4 суток при отсутствии лечения больной погибает.
Бубонная или септическая форма заболевания не опасны для окружающих, если они не осложняются вторичной чумной пневмонией.
После перенесенного заболевания остается прочный продолжительный иммунитет.
Профилактика чумы

Меры профилактики чумы предполагают предупреждение завоза инфекции из других стран и предупреждение возникновения заболевания в неблагополучных по чуме территориях.
При обнаружении распространения инфекции в пределах определенного региона, противочумные учреждения проводят дератизационные (уничтожение грызунов) и дезинсекционные (уничтожение насекомых) мероприятия.

В зависимости от эпидемической обстановки принимается решение о профилактической иммунизации населения.
Вакцинация по эпидемическим показаниям проводится лицам, проживающим на неблагополучных по чуме территориях, а также лицам, работающим с живыми культурами чумы.
Все лечебно-профилактические учреждения должны иметь определённый запас медикаментов и средств личной защиты и профилактики на случай выявления больного чумой.
При выявлении больных бубонной формой чумы в очаге вводятся ограничительные мероприятия, при выявлении больных легочной формой чумы вводится карантин.
О случаях, подозрительных в отношении чумы, нужно немедленно сообщать в местные органы здравоохранения. Больные легочной чумой должны быть сразу же изолированы от окружающих, так как эта форма инфекции наиболее заразна. Всех контактировавших с больным подвергнуть карантинному обследованию.
Читайте также:

