Какие бактериальные и вирусные инфекции нарушают работу нервной системы
Обновлено: 18.04.2024
Общее название группы инфекционных болезней с локализацией возбудителя в различных отделах ЦНС – нейроинфекции. Причиной нейроинфекции могут быть вирусы, бактерии, грибы, простейшие и прионы. Выделяют воспаление оболочек головного и спинного мозга (менингит), поражение вещества головного мозга (энцефалит) и спинного мозга (миелит). При наличии признаков менингита и энцефалита ставится диагноз менингоэнцефалит.
Все эти заболевания носят полиэтиологичный характер, сопровождаются общей интоксикацией организма и воспалительными изменениями в СМЖ, различаясь клиническими проявлениями в зависимости от вида возбудителя, локализации процесса и масштаба поражения инфекцией.
В зависимости от особенностей клеточного состава СМЖ у больного – нейтрофильный или лимфомоноцитарный плеоцитоз, – нейроинфекции разделяют на гнойные или серозные менингиты (энцефалиты), соответственно. Примерно равное соотношение нейтрофильных лейкоцитов и лимфоцитов в СМЖ свидетельствует о смешанном характере плеоцитоза, который может определяться на ранних сроках заболевания при бактериальном менингите любой этиологии. Гнойный ликвор чаще всего подразумевает бактериальную природу инфекции, преобладание в ликворе лимфоцитов свидетельствует о преимущественно вирусной этиологии заболевания. Поэтому получение результатов пункции СМЖ у больного в первые часы поступления в стационар позволяет определить спектр возможных возбудителей заболевания (бактерии или вирусы) и назначить адекватное лечение. В тоже время необходимо помнить, что ряд бактериальных менингитов (туберкулезный, сифилитический, иерсиниозный и др.) могут иметь как гнойный, так и серозный характер.
Наиболее частой причиной гнойных бактериальных менингитов (энцефалитов) являются менингококки (Neisseria meningitidis), пневмококки (Streptococcus pneumoniae), гемофильные палочки тип b (Haemophilus influenzae b), золотистый стафилококк (Staphylococcus aureus), прочие возбудители (род Streptococcus, Staphylococcus, Listeria, Pseudomonas, семейство Enterobacteriaceae и др.) встречаются значительно реже. По первичности поражения оболочек и (или) вещества мозга эти заболевания разделяют на первичные, характеризующиеся развитием болезни без предшествующего очагового или септического поражения организма микробным агентом и вторичные, осложнившие локализованную острую или хроническую инфекцию в результате генерализации процесса или травмы. Первичные бактериаль ные менингиты в первую очередь вызывают менингококки (Neisseria meningitidis), в меньшей степени гемофильные палочки тип b (Haemophilus influenzae b) и пневмококки (Streptococcus pneumoniae), остальные возбудители, как правило, являются причиной вторичных менингитов.
Серозные бактериальные менингиты, кроме уже упоминавшихся менингитов со смешанным плеоцитозом (иерсиниозный, сифилитический и др.), включают в себя заболевания микоплазменной (род Mycoplasma), лептоспирозной (род Leptospira) и боррелиозной (род Borrelia) этиологии. Серозные протозойные менингиты (менингоэнцефалиты) чаще всего вызываются Toxoplasma gondii. Грибковые менингиты обуславливают криптококки (Cryptococcus neofomans), грибки рода Candida, грибки кокцидоидоза (Coccidoides immitis). Кроме того, серозные менингиты могут быть вызваны Mycobacterium tuberculosis complex.
Первичные вирусные менингиты преимущественно представлены менингоэнцефалической формой клещевого вирусного энцефалита (вызывается вирусом, принадлежащим к группе Arbovirus, род Flavivirus), менингеальной формой острого полиомиелита (возбудитель относиться к роду Enterovirus, Poliovirus hominis) и некоторыми другими.
Наиболее частой причиной вторичных вирусных менингитов (энцефалитов) являются возбудители энтеровирусных инфекций (семейство Picornaviridae род Enterovirus), вирус эпидемического паротита (семейство Paramyxoviridae, род Rubulavirus), вирусы герпеса (семейство Herpesviridae), значительно реже вирусы кори и краснухи.
Показаниями для обследования с целью выявления нейроинфекции служат признаки общей инфекционной интоксикации больного, сопровождающиеся синдромом повышенного внутричерепного давления, синдромом отека и набухания головного мозга, синдромом поражения мозговых оболочек или энцефалическим синдромом, воспалительными изменениями в ликворе. В тоже время необходима комплексная оценка состояния больного, тщательный сбор анамнестических данных, особенно относящихся к эпидемиологической составляющей (случаи подобных заболеваний в окружении больного, укусы клещей, наличие домашних животных, предшествующую инфекционную патологию, принадлежность к группам риска и т.д.).
Учитывая сходство симптомов при инфекционном поражении ЦНС разными возбудителями, определение этиологии заболевания должно происходить только с применением лабораторных методов диагностики. Для этого в первую очередь исследуется ликвор и кровь пациентов с использованием прямых (визуальное выявление возбудителя с использованием микроскопии, выделение возбудителя в культуре клеток, обнаружение его АГ или фрагментов генетического материала) и косвенных методов лабораторной диагностики (определение АТ).
Прямые методы диагностики бактериальных и грибковых поражений ЦНС:
Косвенные методы диагностики – обнаружение специфических антител к возбудителю в сыворотке крови больного с использованием различных методов (РПГА, РНГА, РТГА, РСК, ИФА и др.) преимущественно предназначены для ретроспективного подтверждения диагноза.
Нейроинфекции – группа инфекционных патологий, которые вызываются бактериями, вирусами, грибками или простейшими, характеризуются преимущественной локализацией возбудителя в ЦНС и признаками поражения ее отделов. Клинические проявления представлены менингеальным, интоксикационным, ликвородинамическим синдромами, вегетососудистыми расстройствами. В процессе диагностики используются анамнестические данные, результаты физикального, общеклинического лабораторного, серологического, бактериологического или вирусологического исследования. В ходе лечения назначаются антибиотики или противовирусные препараты, патогенетические и симптоматические средства.
МКБ-10
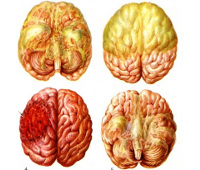
Общие сведения
Нейроинфекции – сравнительно распространенная группа патологий. По данным статистики, инфекционные поражения ЦНС достигают 40% в структуре неврологической заболеваемости. Основную часть составляют бактериальные и вирусные менингиты, распространенность которых в различных географических регионах находится в пределах 5-12 случаев на 100 000 населения в год. Для большинства болезней, входящих в данную группу, характерна осенне-зимняя сезонность. Они могут встречаться среди всех возрастных категорий населения, но основную часть пациентов составляют дети до 10-12 лет и лица, не получившие вакцины согласно календарю прививок.

Причины нейроинфекций
Этиология инфекционного поражения структур центральной нервной системы зависит от вида заболевания. В большинстве эпизодов источником заражения становится больной или здоровый человек-носитель. Способствующими факторами являются постоянный контакт с большим количеством людей, ЧМТ, иммунодефицитные состояния, хронические соматические патологии, беспорядочная половая жизнь. Выделяют следующие механизмы инфицирования:
- Воздушно-капельный. Реализуется при кашле, чихании, разговоре. Характерен для возбудителей бактериальных и вирусных менингитов, энцефалитов, полиомиелита, герпетической инфекции.
- Контактно-бытовой. Подразумевает передачу инфекционного агента при прямом контакте с больным, носителем или инфицированными предметами быта. Это один из путей распространения герпес-вирусов, полиомиелита, сифилиса.
- Фекально-оральный. Тип передачи, при котором возбудитель выделяется вместе с испражнениями, проникает в организм с продуктами питаниями или водой. Может реализовываться при герпес-инфекции, вирусах ЕСНО и Коксаки, ботулизме, полиомиелите.
- Половой. При этом варианте заражение происходит во время полового акта через слизистые оболочки половых путей. Таким способом распространяется ВИЧ-инфекция, сифилис, реже – вирусы-возбудители менингитов, энцефалитов.
Патогенез
Для каждой формы нейроинфекции характерны свои патогенетические особенности, но механизмы развития большинства синдромов и симптомов, как правило, аналогичны при всех вариантах этой группы заболеваний. Инфекционный синдром обуславливают комплексы антиген-антитело и токсины возбудителей, которые оказывают деструктивное воздействие на ЦНС, провоцируя нарушения тонуса сосудов, метаболизма и гемодинамики в целом. Менингеальный синдром развивается при воспалительном поражении мозговых оболочек и повышении внутричерепного давления. Вегетативные расстройства вызываются как прямым контактом инфекционных агентов с центрами автономной нервной системы, так и опосредованным воздействием через внутричерепную гипертензию. Ликвородинамические изменения потенцируются усиленной продукцией спинномозговой жидкости на фоне раздражения сосудистых сплетений и блокадой пахионовых грануляций, усложняющей процесс ее резорбции.
Классификация
Использование систематизации обусловлено необходимостью объединить между собой большое количество разнородных инфекционных патологий с вовлечением нервной системы. В зависимости от характера морфологических изменений, клинических особенностей и конкретного возбудителя в неврологии различают несколько групп поражений ЦНС инфекционного происхождения. Основными вариантами нейроинфекций являются:
1. Энцефалиты. Заболевания с воспалением ткани головного мозга. Наиболее распространенными считаются клещевой, герпетический, ветряночный и краснушный энцефалиты. Проявления зависят от типа возбудителя, могут включать общемозговые, очаговые симптомы, системную интоксикацию разной степени выраженности.
2. Менингиты. Болезни, при которых наблюдается поражение мозговых оболочек. Характеризуются наличием менингеального и интоксикационного синдромов, с учетом особенностей воспалительного процесса подразделяются на:
- Гнойные. Провоцируются бактериями, простейшими или грибами, могут быть первичными либо вторичными. К первичным относятся менингиты, вызванные менингококком, пневмококками, гемофильной палочкой. Вторичные поражения являются осложнением гнойных процессов других локализаций – околоносовых пазух, среднего уха и пр.
- Серозные. Сопровождаются преимущественно лимфоцитарным плеоцитозом. В роли возбудителей выступают туберкулёзная палочка, вирус паротита, энтеровирусы Коксаки и ЕСНО.
3. Полиомиелит. Поражение ЦНС, вызванное РНК-содержащим вирусом полиомиелита. Может протекать в двух формах: непаралитической (менингеальной, абортивной, инаппарантной) и паралитической (спинальной, мостовой, бульбарной, энцефалитической).
4. Абсцесс головного мозга. Представляет собой ограниченное капсулой скопление гнойных масс в тканях мозга. Может иметь отогенное, риногенное, метастатическое или посттравматическое происхождение. Проявляется системной интоксикацией, очаговой неврологической симптоматикой, реже – эпилептическим и гипертензивным синдромами.
5. Опоясывающий лишай. Вариант хронической нейроинфекции, обусловленный герпесвирусом человека III типа – Варицелла-Зостер. Наблюдается персистенция возбудителя в спинномозговых ганглиях с активацией при снижении иммунитета или травмах. К основным симптомам относятся острая боль, герпетические высыпания в области 1-2 дерматомов.
6. Нейросифилис. Инфекционная патология, провоцируемая бледной трепонемой. На ранней стадии поражения ЦНС отмечаются общеинфекционные, общемозговые и очаговые симптомы с нарушением функций II, III, VI, VIII пар черепно-мозговых нервов. На поздних стадиях развивается прогрессирующая деменция, выявляются психические расстройства, инсультоподобная симптоматика.
7. Ботулизм. Инфекционное заболевание, вызываемое Clostridium botulinum и сопровождающееся прерыванием передачи нервных импульсов в холинэргических синапсах. Обнаруживаются признаки поражения двигательных ядер ствола мозга, передних рогов.
8. НейроСПИД. Обусловлено инфицированием вирусом иммунодефицита человека. Зачастую представлено первичными поражениями ЦНС: энцефалопатиями, рецидивирующими ВИЧ-менингитами, вакуолярной миелопатией. Проявления разнообразны, включают парезы, афазии, атаксию, мнестические расстройства, психопатологические нарушения.
Симптомы нейроинфекций
Менингальный синдром возникает при вовлечении в патологический процесс мозговых оболочек, состоит из общемозговой симптоматики, мышечно-тонических и корешковых симптомов. В первую группу входит интенсивная диффузная распирающая головная боль; фотофобия, повышенная чувствительность к звукам и свету, рвота без тошноты, не приносящая облегчения. Зачастую наблюдается нарушение сознания по типу галлюцинаций, бреда, оглушения, сопора. У детей возможны фебрильные судороги. Мышечно-тонические и радикулярные проявления включают в себя ригидность затылочных мышц, симптомы Кернига, Брудзинского, Лессажа, Гордона, Менделя, Бехтерева и др.
Вегетативно-сосудистые расстройства при нейроинфекциях могут носить симпатоадреналовый, вагоинсулярный или смешанный характер. В первом случае обнаруживается учащение сердечного ритма, повышение артериального давления, чрезмерная потливость и жажда, во втором – брадикардия, артериальная гипотония, обильное мочеиспускание. При смешанном варианте симптомы из разных групп сочетаются между собой. Нарушение нормальной циркуляции ликвора может протекать по гипертензивному и гипотензивному типу. Более характерной для нейроинфекций является внутричерепная гипертензия, сопровождающаяся угнетением сознания, судорожными и дислокационными синдромами.
Диагностика
Диагностическая программа при инфекциях ЦНС основывается на анамнезе, физикальном исследовании, общеклинических и специфических лабораторных тестах. Лучевые методы диагностики используются редко, зачастую – с целью дифференциации с объемными поражениями нервной системы. Программа обследования больного может включать следующие процедуры:
- Выяснение анамнеза. При общении с пациентом или его родственниками лечащий инфекционист или невролог осуществляет детализацию имеющихся жалоб, выясняет динамику их развития. Важную роль играет эпидемиологический анамнез – контакт с инфекционными больными или выезд за границу на протяжении последних 21 дней.
- Общий и неврологический статус. При осмотре врач определяет уровень сознания, изучает кожу и слизистые оболочки с целью поиска высыпаний, определяет частоту сердечных сокращений и артериальное давление. При установлении неврологического статуса специалист оценивает тонус затылочных мышц, выявляет специфические симптомы, характерные для различных неврологических синдромов.
- Общеклинические лабораторные тесты. В общем анализе крови помимо повышения СОЭ отмечаются следующие изменения: при бактериальной инфекции – высокий нейтрофильный лейкоцитоз, при вирусной – лейкоцитоз со смещением лейкоцитарной формулы вправо, при ВИЧ-инфекции и тяжелых иммунодефицитах – лейкопения. Показатели биохимического анализа крови зависят от сопутствующих поражений внутренних органов.
- Спинномозговая пункция. При нейроинфекциях существует два основных варианта изменений ликвора (белково-клеточных диссоциаций) – по гнойному и серозному типу. При первом типе СПЖ мутная, имеет определенный окрас (белый, желтоватый), наблюдается нейтрофильный плеоцитоз от 1 000, повышение уровня белка от 1,0 г/л. При серозной форме ликвор прозрачный, опалесцирует, при цитологическом исследовании обнаруживается лимфоцитарный плеоцитоз более 100, уровень белка составляет выше 0,4 г/л.
- Серологическое исследование. Заключается в определении повышенного уровня антител в крови при помощи реакций подавления гемагглютинации, связывания комплемента или нейтрализации. Применяется ИФА, в ходе которого выявляется специфический IgM к возбудителю. Проводится ПЦР для уточнения ДНК или РНК инфекционного агента.
- Вирусологическая или бактериологическая диагностика. Предполагает определение возбудителя заболевания в крови или спинномозговой жидкости пациента путем посева образцов на специфические питательные среды. После идентификации патогенного агента целесообразно уточнение чувствительности к основным антибактериальным препаратам.
Лечение нейроинфекций
Все нейроинфекции являются показанием к госпитализации больного в инфекционный или неврологический стационар. При тяжелом состоянии, необходимости непрерывного контроля жизненно важных функций (дыхание, сердцебиение), пациента транспортируют в отделение ОРИТ. Лечебная программа включает следующие мероприятия:
- Этиотропная терапия. Основной целью является элиминация возбудителя из организма больного. Вначале используются препараты широкого спектра действия. После получения результатов серологического и бактериологического исследований медикаменты заменяют антибактериальными или противовирусными средствами, к которым выявленный возбудитель проявил наибольшую чувствительность.
- Патогенетические препараты. Применяются для борьбы с системной интоксикацией, отеком головного мозга и нарушениями гомеостаза, для коррекции водно-электролитного баланса, десенсибилизации и стимуляции иммунитета. Назначаются плазмозаменители, диуретики, глюкокортикостероиды, антигистаминные средства, интерфероны, донорские и искусственные иммуноглобулины, антикоагулянты.
- Симптоматические средства. К этой категории относятся медикаменты, купирующие отдельные симптомы и улучшающие общее состояние больного: анальгетики, жаропонижающие, противорвотные медикаменты, антиконвульсанты, нейролептики.
- Хирургическое лечение. Характер оперативного вмешательства зависит от обнаруженных изменений. Операция может потребоваться в случае абсцесса, туберкуломы головного мозга, компрессии спинного мозга при туберкулезном спондилите, больших областях некроза при опоясывающем лишае.
Прогноз и профилактика
Исход нейроинфекции определяется типом заболевания, общим состоянием больного, своевременностью и полноценностью лечения. В большинстве случаев вовремя поставленный диагноз и адекватная терапия позволяют сохранить жизнь пациента, минимизировать риск развития осложнений. При некоторых формах нейроинфекций, например – энцефалитах, летальность достигает 50-80%. Специфическая профилактика представлена вакцинами против конкретных возбудителей: вирусов герпеса, ботулизма, клещевого энцефалита, кори, полиомиелита, менингококка и т. д. Неспецифические превентивные мероприятия направлены на укрепление иммунитета, своевременное лечение иммунодефицитных состояний и предотвращение контакта с потенциальными носителями инфекционных заболеваний.
1. Инфекционные поражения головного мозга: учебное пособие/ Гладкий П.А., Сергеева И.Г., Тулупов А.А. – 2015.
Инфекционные заболевания нервной системы возникают при проникновении в организм микроорганизмов. Опасность протекающих патологических процессов заключается в том, что они приводят к нарушению работы органов чувств, ухудшению когнитивных способностей и к другим серьезным последствиям. Для инфекционного процесса характерна определенная клиническая картина, позволяющая выявлять поражения мозга возбудителем.
Инфекционные заболевания нервной системы: общая характеристика
Инфекции нервной системы являются обширной группой, объединяющей множество заболеваний, которые классифицируются по различным основаниям. Инфекционные заболевания нервной системы могут развиваться при проникновении в организм патогенных микроорганизмов воздушно-капельным, лимфогенным, гематогенным и контактным путями.
Врачи-неврологи Юсуповской больницы проводят комплексную диагностику в ходе которой удается установить не только способ попадания в организм инфекции, но и выявить очаг поражения. При инфекционном процессе пациенты обращаются в Юсуповскую больницу с жалобами на следующие симптомы:
- интенсивные головные боли;
- повышенная чувствительность к звукам и свету;
- тошнота и головокружения;
- рост температуры тела;
- судороги и параличи;
- кратковременная потеря сознания.
Течение инфекционных неврологических заболеваний различно, оно зависит от степени поражения нервной системы, сопротивляемости организма и своевременности и адекватности лечебных мероприятий. Достаточно подробно изучает инфекционные заболевания нервной системы неврология, в которой подробно описаны проявления различных форм патологии, методы их диагностики и лечения.
Инфекционные заболевания нервной системы кратко описаны в материалах, используемых врачами-неврологами в клинической практике. Без специальных знаний человек, у которого появились признаки инфекционного процесса в нервной системе, не сможет самостоятельно определить проблему.
Дифференциация признаков инфекционных заболеваний нервной системы
Инфекционные заболевания нервной системы, в пдф файлах с описаниями форм болезни, классифицируются в зависимости от очага поражения. В зависимости от того, какой компонент нервной системы подвергается негативному воздействию, выделяют следующие формы заболевания:
- миелиты характеризуются поражением спинного мозга. Наиболее часто инфекция проникает в организм через кровь. Специфическими проявлениями миелитов являются болезненные ощущения в конечностях;
- менингиты проявляются у больных воспалением мозговых оболочек. Характерным проявлением данной формы инфекции является сильная головная боль. Общие проявления инфекционного процесса при менингите могут дополняться тахикардией, сыпью на коже, болезненностью мышц;
- энцефалиты характеризуются поражением инфекцией головного мозга. Для данного состояния свойственные как общие признаки, так и специфические проявления: судороги, нарушение сознания, глубокая кома.
Комплексная диагностика, проводимая в Юсуповской больнице, позволяет специалистам определить, какая часть нервной системы повреждена инфекцией. Инфекционные заболевания нервной системы, неврология содержит полное описание которых, успешно поддаются лечению на начальной стадии, когда у человека отсутствуют признаки когнитивных нарушений.
Лечение неврологических инфекционных заболеваний
Врачи-неврологи Юсуповской больницы подбирают для пациентов индивидуальную терапию, в рамках которой осуществляется решение нескольких задач:
- устранение возбудителя инфекции путем приема противовирусных средств, антибиотиков и использования иммуноглобулинов;
- устранение неврологических нарушений, способствующих прогрессированию заболевания;
- восстановление иммунитета;
- стимулирование пораженных участков нервной системы;
- восстановление утраченных познавательных функций, навыков.
Инфекционные заболевания центральной нервной системы при отсутствии адекватной терапии могут вызвать серьезные нарушения в работе мозга. В Юсуповской больнице проводится диагностика и лечение неврологических заболеваний, а также восстановление утраченных функций
Дегенерация центральной нервной системы представляет собой необратимые органические и функциональные изменения в спинном и головном мозге, которые приводят к психической дегенерации. Выделяют множество видов заболеваний, последствием которых являются нарушения работы нервной системы. Соответственно, лечение будет зависеть от вида заболевания и причин, его вызывающих. К сожалению, далеко не все болезни ЦНС поддаются лечению. Успешную терапию дегенеративных заболеваний ЦНС выполняют в Юсуповской больнице.
Дегенеративные заболевания ЦНС: общие понятия
Основными характеристиками группы дегенеративных заболеваний ЦНС являются следующие критерии:
- заболевания начинаются незаметно, до их появления нервная система могла работать абсолютно нормально;
- заболевания имеют постепенно прогрессирующее течение, могут длиться годы или десятилетия;
- некоторые дегенеративные заболевания связаны с наследственными факторами и развиваются у нескольких членов одной семьи;
- нейродегенеративное заболевание ЦНС характеризуется постепенной гибелью нейронов и заменой их глиальными элементами;
- атрофические процессы на начальной стадии развития патологии возникают в каком-либо определенном участке одного из полушарий головного мозга; далее в периоде развернутой стадии дегенерации атрофия в головном мозге становится практически симметричной.
Различные заболевания ЦНС, список которых достаточно длинный, остаются на стадии изучения. Достоверно неизвестны причины возникновения атрофических процессов при нормальном функционировании нервной системы большую часть жизни человека. Тем не менее, существует ряд факторов, которые могут провоцировать дегенерацию головного мозга:
- злоупотребление алкоголем, наркомания;
- токсическое влияние пестицидов и гербицидов;
- менингококковая инфекция;
- вирусные энцефалиты;
- дефицит витамина В12 и фолиевой кислоты.
Органические заболевания ЦНС
Наличие органического заболевания центральной нервной системы означает, что головной мозг неполноценен. Патология может быть врожденной или приобретенной. Неврологи утверждают, что органические нарушения ЦНС первой стадии можно найти у 98% населения, однако они не требуют лечения. Вторая и третья стадии характеризуется более серьезными поражениями и сопровождаются значительными отклонениями.
Врожденные органические поражения головного мозга происходят в период эмбрионального развития или во время родов в результате родовой травмы. Причинами их появления могут быть неблагоприятные факторы, которые влияли на беременную женщину:
- употребление женщиной алкоголя, наркотиков;
- тяжелое течение гриппа или других инфекционных заболеваний во время беременности;
- действие некоторых лекарственных препаратов;
- сильный стресс.
Приобретенные органические поражения могут возникнуть после инсульта, черепно-мозговой травмы, злоупотребления алкоголем и наркотиками, инфекционных заболеваний с поражением головного мозга.
Среди болезней, которые вызваны органическими поражениями ЦНС, выделяют олигофрению и деменцию. При олигофрении происходит задержка умственного развития. Заболевание возникает в период внутриутробного развития или на первом году жизни. У детей снижен интеллект, плохо развивается речь и моторика. При деменции происходит утрата уже приобретенных навыков и знаний. Постепенно деменция приводит к полной деградации человека. Рассматривая данное заболевание ЦНС, симптомы выделяют следующие: нарушение памяти, речи, ориентации в пространстве, человек не может учиться новому и теряет старые навыки и знания.
Инфекционные заболевания ЦНС
Инфекция может поражать нервную систему как первичное заболевание или возникнуть вторично, в результате развития инфекционного процесса вне ЦНС. К инфекционным заболеваниям ЦНС относят:
- менингит,
- энцефалит,
- полиомиелит,
- сифилис нервной системы,
- токсоплазмоз нервной системы,
- неврологические проявления ВИЧ-инфекции,
- паразитарные заболевания нервной системы.
Сосудистые заболевания ЦНС
Нарушение кровообращения в головном мозге провоцирует развитие сосудистых заболеваний ЦНС. Эти патологии чрезвычайно опасны, поскольку приводят в большинстве случаев к инвалидизации человека. Также сосудистые заболевания ЦНС имеют большой процент смертности. Поражение головного мозга происходит в результате ишемических и геморрагических инсультов, транзиторных ишемических атак, спонтанных субарахноидальных кровоизлияний. Причинами подобных патологий являются:
- аневризмы,
- тромбоэмболии,
- атеросклероз сосудов,
- гипертоническая болезнь,
- острые токсические поражения стенок сосудов,
- хронические дегенеративные заболевания стенок сосудов.
Пусковым механизмом развития инсультов могут быть сильные стрессы, судорожные припадки, алкогольная интоксикация, резкие перепады температуры тела. Сосудистое заболевание ЦНС чаще всего возникает спонтанно и требует незамедлительного обращения за медицинской помощью.
Лечение и диагностика дегенеративных заболеваний ЦНС
Опасность дегенеративных заболеваний ЦНС состоит в том, что их сложно предвидеть. При наличии провоцирующих факторов в жизни человека рекомендуется вести здоровый образ жизни и регулярно посещать невролога для профилактических осмотров. Заподозрив признаки заболевания ЦНС, следует немедленно обратиться к врачу. Чем раньше будет выявлено заболевание, тем больше шансов замедлить прогрессирование дегенеративных процессов в головном мозге.
Диагностика и лечение дегенеративных заболеваний будет зависеть от вида патологии. Определив клиническую картину болезни, врач назначит исследования для уточнения состояния пациента. Они могут включать лабораторные анализы, УЗИ, МРТ, КТ, и психологические тесты для определения состояния когнитивных навыков.
В Юсуповской больнице города Москвы работает клиника неврологии, в которой оказывают помощь высококвалифицированные неврологи, доктора наук. Врачи Юсуповской больницы имеют большой опыт лечения дегенеративных заболеваний ЦНС и используют в своей работе новейшие методики терапии и реабилитации, что позволяет браться за самые сложные случаи.
Обратиться за помощью, записаться на прием и получить консультацию специалистов можно по телефону.
Читайте также:

