Каким вирусом вызваны остроконечные кондиломы
Обновлено: 26.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вирус папилломы человека: причины появления, симптомы, диагностика и способы лечения.
Определение
Вирусы папилломы человека (ВПЧ) — это группа чрезвычайно распространенных и генетически разнородных ДНК-содержащих вирусов, поражающих эпителий кожных покровов и слизистых оболочек. Вирус папилломы человека относится к семейству папилломавирусов. Было выявлено и описано более 190 типов ВПЧ. Каждый тип отличается более чем на 10% от ближайшего родственного штамма. Из их числа более 30 типов ВПЧ могут инфицировать эпителиальный слой урогенитального тракта. В зависимости от онкогенного потенциала выделяют вирусы высокого (типы 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59) и низкого (типы 6, 11, 42, 43, 44) онкогенного риска.
На долю двух высокоонкогенных типов ВПЧ (16 и 18) приходится до 70% случаев рака шейки матки, 80% рака вульвы и влагалища, 92% анального рака, 95% рака ротовой полости, 89% рака ротоглотки, 63% рака полового члена.
При этом 16-й тип имеет самый высокий канцерогенный потенциал. Генотипы ВПЧ 6 и 11 вызывают практически все виды аногенитальных бородавок и большинство случаев рецидивирующего респираторного папилломатоза, который наблюдается в основном у детей младше 5 лет или у лиц 20-30 лет.
Причины появления ВПЧ
Заболевания, вызванные вирусом папилломы человека (ВПЧ), относятся к болезням с латентным началом, хроническим персистирующим течением и проявляются доброкачественными и злокачественными новообразованиями в зоне входных ворот инфекции.
Источником возбудителя инфекции является больной человек или носитель. ВПЧ передается от человека к человеку при оральном, генитальном и анальном половых контактах, а также контактно-бытовым и вертикальным (от матери к ребенку) путями.
Вирус папилломы человека — единственный вирус, который не проникает в кровь, вследствие чего инфекционный процесс протекает без развития воспалительной реакции. В процессе инфицирования вирус папилломы человека поражает незрелые клетки, чаще базального слоя, которые затем становятся постоянным источником инфицирования эпителиальных клеток. Инфицированию способствует наличие микротравм и воспалительных процессов кожи и слизистых оболочек, приводящих к снижению местного иммунитета.
Вирус способен персистировать (хронически присутствовать) в месте проникновения как угодно долго. Инкубационный период заболевания может длиться от нескольких месяцев до нескольких лет. Среднее время между инфицированием ВПЧ и развитием аногенитальных бородавок составляет от 3 месяцев у женщин и до 11 месяцев у мужчин. Инфицирование человека может происходить как одним, так и несколькими типами ВПЧ.
Интервал между инфицированием ВПЧ и прогрессированием до инвазивного рака составляет, как правило, 10 лет или более.
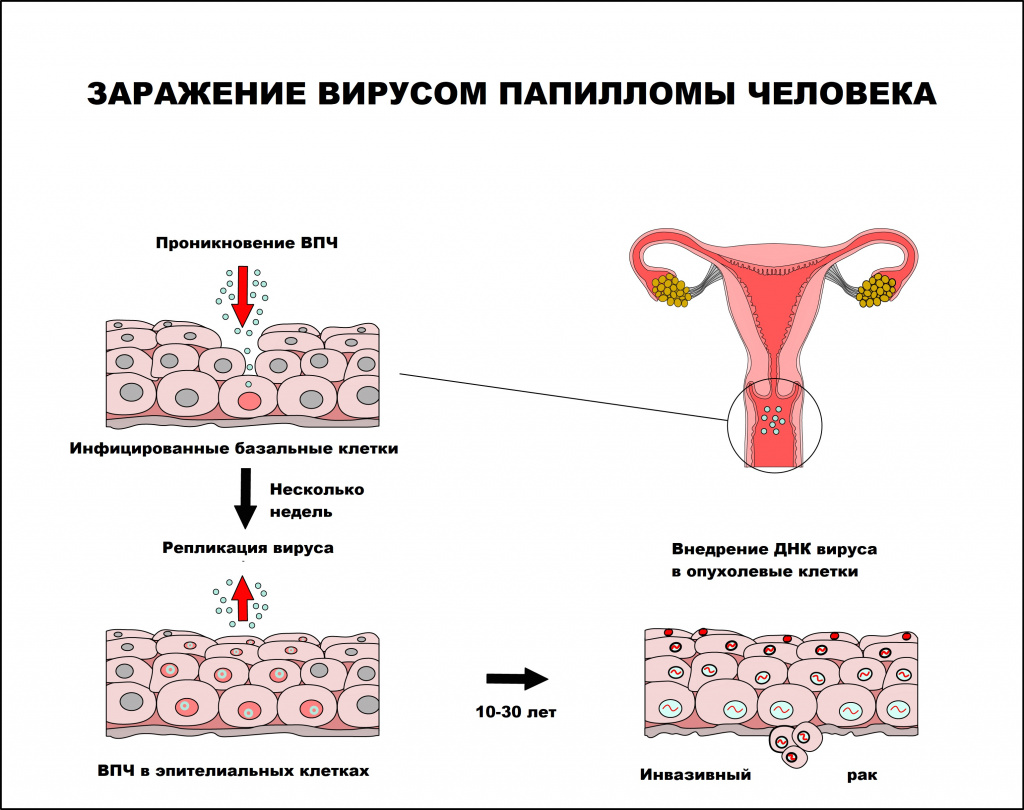
Папилломавирусная инфекция чаще регистрируется у лиц молодого возраста, имеющих большое число половых партнеров. По данным ВОЗ, 50-80% населения инфицировано ВПЧ, но лишь 5-10% инфицированных лиц имеют клинические проявления заболевания.
Классификация заболевания
Общепринятой классификации аногенитальных (венерических) бородавок не существует. Однако выделяют несколько их клинических разновидностей:
- остроконечные кондиломы;
- бородавки в виде папул;
- поражения в виде пятен;
- внутриэпителиальная неоплазия;
- бовеноидный папулез и болезнь Боуэна;
- гигантская кондилома Бушке-Левенштайна (карциномоподобная остроконечная кондилома).
Симптомы ВПЧ
- наличие одиночных или множественных образований в виде папул, папиллом, пятен на кожных покровах и слизистых оболочках половых органов;
- зуд и парестезии (расстройство чувствительности) в области поражения; болезненность во время половых контактов (диспареуния);
- при локализации высыпаний в области уретры наблюдается зуд, жжение, болезненность при мочеиспускании (дизурия); при обширных поражениях в области уретры – затрудненное мочеиспускание;
- болезненные трещины и кровоточивость кожных покровов и слизистых оболочек в местах поражения.
Бородавки в виде папул – папулезные высыпания без пальцеобразных выпячиваний, локализующиеся на кератинизированном эпителии половых органов.
Поражения в виде пятен – серовато-белые, розовато-красные или красновато-коричневые пятна на коже и/или слизистой оболочке половых органов;
Бовеноидный папулез и болезнь Боуэна – папулы и пятна с гладкой или бархатистой поверхностью; цвет элементов в местах поражения слизистой оболочки – бурый или оранжево-красный, а поражений на коже – пепельно-серый или коричневато-черный.
Гигантская кондилома Бушке-Левенштайна – мелкие бородавчатоподобные папилломы, сливающиеся между собой и образующие очаг поражения с широким основанием.
Респираторный папилломатоз – заболевание, при котором папилломы формируются в дыхательных путях, ведущих от носа и полости рта в легкие.
Диагностика ВПЧ
Латентно протекающая инфекция диагностируется только с помощью молекулярно-биологических методов исследования. Субклиническая инфекция диагностируется при молекулярно-биологическом, кольпоскопическом, цитологическом и морфологическом исследовании.
Для улучшения визуализации аногенитальных бородавок может быть проведена проба с 3-5% раствором уксусной кислоты. Тест считается отрицательным, если после обработки уксусной кислотой на поверхности шейки матки нет белых участков. И положительным при выявлении на шейке матки участков белого цвета (ацетобелых участков), отличных от остальной поверхности шейки матки.
Изменения эпителия шейки матки, вызванные ВПЧ, могут быть выявлены цитологическим методом микроскопии слущенных клеток с окраской по Папаниколау (Пап-тест).
Метод окрашивания по Папаниколау - специально разработанный метод, позволяющий с наибольшей степенью достоверности выявить ранние предраковые заболевания шейки матки. Рак шейки матки в структуре злокачественных новообразований репродуктивной системы занимает третье место. До 1992 г. заб.
Что такое кондиломы остроконечные? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Дениса Валерьевича, проктолога со стажем в 21 год.
Над статьей доктора Богданова Дениса Валерьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Остроконечные кондиломы — образования на коже, вызванные наличием в тканях вируса папилломы человека (ВПЧ). Активизация вирусов приводит к появлению разрастаний на поверхности кожи в области заднего прохода, наружных половых органов и анальном канале.
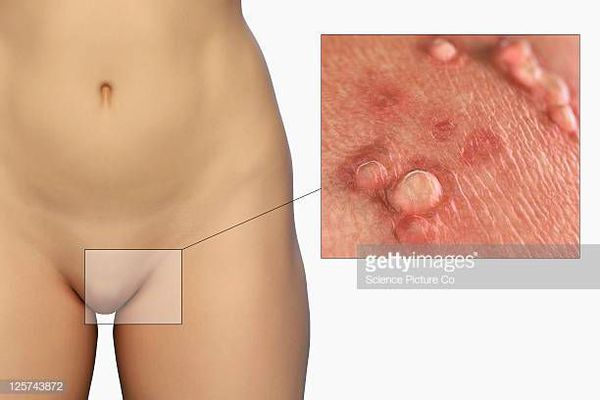
Аногенитальные бородавки представляют собой выступающие над поверхностью кожи объёмные мягкие выросты бледно-розового цвета с неоднородной поверхностью. Размеры и количество бородавок варьируются от единичных кондилом 1-2 мм в диаметре до множественных, часто сливных образований размером до 9-10 см и даже более.
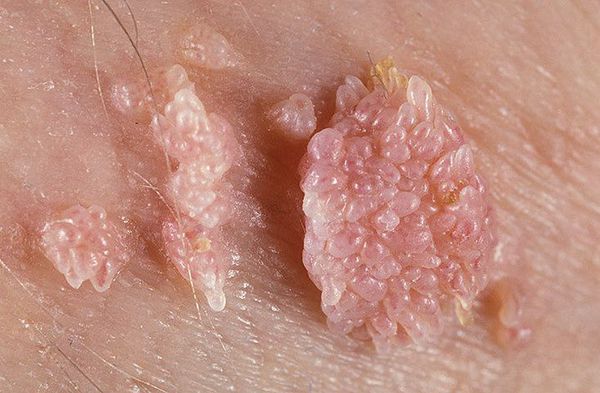
Кондиломы могут появляться и вырастать до значительных размеров буквально за несколько дней.
Причиной появления кондилом является присутствие вируса папилломы человека в крови. В организм вирус попадает при половом контакте через дефекты в слизистой или коже. Возможен перинатальный путь передачи — ребёнок заражается во время родов от больной матери при прохождении по родовым путям. Также имеет место контактно-бытовой путь передачи, но данные об этом варианте передачи немногочисленны.
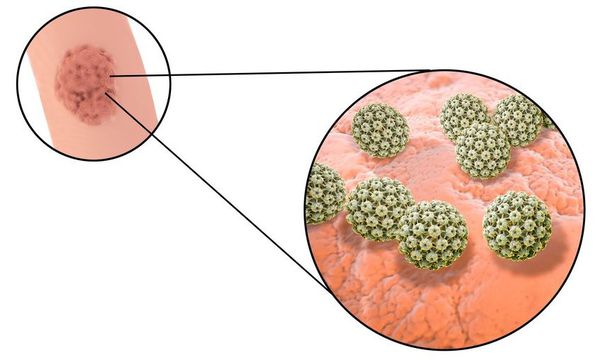
Длительное время после заражения человек может не подозревать о своём носительстве ВПЧ. Период инкубации зависит от особенностей иммунитета индивида и может длиться от двух месяцев до трёх лет. В дальнейшем, при снижении активности иммунных механизмов, в характерных локациях появляются бородавки (кондиломы). [7] [8] [16]
ВПЧ относится к одной из наиболее частых инфекций, передающихся половым путём (ИППП) — до 55-65% от общего числа заболеваний. [1] [4] [6] Опасность его состоит также в том, что носитель может не подозревать о своём заболевании и не иметь внешних признаков инфекции (выростов, бородавок).
Известно до 600 видов ВПЧ (HPV), некоторые из которых проявляются бородавками кожи на груди, лице, подмышечных впадинах. Другие выбирают своей локализацией слизистые оболочки рта, половых органов или анального канала. При аногенитальных кондиломах чаще выявляют 6 и 11 типы HPV (папилломавируса). [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы остроконечных кондилом
Вне обострения наличие ВПЧ в крови никак не проявляется. При активации вирусной инфекции симптомы болезни могут появиться буквально за несколько часов:
- образование остроконечных кондилом (чаще в местах наибольшей травматизации, трения при половом контакте):
– на коже вокруг ануса, в промежности, на уздечке, головке полового члена, губках наружного отверстия мочеиспускательного канала у мужчин;
– на слизистой половых губ у женщин, в уретре у мужчин;
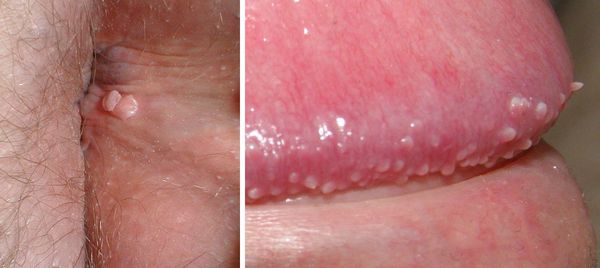
- зуд, жжение, дискомфорт в месте появления бородавок — такие неприятные ощущения часто бывают очень интенсивными и значительно влияют на самочувствие пациента;
- ощущение инородного предмета в анальном канале (при образовании кондилом внутри заднепроходного отверстия);
- выделение небольшого количества крови в виде алых полосок при дефекации (если кондиломы расположены внутри анального канала и травмируются при прохождении каловых масс);
- дизурия, болезненность при мочеиспускании, если бородавки находятся в уретре;
- болезненность во время полового акта (диспареуния).
Другим вариантом проявления ВПЧ может стать наличие в области промежности папул с бархатистой поверхностью или пятен серовато-бурого, розового или красновато-коричневого цвета. [2] Такие морфологические формы встречаются намного реже и часто вызывают затруднение при постановке первичного диагноза.
Патогенез остроконечных кондилом
Ключевым моментом в патогенезе заболевания становится проникновение HPV в организм хозяина. При однократном половом контакте вероятность заражения составляет 80%, затем при хорошем состоянии иммунной системы инфекционные агенты подвергаются элиминации (уничтожаются).
Вирусы различных типов адаптированы к определённому хозяину. Существуют сотни типов вирусов, многие из них не опасны для человека, так как тропны к тканям млекопитающих, рептилий и птиц и вызывают у них доброкачественные опухоли (образование папиллом). [3]
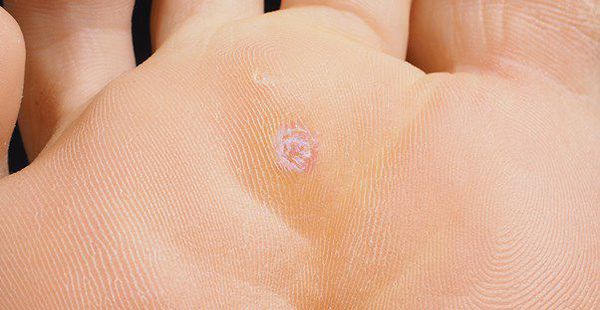
При изучении ВПЧ выделили три рода вирусов — альфа, бета, гамма. Из них аногенитальные поражения вызывают папилломавирусы первой группы (α). Инфекционные агенты, относящиеся к родам Бета и Гамма, чаще встречаются при папилломах ороговевающего эпителия [3] — появляются подошвенные, ладонные бородавки.
В родах при классификации вирусов выделили типы (генотипы). Они обозначаются арабскими цифрами. Из сотни генотипов вирионов выделяют частицы с высоким канцерогенным риском – это α 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59. Их выявляют в 90-95% случаев при злокачественных процессах шейки матки, влагалища и вульвы. Особенно значимы 16 и 18 типы. Такие онкогенные типы ВПЧ, содержащие в своём ДНК белки Е6 и Е7, способны подавлять активность белков-супрессоров опухолей р53 и рRb, приводя к быстрому злокачественному перерождению папиллом в карциномы.
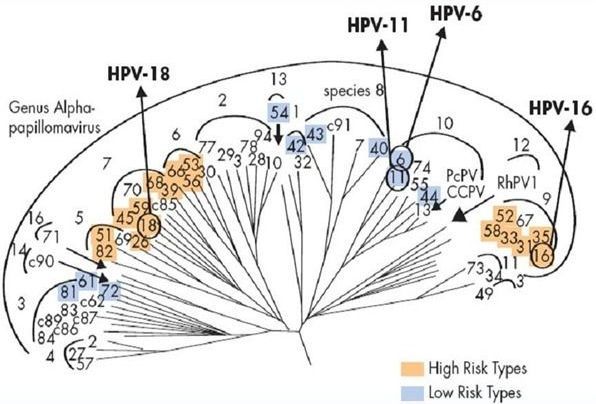
Порядка 90% случаев аногенитальных кондилом вызываются ВПЧ α 6 и 11. Это возбудители низкого канцерогенного риска. [5] К этой же группе низкого риска относят ВПЧ 40, 42, 43, 44, 54, 61, 72, 81.
Проникновение
Вирионы через микроскопические повреждения проникают в базальный слой эпителия, затем прикрепляются к белкам мембраны клетки. Далее они задействуют механизм рецепторного эндоцитоза (при участии интегрина и белка L1 из вирусного капсида) и попадают в цитоплазму. Белок L2 из капсида вируса способствует высвобождению ДНК вируса и попаданию его в ядро. [5]
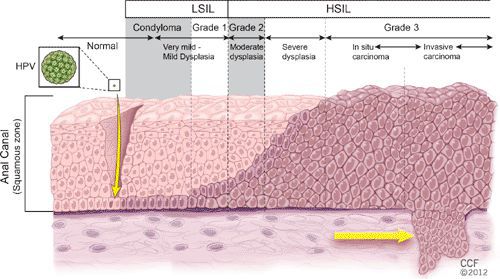
Размножение
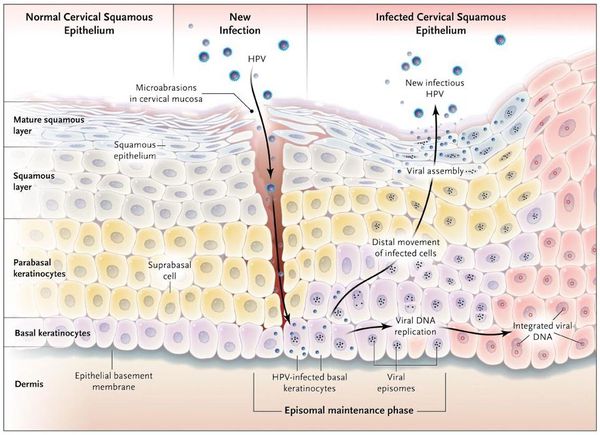
Проявления
Появляются аномальные эндофитные или экзофитные выросты эпителия — папилломы, пятна или кондиломы. Рыхлая слизистая или атипичный эпителий выростов склонен к быстрой травматизации и мацерации (размягчению). На таком фоне быстрее присоединяется вторичная инфекция, появляются болезненность, дискомфорт, обильное отделяемое, воспаление, отёк, неприятный запах, изъязвление кондилом. [2] [3]
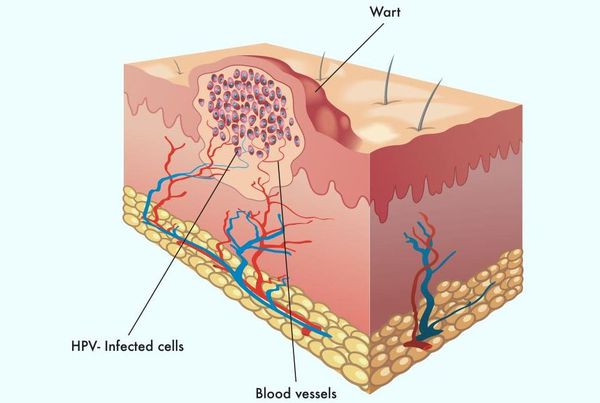
В клетках базального слоя происходит активная репликация вируса, по мере дифференцировки клеток кондилом их кровоснабжение резко обедняется, редуцируют центральные сосуды. Но, оставаясь в верхних слоях эпителия в неактивной форме, именно здесь вирус опасен в плане контактного инфицирования.
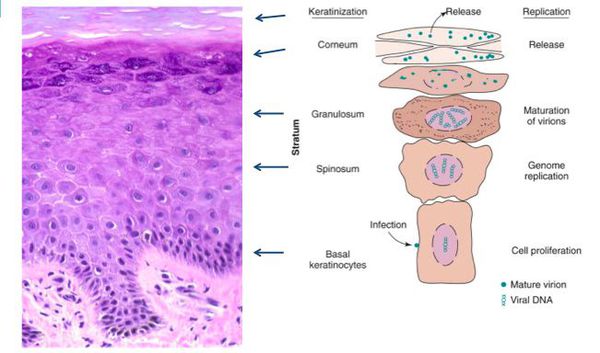
При гистоанализе биопсийных материалов эпителий утолщён, выявляются участки акантоза, папилломатоза. Обнаруживаются койлоциты (изменённые в размерах клетки со светлой цитоплазмой, множеством вакуолей, перинуклеарным светлым ободком). Их ядра гиперхроматичны. Часто встречаются клетки с двумя ядрами и более. [8]
Из вышеперечисленного можно сделать вывод: вирусы, вызывающие образование аногенитальных бородавок, в 90% случаев относятся к типам α 6 и 11 HPV. [6] [7] Они с низкой степенью вероятности могут вызвать малигнизацию (раковое перерождение). Однако часты случаи совместной персистенции (пребывания) вирусов различных типов у одного носителя. Это обязывает пациента и доктора особенно внимательно относится к профилактическим осмотрам, их качеству и регулярности для предотвращения аноректального рака.
Классификация и стадии развития остроконечных кондилом
Остроконечные кондилломы являются наиболее частыми, классическими проявлениями папилломавирусной инфекции кожи и слизистых в аногенитальной области — до 65% от числа заболеваний, передающихся половым путёv. [1]
Другими диагностическими находками могут быть:
- бородавки в виде папул;
- инфильтрация слизистой в виде пятен розовато-серого или коричневого цвета;
- внутриэпителиальная неоплазия;
- бовеноидный папулёз, болезнь Боуэна — отдельный вид папул, они появляются как пятна на слизистых красновато-бурого, оранжево-бурого цвета, на коже цвет образований серовато-розовый;
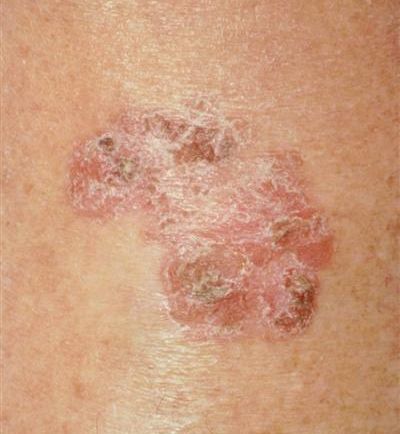
- гигантская папиллома (Бушке — Левенштейна). Её рост начинается с остроконечных кондилом, которые довольно быстро увеличиваются в размерах и количестве, сливаются и превращаются в крупную опухоль с неровной поверхностью, покрытой вегетациями и ворсинчатоподобными выступами.
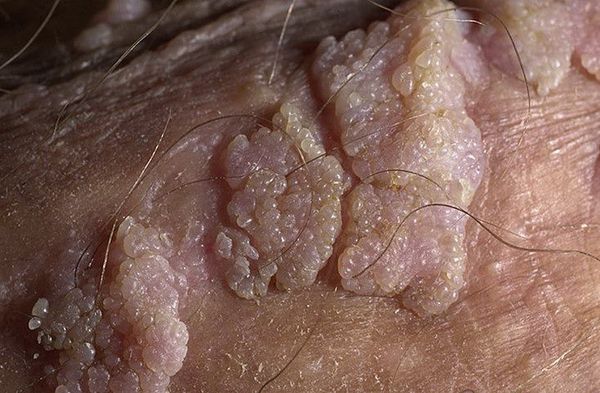
Хотя болезнь (гигантская папиллома) ассоциируется с типами вирусов 6 и 11, с низким риском канцерогенеза, именно в случаях гигантских папиллом происходит подавление белка-супрессора опухолей р53, и образование трансформируется в плоскоклеточный рак. Причиной такой частой малигнизации (озлокачествления) может быть наличие иммунодефицитных состояний, ассоциированных инфекций, хронических дистрофических состояний кожи (склероатрофический лихен, красный плоский лишай). Даже после радикального хирургического лечения [9] папиллома Бушке — Левенштейна склонна к частому рецидивированию. [10]
Осложнения остроконечных кондилом
Эстетические проблемы. Быстро разрастающаяся ткань кондилом, помимо физического дискомфорта, приносит массу неудобств пациенту. Выросты в области наружных половых органов, заднего прохода значительно снижают самооценку и мешают полноценной половой жизни и правильной гигиене.
Нагноение, воспаление. Аногенитальные бородавки имеют свойство быстро травмироваться при незначительных механических воздействиях или трении. Эти микротравмы, ранки становятся воротами для вторичного инфицирования. Появляются эрозии, перифокальное воспаление. Раны начинают мацерироваться (мокнуть), нагнаиваться. При развитии осложнения присоединяются неприятный запах и боль. Проводить тщательную гигиеническую обработку перианальной области из-за разрастаний становится невозможным, что ещё больше усугубляет воспалительный процесс.
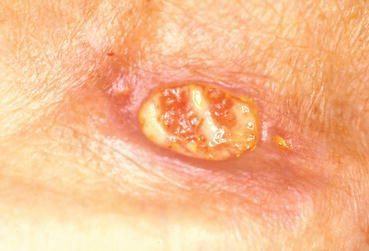
Малигнизация. Типы вирусов с высокой канцерогенной активностью, персистируя (долго находясь) в коже и слизистых, приводят к трансформации клеток и их перерождению в атипичные (раковые) клетки. Как уже упоминалось, аногенитальные бородавки обычно не так опасны в плане раковой трансформации, как вирусное поражение шейки матки (ВПЧ 16, 18 типов и т. д). Но проблема может появиться, если у пациента присутствует два и более типов вируса с различными индексами канцерогенности и имеется иммунодефицитное состояние.
Важно изменение образа жизни в целом для постоянного поддержания здоровья и предупреждения активизации дремлющих вирионов.
Диагностика остроконечных кондилом
При выявлении остроконечных кондилом в перианальной зоне целью дополнительных диагностических исследований является уточнение генотипа ВПЧ, а также исключение внешне схожих с ними образований:
- интрадермальный невус;
- контагиозный моллюск;
- сифилитический шанкр;
- себорейный кератоз.
Быстрым способом установления ВПЧ в образованиях (кондилломах) во время приёма является проба с 5% раствором уксусной кислоты. Под воздействием этого вещества папилломы, вызванные HPV, бледнеют, приобретая сероватый, бледный оттенок, в них визуализируется характерный капиллярный рисунок. Исследование носит предварительных характер.
Минимальные лабораторные исследования:
- серологическая реакция на возбудителей сифилиса;
- обнаружение антител к ВИЧ, гепатитам В,С;
- ПЦР для типирования вируса;
- цитология мазка из шейки матки у женщин;
- цитология мазков-отпечатков;
- исследование биоптатов и удалённых образований — аногенитальных бородавок.
При частых рецидивах болезни, крупных размерах опухолей, быстром их росте или сомнительном диагнозе прибегают к дополнительным методам исследования.
При частых обострениях проводится исследование имунного статуса.
При подозрении на злокачественное перерождение кондилом, папилломах на широком основании, нетипичных выделениях из влагалища или прямой кишки проводят:
- УЗИ вагинальным и ректальным датчиком;
- колоноскопию;
- УЗИ органов брюшной полости;
- рентгенографию органов грудной клетки;
- кольпоскопию;
- исследования на ИППП . [1][12][13]
Часто пациенты направляются на консультацию к гинекологу, урологу, онкологу и дерматовенерологу.
Лечение остроконечных кондилом
В случае с остроконечными кондиломами наиболее результативен комплексный подход к лечению. Следует обязательно информировать пациента о необходимости лечения половых партнёров, их возможном носительстве ВПЧ.
Даются общие рекомендации о необходимости модификации образа жизни для поддержания адекватного состояния иммунитета, предупреждения дополнительного инфицирования другими ИППП:
- упорядочение половой жизни;
- применение барьерных методов контрацепции;
- коррекция веса;
- достаточные физические нагрузки;
- правильное питание и т. д.
Консервативное лечение
Применяются препараты, стимулирующие местный и гуморальный иммунный ответ. Это необходимо, так как у всех больных с папилломатозным поражением выявлялись нарушения интерферонового статуса (системы врождённого иммунитета). [1] Противопоказаниями к терапии иммуномодуляторами являются папилломы на широком основании.
Редуцирование симптомов возможно в трёх из четырёх случаев (до 84%) при единичных кондиломах небольших размеров. [1] [17]
При упорном, рецидивирующем течении болезни, а также если больного беспокоят эстетические моменты, для профилактики раковой трансформации прибегают к хирургическим методам.
Хирургическое лечение
В зависимости от размеров, формы, расположения кондиломы и предпочтений хирурга возможно применение химических, физических, цитотоксических методов удаления.
Физические методы применяются при любых размерах и расположении аногенитальных бородавок. По выбору используется скальпель, лазерная вапоризация, криодеструкция (разрушение ткани бородавки экстремально низкими температурами под воздействием жидкого азота) или радиоволновой способ (radioSURG).
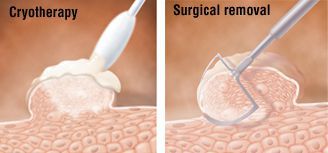
Ткани иссекаются включительно с собственной пластиной дермы. Если удаляется кондилома анального канала, дно раны образует внутренний сфинктер. В перианальной зоне дно раны должна составлять подкожная клетчатка.
Удаление образований не проводится без консультации онколога, если есть малейшие подозрения на малигнизацию (изъязвление, некроз, инфильтративный рост).
Обычно при иссечении кондиломы достаточно местной или спинальной анальгезии (снижения чувствительности к боли). Госпитализация может проводиться в случаях некоторых сопутствующих заболеваний (патология свертывания и другие), а также при невозможности амбулаторного лечения.
Прогноз. Профилактика
Прогноз при своевременном и адекватном лечении остроконечных кондилом благоприятный. Обязательно проведение гистологического исследования удалённых образований для исключения диагноза злокачественной опухоли. В сомнительных случаях необходимы дополнительные консультации гинеколога, дерматовенеролога, онколога, радиолога, лабораторные и инструментальные исследования.
При комплексном лечении обычно все симптомы исчезают. Однако не исключены рецидивы, частота которых колеблется от 10 до 50% и более. На увеличение риска рецидивов влияет общее состояние здоровья пациента, наличие у него сопутствующих заболеваний и иммунодефицитных состояний.
Профилактика включает в себя:
- своевременное, профилактическое обследование у гинеколога, уролога и проктолога;
- коррекцию образа жизни, питания;
- упорядочение половых отношений.
До начала половой жизни можно по схеме пройти вакцинацию поливалентной вакциной от ВПЧ 6, 11, 16, 18 типов (самые частые причины остроконечных кондилом — HPV 6 и 11) и рака шейки матки (HPV 16 и 18). Рекомендуемый возраст для введения вакцины — 9-17 лет (к примеру, в календаре США от 2015 года рекомендуемы возраст вакцинации — 9-11 лет). В ряде стран (США, Австрия, Германия, Франция и др.) вакцинация включена в календарь обязательных прививок. В России в настоящее время это добровольная процедура. [18]
Что такое остроконечные кондиломы (ОК), чем они вызваны и как часто они встречаются?
ОК представляют собой бородавчатые разрастания, которые чаще всего появляются в области половых органов или анального отверстия человека. Они могут быть и совсем небольшими, и достаточно объемными, напоминающими по внешнему виду цветную капусту. ОК являются по природе вирусным заболеванием и по сути одним из проявлений инфекции вирусом папилломы человека (ВПЧ), который их и вызывает.
Известно, что до 75% молодых сексуально активных женщин инфицированы одним или несколькими типами ВПЧ и примерно 15% их них имеют какие-либо проявления инфекции. При этом от 50 до 75% инфицированных, были заражены типами вируса высокого онкологического риска, а у 1% инфицированных имелись ОК. Среди молодых мужчин распространенность инфекции ВПЧ примерно такая же, однако пожизненное носительство встречается реже. В настоящее время в США ежегодно регистрируется порядка 5 млн. случаев инфекции ВПЧ, а общее количество инфицированных составляет порядка 20 миллионов человек. Таким образом, ВПЧ является вторым по распространенности заболеванием, передаваемой преимущественно половым путем (ЗППП) в США, уступая только генитальной герпетической инфекции (45 миллионов инфицированных). Данными по распространенности ВПЧ в России мы не располагаем.
Какими свойствами и характеристиками обладает ВПЧ, как происходит заражение и размножение вируса в организме? Какие заболевания может вызвать ВПЧ?
Вирус папилломы человека (ВПЧ) или Human papillomavirus (HPV) относится к разряду малых открытых ДНК-вирусов, размером 55 нм в диаметре. Он принадлежит к семейству так называемых PAPOVA-вирусов. Это название сформировано из первых 2-х букв названий вирусов, составляющих семейство: PApilloma, POlyoma, VAcuolating viruses. Данные вирусы чрезвычайно распространены среди млекопитающих, в т.ч. человека. Передача вируса от человека к человеку осуществляется контактным и преимущественно половым путем. Инфекция поражает преимущественно базальные (глубокие) клетки эпидермиса (кожи), куда проникает через микротравмы (например, потертости, трещины и другие повреждения кожи или слизистых половых органов, возникшие при половом акте). В этих клетках вирус может осуществлять первичное размножение и существовать много лет (хроническое носительство).
Хроническое персистирование или носительство может происходить и в более поверхностном слое кожи (stratum spinosum). Данный слой кожи под действием вируса подвергается гиперплазии (разрастание клеток). Самое же интенсивное размножение вируса происходит в еще более дифференцированных поверхностных слоях кожи: stratum granulosum и stratum corneum или самом поверхностном роговом слое. Именно здесь размножение вируса и проявляется в зависимости от типа вируса и локализации поражения либо в виде ОК или бородавок (warts), либо в виде папиллом или внутриэпителиальных поражений. У новорожденных и маленьких детей передача вируса может осуществляться из одной области поражения в другую (возникновение рецидивного папилломатоза дыхательных путей). Инкубационный период (время от момента заражения до развития симптомов заболевания) составляет 3 — 8 месяцев для остроконечных кондилом половых органов и 4 — 36 месяцев для предраковых сквамозных поражений шейки матки.
В настоящее время идентифицировано около 100 типов ВПЧ, 80 из которых достаточно хорошо изучены и охарактеризованы. Специфические типы ВПЧ ответственны за развитие различных заболеваний разных анатомических областей человека (Таблица 1). Примерно 30 типов ВПЧ ответственны за поражения слизистых оболочек половых органов. Такие типы ВПЧ, как 16, 18, 31, 33, 35, 39, 45, 51, 52 относятся к типам высокого онкологического риска, вызывают сквамозные эпителиальные поражения слизистых половых органов и инвазивный рак. Другие типы ВПЧ (6, 11, 42 — 44) вызывают остроконечные кондиломы половых органов и рецидивный папилломатоз дыхательных путей.
Таблица 1. Заболевания человека, вызванные различными типами ВПЧ.
| Заболевания и клинические проявления | Причинные типы ВПЧ |
| Поражения кожи: | . |
| Бородавки на подошве стопы (мозоли) | 1, 2, 4 |
| Обычные бородавки | 2, 4, 26, 27, 29, 57 |
| Плоские бородавки | 3, 10, 28, 49 |
| Бородавки Butcher | 7 |
| Веруциформная эпидермодисплазия | 2, 3, 5, 8, 9, 10, 12, 14, 15, 17, 19, 20 — 25, 36, 37, 46, 47, 50 |
| Поражения слизистых половых органов: | . |
| Остроконечные кондиломы | 6, 11, 42 — 44, 54 |
| Сквамозные интраэпителиальные поражения (подобные поражения высокого риска могут быть предраковым состоянием) | 6, 11, 16, 18, 30, 31, 33㪻, 39, 40, 42, 43, 51, 52, 55, 57 — 59, 61, 62, 64, 67 — 70 |
| Карцинома (рак шейки матки), гораздо реже встречающиеся раки вульвы, влагалища, области анального отверстия и полового члена) | 16, 18, 31, 33, 35, 39, 45, 51, 52, 54, 56, 66, 68 |
| Поражения других (не генитальных) слизистых оболочек: | . |
| Слизистая рта (фокальная эпителиальная гиперплазия) | 13, 32 |
| Рецидивный папилломатоз дыхательных путей | 6, 11, 30 |
| Карцинома / рак головы, шеи, легких | 2, 6, 11, 16, 18, 30 |
Какова взаимосвязь между ВПЧ и онкологическими заболеваниями человека?
Наиболее отчетливая причинная роль ВПЧ продемонстрирована при раке шейки матки. Так типы ВПЧ высокого риска (см. Табл. 1) были обнаружены у 93 — 99% женщин больных раком шейки матки. До этого было установлено, что наиболее подвержены раку шейки матки женщины, рано начавшие половую жизнь, болевшие ИППП, а также имевшие большое количество половых партнеров, а также контактировавшие с мужчинами, чьи партнерши болели раком шейки матки. Оказалось, что ВПЧ высокого риска содержат в своем геноме участки с высокой онкогенной активностью (Е6 и Е7). Когда ВПЧ внедряется в геном клеток слизистой шейки матки, участки генома Е6 и Е7 стимулируют синтез соответствующих белков, которые в свою очередь взаимодействуют с белками, регулирующими клеточное деление и клеточную смерть. Белок Е6 подавляет активность гена (и соответствующего белка) Р53, а белок Е7 гена ретинобластомы, которые стимулирует процесс апоптоза (программируемой клеточной смерти). Это приводит к преобладанию клеточного размножения над клеточной смертью, что стимулирует неконтролируемый злокачественный рост клеток эпителия шейки матки, развитие ее рака. Таким образом, Международное Агентство по Исследованию Рака сделало вывод, что типы ВПЧ высокого риска являются основной причиной рака шейки матки.
Ежегодно в мире возникает до полумиллиона новых случаев рака шейки матки. Большинство этих случаев регистрируется в развивающихся странах, где не работают или плохо работают профилактические программы ежегодных скрининговых обследований на ВПЧ, дисплазию и рак шейки матки. Внедрение в развитых странах Запада подобных профилактических программ позволило снизить заболеваемость раком шейки матки на 75%. Хотя частота других раков, связанных с ВПЧ, значительно ниже, заболеваемость раком анального отверстия среди гомосексуалистов по некоторым данным в 4 раза выше заболеваемости раком шейки матки у женщин (35 случаев на 100 000 гомосексуалистов в год, против 8,3 случая на 100 000 женского населения в год).
Каковы естественное развитие (без лечения) ВПЧ-инфекции и какова ее реальная опасность для человека?
В подавляющем большинстве случаев у людей с нормальной иммунологической сопротивляемостью носительство ВПЧ носит временный характер. Средняя продолжительность носительства ВПЧ составляет 8 месяцев. По прошествии 1 года от момента инфицирования зараженными остаются не более 30% людей, а после 2-х лет уже не более 9%. Если ВПЧ, особенно типов высокого онкологического риска, существует у человека (персистирует) более длительно, это может говорить о том, что он вызвал развитие дисплазии или предрака. Такие случаи нуждаются в более пристальном наблюдении. Более длительное носительство вируса наблюдается у более старших лиц, а также у имеющих иммунодефицит. Возможно и латентное или скрытое течение инфекции ВПЧ, которая бывает недоступна для анализа в глубоких слоях эпителия.
Отмечено, что довольно часто происходит спонтанное исчезновение ОК, бородавок, кожных папиллом и интраэпителиальных поражений. Известно, что ОК половых органов самостоятельно проходят в каждом 4-м случае (25%). Наиболее интенсивно изучалось естественное развитие так называемой цервикальной интраэпителиальной неоплазии (ЦИН) или предрака по отношению к раку шейки матки. ЦИН условно разделили по степени злокачественности на 3 стадии (1-я наименее злокачественная, 3-я наиболее злокачественная). При ЦИН 1 стадии вероятность ее развития в инвазивный рак составляет 1%, вероятность обратного развития до нормы 60%, при ЦИН 2 инвазивный рак развивается в 1,5% случаев, регрессия до ЦИН 1 наступает в 40% случаев, при ЦИН 3 инвазивный рак развивается в 12% случаев, а обратное развитие до ЦИН 2 или ЦИН 1 наблюдается в 32% случаев. Показано также, что при заражении ВПЧ высокого риска, довольно быстро развиваются ЦИН 2 и ЦИН 3, часто минуя ЦИН 1. Естественное развитие предраковых поражений других локализаций изучено недостаточно, однако вероятность развития рака в этих случаях существенно ниже. У иммунокомпромитированных больных (прежде всего СПИД) вероятность развития рака, индуцированного ВПЧ значительно выше.
Как проявляется и как диагностируется инфекция ВПЧ?
- ОК половых органов, области промежности и анального отверстия
Определяются в виде бледно-серых, иногда розоватых или пигментированных наростов на ножке (напоминают по виду цветную капусту). Часто эти образования вызывают зуд, боль или раздражение при прикосновении, иногда кровоточат. У женщин ОК чаще всего встречаются в области входа во влагалище, на малых половых губах и реже во влагалище и на шейке матки. Наружное отверстие мочеиспускательного канала чаще поражается у мужчин, а зона промежности и анального отверстия у женщин, что связано с различиями в сексуальном поведении во время полового акта. ОК в области промежности чаще встречаются у практикующих анальный секс, а ОК зоны ануса практически только у таких лиц.
Сквамозные интраэпителиальные поражения шейки матки
Распознаются при скрининговых обследованиях при кольпоскопии и биопсии шейки матки. Визуально такие поражения, также как и плоские ОК определить затруднительно и они становятся видимыми только после обработки пораженной поверхности 3 — 5% уксусной кислотой.
Диагностика осуществляется путем осмотра подозрительных областей. Обработка 3 — 5% уксусной кислотой делает малозаметные поражения белыми и более заметными. Однако этот тест обладает низкой специфичностью и не годится для скрининга. У лиц с очевидными ОК, за исключением локализованных на шейке матки, какого-либо дополнительного обследования не требуется. ОК подлежат удалению, однако при множественных, крупных, фиксированных к коже и плохо поддающихся стандартному лечению ОК, их после удаления отправляют на гистологическое исследование для исключения злокачественных поражений. При поражениях в области шейки матки и при скрининговых (профилактических) обследованиях проводится более объемная диагностика. Она включает в себя цитологическое исследование мазков окрашенных по Папаниколау (т.н. Pap smear или Пап мазок). Более точная диагностика в случае выявленной клеточной атипии проводится путем гистологических исследований тканей, полученных при биопсии шейки матки. Она позволяет оценить степень ЦИН и установить наличие и степень инвазивности и злокачественности рака шейки матки. При профилактических обследованиях женщин определение типа ВПЧ осуществляется с помощью полимеразной цепной реакции (ПЦР). Определение типов ВПЧ высокого риска у женщин с ЦИН часто диктует необходимость выполнения кольпоскопии и в дальнейшем более активного лечения с целью удаления пораженной зоны и снижения риска развития рака шейки матки. Поскольку одновременное с ВПЧ наличие таких ИППП как Chlamydia trachomatis (хламидии трахоматис) и Herpes simplex virus type 2 (вирус простого герпеса 2-го типа) могут значительно усилить онкогенный потенциал ВПЧ и повысить вероятность заболевания раком шейки матки, одновременно может осуществляться и диагностика этих инфекций.
Каковы цели лечения заболеваний, вызванных ВПЧ, и как оно осуществляется?
Диагностика, лечение и профилактика заболеваний половых органов вызванных ВПЧ у мужчин осуществляется урологами, у женщин — гинекологами. К сожалению, каких-либо методов системного воздействия на ВПЧ в организме человека (противовирусные средства), с помощью которых можно было бы полностью уничтожить вирус, в настоящее время не существует. Основной целью лечения ОК является их удаление с помощью электро- или лазерной коагуляции, иссечение, криодеструкция (разрушение холодом), а также с помощью химических веществ клеточных токсинов (подофиллин) или иммуномодуляторов, применяемых местно. Удаление ОК решает в основном косметическую задачу, нет данных, подтверждающих, что удаление ОК способствует полному удалению ВПЧ из организма или снижению риска его передачи половым путем или инфицирования плода в родах. Не существует данных, что лечение ОК как-то влияет на вероятность развития рака. Однако с точки зрения здравого смысла удаление ОК должно уменьшать риск развития и рецидивов заболеваний, вызванных ВПЧ.
Основной целью лечения сквамозных эпителиальных поражений шейки матки является профилактика рака шейки матки. Если цитологический мазок по Папаниколау показывает наличие поражения неясной значимости риска озлокачествления, показано динамическое наблюдение с выполнение Пап мазков каждые 4 — 6 месяцев в течение 2-х лет до тех пор, пока не будет 3 подряд отрицательных (без всяких патологических изменений) мазка. Женщины с интраэпителиальными поражениями высокого риска требуют немедленной кольпоскопии и, возможно, биопсии обнаруженных патологических очагов для более детальной гистологической оценки. При выявленной в результате гистологического исследования ЦИН 1 показано динамическое наблюдение, т.к. абсолютное большинство таких поражений подвергаются спонтанному регрессу до нормы. При поражениях ЦИН 2/3 требуется активное лечение, которое заключается в криодеструкции, лазерном испарении или петлевой электрохирургической эксцизии (коническом иссечении или конизации) шейки матки.
Недавно проведенные рандомизированные клинические исследования показали, что все три метода имеют одинаковую частоту осложнений (2 — 8%), персистирования (3 — 5%) и рецидива (13 — 19%) поражений. Факторами риска персистирования (отсутствия эффекта лечения) являлась большая зона поражения, рецидива — более старший возраст, наличие онкогенных ВПЧ 16 и 18 типов, а также ранее уже проводившееся лечение.
В чем заключается профилактика заболеваний, вызванных ВПЧ?
Обследование половых партнеров больных заболеваниями, вызванными ВПЧ, не имеет доказанной ценности с точки зрения профилактики их возникновения/рецидивов. Однако, теоретически, своевременное и полноценное удаление ОК и интраэпителиальных поражений может снизить риск данных заболеваний, включая рак шейки матки. Не доказано, что презервативы могут предохранять от передачи ВПЧ, однако их использование снижает риск развития ОК и рака шейки матки. Наиболее перспективным методом профилактики и лечения ранних стадий заболеваний, вызванных ВПЧ, являются специфические поливалентные (к типам ВПЧ 6, 11, 16 и 18) вакцины, которые в настоящее время находятся в стадии клинических испытаний. Суммируя известную информацию о заболеваниях, вызванных ВПЧ, Центр по Контролю Заболеваний (CDC) США обращает внимание на знание населением следующих ключевых моментов:
- ВПЧ является чрезвычайно распространенным ЗППП
- Редко удается установить источник заражения из-за очень вариабельного инкубационного периода
- Естественное развитие заболеваний, вызванных ВПЧ, чаще доброкачественное, а лечение иногда требует нескольких месяцев. Часто имеют место рецидивы (до 50% случаев).
- ОК чаще всего вызываются типами ВПЧ, которые не приводят к развитию рака шейки матки
- Заразность половых партнеров уменьшается со временем
- Эффективность применения презервативов для защиты от ВПЧ не доказана. Однако использование кондомов больными ВПЧ при новых сексуальных контактах считается обязательным.
- Следует сообщать новым половым партнерам о том, что Вы ранее были инфицированы ВПЧ
Женщинам, особенно сексуально активного возраста, необходимо знать, что основу профилактики рака шейки матки составляют обязательные ежегодные профилактические обследования у гинеколога с выполнением цитологического исследования мазка эпителия шейки матки по Папаниколау, а также при необходимости типирования ВПЧ, кольпоскопии и биопсии шейки матки.
Как правильно выбрать клинику для диагностики и лечения ВПЧ, адекватной профилактики вызываемых им заболеваний?
В учреждении должна быть доступна ПЦР-диагностика, должны быть все необходимые инструменты для качественного забора материалов на исследование (специальные одноразовые щеточки, шпатели), должны быть специальные стандартные инструменты для биопсии шейки матки, должно быть электрохирургическое оборудование для конизации шейки матки. Уролог должен иметь качественный уретроскоп и владеть техникой уретроскопии, а гинеколог, соответственно, должен иметь качественный кольпоскоп и владеть техникой и методикой кольпоскопии в полном объеме. Урологи и гинекологи клиники, специализирующейся на лечении заболеваний, вызванных ВПЧ, должны располагать и владеть одним из методов иссечения и деструкции ОК (электрокоагуляция и эксцизия, лазерная коагуляция или испарение, криодеструкция) в сочетании с методами местного медикаментозного лечения.
При необходимости врачи должны выполнить и хирургическое иссечение пораженной ткани с наложением косметических швов. В идеале выбранное Вами лечебное учреждение должно располагать достаточной административной и компьютерной базой для отслеживания и динамического наблюдения за пациентами высокого риска. Помните, что широкое внедрение в развитых странах запада профилактических цитологических исследований мазков из шейки матки, окрашенных по Папаниколау, а также других компонентов лечебно-профилактической программы при заболеваниях вызванных ВПЧ, позволило снизить заболеваемость раком шейки матки на 75%. ЭТО В ТОМ ЧИСЛЕ ЛЕЖИТ В ОСНОВЕ ИМЕЮЩЕГО МЕСТО В ПОСЛЕДНИЕ ГОДЫ ЗНАЧИТЕЛЬНОГО УВЕЛИЧЕНИЯ (НА 15 — 20 ЛЕТ) СРЕДНЕЙ ПРОДОЛЖИТЕЛЬНОСТИ ЖИЗНИ ЖЕНЩИН В СТРАНАХ ЗАПАДНОЙ ЕВРОПЫ, ЯПОНИИ И США.
В клинике Андрос работает ПОЛНОЦЕННАЯ программа диагностики, лечения и профилактики заболеваний, вызванных ВПЧ. У нас имеется уникальная для России комбинация всего необходимого (специалисты гинекологи, урологи и патоморфологи высокого класса, медицинское оборудование и оснащение, административный персонал и компьютерное обеспечение) для того, чтобы не допустить болезнь, при необходимости вылечить пациента и не позволить ему заболеть вновь, значительно снизить или полностью исключить риск заболеваемости злокачественными опухолями, профилактика половых заболеваний, вызванными ВПЧ.

Врач акушер-гинеколог. Эксперт по патологиям вульвы и шейки матки, ведущий консультирующий врач в Центре патологии шейки матки в Санкт-Петербурге. Стаж 12+ лет. Принимает в Университетской клинике. Стоимость приема 1400 руб.
- Запись опубликована: 14.09.2019
- Reading time: 3 минут чтения
Генитальные бородавки, или кондиломы шейки матки – наросты на поверхности слизистой шейки, причина появления которых – инфицирование вирусом папилломы человека (ВПЧ), передаваемым половым путем. Возбудитель усиливает разрастание клеток, приводя к образованию наростов.
Этот же вирус вызывает другое заболевание шейки матки – дисплазию. Такое состояние считается предраковым и проявляется возникновением на слизистой (эктоцервиксе) светловатых пятен.
Вирусов папилломы человека обнаружено более 170 видов. Среди них есть онкогенные, то есть вызывающие рак.
Поэтому пациентка может не догадываться об имеющемся заболевании, пока не разовьются осложнения или на осмотре не будут выявлены изменения слизистой.
Как выглядят кондиломы на шейке матки
Эти образования бывают двух видов:
- Остроконечные , которые выглядят как выступающие бородавчатые наросты на шейке матки. Могут разрастаться до больших размеров, перекрывая цервикальный канал и вызывая дискомфорт при интимных контактах.
- Плоские, растущие внутрь тканей. Они не выступают за пределы слизистой, поэтому сложнее диагностируются. Такие образования выявляются при осмотре шейки с помощью прибора-кольпоскопа.
Наличие множественных кондилом называется кондиломатозом.
Симптомы кондилом шейки матки
Единичные небольшие кондиломы, как правило, не вызывают боли и других жалоб. Причина бессимптомного протекания болезни кроется в анатомии шейки матки, которая практически не имеет болевых рецепторов. Болезненность указывает на присоединившуюся вторичную (сопутствующую) инфекцию.
При кондиломатозе происходит усиление слизистых выделений. При присоединении бактериального заражения они становятся гнойными с неприятным запахом. Могут появляться контактные кровотечения, вызванные травмированием наростов при интимных контактах.
При перекрытии кондиломами цервикального канала у женщины возникают болезненные менструации, сопровождающиеся схваткообразными болями внизу живота и ухудшением самочувствия.
Чем опасны кондиломы шейки матки
Наросты могут воспаляться, нагнаиваться, разрастаться. Перекрытие ими цервикального канала приводит к бесплодию, вызванному невозможностью сперматозоидов попасть в матку и маточные трубы. Беременность на фоне кондиломатоза протекает с угрозой прерывания, спровоцированной воспалением шейки матки и риском инфицирования плода из-за проникновения болезнетворных микроорганизмов в маточную полость.
Плоские кондиломы, не выступающие над поверхностью слизистой, не менее опасны. Они растут вглубь эпителия, разрушая ткани.
Заболевание провоцирует воспаление шейки матки – цервицит – и проходящего в ней цервикального канала – эндоцервицит. Нарушается барьерная функция слизи, закрывающей проход внутри маточного пространства. Болезнетворные микробы легко проникают внутрь, вызывая воспаление слизистой матки – эндометрит. Микробная инфекция может распространиться выше, приведя к воспалительному процессу в яичниках и маточных трубах – аднекситу. Эти процессы провоцируют бесплодие и нарушение менструальной функции.
Самое опасное осложнение заболевания – перерождение в злокачественную опухоль. Особенно часто такое возникает при инфицировании вирусами высокой онкогенной (раковой) активности. Этот возбудитель обнаруживается практически у всех женщин с диагностированным раком шейки матки.
Диагностика кондилом шейки матки
Бородавчатые наросты обнаруживаются во время обычного гинекологического осмотра. Процедура кольпоскопии, во время которой шейку матки осматривают при помощи прибора-кольпоскопа, дает более детальную кольпоскопическую картину, позволяя обнаружить кондиломы разной формы и размера.
При подозрении на кондиломы проводится расширенная кольпоскопия, при которой шейку матки смазывают различными растворами, делающими патологические очаги лучше видимыми. Процедура выявляет эрозию, полипы, дисплазию, которые зачастую сочетаются с кондиломами шейки матки.
У женщины берутся мазки:
- На раковые, предраковые клетки (мазок по Папаниколау, или PAP-тест), вирус и онкобелок. Современный вариант такого исследования – жидкостная цитология, позволяет одновременно выявить наличие папилломавируса и белка P16ink4a, которые указывают на высокую вероятность ракового перерождения. При плоских и остроконечных кондиломах вирус обнаруживается всегда, поэтому отсутствие ВПЧ в анализах указывает на необходимость проведения дополнительных лабораторных исследований.
- На флору и чувствительность к антибиотикам. Кондиломатоз часто провоцирует развитие бактериальных инфекций, поэтому такое исследование выявит имеющихся возбудителей и поможет назначить эффективную антибактериальную терапию.
Пациентка сдает анализы:
При наличии сопутствующих заболеваний половой сферы или бесплодия рекомендуется прохождение УЗИ малого таза.
Лечение кондилом шейки матки
Даже единичные обнаруженные кондиломы на шейке матки обязательно нужно удалять. Чем раньше это произойдет, тем ниже будет вероятность развития осложнений.
Существует несколько методов удаления:
- Диатермокоагуляция – прижигание с помощью электрического тока. Прекрасно подходит для удаления единичных небольших кондилом шейки матки. Метод нежелательно применять при обширных поражениях у нерожавших женщин – после воздействия тока могут оставаться рубцы, снижающие эластичность тканей и впоследствии увеличивающие риск родовых разрывов.
- Лечение лазером (вапоризация) – в этом случае удаление кондилом проводится с помощью лазерного луча, который их выпаривает, не оставляя следов. Метод удаления может применяться даже у нерожавших женщин, поскольку не оставляет после себя рубцов на шейке матки.
- Радиолечение – применение радиоволн (радионожа) – ещё один безопасный, эффективный и малотравматичный метод, который можно применять для лечения любой категории пациенток.
- Фотодинамическая терапия (ФДТ) – новый метод, при котором кондиломы на шейке матки удаляют при помощи света.
Все эти методы позволяют одновременно убрать эрозии, полипы, кисты и другие патологические образования на слизистой. При сочетании кондилом и глубокой степени дисплазии – предракового состояния – проводится конизация – иссечение конусообразного участка шейки матки с захватом части цервикального канала.
Лечение заболевания сочетается с противовирусной терапией, направленной против папилломавируса. При сопутствующих бактериальных инфекциях назначаются антибиотики. Для большей эффективности лечения показаны общеукрепляющие препараты, витамины, лекарства, усиливающие иммунитет.
Читайте также:

