Какой вирус вызывает панические атаки
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вирус Эпштейна–Барр: причины появления, симптомы, диагностика и способы лечения.
Вирус Эпштейна–Барр может инфицировать различные типы клеток, включая B-клетки иммунной системы (разновидность лейкоцитов – белых кровяных телец) и эпителиальные клетки слизистых оболочек.
ВЭБ является представителем ДНК-содержащих вирусов из семейства Herpesviridae (герпесвирусы), подсемейства гамма-герпесвирусов и рода лимфокриптовирусов. В процессе репликации (самокопирования) вируса экспрессируется свыше 70 различных вирусспецифических белков. В настоящее время выделены группы иммуногенных белков, определение антител к которым дает возможность дифференцировать стадию инфекции (ЕА – ранний антиген, ЕВNА-1 — ядерный антиген, VCA — капсидный антиген, LMP — латентный мембранный белок).
Другой способ заражения – контактно-бытовой (вирус передается через зубные щетки, столовые приборы, полотенца и т.д.). ВЭБ также может распространяться через кровь и сперму.
ВЭБ размножается в В-лимфоцитах и эпителиальных клетках, в связи с чем характерно многообразие клинических проявлений данной патологии. Важной отличительной чертой вируса является то, что он не тормозит и не нарушает размножение В-лимфоцитов, а, наоборот, стимулирует его. В этом заключается особенность возбудителя - он размножается в клетках иммунной системы, заставляя их клонировать свою, вирусную, ДНК.
Хронический воспалительный процесс, вызванный ВЭБ, приводит к структурным и метаболическим нарушениям пораженных тканей, что является причиной возникновения разнообразной соматической патологии.
Классификация вируса Эпштейна-Барр
Единой классификации вирусной инфекции Эпштейна-Барр (ВИЭБ) не существует, к использованию в практической медицине предлагается следующая:
- по времени инфицирования – врожденная и приобретенная;
- по форме заболевания – типичная (инфекционный мононуклеоз) и атипичная: стертая, асимптомная, с поражением внутренних органов;
- по тяжести течения – легкая, средней степени и тяжелая;
- по продолжительности течения – острая, затяжная, хроническая;
- по фазе активности – активная и неактивная;
- смешанная инфекция – чаще всего наблюдается в сочетании с цитомегаловирусом.
- Инфекционный мононуклеоз (железистая лихорадка, болезнь Филатова) – распространенное инфекционное заболевание, основными проявлениями которого является подъем температуры до высоких значений, увеличение лимфатических узлов, воспаление слизистой оболочки глотки, увеличение печени и селезенки. ВЭБ в данном случае проникает через эпителий слизистых оболочек верхних дыхательных путей.
- Лимфогранулематоз (болезнь Ходжкина) и некоторые виды неходжкинских лимфом – группа заболеваний, объединенных злокачественной моноклональной пролиферацией лимфоидных клеток в лимфоузлах, костном мозге, селезенке, печени и желудочно-кишечном тракте.
- Синдром хронической усталости – состояние, характеризующееся длительным чувством усталости, которое не проходит после продолжительного отдыха.
- Синдром Алисы в стране чудес – состояние, клиническим проявлением которого является нарушение ощущения своего тела и отдельных его частей. Человек ощущает себя или части своего тела очень большими или очень маленькими по сравнению с действительностью.
- Гепатит, спровоцированный ВЭБ, часто является осложнением инфекционного мононуклеоза. Появляется слабость, тошнота, желтушность кожи и слизистых, увеличивается печень.
- Герпетическая инфекция в виде генитального или лабиального (на губах) поражения. Также возможен стоматит, вызванный ВЭБ. При активации инфекции появляется чувство жжения и боль, а затем множество маленьких пузырьков.
- Посттрансплантационная лимфопролиферативная болезнь – вторичное злокачественное заболевание, развивающееся после трансплантации гемопоэтических стволовых клеток (метод лечения, применяемый при онкологии, заболеваниях крови и др.), ассоциированное с ВЭБ-инфекцией.
- Рассеянный склероз – хроническое аутоиммунное заболевание, при котором поражается миелиновая оболочка нервных волокон головного и спинного мозга. Характеризуется большим количеством симптомов и зависит от уровня поражения: часто снижается мышечная сила, угасают рефлексы, появляются параличи (обездвиженность) различных локализаций.
- Волосатая лейкоплакия – на слизистой оболочке языка по бокам, на спинке либо на его нижней части появляются белые участки с шероховатой поверхностью. Они безболезненны и не причиняют существенного дискомфорта. Основная опасность заключается в возможности озлокачествления измененных клеток слизистой.
- Назофарингеальная карцинома – злокачественное образование глотки. Среди его симптомов часто встречаются заложенность носа, потеря слуха, частые отиты, появление крови в слюне, кровянистые выделения из носа, увеличение лимфоузлов, головные боли.
- Аутоиммунный тиреоидит – хроническое заболевание щитовидной железы, при котором в организме образуются антитела к тканям щитовидной железы. При данном заболевании возможно появление зоба (увеличение щитовидной железы), развитие симптомов гипотиреоза: отеки, повышенная утомляемость, сонливость, запоры, сухость кожи, выпадение волос.
Лабораторное обследование включает:
-
вирус Эпштейна–Барр, определение ДНК в крови (Epstein Barr virus, DNA);
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вегетососудистая дистония: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Вегетативная нервная система – это та часть нервной системы, которая регулирует работу внутренних органов, желез внутренней и внешней секреции, кровеносных и лимфатических сосудов. Она поддерживает уровень артериального давления, сократительную способность сердца, работу почек, отвечает за температуру тела, регулирует обменные процессы и т.д.
Вегетативная нервная система состоит из симпатического и парасимпатического отделов, чьи функции по большей части противоположны. Так, влияние симпатического отдела вегетативной нервной системы приводит к учащению сердцебиения во время выполнения физических упражнений или эмоционального напряжения. Активация парасимпатического отдела происходит, когда человек отдыхает – понижается давление, пульс становится реже.
По сути, ВСД – не заболевание, а синдром, при котором отсутствует органическая патология конкретного органа или системы, а нарушения носят функциональный характер.
Симптомы вегетососудистой дистонии
За этими жалобами может скрываться ряд серьезных заболеваний (анемия, заболевания щитовидной железы, артериальная гипертензия, ишемическая болезнь сердца, панические атаки, депрессивное или тревожное расстройство, и др.), которые нетрудно пропустить, объясняя симптомы пациента тем, что у него наблюдается расстройство вегетативной нервной системы.
При каких заболеваниях возникает вегетососудистая дистония
Железодефицитная анемия
Железодефицитная анемия (ЖДА) – это заболевание, характеризующееся снижением содержания железа в сыворотке крови, костном мозге и тканях и приводящее к нарушению синтеза гемоглобина и эритроцитов, развитию трофических расстройств.
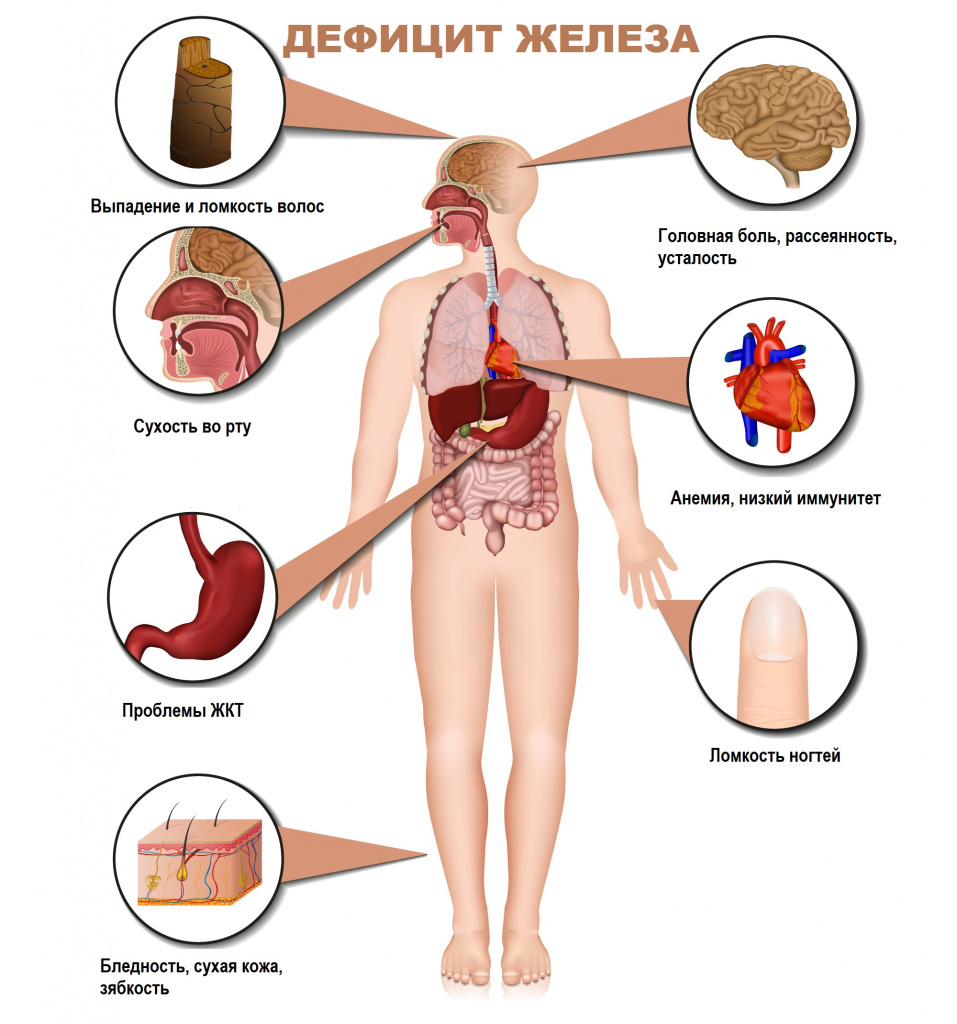
Для латентного железодефицита характерно истощение запасов железа в организме при нормальном уровне гемоглобина крови. Симптомами латентного дефицита или анемии являются слабость, повышенная утомляемость, сниженная работоспособность, бледность кожных покровов, головная боль, учащенное сердцебиение, низкое артериальное давление, сухость кожи, ломкость волос и ногтей, неприятные ощущения в животе.
Дефицит железа при анемии может быть вызван недостатком его поступления в организм, нарушением усвоения или повышенной потерей.
Основные причины ЖДА у женщин: обильные менструальные кровотечения, беременность, роды (особенно повторные) и лактация. Для женщин в постменопаузе и мужчин основная причина – кровотечения в ЖКТ. Дефицит железа может развиться в период интенсивного роста детей, при следовании растительной диете, после резекции желудка или кишечника, а также в результате нарушения всасывания железа у лиц с воспалительными заболеваниями ЖКТ.
Заболевания щитовидной железы
Нарушение выработки гормонов щитовидной железы (ЩЖ) могут приводить к их избытку (гипертиреоз) или недостатку (гипотиреоз) в крови. При гипотиреозе пациент ощущает апатию и сонливость, быструю утомляемость, снижение памяти, испытывает трудности в концентрации внимания, депрессию, зябкость, плохо переносит холод, у него наблюдается интенсивное выпадение волос, ломкость ногтей, отечность, боль в мышцах, повышение массы тела при сниженном аппетите, запоры. При избыточной выработке гормонов пациенты жалуются на учащенное сердцебиение, тремор конечностей, потливость, чувство жара и плохую переносимость жары, плаксивость, суетливость и раздражительность, снижение массы тела при повышенном аппетите, бессонницу.
У одних пациентов преобладает неврологическая симптоматика, у других повышается артериальное давление, у кого-то ведущими симптомами являются желудочно-кишечные расстройства – тошнота, метеоризм, запоры.
Функциональные расстройства нервной системы могут сопутствовать таким психическим расстройствам как панические атаки, тревожные или депрессивные расстройства и пр.
Присутствие у пациентов хотя бы четырех из приведенных ниже симптомов должно навести врача на мысль о возможном паническом расстройстве (а в некоторых случаях достаточно и двух):
- пульсация, сильное сердцебиение, учащенный пульс;
- потливость;
- озноб, тремор, ощущение внутренней дрожи;
- ощущение нехватки воздуха, одышка;
- удушье или затрудненное дыхание;
- боль или дискомфорт в левой половине грудной клетки;
- тошнота или дискомфорт в животе;
- ощущение головокружения, неустойчивость, легкость в голове или предобморочное состояние;
- ощущение деперсонализации и непонимание реальности происходящего;
- страх сойти с ума или совершить неконтролируемый поступок;
- страх смерти;
- ощущение онемения или покалывания (парестезии) в конечностях;
- ощущение прохождения по телу волн жара или холода.
Тревога при панической атаке может быть как выраженной, так и едва ощутимой – в этом случае на первый план выходят вегетативные симптомы. Продолжительность приступа составляет 15-30 минут.
Паническое расстройство характеризуется повторным возникновением панических атак, оно не обусловлено действием каких-либо веществ или соматическим заболеванием (нарушением ритма сердца, тиреотоксикозом, гипертоническим кризом), для него характерна постоянная озабоченность человека по поводу повторения атак. Обычно первая атака производит на пациента тягостное впечатление, приводит к постоянной тревоге и ожиданию повторов. Чем катастрофичнее человек оценивает первый эпизод (к примеру, считает, что у него развивается инфаркт или инсульт), тем тяжелее протекает паническое расстройство и тем быстрее могут присоединиться сопутствующие заболевания (депрессия, агорафобия, алкоголизм и др.).
Генерализованное тревожное расстройство
ГТР может иметь хроническое течение с периодами обострений и ремиссий. Тревожное состояние при ГТР длится минимум 6 месяцев, не поддается сознательному контролю (пациент не в состоянии подавить тревогу усилием воли или рациональными убеждениями), а интенсивность переживаний несоразмерна с реальностью жизненных обстоятельств.
Основной симптом генерализованного тревожного расстройства – диффузная тревога, не связанная с конкретными ситуациями, то есть пациент постоянно напряжен в ожидании чего-то плохого, беспокоен, озабочен по разным причинам.
Другими симптомами являются раздражительность, повышенная бдительность, больному трудно сосредоточиться, он чувствителен к шуму. Заболеванию свойственно мышечное напряжение, которое сопровождается тремором конечностей, неспособностью расслабиться, повышенным мышечным тонусом, головной болью, ноющими мышечными болями.
При генерализованном тревожном расстройстве очень распространены симптомы, связанные с повышенной активностью вегетативной нервной системы: сухость во рту, трудности при проглатывании пищи и воды, дискомфорт в животе, метеоризм, диарея, тошнота. Пациенты жалуются, что им тяжело делать вдох, ощущают дискомфорт в области сердца, перебои в его работе, пульсацию шейных сосудов. Кроме того, описаны случай нарушения эрекции, снижения либидо, задержки менструации, учащенного мочеиспускания.
Депрессивное расстройство
Депрессия – одно из самых распространенных расстройств психики. Эпизоды депрессии характеризуются ежедневным плохим настроением и длятся не менее 2 недель. У пациента наблюдается снижение интереса к работе, семье, повышенная утомляемость. Человеку в депрессивном эпизоде трудно сосредоточиться, у него занижена самооценка, он пессимистичен, у него нарушаются аппетит и сон.
Депрессия может проходить в так называемой скрытой форме, когда на первый план выходит не сниженное настроение, а ощущение физического нездоровья.
Диагностика при вегетососудистой дистонии
При подозрении на нарушения обмена железа в организме необходимо провести следующие обследования:
-
общий анализ крови с определением гематокрита, уровня эритроцитов в крови, исследование уровня ретикулоцитов в крови с определением среднего содержания и средней концентрации гемоглобина в эритроцитах, определение размеров эритроцитов;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Что такое панические атаки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Серегина Д.А., психотерапевта со стажем в 11 лет.
Над статьей доктора Серегина Д.А. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Панические атаки — это внезапные эпизоды интенсивного страха, сопровождающиеся сердцебиением, потливостью, дрожью, одышкой, онемением или ощущением, что должно произойти нечто ужасное.
Как правило, симптомы максимально проявляют себя в течение нескольких минут, в среднем — до получаса, но могут занимать и от нескольких секунд до часа. Физической опасности панические атаки не представляют.
Краткое содержание статьи — в видео:
Теории возникновения панических атак
К популярным теориям и гипотезам развития заболевания относятся:
- Катехоламиновая теория — основана на том, что приступы паники связаны с повышенным уровнем катехоламинов, а именно адреналина. Он действует как стимулятор, из-за которого сужаются стенки сосудов, учащается пульс и стимулируется нервная система.
- Генетическая гипотеза — у людей, чьи родственники сталкивались с паническими атаками, риск развития этого расстройства составил 10 % по сравнению с 2,1 % у людей из контрольной группы [13] .
- Психоаналитическая теория — основывается на предположении, что к тревоге и паническим атакам приводит конфликт человека с самим собой, со своими потребностями.
- Поведенческая теория — предполагается, что первоначально паническая атака вызывается внешними причинами. Например, учащённое сердцебиение спровоцировано опасной для жизни ситуацией. Впоследствии реакция закрепляется и возникает тогда, когда угрозы уже нет.
- Когнитивная теория — её сторонники считают, что к тревоге и стрессу приводит неправильное объяснение своего состояния. Например, частое сердцебиение воспринимается как угроза для жизни. Такие люди обладают повышенной чувствительностью и склонны преувеличивать свои ощущения. Фиксация ошибочных суждений приводит в дальнейшем к развитию панических атак [14] .
Вероятно, развитие панических атак связано с сочетанием вышеперечисленных факторов.
Факторы риска
Причинами возникновения панических атак могут стать:
- психические заболевания — паническое, социальное тревожное и посттравматическое расстройство;
- социальные причины, приводящие к появлению тревожных переживаний, например потеря работы;
- злоупотребление наркотиками и алкоголем — наиболее распространенный побочный эффект курения марихуаны, отмечается в 20-30% случаев [1] ;
- прекращение употребления или выраженное снижение дозы вещества — синдром отмены антидепрессантов);
- соматические заболевания — прежде всего бронхиальная астма и тиреотоксикоз, однако другие болезни также могут вызывать у пациента тревожные переживания и стать причиной панических атак.
Среди факторов риска можно также назвать курение и психологический стресс. [2]
Основным отличием панического расстройства от других типов тревожных расстройств является его внезапный и неспровоцированный характер. [3] Панические атаки, испытываемые людьми с паническим расстройством, также могут быть связаны или усилены определенными местами или ситуациями, что затрудняет повседневную жизнь. У человека развиваются иррациональные страхи (фобии), и в результате формируется устойчивый сценарий избегания подобных ситуаций. В конце концов, картина избегания и уровень беспокойства о новом приступе может дойти до того уровня, когда люди не могут двигаться или даже выходить из дома. При неоднократном повторении панических атак возникает сильное беспокойство о том, что это состояние повторится. [4]
Краткосрочными причинами запуска панической атаки является потеря близкого человека, в том числе эмоциональная привязанность к романтическому партнеру, кризисы или значительные перемены в жизни. Связывание определенных ситуаций с паническими атаками может создать когнитивную или поведенческую предрасположенность к подобным состояниям. [5]
Панические атаки обычно начинаются рано, хотя могут появляться в любом возрасте. [6] У подростков это может быть частично связано с пубертатным периодом. Чаще всего панические атаки встречаются у женщин и людей с уровнем интеллекта выше среднего. [7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы панических атак
Как начинается приступ панической атаки
Паническая атака возникает внезапно. К первым признакам относятся психические симптомы: беспокойство, чувство надвигающейся опасности, страх потери контроля и смерти. Учащается сердцебиение. Симптомы достигают пика за нескольких минут.
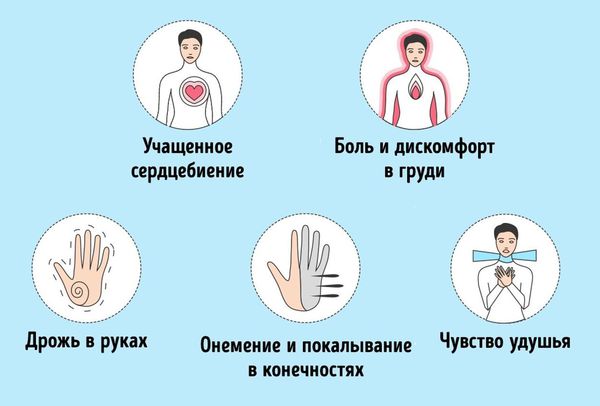
Физические симптомы
Будучи реакцией симпатической нервной системы, паническая атака проявляется дрожью, одышкой, тахикардией, болью в груди (или чувством стеснения в грудной клетке), ознобом или жаром, жжением (особенно в области лица или шеи), потливостью, тошнотой, головокружением, бледностью, гипервентиляцией, парестезиями (ощущениями покалывания), удушьем, трудностями перемещения и дереализацией. Эти физические симптомы вызывают тревогу у людей, которые склонны к паническим атакам. Из-за этого нарастает беспокойство и формируется цикл обратной связи. [9] Панические атаки часто характеризуются слабостью или онемением по всему телу, потерей контроля над телом. [8]
Часто причиной возникновения одышки и боли в груди являются преобладающие симптомы, которые во время панической атаки могут быть неверно интерпретированы как сердечный приступ и повод обратиться за неотложной помощью.
Что усиливает симптомы панической атаки
Проявления панических атак усиливаются при повышенном эмоциональном и физическом напряжении, перегревании, недостатке сна, приёме каннабиноидов, психостимуляторов, кофе и алкоголя.
Что ослабляет симптомы панической атаки
Панические атаки возникают реже и их проявления слабее при продолжительном отдыхе и отсутствии негативных эмоциональных переживаний.
Патогенез панических атак
При панической атаке часто возникает внезапное ощущение страха. Это приводит к высвобождению адреналина, который вызывает ответную реакцию, когда организм готовится к напряженной физической активности.
Происходит увеличение частоты сердечных сокращений (тахикардия), гипервентиляция, проявляющиеся одышкой и потоотделением.
Гипервентиляция приводит к снижению уровня углекислого газа в легких, а затем в крови. Это приводит к сдвигу в рН крови (респираторный алкалоз, или гипокапния), вызывая компенсаторный метаболический ацидоз, активирующий механизмы хемосорбции, которые переводят этот сдвиг рН в автономные и респираторные реакции. Человек сам может упускать из виду гипервентиляцию, обращая внимание на соматические симптомы.
Более того, эта гипокапния и высвобождение адреналина во время панической атаки вызывают вазоконстрикцию, приводящую к немного меньшему притоку крови к головному мозгу, что вызывает головокружение. Паническая атака может привести к повышению уровня глюкозы в крови.
Нейровизуализация предполагает повышенную активность в областях миндалины, таламуса, гипоталамуса, парабрахиального ядра и Locus coeruleus. В частности, предполагается, что важную роль играет миндалина. Сочетание высокого возбуждения в миндалине и стволе мозга, наряду с уменьшением кровотока и сахара в крови, может привести к резко уменьшенной активности в области префронтальной коры головного мозга.
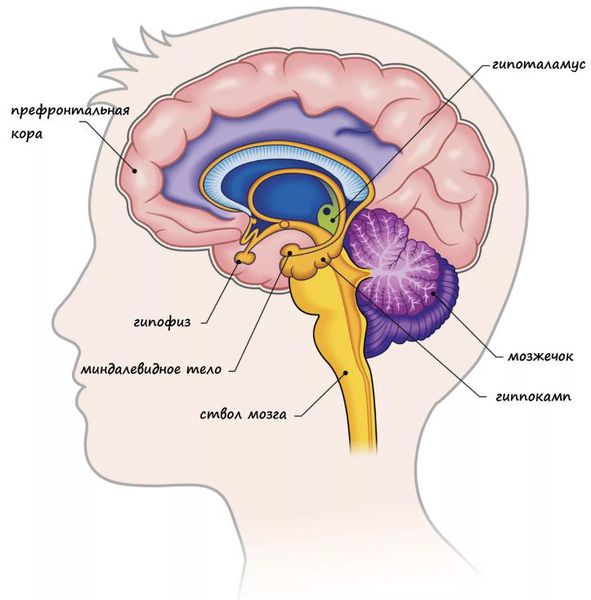
Нейроанатомия панического расстройства в значительной степени совпадает с таковой большинства тревожных расстройств. Нейропсихологические, нейрохирургические и нейровизуальные исследования определяют роль амигдалы, гиппокампа и латеральной префронтальной коры в возникновении панической атаки. Во время острых приступов паники большинство исследований обнаруживает повышенный кровоток или обмен веществ.
Гиперактивность гиппокампа наблюдалась во время отдыха и просмотра эмоционально заряженных изображений, что, как предполагалось, связано с искажением памяти в сторону тревожных воспоминаний.
Некоторые исследователи панического расстройства предполагают, что его причиной является химический дисбаланс в лимбической системе и одно из его регуляторных химических веществ ГАМК-А. Сокращенное производство ГАМК-А отправляет ложную информацию в миндалину, которая регулирует механизм ответа на стресс и, в свою очередь, вызывает физиологические симптомы, которые приводят к расстройству.
Классификация и стадии развития панических атак
Поскольку панические атаки являются ключом к диагнозу панического расстройства, они четко определены и довольно специфичны.
Панические атаки классифицированы на три категории:
- ситуационно привязанные/связанные;
- ситуационно предрасположенные;
- неожиданные/несвязанные.
Можно упростить в две очень четкие категории:
- ожидаемые;
- неожиданные панические атаки.
Ожидаемые приступы панической атаки — это те, которые связаны с определенным страхом (например, с полетом). Неожиданные приступы паники не имеют видимого триггера или могут появляться неожиданно.
Атипичные атаки
К атипичным формам некоторые авторы относят панические атаки без выраженного тревожного компонента с псевдомигренозными и псевдовестибулярными проявлениями. В таких случаях на первый план выступают приступы головной боли, головокружения или их сочетание. Органические неврологические заболевания при этом отсутствуют.
Осложнения панических атак
Панические атаки провоцируют 2 вида последствий.
Диагностика панических атак
Когда следует обратиться к врачу
Приступы панических атак не угрожают жизни, но ухудшают её качество: человек не может нормально жить и работать. Обратиться к доктору следует при появлении таких симптомов, как страх смерти, усиленное сердцебиение, затруднённое дыхание и одышка.
Диагностические критерии требуют неожиданных, повторяющихся эпизодов панических атак, по крайней мере, через месяц после значительного и связанного с этим изменения в поведении человека, постоянной озабоченности по поводу эпизода новой атаки.
Критерии диагностики МКБ-10: существенной особенностью являются повторяющиеся приступы тяжелой тревоги (паники), которые не ограничиваются какой-либо конкретной ситуацией или набором обстоятельств и поэтому непредсказуемы.
Основными симптомами являются:
- внезапное начало;
- сердцебиение;
- боль в груди;
- удушье;
- головокружение;
- чувства нереальности (деперсонализация или дереализация);
- страх смерти, потерять контроль или сойти с ума.
Паническое расстройство не следует указывать в качестве основного диагноза, если у человека есть депрессивное расстройство во время начала атак; в этих обстоятельствах панические атаки, вероятно, вторичны для депрессии. Также для диагностики используют шкалу серьезности панических расстройств (PDSS), которая представляет собой анкету для измерения тяжести панического расстройства.
Важно отметить, что диагноз панического расстройства должен исключать другие потенциальные причины панических атак. Эти атаки не должны быть связаны с непосредственным физиологическим воздействием вещества (например, употреблением наркотиков или лекарств) или общим состоянием здоровья, социальной фобией или другими видами фобий, обсессивно-компульсивным расстройством, посттравматическим стрессовым расстройством или тревожным расстройством.
Лечение панических атак
Первая помощь при панической атаке
Паническую атаку можно перепутать с другим заболеванием, например гипогликемией или инфарктом миокарда. Поэтому лучше не рисковать и вызвать скорую помощь. При ранее установленном диагнозе пациента желательно увести из помещения или открытого пространства, где у него возникла паническая атака, в другое место.
Когнитивно-поведенческая психотерапия
Кроме того, при лечении панических расстройств может помочь медитация, коррекция диеты (исключение продуктов, содержащих кофеин, так как он может вызывать или усугублять панику), а также аэробные упражнения, такие как бег. Имеются данные, свидетельствующие о том, что при этом происходит высвобождение эндорфинов и последующее снижение кортизола (гормона стресса).
При лечении панических атак применяют разнообразные психотерапевтические подходы и техники, в том числе:
- психоанализ;
- классический и эриксоновский гипноз;
- семейную психотерапию;
- гештальт-терапию;
- игровую терапию;
- переключение внимания, "заземление" (отслеживанием и описание своих ощущений);
- контроль дыхания и расслабление мышц.
Конкретный метод подбирается врачом индивидуально, исходя факторов, провоцирующих приступы тревоги.
Медикаментозное лечение панических атак
Паническое расстройство можно эффективно лечить с помощью различных вмешательств, включая психологическую терапию и медикаментозное лечение. [8]
Избавление от лишних стимуляторов
Пациентам с приступами панических атак следует скорректировать диету — исключить продукты, содержащие кофеин, так как он может вызывать или усугублять панику.
Прогноз. Профилактика
При панических атаках следует обратиться к врачу-психотерапевту или психиатру, установить причину и подобрать психотерапевтическое и медикаментозное лечение. В этом случае прогноз благоприятный.
Как избежать повторения приступа панической атаки
Для профилактики панических атак необходимо укреплять способности организма в борьбе со стрессом:
- избавляться от депрессий, неврозов, стрессов;
- развивать стрессоустойчивость;
- вести правильный образ жизни;
- лечить соматические заболевания;
- следить за приемом медикаментов (седативных, антидепрессантов, гормональных).
Следует поддерживать в норме душевное здоровье, так как приступы паники провоцируются хроническим эмоциональным стрессом, тревожностью и депрессивным состоянием.
А вот 49-летней Светлане, попавшей в больницу из-за двустороннего воспаления легких, пришлось столкнуться с другими последствиями. В течение трех месяцев после выписки ее мучили бессонница и тревожность, а в короткие промежутки, когда удавалось заснуть, — кошмары. В итоге женщине пришлось обратиться к психиатру за помощью.

Фото © Pixabay
Специалисты обратили внимание на такие последствия уже после первой волны пандемии. На сегодняшний день, по данным исследователей, более трети переболевших коронавирусом сталкиваются в той или иной степени с негативными последствиями для психики. Диапазон расстройств очень широкий: от апатии до затяжных депрессий, панических атак и проблем с памятью. Медики обнаружили и зависимость: чем тяжелее проходила болезнь, тем серьезнее были психологические последствия.
Психиатры обращают внимание на то, что проблема психического здоровья в связи с COVID-19 гораздо шире, чем просто влияние вируса на организм человека. Можно сказать, что его воздействие на человеческую психику начинается гораздо раньше, чем он попадает в организм.
Тревожные ожидания
Уже в первую волну пандемии в 2020 году психиатры обратили внимание на изменение психического здоровья населения. Локдауны, другие коронавирусные ограничения, удаленная работа, постоянное нахождение человека дома — все это уже провоцировало негативные психологические эффекты. Добавьте к этому тревожные ожидания — страх заболеть в тяжелой форме, боязнь за близких, возможность потерять работу — и вот он, набор, который ложится тяжелым грузом на психику человека.
При этом некоторые исследователи заговорили о росте суицидальных и депрессивных настроений среди вполне здоровых граждан в разных странах мира. Более того, стали появляться данные об участившихся случаях семейного насилия и разводов.

Фото © Pixabay
Когда человек заболевает, его тревожные ожидания усиливаются. Пациент начинает с опасением следить за своим состоянием, симптомами, температурой, дыханием. Никому не хочется оказаться в больнице, где действует строгий карантин. Еще больше страхов вызывает возможность развития тяжелых осложнений, применения аппаратов ИВЛ и других процедур. Сейчас врачи уже знают, что наиболее тяжелые психологические последствия возникают как раз у больных, прошедших через искусственную вентиляцию легких.
Как действует вирус?
Но причины постковидных психических расстройств — не только в страхах за свою жизнь. Здесь начинают играть роль и собственно факторы болезни. Недостаток кислорода в организме приводит в том числе и к плохому снабжению им мозга. Такой эффект может привести к самым разным последствиям для нервной системы.
По данным исследования итальянских медиков, опубликованного в журнале Brain, Behavior and Immunity, те или иные психические проблемы испытывали 55% переболевших ковидом пациентов. Ученые, опросившие 402 человека, связывают их с гормональными нарушениями, которые провоцирует иммунная система, сопротивляющаяся вирусу. Еще одна причина негативных психических последствий — сильный стресс, который переживает организм больного.
Последующее изучение психики пациентов, перенесших COVID-19, скорректировало данные итальянских специалистов. Так, группа исследователей из США и Великобритании получила менее пессимистические результаты. После масштабного изучения историй болезни более 230 тысяч человек ученые заявили, что всего 34% перенесших ковид в течение шести месяцев жаловались на тревожность и расстройство личности.
Ковид как травма
Специалисты Национального медицинского исследовательского центра им. В. М. Бехтерева считают, что после COVID-19 у пациентов отмечаются симптомы, характерные для так называемого посттравматического стрессового расстройства (ПТСР).
ПТСР хорошо известно психиатрам — это расстройство может возникать после любого травмирующего психику индивида события. И ковид вполне может стать одним из них.

Фото © Pixabay
Еще один фактор — это побочные действия лекарств, которые применяются при лечении COVID-19. Например, в современной антиковидной терапии широко используются глюкокортикостероиды (ГКС). Их нередко назначают высокими дозами и на достаточно длительный срок. Но при этом ГКС могут вызывать галлюцинации, бредовые состояния, депрессии и даже маниакально-депрессивные состояния и паранойю. К негативному воздействию на психику приводит и прием других лекарств, применяемых при лечении ковида, например, некоторые антивирусные препараты.
Постковидный синдром?
Так, еще в 2020 году в авторитетном медицинском журнале The Lancet появилась статья, в которой анализировались 72 исследования последствий эпидемий — предшественников COVID-19 — вирусов SARS-1 м MERS. Психические расстройства у переболевших этими инфекциями оказались идентичными: спутанность сознания, подавленное настроение, тревожность, нарушение памяти, бессонница и даже делирий. Таким образом, можно сделать предварительный вывод: вирус COVID-19 не обязательно обладает какими-то уникальными свойствами, поражающими психику.
Фото © Pixabay
Не нужно пытаться вырваться из постковидного синдрома резко. Скорее всего, это не получится, а организм, и без того обессиленный болезнью, получит дополнительный стресс.
Поэтому врачи не рекомендуют сильные эмоциональные встряски и большие физические нагрузки. Также вряд ли помогут стимуляторы, включая алкоголь.

Фото © Pixabay
Читайте также:

