Кандидоз гарднереллез генитальный герпес трихомониаз
Обновлено: 23.04.2024
Причины возникновения
ЗППП – частое явление среди сексуально активного населения, особенно практикующего беспорядочные половые связи. Развитие заболевания происходит из-за попадания в организм патогенных микроорганизмов:
- бактериальных агентов;
- дрожжеподобных грибков;
- вирусов;
- простейших организмов.
Они передаются половым путем от зараженного партнера, причем независимо от того, какой половой контакт практикуется – оральный, анальный или вагинальный. Лучший способ уберечь себя – использовать презерватив.
Некоторые микроорганизмы являются условно-патогенными, т.е. обитают в организме человека постоянно. Они провоцируют развитие заболевания при наступлении благоприятных условий, например, при снижении иммунитета.
Иногда инфицирование происходит контактно-бытовым путем – через предметы личной гигиены, постельное белье, ободок унитаза, нестерилизованный инструментарий, при посещении общественных мест и т.д. Также возможно заражение вертикальным путем (от матери к плоду) и гематогенным (через кровь), что преимущественно связано с наркоманией.
Сифилис
Сифилис характеризуется стадийным течением и поражением всех систем организма. Инкубационный период – обычно месяц, но иногда сокращается до 9 дней или удлиняется до полугода.
Первичная форма (6-8 недель):
- образование твердого шанкра на кожном покрове и слизистых оболочках: чаще всего в зоне гениталий, реже – на молочных железах, бедрах, животе, лице;
- увеличение лимфоузлов в пораженной области;
- у женщин – густые и зловонные выделения, зуд во влагалище;
- общее недомогание организма: повышенная температура, лихорадка, боли в костях и суставах.
При отсутствии лечения симптоматика может исчезнуть. Это не говорит о выздоровлении, а сигнализирует о переходе заболевания на новую стадию.

Сифилитическая сыпь
Наблюдаются и другие симптомы:
- проблемы с волосами (истончение, сечение, выпадение);
- потеря веса;
- головные боли;
- плохой аппетит;
- тошнота и рвота;
- повышенная температура.
В случае отсутствия лечения вновь временно наступает скрытый период.
Третичная форма (10-20 лет) – внутренние органы и центральная нервная система необратимо поражаются. Главный признак – образование специфических инфильтративных бугорков на тканях и слизистых внутренних органов – гумм. Они вызывают вырождение пораженных тканей.
Возникают когнитивные расстройства, схожие с осложнениями деменции. Прежде всего это слабоумие и нарушение психической деятельности. Ухудшается зрение, память, внимание, координация движений, речь, слух. Поражение сосудистой и костной систем проявляется сифилитическим менингитом, гидроцефалией, прогрессивным параличом. Происходит деформация и нарушение работы внутренних органов: печени, почек, легких, сердца.
Гонорея
Гонорея характеризуется поражением слизистых оболочек мочеполового тракта, иногда – прямой кишки, ротоглотки, глаз. Инкубационный период у женщин составляет в среднем до 10 суток, у мужчин – до 5.
Свежая гонорея (до 2 месяцев с момента заражения) у женщин имеет симптомы:
- влагалищные выделения гнойного или серозно-гнойного характера;
- зуд, гиперемия, отек слизистых оболочек, образование на них язв;
- учащенные позывы в туалет, боль и жжение при мочеиспускании;
- кровянистые выделения вне менструации;
- боль внизу живота.
Часто клиническая картина слабовыраженная или вовсе отсутствует, из-за чего женщины обращаются к врачу несвоевременно. В запущенных случаях воспалительный процесс способен затронуть матку, фаллопиевы трубы, яичники, брюшину. Возможны общая интоксикация организма, повышенная температура, нарушенный менструальный цикл, диарея, тошнота, рвота.
Клиническая симптоматика у мужчин схожая с женской. На поздних стадиях заболевания поражаются простата, семенные пузырьки и т.д. Могут возникать жалобы на повышенную температуру, озноб, болезненную дефекацию.
При хронической гонорее (более 2 месяцев с момента заражения) в малом тазу развиваются спаечные процессы, у мужчин снижается либидо, у женщин нарушается менструальный цикл и репродуктивная функция.
Трихомониаз
Трихомониаз характеризуется поражением урогенитального тракта, реже – предстательной железы у мужчин. Инкубационный период составляет в среднем от 3 до 30 дней.

Трихомонада
Свежий трихомониаз у женщин имеет следующие признаки:
- обильные пенистые и зловонные выделения, имеющие желтый, зеленый или серый цвет;
- гиперемия, отек, зуд, жжение слизистой влагалища и вокруг половых губ;
- тянущая боль внизу живота;
- боль и дискомфорт во время интимной близости;
- нарушение мочеиспускания (учащенное, болезненное, недержание и т.д.).
У мужчин трихомониаз часто протекает в скрытой форме. При обострении клиническая картина аналогичная женской.
На интенсивность проявлений значительно влияет курение, употребление алкоголя, неправильное питание, прием антибиотиков, обострение других хронических заболеваний. У женщин симптомы усиливаются перед менструацией.
При отсутствии лечения заболевание переходит в хроническую форму или трихомонадоносительство. Хронический трихомониаз протекает длительно со слабовыраженной симптоматикой. В случае трихомонадоносительства внешних признаков не наблюдается, возбудитель выявляется лабораторно. Это условное деление, поскольку трихомониаз способен переходить из одной формы в другую.
Хламидиоз
Хламидиоз характеризуется поражением мочеполовой, дыхательной, сердечно-сосудистой, опорно-двигательной систем, органов зрения. Инкубационный период составляет 2-30 дней.
Первые признаки заболевания у женщин:
- слизистые или гнойно-слизистые влагалищные выделения, имеющие желтый цвет и зловонный запах;
- зуд и жжение;
- боль внизу живота;
- интоксикация организма.
У мужчин хламидиоз проявляется:
- слизисто-гнойными или водянистыми выделениями из уретры;
- зудом и жжением при опорожнении мочевого пузыря;
- отечностью и покраснением наружного отверстия мочеиспускательного канала;
- болью в пояснице и паху;
- ухудшением общего состояния.
У детей воспалительный процесс обычно затрагивает глаза, уши, дыхательную систему. Крайне опасен хламидиоз новорожденных.
Микоплазмоз
Микоплазмоз характеризуется большим полиморфизмом и отличается разнообразной локализацией. Инкубационный период составляет от 2 недель до нескольких месяцев.
Клиническая картина схожа у обоих полов:
- боль, рези, жжение при мочеиспускании;
- гиперемия и отек наружного отверстия уретры;
- учащенное мочеиспускание;
- раздражение и покраснение слизистой влагалища у женщин;
- стекловидные выделения или белесые с затхлым запахом;
- боль во время полового акта (у мужчин усиливается при эякуляции)
- общая интоксикация организма;
- боль внизу живота, в пояснице.
Перечень симптомов может сокращаться или дополняться в зависимости от локализации возбудителя. По мере прогрессирования инфекции происходит поражение других внутренних органов.
Уреаплазмоз
Уреаплазмоз чаще диагностируется у женщин, так как для мужчин острая симптоматика не характерна. Инкубационный период составляет от 7 до 20 дней.
Симптомы заболевания у женщин:
- атипичные по количеству, консистенции, цвету и запаху влагалищные выделения;
- жжение и боль при опорожнении мочевого пузыря, учащенные позывы;
- боль внизу живота;
- нарушенный менструальный цикл.
У мужчин уреаплазмоз проявляется:
- мутными или слизистыми выделениями из мочеиспускательного канала;
- болью и жжением при мочеиспускании;
- зудом по ходу уретры;
- нарушением эрекции.
Зачастую клиническая картина размыта, особенно на начальной стадии развития уреаплазмоза. При отсутствии лечения воспалительный процесс затрагивает мочевой пузырь, простату, почки, семенные пузырьки и т.д.
Гарднереллез
Гарднереллез – нарушение микрофлоры влагалища. У мужчин развивается очень редко: наличие возбудителя в организме обычно никак не проявляется, лишь иногда вызывает вялотекущий воспалительный процесс со стертой симптоматикой. Инкубационный период составляет 7-20 дней.
Характерные признаки гарднереллеза:
Другие симптомы могут быть обусловлены развитием осложнений гарднереллеза.
Кандидоз
Кандидоз (молочница) отличается поражением кожи и слизистых оболочек, реже внутренних органов. Инкубационный период – 1-8 дней.

Кандидоз
Клиническая картина зависит от локализации патологического процесса. Это может быть кожа и ее придатки, ротовая полость, органы мочеполовой системы, внутренние органы. Основной признак – белый налет на пораженной зоне.
Урогенитальный кандидоз у женщин проявляется:
- зудом и жжением наружных половых органов;
- белыми творожистыми влагалищными выделениями;
- болью во время полового акта.
Признаки заболевания у мужчин:
- зуд, болезненность, отек и покраснение в области головки полового члена;
- боль во время секса и мочеиспускания;
- бело-сероватый налет на пенисе.
Спустя 2 месяца от момента заражения кандидоз переходит в хроническую форму. На слизистых оболочках наблюдается развитие очагов сухости, гиперпигментации, инфильтрации, атрофии тканей.
Генитальный герпес
Половой герпес занимает второе место по частоте развития среди ЗППП. Инкубационный период – от 2 до 26 дней.
Главный признак заболевания – высыпания в области половых органов.
- у мужчин – крайняя плоть и головка полового члена, слизистая уретры, венечная бороздка, область вокруг ануса, верхняя часть внутренней стороны бедер, мошонка;
- у женщин – промежность, половые губы, внутренняя сторона бедер, влагалище, матка, слизистая уретры и шейки матки, область вокруг ануса.
Пузырьки небольшие, сгруппированные и склонны к слиянию. Через 2-4 дня жидкость в них мутнеет, полость разрывается, образуются болезненные эрозивно-язвенные элементы. Со временем они подсыхают и покрываются коркой. Заживление происходит в течение двух недель.
К симптомам герпеса нередко добавляется повышенная температура, слабость, недомогание, головная и мышечная боль, учащенное и болезненное мочеиспускание, увеличенные паховые лимфоузлы.
Вирус папилломы человека (ВПЧ)
Вирус, попав в организм человека, может долгое время находиться в режиме ожидания благоприятных условий. Активируясь, он провоцирует развитие доброкачественных образований – бородавок, папиллом и кондилом. Они могут возникнуть на любом участке тела, иметь разную форму, цвет и размер.
- наросты на коже и слизистых (зачастую в зоне половых органов);
- покраснения и кожный зуд пораженной области;
- боль и дискомфорт при интимной близости.
Вирус имеет более 100 штаммов. Некоторые из них онкогенные. Так, ВПЧ иногда провоцирует развитие рака влагалища и вульвы, у мужчин – рака полового члена.
Цитомегаловирус (ЦМВ)
ЦМВ входит в семейство герпесвирусов. Отличается от собратьев он тем, что распространяется по всему организму и затрагивает внутренние органы – почки, сердце, печень.
Проявляется заболевание, как упорная простуда, а именно:
- слабостью;
- ознобом;
- недомоганием;
- головными и суставными болями;
- насморком;
- увеличением и воспалением слюнных желез;
- обильным слюноотделением;
- появлением сыпи на коже.
Часто ЦМВ протекает бессимптомно или малосимптомно. Особую опасность патология представляет при беременности. Она может стать причиной выкидыша, мертворождения или вызвать тяжелые врожденные уродства у ребенка.
ВИЧ характеризуется нарушением работы иммунной системы. Из-за угнетения защитных свойств организма развиваются вторичные инфекции и злокачественные образования. Заболевание протекает в 5 стадий, последняя из которых – СПИД.

Строение вируса ВИЧ
Первые признаки ВИЧ:
- беспричинная потеря веса;
- частые простудные заболевания;
- хроническая диарея;
- затрудненное дыхание, одышка, постоянный кашель;
- боль в грудной клетке;
- частные головные боли;
- когнитивные расстройства;
- депрессивные состояния;
- воспаление лимфоузлов;
- усиление потоотделения и чувство жара;
- ухудшение зрения;
- кожная сыпь, грибковая инфекция, не поддающаяся лечению и т.д.
Варианты течения заболевания многообразны. Оно может длиться несколько месяцев или растянуться до 20 лет.
Гепатит
Гепатит – это воспаление печени, сопровождающееся поражением ее ткани. Скрытое течение заболевания или отсутствие лечения заканчивается переходом в хроническую форму. Исход в этом случае неблагоприятный – цирроз и рак печени.
Наиболее типичные симптомы гепатита:
- вялость, слабость и ухудшение общего состояния;
- желтуха;
- беспричинная потеря веса;
- отсутствие аппетита;
- повышенная температура;
- сыпь и зуд;
- тяжесть и боль в правом подреберье, отдающая под правую лопатку;
- сухость и чувство горечи во рту;
- отрыжка;
- тошнота и рвота;
- боль в суставах;
- темная моча и обесцвеченный кал.
Клиническая картина может варьироваться в зависимости от типа заболевания.
Венерическая лимфогранулема
Это заболевание характеризуется гнойно-воспалительным поражением лимфатических узлов и мягких тканей урогенитальной области. Инкубационный период – от 2 дней до 2 месяцев. Развивается заболевание стадийно.
Первая фаза (2-3 недели):
- появление эрозивно-язвенных элементов. Локализация у мужчин – головка полового члена, пах, уретра;
- у женщин – вульва, влагалище, шейка матки. После орального или анального секса очаги обычно распространяются на губы, язык, прямую кишку, пальцы;
- частичное увеличение лимфоузлов.
Вторая фаза (1-2 года):
- уплотнение и сращивание между собой регионарных лимфоузлов, их болезненность;
- образование плотного бугристого конгломерата до 6-8 см в диаметре;
- вскрытие нагноений.
Третья фаза характеризуется тяжелыми деструктивными нарушениями регионарных лимфоузлах, печени и селезенке. В области малого таза могут возникать свищи.
Венерическая лимфогранулема не считается распространенным заболеванием. Обычно встречается у людей 20-30 лет.
Диагностика
Преимущественно ЗППП имеют довольно похожую клиническую картину, поэтому диагностика лишь по анамнезу и внешним проявлениям невозможна.
Диагноз ставится на основе результатов целого ряда анализов:
- анализ крови на микрофлору;
- бактериологический посев;
- иммунологический анализ крови;
- ПИФ-метод;
- ПЦР-исследование.
План диагностики составляется в зависимости от симптомов.
В зависимости от подозреваемого заболевания для анализов требуется разный диагностический материал:
Вероятность сочетания сразу нескольких ЗППП достаточно большая, поэтому одному пациенту может назначаться полный список анализов.
Лечение
Главное в лечении ЗППП – его своевременность. Это не только увеличит шансы на успешное выздоровление, но и обезопасит от развития осложнений. Важно и то, что терапия должна происходить у обоих партнеров одновременно.
Тактика лечения подбирается индивидуально в зависимости от типа заболевания и состояния организма.
Для борьбы с патологией могут назначаться:
- специфические препараты, направленные на уничтожение конкретного возбудителя;
- витаминные комплексы, общеукрепляющие средства, иммуностимуляторы;
- обезболивающие препараты;
- промывания, тампоны, свечи, мази, спринцевания и прижигания;
- физиотерапевтические процедуры;
- лазеротерапия, криодеструкция, радиоволновое воздействие, электрокоагуляция, хирургическая операция (для удаления бородавок, папиллом и кондилом, нагноений и абсцессов).
Некоторые заболевания вирусной природы пока вылечить невозможно. Это все виды герпеса, ВИЧ, ВПЧ. Их лечение направлено на уменьшение наносимого ими вреда и продление жизни человека.
Часть ЗППП склонны к рецидиву при наступлении благоприятных условий, поскольку провоцируются условно-патогенной микрофлорой. Это кандидоз, микоплазмоз, уреаплазмоз и прочие.
Что такое трихомониаз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 39 лет.
Над статьей доктора Агапова Сергея Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Урогенитальный трихомониаз — это передающаяся половым путём инфекция мочеполовой системы, вызванная влагалищной трихомонадой (Trichomonas vaginalis).
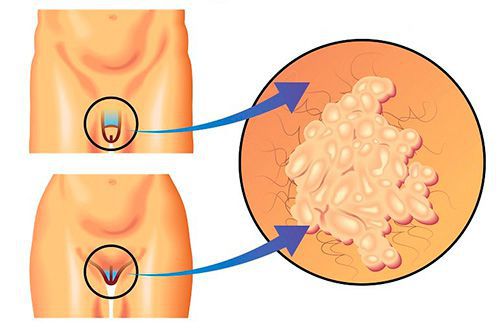
Насколько распространён трихомониаз
Что такое трихомониаз, трихомонады и их виды
Причиной заболевания является инфицирование мочеполовых органов влагалищной трихомонадой — одноклеточным жгутиковым простейшим организмом изменчивой формы, который в естественных условиях может существовать и размножаться только в организме человека. Помимо вагинальной трихомонады у человека могут паразитировать ещё два вида — кишечная трихомонада (Pentatrichomonas hominis) и ротовая (Trichomonas tenax), однако их роль в возникновении заболеваний мочеполовой системы не установлена.
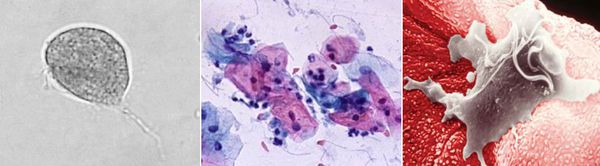
Трихомонада, так как не образует цист и других устойчивых форм, быстро погибает во внешней среде вследствие высыхания, легко разрушается при кипячении, воздействии антисептиков и этилового спирта. Однако может сохранять некоторое время жизнеспособность во влажной среде. Исследованиями установлено, что трихомонады могут выживать до 45 минут на сидениях унитазов, нижнем белье и в воде ванны. [3]
Как можно заразиться трихомониазом
Пути передачи инфекции:
Факторами риска являются:
- случайные половые связи;
- половой контакт, незащищённый барьерной контрацепцией (презервативом);
- злоупотребление алкоголем и наркомания; [7]
- атрофия шейки матки — вследствие снижения защитных свойств из-за уменьшения эстрогенов в тканях; [8]
- наличие других половых инфекций, таких как ВИЧ-инфекция, бактериальный вагиноз, вульвовагинальный кандидоз, генитальный герпес, хламидиоз. [9]
Защищает ли презерватив от трихомониаза
Использование презервативов снижает вероятность заражения. Однако микроорганизмы могут попасть на области, не закрытые ими, поэтому презервативы не могут полностью защитить от трихомониаза [52] .
Передаётся ли трихомониаз во время орального секса
Микроорганизмы способны поражать различные части тела, например, руки или рот. Оральный секс с инфицированным партнёром может привести к заражению трихомониазом ротовой полости [52] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трихомониаза
Чаще трихомониаз диагностируется у женщин, чем у мужчин. У 10-30 % женщин и у 45-50 % мужчин отмечается асимптомное течение заболевания . [10]
Симптомы трихомониаза у женщин
У женщин трихомонады преимущественно поражают влагалище, откуда они могут проникать в уретру, бартолиновы железы, мочевой пузырь и канал шейки матки. В редких случаях трихомонады паразитируют в полости матки, маточных трубах, почечных лоханках и прямой кишке. [11]
Основными симптомами трихомониаза у женщин являются:
Редкими проявлениями трихомониаза у женщин являются:
- макулярный кольпит (клубничный цервикс) — кровоизлияния в слизистую влагалища и шейку матки, напоминающее ягоду клубники; [12]
- эрозивно-язвенные поражения вульвы и преддверия влагалища. [13]
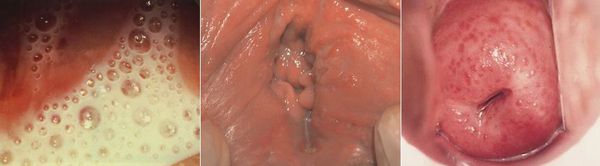
Симптомы трихомониаза у мужчин
У мужчин трихомонады поражают слизистую оболочку мочеиспускательного канала, нередко проникая в уретральные железы и лакуны. Ввиду неблагоприятных условий для существования в мужской уретре трихомонад, заболевание часто носит транзиторный (временный) характер. Этим же объясняется и большой процент асимптомных форм трихомониаза у мужчин. [14]
Основными симптомами трихомониаза у мужчин являются:
Редким проявлением трихомониаза у мужчин является баланопостит (воспаление головки и крайней плоти полового члена). Описаны его эрозивно-язвенные формы. [15]
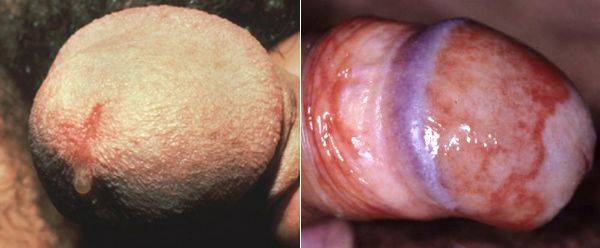
Патогенез трихомониаза
Проникая в урогенитальный тракт человека, трихомонады прикрепляются к эпителиальным клеткам, что приводит к повреждению и воспалительной реакции клеток эпителия. В этой реакции важное значение имеет адгезин — белок, продуцируемый паразитом. [16]
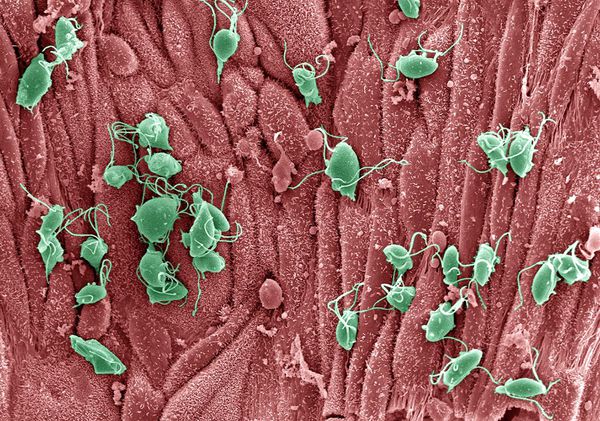
Трихомонады выделяют многочисленные протеолитические ферменты, которые участвуют в цитотоксичности, гемолизе (разрушении эритроцитов и выделении гемоглобина) и уклонении от иммунных реакций. Ферменты находятся во влагалищных выделениях инфицированных женщин вместе с антителами, которые их распознают. Важную роль играет фермент муциназа, который значительно облегчает проникновение трихомонад в слизистые оболочки. [17]
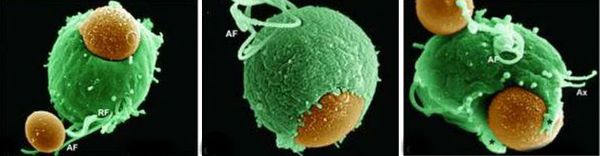
Трихомонадная инфекция вызывает клеточный, гуморальный и секреторный иммунные ответы. Однако эти реакции не способны защитить пациентов от реинфекции, поэтому повторное инфицирование встречается часто. Антитела и компоненты комплемента, присутствующие в сыворотке крови и секрете половых желез у некоторых больных, могут воздействовать на паразита путём стимуляции нейтрофилов, которые способствуют уничтожению трихомонад через классическую систему комплемента. Также антитела могут блокировать адгезию (прилипание) паразита к поверхности слизистой оболочки. [21]
Классификация и стадии развития трихомониаза
По Международной классификации болезней 10-го пересмотра трихомониаз разделяют на:
A59.0 Урогенитальный трихомониаз;
- Бели (вагинальные выделения), вызванные Trichomonas vaginalis; (N51.0), вызванный Trichomonas vaginalis;
A59.8 Трихомониаз других локализаций;
A59.9 Трихомониаз неуточнённый.
Стадии заболевания
После скрытого (инкубационного) периода, продолжающегося от 4 до 28 дней с момента заражения, приблизительно у 40-50% мужчин появляются признаки уретрита в виде слизистых выделений из уретры, а у 70-90% женщин — признаки вульвовагинита, характеризующегося зудом, жжением и наличием обильных мутных выделений из влагалища. [10] В остальных случаях болезнь протекает первоначально бессимптомно. В дальнейшем, если вовремя не получено лечение, развитие заболевания происходит по следующим сценариям:
- Длительное бессимптомное носительство, при котором нет никаких субъективных и объективных симптомов.
- Длительное рецидивирующее течение, при котором симптомы заболевания могут временно возобновляться и самопроизвольно исчезать.
- Ранее развитие осложнений может возникать как при течении заболевания с клиническими симптомами, так и при бессимптомном течении.
- Позднее развитие осложнений возникает при длительно текущем бессимптомном или хроническом рецидивирующем процессе.
Осложнения трихомониаза
В отличии от других половых инфекций – хламидийной и гонококковой — осложнения при трихомониазе встречаются гораздо реже.
Осложнения у мужчин
Эпидидимит — воспаление придатка яичка, очень редкое осложнение трихомонадной инфекции. Чаще всего это хронический процесс, хотя встречаются описания острых форм. [22]
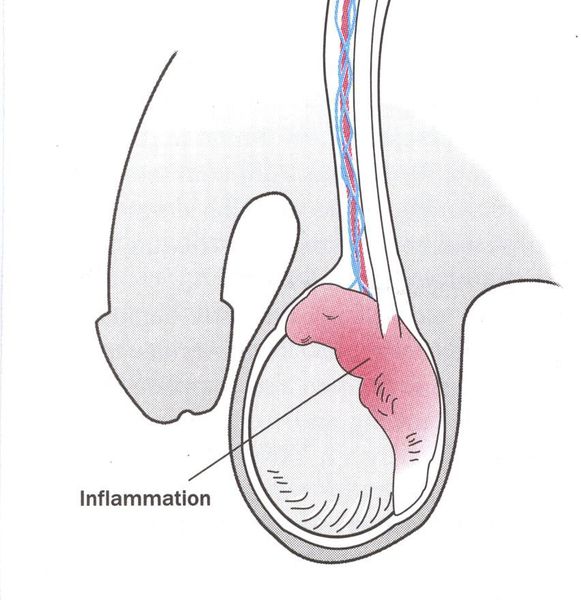
Редким осложнением трихомониаза является простатит. Сообщается о нескольких случаях хронического простатита, вызванного трихомонадной инфекцией. [23]
Нарушение фертильности. Проведенные исследования показывают негативное воздействие трихомонад на сперматозоиды мужчин в виде снижения их подвижности. [24]
Сообщается также о случае трихомонадного двухстороннего конъюнктивита. [31]
Осложнения у женщин
Воспалительные заболевания малого таза, вызванные вагинальной трихомонадной инфекцией, являющиеся причиной трубного бесплодия и синдрома хронической абдоминальной боли, описаны, в основном, у ВИЧ-позитивных женщин. [25]
Проведённые исследования указывают на повышенный риск преждевременных родов, рождения ребёнка с низким весом у инфицированных влагалищной трихомонадой женщин. [26]
Также трихомонадная инфекция в 2-3 раза увеличивает риск заражения ВИЧ. [32]
Очень редким осложнением трихомониаза является цистит. В медицинской литературе описано всего несколько случаев. [33]
Прочие осложнения
Сообщалось о паранефральном абсцессе [27] , абсцессе головного мозга [28] у новорождённого, абсцессе срединного шва полового члена [29] у мужчины, вызванных вагинальной трихомонадой.
Описаны случаи неонатальной трихомонадной пневмонии у новорождённых, успешно вылеченных метронидазолом. [30]
Диагностика трихомониаза
Для диагностики трихомониаза применяются микроскопические, цитологические, бактериологические, молекулярные лабораторные тесты и инструментальные методы обследования.
Показаниями для диагностики трихомониаза являются [2] :
- наличие признаков воспалительного процесса мочеполовых органов;
- беременность (при постановке на учёт по поводу беременности, при сроке беременности 27-30 недель и 36-40 недель, при поступлении на роды без документов о результатах обследования на половые инфекции);
- предстоящие оперативные вмешательства на половых органах и органах малого таза;
- бесплодие и выкидыши в анамнезе;
- половые контакты с больными половыми инфекциями;
- сексуальное насилие.
Микроскопическое исследование
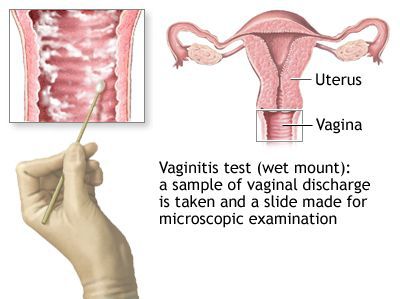
Микроскопия окрашенного препарата (окраска по Романовскому, Папаниколау) не рекомендуется из-за субъективизма при интерпретации результатов исследования. [2]
Культуральное исследование
Молекулярно-биологические методы
Материалом для исследования методом ПЦР при диагностике трихомониаза являются:
- у женщин: выделения из уретры, канала шейки матки, влагалища, первая порция мочи);
- у мужчин: выделения или соскоб из уретры, первая порция мочи, секрет предстательной железы, в редких случаях — сперма. [2]
Требования для получения достоверных результатов исследования:
- Забор материала должен осуществляться не ранее чем через месяц после полученного лечения.
- При отсутствии или скудных выделениях из уретры забор материала должен проводиться через 2-3 часа после последнего мочеиспускания, а при наличии обильных выделений — через 10-15 минут после мочеиспускания.
- Во время менструации забор материала для исследования проводить запрещается.
- Должны быть соблюдены сроки и условия доставки образцов в лабораторию.
Серологическое исследование
Метод иммуноферментного анализа (ИФА) для обнаружения антител классов IgA, IgM и IgG к антигенам T. vaginalis применять не допустимо. [2]
Применение биологических (парентеральное введение пирогенала, гоновакцины), химических (внутриуретральное введение растворов серебра) и алиментарных провокаций (приём алкоголя и острой пищи) с целью повышения выявляемости трихомонад при проведении лабораторных тестов нецелесообразно, так как эффективность этого метода не доказана. [2]
Лечение трихомониаза
Многочисленными исследованиями и клиническими испытаниями было установлено, что наиболее эффективными препаратами для лечения трихомониаза являются препараты группы 5-нитроимидазолов, а среди них — метронидазол, тинидазол и орнидазол.
Современными отечественными и зарубежными руководствами предложены следующие схемы лечения этими препаратами.
Метронидазол (Трихопол, Метрогил, Флагил) — эффективность его применения составляет 90-95%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 7 дней [36] или 2,0 г перорально однократно. [37]
Для осложнённых форм: 500 мг перорально 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней. [38]
Для беременных: 2,0 г однократно (лечение проводится не ранее II триместра беременности). [39]
Для детей: 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней. [40]
Тинидазол (Фазижин, Тиниба) — эффективность применения составляет 86-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней или 2,0 г перорально однократно. [35]
Для осложнённых форм: 2,0 г перорально 1 раз в сутки в течение 3 дней. [37]
Орнидазол (Тиберал, Гайро, Дазолик) — эффективность применения составляет 90-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней [41] или 1,5 г перорально однократно. [42]
Для осложнённых форм: 500 мг перорально 2 раза в сутки в течение 10 дней. [38]
Для детей: 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней. [39]
Другие препараты из группы 5-нитроимидазолов — менее распространены и изучены, чем вышеизложенные препараты, однако применяются в клинической практике:
- Тенонитрозол (Атрикан) — 250 мг перорально 2 раза в день в течение 4 дней; [43]
- Ниморазол (Наксоджин) — схемы применения при неосложнённом трихомониазе: 2,0 г перорально однократно или 1,0 г перорально через каждые 12 часов – три приёма, или 250 мг перорально 2 раза в день в течение 6 дней. [44]
- Секнидазол (Тагера) — 2,0 г перорально однократно (эффективность 97%). [45]
Причины неудач в лечении
В 5 % случаев трихомонады устойчивы (резистентны) к перечисленным препаратам [46] . Центры по контролю за заболеваемостью (США) в таких случаях рекомендуют увеличить дозировку и длительность применения медикаментов [47] : Метронидазол — 2,0 г перорально однократно в сутки в течении 7 дней или Тинидазол 2,0 г перорально однократно в сутки в течении 7 дней.
Дисульфирам-подобная реакция на препараты
Нитроимидазолы блокируют и снижают выработку фермента алкоголь-дегидрогеназы, что приводит к повышению уровня и накапливанию токсического ацетальдегида в крови. При приёме алкоголя в любых концентрациях во время лечения препаратами, входящими в группу нитроимидазолов, через 10-20 минут возникает реакция в виде тошноты, рвоты, головной боли, затруднения дыхания, судорог. Длительность её составляет несколько часов. Реакция наблюдается при приёме метронидазола, тинидазола [48] и орнидазола [49] .
Помимо исключения алкоголя, рекомендаций по изменению привычек или особенностям питания при лечении трихомониаза нет.
Установление излеченности трихомонадной инфекции
Проводится через две недели после окончания лечения микроскопией и культуральным посевом и через 4 недели методом ПЦР. При отрицательных результатах лабораторных тестов пациенты дальнейшему наблюдению не подлежат. [2]
Можно ли заниматься сексом при трихомониазе
Заниматься сексом можно через 7-10 дней после завершения лечения трихомониаза. Примерно каждый пятый выздоровевший заражается вновь в течение трёх месяцев после окончания лечения. Чтобы избежать повторного заражения, лечение должны пройти все сексуальные партнеры. Если симптомы возникли снова, нужно пройти повторное обследование [52] .
Прогноз. Профилактика
Прогноз при раннем выявлении и вовремя начатом лечении благоприятный. При неосложнённых формах трихомонадной инфекции после однократного курса выздоровление составляет 95-100%. Лица с осложнёнными формами и метронидазол-устойчивыми формами заболевания после проведённого лечения должны находиться под динамическим наблюдением.
Половые партнёры больных трихомониазом должны быть пролечены независимо от результатов их обследования на наличие трихомонад.
Самой эффективной мерой профилактики является использование презервативов при случайных половых контактах.
Ввиду бессимптомного течения инфекции лицам, имеющим несколько половых партнёров в год или случайные половые связи, рекомендовано ежегодное обследование на наличие трихомонад.
В настоящее время вакцины, предотвращающей заражение трихомониазом, не создано. В 80-е годы прошлого века была создана коммерческая вакцина Солкотриховак, состоящая из лиофилизата Lactobacillus acidophilus, которая по утверждению фирмы-производителя оказывает положительный эффект при рецидивирующем трихомониазе и бактериальном вагинозе. [50] Однако последующими исследованиями предположение о том, что защитный механизм действия вакцины связан на антигенном сходстве применяемых штаммов лактобацилл и вагинальной трихомонады, было отвергнуто. [51]
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
Мало того, если раньше врачи знали только две болезни, передающиеся половым путем: сифилис и гонорею, романтично прозванные венерическими по имени античной богини любви Венеры, то сегодня насчитывается уже около 25

Старые и новые
Давайте разберемся
Всего насчитывается около 20-25 заболеваний этой группы. Мы приведем лишь некоторые из них.
"Классические" венерические заболевания
- мягкий шанкр (или шанкроид)
- донованоз (или гранулема венерическая, или паховая гранулема)
- венерический лимфогранулематоз ( или лимфогранулема венерическая)
- бактериальный вагиноз (или гарднереллез)
- папилломавирусная инфекция, папиллома, ВПЧ или остроконечные кондиломы
- урогенитальный шигеллез гомосексуалистов
Передающиеся половым путем, болезни кожи
- педикулез, лобковые вши (фтириаз)
Передаваемые половым путем, болезни, с преимущественным поражением других органов:
- вирусный гепатит B и С (гепатит С все же чаще передается через кровь)
- ВИЧ, вирус иммунодефицита человека (СПИД)
Как распознать?
Если симптомы появились, их вряд ли можно перепутать с гриппом. Как правило это связано с органами мочеполового тракта. Обратите внимание на:
- необычные выделения из половых органов
- зуд, жжение, резь в наружных половых органах
- затрудненное, частое или болезненное мочеиспускание
- тяжесть, покалывание, боли внизу живота, в промежности
- боль при половом акте
- появление на коже или на слизистых оболочках пятен, язвочек, пузырьков
- нарушение менструального цикла
- преждевременное или затянутое семяизвержение
Симптомы да, но…
Инфекция на протяжении длительного времени подтачивает жизненные силы организма, распространяется на другие системы и органы, приобретает хронический характер. И тогда борьба с ней требует гораздо больше времени и усилий. К тому же, при заражении человек в большинстве случаев приобретает не одно, а целый набор заболеваний, комплексное лечение которых представляет определенные трудности. У современных людей итак чрезвычайно снижен иммунитет, и половые инфекции его буквально добивают. Врачи-дерматовенерологи утверждают, что хламидиозы, бактериальные вагинозы и многие другие болезни станут бичом XXI века, и человечество окончательно поймет все ужасающие последствия этих инфекций.
Чем опасны новые венерические
Трихомониаз
- Из-за воспалительных изменений в половых органах трихомонады часто становится причиной женского бесплодия. Мужское бесплодие трихомонады вызывают, склеивая сперматозоиды и употребляя питательные вещества спермы.
- Трихомониаз способствует распространению бактерий по половым путям, так как трихомонады выступают в роли транспорта. Поэтому при трихомониазе часто встречается воспаление органов малого таза, что в свою очередь может привести к развитию бесплодия.
- Трихомониаз в 2 раза повышает риск развития рака шейки матки, даже при отсутствии вирусов папилломы человека.
Хламидиоз
- У женщин хламидии вызывают цистит. Хроническое воспаление мочеиспускательного канала, вызванное хламидиями, приводит к развитию его сужения.
- Хламидиоз вызывает многочисленные патологии беременности - повышает риск выкидыша, преждевременной отслойки плаценты. Новорожденные от инфицированных матерей могут получить инфекцию глаз и легких. Инфекция легких (пневмония) может быть смертельна для новорожденного.
- Помимо различных осложнений, касающихся половых органов, хламидиоз может вызывать поражение других органов. Тогда это заболевание уже будет называться болезнью, или синдромом Рейтера. При синдроме Рейтера могут поражаться глаза (хламидийный конъюнктивит), суставы (чаще голеностопные, коленные и позвоночник), кожа, внутренние органы.
Уреаплазмоз
- У женщин уреаплазмоз может вызывать спаечные процессы в придатках, приводящие к непроходимости маточных труб и к бесплодию. Уреаплазма часто становится причиной хронического заболевания почек и мочевыводящих путей с последующим образованием камней.
- При беременности возможно инфицирование плаценты и плодных оболочек - приводит к выкидышам, преждевременным родам, замершей беременности, к рождению ребенка с внутриутробной инфекцией.
- После родов уреаплазмоз может стать причиной эндометрита (воспаления матки), которое в тяжелых случаях может закончиться ее удалением.
- У мужчин инфекция может распространиться на другие мочеполовые органы, привести к поражению яичек и предстательной железы, что также может вызвать бесплодие.
Папилломовирусная инфекция
- Вирус папилломы человека вызывает целый ряд заболеваний кожи и слизистых, вызывает дисплазию шейки матки и увеличивает риск рака шейки матки.
Цитомегаловирус
- При заражении плода во время беременности возможно развитие врожденной цитомегаловируснойинфекции, которая приводит к тяжелым заболеваниям и поражениям центральной нервной системы (отставание в умственном развитии, тугоухость). В 20-30% случаев ребенок погибает. Врожденная цитомегаловирусная инфекция наблюдается почти исключительно у детей, матери которых во время беременности впервые заражаются цитомегаловирусом.
- Особенно остро в современном мире стоит проблема сочетаемости цитомегаловируса и ВИЧ-инфекции. При условиях такого снижения иммунитета, как бывает при СПИДе, цитомегаловирус способен активизироваться настолько, что может поражать практически все органы и системы и, по некоторым данным, способствовать развитию онкологических заболеваний.
Что же делать?
Просто помните, что несоблюдение правил интимной безопасности и методов профилактики половых инфекций, случайные половые связи без презерватива или другой защиты (пасты или свечи) — прямой путь к ЗППП.
А еще надо проверяться после каждого сомнительного контакта – то есть незащищенного контакта. Причем нет никакой разницы, какой был контакт: генитальный, анальный или оральный. Для передачи инфекции достаточно того, что микроорганизм попал на слизистую оболочку (влагалища, рта или прямой кишки). Поэтому единственная случайная связь без презерватива, даже если по вашим ощущениям все в порядке — достаточное основание для того, чтобы пройти обследование у врача. Симптомы различных ЗППП очень сходны между собой, поэтому обнаружить и дифференцировать их возбудителей можно только в результате специальных лабораторных исследований. В связи с этим рекомендуется сдавать анализы на наличие таких заболеваний после каждого сомнительного сексуального контакта. Это поможет вовремя начать необходимое лечение и сохранить здоровье не только вам, но и вашим близким.
Направление на анализы на половые инфекции обязательно всем женщинам при планировании ими беременности, а также пациентам, проходящим подготовку к хирургическими вмешательствам на органах мочеполовой системы
В нашей клинике вы можете пройти полное обследование на инфекции: сдать влагалищный мазок (мазок из уретры), сделать бактериологический посев, сдать кровь на ВИЧ и RW (анализ на сифилис), сделать ПЦР-анализ.
Если диагноз подтвердится?
Лечение проводится амбулаторно. Длительность лечения, в зависимости от инфекции и состояния запущенности – от одной инъекции до 1 месяца. Обследование и лечение можно пройти анонимно.
Читайте также:

